Las úlceras tumorales se producen generalmente por tumores primarios de la piel o metástasis. Aparecen durante la fase terminal del cáncer o en el desarrollo de tumores de alto grado de malignidad y presentan características adversas que provocan problemas psicosociales y emocionales en el paciente y sus familiares. Es fundamental realizar una valoración integral del paciente para poder establecer un tratamiento individualizado adecuado a sus necesidades. En este artículo se revisan los tratamientos actuales, enfocados principalmente a retrasar la progresión de la enfermedad y controlar los síntomas (exudado abundante, mal olor, dolor y sangrado) para optimizar la calidad de vida del paciente.
Malignant wounds (MW) usually result from primary tumor growth of the skin or from metastasis. They appear during the terminal phase of cancer or in the development of highly malignant tumors. MW present adverse consequences that cause psychosocial and emotional problems in the patient and his relatives. It is essential a comprehensive assessment of the patient in order to establish an individual treatment plan appropriate to his needs. This article reviews current treatments, focused on delaying the progression of the disease and control of the symptoms (profuse exudate, odor, pain and bleeding) to optimize quality of life.
Introducción
Las úlceras tumorales son infiltraciones cutáneas de células cancerígenas1¿3. Generalmente se producen por el crecimiento de un tumor primario de la piel (carcinoma basocelular, carcinoma de células escamosas, melanoma, sarcoma de Kaposi, linfomas cutáneos) o por metástasis1,2 (invasión de la piel por otros tumores, los más comunes de mama, cabeza y cuello,2,¿4 pulmón, abdomen y genitales5)
Otras causas menos frecuentes son la implantación accidental de células malignas en el epitelio durante procedimientos diagnósticos o quirúrgicos1,6,7 o por heridas crónicas que no cicatrizan durante un tiempo prolongado, con inflamación crónica que se malignizan (úlcera de Marjolin)2,6,8.
Suelen aparecen en pacientes durante la fase terminal del cáncer y/o en el desarrollo de tumores de alto grado de malignidad1. La prevalencia no ha sido bien establecida pero se estima entre 0,6% y 9,0% para todos los tipos de cáncer1,9¿11 produciéndose en un 5% de los pacientes con cáncer y hasta un 10% de los pacientes con metástasis5.
Aunque cada tumor primario puede provocar metástasis en cualquier lugar del cuerpo, suelen tener afinidad por las zonas más cercanas. Las metástasis cutáneas más frecuentes en mujeres son en la mama por tumores de mama (39¿62%) y en hombres en la pared torácica por tumores de pulmón. Otras metástasis cutáneas comunes son en cabeza y cuello (24¿33,8%), en espalda, tronco y abdomen (1¿3%), en ingle o axila (3¿7%) y en genitales (3¿5%)6.
Fisiopatología
Las úlceras tumorales pueden presentarse como un nódulo prominente de rápido crecimiento con aspecto semejante al de una coliflor u hongo, en la fase proliferativa, o en forma de cráter, en la fase de destrucción. Ambas fases pueden ocurrir a la vez en la misma úlcera1¿6.
Los primeros signos de afectación tisular suelen ser el desarrollo de un nódulo indoloro en la piel resultado de la proliferación del tumor. A menudo aparece inflamación con induración, enrojecimiento y calor. La superficie puede presentar textura de piel de naranja, tener placas eritematosas, pápulas violáceas, zonas de alopecia y estar anclada a tejidos subyacentes5,6.
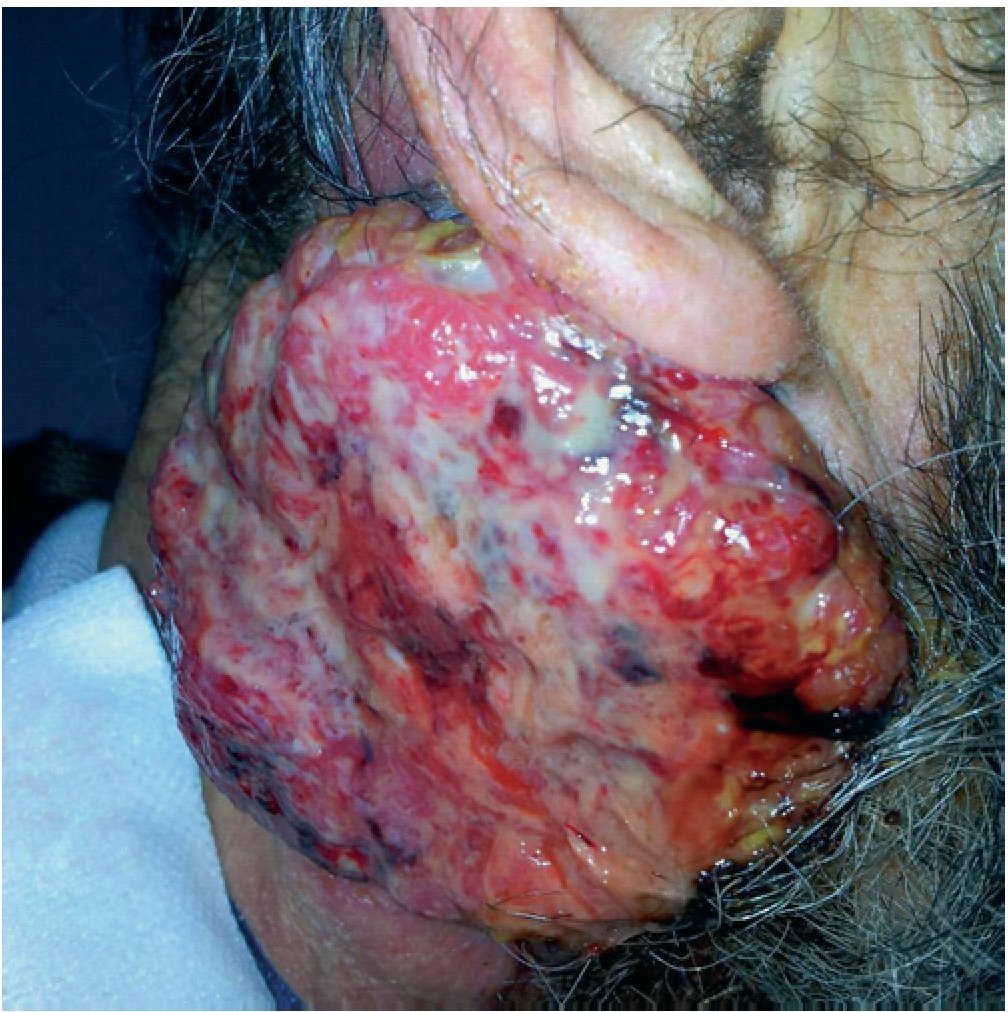
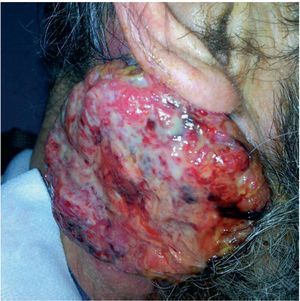
Según avanza el proceso cancerígeno, se producen alteraciones en los vasos sanguíneos y linfáticos provocando una desorganización microvascular, coagulopatía, acumulación de desechos, edema, hipoxia y necrosis6 (fig. 1).
Fig. 1 ¿ Aspecto de una úlcera tumoral.
Se caracterizan por:
1) Sangrado debido al desequilibro del proceso hemostático y/o la fragilidad capilar de la zona, siendo vulnerable a agresiones externas.
2) Edema, exudado y necrosis por irregularidades en la perfusión celular.
3) Infección a causa del crecimiento bacteriano en el tejido necrótico.
4) Mal olor por los procesos metabólicos de las bacterias que liberan ácidos grasos volátiles y fétidos.
5) Abundante exudado porque las bacterias que colonizan la herida activan proteasas que degradan el tejido necrótico.
6) Dolor y movilidad reducida debido a la compresión de estructuras adyacentes (tejidos blandos y nervios) a causa del crecimiento rápido del tumor1,12.
7) Prurito por la maceración del tejido y/o por el crecimiento del tumor.
8) Problemas psicosociales: incluyen depresión, ansiedad, trastorno de la imagen corporal, baja autoestima e inhibición de la sexualidad o la intimidad. Los apósitos voluminosos pueden afectar a la imagen y disminuir la movilidad llegando a ser aislados de su familia y amigos por la deformación y el mal olor. Además, el mal olor puede causar náuseas y disminución del apetito en el paciente, provocando pérdida de peso y letargo4,13,14.
El diagnóstico puede hacerse tras biopsia o evaluación histológica. Sin embargo, se suele realizar en base a la historia clínica y las características de la lesión1,11,15.
En la historia clínica hay que revisar los antecedentes de cáncer, existencia de heridas crónicas de larga evolución, inmunosupresión crónica, tratamientos que puedan predisponer al paciente a la ulceración (p. ej., azatioprina, metotrexato, terapia con ciclosporina) y otros trastornos de inmunodeficiencia2,16.
En la valoración de la úlcera se tendrán en cuenta los siguientes datos objetivos:
1) Tiempo de evolución.
2) Localización.
3) Dimensiones.
4) Profundidad: nivel de exposición de tejidos o estructuras profundas y existencia de fistulizaciones.
5) Aspecto de la lesión: fase (destructiva/proliferativa), tipo de tejido del lecho (necrosis seca, húmeda, esfacelos y/o granulación), nivel y tipo de exudado, olor, y estado de la piel perilesional.
Son complicaciones frecuentes el sangrado y la infección (aunque no se recomienda tomar muestras a menos que existan signos clínicos (celulitis, fiebre, exudado purulento)4,17 con
síntomas como dolor y prurito y riesgo de desarrollar complicaciones graves como hemorragia por angio¿erosión u obstrucción de la vía aérea si la lesión está muy cerca5,6. Se debe realizar una valoración integral del paciente (patrones funcionales) teniendo en cuenta su estado físico, psicosocial y emocional para establecer un tratamiento y plan de cuidados individualizado según sus necesidades y prioridades.
Tratamiento
El tratamiento de las úlceras tumorales suele ser paliativo, generalmente tiene como objetivo retrasar la progresión de la enfermedad y optimizar la calidad de vida mediante el alivio de los síntomas físicos (exudado abundante, mal olor, picor, dolor y sangrado) con la aplicación de apósitos y agentes tópicos adecuados18.
Actualmente las opciones que se plantean en el tratamiento, teniendo en cuenta el riesgo/beneficio para el paciente, son:
1) Radioterapia paliativa, puede disminuir el exudado y sangrado.
2) Quimioterapia, para reducir el tamaño del tumor, el dolor, y el riesgo de hemorragia e irritación.
3) Terapia hormonal, ayuda a reducir los síntomas asociados con tumores sensibles a hormonas (por ejemplo cáncer de mama).
4) Cirugía, útil para escindir el tumor o minimizar el riesgo de proliferación y reducir el tamaño del tumor3.
5) Tratamientos tópicos que reducen la progresión del tumor. Por ejemplo, en una revisión sistemática de Cochrane, Adderley U y Smith R. encontraron pruebas de que la miltefosina 6% tópica aplicada a personas con ulceras tumorales superficiales de mama (menor de 1 cm) que habían recibido radioterapia previa o cirugía, terapia hormonal o quimioterapia para su cáncer de mama, puede retrasar su progresión y un metaanálisis de Karve et al. sugiere que el uso de imiquimod 5% crema puede ser más costo¿efectiva que la escisión quirúrgica en pacientes con carcinoma baso¿celular superficial19.
6) Curas locales con apósitos y agentes tópicos enfocadas al control de síntomas como veremos a continuación.
Limpieza y desbridamiento de las úlceras tumorales
Se recomiendan lavados por irrigación suave del lecho y de la piel periulceral, a ser posible, con agua templada3. Según una revisión sistemática de Cochrane, Fernández R y R Griffiths no encontraron evidencia de que el uso de agua del grifo para limpiar heridas aumente la infección. Sin embargo, sí cierta evidencia de que se reduce20. Por ello, si se está realizando una técnica limpia se puede utilizar agua corriente (el riego de la úlcera en la ducha puede ser adecuado para algunas úlceras). Cuando hay afectación de tejidos y estructuras profundas, utilizar una solución salina normal. En general, no se recomienda el uso de antisépticos tópicos ya que pueden producir irritación local, sequedad, mal olor y retrasar la curación4,17,21,22.
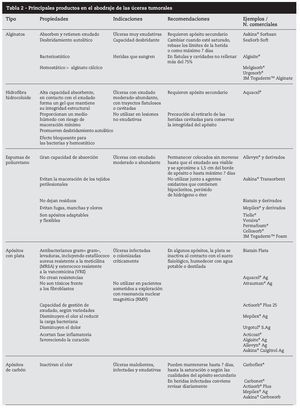
Si el lecho de la úlcera presenta tejido necrótico, causando un aumento del exudado, infección y mal olor, es conveniente realizar desbridamiento, en caso contrario valorar el riesgo/ beneficio de su retirada. No utilizar métodos agresivos (como el quirúrgico, cortante o traumático) por el alto riesgo de sangrado y el dolor que producen. Es preferible realizar desbridamiento autolítico (hidrogeles) o enzimático (colagenasa) o combinados3,4,22,23. Los principales métodos de desbridamiento24,25 se reflejan en la tabla 1.
Control del exudado y cuidado de la piel perilesional
Se deben utilizar apósitos de absorción adecuada al nivel de exudado. Si la úlcera presenta escaso o nulo exudado, aplicar apósitos antiadherentes, para evitar el sangrado y el dolor en los cambios de apósito. En caso de exudado abundante, aplicar espumas de poliuretano, si precisa mayor nivel de absorción, añadir alginato o hidrofibra. Cuando no es suficiente, se puede considerar el uso de dispositivo de ostomía (bolsa colectora) si la zona y forma de la úlcera permiten un correcto sellado5,17,26.
La frecuencia óptima de los cambios de apósito dependerá de la cantidad de exudado y el control de olores. En curas frecuentes (diarias) evitar cintas adhesivas o vendajes, es preferible utilizar mallas de sujeción tubulares (si son apropiadas para el sitio de la úlcera).
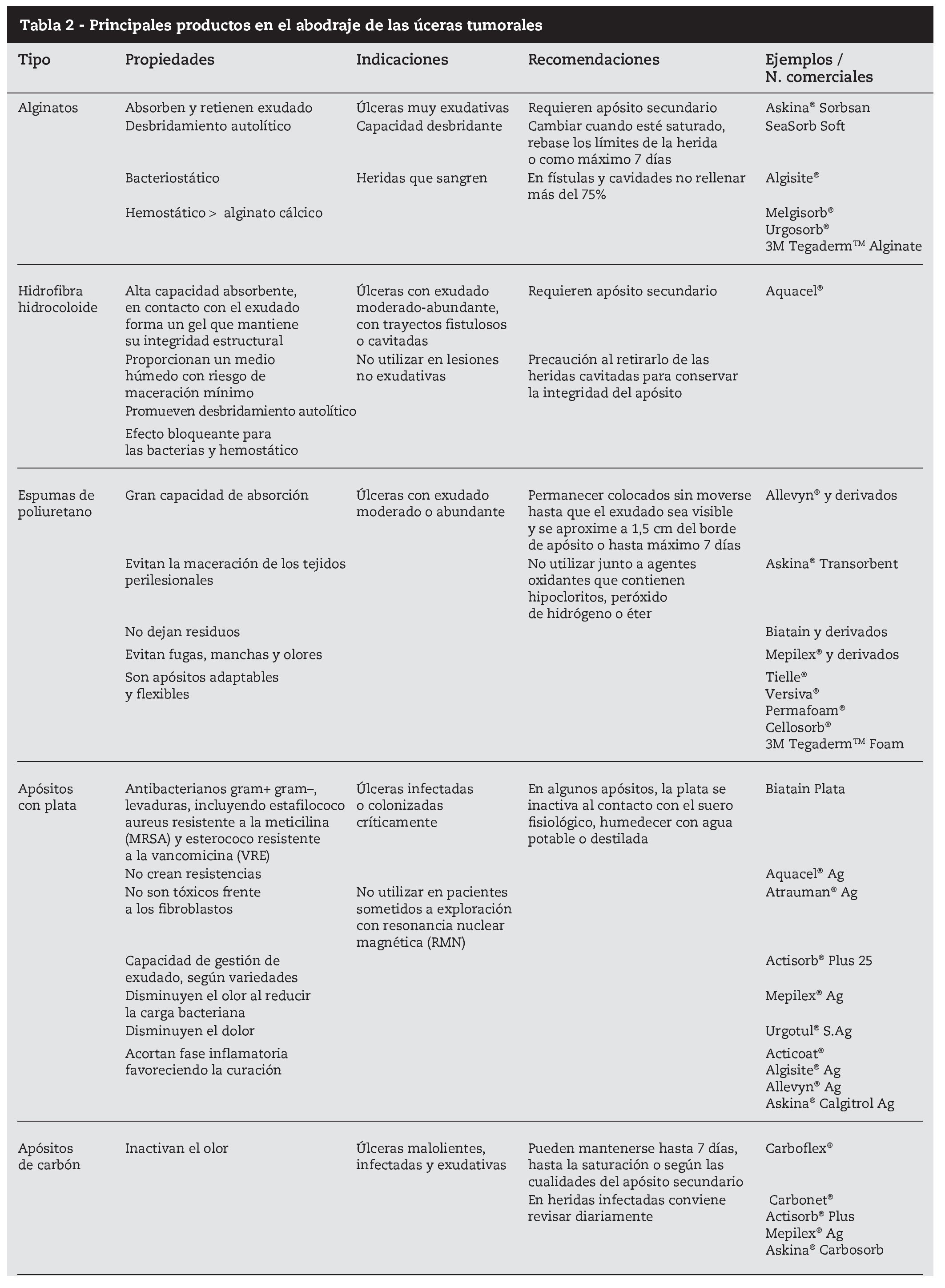
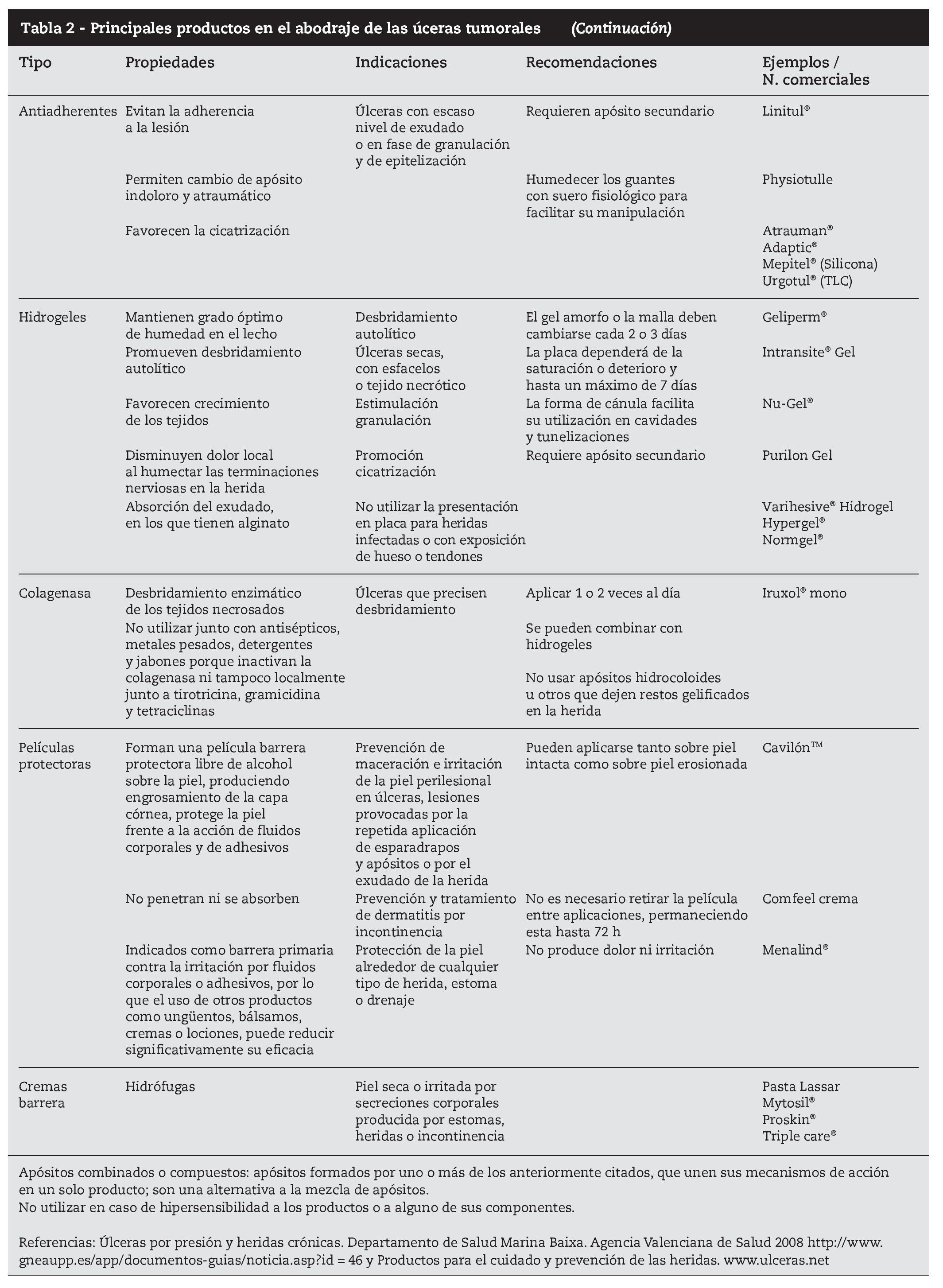
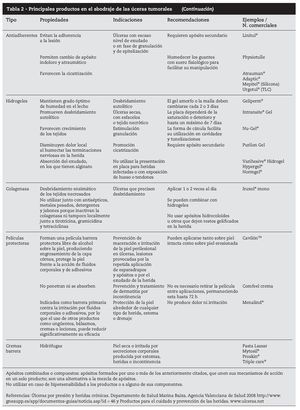
Las personas que deseen cambiar sus propios vendajes y que son capaces de hacerlo de manera segura deben ser apoyadas e instruidas4,5,27. No es recomendable el uso de gasas como apósito directo porque se adhieren al secarse y su retirada puede ser muy traumática. Se debe preparar cuidadosamente la zona perilesional, para asegurar un buen sellado, protegerla con cremas barrera (óxido de zinc, dimeticona) o películas protectoras para evitar la maceración. No estirar los apósitos o vendajes, aplicarlos sin tensión y retirarlos con cuidado4,5,28,29. Los principales productos en el abordaje de las úlceras tumorales están descritos al final del artículo (tabla 2).
Control del olor
El mal olor está causado por bacterias, tanto aeróbicas como anaeróbicas, que colonizan las zonas húmedas de tejido necrótico3. En un metaanálisis reciente, da Costa Santos, et al concluyen en que el tratamiento con metronidazol tópico 0,75¿0,8% o apósito Mesalt® diario (apósito que libera cloruro sódico, estimula la limpieza en fase inflamatoria absorbiendo exudado, bacterias y material necrótico de la herida y facilitando el proceso natural de curación) presentan un nivel de evidencia 2b y grado B de recomendación. Los apósito de carbón activado 1 vez/día y el ungüento curcumina tópico 3 veces/día con nivel 2c y grado de recomendación B. El trióxido arsénico tópico, aceites aromáticos esenciales, extracto de té verde y las espumas de poliuretano nivel 4 y grado de recomendación C y por último el uso de antisépticos, hidrogeles o desbridamiento enzimático con un nivel 5 y grado de recomendación D1.
El tratamiento con apósitos de plata ha demostrado ser eficaz en la disminución de carga bacteriana de heridas crónicas, pero se necesitan más estudios30.
Pautas de metronidazol
Si se administra de forma tópica, aplicar en la úlcera 1¿2 veces/ día durante 7 días. Si hay respuesta, considerar tratamiento otros 7 días.
Si la aplicación es oral administrar 400 mg, 3 veces/día, durante 7 días. Si hay respuesta, considerar tratamiento otros 7 días.
Si se repite el olor después de un curso de metronidazol, repetir el tratamiento con otros 14 días oral o tópico y si persiste después del tratamiento se puede administrar indefinidamente, ya sea metronidazol por vía oral (200 mg 2 veces/día) o por vía tópica (1¿2 veces/día en los cambios de apósito)4,17,26,31.
Otras opciones para que el medio ambiente de la persona resulte más agradable incluyen: aromas, perfumes y absorbentes de olores externos. Estas opciones requieren una discusión cuidadosa, debido a la sensibilidad del tema para muchas personas y sus familias4,5,17,26,32.
Sangrado
Para disminuir el riesgo de sangrado de la úlcera se deben usar apósitos antiadherentes, humedecer los apósitos antes de su retirada minimizando el trauma y realizar una limpieza suave de la úlcera por irrigación, sin ejercer presión5. En caso de sangrado presionar con suavidad durante 10¿15 minutos con una gasa fría y húmeda, evitando causar dolor innecesario. Si no es suficiente, valorar la administración de agentes hemostáticos tópicos2,4,33.
Se utilizarán apósitos hemostáticos: alginatos de calcio, colágeno y celulosa; coagulantes: polvo o esponja de gelatina absorbible o trombina tópica.
Como agentes esclerosantes se hará cauterización de puntos sangrantes con nitrato de plata.
En cuanto a los vasoconstrictores figura la adrenalina tópica (no se suele recomendar porque su efecto vasoconstrictor puede causar necrosis por isquemia).
Se utilizan inhibidores de la fibrinólisis como el ácido tranexámico por vía oral durante máximo 10 días, y astringentes: 1 g sucralfato en 5 ml gel hidrosoluble.
En hemorragias graves valorar terapias más agresivas como la sutura del vaso sangrante, embolización intravascular, tratamiento láser, crioterapia, cauterización eléctrica, infusión vascu lar de quimioterapia y/o radioterapia2,5,23,34¿36. En hemorragias al final de la vida usar toallas de color oscuro para absorber la sangre y disminuir el sufrimiento de la persona y su familia y considerar sedación4,5,17,26.
Prurito
Es un síntoma difícil de manejar. En tumores sólidos pruriginosos puede ser útil la administración de paroxetina oral 5¿10 mg o mirtazapina oral 7,5¿15 mg por la noche. Su efecto está relacionado con la regulación rápida de los receptores 5¿HTs que pueden tener un papel importante en la generación de picor37¿40. Gestionar correctamente el exudado de la úlcera para conseguir un equilibro de la humedad sin maceración de la piel perilesional puede reducir el picor.
Dolor
Para el manejo del dolor general se debe utilizar analgesia adecuada según las directrices de la OMS. Si el dolor se produce con los cambios de apósito usar apósitos antiadherentes, minimizar el número de cambios de apósito si es posible, administrar analgésicos aproximadamente 20 minutos antes de realizar la cura3,10 y si es necesario combinar analgesia con sedación para facilitar el procedimiento y reducir el sufrimiento41.
Los agentes tópicos o apósitos desempeñan un papel importante en el manejo del dolor relacionado con las heridas crónicas. Por ejemplo, la crema de lidocaína/prilocaína ha demostrado su efectividad en el alivio del dolor relacionado con el desbridamiento2,42 frente a otros tratamientos para el manejo del dolor, como la mezcla de óxido nitroso y oxígeno inhalada43. La aplicación de apósitos de espuma con ibuprofeno parece una buena opción para reducir el dolor local44 pero se necesitan más investigación42.
La evidencia en la aplicación de la morfina tópica (1 mg morfina en 1 g de hidrogel mezcla al 0,08¿0,1%) es muy limitada pero existen algunos estudios que la apoyan2,10,45.
La quimioterapia, radioterapia, terapia hormonal o una combinación de estas terapias pueden disminuir el dolor ya que ayudan a reducir el tamaño de la lesión, aliviando la presión sobre los nervios y otras estructuras y disminuyendo la superficie de los tejidos expuestos9,10,27.
Conflicto de intereses
Los autores declaran que no tienen ningún conflicto de intereses.
Historia del artículo:
Recibido el 1 de mayo de 2012 Aceptado el 30 de mayo de 2012
Autor para correspondencia.
Correo electrónico:
montielourdes@gmail.com (L. Montiel Vaquer).