La pandemia de COVID-19 ha afectado a la población, perjudicando especialmente a los miembros de aquellos grupos sociales en situación de mayor vulnerabilidad. Estas poblaciones específicas, como aquellas con alguna dependencia funcional, podrían verse más afectadas por los efectos de la pandemia del COVID-19. Por lo tanto, el objetivo de este artículo fue describir las intervenciones para preservar la salud general, mantener la función y la independencia y prevenir la infección por COVID-19 para los adultos con dependencia funcional (ADF). Se realizó una búsqueda sistemática en bases de datos. Se revisaron los títulos y los resúmenes de cada publicación para determinar su relevancia. Dos revisores independientes accedieron a los artículos de texto completo para determinar su elegibilidad después de la selección inicial. Las búsquedas se realizaron en septiembre de 2021 y se actualizaron en enero y julio de 2022. La información encontrada se clasificó en 3 categorías: 1) ADF durante la pandemia de COVID-19; 2) ADF durante la pandemia de COVID-19 según una condición específica (condiciones neurológicas, discapacidades/deficiencias sensoriales y deterioro cognitivo), y 3) Adultos mayores con dependencia funcional. Los adultos con dependencia enfrentaron dificultades y barreras durante la pandemia por COVID-19. Las autoridades de cada país deben garantizar que los ADF tengan acceso a los servicios de rehabilitación en tiempos de crisis sanitaria. Además, es necesario aumentar la capacidad de los servicios de rehabilitación en tiempos de crisis como pandemias. De igual manera, se sugiere el fortalecimiento de estrategias como la telerehabilitación para evitar el deterioro o agravamiento de la funcionalidad de las personas dependientes.
The COVID-19 pandemic has affected the world population, especially people from social groups in a situation of greater vulnerability among people with some functional dependency. Therefore, the aim of this review was to describe interventions during the pandemic to preserve general health, maintain function and independence, and prevent COVID-19 infection for functionally dependent adults (FDA). A systematic search in databases was carried out. Titles and abstracts of each publication were reviewed for relevance. Full-text articles were accessed by two independent reviewers. The information found was classified into three categories: 1) FDA during the COVID-19 pandemic, 2) FDA during the COVID-19 pandemic according to a specific condition (neurological conditions, sensory disabilities/impairments, and cognitive impairment), and 3) Older adults with functional dependence. The FDAs have faced difficulties and barriers during the COVID-19 pandemic. Strengthening strategies such as telerehabilitation is suggested to avoid deterioration or aggravation of the functionality of dependent people.
El brote de COVID-19 ha tenido un impacto en todo el mundo, especialmente a las personas de los grupos sociales en situación de mayor vulnerabilidad1. Las personas que tuvieron alguna dependencia funcional, como las personas con discapacidad física, enfrentaron desafíos cotidianos: barreras en la movilidad comunitaria, acceso reducido a los servicios de salud y mayor riesgo de sufrir depresión2.
La dependencia funcional se define como el estado permanente en el que una persona requiere la atención de otra o ayudas importantes para la realización de las actividades de la vida diaria (AVD) por razones derivadas de la edad, de la enfermedad o de la discapacidad, y vinculadas a la falta o la pérdida de autonomía física, mental, intelectual o sensorial3. Las personas dependientes suelen necesitar asistencia en las AVD, a menudo denominadas AVD físicas o AVD básicas, que incluyen las habilidades fundamentales que normalmente se necesitan para gestionar las necesidades físicas básicas, que comprenden las siguientes áreas: acicalarse/higiene personal, vestirse, ir al baño/continencia, trasladarse/ambular y comiendo.
En 2019, 2.410 millones de personas tenían afecciones musculoesqueléticas, neurológicas o sensoriales que se beneficiarían de la rehabilitación. Este número está aumentando a nivel mundial debido al crecimiento de la población, el envejecimiento, las enfermedades crónicas y los avances médicos que preservan la vida. Las personas que viven con fragilidad y multimorbilidad tienen mayores probabilidades de afectación con el paso del tiempo.
Las condiciones neurológicas afectan la independencia en la vida diaria, y se encuentran entre las causas más frecuentes de discapacidad en todo el mundo. Muchas personas con enfermedades neurológicas tienen marcadas limitaciones para realizar las AVD básicas. Estas limitaciones son causadas por condiciones como trauma craneoencefálico, ictus, tumores cerebrales o condiciones neurodegenerativas4.
Se ha demostrado que existe una relación entre el deterioro cognitivo y la dependencia funcional, por lo que se espera que la disfunción cognitiva se manifieste como alteraciones medibles en diversas actividades del individuo5. Las condiciones cognitivas, como la enfermedad de Alzheimer, generan constantemente alteraciones en el desempeño de las AVD6. Además, existe una relación entre las discapacidades sensoriales y la dependencia funcional. Las discapacidades sensoriales aumentan dramáticamente con la edad y pueden comprometer seriamente la capacidad de una persona mayor para realizar las AVD.
Debido al envejecimiento de la población, ha habido una creciente necesidad y uso de los servicios de salud, por esta razón, un objetivo de la salud pública y la medicina es mantener a las personas mayores viviendo de forma independiente y evitando la institucionalización. Esto requerirá un buen mantenimiento de la salud funcional, incluidas las funciones físicas, emocionales, cognitivas y sociales7.
Los estragos de la pandemia a las personas con discapacidad, incluidas las personas con dependencia funcional, han recibido relativamente poca atención8. Algunos aspectos como el racionamiento de los servicios médicos han sido temas polémicos en la pandemia del COVID-19. Por ejemplo, algunas guías clínicas sobre «triaje» y racionamiento del acceso a cuidados intensivos para todas las personas con COVID-19 recomendaban el uso de un índice de fragilidad diseñado para personas con demencia. Esto significó que algunas personas con dependencia funcional que sufrieron COVID-19, tenían menos probabilidades de acceder a cuidados críticos y al soporte respiratorio9. Este debate ha sido particularmente relevante para las personas con discapacidad, incluidas las personas no autónomas, p. ej., en algunos lugares se informó haber desarrollado políticas de triaje que recomendaban la exclusión de tratamientos vitales basada en la discapacidad de los individuos8.
De esta manera, para garantizar servicios de rehabilitación enfocados en todas estas poblaciones durante la pandemia de COVID-19, se necesitan estrategias especiales para los profesionales de la rehabilitación, los hospitales y las autoridades. Estas estrategias son necesarias para mejorar la salud de los pacientes, evitar el reingreso, así como optimizar las AVD como trabajar en el contexto de la pandemia10. Por lo tanto, el objetivo de este artículo fue describir las intervenciones para preservar la salud general, mantener la función, mejorar la independencia y prevenir la infección por COVID-19 para adultos con dependencia funcional (ADF).
MétodosSe realizó una revisión bibliográfica sistemática de la literatura registrada en PROSPERO (CRD42022314110). Los métodos y los resultados se formatearon de acuerdo con las pautas de elementos de informe preferidos para revisiones sistemáticas y metaanálisis (PRISMA).
Pregunta de investigaciónEn los ADF y sus cuidadores, ¿cuáles fueron las intervenciones para preservar la salud general, mantener la función e independencia y prevenir la infección por COVID-19?
Estrategia de búsquedaPara identificar artículos se realizó una búsqueda sistemática en Pubmed, BIREME-LILACS, COVID (Cochrane) y Science Direct, Embase. Las búsquedas se realizaron en septiembre de 2021 y se actualizaron en enero y julio de 2022.
Criterios de selección y elegibilidad de los estudiosSe revisaron los títulos y los resúmenes de cada publicación para determinar su relevancia. Se accedió a los artículos de texto completo para determinar su elegibilidad después de la selección inicial.
Los estudios elegibles para la inclusión fueron: 1) Ensayos clínicos, estudios observacionales, estudios cuasiexperimentales y estudios descriptivos; 2) Evaluar las intervenciones para preservar la salud general, mantener la función, mejorar la independencia y prevenir la infección por COVID-19; 3) Incluir intervenciones en el hogar, instituciones comunitarias o entornos no hospitalarios; 4) Para los ADF por cualquier condición de salud y sus cuidadores.
Se excluyeron los estudios si: 1) No estaban escritos en inglés o español; 2) No estaban relacionados con la pandemia de COVID-19 y 3) Incluía niños o jóvenes.
Extracción de datosLuego de eliminar los duplicados, se identificaron los artículos teniendo en cuenta el título y el resumen, cada artículo fue revisado por 2 evaluadores independientes. Los conflictos encontrados fueron resueltos por un tercer evaluador. Una vez realizada esta primera selección, se realizó una revisión del texto completo. Finalmente, se seleccionaron los artículos que respondieron a la pregunta de investigación y cumplieron con los criterios de inclusión completos. La búsqueda se encuentra en el Anexo 1 del material suplementario.
Cinco investigadores realizaron la extracción de datos mediante archivos de Excel® para registrar las características de los estudios incluidos. En este documento se describe el autor, el año, el título, el país, el diseño, la población, los resultados y la calidad de los estudios. Además, se elaboró una tabla de los artículos excluidos a texto completo y el motivo de su exclusión.
Evaluación de la calidadLa evaluación de la calidad de los estudios seleccionados fue realizada de forma independiente por tres revisores con las herramientas desarrolladas por el Instituto Joanna Briggs (JBI)11 y SANRA12. Estas son herramientas para cada diseño de estudio. La evaluación de la calidad de los estudios (JBI y SANRA) se encuentra en el Anexos 2 y 3 del material suplementario.
Resumen de evidenciaLa síntesis de la evidencia fue realizada por 5 investigadores. En esta etapa, la información sobre las intervenciones se organizó en categorías, según poblaciones específicas.
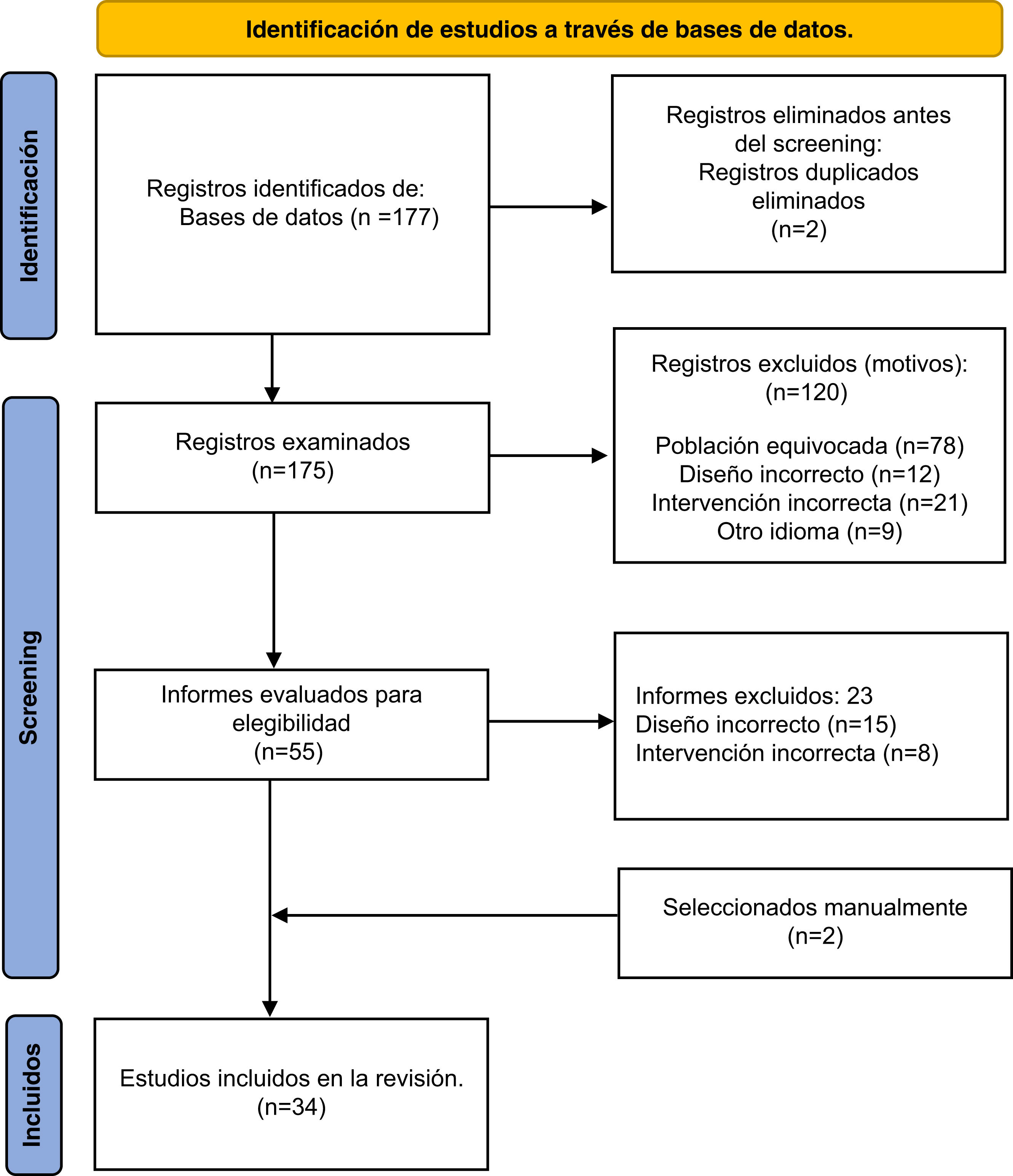
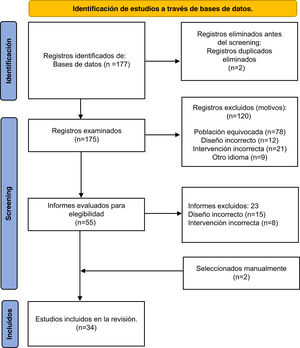
ResultadosEn esta síntesis, 34 artículos cumplieron con los criterios de inclusión. La figura 1 muestra el diagrama de flujo PRISMA. Los 34 artículos se categorizaron en 3 grupos: 1) ADF durante la pandemia de COVID-19 [#7]; 2) ADF durante la pandemia de COVID-19 según una condición específica: condiciones neurológicas, discapacidades/deficiencias sensoriales, deficiencias cognitivas [#19], y 3) Adultos mayores con dependencia funcional [#8]. La tabla con las características de los estudios incluidos se encuentra en el Anexo 4 del material suplementario.
Adultos con dependencia funcional durante la pandemia de COVID-19Los ADF tienen un mayor riesgo de infección grave y mortal por COVID-19, debido a factores como los obstáculos para emplear algunas medidas básicas de higiene, como p. ej., lavarse las manos, si los lavabos o las bombas son físicamente inaccesibles o si una persona tiene dificultad física para frotarse los manos bien; dificultades para mantener el distanciamiento social por el apoyo adicional que necesitan o porque están institucionalizados, la necesidad diaria de tocar objetos para obtener información del entorno o para apoyo físico; barreras para acceder a la información de salud pública13.
En una revisión sistemática sobre personas con necesidades de rehabilitación durante la pandemia de COVID-19, los autores abordaron las necesidades de las personas en cuarentena en el hogar o con movilidad restringida debido al confinamiento. Para este tipo de población, se recomienda asegurar la provisión de programas de ejercicio adecuados para reducir el riesgo de fragilidad, sarcopenia, demencia y prevenir los efectos psicológicos de la cuarentena. Se recomienda un programa de rehabilitación multicomponente, que incluya ejercicios de entrenamiento aeróbico, de resistencia, equilibrio, coordinación y movilidad, durante 5-7 días/semana, a intensidad moderada, para mantener un estado de salud adecuado en las personas mayores. Los enfoques de telerehabilitación son valorados ya que representan la primera opción para las personas capaces de hacer ejercicio en casa bajo la guía de profesionales de la rehabilitación14.
Desde que se establecieron las medidas y las recomendaciones para mitigar la propagación del virus, algunos ADF fueron más vulnerables. Por ejemplo, algunos de los servicios de salud han mejorado la atención a las personas que padecen la enfermedad COVID-19, mientras que otros servicios de salud han quedado rezagados en términos de inversión económica y administrativa. Hubo una suspensión de los servicios odontológicos, por lo que solo se brindaron servicios de emergencia, promoviendo la atención odontológica bajo la modalidad de teleconsulta, con el fin de evitar desplazamientos y promover el distanciamiento social15.
Por esto, la Organización Mundial de la Salud (OMS) recomendó ampliar el grupo de apoyo social para llamar en caso de que una o más personas se enfermen o necesiten ser aisladas14. Además, ofrecer apoyo suficiente a las personas con necesidades más complejas, especialmente si se encuentran en cuarentena o aislamiento y, en su caso, se debe coordinar la atención entre los servicios sociosanitarios, familiares y cuidadores, o asistentes personales para planificar situaciones de contingencia en las que existan hay menos o ningún cuidador o asistente personal.
Otra revisión de la literatura examinó el conocimiento de la preparación para la gestión de desastres en la atención residencial en el contexto de la pandemia por COVID-19 centrada en hogares para adultos mayores, expuestos a un riesgo de enfermedades respiratorias virales distintas a la influenza, la gripe estacional y otras pandemias. Los estudios se llevaron a cabo en 6 países. Las estrategias incluidas en la revisión de prevención y mitigación fueron aislamiento, restricción de movimiento, medidas preventivas y de higiene de protección personal, educación en salud e intercambio de información, monitorización y coordinación, tamizaje y tratamiento16.
Los resultados de prevención reflejan el uso de estrategias como aislamiento, restricciones de movilidad, medidas de bioseguridad y educación en salud, entre otras. En cuanto al aislamiento, ante la presencia de casos sintomáticos, en los hogares geriátricos se aislaba a los pacientes por un período de 14 días. En cuanto a las restricciones de movilidad, países como Arabia Saudita y Hong Kong prohibieron temporalmente las visitas y restringieron el tiempo de visita, en algunos casos hasta 6 h diarias16.
Se implementaron medidas de protección personal e higiene, como el uso de elementos de protección personal (EPP), guantes y mascarillas quirúrgicas tanto para profesionales sanitarios como para visitantes. Además, las prácticas de higiene identificadas fueron el lavado y la desinfección de manos y las etiquetas para toser, las cuales fueron adoptadas con rigurosidad, tornando el hogar de ancianos más seguro en comparación con un hospital16.
Otro estudio informó el establecimiento de esfuerzos coordinados, como un plan de vigilancia para el seguimiento y vigilancia diarios de todos los pacientes sospechosos de H1N1, incluida la evaluación clínica y los signos vitales16.
Para la detección y el tratamiento, identificaron la detección y el tratamiento como una estrategia potencial para prevenir y mitigar la propagación de virus de infecciones respiratorias pandémicas. En particular, los estudios indicaron que ejemplos de tales estrategias eran la detección activa o las pruebas de diagnóstico periódicas (personal, visitantes, nuevos ingresos y residentes), la vacunación e inmunización del personal y los visitantes si hay una vacuna disponible, y la consideración de casos confirmados por laboratorio para tratamiento completo16,17.
Las estrategias de preparación centradas en la planificación de contingencia en respuesta a una infección respiratoria viral son planes de acción diseñado para ayudar a los hogares de adultos mayores a responder de manera efectiva al futuro. Varios estudios destacaron que la planificación de contingencia se llevó a cabo en áreas como las necesidades de notificación/comunicación (p. ej., registros de vigilancia de enfermedades transmisibles y plan de brotes de enfermedades transmisibles), recursos humanos, aumento de las acciones de salud ocupacional, liderazgo y otros16.
También existe preocupación por el posible aumento de incidentes de violencia, abuso y abandono de personas con dependencia debido al aislamiento social y la interrupción de la rutina diaria. Esta población experimenta barreras considerables para denunciar el abuso, incluso fuera del contexto de una pandemia18. Durante la cuarentena, podría ser extremadamente difícil para las personas con discapacidad estar realmente en un lugar privado cuando hablan con los proveedores.
Dados estos desafíos considerables, es importante que los psicólogos de rehabilitación y otros proveedores de atención de rehabilitación y salud mental consideren cómo abordar mejor el abuso de personas con discapacidades a la luz de la pandemia18 (tabla 1).
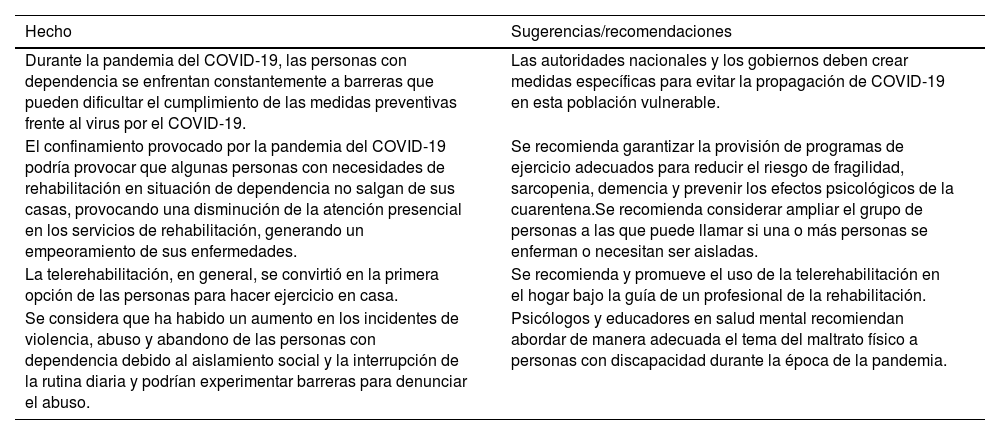
Sugerencias generales para personas con dependencia
| Hecho | Sugerencias/recomendaciones |
|---|---|
| Durante la pandemia del COVID-19, las personas con dependencia se enfrentan constantemente a barreras que pueden dificultar el cumplimiento de las medidas preventivas frente al virus por el COVID-19. | Las autoridades nacionales y los gobiernos deben crear medidas específicas para evitar la propagación de COVID-19 en esta población vulnerable. |
| El confinamiento provocado por la pandemia del COVID-19 podría provocar que algunas personas con necesidades de rehabilitación en situación de dependencia no salgan de sus casas, provocando una disminución de la atención presencial en los servicios de rehabilitación, generando un empeoramiento de sus enfermedades. | Se recomienda garantizar la provisión de programas de ejercicio adecuados para reducir el riesgo de fragilidad, sarcopenia, demencia y prevenir los efectos psicológicos de la cuarentena.Se recomienda considerar ampliar el grupo de personas a las que puede llamar si una o más personas se enferman o necesitan ser aisladas. |
| La telerehabilitación, en general, se convirtió en la primera opción de las personas para hacer ejercicio en casa. | Se recomienda y promueve el uso de la telerehabilitación en el hogar bajo la guía de un profesional de la rehabilitación. |
| Se considera que ha habido un aumento en los incidentes de violencia, abuso y abandono de las personas con dependencia debido al aislamiento social y la interrupción de la rutina diaria y podrían experimentar barreras para denunciar el abuso. | Psicólogos y educadores en salud mental recomiendan abordar de manera adecuada el tema del maltrato físico a personas con discapacidad durante la época de la pandemia. |
Se encontró un total de seis artículos relacionados con el deterioro neurológico, incluida la enfermedad de Parkinson (EP), la esclerosis múltiple, 2 relacionados con la lesión de la médula espinal (LME), disfunción de las extremidades superiores y discapacidades físicas causadas por accidentes cerebrovasculares, esclerosis lateral amiotrófica y esclerosis múltiple (EM).
La población neurológica estuvo afectada por la pandemia de COVID-19 y se enfrentó a nuevos desafíos. Durante la pandemia algunos pacientes con condiciones neurológicas pueden pasar desapercibidos para tener infección por SARS-CoV-2, p. ej., las personas con LME fueron consideradas como una población que conlleva un reto diagnóstico debido a que esta población puede desarrollar cambios fisiológicos que no solo aumentan su riesgo de morbilidad por COVID-19, sino que también pueden enmascarar la presencia de una enfermedad respiratoria aguda causada por el virus SARS-CoV-2. Es posible que los pacientes con SCI con COVID-19 no tengan tos debido a una interrupción de la fisiología respiratoria normal, y esto se ha documentado a nivel mundial. Por esta razón, los trabajadores de la salud deben tener un mayor índice de sospecha de infección por COVID-19 en algunos pacientes neurológicos como LME y esto debe hacerse de manera presencial o remota19.
La atención remota de condiciones neurológicas es cada vez mayor, lo que se ha evidenciado en diferentes estudios. Hubo un estudio sobre la EM que planteó que, como consecuencia de la rápida expansión de la telesalud durante la pandemia, ha sido muy utilizada en la EM u otros trastornos neuroinmunológicos, debido a la necesidad de cuidados crónicos en estas condiciones. Sin embargo, existen algunos desafíos en el uso de la telesalud en la EM, p. ej., se considera que realizar un examen neurológico es uno de los principales desafíos de la telesalud en pacientes neurológicos, especialmente al evaluar la sensación, los reflejos, el tono, la fuerza motora y la óptica, y la función nerviosa20,21.
Debido a estos desafíos, se han creado algunas estrategias que buscan resolver estos problemas, así como otras plataformas, se han desarrollado herramientas que permiten a los profesionales de la salud examinar las pupilas y el paladar, así como guías que incluyen una descripción detallada de cómo realizar un examen neurológico virtual. examen. También se ha sugerido que el cuidador sea un auxiliar en el examen físico del profesional. Sin embargo, esta limitación plantea una preocupación por posibles diagnósticos erróneos y mala gestión21.
Un estudio sobre la respuesta efectiva al COVID-19 realizado por el departamento de asuntos de veteranos (DVA) mostró una comparación de las visitas de telesalud entre 2019 y 2020, y demostró que hubo un aumento de más del 400% en las visitas, debido al impacto que el COVID-19 estaba en camino de brindar rehabilitación. La DVA brinda una gama completa de atención primaria y especializada a veteranos con lesiones/trastornos de la médula espinal, lesión cerebral traumática, trastornos de la médula espinal, incluida la esclerosis múltiple, enfermedad de las neuronas motoras, mielitis transversa, mielopatía cervical espondilótica grave y tumor de la médula espinal22.
Además, aunque se podría esperar que los veteranos rurales fueran los principales usuarios de los servicios de telesalud, los veteranos urbanos también aprovecharon los servicios de atención virtual. En 2019, el 21,98% de los veteranos rurales y el 19,02% de los veteranos urbanos utilizaron los servicios de telesalud. En 2020, hubo un aumento, no solo en los veteranos rurales (46,1%) que experimentarían más el uso de la telesalud, sino que también hubo un aumento en las visitas de telesalud de los veteranos urbanos (52,7%), lo que podría explicarse por la pandemia22.
Una revisión de los diferentes servicios de telerehabilitación que se pueden usar durante la pandemia de COVID-19 o similar puede servir como una alternativa confiable a la fisioterapia para los pacientes con accidente cerebrovascular. Afirman que uno de los principales retos de la rehabilitación durante el COVID-19 es el contacto. En este sentido, los Socially Assistive Robots son un conjunto entre la robótica de rehabilitación basada en contacto y las funcionalidades de no contacto de la robótica acompañante, que permiten supervisión, asesoramiento y estimulación sin contacto, al tiempo que proporcionan evaluaciones del progreso del paciente23. Además, el artículo establece que la telerehabilitación puede servir como un medio seguro y efectivo para continuar el proceso de rehabilitación mientras se cumplen las pautas de seguridad durante el brote de COVID-19. La telerehabilitación se puede realizar en el hogar, en la comunidad y como un servicio ambulatorio que satisface las necesidades de los pacientes. Por ejemplo, se pueden usar diferentes sensores como EEG o EMG en la rehabilitación comunitaria o ambulatoria. En este sentido, los investigadores han adoptado importantes medidas para implementar servicios de rehabilitación adaptativa donde la realidad virtual y los dispositivos hápticos puedan adaptarse utilizando señales fisiológicas23.
En una revisión sistemática sobre la danza para personas con EP, solo 3 estudios incluyeron intervenciones de telesalud o basadas en tecnología que incluyeron danza de realidad virtual o módulos de danza de Google Glass, además de otras prácticas de danza. convenciones, esta síntesis afirma que la danza para algunas personas con EP puede ser una forma de actividad física beneficiosa y accesible para algunas personas, ya sea de forma presencial o a través de una plataforma de telemedicina24.
En cuanto a los dispositivos tecnológicos como los dispositivos portátiles y los biosensores, continúan evolucionando como una forma asincrónica de telesalud. También se espera que estas tecnologías puedan incorporarse cada vez más a las aplicaciones clínicas debido a las consecuencias de la actual pandemia por COVID-19. Por esta razón, consideran que las direcciones futuras para mejorar la telesalud deberían incluir más investigación basada en evidencia sobre la precisión diagnóstica en neuroinmunología para personas con EM o algunos trastornos neuroinmunológicos21.
Durante la pandemia de COVID-19, la atención virtual ha brindado un medio de comunicación, acceso y continuidad de la atención consistentes que supera las barreras físicas durante una época en la que se suspendieron los servicios en persona22. La telemedicina se plantea como una posible solución provisional para brindar tratamiento ambulatorio urgente a estos pacientes, incluida la detección de posibles síntomas de COVID-1919. Finalmente, la salud virtual aumenta el acceso durante períodos de desastres naturales y otras emergencias de salud pública, como la pandemia de COVID-1922. De esta manera, las direcciones futuras para mejorar la telesalud deberían incluir más investigación basada en evidencia sobre la precisión diagnóstica en trastornos neurológicos21.
En cuanto a la inteligencia artificial, un estudio abordó la adopción de una plataforma de digitalización e inteligencia artificial (DAIP). El 41,6% de los pacientes presentaba alguna afección neurológica (60% ictus, 13% lesión medular, 5% traumatismo craneoencefálico, 2,5% esclerosis múltiple y 19,5% otras). Demostraron que la implementación del DAIP ayudó a su servicio de rehabilitación a mantener un nivel de atención de alta calidad25.
La naturaleza de la COVID-19, que primero se evaluó como enfermedades respiratorias e inflamatorias, también podría explicar por qué los pocos estudios sobre personas con discapacidades físicas incluyeron diagnósticos neurológicos como accidente cerebrovascular, ELA, esclerosis múltiple y enfermedades neurológicas crónicas. Las posibles consecuencias neurológicas de COVID-19 en esas enfermedades podrían haberlas convertido en una población de interés para los investigadores durante la crisis.
En una revisión rápida del impacto de COVID-19 en las personas con discapacidades físicas; Se incluyeron 11 estudios, pero con respecto a los pacientes neurológicos, se incluyeron 8 estudios (accidente cerebrovascular=3, esclerosis lateral amiotrófica=1, esclerosis múltiple=4). Identificaron barreras relacionadas con los servicios abordados en los estudios, como el cese de la fisioterapia domiciliaria, ambulancias y recursos de transporte público insuficientes para ir al hospital, dificultad para encontrar medicamentos y cambios en la atención habitual2.
Los autores también informaron cambios en las funciones y estructuras corporales. Con respecto a las funciones emocionales, del temperamento y de la personalidad, algunas personas con discapacidad y cuidadores informaron alteraciones del comportamiento y cambios de humor frecuentes, alteraciones del sueño y empeoramiento del sueño. También encontraron un empeoramiento subjetivo de la condición neurológica. Las personas también reportaron cambios en sus hábitos sociales y estilos de vida. También se informaron limitaciones en las actividades y la participación, como el uso del transporte, que se identificó como barreras en los factores ambientales. También se informó una reducción en la actividad física2.
Se observaron disminuciones significativas en las admisiones por accidentes cerebrovasculares, y podrían demostrar que el miedo de las personas a consultar durante la pandemia de COVID-19 tendrá efectos a largo plazo, porque es posible que las personas no hayan recibido los servicios médicos y de rehabilitación necesarios. Esto, a su vez, podría conducir a una disminución en el nivel de autonomía y funcionamiento de los supervivientes de un accidente cerebrovascular. Aunque estos estudios se limitaron a los servicios de accidentes cerebrovasculares, parece probable que un fenómeno similar ocurriera en otras afecciones neurológicas2 (tabla 2).
Adultos dependientes con alguna condición neurológica
| Hecho | Sugerencias/recomendaciones |
|---|---|
| Los adultos con alguna enfermedad neurológica que contraen COVID-19 se consideran población que conlleva el diagnóstico de COVID-19. | Los trabajadores de la salud deben ser más cuidadosos y tener un mayor índice de sospecha de infección por COVID-19 en pacientes con enfermedad neurológica. |
| Las formas remotas de atención de enfermedades neurológicas están aumentando y expandiéndose durante esta pandemia de COVID-19. | Sin embargo, al utilizar la forma de atención remota, es necesario tener cuidado en la prestación de la telesalud, ya que esto podría traer algunos desafíos, como realizar un examen neurológico. |
| Se han desarrollado algunas medidas para implementar servicios de rehabilitación de adaptación donde la realidad virtual y los dispositivos hápticos se pueden adaptar a pacientes neurológicos. | La realidad virtual y los dispositivos hápticos pueden ser útiles en la entrega de rehabilitación en situaciones de pandemia como la actual. |
| Algunas enfermedades neurológicas pueden empeorar por el cierre o la reducción de la capacidad de los servicios de rehabilitación, provocando un aumento o empeoramiento de la enfermedad primaria. | Es necesario abordar las barreras a los servicios de rehabilitación, como el cese de la fisioterapia domiciliaria, la insuficiencia de ambulancias y recursos de transporte público para ir al hospital, la dificultad para encontrar medicamentos y los cambios en la atención habitual. |
Se encontraron 3 estudios que incluían condiciones sensoriales. Dos tenían problemas de visión y uno tenía problemas de audición. Uno fue una revisión sistemática de la literatura26, otro fue un estudio de métodos cualitativos27 y el otro fue una revisión narrativa28.
El estudio de Garg et al. tuvo como objetivo evaluar los desafíos que enfrentan las personas con discapacidad auditiva durante la pandemia de COVID-19. Los retos que enfrentó este grupo con deficiencia auditiva fueron: la mayor posibilidad de contagio al hablar en lengua de señas ya que deben tocarse la boca con las manos constantemente; la falta de información por no incluir lenguaje de señas en las transmisiones sobre el virus y la pandemia; dificultades de comunicación por el uso de mascarillas y la distancia (6 pies), por lo que se sienten excluidos del mundo; el cambio a la virtualidad en reuniones y citas que antes eran presenciales; el cierre de instituciones donde personas sordas tienen tratamiento o seguimiento; la restricción de llevar acompañantes a las citas, incluidos intérpretes; dificultades en el mantenimiento del equipo auditivo; la restricción a la participación de los niños en los espacios educativos. Además, exploraron las estrategias que deben emprenderse para que las personas con discapacidad auditiva se incluyan en el mundo actualmente enmascarado de COVID-19. Estos incluyeron el uso de tecnología, la ayuda de instructores de lenguaje de señas y la preparación de entornos de atención médica para personas con discapacidad auditiva. Los autores concluyeron que el fortalecimiento del sistema, la telemedicina y las enmiendas a las políticas pueden ser los componentes básicos para construir el sistema de apoyo para las personas con discapacidad auditiva a fin de protegerlas del COVID-1926.
En cuanto a la discapacidad visual, en el estudio cualitativo de Oviedo et al., se realizaron 26 entrevistas semiestructuradas vía telefónica para conocer los cambios en el día a día de las personas con discapacidad visual debido a la pandemia del COVID-19, siguiendo el proceso de descubrimiento, codificación y relativización de datos. Los autores encontraron que las personas con discapacidad visual presentaban barreras para la movilidad y el uso del transporte público, lo que afecta su autonomía e independencia. Asimismo, expresaron dificultades para continuar con las actividades laborales y mantener los ingresos. El uso de herramientas tecnológicas facilita la continuidad de las actividades educativas y laborales; sin embargo, algunos no tenían alfabetización digital ni los insumos básicos para la conexión27.
Las dificultades de las personas con discapacidad sensorial se han incrementado debido a la pandemia del COVID-19. Muchas medidas restrictivas y de control recomendadas por el gobierno, como el distanciamiento social, el uso de máscaras y la limitación del contacto táctil, han resultado en enormes desafíos para las personas con discapacidades visuales o auditivas. Las personas con discapacidad sensorial han manifestado barreras para la movilidad y uso del transporte público, falta de acceso a la información y atención en salud, y dificultades en la comunicación y en la forma de relacionarse, lo que afecta su autonomía e independencia. Además, el cierre de instituciones educativas y servicios de salud para personas con discapacidad visual o auditiva ha generado falta de inclusión, junto con el deterioro de su salud mental, física y social. Este impacto podría minimizarse a través de enfoques de servicios inclusivos, que involucren a personas con discapacidades sensoriales, cuidadores, familiares y proveedores de atención médica, así como a la comunidad. El fortalecimiento del sistema de salud a través del uso de la tecnología, la preparación de ambientes de atención en salud para personas con discapacidad sensorial y la telemedicina pueden ser los pilares para mejorar el sistema de apoyo a las personas con discapacidad sensorial durante la pandemia del COVID-19 (tabla 3).
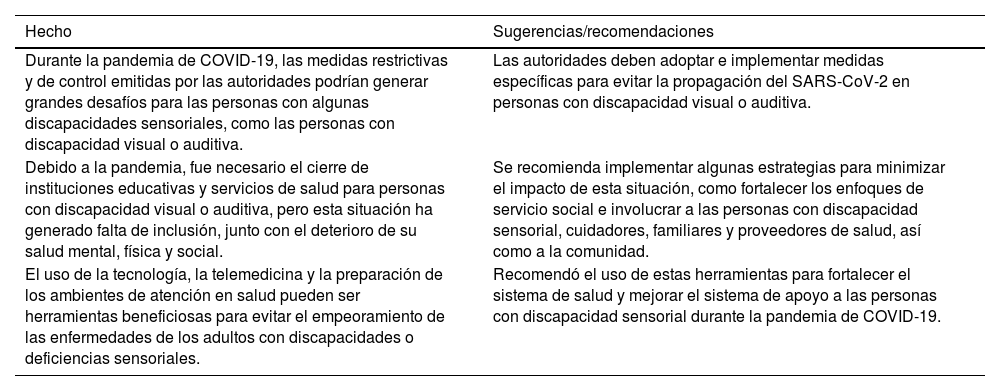
Adultos dependientes con discapacidad/deficiencia sensorial
| Hecho | Sugerencias/recomendaciones |
|---|---|
| Durante la pandemia de COVID-19, las medidas restrictivas y de control emitidas por las autoridades podrían generar grandes desafíos para las personas con algunas discapacidades sensoriales, como las personas con discapacidad visual o auditiva. | Las autoridades deben adoptar e implementar medidas específicas para evitar la propagación del SARS-CoV-2 en personas con discapacidad visual o auditiva. |
| Debido a la pandemia, fue necesario el cierre de instituciones educativas y servicios de salud para personas con discapacidad visual o auditiva, pero esta situación ha generado falta de inclusión, junto con el deterioro de su salud mental, física y social. | Se recomienda implementar algunas estrategias para minimizar el impacto de esta situación, como fortalecer los enfoques de servicio social e involucrar a las personas con discapacidad sensorial, cuidadores, familiares y proveedores de salud, así como a la comunidad. |
| El uso de la tecnología, la telemedicina y la preparación de los ambientes de atención en salud pueden ser herramientas beneficiosas para evitar el empeoramiento de las enfermedades de los adultos con discapacidades o deficiencias sensoriales. | Recomendó el uso de estas herramientas para fortalecer el sistema de salud y mejorar el sistema de apoyo a las personas con discapacidad sensorial durante la pandemia de COVID-19. |
Uno de los retos más importantes durante la pandemia del COVID-19 ha sido la adaptación y la creación de formatos accesibles para brindar información a la población con discapacidad cognitiva, que permitan una comunicación clara de las diferentes medidas de protección y la dimensión del impacto del virus en la población29.
Tras la búsqueda se encontraron un total de 10 artículos relacionados con discapacidades cognitivas, entre ellos 3 artículos específicos para la población con discapacidad intelectual y discapacidades del neurodesarrollo, 3 enfocados a personas con demencia, 2 sobre la enfermedad de Alzheimer, uno de las diferentes discapacidades, entre ellas las del neurodesarrollo discapacidades y uno para enfermedades raras.
En cuanto a la discapacidad intelectual, se ha destacado el papel que han tenido que asumir los familiares y cuidadores en el cuidado de estas personas, dado el limitado acceso a escuelas, residencias y servicios de cuidado de relevo29. En otra revisión sistemática, estudios han reportado el uso de intervenciones enfocadas en salud mental a distancia, a través de telesalud, y ofreciendo terapias a nivel individual de carácter cognitivo/conductual y otras corrientes, debido a dificultades conductuales surgidas en medio de la pandemia30.
En cuanto a las personas con demencia, se ha reportado el impacto negativo de la pandemia en los adultos mayores con demencia, el empeoramiento de los síntomas neuropsiquiátricos asociados al aislamiento social y otros factores31. Además, se ha insistido en la necesidad de retomar la dedicación de recursos a los servicios de rehabilitación y atención a estas personas, desatendidas al inicio de la pandemia por la urgencia sanitaria32. También se mencionan los efectos de la pandemia en los cuidadores de estas personas, al aumentar la carga del cuidado y el aislamiento social, se han disparado los efectos en la salud mental33.
Una revisión sistemática de la telemedicina en el manejo de los síntomas conductuales y psicológicos de la demencia incluyó 22 artículos que concluyeron que la telemedicina es aceptable y factible para pacientes y cuidadores, disminuye la frecuencia e intensidad de los síntomas conductuales y los efectos psicológicos de la demencia, y también mejora la percepción de bienestar y salud mental del cuidador34.
También durante la pandemia, y ante la necesidad de flexibilizar la atención y el seguimiento de determinadas enfermedades, un estudio proporcionó un método para monitorizar la progresión de la enfermedad de Alzheimer mediante la selección de determinados dominios funcionales con tecnologías35. Otro artículo sostiene que el seguimiento de estos pacientes de forma remota es aceptable ya que las pruebas neuropsicológicas se pueden aplicar por medios digitales, sin embargo, aún no existe una validación y regulación en cuanto al uso de estos métodos36. El desarrollo de la tecnología fue otro gran desafío para las personas con deterioro cognitivo, p. ej., desarrollar análisis de voz automáticos para diagnosticar y monitorear la demencia, adaptar la tecnología para los déficits sensoriales y cognitivos y desarrollar tabletas más grandes para facilitar la visibilidad de la pantalla.
Algunas personas con una discapacidad intelectual debido a errores congénitos del metabolismo, como la acidemia propiónica y la acidemia metilmalónica, podrían superar los desafíos para controlar su condición si se infectan con COVID-19. El tratamiento de pacientes con enfermedades raras que están infectados con COVID-19 requiere un cuidado especial37.
De esta forma, se recomendó crear medidas específicas para atender a esta población durante una pandemia como la del COVID-19. Estas estrategias específicas como la adecuación de la atención clínica a pacientes infectados con enfermedades raras que sean COVID-19 positivos; un programa educativo para concienciar a los pacientes con enfermedades raras sobre el distanciamiento social, la cuarentena, el toque de queda y otros aspectos de la COVID-19; mejorar el apoyo psicológico a los familiares y pacientes con enfermedades raras e infectados por COVID-19 y evitar la suspensión de su medicación crónica que reduce la morbimortalidad37 (tabla 4).
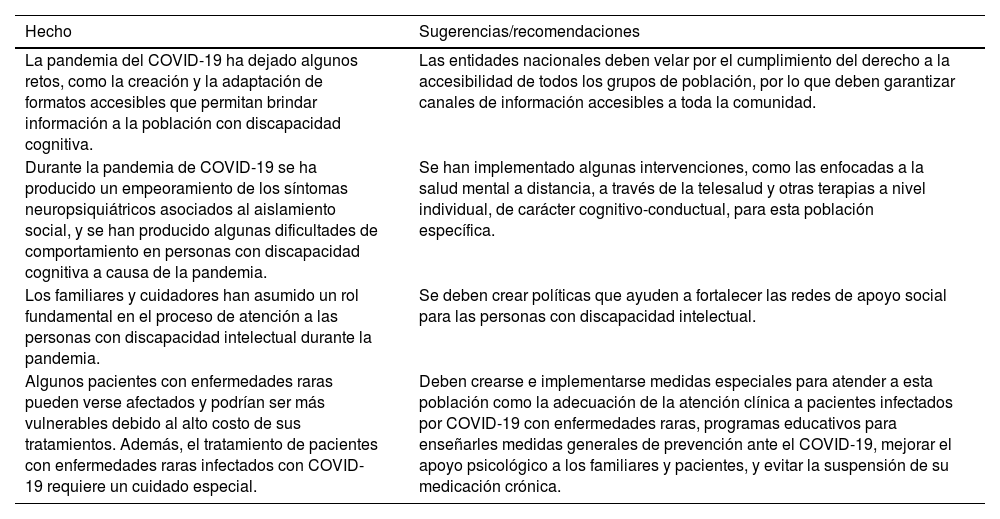
Adultos dependientes con condiciones cognitivas
| Hecho | Sugerencias/recomendaciones |
|---|---|
| La pandemia del COVID-19 ha dejado algunos retos, como la creación y la adaptación de formatos accesibles que permitan brindar información a la población con discapacidad cognitiva. | Las entidades nacionales deben velar por el cumplimiento del derecho a la accesibilidad de todos los grupos de población, por lo que deben garantizar canales de información accesibles a toda la comunidad. |
| Durante la pandemia de COVID-19 se ha producido un empeoramiento de los síntomas neuropsiquiátricos asociados al aislamiento social, y se han producido algunas dificultades de comportamiento en personas con discapacidad cognitiva a causa de la pandemia. | Se han implementado algunas intervenciones, como las enfocadas a la salud mental a distancia, a través de la telesalud y otras terapias a nivel individual, de carácter cognitivo-conductual, para esta población específica. |
| Los familiares y cuidadores han asumido un rol fundamental en el proceso de atención a las personas con discapacidad intelectual durante la pandemia. | Se deben crear políticas que ayuden a fortalecer las redes de apoyo social para las personas con discapacidad intelectual. |
| Algunos pacientes con enfermedades raras pueden verse afectados y podrían ser más vulnerables debido al alto costo de sus tratamientos. Además, el tratamiento de pacientes con enfermedades raras infectados con COVID-19 requiere un cuidado especial. | Deben crearse e implementarse medidas especiales para atender a esta población como la adecuación de la atención clínica a pacientes infectados por COVID-19 con enfermedades raras, programas educativos para enseñarles medidas generales de prevención ante el COVID-19, mejorar el apoyo psicológico a los familiares y pacientes, y evitar la suspensión de su medicación crónica. |
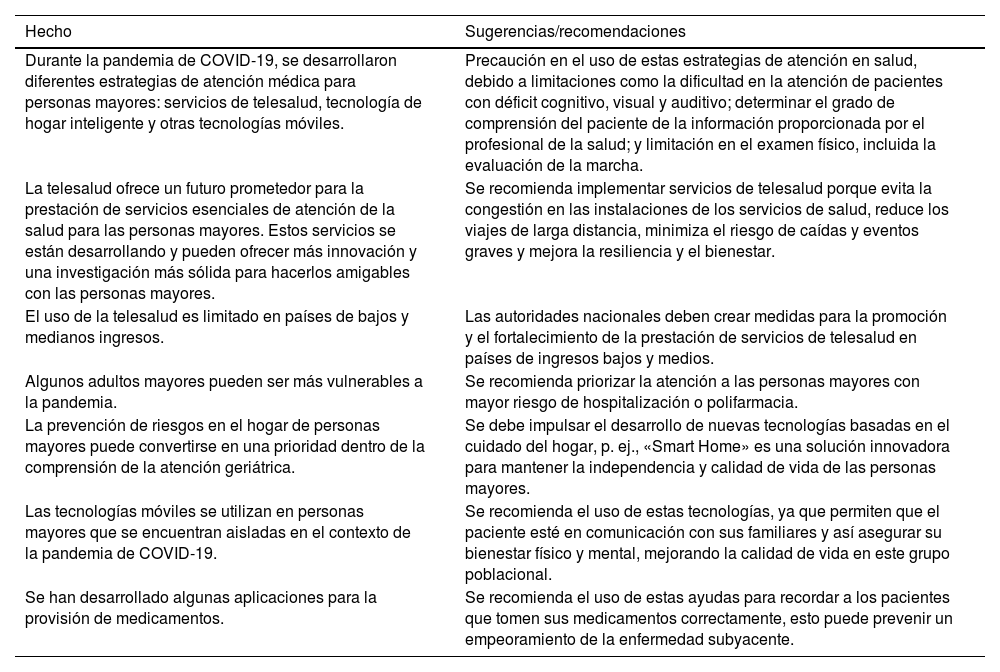
Se ha descrito que el aumento de la edad se asocia con la disminución de la capacidad funcional en la población anciana7. Para la población adulta mayor se desarrollaron diferentes estrategias de atención médica durante la pandemia: servicios de telesalud, tecnología de hogar inteligente y otras tecnologías móviles. Una revisión de alcance en 202138, evaluó en 79 estudios la disponibilidad, accesibilidad, calidad y asequibilidad de los servicios de telesalud en la atención geriátrica durante la pandemia de COVID-19. Hubo un 97,5% de países de ingresos altos. La mayoría de los artículos (65,8%) describían aspectos específicos como la prevención, el tratamiento y/o la rehabilitación. El ámbito fue en domicilios particulares (48,5%), residencias (42,4%) y hospitalización (9,1%). En cuanto a las especialidades de la salud, se concentraron en atención geriátrica (44,3%), especialidades médicas (55,7%) como psiquiatría, neurología y medicina preventiva. La demencia (37,5%) y el síndrome de fragilidad (20,8%) fueron las condiciones más atendidas en estos servicios38.
Entre las debilidades y las dificultades para atender a pacientes con déficit cognitivo, visual y auditivo; en determinar el grado de comprensión del paciente de la información proporcionada por el profesional de la salud; y en el examen físico, incluida la evaluación de la marcha. Como fortalezas se encontró que, para evitar la congestión de las instalaciones de los servicios de salud, reducir los viajes de larga distancia, minimizar el riesgo de caídas y eventos graves, y mejorar la resiliencia y el bienestar, entre otros, la telesalud ofrece un futuro promisorio para la prestación de servicios. servicios esenciales para el cuidado de la salud en las personas mayores. Estos servicios se están desarrollando y pueden ofrecer una mayor innovación y una investigación más sólida para que sea amigable con la edad. El uso de la telesalud es limitado en los países de ingresos bajos y medianos38.
En una revisión rápida en 2020, para evaluar el beneficio clínico, los costos y los desafíos en la prestación de servicios de telesalud para la evaluación ambulatoria por parte de geriatría y otros profesionales de la salud, se encontraron 6 estudios de adultos que viven en la comunidad y 3 en el hogar geriátrico. Todos los pacientes se mostraron satisfechos con el modelo de atención virtual; 4 estudios informaron costo/efectividad, 6 informaron ahorros en el transporte, 3 informaron una reducción del tiempo de espera para las citas y una reducción en los costos de la atención, y 3 estudios informaron una reducción en la hospitalización por eventos agudos. Finalmente, los desafíos de este modelo de atención son los aspectos técnicos, la confidencialidad y los problemas de comunicación (principalmente de las personas con discapacidad) que afectan la evaluación. Se recomendó priorizar la atención a las personas mayores con mayor riesgo de hospitalización o polimedicadas39.
Hubo 2 estudios que evaluaron las tecnologías móviles y de otro tipo. El primero fue una revisión bibliográfica sobre soluciones a través de la tecnología «Smart Home» para diagnosticar y prevenir las caídas en personas mayores, principalmente aquellas con osteoporosis40. Incluyeron 23 estudios. Las intervenciones se organizaron en 5 categorías, sistema de detección de averías, control de electrodomésticos inteligentes, dispositivos de asistencia, salud y diseño y equipamiento de alojamientos adaptados a las necesidades de las personas mayores. Señalaron que la prevención de riesgos en el hogar del anciano puede convertirse en una prioridad dentro del entendimiento de la atención geriátrica. El desarrollo de nuevas tecnologías basadas en el «Smart Home» es una solución innovadora para mantener la independencia y calidad de vida de las personas mayores.
Un estudio que describió la implementación de un sistema de telerehabilitación en pacientes con diferentes diagnósticos de discapacidad en una latitud sur alta, encontró que, del total de pacientes del centro, el 74,3% aceptaba la terapia de telerehabilitación y el 23,2% aceptaba la modalidad mixta; es decir, con visitas domiciliarias y telerehabilitación. Sin embargo, en este estudio se observó que los pacientes adultos mayores representaban el grupo minoritario (4,96%). El enfoque del grupo de mayor edad fue asegurar el acceso a los recursos tecnológicos que permitan la terapia a distancia, una buena conexión a Internet y la educación digital41. En un estudio sobre el papel de la telemedicina en pacientes con demencia, se descubrió que la telemedicina a través de videoconferencias es eficaz para las intervenciones centradas en el paciente en hogares de ancianos34.
Otro estudio42 profundizó en el uso de tecnologías móviles como aplicaciones para personas mayores que se encuentran aisladas en el contexto de la pandemia por COVID-19 para facilitar y mantener la comunicación con sus familias, y así asegurar su bienestar físico y mental. Describió 15 aplicaciones que permiten mantener y mejorar la calidad de vida de este grupo poblacional. Fueron seleccionados en base a necesidades comunes en 2 categorías, siendo la primera las redes sociales, las aplicaciones más aceptadas por los usuarios son Skype® y FaceTime®; los autores informaron que los beneficios de este tipo de aplicación reducen el aislamiento social, que puede generar factores de riesgo para la salud física, mental y social. La segunda categoría fue la atención médica, que se dividió en telemedicina, manejo de fórmulas médicas, salud y estado físico, alimentos y bebidas, y discapacidad física y visual. Por otro lado, las aplicaciones para la atención médica de telemedicina incluyen Doctor on Demand, TeleDoc y K Health: Primary Care. Estas aplicaciones han permitido brindar atención y control en tiempo real de condiciones crónicas de personas mayores que no pueden ser atendidas de manera presencial por condiciones de pandemia.
Además, existen aplicaciones para la provisión de medicamentos como Medisafe y GoodRx, cuyo beneficio radica en que más del 76% de las personas mayores de 60 años utilizan 2 o más medicamentos, y alrededor de una quinta parte no accede a ellos por los altos costos. Otro paquete de aplicaciones estaba relacionado con el cuidado de la salud y se enfocaba en la salud mental. Los autores reportaron que las personas mayores se sienten motivadas a buscar y utilizar aplicaciones para mejorar la salud mental, y en tiempos de pandemia se volvió más importante dada la ansiedad, depresión y estrés que puede generar el aislamiento. Finalmente, existen aplicaciones dirigidas a personas con discapacidad visual o auditiva, que han permitido que sean aceptadas, socializadas e independientes en las ABVD, generando en las personas un sentido de autonomía y apoyo42 (tabla 5).
Atención al adulto mayor durante la pandemia de COVID-19
| Hecho | Sugerencias/recomendaciones |
|---|---|
| Durante la pandemia de COVID-19, se desarrollaron diferentes estrategias de atención médica para personas mayores: servicios de telesalud, tecnología de hogar inteligente y otras tecnologías móviles. | Precaución en el uso de estas estrategias de atención en salud, debido a limitaciones como la dificultad en la atención de pacientes con déficit cognitivo, visual y auditivo; determinar el grado de comprensión del paciente de la información proporcionada por el profesional de la salud; y limitación en el examen físico, incluida la evaluación de la marcha. |
| La telesalud ofrece un futuro prometedor para la prestación de servicios esenciales de atención de la salud para las personas mayores. Estos servicios se están desarrollando y pueden ofrecer más innovación y una investigación más sólida para hacerlos amigables con las personas mayores. | Se recomienda implementar servicios de telesalud porque evita la congestión en las instalaciones de los servicios de salud, reduce los viajes de larga distancia, minimiza el riesgo de caídas y eventos graves y mejora la resiliencia y el bienestar. |
| El uso de la telesalud es limitado en países de bajos y medianos ingresos. | Las autoridades nacionales deben crear medidas para la promoción y el fortalecimiento de la prestación de servicios de telesalud en países de ingresos bajos y medios. |
| Algunos adultos mayores pueden ser más vulnerables a la pandemia. | Se recomienda priorizar la atención a las personas mayores con mayor riesgo de hospitalización o polifarmacia. |
| La prevención de riesgos en el hogar de personas mayores puede convertirse en una prioridad dentro de la comprensión de la atención geriátrica. | Se debe impulsar el desarrollo de nuevas tecnologías basadas en el cuidado del hogar, p. ej., «Smart Home» es una solución innovadora para mantener la independencia y calidad de vida de las personas mayores. |
| Las tecnologías móviles se utilizan en personas mayores que se encuentran aisladas en el contexto de la pandemia de COVID-19. | Se recomienda el uso de estas tecnologías, ya que permiten que el paciente esté en comunicación con sus familiares y así asegurar su bienestar físico y mental, mejorando la calidad de vida en este grupo poblacional. |
| Se han desarrollado algunas aplicaciones para la provisión de medicamentos. | Se recomienda el uso de estas ayudas para recordar a los pacientes que tomen sus medicamentos correctamente, esto puede prevenir un empeoramiento de la enfermedad subyacente. |
En el presente artículo se describen las intervenciones de los ADF para mantener su salud y funcionamiento durante la pandemia de COVID-19. La información se organizó en 3 categorías: 1) ADF durante la COVID-19, 2) ADF durante la COVID-19 según una condición específica (adultos dependientes con alguna condición neurológica, adultos dependientes con alguna discapacidad sensorial/deficiencias y adultos dependientes con alguna condición cognitiva), y 3) Adultos mayores con dependencia funcional.
La «Agenda de Desarrollo Sostenible de las Naciones Unidas» (ON) exige una atención específica a las necesidades y derechos de las poblaciones más vulnerables para garantizarles una vida digna y seguridad humana43.
De acuerdo con los resultados de esta síntesis, consideramos al igual que la OMS que se debe garantizar la accesibilidad de las instalaciones, servicios e información a las personas con discapacidad, porque si la información, las tecnologías y los servicios de salud pública son no accesibles, las personas con discapacidad no pueden vivir de forma independiente, tomar las decisiones necesarias, aislarse o ponerse en cuarentena de manera segura, o acceder a los servicios públicos y de salud en igualdad de condiciones con los demás. Además, la OMS hace un llamado a impactar los servicios de apoyo para muchas personas con discapacidad ya que representa un aspecto esencial para llevar una vida segura, saludable e independiente44.
De igual manera, compartimos la posición de la ON de que la pandemia de COVID-19 está profundizando las desigualdades preexistentes para quienes viven en contextos frágiles, quienes tienen más probabilidades de vivir en la pobreza y experimentar mayores tasas de violencia, abandono y abuso44.
La OMS afirma que las personas con discapacidad tienen un mayor riesgo de contraer el virus COVID-19, principalmente debido a las barreras ambientales que limitan la protección efectiva contra la infección. Una de esas barreras es la falta de información de salud pública oportuna y accesible que puede resultar en que los mensajes necesarios no se reciban o se reciban demasiado tarde43.
Existen algunos factores que podrían aumentar la vulnerabilidad y fragilidad de esta población, como el desbordamiento del sector salud, la imposibilidad de priorizar las necesidades de atención en salud de las personas vulnerables, la restricción de la libre circulación y los confinamientos sociales como medidas preventivas38.
Además, las personas mayores enfrentan barreras para acceder a los servicios de salud38. La información de una revisión de diferentes países reveló que las muertes que ocurrieron en instituciones de atención a largo plazo como proporción del total de muertes relacionadas con COVID-19 en algunos países fueron extremadamente altas. Como mostramos en nuestros resultados, una preocupación particular en términos de continuidad de la atención en esta revisión ha sido el acceso a fisioterapia, rehabilitación y todo tipo de actividad física entre los receptores de atención a largo plazo. En la mayoría de los países involucrados en esta revisión, la ampliación de la tecnología digital fue una medida para garantizar la continuidad de la atención de las personas mayores. Más de la mitad de los países encuestados no tenían programas ni directrices sobre el desarrollo de servicios de telesalud en la atención a largo plazo antes del brote45. Desde entonces, 21 países han ampliado el uso de los servicios de telesalud para permitir consultas remotas entre los pacientes y el sector de la salud y para mantener a los residentes de cuidados a largo plazo en contacto con sus familiares fuera de las instalaciones.
También apoyamos un aporte de una revisión narrativa que sugiere fortalecer y brindar servicios de salud a través de la telemedicina, la telerehabilitación y la rehabilitación en el hogar, asegurando el acceso equitativo a la atención médica. Además de enmarcar la importancia de fortalecer los servicios de atención social para poblaciones vulnerables como las personas con dependencia funcional en tiempos de confinamiento y distanciamiento social46. Sin embargo, algunas de las medidas que se implementaron para garantizar el acceso a los servicios de salud durante la pandemia, como la telesalud, pueden no ser efectivas para algunas personas con dependencia. Por ejemplo, las personas que viven con demencia pueden sentirse solas y retraídas y sus estados cognitivos pueden deteriorarse ya que pueden tener poca experiencia con las telecomunicaciones y depender principalmente del apoyo en persona43.
Un número creciente de estudios muestra que los mayores riesgos de mortalidad y morbilidad afectan a las personas frágiles y vulnerables, en particular a los ancianos, a los sujetos que padecen múltiples comorbilidades o enfermedades crónicas (principalmente hipertensión, diabetes, enfermedades cardiovasculares, enfermedades respiratorias crónicas, estado inmunocomprometido)16.
A diferencia de uno realizado en Canadá7, los resultados obtenidos en esta síntesis con respecto a las personas con discapacidad sensorial, nuestros resultados muestran que la discapacidad visual y auditiva son condiciones comunes que causan problemas funcionales y se han profundizado en la pandemia actual. Además, las personas con deficiencias visuales o auditivas graves requieren información e incidentes de salud adaptados públicos y accesibles. Además, los mensajes actuales de salud pública a menudo no llegan a las instituciones.
Los servicios de rehabilitación han sufrido una drástica disminución de la actividad presencial de los pacientes ambulatorios, aumentando la atención por vías telemáticas. Además, el descondicionamiento y la fragilidad como resultado del autoaislamiento, la protección y el distanciamiento social también requerirán servicios de terapia47.
Las personas con afecciones crónicas asociadas con altos niveles de discapacidad, como lesión de la médula espinal, accidente cerebrovascular, artritis reumatoide o enfermedad pulmonar obstructiva crónica, a menudo requieren atención a largo plazo brindada por profesionales de la salud especializados. Es probable que los ancianos experimenten más impedimentos asociados con la fragilidad que a menudo resulta en un mayor uso de la atención médica y la necesidad de apoyo de los cuidadores. De esta manera, las estrategias de rehabilitación deben abordar no solo la amplia gama de déficits causados por la enfermedad de COVID-19, sino que también deben poder brindar rehabilitación a las personas con una alta carga de fragilidad y enfermedad preexistentes47.
Nuestros resultados concuerdan con otros artículos, como que los pacientes con discapacidad visual experimentan con mayor frecuencia barreras para acceder a los factores ambientales. Otro artículo informa que la función cognitiva disminuye más rápido en los residentes de hogares de ancianos con una discapacidad sensorial solo cuando los residentes no participan socialmente. Por lo tanto, los residentes con discapacidad sensorial podrían beneficiarse cognitivamente de las intervenciones para mejorar la participación en la vida social en los hogares de ancianos48. También se argumenta el cuidado centrado en la familia, enfatizando las personas cercanas y los sistemas de apoyo con los que pueden contar para que sus necesidades sean satisfechas6. Por ello, consideramos necesario fortalecer las políticas que promuevan el apoyo social y las relaciones interpersonales de las personas en situación de dependencia.
Finalmente, se debe garantizar la rehabilitación de que todas las demás personas con rehabilitación tengan acceso a los servicios de rehabilitación49. De esta manera, compartimos algunas de las recomendaciones en las propuestas de rehabilitación en un artículo sobre «Estado y desafíos de la medicina de rehabilitación en Indonesia», como aumentar la capacidad de los servicios de rehabilitación para tratar a otros pacientes que no tienen COVID-19 con necesidades de rehabilitación e implementar la telerehabilitación como tratamiento complementario para los pacientes y con ajustes en la entrega, la rehabilitación puede continuar durante el brote, incluso a través de la telesalud50.
LimitacionesA pesar de que se realizó una búsqueda sistemática, la información relevante podría haberse descartado debido al idioma de la información, o tal vez no había una forma fácil de acceder a esta información. Faltan datos sobre el impacto de COVID-19 en personas con dependencia en países de ingresos bajos y medios.
En la búsqueda, la mayoría de los estudios se refirieron a personas con discapacidad, y solo algunos estudios mencionaron específicamente a personas con dependencia funcional. Además, son pocos los estudios encontrados sobre deficiencias/discapacidades sensoriales en comparación con las otras condiciones revisadas en esta síntesis. Además, existe poca información sobre las dificultades que experimentan los adultos mayores en relación al uso de la tecnología en la pandemia del COVID-19.
Implicaciones para la práctica:
- -
Para los adultos funcionalmente dependientes es necesaria la cooperación entre los servicios sanitarios y los servicios sociales para atender de forma integral las necesidades de esta población.
- -
Es importante implementar algunas estrategias como el fortalecimiento de los servicios sociales, involucrando a las personas con dependencia, sus cuidadores, familiares, proveedores de salud y la comunidad.
- -
La implementación de algunas herramientas como la telemedicina o la telerehabilitación son necesarias para fortalecer el sistema de salud y pueden prevenir un empeoramiento de las condiciones de base de los adultos funcionalmente dependientes.
- -
Es necesario garantizar una adecuada formación de los adultos dependientes para el buen uso de la telerehabilitación, la telemedicina y las nuevas tecnologías.
- -
El uso de la telerehabilitación en un ámbito no hospitalario debe estar bajo la orientación de profesionales de la rehabilitación.
- -
En tiempos de pandemia, es urgente educar a los adultos funcionalmente dependientes sobre medidas de prevención enfocadas a las necesidades especiales de estos colectivos.
Nuestro trabajo no ha comportado experimentación en animales. En nuestro trabajo no intervienen pacientes o sujetos humanos
FinanciaciónLos autores declaran no haber recibido financiación para este estudio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.