La gestión correcta y adecuada de la creciente demanda de servicios sanitarios por la población constituye sin duda uno de los problemas más relevantes al que se enfrentan prácticamente todos los sistemas sanitarios de financiación pública de los países desarrollados, en un contexto de servicios de carácter universal y gratuito.
Sabemos que en el momento actual diversos factores, relacionados tanto por el lado de la demanda (envejecimiento de la población, mayor preocupación e interés de los ciudadanos por aspectos relativos a la calidad de vida), como por el lado de la oferta, (una mayor accesibilidad, el desarrollo e innovación tecnológica), presionan claramente hacia un mayor incremento en la utilización de servicios sanitarios, y es razonable suponer que dicha demanda continuará aumentando en el futuro. Igualmente, pueden citarse entre estos factores un mayor nivel de información de los ciudadanos y un mejor conocimiento de sus derechos así como la disposición a exigir su reconocimiento y ejercicio a través de la participación social.
En este sentido, ha sido repetidamente puesto de manifiesto que las listas de espera para recibir atención sanitaria suponen un fenómeno generalizado y casi consustancial a todos los sistemas públicos de salud de carácter universal, tanto por lo que se refiere al diagnóstico como al tratamiento (aunque su significado y consecuencias sean muy diferentes), afectando al nivel de Atención Primaria y al de Atención Especializada (consultas externas, pruebas diagnósticas, etc.). Con toda seguridad se trata de uno de los aspectos ante el que, tanto los ciudadanos como los responsables públicos, muestran una mayor sensibilidad y preocupación. Es bien conocido, a través de numerosas encuestas, que la demora en conseguir la atención necesaria suele ser la principal causa de insatisfacción de los ciudadanos con la sanidad pública.
De hecho, según los últimos datos que revela el barómetro sanitario correspondiente al año 2004, realizado por el CIS para el Ministerio de Sanidad y Consumo, presentado hace pocos días, las listas de espera, la tardanza para conseguir cita para consulta y el escaso tiempo de que disponen los profesionales para atender a los pacientes, otro problema derivado de una gestión inadecuada de la demanda, siguen siendo los aspectos más negativos y peor valorados por los ciudadanos en toda España.
Sabemos que, en última instancia, las listas de espera son siempre el resultado de un desequilibrio entre diferentes ofertas de servicios; en ocasiones, una consecuencia de la inadecuada distribución de cargas en relación con los recursos asistenciales disponibles y también, posiblemente, el producto de un insuficiente estudio de la capacidad de las diferentes unidades funcionales que intervienen en un mismo proceso asistencial. En resumen, serían la expresión más visible de una serie de disfunciones e insuficiencias.
No obstante, las listas de espera que han tenido siempre mayor resonancia social son aquellas que afectan a procedimientos electivos quirúrgicos. Aparecen sólo en los sistemas sanitarios con aseguramiento universal y presupuesto global y no en los sistemas de aseguramiento que reembolsan a sus proveedores bajo pago por acto y, en teoría, al menos, podrían existir también en los sistemas de aseguramiento privado que utilicen los presupuestos globales como forma de contención del gasto (por ejemplo, en algunos sistemas tipo managed care).
Parece evidente que las listas de espera guardan relación con el desequilibrio entre la oferta (como provisión de servicios) y la demanda (entendida como necesidad expresada), y el grado de autorregulación entre ambas, pero esto no debe llevar a la fácil conclusión de que la solución del problema consiste únicamente en un incremento de recursos. La evidencia empírica internacional pone de manifiesto que incluso aumentos muy significativos de recursos no se han demostrado realmente eficaces para solventar el problema.
En los últimos años, a partir de la experiencia desarrollada en la Comunidad Autónoma de Castilla-La Mancha, hemos tenido ocasión de conocer diferentes puntos de vista de cualificados expertos en la materia, la situación actual de este problema en una perspectiva comparada, así como las distintas soluciones que se vienen aplicando desde diversos ámbitos. Puede decirse, prácticamente sin temor a equivocarse, que gestionar las listas de espera con eficacia y equidad, entendida ésta como igual oportunidad de uso ante igual necesidad, se ha convertido en uno de los principales desafíos y problemas clave, "piedra de toque" de la mayoría de los sistemas sanitarios occidentales.
La propia existencia de la lista de espera puede servir como instrumento de planificación del trabajo y gestión de la demanda, siendo, sin duda, un método de organizar la actividad sanitaria; per se no es indicativa de una mala gestión, pero pierde su sentido si el número de pacientes que incluye es elevado y el período de espera se prolonga cada vez más. Es en estos casos cuando las listas de espera se convierten en un problema importante para los ciudadanos y para el Sistema Sanitario, pues el tiempo de espera va más allá de lo razonablemente aceptado por el paciente y el propio Sistema. Frente a esta problemática, los gobiernos y las diferentes Administraciones responsables han desarrollado distintas actuaciones dirigidas a paliar, por un lado, las implicaciones sanitarias y, por otro, las implicaciones sociales que conllevan. Estas acciones, que inicialmente estaban centradas casi exclusivamente en la reducción del número de enfermos en espera, se han ido modificando para centrarse en el concepto de disminuir el tiempo de espera y en el conocimiento de la composición de las listas de espera.
Hace ya casi 30 años que Todd Wheeler, en un manual de diseño funcional y organización de hospitales, afirmaba: "No hay una descripción única que sea capaz de expresar cabalmente lo que es ese ser humano, temeroso, esperanzado, y a menudo en estado lastimoso, que es el paciente. Para unos es un simple número, para otros un caso: para algunos es una unidad estadística, para otros un corazón que late; para unos es un fastidio, una molestia, para otros un espectro; y para él mismo es un enigma, que con frecuencia ignora su propia condición y estado, con grandes aprensiones en cuanto a sus perspectivas y desconcertado con respecto a la situación en que se encuentra."
Esta es, con relativa frecuencia, la percepción de muchos de los pacientes incluidos en una lista de espera. Una agobiante sensación de incertidumbre, preocupación e inseguridad, como muestra evidente de los inevitables costes añadidos de carácter intangible, traducidos en situaciones de angustia y ansiedad de los propios pacientes y de sus familiares, que pueden desembocar incluso en alarma social, derivada del potencial efecto amplificador de los medios de comunicación, como en muchas ocasiones casi todos hemos tenido oportunidad de comprobar.
En estas condiciones resulta obvio señalar que todos cuantos trabajamos en el Sistema Sanitario público, responsables políticos, gestores, clínicos y profesionales, tenemos la obligación de estar próximos a las demandas y al punto de vista de los ciudadanos, destinatarios últimos de nuestra labor asistencial y fundamental objetivo y razón de ser del propio sistema. Es evidente también, en el contexto actual, que la atención sanitaria debe satisfacer una serie de expectativas sociales, acordes con unos criterios de calidad y eficiencia, propios del período histórico y del momento en que nos encontramos, entre los que se encuentra el acceso a dicha atención en unos plazos de tiempo clínica y socialmente aceptables.
Hasta ahora, y en ello existe un consenso bastante generalizado, todas las propuestas identificadas para hacer frente al fenómeno de las listas de espera se dirigen, como muy bien saben, hacia medidas que suponen un incremento de los recursos y de la capacidad del sistema, incluso reembolsando a los pacientes atendidos por el sector privado, o hacia medidas de tipo organizativo encaminadas a mejorar la eficiencia en el uso de los recursos disponibles, mejorando los sistemas de información, analizando y publicando los datos existentes sobre listas de espera, incrementando la transparencia e incluyendo la determinación de prioridades en la gestión de las mismas. A la larga consideramos necesario una combinación de ambos tipos de medidas, a las que se debe sumar el establecimiento de unos tiempos máximos de demora en la respuesta, como una garantía adicional para los ciudadanos/pacientes, verdaderos protagonistas, eje y centro del Sistema Sanitario.
Ésta ha sido hasta ahora la apuesta del Gobierno regional y del Sistema Sanitario público de Castilla-La Mancha, materializada a través de la Ley 24/2002, de 5 de diciembre, de Garantías en la Atención Sanitaria Especializada, como instrumento jurídico integrador que recoge todos los aspectos señalados para dar respuesta a los desafíos planteados. Se trata de la primera norma autonómica que establece unos tiempos de espera máximos, no sólo para intervenciones quirúrgicas, sino también para pruebas diagnósticas y consultas externas
En España, en tan sólo 5 Comunidades Autónomas (Navarra, Cataluña, Valencia, Andalucía y Castilla-La Mancha), se hace referencia a tiempos máximos de demora mediante leyes o decretos, pero afectan únicamente a la lista de espera quirúrgica y a algunos procedimientos seleccionados. Actualmente se observa una tendencia cada vez más acusada a implantar garantías de respuesta en atención sanitaria especializada en todas las Comunidades Autónomas del territorio español.
La Ley establece que se fijará periódicamente, mediante Decreto, el tiempo máximo de espera para cada una de esas tres circunstancias (intervenciones quirúrgicas, pruebas diagnósticas y consultas externas), y señala que en caso de superar los plazos indicados, el usuario podrá acudir a un Centro privado de su elección para recibir atención, comprometiéndose el SESCAM al pago de los gastos de la misma. Dichos gastos incluyen tanto los propiamente médicos, como los derivados del alojamiento y desplazamiento propios, o de acompañante cuando sea necesario. Ello es así porque, como se ha indicado, el paciente tendrá libertad de elección dentro del territorio nacional. El precio de la atención para cada proceso se fija por Decreto y anualmente, tomando como referencia los de la atención concertada, así como las tarifas de hospedaje y desplazamiento.
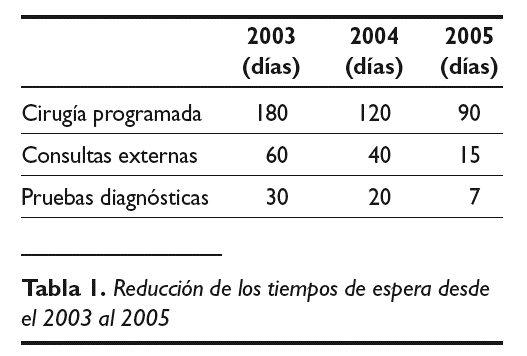
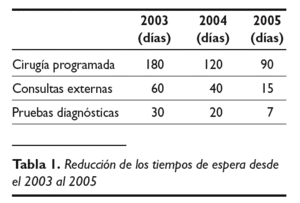
La reducción de los tiempos de espera para el acceso a cada una de las situaciones descritas ha evolucionado según se muestra en la tabla 1.
La puesta en marcha y desarrollo de esta Ley han obligado además a una serie de medidas:
- Se ha creado un Registro de pacientes de lista de espera de Castilla-La Mancha, donde se inscriben todos los pacientes que solicitan atención sanitaria especializada.
- Hay disponible permanentemente en la página web del SESCAM información transparente de las distintas listas de espera por centro y especialidad.
- Se han diseñado circuitos de información entre los hospitales, servicios centrales y oficinas provinciales del SESCAM para posibilitar que el paciente pueda ejercer en la práctica los derechos recogidos en la Ley.
- Se han reforzado los mecanismos administrativos e informáticos de control que acompañan la programación de los procesos quirúrgicos. En suma, se ha potenciado la función reguladora de los Servicios de Admisión.
- Se obliga a los centros a que antes del plazo marcado por el Decreto se haya intervenido al paciente bien con medios propios o concertados.
- Los pacientes que no aceptan la derivación a atención concertada son intervenidos por el Hospital, pero al margen de la Ley de Garantías, si bien se mantiene su tiempo de antigüedad en lista de espera.
- Se ha suscrito un acuerdo de cooperación con múltiples clínicas privadas de todo el territorio nacional, en el que se han incluido los precios a facturar por cada proceso a los eventuales pacientes del SESCAM que puedan requerir sus servicios.
En conclusión, se puede afirmar que se trata de una Ley exigente, que no sólo garantiza un derecho al usuario, sino que obliga al Sistema tanto a perfeccionar sus mecanismos de control administrativo, como a funcionar con unas demoras clínica y socialmente aceptables. Aborda uno de los problemas que más afectan y preocupan a los ciudadanos, las listas de espera en atención sanitaria especializada, y además, no tiene equivalencia en la legislación comparada española ni europea. Mediante su propia normativa algunas Comunidades Autónomas han regulado diferentes plazos para la realización de intervenciones quirúrgicas, pero en Castilla-La Mancha dimos un paso más, al incluir también las primeras consultas externas de especialidades y las pruebas diagnósticas. Ello ha supuesto un importante paso en el derecho de los pacientes a la atención sanitaria, ya que se dirige al fondo mismo del problema sanitario. En su día la universalización de la sanidad supuso la garantía de acceso a los Servicios Sanitarios de los españoles, la Ley de Garantías viene a significar la equidad en el acceso de esos Servicios, pues supone garantizar el derecho a la asistencia.
En suma, dicha Ley está contribuyendo indirectamente a hacer más eficaz y eficiente el trabajo en nuestros hospitales, y a prestar un mejor servicio al usuario. Los resultados así lo demuestran: en el año 2002 la reducción de pacientes en lista de espera fue de 62.462 pacientes, en 2003 de 36.495 y en 2004 de 461 pacientes. En total la reducción ha sido de casi 100.000 pacientes, (99.418), en los tres años transcurridos de gestión del Servicio de Salud de Castilla-La Mancha, al haber pasado de 157.928 pacientes en el año 2001 a tan sólo 58.510 a finales de 2004.
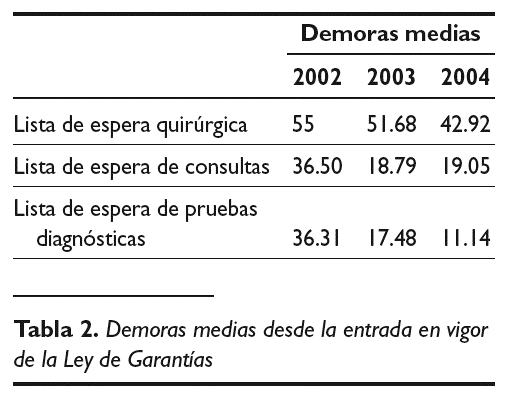
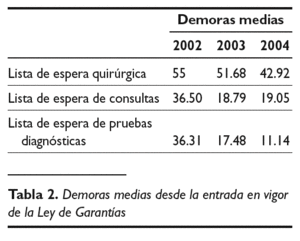
Pero, sin duda, lo más relevante ha sido la significativa disminución de las demoras medias a lo largo de los dos años de vigencia de la Ley de Garantías en atención sanitaria especializada, como se muestra en la tabla 2.
Parece razonable pensar que, a partir de la puesta en marcha de este tipo de medidas legales, deberíamos poder seguir compartiendo experiencias y encuentros como éste y, de acuerdo con las recomendaciones señaladas en su día en el conocido Informe del Defensor del Pueblo, de diciembre de 2002, referido a las listas de espera, todo ello debería conducir al establecimiento de unos criterios homogéneos y explícitos de indicación clínica, de información, definiendo pautas de actuación acerca de la prioridad de los pacientes que se encuentren en lista de espera y determinando unos plazos máximos para dar respuesta a las demandas sanitarias. Unos criterios que necesariamente debieran ser compartidos y aceptados por todos, en orden a promover la equidad, la accesibilidad y la mayor eficiencia del sistema en su conjunto.
Se trata, en última instancia, de valorar si la existencia de cualquier lista de espera para acceder a la atención sanitaria está o no justificada, o se incurre en demoras clínica, social y moralmente inaceptables. Y ello supone, sin ningún género de duda, hacer realmente efectivo y garantizar el derecho a la atención sanitaria de los ciudadanos en condiciones de equidad, de acuerdo con la filosofía de la Ley General de Sanidad y, en el caso de mi Comunidad Autónoma, de la propia Ley de Ordenación Sanitaria de Castilla-La Mancha, que establecen la igualdad de oportunidades ante la salud.
No quisiera dejar de citar aquí algunos aspectos relativos a la participación e implicación de los usuarios, es decir, a la integración de las preferencias de los pacientes en la gestión de la demanda, lo que es tanto como decir en la gestión de las propias listas de espera.
Un factor común en las listas de espera es la inclusión de pacientes con diferentes grados de afectación sintomática y funcional. Además, generalmente, hay una falta de relación entre este hecho y el tiempo de espera. Como es lógico, una mejor priorización de los pacientes, interviniendo en primer lugar a aquellos que mayor beneficio podrían obtener, favorecería la eficiencia de la intervención. Por ello, se ha venido planteando la necesidad de disponer de instrumentos de priorización explícitos que tengan en cuenta la necesidad del paciente en términos de gravedad de la enfermedad, beneficio esperado u otros condicionantes relacionados con la salud percibida y la utilidad social, sin que ello suponga una inadmisible discriminación o una merma de la equidad en el acceso a los servicios.
Hasta ahora, la mayoría de las experiencias internacionales descritas sobre priorización de pacientes en lista de espera han venido utilizando criterios establecidos exclusivamente por los profesionales clínicos. Sin embargo, la bibliografía internacional en diversas áreas clínicas y diversos estudios de investigación de resultados en salud (Health Outcomes Research), ponen de manifiesto que los valores, las percepciones y las preferencias de los pacientes por determinados resultados o procesos asistenciales no siempre coinciden con los mantenidos por los profesionales de la clínica.
Al mismo tiempo, es sabido que en los últimos años la relación entre los profesionales, el sistema sanitario y los pacientes está cambiando. Por una parte se reconoce que el tradicional modelo paternalista de relación debe desplazarse hacia un modelo en el que el principio de autonomía del paciente tenga un peso más equilibrado en la toma de decisiones. Por otra parte, como dijimos antes, los ciudadanos están cada vez más informados (bien es verdad que estar más informados no necesariamente significa que estén mejor informados), y cada vez perciben en mayor proporción su rol como usuarios/clientes con respecto a su papel como simples pacientes.
Así pues, en un Sistema Sanitario financiado con fondos públicos, se hace necesario contar con la perspectiva y los valores de todos los agentes implicados (profesionales, pacientes, familiares y población general), en el momento de definir e identificar los criterios de priorización más relevantes que deberían tenerse en cuenta en la asignación de recursos que supone toda actuación sanitaria.
Las actuales perspectivas de cambio en la relación de agencia y en la asimetría informativa están llevando a plantear este nuevo papel de los pacientes, ya no como meros sujetos pasivos, sino como colaboradores (partners), en las decisiones sobre la aplicación de determinadas técnicas o tratamientos. Algunas de las experiencias desarrolladas en los últimos años en el National Health Service (NHS) británico persiguen precisamente este objetivo, mediante la implantación de modelos de decisiones compartidas, incorporando las preferencias de los pacientes e incrementando su implicación y participación en la asistencia sanitaria.
Para algunos autores existe ya evidencia de que una buena información a los pacientes sobre riesgos, así como una mayor participación de los mismos en las decisiones sobre su tratamiento, mejoran de manera indudable la calidad y los costes de la asistencia, contribuyendo por tanto, no sólo a los objetivos de equidad y justicia distributiva del sistema público legitimando sus actuaciones, sino también a la mejora de la eficiencia y la gestión de los recursos.
Desde el Servicio de Salud de Castilla-La Mancha consideramos que, una vez garantizado el derecho a recibir atención sanitaria con unos plazos máximos de demora, social y clínicamente aceptables no se trata sólo de acortar dichos tiempos de espera, sino de incorporar también aquellos criterios que permitan conseguir que espere menos tiempo aquél que menos tiene que hacerlo.
En el futuro inmediato, sólo desde una práctica profesional eficiente, orientada a la excelencia y centrada en las necesidades de los pacientes, será posible prestar una atención sanitaria que garantice la equidad y dé respuesta a las diferentes demandas que se plantean en una sociedad abierta, plural y en cambio constante.