El uso racional del medicamento (URM) es una de las principales herramientas para la contención del crecimiento del gasto farmacéutico, ayudando al facultativo a prescribir fármacos de menor coste e igual eficacia para el tratamiento de las enfermedades1-3. Hay médicos que opinan que el análisis económico de sus decisiones no está relacionado con su trabajo. Esta tendencia de pensamiento debe cambiar, teniendo en cuenta el importante ascenso que ha sufrido el gasto farmacéutico en los últimos tiempos y a que la mayor parte del presupuesto de un área es gestionado por los médicos de Atención Primaria.
A continuación se van a describir actuaciones realizadas en un área de Atención Primaria, el área 2 de Madrid, con relación a este aspecto en los años 1999-2000. La actuación se centró en 3 grandes áreas:
I. Definir sobre qué grupos de medicación actuar.
2. Definir con qué intervenciones actuar y aplicarlas.
3. Detectar resistencias y dificultades.
¿Qué cambios de prescripción resultaban potencialmente de mayor impacto económico?
Este tema se analizó en varias fases, pretendiendo identificar aquellos cambios en la prescripción que redujesen más el gasto dudosamente eficiente.
Primera fase
En un primer lugar se realizó un listado de especialidades, principios activos y grupos enteros que cumplieran los criterios que se adjuntan en la tabla 1, obteniéndose un total de 105 elementos.
Segunda fase
Del listado inicial se suprimieron aquellos fármacos con gasto mensual inferior a 3 millones de pesetas (todas las cifras monetarias del presente trabajo se refieren a pesetas). La razón de esto es que, de entrada, en al menos 4 de los grupos registrados en el estudio, la parte del gasto mensual que era dudosamente eficiente era superior a 3 millones.Tras el cribado realizado, el número de elementos se redujo a 60.
Tercera fase
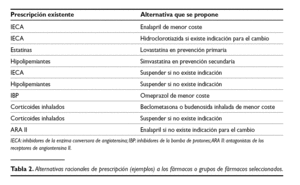
De cada uno de ellos, se valoró la viabilidad de distintas alternativas a su uso con la evidencia científica disponible, dando lugar a un grupo de "cambios de prescripción" para analizar. Las alternativas que se plantearon para cada elemento de la lista fueron las siguientes:
I. Sustituir toda la prescripción de un principio activo por la especialidad (marca o genérico) de menor coste.
2. Sustituir toda la prescripción de un principio activo por el genérico de menor coste.
3. Sustituir toda la prescripción de un principio activo por otro principio activo equivalente y de menor coste.
4. Sustituir la prescripción de un principio activo por otro principio activo sólo en aquellos casos en los que existe indicación para la sustitución.
5. Eliminar la prescripción de un principio activo sólo en aquellos casos en los que no existe indicación.
Se obtuvieron 90 alternativas para estudiar. En la tabla 2 se muestra un ejemplo de algunas de ellas.
Cuarta fase
En la siguiente fase se determinó el gasto "evitable máximo", descrito como aquel que no se habría producido si el cambio por la alternativa se realizase en el 100 de los casos en los que se plantea. Se observaron dos situaciones: en la primera, ante un cambio de marca (que podría realizarse en todos los casos), se calculó el coste de la alternativa para cada una de las presentaciones y se calculó la diferencia exacta entre el gasto real y el que se hubiera realizado empleando la alternativa siempre. En la segunda, se trataba del cambio de principio activo por otro, sólo cuando existiese indicación para el cambio, lo que hacía necesario conocer la proporción de casos en los que existía tal indicación que permítese el cambio. Se realiza-ron estudios de prescripción-indicación en este sentido, que se refieren más adelante.
Tras haber realizado el cálculo del gasto evitable máximo, se determinaría el gasto evitable real: en qué proporción los facultativos realizarían el cambio de prescripción. Para ello se pondrían en marcha estudios de cambio de comportamiento de los prescriptores.
Según lo descrito anteriormente, se identificaron varios grupos de medicamentos en los que se precisaba hacer estudios de utilización para determinar el porcentaje de indicación correcta (tabla 3).
Del listado se realizaron estudios en inhibidores de la enzima conversora de angiotensina (IECA), antagonistas del calcio (ACA), hipolipemiantes (HLP) y tiras reactivas de glucemia, existiendo dificultades en el resto de ellos, ya que no se identificó una muestra representativa, al carecer de registro específico y no poderse utilizar los datos del paciente de los registros de farmacia (cinta informática con la base de datos de todas las prescripciones dispensadas).
Los resultados de los estudios mostraron los siguientes datos:
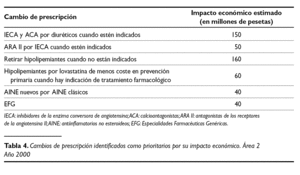
I. Los IECA utilizados eran sustituibles por diuréticos en el 33 % de los casos.
2. Los IECA utilizados eran sustituibles por bloqueadores beta en el 10% de los casos.
3. Los ACA utilizados eran sustituibles por diuréticos en el 30,7% de los casos.
4. Los ACA utilizados eran sustituibles por bloqueadores beta en el 10,6% de los casos.
5. Los hipolipemiantes utilizados eran sustituibles por lovastatina en el 31% de los casos de prevención primaria (80%).
6. Los hipolipemiantes utilizados estaban dudosamente indicados en el 59% de los casos de prevención primaria (80%).
7. Las tiras de glucemia utilizadas estaban dudosamente indicadas en el 49% de los casos.
Con toda la información recogida se identificaron aquellos cambios de prescripción más prioritarios por su impacto económico (tabla 4).
¿Qué tipo de intervenciones con mayor evidencia de impacto se realizaron para modificar hábitos de prescripción?
Una vez determinados los cambios de prescripción prioritarios, se revisaron las evidencias publicadas sobre el impacto de las distintas intervenciones4-36.
1. Educación para la salud de la población: Evidencia escasa y de baja validez (Munroe).
2. Coordinación con atención especializada: Sin estudios encontrados.
3. Apoyo frente a reclamaciones de los usuarios: Sin estudios encontrados.
4. Boletines-Guías-Protocolos: poco o nada útiles; evidencia abundante y de alta validez (Schaffner, Soumerai, Dening, Thomsom, Plumrige, Fendler, Bloor, Siegel)3,8,18,24,28,34.
5. Cursos: poco o nada útiles. Evidencia frecuente de alta validez contradictoria (Haynes)27.
6. Visitas al equipo de Atención Primaria (EAP): evidencia escasa de moderada validez (Stross, Mengíbar)4.
7. Entrevistas cara a cara: (útiles) evidencia abundante de alta validez (Schaffner, Soumerai, Font, Ray, Newton, Pérez, BeiIby,Thomson, Bloor)1,3,8,18,19,22,24,25,29.
8. Información de retorno: (útiles) evidencia frecuente de alta validez (Beilby, Soumerai, Bloor)1,3,8,18,19,22,24,25,29.
9. Auditorías de historia: evidencia escasa de baja validez (Gene).
10. Lesiones del EAP: evidencia escasa, pero de moderada validez (Gene, Mengíbar)4.
11. Incentivos sociales: sin estudios encontrados.
12. Incentivos económicos: (útiles) evidencia frecuente de moderada validez (BloorTamborero)16.
13. Presupuesto indicativo individual: evidencia escasa de moderada validez (Wilson).
14. Refuerzo negativo: (entrevistas coercitivas) sin estudios encontrados.
15. Coordinación con oficinas de farmacia: Sin estudios encontrados.
Se encontraron 5 intervenciones en las que la evidencia sugería su utilización37-47:
Entrevistas cara a cara (como estrategia educativa, no coercitiva).
Información de retorno (perfiles cualitativos).
Incentivos económicos.
Presupuestación individual.
Sesiones y visitas al EAP .
A estas 5 intervenciones se dedicó el grueso del esfuerzo, pero además, se mantuvieron otras que ya se venían haciendo. Se comentan, de entre todas (tanto las 5 priorizadas como las otras), las más interesantes a nuestro juicio7-9.
a) Hojas de criterios de UR: consensuadamente con Atención Especializada, se elaboraron unas hojas de Criterios URM con los fármacos de mayor impacto estimado de prescripción poco racional10,11, permitiendo de este modo aportar al facultativo un medio al que apelar cuando no está de acuerdo con una prescripción inducida por el especialista, si dicha prescripción no está basada en la evidencia.
b) Benchmarking interno: utilizando como ponentes a los mejores prescriptores correspondientes a un grupo farmacológico, se completó la parte teórica de un curso URM con la experiencia de éstos, siendo los asistentes los prescriptores con indicadores más desfavorables.
c) Entrevistas cara a cara: se entrevistó, en los últimos meses en al menos dos ocasiones, al 20% de los facultativos con los indicadores más desfavorables, transmitiéndoles cara a cara, con material escrito y visual, las recomendaciones de la guía en los subgrupos en los que estaban más desviados. Las visitas fueron realizadas por los farmacéuticos de área en los centros de trabajo de los profesionales.
d) Desarrollo de una guía breve: se elaboró una guía sólo con los grupos farmacológicos que se habían priorizado y con la recomendación priorizada, con una breve justificación, ajustándose a una extensión de un folio (se le llamaba "miniguía") para poderla hacer manejable.
e) Desarrollo de indicadores de ajuste que unen calidad e impacto económico. Con la idea de traducir económicamente indicadores de calidad, se creó un indicador denominado sucesivamente, según la época, "ahorro potencial", "gasto evitable" y "prescripción evitable". Se utilizó para cada uno de los cambios de prescripción priorizados, obteniéndose con el cálculo de la diferencia entre el gasto real y el que se hubiera realizado si se hubiese cambiado la prescripción según la recomendación (en los casos en que había que tener en cuenta el porcentaje de casos indicados se utilizaron los resultados de los estudios de prescripción-indicación).
Otras intervenciones realizadas fueron: perfiles de gasto individual comparado con presupuesto individual, perfiles de calidad de la prescripción (medida como gasto evitable por paciente en cada subgrupo de la miniguía y global) comparando cada facultativo con los demás del EAP y los distintos Equipos de Atención Primaria (EEAP) entre sí, presupuesto para farmacia basado en la población (70%), la frecuentación (I5%) con subvenciones para los EAP con gasto histórico mayor pero con buenos indicadores de calidad (I5%), objetivo negociado de todos los EEAP: tener una sesión interna al mes de discusión de perfiles, sesiones de los farmacéuticos en los EEAP, cursos de URM, boletines farmacoterapéuticos, folletos para los usuarios sobre vasodilatadores y sobre cambios de marca, reuniones de la comisión de URM y guía farmacoterapéutica.
¿Qué resistencias se podían esperar en los médicos a las recomendaciones que se les ofrecían en el cambio de la prescripción?
Se creó un grupo con un representante de cada EAP y, además, se entrevistó a los principales líderes clínicos de cada EAP para identificar resistencias12,13. Se identificaron varias resistencias:
I. A las entrevistas cara a cara, sobre todo en normoprescriptores (se vivían como una llamada de atención).
2. Era, además, clara la resistencia a cambiar fármacos útiles por otros que no fueran de mayor utilidad, pero sí de menor coste14-17,39.
3. Por último, se identificó como resistencia típica la prescripción inducida desde Atención Especializada21.
Actividades no realizadas
Las actividades que se describen a continuación se habían planeado como continuidad de lo anterior, pero quedaron sin realizar.
Completar análisis de situación
I. Estudios de utilización de fármacos pendientes:
Antidepresivos.
Anti-H2.
Neurolépticos.
AINE.
Broncodilatadores.
Macrólidos23,24,25,37.
Absorbentes.
2. Cálculo de los gastos evitables potenciales máximos.
3. Estudios de adherencia a los cambios de prescripción.
4. Cálculo de los gastos evitables potenciales reales.
5. Selección de los cambios de pres-cripción prioritarios.
Gestión del cambio (una vez seleccionados los cambios prioritarios)
1. Definición previa de las intervenciones para producir los cambios prioritarios.
2. Sensibilización.
3. Participación:
Discusión EAP por EAP.
Contestación posterior de todas las sugerencias.
Implicación de los líderes clínicos.
4. Puesta en marcha de las interven-ciones acordadas.
5. Monitorización e incentivación18-20.
Proyecto de descentralización de la gestión de farmacia
1. Ofertar descentralización (que las intervenciones se hagan desde EAP; la gerencia no inteviene: no hace presupuesto individual, ni perfiles, ni boletines).
2. Módulo formativo28-31.
3. Apoyo en los proyectos32,33,38.
4. Acreditación de los proyectos.
5. Desagregación informática de la información43.
6. Apoyo en los perfiles. Acreditación de perfiles.
7. Monitorización y apoyo.
Agradecimientos
A la gerencia de Atención Primaria y al conjunto de profesionales del área 2 que han colaborado en las distintas actividades descritas facilitando en todo momento nuestro trabajo.