El constante crecimiento del uso de radiaciones ionizantes en el Diagnóstico por Imágenes nos obliga a mantener una adecuada gestión de las dosis impartidas a los pacientes en cada estudio realizado. La dosimetría en radiología es un tema difícil de abordar, pero de vital importancia para una adecuada estimación de las dosis con las cuales estamos trabajando. La enorme concientización que, día a día, se percibe en nuestro país en estos temas es la respuesta adecuada a esta problemática. El presente artículo describe las principales unidades dosimétricas utilizadas y ejemplifica de manera sencilla, mediante valores de referencia conocidos internacionalmente, las dosis en radiología.
The steady growth in the use of ionizing radiation in diagnostic imaging requires to maintain a proper management of patient's dose. Dosimetry in Radiology is a difficult topic to address, but vital for proper estimation of the dose the patient is receiving. The awareness that every day is perceived in our country on these issues is the appropriate response to this problem. This article describes the main dosimetric units used and easily exemplifies doses in radiology through internationally known reference values.
La enorme concientización que, día a día, se percibe en nuestro país en temas de protección radiológica en medicina es la mejor respuesta al gran esfuerzo realizado por muchos profesionales dedicados a esta problemática. La dosimetría en radiología es un tema difícil de abordar, pero de vital importancia para una adecuada estimación de las dosis con las cuales estamos trabajando.
Los efectos de la radiación en los tejidos se clasifican en 2 categorías: efectos estocásticos (o probabilísticos) y no estocásticos (o no probabilísticos).
Los efectos no estocásticos (antiguamente llamados determinísticos) se relacionan con la superación de un umbral de dosis. Es decir, si se ha depositado una dosis equivalente suficientemente alta, aparecerán con certeza cierto tipo de consecuencias. Por ejemplo, si una dosis equivalente de rayos X excede 1 sievert (Sv) (100 REM —Roentgen Equivalent Man— en antiguas unidades), se observará un enrojecimien-to de la piel; después de cierto nivel de dosis, se producirán cataratas en los ojos (más de 2 gray [Gy]), etc.
Por su parte, los efectos estocásticos o probabilísticos son aquellos cuya posibilidad de aparición aumenta con la dosis de radiación, pero la gravedad es la misma (no depende de la dosis). No hay un umbral para los efectos estocásticos, ya que como indica la esta palabra en su significado, es algo que ocurre al azar y que es de naturaleza aleatoria. Los ejemplos más conocidos son el desarrollo de cáncer y las mutaciones genéticas.
Las unidades dosimétricas más utilizadas en radiología para cuantificar las dosis incluyen la exposición (C/kgaire o roentgen [R]), la dosis absorbida (Gy o rad), la dosis equiva-lente (Sv o REM) y la dosis efectiva (Sv o REM).
El presente artículo describe las principales características de estas unidades y ejemplifica de manera sencilla, mediante valores de referencia conocidos internacionalmente, las dosis en radiología.
Exposición (X)La exposición es una magnitud que cuantifica la capacidad que posee un haz de rayos X para ionizar una masa de aire. Esto es, expresa la cantidad de carga eléctrica de los electrones (Q) que se genera por unidad de masa de aire (m).
En el Sistema Internacional de Unidades (SI), la unidad es el coulomb (C) por cada kg de aire (C/kgaire). Sin embargo, la unidad tradicional utilizada como unidad de exposición es R, que equivale a 2,58 × 10−4 C/kg.
La exposición puede ser utilizada para medir la radiación que recibe un chasis, un intensificador de imágenes o la piel del paciente.
Esta magnitud es muy utilizada, porque es fácil de medir, pero no ofrece información sobre el daño producido en el paciente debido a que no tiene en cuenta la radiosensibili-dad de los tejidos u órganos que atraviesa.
La denominada «tasa de exposición» es una magnitud que determina la exposición por unidad de tiempo. En radiología, es muy usual medir la cantidad de mR/h detectados antes o después de un blindaje, y muchas cámaras de ionización presentan estas unidades. Por ejemplo, se espera que el blindaje de la carcasa (calota) de un tubo de rayos X convencional no permita medir una tasa de exposición mayor de 100 mR/h a 1 metro de distancia.
Energía cinética liberada por unidad de masa en aire ionizado (K)En radiodiagnóstico, la exposición (R) y la dosis absorbida (rad) son en general numéricamente similares, pero cuando se utiliza el SI, transformar la exposición en dosis absorbida exige la necesidad de utilizar factores de conversión. Por esta razón, en lugar de la exposición, se utiliza la magnitud conocida como kerma (kinetic energy released per unit of mass).
El kerma en aire se define como la energía cinética (en Joules [J]) transferida por los fotones de rayos X a los electrones liberados por unidad de masa (kg) de aire ionizado. Su unidad, según el SI, es el Gy (que es igual a J/kg).
Dosis absorbida (D)La dosis absorbida es una magnitud que expresa la cantidad de energía absorbida por unidad de masa de un material. Es una magnitud genérica, definida para cualquier tipo de radiación o material, que se utiliza en radiobiología debido a que es una excelente magnitud para estimar el daño producido por la radiación en un órgano que ha sido irradiado por un tipo específico de radiación.
En el SI, su unidad es el Gy, que es igual a J/kg. Un Gy equivale a 100rad de las antiguas unidades. Si se desea convertir un valor de exposición (R) en dosis absorbida (Gy), deben utilizarse factores de conversión que dependen del material. En el caso de haces de rayos X utilizados en el radiodiagnóstico, los factores de conversión toman valores entre 0,91 y 0,95 aproximadamente, para la mayoría de los tejidos1.
Los efectos no estocásticos que pueden ocurrir a ciertas dosis se muestran en la tabla 1.
Efectos sobre algunos tejidos y órganos expuestos según la dosis
| Órgano | Dosis media absorbida (Gy) | Efectos |
| Piel | 5 | Alopecia |
| Piel | 2 a 5 | Eritema |
| Testículo | > 4 | Esterilidad permanente |
| Testículo | 0,15 a 4 | Esterilidad temporal |
| Ovarios | > 3 | Esterilidad permanente |
| Ovarios | > 0,6 | Esterilidad temporal |
| Cristalino | > 2 | Cataratas |
| Médula ósea | 0,25 | Decrecimiento plaquetario |
Las investigaciones en radiobiología demuestran que para un mismo valor de dosis absorbida, los daños biológicos son diferentes en función de la radiación incidente. Por ejemplo, las partículas alfa o los neutrones generan un daño biológico mayor que la radiación X o gamma (g) para una misma dosis absorbida.
La magnitud conocida como dosis equivalente introduce factores de peso que ponderan estos efectos biológicos en función de la radiación. De esta forma, la dosis equivalente se define como el producto entre uno de estos factores de peso y la dosis absorbida. Por ejemplo, para el caso de la radiación alfa, el factor es 20, mientras que para los rayos X o gamma, el factor es 1 (con lo cual, la dosis absorbida y la dosis equivalente son numéricamente iguales).
Según el SI, su unidad es el Sv, diferenciándolo de las dosis absorbidas con el fin de indicar la consideración de daño biológico. La dosis equivalente es un indicador primario de protección radiológica, ya que especifica los límites de radiación para los trabajadores ocupacionalmente expuestos. Por ejemplo, la dosis equivalente límite para el cristalino en la República Argentina se ha disminuido de 150 mSv a 20 mSv, obligando a los profesionales que trabajan en inter-vencionismo a que utilicen anteojos plomados para alcanzar las dosis indicadas.
Dosis efectiva (E)La probabilidad de aparición de efectos estocásticos en un determinado órgano o tejido depende no solo de la dosis equivalente recibida por dicho órgano o tejido, sino también de la radiosensibilidad del órgano irradiado. Por esto, y a partir de la irradiación que recibiría una persona en todo su cuerpo, se ha adjudicado un factor de peso (WT) a cada órgano (International Commission on Radiological Protection, 2007)2 (tabla 2).
Coeficientes de radiosensibilidad según los diferentes órganos y tejidos
| Tejido/órgano | WT |
| Mama | 0,12 |
| Médula ósea roja | 0,12 |
| Colon | 0,12 |
| Pulmón | 0,12 |
| Estómago | 0,12 |
| Gónadas | 0,08 |
| Tiroides | 0,04 |
| Vejiga | 0,04 |
| Hígado | 0,04 |
| Esófago | 0,04 |
| Piel | 0,01 |
| Cerebro | 0,01 |
| Superficie ósea | 0,01 |
| Glándulas salivales | 0,01 |
| Resto del organismo | 0,12 |
Cada uno de los coeficientes representa un porcentaje de la irradiación en el cuerpo entero (100%), y su suma total es igual a 1. De esta forma, la dosis efectiva permite diferenciar 2 estudios realizados con iguales parámetros radiológicos, pero que en diferentes partes del cuerpo tendrán valores diferentes por irradiar órganos distintos.
Sin embargo, la dosis efectiva no es representativa de la dosis recibida por un paciente en particular, ya que estos coeficientes son genéricos y se extraen de numerosas estadísticas realizadas desde hace años en el área de la radiobiología.
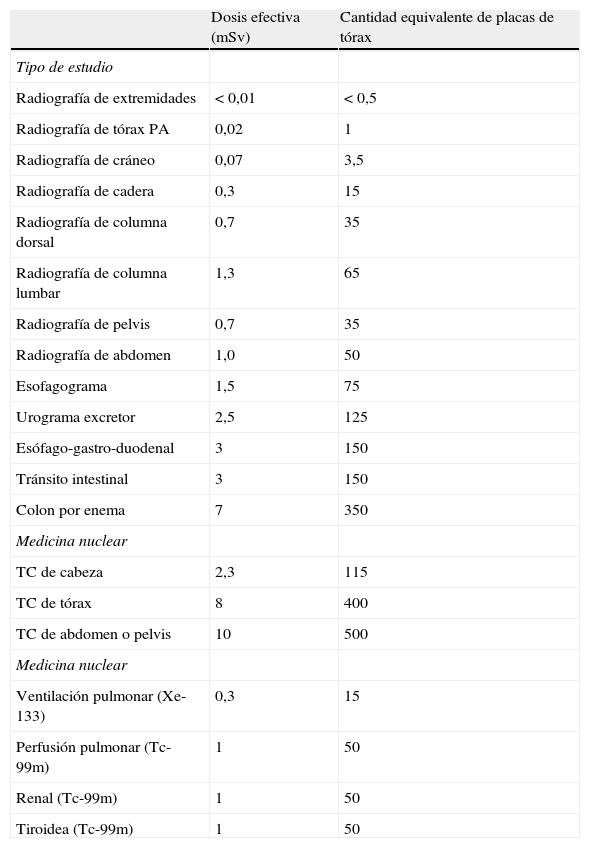
En la tabla 3 pueden observarse valores representativos (estadísticos) de dosis efectivas de diferentes estudios para su comparación y equivalencia con la cantidad de placas de tórax.
Dosis efectivas representativas para los estudios de rayos X comunes
| Dosis efectiva (mSv) | Cantidad equivalente de placas de tórax | |
| Tipo de estudio | ||
| Radiografía de extremidades | < 0,01 | < 0,5 |
| Radiografía de tórax PA | 0,02 | 1 |
| Radiografía de cráneo | 0,07 | 3,5 |
| Radiografía de cadera | 0,3 | 15 |
| Radiografía de columna dorsal | 0,7 | 35 |
| Radiografía de columna lumbar | 1,3 | 65 |
| Radiografía de pelvis | 0,7 | 35 |
| Radiografía de abdomen | 1,0 | 50 |
| Esofagograma | 1,5 | 75 |
| Urograma excretor | 2,5 | 125 |
| Esófago-gastro-duodenal | 3 | 150 |
| Tránsito intestinal | 3 | 150 |
| Colon por enema | 7 | 350 |
| Medicina nuclear | ||
| TC de cabeza | 2,3 | 115 |
| TC de tórax | 8 | 400 |
| TC de abdomen o pelvis | 10 | 500 |
| Medicina nuclear | ||
| Ventilación pulmonar (Xe-133) | 0,3 | 15 |
| Perfusión pulmonar (Tc-99m) | 1 | 50 |
| Renal (Tc-99m) | 1 | 50 |
| Tiroidea (Tc-99m) | 1 | 50 |
mSV: sievert; PA: posteroanterior; TC: tomografía computada.
Cabe destacar que estos valores son solo de referencia, y se utilizan para tomar conciencia del daño biológico generado en cada tipo de estudio. Gracias a los avances tecnológicos, seguramente habrá centros que entreguen una dosis menor que la de referencia.
Niveles de referenciaUno de los principales lineamientos que se han de seguir en el diagnóstico por imágenes es el de intentar obtener una imagen confiable y de calidad adecuada para un correcto diagnóstico, pero aplicando en el paciente la menor dosis posible. Por este motivo, es importante establecer activida-des de optimización2,3.
Todos los estudios imagenológicos con radiaciones ionizantes deben ser realizados con dosis conocidas, para poder trabajar con temas de optimización para bajar las dosis tanto como sea razonablemente posible, manteniendo, a la vez, una calidad de imagen adecuada, como lo indica el concepto ALARA (As Low As Reasonably Achievable).
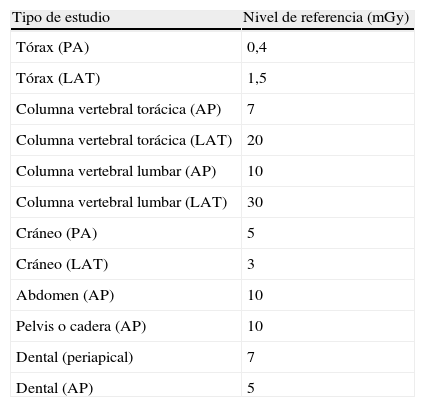
Para cada tipo de estudio se establecen dosis que se conocen en función del órgano irradiado, con el fin de administrar mínimas dosis. En el caso de los estudios radiológicos, se utiliza la magnitud denominada kerma en aire en la entrada de la piel, que se mide en mGy o mGy. En la tabla 4 se muestran los valores de referencia habituales, propuestos en la Comunidad Europea, para pacientes adultos en estudios radiológicos4.
Niveles de referencia de la Comunidad Europea para estudios de rayos X
| Tipo de estudio | Nivel de referencia (mGy) |
| Tórax (PA) | 0,4 |
| Tórax (LAT) | 1,5 |
| Columna vertebral torácica (AP) | 7 |
| Columna vertebral torácica (LAT) | 20 |
| Columna vertebral lumbar (AP) | 10 |
| Columna vertebral lumbar (LAT) | 30 |
| Cráneo (PA) | 5 |
| Cráneo (LAT) | 3 |
| Abdomen (AP) | 10 |
| Pelvis o cadera (AP) | 10 |
| Dental (periapical) | 7 |
| Dental (AP) | 5 |
AP: anteroposterior; LAT: lateral; PA posteroanterior.
En el caso de la mamografía, se mide con una magnitud denominada dosis glandular media, cuyo valor de referencia es de 2 mGy (equivalente a unos 10 mGy de kerma en aire de entrada en piel). Cabe señalar que la dosis glandular media máxima es de 3 mGy con rejilla.
En la tomografía computada, se utilizan los denominados CTDIw y producto dosis-longitud. Los valores principales establecidos por la Comunidad Europea se enumeran en la tabla 54.
Valores estándares de los parámetros utilizados para comparación de dosis en tomografía computada, adoptados por la Comunidad Europea
| Tipo de estudio | CTDIw(mGy) | DLP(mGy.cm) |
| Cabeza rutina | 60 | 1.050 |
| Tórax | 30 | 650 |
| Abdomen | 35 | 780 |
| Pelvis | 25 | 570 |
| Cara y fosas nasales | 35 | 360 |
| Trauma vertebral | 70 | 460 |
| Pulmones alta resolución | 35 | 280 |
| Hígado | 35 | 900 |
| Pelvis ósea | 25 | 520 |
DLP: producto dosis-longitud.
Tanto en la fluoroscopia como en la radiología intervencionista, también se utiliza la tasa de kerma en aire en la superficie de entrada en la piel (mGy/min). Los valores orientativos propuestos por la International Atomic Energy Agency5 se encuentran enumerados en la tabla 6.
Pero además, se utiliza la magnitud producto kerma-área (Gy·cm2), que corresponde al producto del kerma en aire a la entrada de la superficie de la piel multiplicado por la superficie irradiada en cm2. Esta magnitud permanece constante a medida que el tubo se acerca o se aleja del paciente. Los valores principales orientativos propuestos por la National Radiological Protection Board se resumen en la6tabla 7.
Valores orientativos de kerma-área en aire para procedimientos intervencionistas
| Fluoroscopia-examen completo | Producto kerma-área (Gy.cm2) |
| Espina lumbar | 15 |
| Enema de bario | 60 |
| Urografía intravenosa | 40 |
| Abdomen | 8 |
| Pelvis | 5 |
Utilizar los niveles de referencia es fundamental para poder realizar una adecuada gestión de las dosis administradas a los pacientes7. La presencia de un físico médico en los servicios de Radiología es imprescindible para hacer las estimaciones necesarias en cada tipo de estudios y para vigilar los posibles cambios de estos parámetros que se generen a lo largo del tiempo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.