Como representante de los dinosaurios de la radiología argentina, y con el impulso de los jóvenes imagenólogos, me atrevo a poner por escrito anécdotas y experiencias vividas personalmente que generan asombro en mis residentes cuando las cuento. Toda mi experiencia fue desarrollada en un mismo sanatorio durante 20 años, entre 1968 y 1988, bajo la dirección de nuestro jefe, el Dr. Armando Savin.
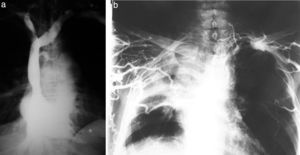
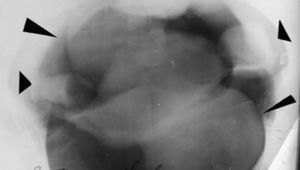
Vale aclarar que estos recuerdos están ligados, estrecha y sentimentalmente, con el Dr. Eduardo Mondello, dado que trabajamos juntos y de forma inseparable. La mayor parte de estos relatos no hubieran sido posibles sin sus profundos conocimientos y su permanente capacidad de estudio. Sé que él dirá que tampoco sin mi arriesgada predisposición a experimentar nuevas técnicas (fig. 1).
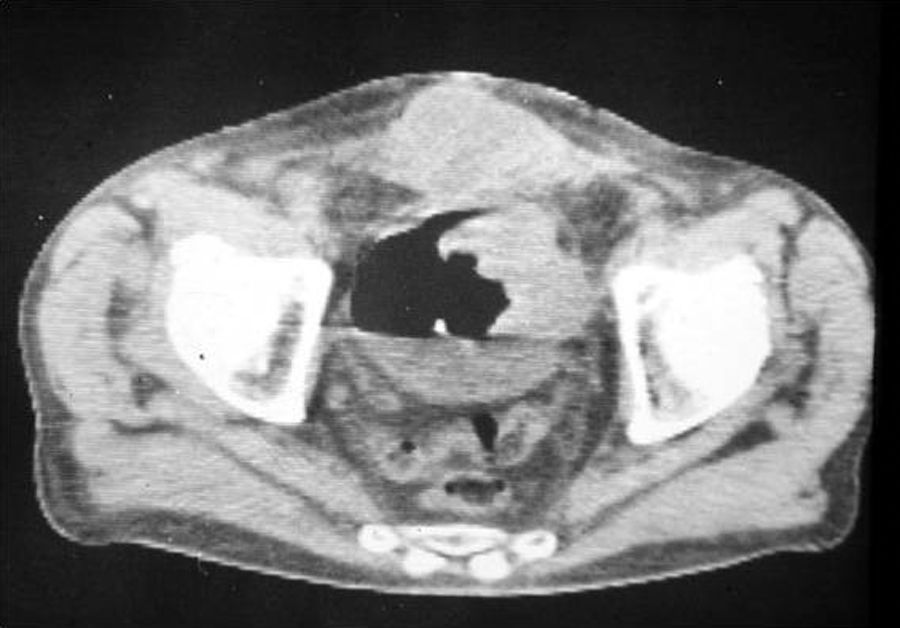
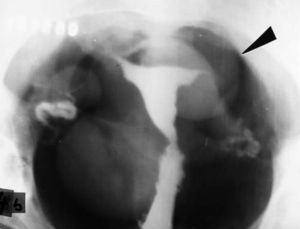
Por esos años, el diagnóstico era un arte que buscábamos únicamente con la radiología convencional, ya que en mis inicios no existía la ecografía ni la tomografía computada (TC), dos métodos que de alguna manera restaron manualidad a la búsqueda de patologías, pero que mejoraron notablemente la capacidad diagnóstica, al punto de demostrar lo obsoletas que eran muchas técnicas. Al principio, de todos modos, hubo resistencia a abandonarlos y se agregaron a la TC contrastes por vía rectal, uretral y hasta vaginal (tampones) (fig. 2). Hoy es otra historia.
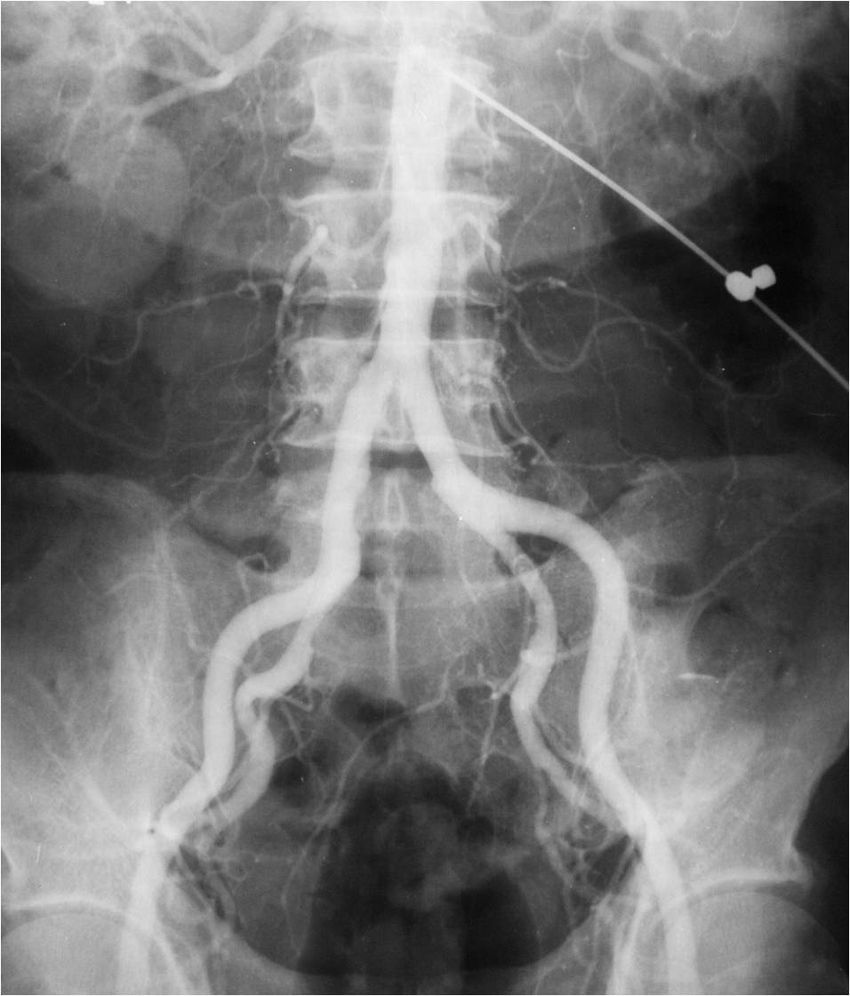
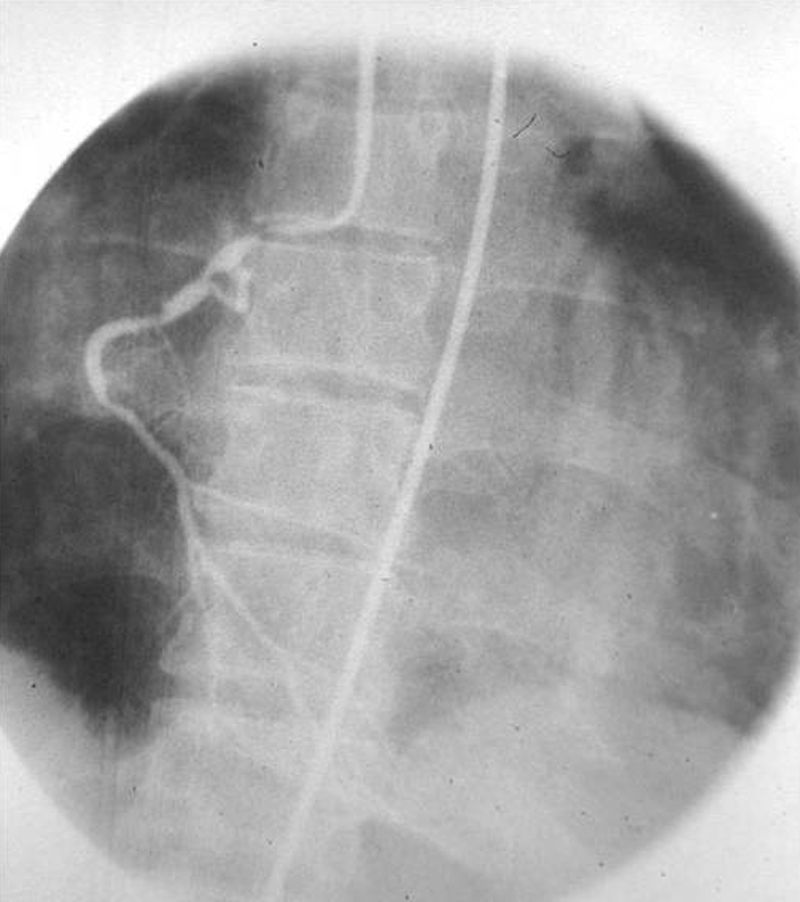
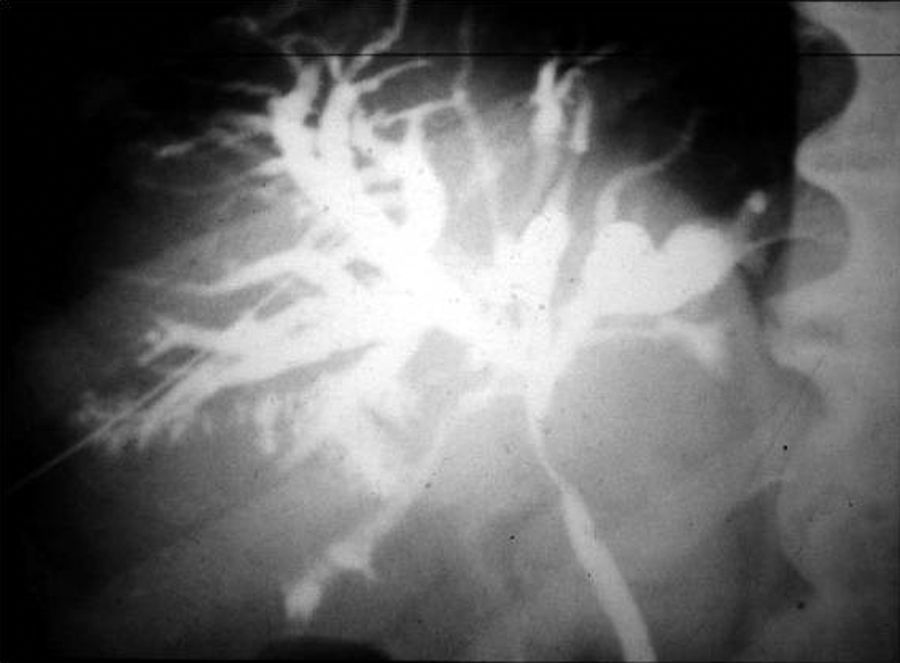
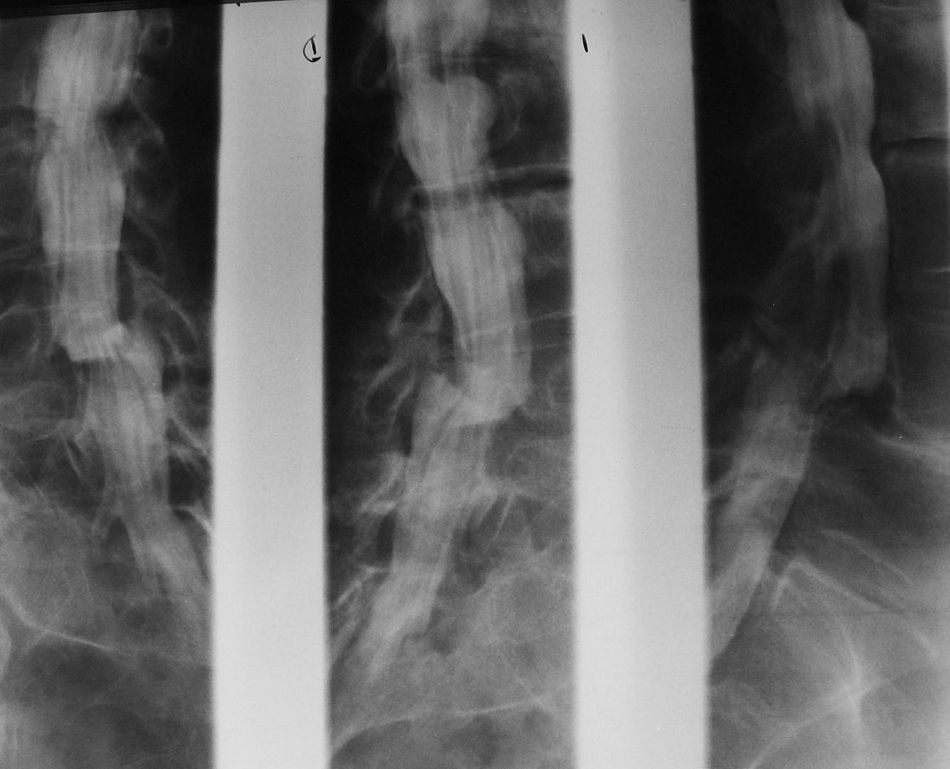
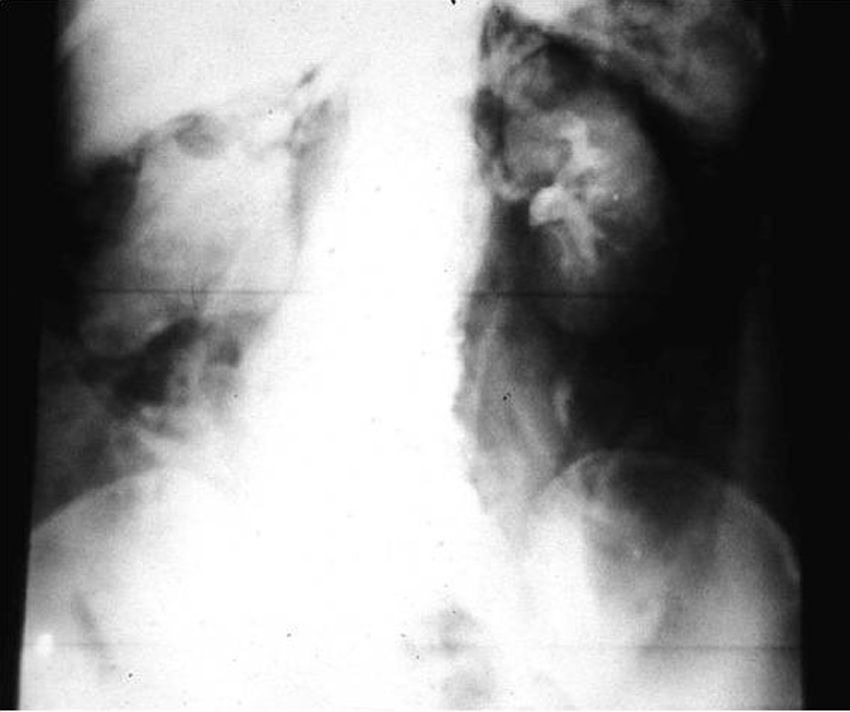
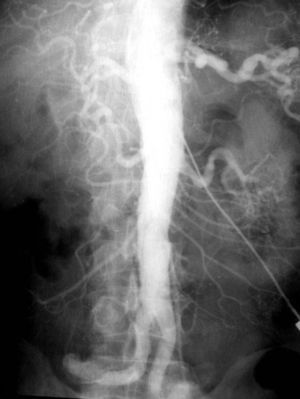
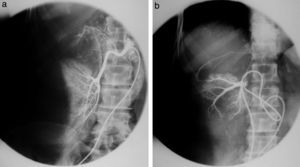
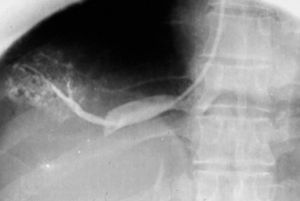
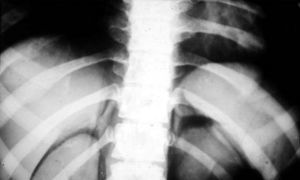
Estudios con contrastes positivosAortografíasEn 1927, un médico osado de Lisboa, Reynaldo Dos Santos, punzó una aorta con una aguja de 20cm de largo e inyectó contraste, logrando la opacificación de los vasos abdominales. Su técnica perduró, prácticamente sin cambios, durante más de 60 años. Cuando en un congreso en nuestro país, aproximadamente en el año 1990, le pregunté al Dr. Castañeda Zuñiga, un radiólogo vascular de Detroit, si seguía realizando este procedimiento, me contestó que sí, pero que no lo mostraba porque impresionaba.
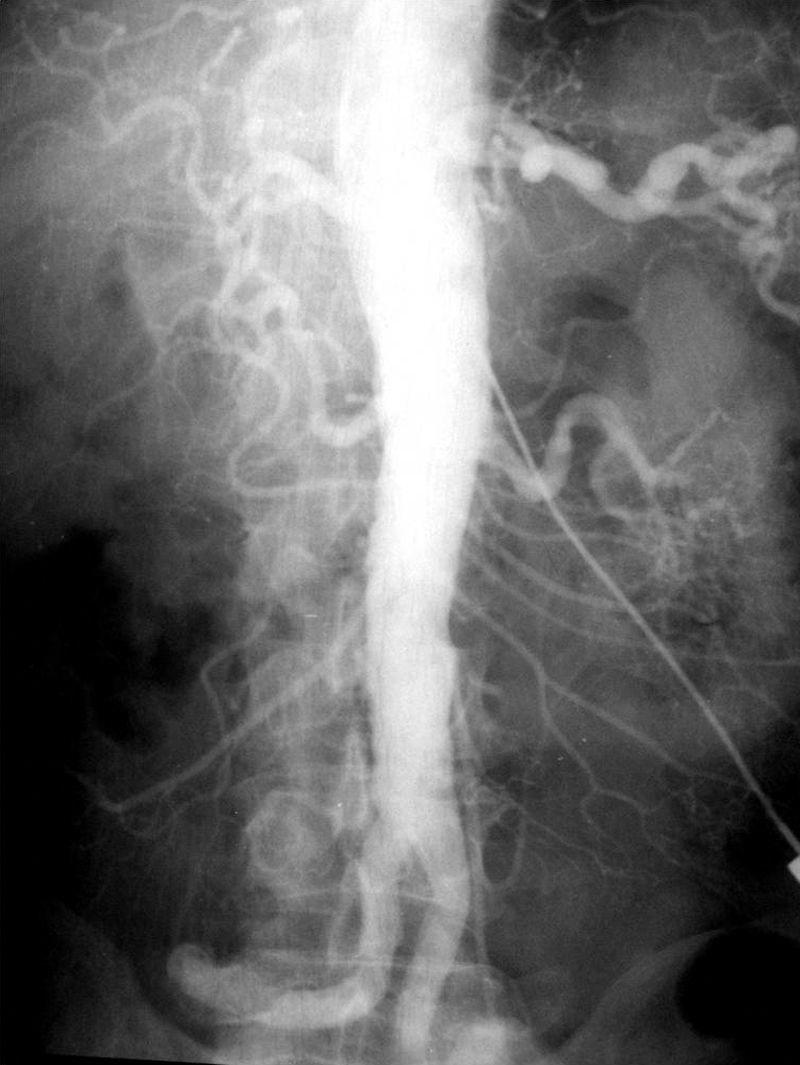
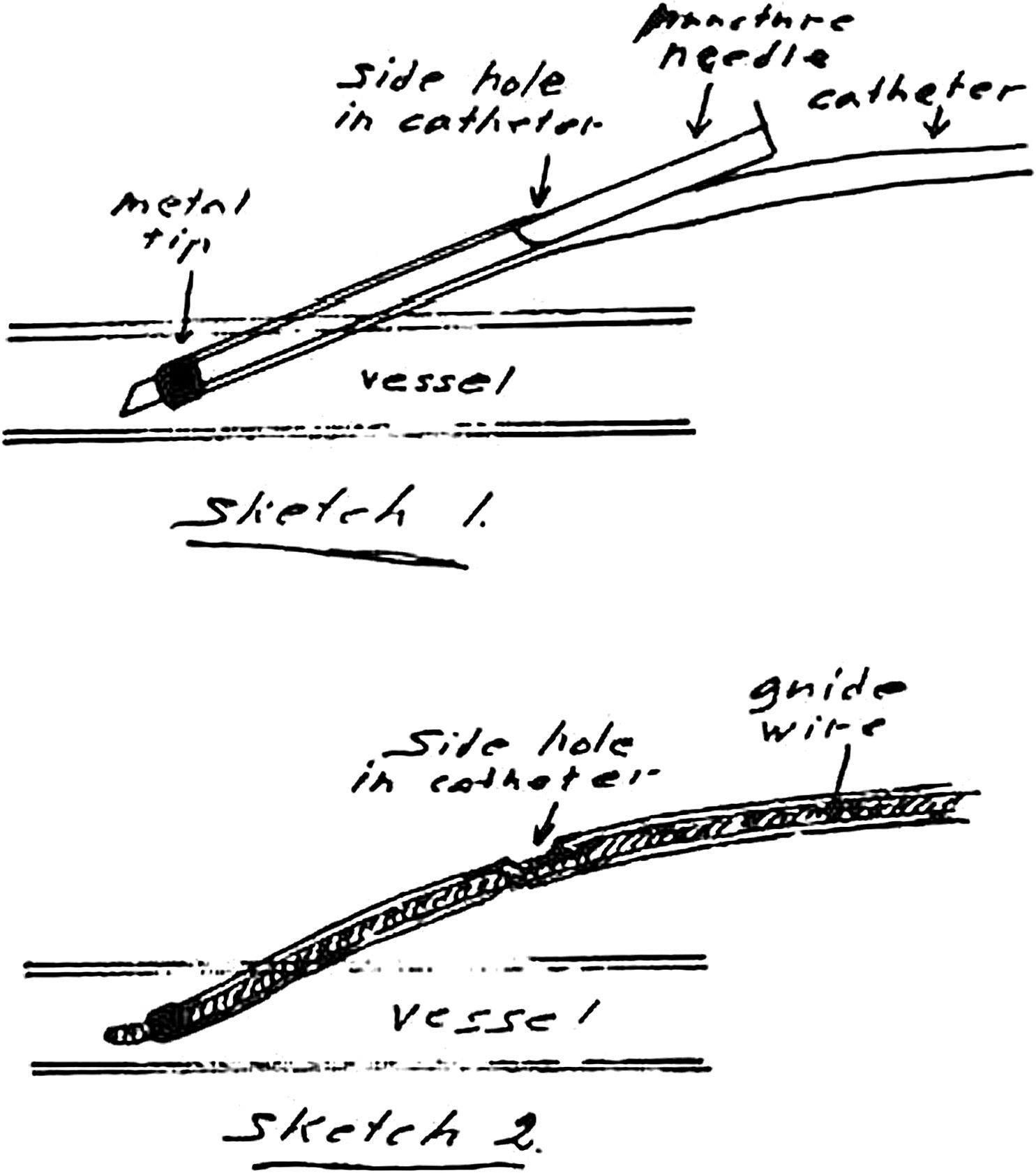
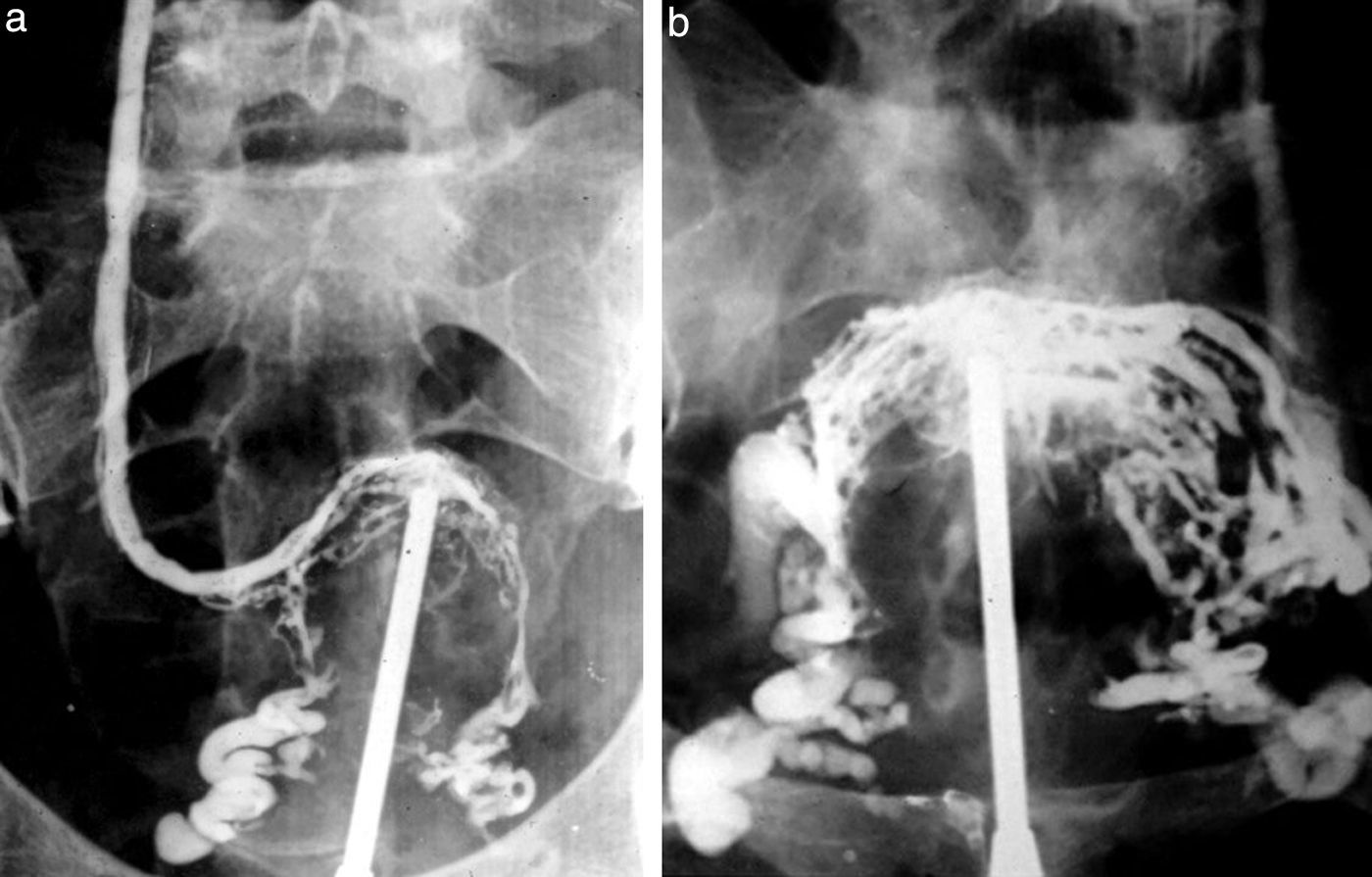
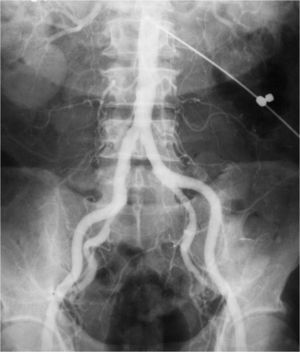
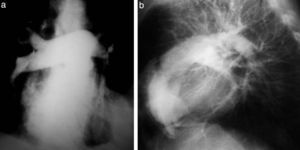
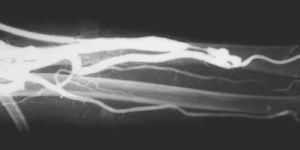
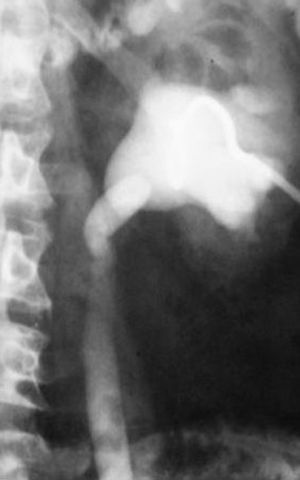
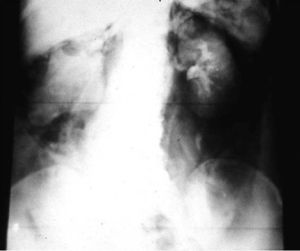
La técnica se basaba en una punción infracostal izquierda (para no tocar la vena cava) en la espalda, en forma oblicua y ascendente, hasta llegar a la resistencia de la aorta abdominal. Luego de un pequeño empujón, y ya en la luz de la aorta, se inyectaban 100 cm3 de contraste hiperosmolar (el único que había). La exploración era noble y daba excelentes resultados (fig. 3). Con el tiempo se agregó una aguja flexible de plástico que permitía realizar un cateterismo mucho más seguro (fig. 4).
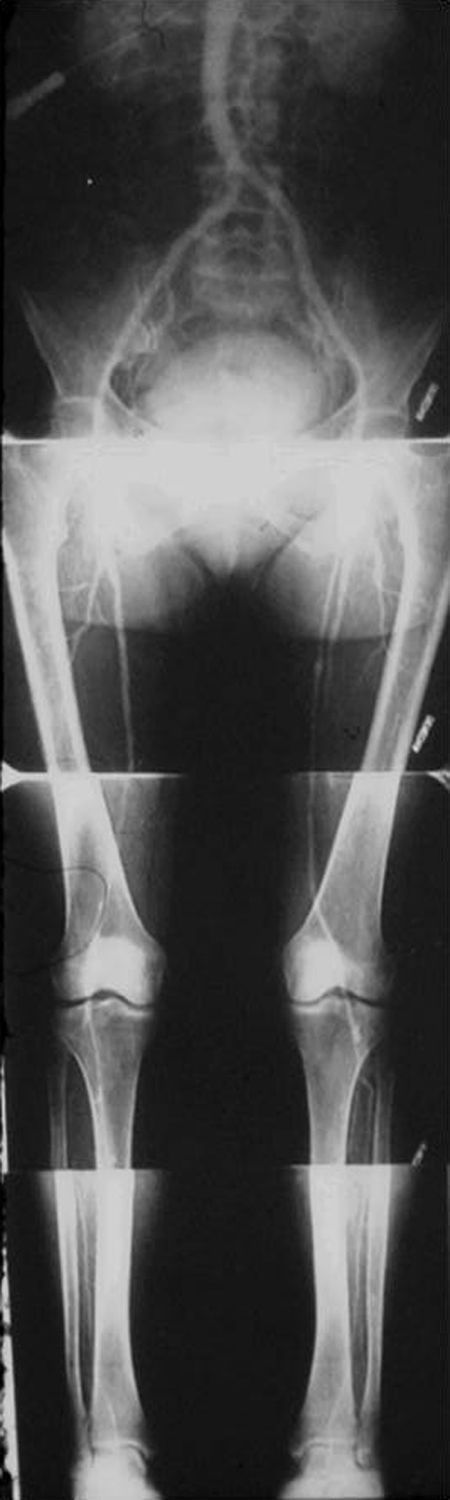
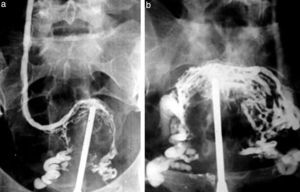
Las complicaciones solían ser la inyección intramural y la extravasación del contraste, pero prácticamente eran inocuas. En mi experiencia, en una ocasión la inyección se extravasó totalmente al retroperitoneo, aunque no hubo complicaciones tardías. Las inyecciones se repetían para ver la circulación periférica hasta que apareció una mesa vascular que trasladaba automáticamente al paciente y permitía ver las arterias hasta los tobillos en una sola inyección (fig. 5).
Arteriografías periféricasLa más común era la arteriografía femoral, que se basaba en ubicar una aguja en la arteria femoral a nivel de la ingle. El método era fácil y práctico, pero recuerdo que la primera vez que lo practicamos fue en un niño de unos 10 años y nos equivocamos de pierna, por lo que de inmediato tuvimos que repetirlo en la otra.
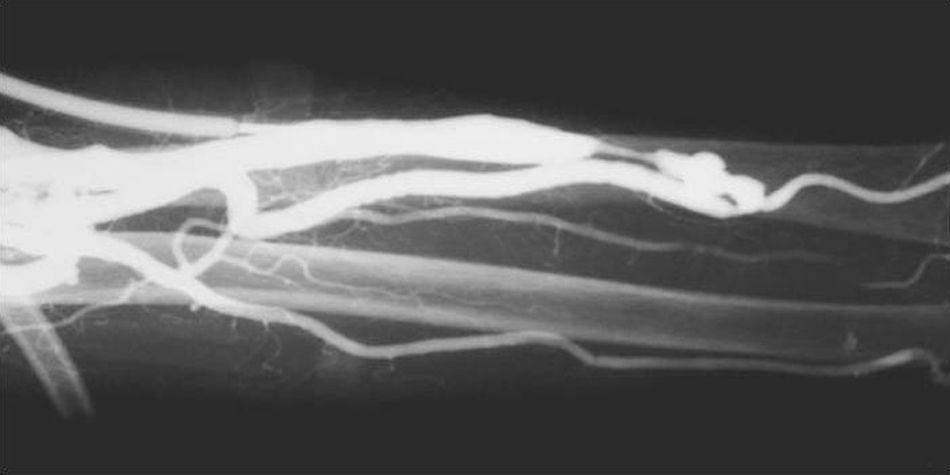
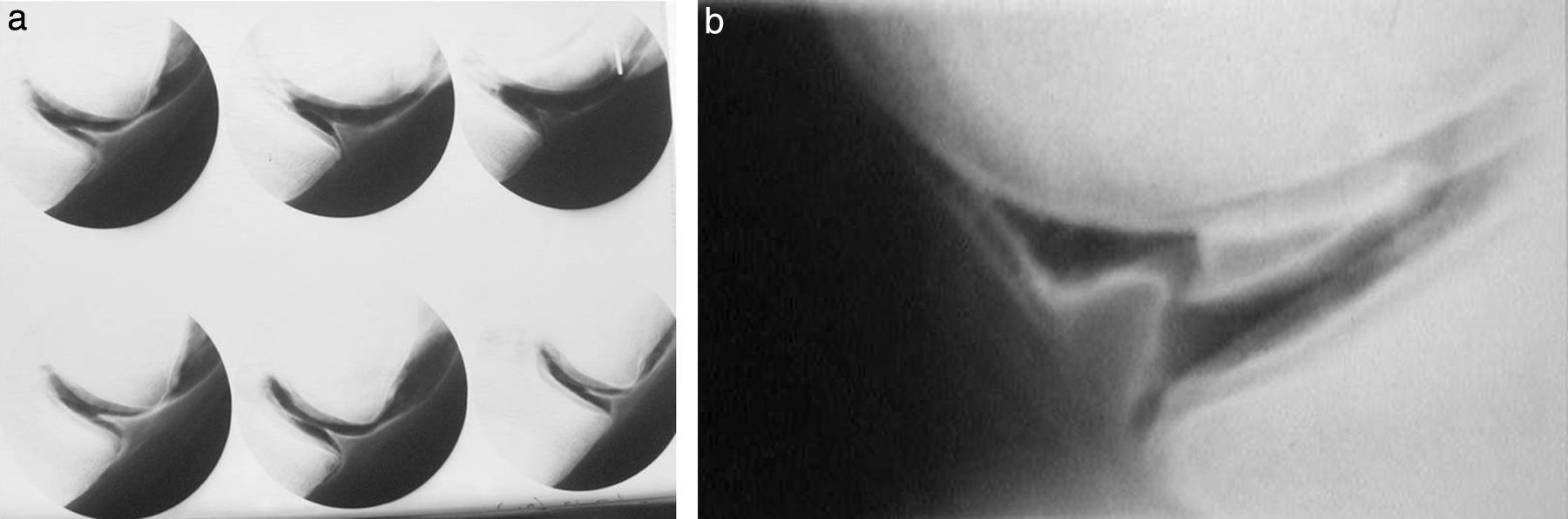
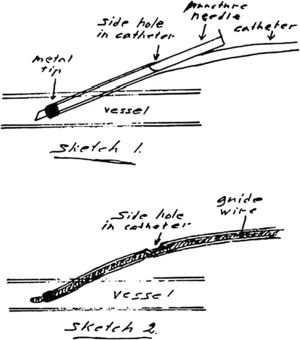
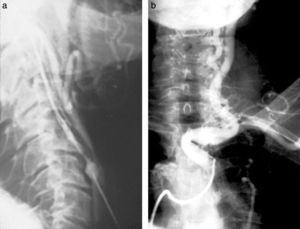
Cateterismos arterialesEn el año 1952, un residente de Suecia, Sven Seldinger, desarrolló un método de cateterismo llamado reemplazo vascular, que él describió como cinco segundos de sentido común (fig. 6). Consistía en colocar una aguja en la arteria femoral, pasar por su luz una guía metálica y retirar la aguja, enhebrando un catéter para llevarlo a donde uno quería (fig. 7). Hoy esta técnica es universalmente utilizada para el diagnóstico y tratamiento. Incluso, se usa para colocar catéteres de drenaje de colecciones.
A partir de este método, se empezó a hacer cateterismo de todos los órganos abdominales, vasos pulmonares y arterias del cuello y del cráneo. Hasta ese momento, estos se estudiaban con punciones directas en las arterias carótidas y vertebrales (fig. 8). A pesar del riesgo que representaba, esta práctica fue hecha por años (confieso que al escribir esto siento escalofríos).
Vale aclarar que en un principio no había cambiadores automáticos de películas, ni cine-radiología, ni mucho menos imágenes digitales. Los estudios se llevaban a cabo con cambiadores caseros de placas. En nuestro servicio, mi compañero o yo teníamos que tirar y empujar lo más rápido posible de las bandejas que contenían los chasis (ubicados dentro de cajones plomados y ranurados). Esto requería fuerza y velocidad, pero también juventud y entusiasmo (además, de desprecio por las radiaciones). Para entenderlo mejor hay que pensar en tres o cinco Potter-Bucky superpuestos. Era una experiencia entretenida.
Adicionalmente, se hacía una sustracción de imágenes “a fósforo”, que consistía en colocar sobre una película virgen una placa impresa antes de la inyección de contraste, prender un fósforo y apagarlo rápidamente. Así, se obtenía una plantilla positiva que se ponía sobre la película obtenida después de la inyección de contraste, logrando una nueva copia con un fósforo (fig. 9). El resultado era bastante bueno.
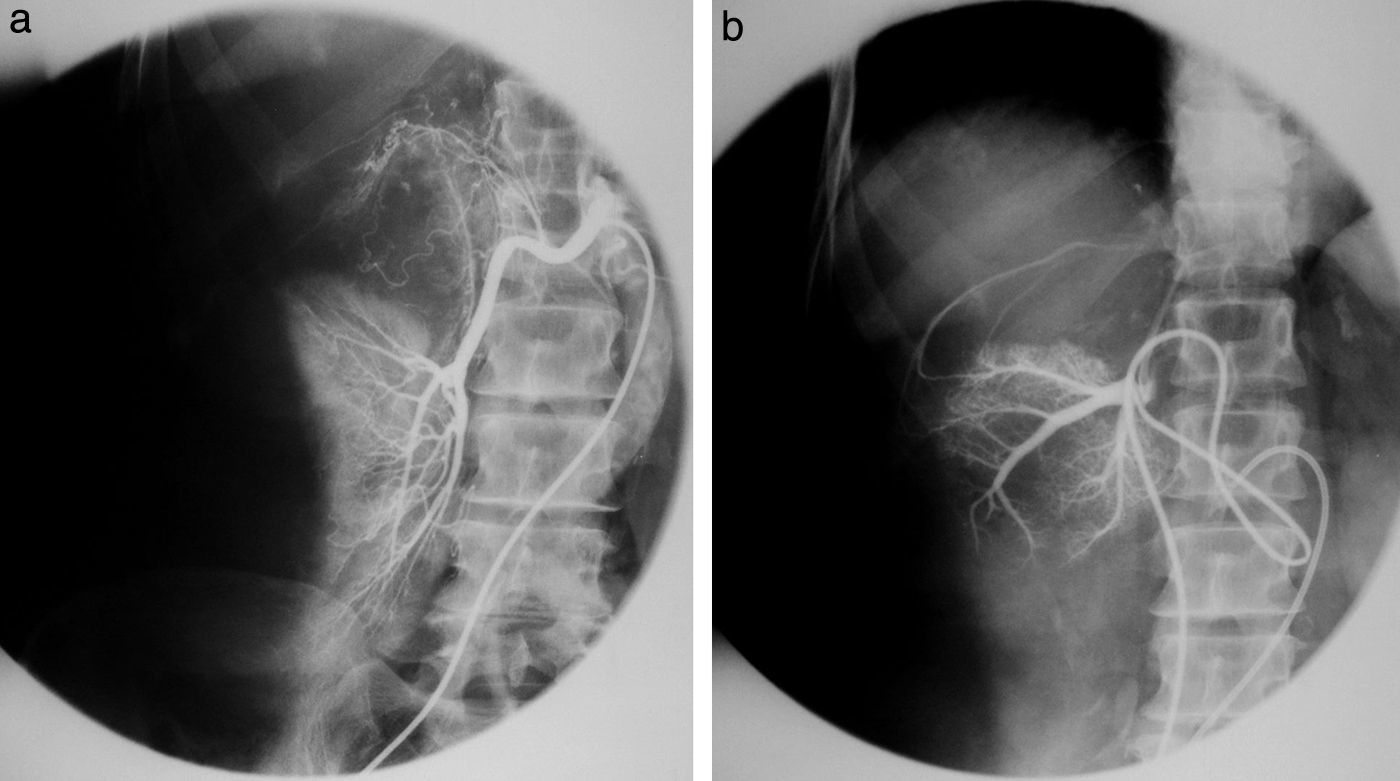
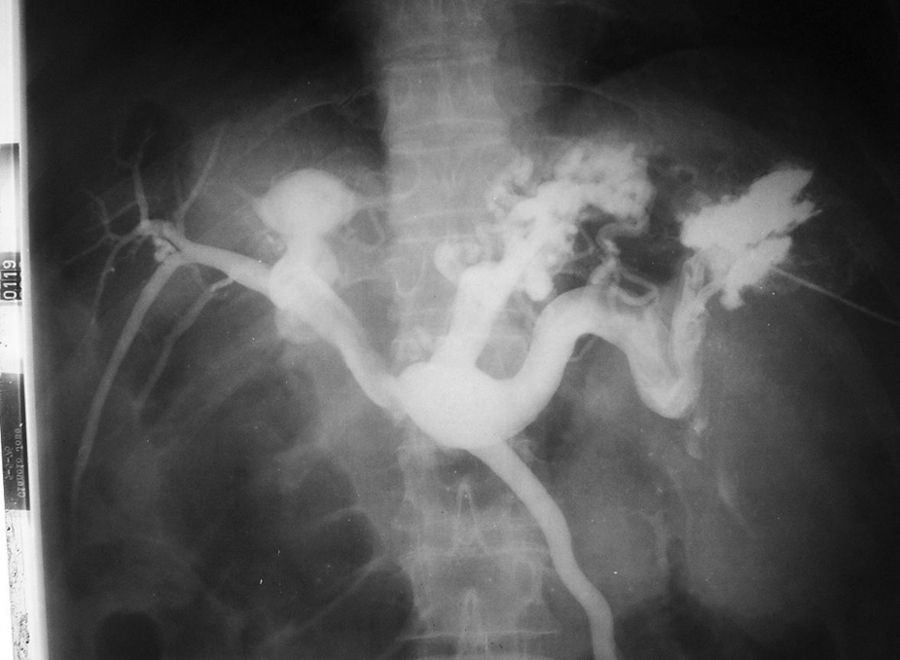
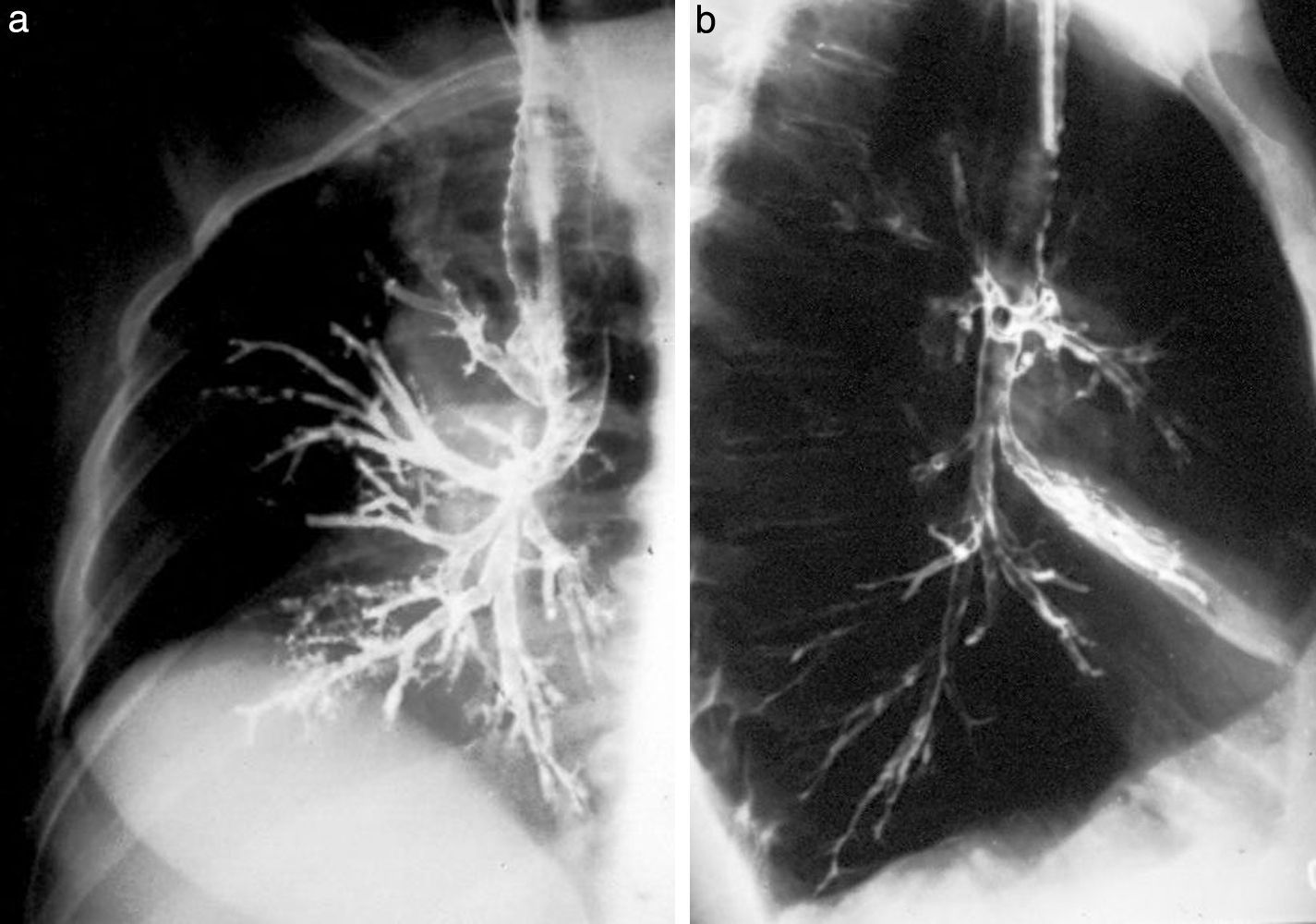
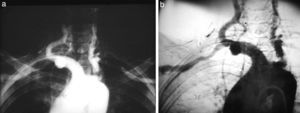
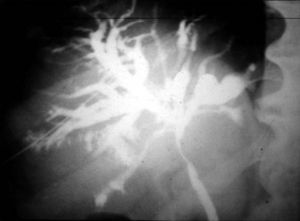
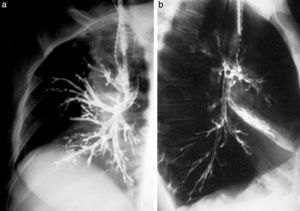
La aparición de un cambiador automático de placas pareció un regalo del cielo. ¡Tres placas por segundo! El equipo se llamaba Puck y permitió hacer angiografías memorables. Además, constaba de una mesa vascular y cine. Con este invento realizamos, aunque muy pocas, coronariografías selectivas (fig. 10), según el método de Judkins. Este usaba la vía femoral y no la disección arterial braquial como estilaban los hemodinamistas, de acuerdo con el método de F. Mason Sones.
FlebografíasLas flebografías de miembros inferiores, efectuadas con el paciente parado en la mesa, a más de 45 grados, se hacían con el estativo alto para poder punzar las venas del pie (que quedaban a la altura de los hombros del médico). El paciente a esa altura llegaba a tocar el techo, por lo que había que estar atento a una hipotensión ortostática o a una reacción vagal por una posible caída.
Para la ejecución del método, se colocaba un lazo apretado en el tobillo para forzar el lleno del sistema venoso profundo y las venas comunicantes y luego se aflojaba el lazo, para ver el sistema venoso superficial, obteniendo placas con el seriógrafo.
Las flebografías se realizaban en cualquier parte, incluso el estudio de la vena cava superior o cavografía con la inyección simultánea de 50 cm3 de contraste en cada brazo lo más rápido posible (fig. 11). Entre nosotros, competíamos para ver quién era el más veloz.
En el caso de los órganos intraabdominales (venas cava inferior, renales y suprahepáticas), se empleaba el cateterismo de la vena femoral (Seldinger) (fig. 12).
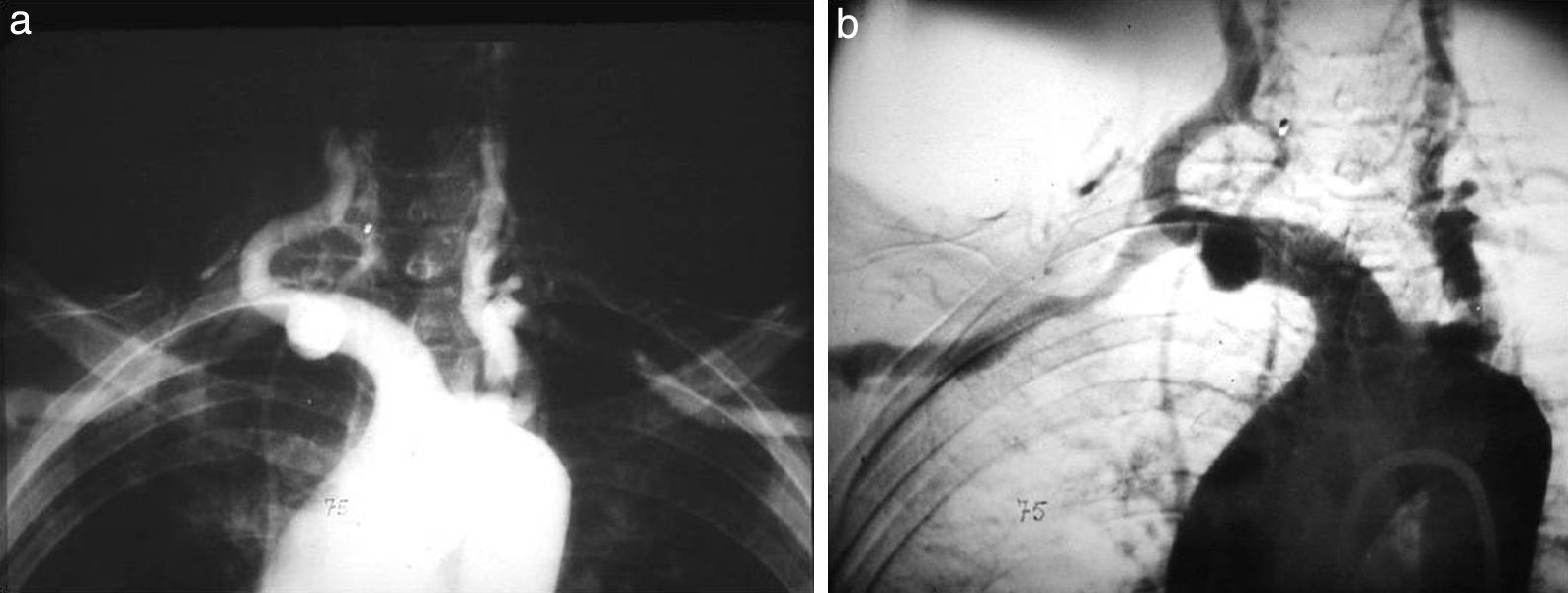
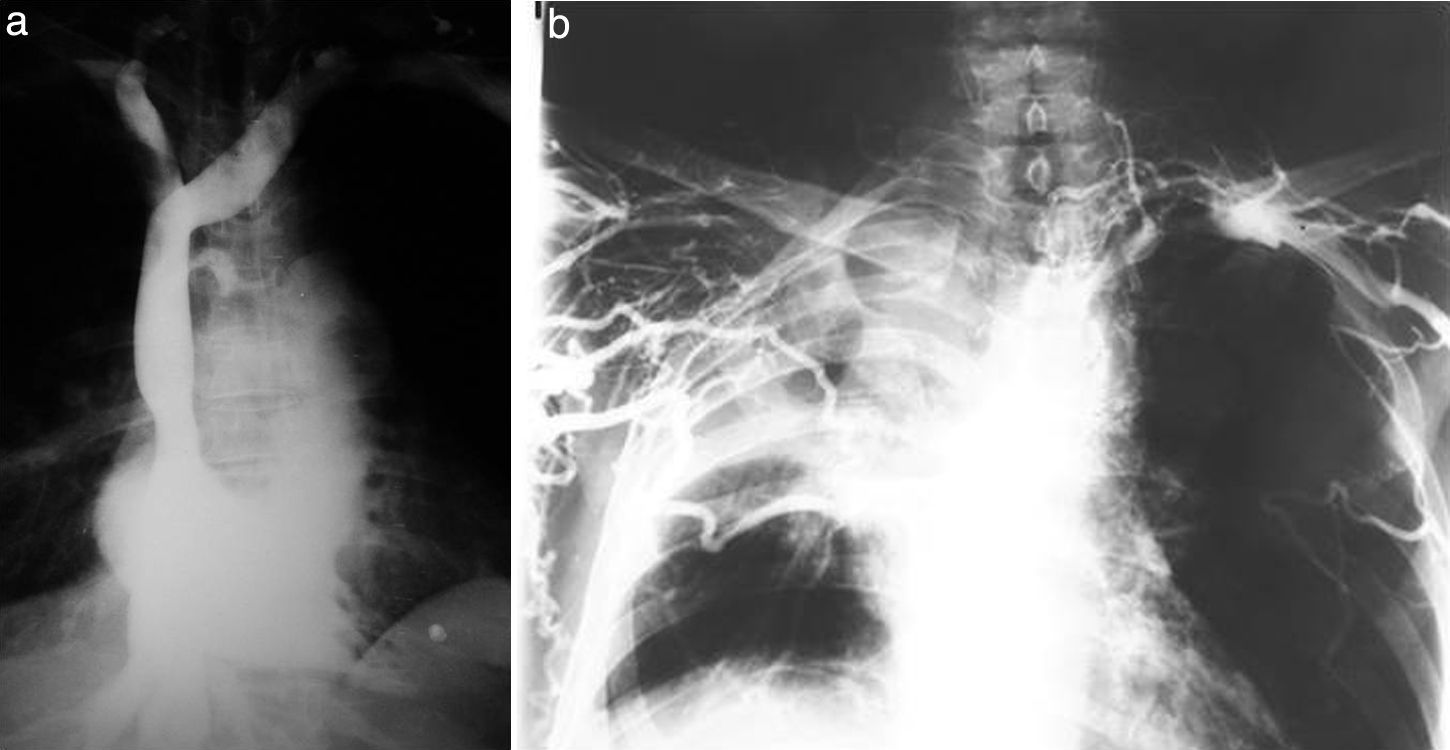
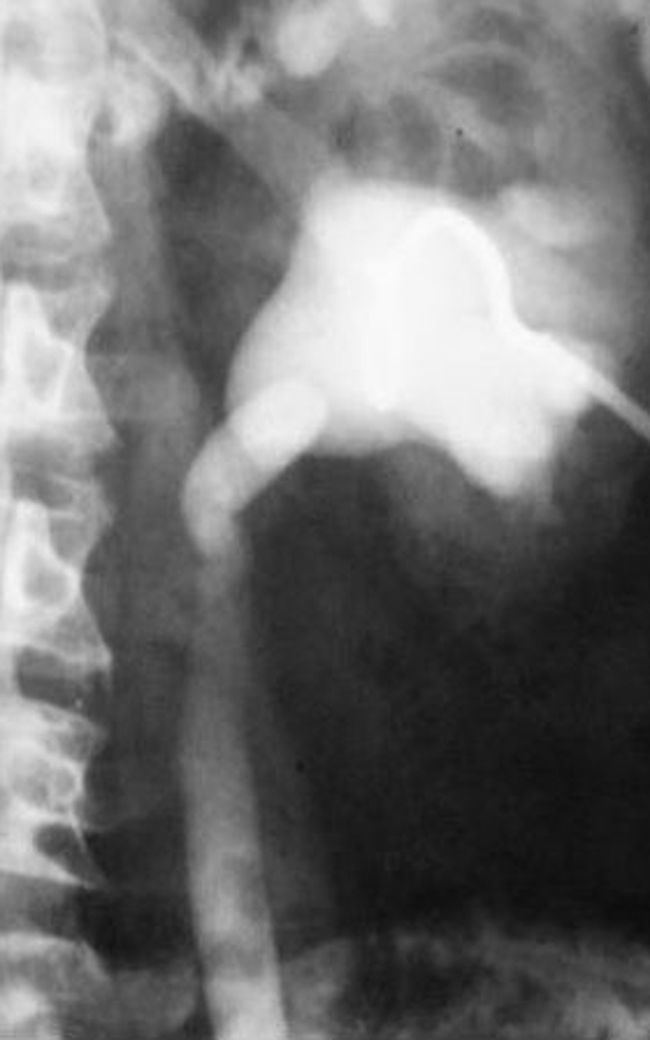
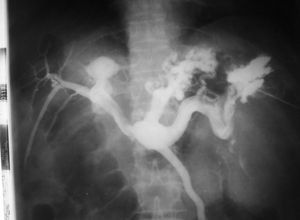
Otra técnica que cabe destacar es la angioneumografía y la aortografía “alargada” descrita por Viallet y desarrollada por Agustín Castellanos y Raúl Pereira en Cuba durante la década del 40. Esta radicaba en la opacificación de las venas y las arterias pulmonares, así como de las cavidades cardíacas. Se necesitaba una bomba inyectora, como una guillotina de papel gigante, con una palanca que empujaba el émbolo y permitía inyectar 100 cm3 en pocos segundos, seguido de la misma cantidad de suero fisiológico para impulsar el contraste y que este se mantuviera compacto (fig. 13). Además, requería de una venopuntura con aguja bien gruesa (14 G por lo menos). Durante el procedimiento había que rezar para que la vena no se rompiera, aunque alguna vez nos pasó.
En lo que respecta a la flebografía pelviana, esta era totalmente distinta. Se inyectaban 20 o 30 cm3 de contraste en el miometrio y se usaba una cánula como la de histerografía, pero más larga, que terminaba en una aguja de 1cm que se clavaba en el fondo uterino, poshistero. Permitía la visualización del plexo periuterino y la detección de varicosidades de las venas pelvianas (fig. 14).
Otro estudio más complicado, entre la arterio y flebografía, era el de los accesos vasculares para hemodiálisis que, según creo, siguen haciendo hoy los hemodinamistas. En aquella época, se colocaba una aguja gruesa en la vena arterializada y un manguito de presión en la raíz del brazo, con una presión superior a la presión arterial del paciente, y se inyectaban 50 cm3 de contraste aproximadamente. Tras obtener las radiografías de las arterias, se aflojaba la presión y se obtenía el retorno venoso (fig. 15). Las complicaciones, como en cualquier venopuntura, eran la de extravasación del contraste y el rencor de los pacientes que habían sufrido.
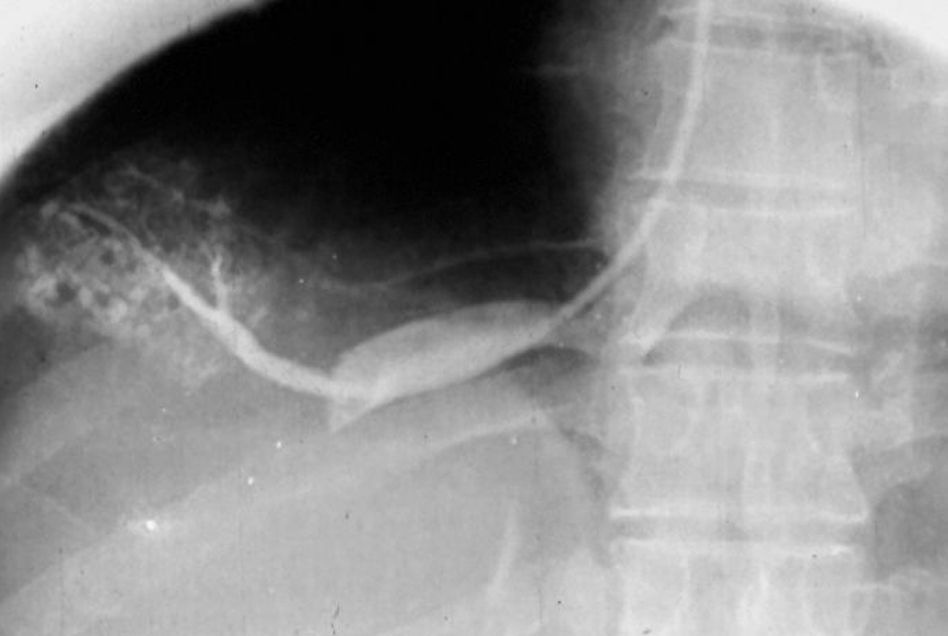
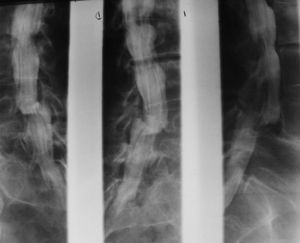
EsplenoportografíaSe utilizaba para medir la presión de la médula esplénica y visualizar la vena porta y las várices en hipertensión portal. Se delimitaba el seno costofrénico lateral izquierdo mediante percusión, y se ubicaba una aguja de alrededor de 10cm de largo en el bazo, mientras se le indicaba al paciente que no hiciera movimientos respiratorios amplios que pudiesen desgarrar al bazo (en mi experiencia nunca pasó). A su vez, se tomaba la presión con una tubuladura y una regla (normal: 12mm de agua), y se inyectaban 50 cm3 de contraste. Apenas se confirmaba que las radiografías estaban bien, se retiraba la aguja velozmente (fig. 16).
Al respecto, cabe comentar que siempre que el paciente tenía una aguja colocada en algún elemento noble (léase arteria o bazo) era necesario saber cuanto antes si las radiografías eran técnicamente correctas o por lo menos útiles para poder retirarse o repetir el procedimiento, ya que no había reveladoras automáticas y se dependía de un cuarto oscuro lento de revelación manual. Todavía recuerdo cómo nos acercábamos a esa recámara con los guantes puestos, para preguntar, mientras golpeábamos la puerta con el codo, “¿cómo vienen?”.
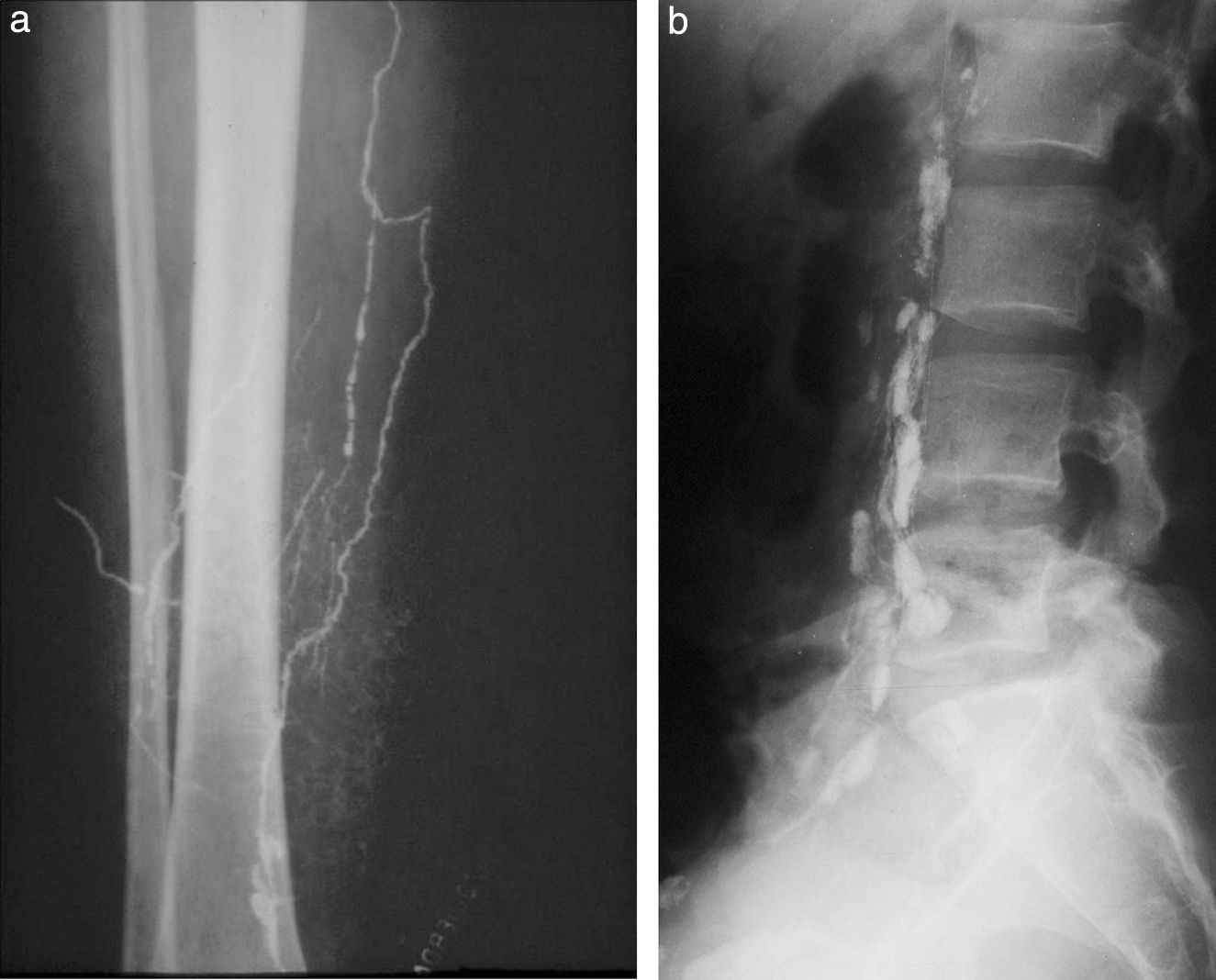
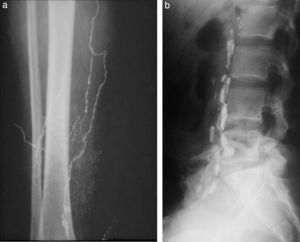
LinfografíaConsistía en la inyección de un contraste oleoso (lipiodol) en los canalículos linfáticos del dorso del pie, para su opacificación y posterior relleno de los ganglios. Recuerdo este examen con horror, ya que había que disecar los canalículos del grosor de un cabello en ambos pies y colocar ¡sin romper! una aguja más fina que las de 23 G infantiles en su interior. Esto requería cerca de 2 horas y después había que sumar 2 horas más para la inyección con una jeringa roscada (a razón de 0,1-0,2 cm3 por minuto). El proceso resultaba agotador, al punto que entre los especialistas del servicio se implementó la rutina de comer chocolate y compartirlo con el paciente, como autopremio, mientras transcurría la larga espera de la inyección. Finalmente, se tomaban radiografías inmediatas y a las 24 horas (fig. 17).
A modo de anécdota, recuerdo que una de las primeras veces que llevamos a cabo el procedimiento, hubo un error en la dosificación del colorante azul de Evans, utilizado para el reconocimiento de los canalículos linfáticos. Esto, más la hipoplasia de los linfáticos, generó que inyectáramos el doble de cantidad de la necesaria en el tejido subcutáneo ¡y la paciente quedó azul por una semana!
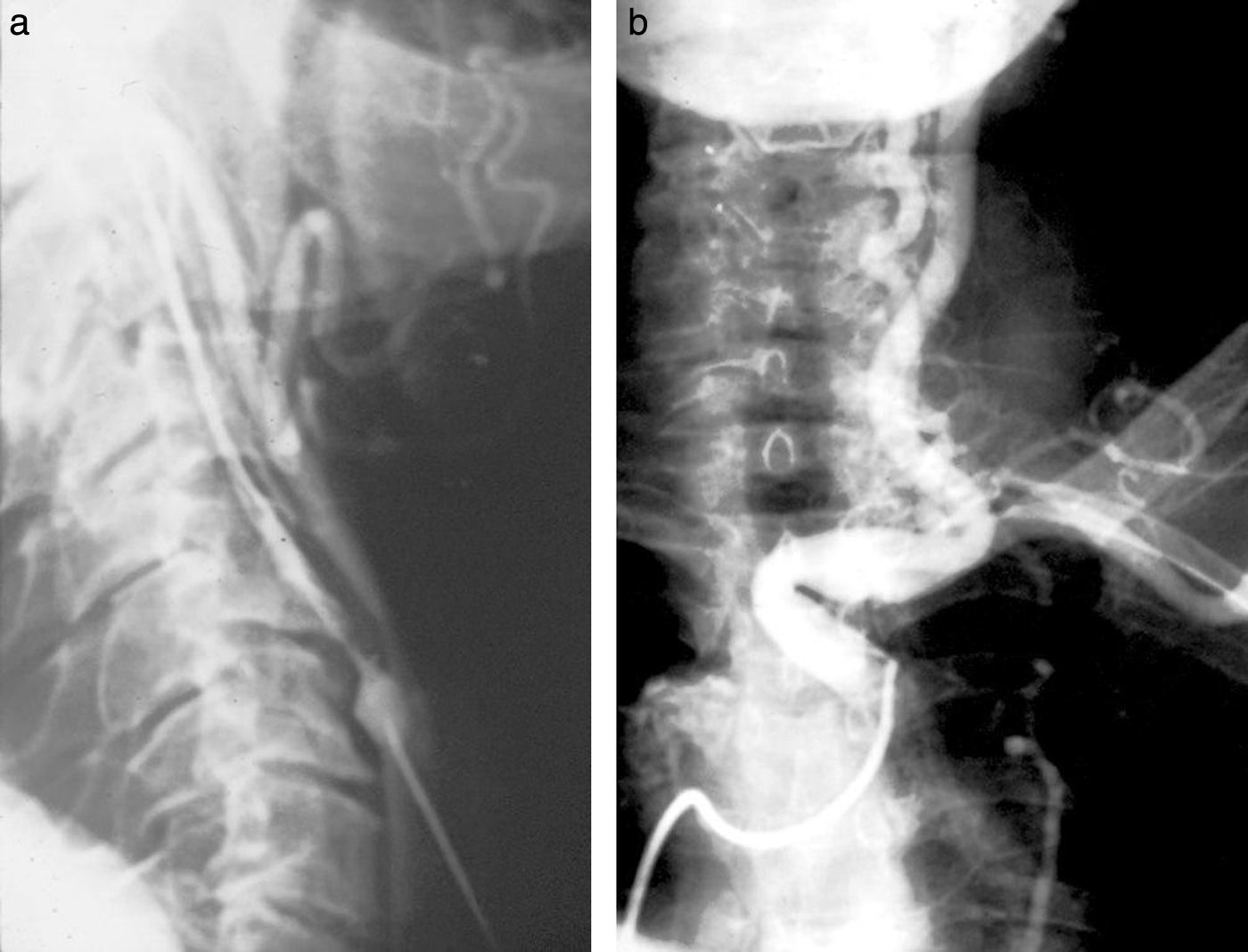
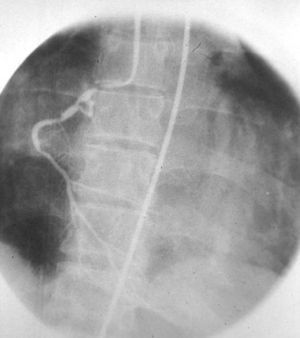
Colangiografía percutáneaEn 1931, con repercusión internacional, el cirujano cordobés Pablo Mirizzi, junto con el radiólogo Quiroga Losada, describió la colangiografía intraoperatoria. Posteriormente, con el desarrollo de las agujas finas (p. ej. la Chiba) comenzó a estudiarse la vía biliar por inyección percutánea. Esta residía en punzar a ciegas el hígado y lograr, mediante muy pequeñas inyecciones de contraste, el lleno de la vía biliar. Si quedaba una manchita de contraste, se estaba en el parénquima. Si había lavado inmediato, se estaba en un vaso sanguíneo. Si se dibujaba un pequeño lago, inyectábamos entre 20 y 50 cm3, con el consiguiente lleno del árbol biliar intrahepático y del colédoco (fig. 18).
Pielografía descendenteCon aguja fina y a ciegas, también se realizaba la punción del árbol excretor renal y su completa opacificación, hasta la sospechada obstrucción. Generalmente había un urograma endovenoso previo, que permitía dibujar en la espalda el contorno del riñón. Si no era así, se punzaba en la espalda, por debajo de la última costilla y a 5cm de la línea media, en forma perpendicular. Cuando se constataba la salida de orina, se inyectaban 10 cm3 de contraste. Tanto este procedimiento como el anterior debían cumplir con estrictas normas de asepsia (fig. 19).
BroncografíaEl relleno del árbol bronquial requería un contraste especial, sobre todo por su consistencia. Primero se usó el brosombra, importado de Inglaterra, hasta que se dejó de fabricar. Así, se empezó a preparar una pasta de bario y sulfanilamida, que se diluía y espesaba hasta lograr que el líquido llenara el pico de una jeringa común, pero sin gotear. El objetivo era llenar los bronquios sin alcanzar los bronquiolos respiratorios ni los alvéolos, dado que, por su carencia de cilias, no pueden expulsar el contraste y este permanece allí para siempre (como cuando se aspira en un estudio de la deglución).
Para el procedimiento, se necesitaba una buena anestesia de fauces y laringe, porque prácticamente se intubaba al paciente con una sonda Nélaton (fig. 20). Este, una vez finalizado el examen, debía mantenerse aproximadamente media hora en posición de plegaria mahometana para expulsar y escupir la mayor cantidad de líquido posible.
MielografíaSe trataba de una inyección de contraste en el saco dural-lumbar para identificar el cilindro intrarraquídeo, sus compresiones y desplazamientos, causados por hernias discales o formaciones expansivas. Para ello, se usaba el pantopaque y entre sus complicaciones, se encontraban las aracnoiditis inflamatorias o químicas.
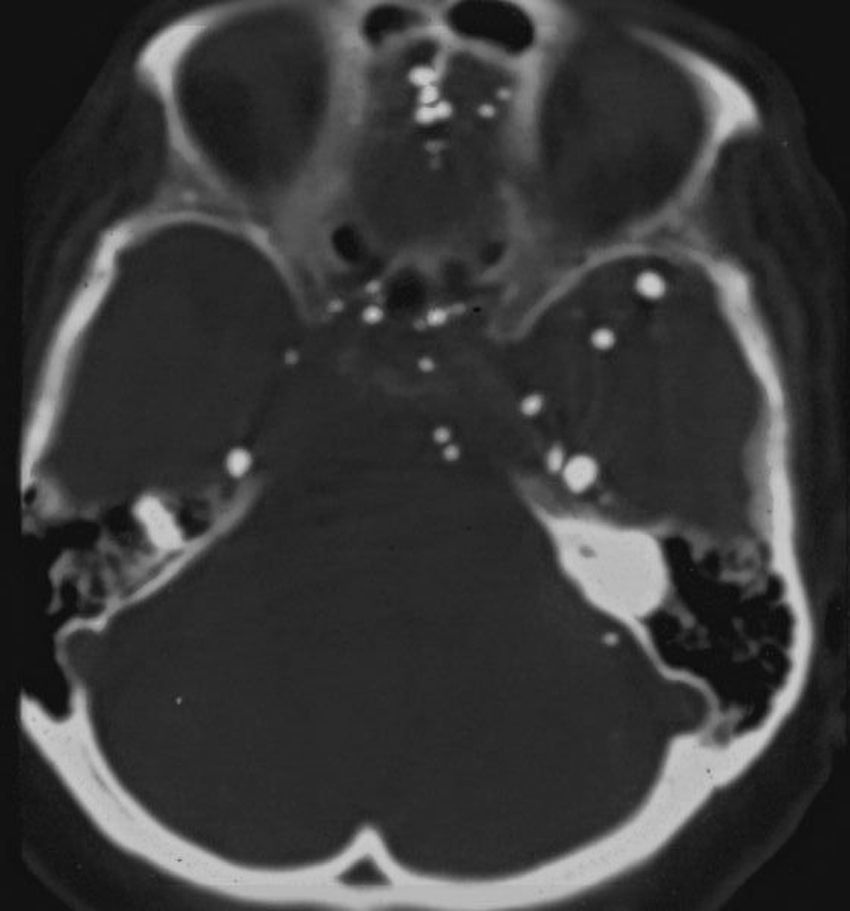
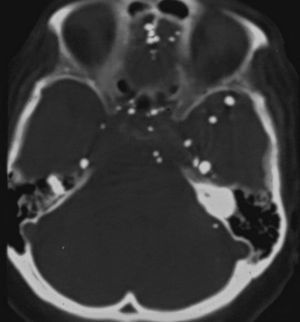
El método constaba de una punción lumbar a nivel L4-L5 en la que inyectaban cerca de 6 cm3. Luego se lo basculaba en el seriógrafo para visualizar la totalidad del túnel neural, cuidando de que no pasara al endocráneo (de donde no sale más.) En el presente todavía se ven pacientes mayores con pequeñas esferas hiperdensas en la fosa posterior y los ventrículos que los residentes no saben reconocer, y que corresponden a gotas del contraste que se extendió más allá del agujero occipital (fig. 21).
Más tarde se utilizó el duroliopaque, que era menos denso y permitía ver las raíces nerviosas. El examen se denominó radiculografía (fig. 22), aunque la técnica era similar.
Finalmente, con la aparición de la TC y la resonancia magnética (RM) estos métodos se convirtieron en leyendas del pasado.
Estudios con contrastes negativosSi bien hay otros (como el agua o la vaselina), el contraste negativo por excelencia es el aire atmosférico, el dióxido de carbono (CO2), el nitrógeno u otros. En el pasado, habitualmente se utilizaba el aire, pero en algunos exámenes se usaba el anhídrido carbónico debido a que su absorción era más rápida.
Neumoperitoneo diagnósticoPara introducir aire en la cavidad peritoneal, se efectuaba una punción en el punto de McBurney izquierdo (fosa ilíaca izquierda) con el fin de evitar el ciego. Previa anestesia local, se punzaba hasta encontrar la resistencia del peritoneo. Este era atravesado (generando un notable dolor) y se inyectaban 20 cm3 de aire, luego de haber hecho una aspiración negativa (no se obtenía aire ni líquido). Se controlaba entonces si desaparecía la matidez hepática, con percusión en el hipocondrio derecho. Otro signo de entrada correcta era el dolor en el hombro derecho por la irritación del peritoneo en el espacio subfrénico.
Si todo estaba bien, se inyectaban 500 cm3 más de aire e inmediatamente el paciente debía ponerse de pie para lograr que el aire ascendiera hasta las cúpulas diafragmáticas, a fin de evaluar la patología del diafragma o del hígado. En general, el aire se reabsorbía en 24 horas (aunque en una ocasión una maestra tuvo que venir todos los días de la semana para controlarse con radioscopia y, al séptimo día, el aire todavía permanecía, haciéndole doler el hombro).
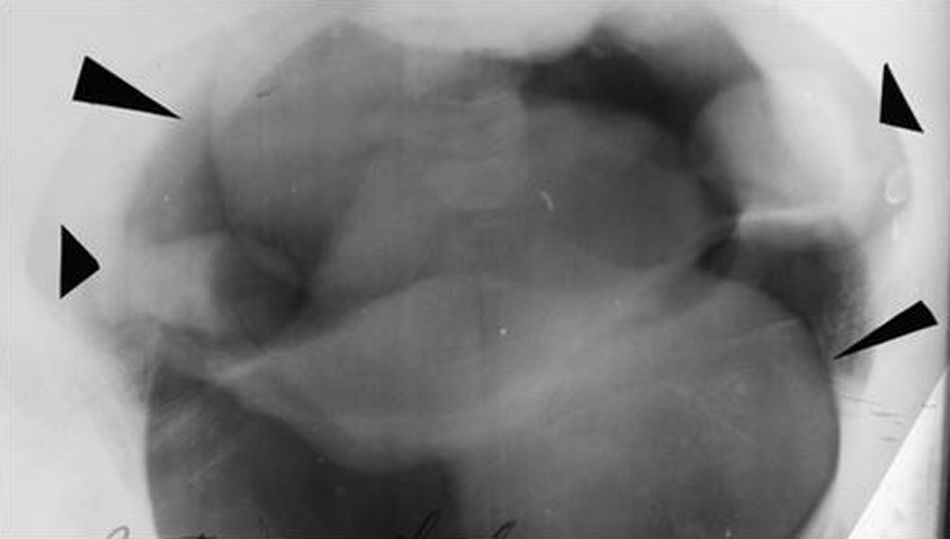
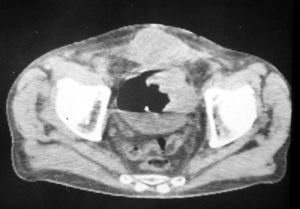
NeumopelvigrafíaUna variedad del neumoperitoneo era la neumopelvigrafía. Esta consistía en el mismo procedimiento, pero poniendo a la paciente en posición genupectoral (boca abajo y con la pelvis elevada) para que el aire se acumulara en la pelvis y delimitara el útero y sus anexos (fig. 23).
Las imágenes eran anatómicamente perfectas, y el estudio, sencillo. Asociado a una histerosalpingografía se llamó ginecografía (fig. 24). A pesar de que fue ampliamente utilizado, la ecografía terminó desechándolo totalmente.
NeumoretroperitoneoAlgo más complicado era inyectar el aire en el espacio retroperitoneal. Para ello, se ubicaba al paciente en posición genupectoral y se lo punzaba en el rafe ano-coxígeo, de manera de contactar la punta de la aguja con el sacro. Una vez en el retroperitoneo, detrás de la ampolla rectal (espacio presacro), se inyectaban 500 cm3 y, tras quitar la aguja, se sentaba al paciente media hora para que el aire fuera lentamente disecando la grasa retroperitoneal.
Mediante este método, se conseguía una correcta delimitación de los riñones y las glándulas suprarrenales (fig. 25). Además, en ciertas ocasiones se combinaba este estudio con un urograma excretor (fig. 26).
El aire solía pasar por el hiato esofágico, producir un neumomediastino y, al día siguiente, un enfisema subcutáneo en los huecos supraclaviculares. En mi experiencia, nunca hubo complicaciones.
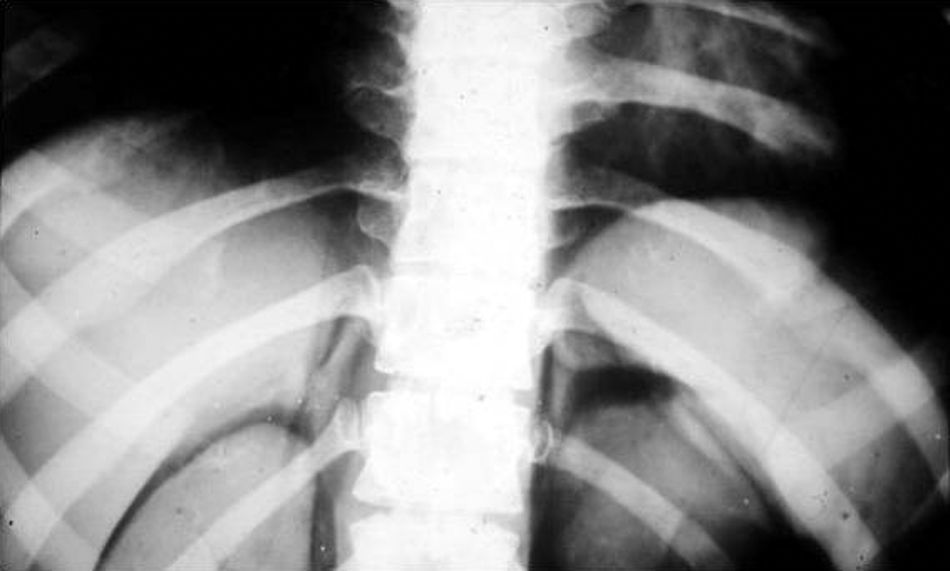
NeumomediastinoEra un método similar al anterior, pero variaba la vía de entrada del aire. Esta podía ser la subxifoidea (que en mi práctica nunca se hizo por temor a punzar el corazón) y la supraesternal con aguja curva (que también generaba cierto resquemor, aunque nunca se presentaron inconvenientes).
ArtrografíaHasta no hace mucho tiempo era usual el estudio de las articulaciones (hombro, cadera y especialmente rodilla) con técnica de doble contraste (contraste yodado y aire). Esto fue utilizado incluso en la TC y la RM para la investigación de diversas patologías.
La técnica consistía en inyectar 2 cm3 de contraste hidrosoluble y 10 cm3 de aire dentro del espacio articular y, luego de efectuar movimientos rotatorios, se tomaban distintas radiografías. Si bien las imágenes eran muy demostrativas y útiles (fig. 27), la RM puso fin a este procedimiento agresivo.
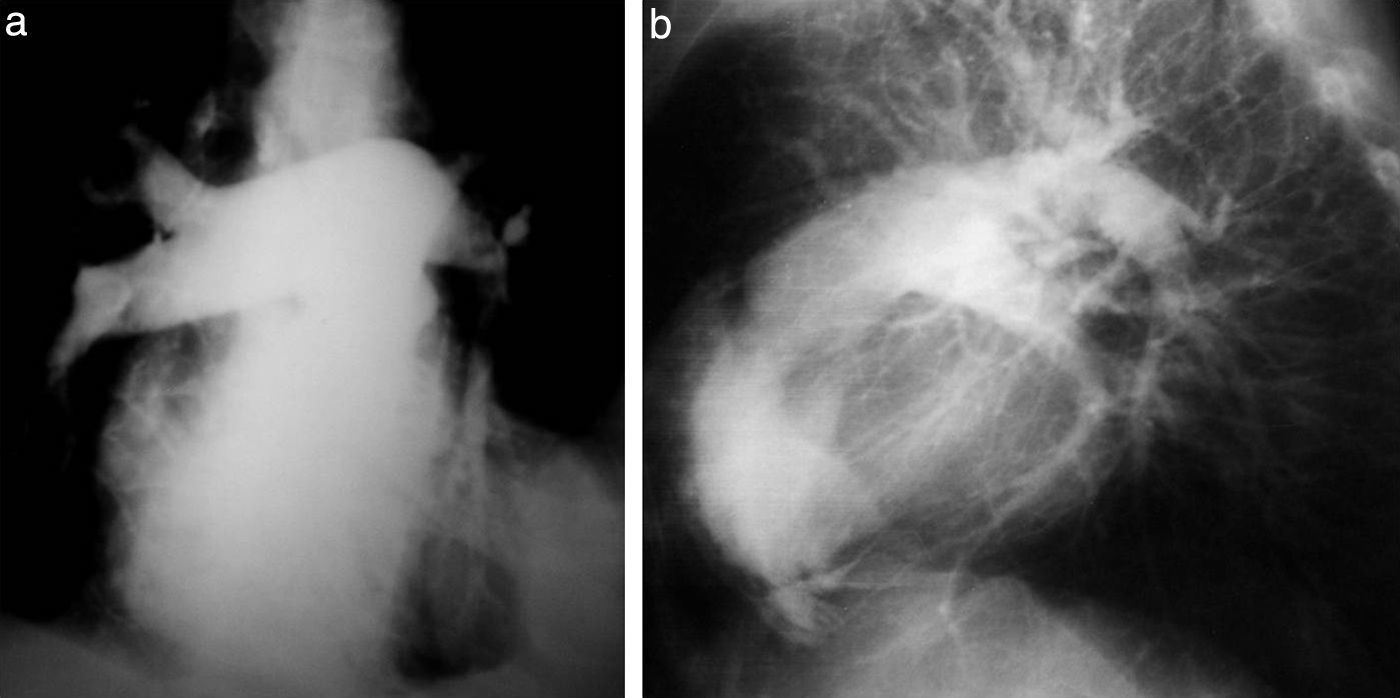
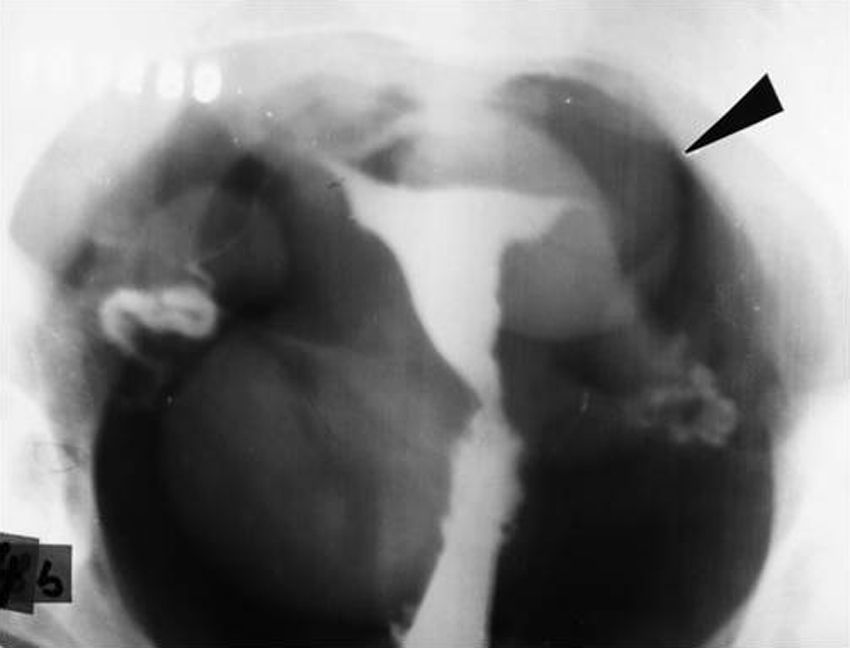
NeumoaurículaDe todos los descritos, este es el estudio que más conmueve cuando se lo recuerda. Consistía en introducir una aguja gruesa (de 16 G, mínimo) en una vena del pliegue del codo y acostar al paciente en decúbito lateral izquierdo (muy importante para evitar que el gas pase al ventrículo y a los vasos pulmonares). Luego, se inyectaban 100 cm3 de anhídrido carbónico en el torrente sanguíneo lo más rápidamente posible y de inmediato se sacaba una radiografía de tórax anteroposterior con rayo horizontal.
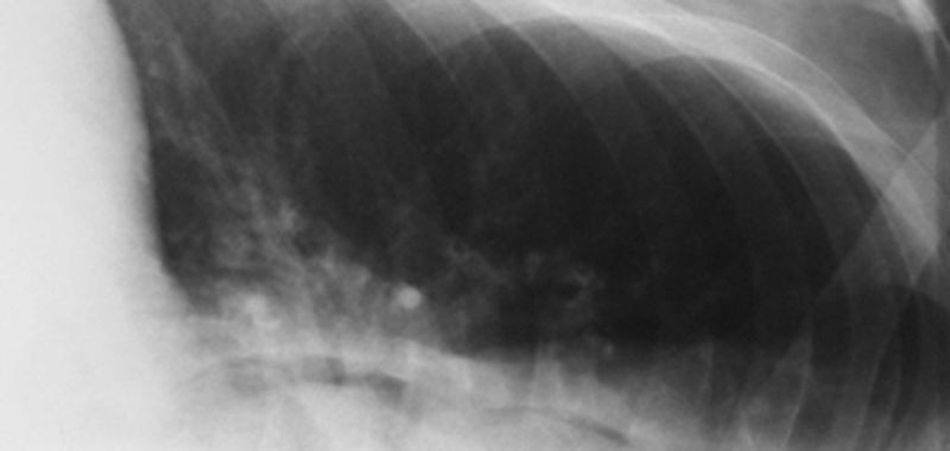
El aire se acumulaba en la aurícula derecha, el lugar más alto en este decúbito, y producía un nivel hidroaéreo. La pared de la aurícula se delimitaba entre el gas y el aire pulmonar. Si sobrepasaba los 2mm, el diagnóstico era presencia de líquido por derrame pericárdico (fig. 28).
Es necesario resaltar que en aquel momento se utilizaba una jeringa de vidrio de 100 cm3 con una tubuladura en T, que tenía una llave de tres vías conectada a un matafuego común lleno de CO2. El émbolo era apoyado en el esternón del médico, porque el gas tenía mucha presión y podía volar (aunque también podía romper este hueso del especialista). Una vez llena la jeringa, se abría el paso y se empujaba con fuerza.
En cuanto a la radiografía, esta debía ser inmediata, ya que la hemoglobina tiene tal avidez por el CO2 que no daba el tiempo para sacar otra. El gas, así, desaparecía en segundos.
NeumoencefalografíaEn esta exploración de los ventrículos cerebrales se debía literalmente colgar al paciente del cuello. Con un arnés suspendido de un estativo metálico, la persona se mantenía sentada e inmóvil, y se efectuaba una punción lumbar. Durante el procedimiento, se extraían 20 cm3 de líquido cefalorraquídeo y se introducía la misma cantidad de aire, que ascendía llenando el sistema ventricular. Antes de la TC, los únicos medios de estudiar patología intracraneana eran la angiografía y “la neumo”, como solíamos denominarla.
NeumoconductografíaSe inyectaba una pequeña cantidad de aire intrarraquídeo (2-3 cm3) con el paciente sentado en la camilla de un tomógrafo convencional. Este se acostaba lentamente en decúbito lateral, del lado opuesto a la presunta patología, y se obtenía el lleno (con una burbuja aérea) del conducto auditivo interno, para visualizar los tumores del ángulo pontocerebeloso.
Este fue el inicio de la TC, pero, tal como se mencionó, se seguían agregando complementos para llegar al diagnóstico, hoy innecesarios con los equipos modernos.
ConclusiónLa mayor parte de los procedimientos descritos ya son historia. Sin embargo, los habíamos llegado a dominar con soltura y han servido para la práctica de la radiología intervencionista (y no cirugía mínimamente invasiva, como quieren rebautizar a los procedimientos realizados con la guía de algún método de diagnóstico). En toda mi trayectoria, nunca se me ocurrió pedir un quirófano para hacer un estudio, a pesar de que hoy en día colegas de otras especialidades no tienen reparo en invadir una sala de rayos o un tomógrafo para hacer estos procedimientos. De hecho, ya no solicitan la ecografía porque tienen ecógrafo propio.
De todos modos, como suelo decir en mis clases, “el radiólogo sigue siendo ese médico que donde ve un agujerito, inyecta contraste. Y si no lo ve, lo fabrica”. El cambio es el devenir de nuestra especialidad. Cuando dominábamos la radiología, apareció la ecografía y la TC, y una vez que conocimos íntimamente estos métodos, surgió la RM. El Dr. Eduardo Mondello graficó esto cuando colocó en el servicio un cartel bien visible que decía: “Cuando aprendí las respuestas, me cambiaron las preguntas”. Justamente esa renovación constante es la característica de nuestra especialidad y lo que la hace maravillosa. Día a día aparecen nuevos procedimientos y técnicas diagnósticas, que obligan a mantenerse activo y aseguran que nunca estemos aburridos. En este sentido, conocer el pasado estimula aún más a abrir las puertas del futuro.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.