La toma de decisiones en el paciente con enfermedad crónica avanzada es especialmente compleja. Los profesionales sanitarios estamos obligados a evitar el sufrimiento evitable y no añadir más daño al de la propia enfermedad. La adecuación de las intervenciones clínicas consiste en ofertar solo aquellos procedimientos diagnósticos o terapéuticos proporcionados a la situación clínica del paciente y llevar a cabo únicamente los consentidos por el paciente o representante. En este artículo proponemos la utilización de un algoritmo que nos sirva de ayuda en este proceso de toma de decisiones.
Decision making in the patient with chronic advanced disease is especially complex. Health professionals are obliged to prevent avoidable suffering and not to add any more damage to that of the disease itself. The adequacy of the clinical interventions consists of only offering those diagnostic and therapeutic procedures appropriate to the clinical situation of the patient and to perform only those allowed by the patient or representative. In this article, the use of an algorithm is proposed that should serve to help health professionals in this decision making process.
La atención a la cronicidad avanzada es uno de los principales retos de los sistemas sanitarios públicos y el ámbito que concentra los mayores esfuerzos de revisión e innovación. Alrededor del 75% de las personas en nuestro país morirán a causa de enfermedades crónicas evolutivas, pero previamente habrán requerido la atención de multitud de profesionales en los distintos niveles asistenciales para dar respuesta a sus frecuentes demandas de atención1. En este contexto, los profesionales deberán tomar decisiones que son especialmente difíciles y que requieren no solo conocimientos técnicos, sino también el manejo de aspectos éticos.
Estos pacientes están en situación de gran fragilidad, y estamos obligados a evitarles el sufrimiento evitable y, por supuesto, a no añadir más daño al que produce la propia enfermedad. En estos pacientes forma parte de una correcta atención paliativa plantearse la adecuación de las intervenciones clínicas a su caso en particular.
Justificación de la propuestaReflexionando sobre lo difícil que es tomar estas decisiones, en el año 2006 publicábamos un artículo en el que, a través de un caso clínico, se ilustraba cómo nos podía servir de ayuda la utilización de una guía escalonada que integraba aspectos técnicos y conceptos éticos2.
Aunque «limitación del esfuerzo terapéutico» (LET) es un término aceptado y corresponde a un proceso de buena práctica clínica, que obliga ética y normativamente a los profesionales, es cierto que la toma de este tipo de decisiones sigue generando dificultades, tanto a los profesionales como a los pacientes y a sus familias3,4. El término «limitación» puede en ocasiones confundir y dificultar la comprensión por los pacientes y familiares del verdadero fin de estas decisiones, que no es prescindir de los esfuerzos de los profesionales sino reorientarlos hacia el objetivo del cuidado, de la atención paliativa. En un artículo publicado por Pablo Simón en el año 2008 y que constituía una propuesta de consenso sobre el uso correcto de las palabras en los conflictos éticos al final de la vida, ya se mencionaba el término «adecuación» vinculado al concepto de proporcionalidad en las decisiones de LET3. Recientemente la Comisión Gallega de Bioética, en su documento de recomendaciones sobre los cuidados al final de la vida, decidió de forma consensuada introducir el término «adecuación» ante la posibilidad de que este pudiera contrarrestar en algunos casos el rechazo que puede producir la palabra «limitación». Asimismo extendió el término a las intervenciones clínicas para incluir la reflexión ante procedimientos diagnósticos, y no solo terapéuticos, cuya realización puede ser desproporcionada. De esta manera propuso la definición de «adecuación de las intervenciones clínicas» como aquella que implica ofertar solo aquellos procedimientos diagnósticos o terapéuticos proporcionados a la situación clínica del paciente y llevar a cabo únicamente los consentidos por el paciente o representante3,5. Esta definición, además, va más allá del término de LET, considerando la adecuación no solo a lo que el profesional considera proporcionado, sino que incorpora explícitamente el papel de los pacientes en el rechazo o aceptación de las actuaciones propuestas en función de su subjetividad. Aunque esta definición no hace más que recoger lo que debe ser la buena práctica clínica cotidiana, pretende llamar la atención sobre la no utilización de todos los medios diagnósticos y terapéuticos de los que se dispone de forma imperativa o poco reflexiva, y a la vez recuerda el deber de respeto a las decisiones del paciente aun cuando rechacen las intervenciones propuestas por los profesionales.
Recientemente hemos revisado la guía previamente mencionada, incorporando nuevos conceptos que pretenden facilitar el proceso de deliberación en la toma de decisiones al final de la vida. A partir de la utilidad percibida por el uso de la publicación previa en contextos de aprendizaje y deliberación bioética3,4,6 se plantea la publicación de esta modificación.
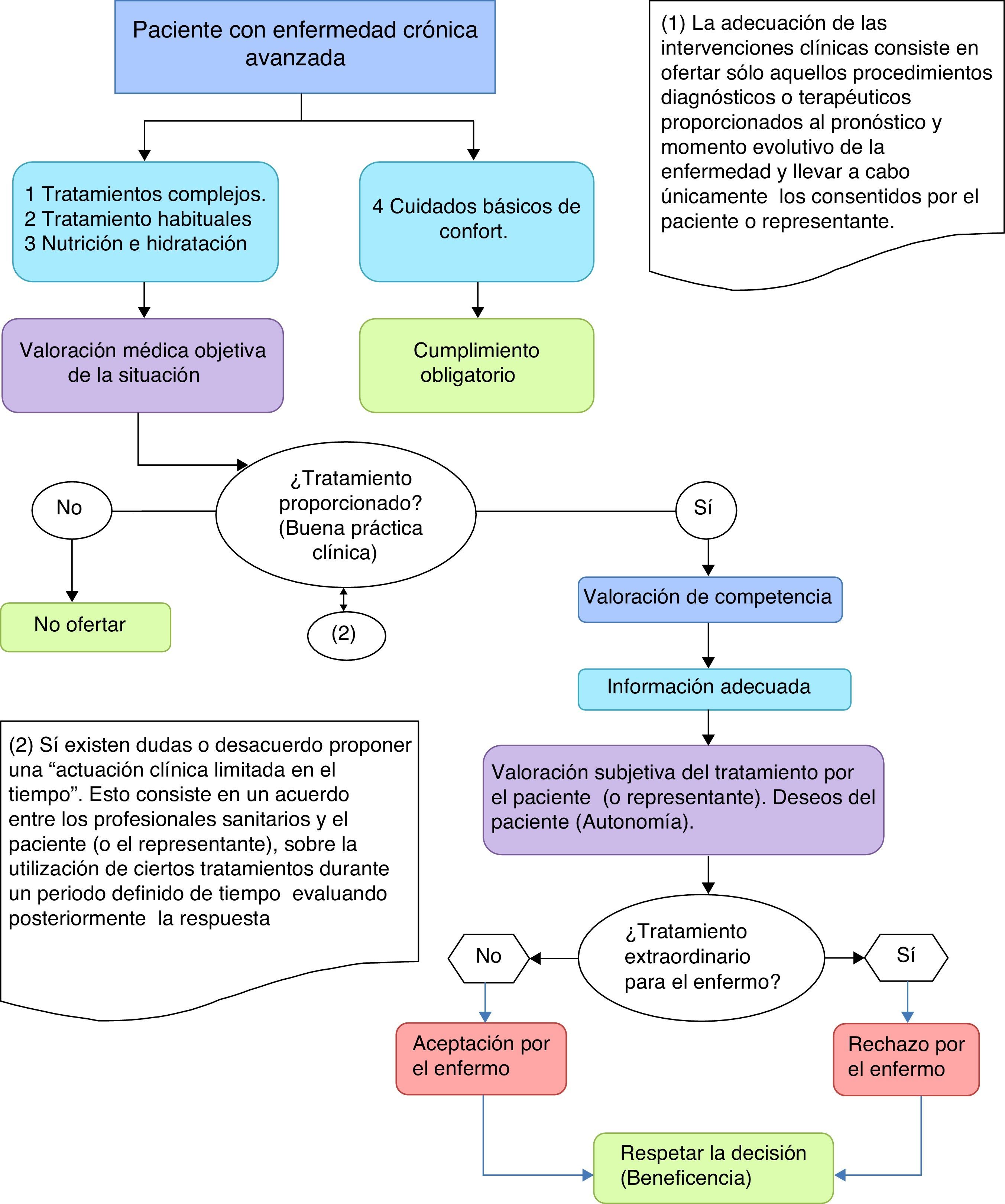
AlgoritmoEn este artículo se propone la utilización de un algoritmo para facilitar la adecuación de las intervenciones clínicas en los pacientes con enfermedad avanzada y compleja (fig. 1). En él se van abordando una serie de cuestiones a las que hay que ir dando respuesta de forma escalonada. Estas cuestiones incluyen el tipo de tratamiento del que estamos hablando, la situación clínica del paciente, la proporcionalidad del tratamiento y, por último, los deseos del paciente.
La primera pregunta que hay que abordar, cuando nos estamos planteando un determinado tratamiento en un paciente concreto, es establecer de qué tipo de tratamiento estamos hablando. Para ello se puede hacer una gradación de los tratamientos estructurada en 4 niveles en función de su complejidad. En el nivel1 incluimos aquellos tratamientos que son técnicamente complejos, como puede ser la ventilación mecánica, la diálisis y en general todos aquellos que precisan de una UCI para poder realizarse; en el nivel2 se incluyen tratamientos médicos habituales como pueden ser la administración de antibióticos, transfusiones, etc.; en el nivel3 estarían la hidratación y la nutrición artificial, y por último, en el nivel4 estarían todos aquellos tratamientos encaminados a incrementar la confortabilidad y el bienestar del paciente. Los tratamientos encaminados a conseguir el control sintomático pertenecen a este nivel. Existe unanimidad en afirmar que el nivel4 es de cumplimiento obligado, mientras que los tratamientos que pertenecen a los niveles1 y 2 se aplicarán o no atendiendo a la situación clínica y a los deseos del paciente. En la aplicación del nivel3 existe controversia entre quienes lo consideran un cuidado básico —y por tanto que debe ser aplicado a todos los pacientes— y aquellos que consideran que se trata de un tratamiento más y que, por tanto, su aplicación depende de la situación clínica y de los deseos del paciente. Si atendemos a la definición de tratamiento médico como aquel cuya instauración requiere de los conocimientos y la participación de los profesionales sanitarios y además supone una invasión corporal, podemos considerar que tanto la hidratación como la nutrición artificial cumplen ambos requisitos y, por tanto, se pueden considerar tratamientos médicos. Podemos decir entonces que los cuidados básicos son de cumplimiento obligado, mientras que para el resto de tratamientos tendríamos que responder a más preguntas.
La siguiente pregunta a la que habría que contestar es: ¿cuál es la situación clínica del paciente al que proponemos una determinada intervención clínica? Es fundamental conocer cuál es su situación para decidir si una intervención es proporcionada o no. La valoración de la situación clínica del paciente debe ser integral, y es una cuestión técnica que corresponde al profesional sanitario. Debe incluir no solo una valoración de la enfermedad, sino también de los síntomas que presenta el paciente, de su situación funcional, psíquica, sociofamiliar y espiritual. La dificultad para una correcta valoración pronóstica del paciente puede ocasionar que se le someta a intervenciones desproporcionadas y que se le prive de recibir unos cuidados paliativos adecuados. Esta valoración pronóstica es especialmente difícil en los pacientes con enfermedades crónicas no oncológicas. En la actualidad se dispone de diferentes escalas de medición que tratan de establecer el pronóstico vital en estos pacientes, pero todas ellas muestran limitaciones y sus resultados no han sido siempre consistentes7–9.
En el algoritmo que se propone, una vez que conocemos el tipo de tratamiento del que estamos hablando y cuál es la situación clínica del paciente al que se pretende aplicar, tendremos que decidir si ese tratamiento o procedimiento diagnóstico es proporcionado para ese paciente en esa situación. Podemos definir un tratamiento/procedimiento como proporcionado si después de una valoración integral del paciente guarda un equilibrio entre los medios empleados y el resultado previsible4. Si falla este equilibrio se considerarán medidas desproporcionadas y, por tanto, no son éticamente aceptables. La decisión sobre la proporcionalidad debe recaer en el profesional3, y si este llega a la conclusión de que dicho tratamiento/procedimiento es desproporcionado no lo debe ofertar. Esto no quiere decir que no se deba informar de esa decisión al paciente y a la familia para tratar de alcanzar el mayor consenso posible. Tomar este tipo de decisiones puede ser especialmente difícil, y por este motivo es de gran ayuda comentarlo en el seno del equipo y tener la opinión y el consenso de los distintos profesionales que intervienen en el cuidado del paciente.
Si se considera que el tratamiento/procedimiento es proporcionado para el paciente habrá que responder a una última pregunta, que es cuál es la opinión del paciente sobre dicho procedimiento, habrá que explorar cuáles son sus deseos. Antes de responder a la pregunta sobre cuáles son los deseos del paciente, el profesional debe resolver otras 2 cuestiones técnicas, como son valorar la competencia (capacidad de hecho) de ese paciente para decidir sobre ese procedimiento y proporcionarle una información adecuada10. No nos detendremos en analizar cómo debe ser la información al paciente, ni tampoco en cómo debemos realizar una evaluación de la competencia, ya que excede el objetivo de nuestro artículo. No obstante, es importante saber que esta evaluación corresponde al médico responsable del paciente11 y que siempre se evalúa la competencia para una determinada decisión clínica, la que se esté analizando en ese momento. Es el paciente competente y correctamente informado el que está en condiciones de decidir si acepta o rechaza una determinada intervención clínica, y ambas decisiones deben ser respetadas. El paciente tiene derecho a rechazar aquellos tratamientos que él considera extraordinarios para él. El concepto de tratamiento extraordinario hace referencia a aquellos tratamientos que, aun siendo proporcionados, no aportan beneficios al paciente, en base a sus criterios y valores. El rechazo de la intervención no puede conllevar el abandono de ese paciente, sino que debe iniciarse un nuevo replanteamiento de las alternativas que los profesionales podemos ofrecerle.
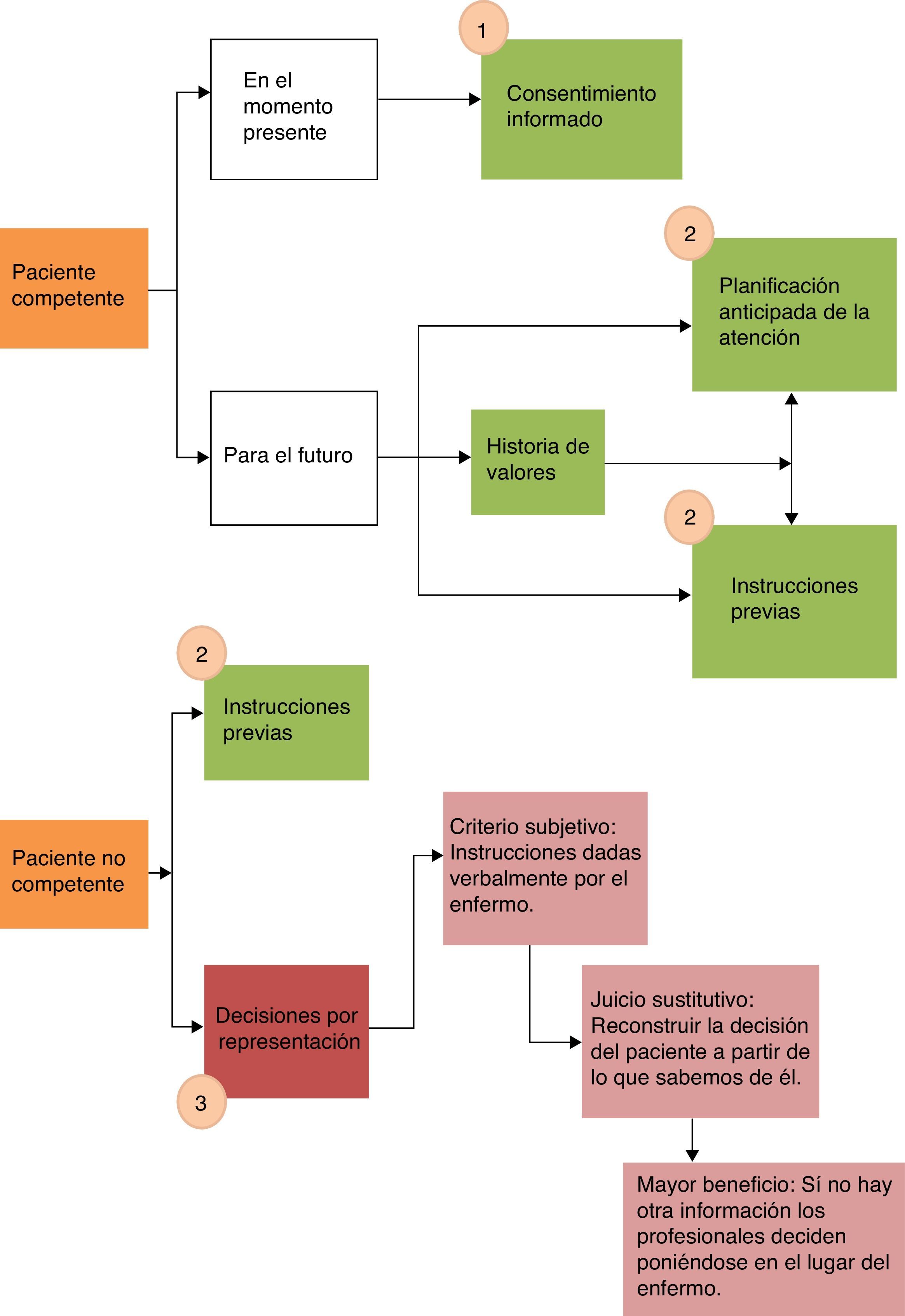
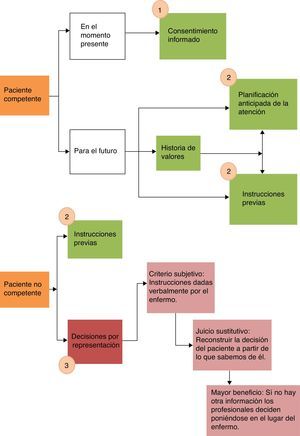
Resolver la cuestión de cuáles son los deseos del paciente a priori puede parecer simple, pero en situaciones de enfermedad avanzada y compleja no es infrecuente que los pacientes pierdan su competencia, lo que complica aún más el proceso de toma de decisiones. En la figura 2 se analiza quién y con qué criterios se toman las decisiones en función de la competencia o no del paciente.
Toma de decisiones al final de la vida en función de la competencia del paciente.
En el paciente competente la toma de decisiones debe realizarse mediante el consentimiento informado (1). En el paciente no competente se deben respetar los deseos expresados previamente por el paciente mediante la planificación anticipada de la atención/Instrucciones Previas (2). Solo en el caso de que no existan Instrucciones Previas tendrán cabida las decisiones por representación (3).
En el paciente competente la toma de decisiones debe hacerse mediante el proceso de consentimiento informado. Además debemos intentar conocer cuáles son sus deseos para que estos se sigan respetando en un futuro si llega a perder su competencia. Es muy importante realizar una historia de valores del paciente y tratar de hacer una planificación anticipada de la atención. Este proceso de planificación anticipada de la atención se puede concretar —y es deseable que se haga así— mediante la redacción de un documento de Instrucciones Previas12.
En el paciente no competente la toma de decisiones debe hacerse según lo recogido en el documento de Instrucciones Previas si existe; en el caso de que no existan las Instrucciones Previas, recurriremos a las decisiones por representación, que son las que otros toman en lugar del paciente. Si el paciente nombró un representante, le corresponde a este tomar las decisiones, y si no existe representante serán los allegados los que tomen estas decisiones. Las decisiones por representación se pueden tomar siguiendo 3 tipos de criterios13. El primero es el criterio subjetivo, que corresponde a instrucciones dadas verbalmente por el paciente cuando era competente. El segundo de los criterios es lo que se conoce como juicio sustitutivo. Al aplicar este criterio lo que tratamos es reconstruir la decisión que tomaría el paciente a partir de lo que sabemos de él; de ahí la gran importancia de realizar una historia de valores mientras el paciente es competente. Por último, si no hay elementos que nos permitan reconstruir la decisión que tomaría el paciente, tendremos que aplicar el criterio del mayor beneficio o mejor interés, en el cual los profesionales deciden poniéndose en el lugar del paciente. Este es el criterio a aplicar en aquellos que nunca fueron competentes o en los que no hay información sobre sus preferencias.
Hasta aquí hemos intentado dar respuesta a las cuestiones que se proponían en el algoritmo. Tal y como hemos descrito el proceso hasta este momento, hay 2 puntos en los que puede haber desacuerdo y confrontación en el proceso de la toma de decisiones. Por un lado, a veces no está clara la distinción para el profesional entre intervención proporcionada/desproporcionada, o puede haber desacuerdo entre profesionales en esta distinción, y esto genera dudas sobre si ese procedimiento debe ser ofertado o no. Por otro lado, el desacuerdo puede estar entre los profesionales y el paciente/familia que nos pueden reclamar una intervención que nos parece desproporcionada. Una vía para intentar resolver estos conflictos es proponer procedimientos intermedios, como las actuaciones clínicas limitadas en el tiempo14. Esto consiste en un acuerdo entre los profesionales sanitarios y el paciente/representante sobre la utilización de ciertos tratamientos durante un período de tiempo definido; transcurrido ese tiempo, debemos hacer una reevaluación de dicho tratamiento, sin una prolongación indefinida del mismo.
Consideraciones finalesLas decisiones clínicas en el contexto del final de la vida son especialmente complejas. El uso del algoritmo propuesto no es una herramienta perfecta. Su utilidad reside, en nuestra opinión, en que nos va a ofrecer la garantía de tener en cuenta todos los elementos necesarios para la toma de decisiones, y que las decisiones resultantes van a ser decisiones prudentes. Estas decisiones deben estar siempre enfocadas a conseguir el objetivo fundamental de la atención paliativa, que es ayudar a los pacientes y a sus familias a vivir todo el proceso del final de la vida con el máximo de calidad y confort y el mínimo sufrimiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.