Conocer la prevalencia y la tipología de los problemas de seguridad clínica contenidos en las reclamaciones de los pacientes y usuarios en Atención Primaria.
Material y métodosEstudio observacional, descriptivo y transversal mediante el análisis tanto de las reclamaciones como de las respuestas emitidas a las mismas en el periodo de un año.
ResultadosAl menos un 4,6% del total de las reclamaciones analizadas en nuestro estudio contenían problemas de seguridad clínica. El médico de familia fue el profesional con mayor porcentaje de reclamaciones (53,6%), y el motivo principal, los problemas relacionados con el diagnóstico (43%), fundamentalmente el retraso en el mismo. Otras variables analizadas fueron la gravedad del suceso adverso presentado por el paciente (en un 68% de los casos el paciente sufrió algún daño), la repercusión posterior en la asistencia al paciente, que se vio afectada en el 39% de los casos (precisando incluso ingreso hospitalario en un 7% de los casos) y la posibilidad de prevención de los sucesos adversos (96% evitables) descritos en las reclamaciones. Finalmente, se analizó el tipo de respuesta emitida a cada una de las reclamaciones, siendo puramente burocrática en el 64% de los casos.
ConclusionesLas reclamaciones son una valiosa fuente de información sobre las deficiencias detectadas por los pacientes y usuarios en el ámbito sanitario. Existe un amplio margen de mejora en el análisis y gestión de las reclamaciones en general, y de aquellas que contienen problemas de seguridad clínica en particular. Hasta el momento actual, en nuestro ámbito no existe un procedimiento para la tramitación diferenciada de estas reclamaciones. Así mismo, creemos que deberían abrirse otras vías o canales para habilitar la comunicación por parte de los pacientes y usuarios.
To determine the prevalence and type of the clinical safety problems contained in the complaints made by patients and users in Primary Care.
Material and methodsAn observational, descriptive, cross-sectional study was conducted by analysing both the complaint forms and the responses given to them in the period of one year.
ResultsAt least 4.6% of all claims analysed in this study contained clinical safety problems. The family physician is the professional who received the majority of the complaints (53.6%), and the main reason was the problems related to diagnosis (43%), mainly the delay in diagnosis. Other variables analysed were the severity of adverse events experienced by patients (in 68% of cases the patient suffered some harm), the subsequent impact on patient care, which was affected in 39% of cases (7% of cases even requiring hospital admission), and the level of preventability of adverse events (96% avoidable) described in the claims. Finally the type of response issued to each complaint was analysed, being purely bureaucratic in 64% of all cases.
ConclusionsComplaints are a valuable source of information about the deficiencies identified by patients and healthcare users. There is considerable scope for improvement in the analysis and management of claims in general, and those containing clinical safety issues in particular. To date, in our area, there is a lack of appropriate procedures for processing these claims. Likewise, we believe that other pathways or channels should be opened to enable communication by patients and healthcare users.
El artículo 10 de la Ley General de Sanidad recoge el «derecho a formular quejas, reclamaciones o sugerencias sobre el funcionamiento de los servicios sanitarios»1. Pero además de garantizar uno de los derechos fundamentales de los ciudadanos, las reclamaciones constituyen una valiosísima fuente de información para conocer tanto las expectativas como los motivos de insatisfacción de los pacientes y usuarios (en adelante PyU), y para identificar las deficiencias del sistema sanitario en su globalidad.
Por todo ello, las reclamaciones deberían considerarse como una oportunidad para la mejora. Sin embargo, la realidad actual en el ámbito sanitario es otra. Y es que, a la baja tasa de PyU insatisfechos que deciden interponer una reclamación2, se añaden otros factores como son, por una parte, que los PyU encuentran pocos canales eficaces para hacerlo, y por otra, el hecho de que todavía hoy en día las reclamaciones son percibidas por los diferentes ámbitos de prestación de servicios sanitarios más como una amenaza que como una aportación a la mejora de la calidad asistencial.
En el año 2004 la Organización Mundial de la Salud lanzó oficialmente la Alianza Mundial para la Seguridad del Paciente para promover la mejora de la seguridad del paciente en todo el mundo, siendo uno de los objetivos clave lograr la participación plena de los pacientes3.
En España, en el año 2005, un grupo de expertos del Sistema Nacional de Salud priorizó una serie de problemas en el ámbito de la seguridad del paciente, entre los que se encontraba la «falta de participación de los pacientes, familiares e instituciones en la gestión del riesgo y calidad»4.
En mayo de 2007 el Centro Colaborador de la Organización Mundial de la Salud sobre Soluciones para la Seguridad del Paciente publicó un informe donde se abordaban ya temas concretos, como identificación de pacientes, errores de medicación, cirugía segura, traspaso de pacientes, etc., siendo una de las áreas prioritarias de acción la llamada Pacientes por la seguridad de los pacientes, para promover la participación de los pacientes a favor de su propia seguridad5.
Entre los proyectos del Ministerio de Sanidad y Consumo del año 2008 para la mejora de la seguridad del paciente se encontraba el de identificar aquellas buenas prácticas que están realizando las comunidades autónomas en el tratamiento de reclamaciones y sugerencias en el ámbito sanitario, para promover las mejoras que sean posibles en el conjunto del territorio, así como establecer una taxonomía y un proceso de tramitación diferenciado de las reclamaciones que afecten a la seguridad clínica6.
El objetivo principal del presente estudio ha sido conocer la prevalencia y la tipología de las reclamaciones relacionadas con la seguridad clínica en nuestro ámbito, así como el tipo de gestión o abordaje de las mismas. Para ello hemos realizado un análisis profundo e individualizado de cada una de las reclamaciones, así como de cada una de las respuestas emitidas a las mismas.
Material y métodosDiseño y muestraEl estudio se diseñó y se desarrolló durante el año 2013 tras ser presentado y aprobado por el Comité Ético de Investigación Clínica con fecha 25/02/2013.
El ámbito del estudio fue la Comarca Interior de Osakidetza-Servicio Vasco de Salud, compuesta por 75 centros de salud distribuidos en 17 unidades de Atención Primaria, y que atiende a una población de 313.432 habitantes.
Se trata de un estudio observacional, descriptivo y transversal, con recogida retrospectiva de los datos. Se analizaron todas las reclamaciones interpuestas por los PyU durante el año 2012, así como la respuesta emitida a cada una de ellas. Durante este periodo se presentaron 770 reclamaciones, que suponen una tasa de 2,4 por 1.000 usuarios-año.
Los criterios de inclusión fueron que las reclamaciones hubieran sido presentadas de forma escrita por los PyU y que existiera constancia por escrito de la respuesta dada a cada una de esas reclamaciones; es decir, que la respuesta fuera también accesible al equipo investigador para su análisis concomitante.
Además de las quejas (disconformidad expresada verbalmente por los PyU) y de las reclamaciones para las que no existía respuesta escrita, fueron excluidas las reclamaciones clasificadas como «Euskera» (falta de atención en euskera, idioma oficial de la Comunidad Autónoma Vasca) y «Osarean» (problemas derivados del acceso telefónico a través del servicio automático de voz) por tratarse de temas, a priori, no relacionados directamente con la seguridad del paciente.
Otro aspecto que no forma parte del proceso de gestión de reclamaciones en el que se basa el presente estudio es el de las reclamaciones jurídico-legales (indemnizaciones, patrimonio, etc.), que tal y como se explica en el «proceso de gestión de quejas y reclamaciones de Osakidetza-Servicio Vasco de Salud»7, se tramitan por una vía diferenciada.
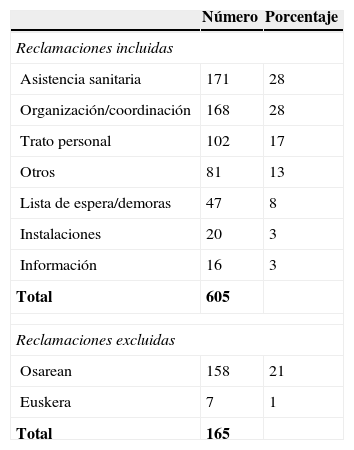
Aplicando los criterios anteriormente mencionados, quedaron excluidas 165 reclamaciones por estar incompletas y no poder remitir respuesta a la persona reclamante o por no estar escaneadas y guardadas (la reclamación o la respuesta) en la base de datos de la que se obtuvo la información, constando la muestra final de 605 reclamaciones (tabla 1).
Total de reclamaciones del año 2012
| Número | Porcentaje | |
|---|---|---|
| Reclamaciones incluidas | ||
| Asistencia sanitaria | 171 | 28 |
| Organización/coordinación | 168 | 28 |
| Trato personal | 102 | 17 |
| Otros | 81 | 13 |
| Lista de espera/demoras | 47 | 8 |
| Instalaciones | 20 | 3 |
| Información | 16 | 3 |
| Total | 605 | |
| Reclamaciones excluidas | ||
| Osarean | 158 | 21 |
| Euskera | 7 | 1 |
| Total | 165 | |
El equipo investigador estuvo compuesto por 3 profesionales pertenecientes a la Comisión de Calidad y Seguridad del Paciente de Comarca Interior (Osakidetza-Servicio Vasco de Salud). La investigadora principal, enfermera, era la responsable de supervisar el circuito de gestión de las reclamaciones interpuestas por los PyU en las 17 unidades de Atención Primaria. Las otras 2 investigadoras eran la referente de Seguridad del Paciente en Comarca Interior y médico de familia, y la coordinadora del Servicio de atención urgente en Atención Primaria (Punto de Atención Continuada), también médico de familia.
Análisis de datosLa profesional responsable de la supervisión de la gestión de reclamaciones de la Comarca realizó un cribado inicial de todas las reclamaciones interpuestas desde el 1 de enero hasta el 31 de diciembre de 2012.
De las 605 reclamaciones incluidas inicialmente en el estudio (tabla 1), se detectó algún problema de seguridad clínica en 28 de ellas, lo que supone un 4,6% del total de las reclamaciones incluidas. En este primer cribado se incluyeron solo las reclamaciones con contenidos obvios de seguridad clínica, es decir, no se incluyó ninguna reclamación que pudiera originar dudas acerca de si existió o no un problema de seguridad del paciente. Para cada una de las reclamaciones se evaluó, de forma simultánea y paralela, la respuesta emitida, con la finalidad de confrontar ambos puntos de vista y así disponer de la mayor información posible de cada uno de los casos analizados.
Tras finalizar el cribado inicial, el equipo investigador se reunió presencialmente en 3 ocasiones para volver a analizar cada una de las reclamaciones seleccionadas, con su correspondiente respuesta. Aquellos casos que plantearon dudas fueron reevaluados varias veces más hasta alcanzar un consenso entre las 3 profesionales del equipo investigador.
Para la clasificación de las reclamaciones, según las diferentes variables que se exponen a continuación, se utilizaron los criterios del estudio sobre la seguridad de los pacientes en Atención Primaria (estudio APEAS8).
En la tabla 2 se muestran las variables estudiadas para cada una de las reclamaciones analizadas.
Variables analizadas
| Clasificación de las variables analizadas en las reclamaciones seleccionadas |
|---|
| Variables sociodemográficas ligadas a la persona afectada por el problema de seguridad |
| Sexo |
| Edad: pediátrica (<14 años) o adulta |
| Tipo de centro: urbano o rural |
| Variables ligadas a la asistencia prestada |
| Tipo de servicio responsable de la atención al paciente: Medicina de Familia, Enfermería, Odontología, Área administrativa, etc. |
| Lugar donde se presta la asistencia: en consulta, en domicilio, en zona de urgencias o punto de atención continuada, etc. |
| Variables ligadas a la seguridad clínica |
| Factores causales |
| Tipo de evento |
| Repercusión en la atención |
| Evidencia de evitabilidad del evento adverso |
| Variables ligadas a la reclamación |
| Tema de la reclamación (de acuerdo con la Instrucción n.o 2/2001 de Osakidetza) |
| Gestión de la reclamación: si se ha investigado o no el contenido de la reclamación y qué tipo de respuesta se ha emitido |
A continuación exponemos los resultados del análisis pormenorizado de las 28 reclamaciones cuyo contenido evidenciaba, sin lugar a dudas, que existieron problemas de seguridad clínica.
Variables sociodemográficasEl 21% de las incidencias afectaron a la edad pediátrica y el 79% a adultos.
El 57% de las personas afectadas por el problema de seguridad clínica fueron hombres y un 39% mujeres (en el 4% restante no se pudo determinar el sexo).
El 82% de las personas residía en zonas urbanas y el 18% en zona rural.
Variables ligadas a la atención recibidaRespecto al servicio al que se dirige la reclamación, la mayoría de los sucesos adversos descritos en las reclamaciones se produjeron durante la atención prestada por el médico de familia, representando el 53,6% de las reclamaciones; el 14,3% en Pediatría, el 7,1% en Enfermería y el 3,6% en Odontología. El 21,4% restante hacen referencia a otros servicios, como son el área administrativa de atención al cliente, el servicio de rehabilitación, la sala de extracciones, etc.
En cuanto al lugar en el que se prestó la asistencia, el 71,5% de los incidentes de seguridad se originaron dentro de la consulta de Atención Primaria (bien del médico de familia, bien de Enfermería), el 14,3% en el área administrativa o área de atención al cliente, el 7,1% en el domicilio del paciente y un 7,1% en el área de atención a urgencias o Punto de Atención Continuada.
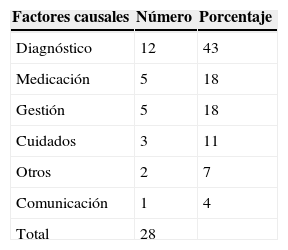
Variables ligadas a la seguridad según el estudio APEASSegún los factores causales (tabla 3), el 43% de las reclamaciones se originaron por problemas relativos al diagnóstico, el 18% por problemas relativos a la medicación, el 18% por problemas de gestión (lista de espera prolongada, citación errónea, equivocación en la información sanitaria, error de identificación, etc.), el 11% por los cuidados y/o procedimientos, el 4% por problemas de comunicación y el 7% restante, catalogadas como «otros», fueron debidas a problemas relativos a las instalaciones y caídas de pacientes dentro de los centros de salud y/o consultorios.
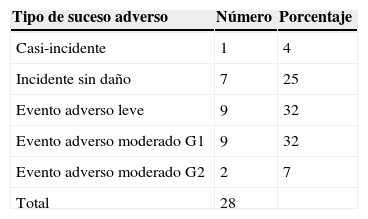
En la tabla 4 se muestra la clasificación según la gravedad del suceso adverso que se describe en las reclamaciones, y que está determinada por 2 factores: el impacto en el paciente (tipo de suceso adverso) y la necesidad de atención posterior (repercusión).
Clasificación según la gravedad del suceso adverso descrito en la reclamación
| Tipo de suceso adverso | Número | Porcentaje |
|---|---|---|
| Casi-incidente | 1 | 4 |
| Incidente sin daño | 7 | 25 |
| Evento adverso leve | 9 | 32 |
| Evento adverso moderado G1 | 9 | 32 |
| Evento adverso moderado G2 | 2 | 7 |
| Total | 28 |
| Necesidad de atención posterior | ||
|---|---|---|
| No se afectó | 17 | 61 |
| Incremento de monitorización | 1 | 4 |
| Incremento de monitorización y necesidad de alguna prueba complementaria | 1 | 4 |
| Interconsulta hospitalaria o derivación urgente | 7 | 2 |
| Ingreso hospitalario | 2 | 7 |
| Total | 28 |
G1 (evento adverso moderado grado 1): conlleva la necesidad de atención por el Servicio de Urgencias y/o consulta con especialista de atención hospitalaria.
G2 (evento adverso moderado grado 2): ocasiona la necesidad de estancia hospitalaria de al menos un día.
Respecto a la evitabilidad, en el 96% de las reclamaciones se ha podido concluir que el suceso adverso acontecido era evitable, y solamente en un 4% de los casos no se hallaron posibilidades de evitabilidad.
Variables ligadas a la reclamaciónEn Osakidetza-Servicio Vasco de Salud, de acuerdo con la normativa vigente9, las reclamaciones interpuestas por los PyU son clasificadas de acuerdo con las siguientes categorías: asistencia sanitaria, organización/coordinación, trato personal, lista de espera/demoras, hostelería/instalaciones, información y otros.
En cuanto al tipo de gestión de las reclamaciones relacionadas con la seguridad, el 93% recibieron respuesta por escrito y el 7% de forma oral; solo en un 29% de los casos se realizó una revisión de la historia clínica, no realizándose en el 71% restante; en el 64% de los casos solamente se tuvo en cuenta la versión del paciente, mientras que en un 36% se incluyó además la versión del profesional. Cabe destacar que cuando se recogen las 2 versiones, tanto la del paciente como la del profesional involucrado, estas son concordantes solo en el 40% de los casos, existiendo diferencias llamativas en cuanto a la percepción de lo sucedido en el 60% restante.
DiscusiónEn cuanto a los aspectos sociodemográficos, destaca la proporción relativamente alta de sucesos adversos extraídos de las reclamaciones de la asistencia pediátrica (una de cada 5 reclamaciones se originan de la asistencia a menores de 14 años), lo cual nos hace pensar, entre otras posibles causas, que la población de nuestro entorno tiene una mayor sensibilidad y predisposición a interponer una reclamación cuando los problemas repercuten en la edad infantil, en comparación con la edad adulta.
Aunque pudiera parecer que el mayor porcentaje de problemas de seguridad tienen relación con la asistencia sanitaria directa, en nuestro estudio la mayor prevalencia de problemas de seguridad se encuentra en las reclamaciones catalogadas como «organización y coordinación de servicios» (28%), que incluyen las demoras en la atención, y con la disconformidad de los PyU con el «trato personal» recibido (17%). Por tanto, deberíamos incorporar estos aspectos en nuestro ámbito de trabajo para facilitar a los profesionales del área de atención al cliente la identificación de las reclamaciones con contenidos de seguridad.
En cuanto a los motivos por los que los PyU interponen una reclamación, lo más frecuente son los problemas relacionados con el diagnóstico, y más específicamente el retraso diagnóstico. Recordemos que, sin embargo, los sucesos adversos que se identifican en mayor medida por parte de los profesionales (estudio APEAS8) son los relacionados con la medicación, los cuidados y la comunicación, siendo los factores causales más prevalentes el manejo inadecuado del paciente o de la técnica. Creemos, por tanto, que ambas perspectivas deben ser consideradas complementarias y recibir un enfoque común desde el prisma de la seguridad del paciente.
En cuanto a la atención posterior requerida como consecuencia del problema de seguridad, en el 60% de los casos los reclamantes no precisaron una mayor asistencia sanitaria. Podría ser que los sucesos adversos contenidos en las reclamaciones de PyU sean de menor gravedad, pues es conocido que cuando los PyU sufren daños graves o muy graves derivados de fallos o errores producidos durante el proceso asistencial, estos daños suelen conllevar la interposición de reclamaciones patrimoniales.
El hecho de que el 96% de los sucesos adversos registrados en las reclamaciones de pacientes sean potencialmente evitables supone un mayor grado de evitabilidad que el correspondiente a los detectados por los profesionales (estimado en un 42,8% en el estudio ENEAS10 y en un 70% en el estudio APEAS), motivo por el cual deberían ser considerados de forma especial. Como mínimo, las reclamaciones de los PyU deberían tener la misma consideración que las incidencias de seguridad del paciente notificadas por los profesionales.
En cuanto al tipo de gestión de las reclamaciones, llama la atención que en el 64% de los casos la respuesta que se emitió fue puramente burocrática, es decir, no se realizó ninguna investigación para conocer las causas y el contexto en el que se produjo la incidencia, limitándose la respuesta a pedir disculpas y/o a proceder al cambio de profesional. En el 36% restante se entrevistó al reclamante o bien se realizó una revisión de la historia clínica y/o se solicitaron informes a los profesionales implicados en el proceso asistencial. Llama la atención el alto porcentaje de casos con versión discordante entre el reclamante y el profesional involucrados, ya que en el 60% de los casos en que se han recabado ambas versiones, estas no coinciden.
Los resultados de este estudio muestran que las reclamaciones con contenidos de seguridad clínica no se han tramitado de un modo diferenciado al resto de las reclamaciones, desaprovechando así la oportunidad de utilizar esta información para la mejora de la seguridad y la calidad asistencial. Además, existe un amplio margen de mejora en el tipo de respuesta que se da a estas reclamaciones. En muchas de ellas la respuesta se convierte en un trámite puramente burocrático y poco productivo, como, por ejemplo, aprobar la solicitud de cambio de cupo realizada por el reclamante, sin indicar qué tipo de acciones se van a promover para evitar que el suceso se repita en un futuro. Y es que en nuestro ámbito de trabajo, la responsabilidad de la gestión y resolución de las reclamaciones que los PyU interponen en los SAPU recae en la figura del Jefe de Unidad de Atención Primaria, con la premisa de que cada reclamación demanda una contestación formal por escrito y en el plazo máximo de un mes. No se tienen en cuenta otros aspectos, como la calidad de la respuesta emitida. Además, no existen directrices específicas para el tratamiento de las reclamaciones con contenido de seguridad, salvo que estén asociadas a litigios.
Durante la realización de este trabajo hemos tomado conciencia de la importancia del SAPU como servicio próximo al paciente, con posibilidad de recabar información muy valiosa sobre factores del sistema sanitario que comprometen la seguridad del paciente, y como servicio intermediario entre pacientes y profesionales. En consecuencia, hemos propuesto como buena práctica para la mejora de la seguridad del paciente en nuestra organización el fortalecer este servicio dotando a sus profesionales de formación específica y de las herramientas necesarias para identificar problemas de seguridad del paciente, así como establecer un canal de comunicación efectiva con el equipo de seguridad y con el equipo directivo. Es más, nuestra recomendación es que los profesionales del SAPU deberían participar en el desarrollo de acciones dirigidas a la mejora de la calidad asistencial.
En cualquier caso, deberíamos trabajar de cara a favorecer la notificación de reclamaciones y quejas por parte de los pacientes11, así como de las sugerencias de mejora, porque tal y como se recoge en el documento «Siete pasos para la seguridad del paciente en Atención Primaria»5, dentro del Paso 5: Involucrar o comunicarse con los pacientes y el público, «Si un paciente sufre un daño cuando algo ha fallado, puede ofrecer un punto de vista sobre los motivos del problema e indicar soluciones para prevenir la recurrencia del incidente. Para posibilitar que esto suceda, el servicio de salud ha de ser abierto y receptivo al tratar con los pacientes».
Limitaciones del estudioSolo hemos incluido en el análisis pormenorizado las reclamaciones con contenidos inequívocos de problemas de seguridad clínica (28 de las 605 que conformaron la muestra, tras aplicar los criterios de exclusión), aun a sabiendas de que en muchas otras reclamaciones había «indicios» de la existencia de problemas de seguridad clínica, por lo que es muy probable que la tasa de reclamaciones con contenidos de seguridad clínica sea mayor que la indicada en nuestro estudio. Además, debemos tener en cuenta que hay otros factores que contribuyen a la infravaloración en el mismo sentido, como son: 1) que los profesionales del SAPU no han recibido formación específica en seguridad clínica; 2) que hasta el momento actual no se ha promovido la participación del paciente a favor de su seguridad en nuestra organización12, y 3) que la infranotificación de los PyU es una característica propia de cualquier sistema de recogida de quejas y reclamaciones. Así, es bien conocido que de cada 100 pacientes insatisfechos, solo 4 dejarán constancia por escrito de ello (el 96% de los pacientes insatisfechos no se quejan)2.
Solo se contemplan las reclamaciones expresadas de forma escrita, no las quejas, y tampoco se tienen en cuenta las aportaciones o sugerencias de mejora expresadas por los PyU, por lo que estamos perdiendo esta parte de la información, y tampoco han sido analizadas las reclamaciones patrimoniales con contenido de seguridad clínica, al corresponderles un procedimiento de tramitación diferenciado, lo que, muy probablemente, ha dejado fuera del estudio aquellos sucesos adversos que podrían haber ocasionado a los pacientes los daños de mayor gravedad.
Durante el análisis pormenorizado de cada una de las reclamaciones y respuestas emitidas a las mismas hemos intentado llegar al conocimiento de la causa-raíz de los problemas, pero esto no siempre ha sido posible. En nuestra opinión, para mejorar la gestión de las reclamaciones debería realizarse un análisis de lo ocurrido con la mayor brevedad posible, entrevistando tanto a los reclamantes (el paciente y/o los familiares) como a los profesionales involucrados, para posteriormente emitir un informe que englobe ambas versiones junto con las conclusiones del equipo investigador, y asesorar a los responsables de cada centro, servicio u organización. De este modo podría evitarse la repetición de iguales o similares circunstancias en un futuro, contribuyendo a la mejora continua de la calidad asistencial11,13.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.