Las auditorías clínicas son el análisis crítico y sistemático de la calidad de la asistencia médica. La artroplastia total de cadera (ATC) primaria es un proceso habitual y coste-efectivo, aunque se dispone de poca información sobre la calidad asistencial de ella.
ObjetivoEvaluar el impacto de un ciclo de auditorías clínicas en la calidad asistencial en el procedimiento de la ATC primaria por enfermedad no traumática.
Pacientes y métodosSe realizó un ciclo de 2 auditorías (primera auditoría en el 2005 y segunda auditoría en el 2007). Se incluyó a pacientes de ambos sexos con ATC primaria por enfermedad no traumática y un seguimiento de 6 meses. Se adoptaron como indicadores de gestión: el tiempo (días) de estancia ingresado en el hospital y el índice (porcentaje) de reingresos, y como indicadores de la práctica clínica: el índice (porcentaje) de luxación y el índice (porcentaje) de infección. Se compararon estos índices entre ambas auditorías.
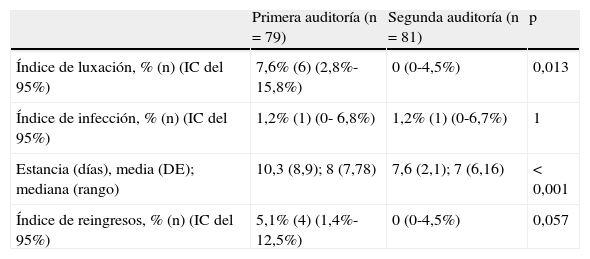
ResultadosSe estudió a un total de 160 pacientes: 79 y 81, primera y segunda auditoría, respectivamente. Indicadores de gestión: la mediana (rango) de los días de ingreso fue 8 (7-78) y 7 (6-16), p<0,001; el porcentaje de reingresos, el 5% (4/79) y 0 (0/81), p=0,057. Indicadores de la práctica clínica: el porcentaje de luxación fue el 8% (6/79) y 0 (0/81), p=0,013; y el porcentaje de infección el 1% (1/79) y el 1% (1/81), p=1. En un análisis multivariante no se encontraron otros factores relacionados con estos indicadores.
ConclusionesLa implementación de un ciclo de auditorías clínicas ha mejorado la calidad asistencial del procedimiento de ATC primaria por enfermedad no traumática.
Clinical audits are critical and systematic quality analysis of medical care. Total hip arthroplasty (THA) is a routine practice and cost-effective, although there is little information on the quality of care of it.
ObjectiveTo evaluate the impact of a clinical audit cycle in the quality of care in the primary THA procedures for non-traumatic cause.
Patients and methodsA series of two audits (first audit in 2005 and second one in 2007) were performed. Patients of both sexes with non-traumatic primary THA and with a follow-up of 6 months were included. Time (days) in hospital stay and the rate (percentage) of readmissions were used as indicators of management; and as indicators of clinical practice: the index (percentage) of dislocation and the rate (percentage) of infection. Both audits were compared with respect to these indicators.
ResultsA total of 160 patients (79 and 81, first and second audit respectively) were analysed. Management indicators: median (range) of hospital stay was 8 (7-78) and 7 (6-16), p<0.001, and the percentage of readmissions 5% (4/79) and 0 (0/81), p=0.057. Indicators of clinical practice: the rate of dislocation was 8% (6/79) and 0 (0/81), p=0.013, and the rate of infection 1% (1/79) and 1% (1/81), p=1. A multivariate analysis did not find other factors related to these indicators.
ConclusionsThe implementation of a clinical audit cycle has improved the quality of care of primary THA procedures for non-traumatic cause.
El aumento alarmante de la demanda por los servicios sanitarios ha conllevado un incremento desmesurado de los costes sanitarios. Una de las medidas tomadas para la contención del gasto sanitario ha sido la aproximación de la práctica clínica a estándares de calidad asistencial1. El aumento de la calidad asistencial conduce a una reducción de los costes a través de incurrir en menores faltas y/o errores como son las duplicaciones, readmisiones, dilaciones y negligencias (lo que a su vez reduce los costes legales). Asimismo, el aumento de la calidad asistencial lleva a que los propios pacientes y los gestores del sistema sanitario estén más satisfechos. Respecto al personal sanitario, el aumento de la calidad asistencial está asociado a un incremento de la motivación, a una mayor creatividad y a un menor absentismo. Todo ello hace que los centros asistenciales sean más coste-efectivos1.
La gestión de la calidad en los servicios sanitarios debería cubrir tres dimensiones: administrativa, cliente y profesional. Las autorías se convierten en la herramienta de evaluación de estas tres dimensiones2.
La auditoría médico-clínica, aquella que evalúa la calidad profesional, puede ser definida como “el análisis crítico y sistemático de la calidad de la asistencia médica, incluyendo procedimientos diagnósticos y terapéuticos, el uso de recursos y los resultados de los mismos (outcomes) en cuanto a desenlaces clínicos y calidad de vida del paciente”3. De hecho, el objetivo final de cualquier tipo de auditoría médica es la mejora en la calidad de la asistencia a los pacientes1. Las auditorías como elemento evaluativo implican sistematización y asumir que la mejora de la calidad no tiene un punto final (al menos perceptible). Las auditorías han de entenderse más como una espiral compuesta por n ciclos, es decir, si se quiere conseguir una mejora continuada de la calidad su aplicación no debe limitarse a un hecho puntual4.
En general, la realización de una auditoría clínica implica varios pasos5: a) formular criterios de calidad, sus indicadores y sus estándares de calidad; b) observar y medir la práctica habitual; c) comparar la práctica observada con los estándares; d) decidir si se debe cambiar algún procedimiento para mejorar la práctica; e) llevar a cabo el cambio, y f) analizar los efectos de los cambios, una vez que estos se han introducido. Formular criterios de calidad, sus indicadores y sus estándares, y la medición de la práctica clínica mediante los indicadores definidos son los pasos más controvertidos dada la dificultad que encierran. Los indicadores deben ser lo más explícitos posible para que se puedan utilizar en la auditoría. Obviamente, los estándares explícitos deben relacionarse con la forma de medir los resultados2.
En el año 2004 el Servicio de Cirugía Ortopédica y Traumatología (COT) inició un programa de calidad asistencial dentro del plan estratégico de un programa de mejora de la calidad del hospital. Este programa de mejora de la calidad pretende proporcionar a la población del sector una atención sanitaria especializada, centrada en sus necesidades de salud y basada en criterios de mejora continua de calidad, y ofrecer a nuestros pacientes un entorno de seguridad y confianza. Este programa incluyó un ciclo de auditorías del procedimiento de artroplastia total de cadera (ATC) primaria por enfermedad no traumática.
La información disponible sobre la calidad asistencial en el procedimiento de ATC primaria por enfermedad no traumática es limitada, a pesar de que este es un proceso habitual y coste-efectivo6 al mejorar la funcionalidad de la articulación y la calidad de vida del paciente7. Aunque el ejercicio de una auditoría tiene un carácter confidencial, se ha considerado comunicar los resultados de las dos auditorías del procedimiento de ATC primaria por enfermedad no traumática. La hipótesis de este trabajo es: el ejercicio de un ciclo de auditorías clínicas en el procedimiento de la ATC primaria por enfermedad no traumática repercute en una mejora de la calidad asistencial. Por tanto, nuestro objetivo es la evaluación y mejora de la calidad asistencial del procedimiento de la ATC primaria por enfermedad no traumática mediante un ciclo de auditorías internas.
Pacientes y métodosEl presente estudio consta de dos auditorías del procedimiento de ATC primaria por enfermedad no traumática intervenida por el servicio de COT. Ambas auditorías incluyeron a pacientes de ambos sexos y mayores de 18 años. Nuestro centro es un hospital universitario de referencia con 214 camas de hospitalización y una amplia representación de especialidades médicas que complementan la prestación de servicios sanitarios a una población urbana de aproximadamente 500.000 personas entre Barcelona y el Baix Llobregat. El servicio de COT atiende anualmente alrededor de 13.500 consultas ambulatorias.
Ciclo de auditoríasLa primera auditoría (auditoría 2005) incluyó todas las ATC primarias por enfermedad no traumática realizadas entre enero y diciembre de 2005 con un seguimiento mínimo de 6 meses. La segunda auditoría (auditoría 2007) incluyó todas las ATC primarias por enfermedad no traumática realizadas entre enero y diciembre de 2007 con el mismo tiempo de seguimiento (mínimo de 6 meses). Ambas auditorías consistieron en la revisión de las historias clínicas.
El análisis de los resultados de la primera auditoría (2005) sirvió para tomar medidas correctoras con el fin de mejorar la calidad asistencial. Estas medidas se implementaron antes de la segunda auditoría (2007).
Indicadores de gestión y de la práctica clínicaSe consideraron indicadores de gestión “el tiempo (días) ingresado en el hospital” y “el índice de reingresos”. El tiempo de estancia en el hospital se calculó como el número de días entre la fecha de la intervención (coincide con la fecha de ingreso) y la fecha de alta hospitalaria. El índice de reingresos se definió como el porcentaje de pacientes que volvieron a ser ingresados por complicaciones de su ATC tras ser dados de alta.
Se consideraron indicadores de la práctica clínica “el índice de luxación” y “el índice de infección”. El índice de luxación se definió como el porcentaje de pacientes que presentaron una luxación de la cadera operada tras la intervención. El índice de infección se definió como el porcentaje de pacientes que presentaron una infección en la zona intervenida.
Estándares de calidadAntes del inicio de la primera auditoría, se refirió el valor de los estándares de calidad de los 4 indicadores mencionados. Los estándares de calidad se basaron en información obtenida en la literatura médica tras una búsqueda en las bases de datos MEDLINE y EMBASE, e información facilitada por la dirección del centro sobre benchmarking.
Análisis estadísticoNo se realizó un cálculo formal del tamaño muestral y este quedó definido por el número total de ATC primaria por enfermedad no traumática incluida en cada auditoría.
Se realizó un análisis descriptivo de las características basales de la población incluida en el estudio. Las variables continuas están presentadas como media y desviación estándar si siguen una distribución normal, o como mediana y rango si no seguían una distribución normal. Las variables cualitativas fueron presentadas como frecuencia absoluta y porcentaje (n, %).
La diferencia entre la primera y la segunda autoría para variables cualitativas se evaluó mediante la prueba exacta de Fisher, y para variables cuantitativas mediante la prueba de la t de Student (si seguían una distribución normal) o la prueba de la U de Mann-Whitney (si no lo hacían). Para estudiar los factores asociados a los indicadores analizados se realizó un análisis multivariante basado en un modelo final que incluía las siguientes variables: edad, sexo, índice de masa corporal, cirujano, lado y vía de abordaje. La regresión logística multivariante se utilizó para estudiar los factores asociados a los siguientes índices: de reingresos, luxación e infección. La prueba de ANCOVA se utilizó para estudiar los factores asociados al índice de estancia media en el hospital. Se calcularon los intervalos de confianza (IC) del 95% y un valor de p ≤ 0,05 se consideró estadísticamente significativo.
La información se recogió con un programa de base de datos (Microsoft Access for Windows XP, Redmont, CA), y para el análisis estadístico se utilizó el paquete estadístico SAS versión 9.1 (SAS Institute Inc, Cary, NC).
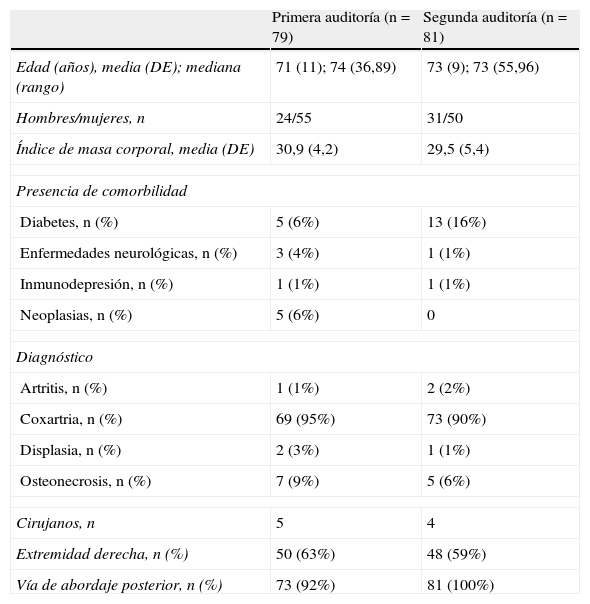
ResultadosCaracterísticas basalesLa tabla 1 muestra las características de la población incluida en ambas auditorías; no observándose diferencias entre ambas.
Características basales de la población estudiada
| Primera auditoría (n=79) | Segunda auditoría (n=81) | |
| Edad (años), media (DE); mediana (rango) | 71 (11); 74 (36,89) | 73 (9); 73 (55,96) |
| Hombres/mujeres, n | 24/55 | 31/50 |
| Índice de masa corporal, media (DE) | 30,9 (4,2) | 29,5 (5,4) |
| Presencia de comorbilidad | ||
| Diabetes, n (%) | 5 (6%) | 13 (16%) |
| Enfermedades neurológicas, n (%) | 3 (4%) | 1 (1%) |
| Inmunodepresión, n (%) | 1 (1%) | 1 (1%) |
| Neoplasias, n (%) | 5 (6%) | 0 |
| Diagnóstico | ||
| Artritis, n (%) | 1 (1%) | 2 (2%) |
| Coxartria, n (%) | 69 (95%) | 73 (90%) |
| Displasia, n (%) | 2 (3%) | 1 (1%) |
| Osteonecrosis, n (%) | 7 (9%) | 5 (6%) |
| Cirujanos, n | 5 | 4 |
| Extremidad derecha, n (%) | 50 (63%) | 48 (59%) |
| Vía de abordaje posterior, n (%) | 73 (92%) | 81 (100%) |
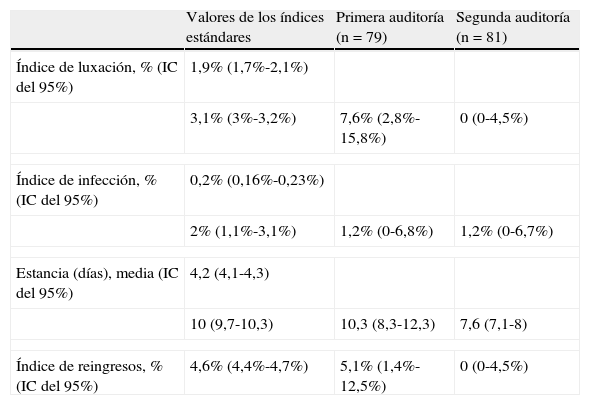
Tras la revisión de la literatura se consideraron los siguientes valores representativos de los índices estándares:
- •
Índice de luxación: entre el 1,9% (n=14.314) (IC del 95%, 1,7%-2,1%)8 y el 3,1% (n=61.568) (IC del 95%, 3%-3,2%)9.
- •
Índice de infección: entre el 0,2% (n=61.568) (IC del 95%, 0,16%-0,23%)9 y el 2% (n=765) (IC del 95%, 1,1%-3,2%)10.
- •
Tiempo (días) de estancia en el hospital, media (desviación estándar): entre 4,2 (2) días (n=739) (IC del 95%, 4,1-4,3)11 y 10 (4,7) días (n=940) (IC del 95%, 9,7-10,3)12.
- •
Índice de reingresos: 4,6% (n=61.568) (IC del 95%, 4,4%-4,7%)9.
Esta primera auditoría permitió comparar la práctica observada con los estándares de calidad y, por lo tanto, evaluar la calidad asistencial del procedimiento de ATC primaria por enfermedad no traumática. La tabla 2 muestra los resultados obtenidos en la primera auditoría. Los resultados de la primera auditoría, tras un análisis descriptivo, mostraron que el índice de luxación, así como la estancia media, se hallaba desviado en exceso respecto a los estándares.
Resultados obtenidos de los valores de los índices estándares, de la primera (año 2005) y la segunda (año 2007) auditoría
| Valores de los índices estándares | Primera auditoría (n=79) | Segunda auditoría (n=81) | |
| Índice de luxación, % (IC del 95%) | 1,9% (1,7%-2,1%) | ||
| 3,1% (3%-3,2%) | 7,6% (2,8%-15,8%) | 0 (0-4,5%) | |
| Índice de infección, % (IC del 95%) | 0,2% (0,16%-0,23%) | ||
| 2% (1,1%-3,1%) | 1,2% (0-6,8%) | 1,2% (0-6,7%) | |
| Estancia (días), media (IC del 95%) | 4,2 (4,1-4,3) | ||
| 10 (9,7-10,3) | 10,3 (8,3-12,3) | 7,6 (7,1-8) | |
| Índice de reingresos, % (IC del 95%) | 4,6% (4,4%-4,7%) | 5,1% (1,4%-12,5%) | 0 (0-4,5%) |
Tras el análisis e interpretación de los resultados de la primera auditoria por parte de todos los miembros del servicio de COT implicados en el procedimiento de ATC, se consideró necesario hacer modificaciones en la práctica clínica. Ello implicó la actuación tanto del equipo de cirujanos como del equipo de enfermería.
Antes de llevar a cabo cualquier medida en el equipo de cirujanos, se consideró necesaria la formación (estancia de perfeccionamiento) durante 1 mes de uno de los miembros del equipo de cirugía de la cadera en un centro extranjero de referencia en este tipo de intervenciones, el Hospital for Special Surgery de Nueva York. Tras la estancia de perfeccionamiento, se evaluó qué mejoras se podían implementar. Se actuó sobre tres aspectos: a) sistematizar la planificación operatoria; b) modificar la técnica de abordaje quirúrgico y la reconstrucción capsulotendinosa en el cierre de la herida operatoria13, y c) introducir campos quirúrgicos de material plástico desechable. A partir de abril de 2006 se comenzaron a implementar las medidas acordadas por el equipo quirúrgico. Estas medidas tenían que ser supervisadas por dos cirujanos especialistas de cadera del servicio.
Las mejoras que implementar por el equipo de enfermería consistieron en: a) la redacción de un protocolo sistematizado de actuación, y b) la incorporación de una enfermera clínica que se encargaría de supervisar el seguimiento de este protocolo. El protocolo sistematizado de actuación recogía detalladamente los “pasos” a seguir por el equipo de enfermería día a día durante el ingreso hospitalario del paciente. La enfermera clínica se incorporó al servicio de cirugía ortopédica en mayo de 2006.
A finales de 2006, se consideró que había transcurrido el tiempo suficiente (6 meses) de implementación de las medidas correctoras.
Segunda auditoría y evaluación del impacto de las medidas correctoras adoptadasEsta segunda auditoría se realizó una vez se habían implementado los cambios de mejora en el procedimiento de ATC primaria por enfermedad no traumática. Esta auditoría permitió analizar los efectos de los cambios en la gestión y práctica clínica una vez que estos se habían implementado. Todas las intervenciones quirúrgicas fueron realizadas, o estuvo presente, por uno de los dos cirujanos especialistas de cadera del servicio, y todos los pacientes fueron controlados por la enfermera clínica del servicio.
La tabla 3 muestra los resultados obtenidos en la segunda auditoría y su comparación con la primera auditoría. Tras la implementación de los cambios mencionados, se ha observado que todos los indicadores han mejorado en relación con la primera auditoría, excepto el porcentaje de infección, que se mantuvo constante y dentro de lo esperado. En el análisis multivariante, ningún factor predictivo fue asociado con los índices estudiados. Asimismo, se ha observado que los índices de calidad estudiados se ponían a la par respecto a los estándares de calidad o incluso los mejoraban: índice de luxación y de infección (tabla 2).
Resultados de los índices estudiados en el ciclo de auditorías
| Primera auditoría (n=79) | Segunda auditoría (n=81) | p | |
| Índice de luxación, % (n) (IC del 95%) | 7,6% (6) (2,8%-15,8%) | 0 (0-4,5%) | 0,013 |
| Índice de infección, % (n) (IC del 95%) | 1,2% (1) (0- 6,8%) | 1,2% (1) (0-6,7%) | 1 |
| Estancia (días), media (DE); mediana (rango) | 10,3 (8,9); 8 (7,78) | 7,6 (2,1); 7 (6,16) | < 0,001 |
| Índice de reingresos, % (n) (IC del 95%) | 5,1% (4) (1,4%-12,5%) | 0 (0-4,5%) | 0,057 |
Los resultados de este trabajo indican que las auditorías clínicas son una herramienta útil para mejorar la calidad asistencial del procedimiento de artroplastias total de cadera primarias por enfermedad no traumática. Además, los resultados aportan evidencias de la capacidad de la auditoría clínica para actuar como herramienta gestora del cambio, ya que no sólo detectó las áreas susceptibles de mejora, sino que facilitó la elección del camino que seguir para lograr dicho cambio.
Determinar el criterio de calidad, definir su indicador y determinar los estándares de calidad del indicador es uno de los pasos más controvertidos en el proceso de medición de la calidad asistencial dada la dificultad que encierran2. Los estándares de calidad determinan los valores mínimo y máximo aceptables para un indicador. Los indicadores como variables de calidad en el contexto de una auditoría son el referente que los auditores tienen para comparar14.
Los indicadores de gestión utilizados (estancia media y el índice de reingresos) se seleccionaron dada su amplia utilización como medida de la calidad asistencial en la gestión diaria de los centros hospitalarios y por su gran impacto en los costes económicos del proceso auditado5,6. Respecto a los indicadores de la práctica clínica, diferentes autores han empleado otros posibles, como las radiografías postoperatorias15, los concentrados de hematíes transfundidos16,17, el leaking postoperative wound18 y las úlceras por presión16. La alta prevalencia de la luxación de cadera tras la ATC19 y la importancia clínica de la infección de la prótesis por sus consecuencias devastadoras20 fueron determinantes para su elección como indicadores de la práctica clínica. Los estándares de calidad de estos cuatro indicadores se basaron en evidencias publicadas a falta de estándares consensuados. Como era de esperar en todo proceso biológico, se observó variabilidad entre diferentes autores y áreas geográficas para un mismo indicador8–12,21–24.
Los resultados de las auditorías mostraron que los indicadores seleccionados pudieron ser aplicados en el 100% de la población auditada, es decir, la información estaba recogida en las historias clínicas. Ello también indica que no presentaron un elevado grado de dificultad en su interpretación y fueron de fácil captura. Los indicadores seleccionados mostraron tener validez para evaluar la calidad del procedimiento de ATC primaria por enfermedad no traumática dado que fueron capaces de identificar los casos en que existía un problema real de calidad. En la primera auditoría, la estancia media y los índices de luxación y reingresos se hallaron desviados respecto de los valores estándares8,9,11,12, y estos valores sirvieron para adoptar medidas correctoras.
Los cambios instaurados en el proceso de ATC primaria por enfermedad no traumática en nuestro centro (basados en los resultados de la primera auditoría clínica efectuada) han repercutido de forma muy destacada en la mejora de la calidad asistencial. La segunda auditoría, que evaluaba el impacto de las medidas adoptadas, mostró una mejora de tres de los cuatro indicadores estudiados respecto a la primera auditoría, situándose a la par o incluso mejorando los estándares. El índice que no se modificó en la segunda auditoría (índice de infección) ya se encontraba a la par con los estándares en la primera auditoría. Nuestro proceso había alcanzado el criterio de calidad que se había definido y había avanzado conforme a lo previsto.
Por otro lado, merece la pena comentar que dos de los indicadores (índice de luxación e índice de reingresos) alcanzaron un valor extremo (0). En línea a nuestros resultados, se ha publicado recientemente un riesgo de luxación idéntico19. No obstante, un resultado extremo también puede señalar que los indicadores o los estándares no estaban correctamente definidos. Diferentes explicaciones podrían haber influido en estos resultados. Aunque la población incluida en ambas auditorías era comparable (no se observaron diferencias en lo que respecta a las características basales), ambas auditorías consistieron en la revisión retrospectiva de las historias clínicas. En la segunda auditoría, a diferencia de la primera, el personal médico implicado era conocedor de que iban a volver a ser auditados. Es difícil saber hasta qué punto los resultados encontrados en la segunda autoría se deben per se a las medidas adoptadas, o se deben en parte a la tendencia que tienen las personas a modificar sus hábitos porque son objeto de interés y atención especial en un proceso como puede ser una auditoría. Este comportamiento de las personas se conoce como efecto hawthorner25. Además, es posible que se haya invertido más de lo que pensábamos que era necesario. Todo ello podría haber sobrestimado los resultados de la segunda auditoría. A pesar de ello, los resultados obtenidos señalan que los indicadores utilizados son una medida cuantitativa aceptable, pudiendo ser usados como guía para controlar y valorar la calidad de las ATC primarias por enfermedad no traumática, además, de ser relevantes para la toma de decisiones.
El papel educativo de las auditorías puede ser controvertido17,26,27. El ciclo de auditoría realizado ha demostrado ser una herramienta reeducativa para todo el personal implicado en el procedimiento de la artroplastia total de cadera. En primer lugar, la preparación de la primera auditoría clínica (auditoría 2005) conllevó el ejercicio de la autocrítica a nuestro procedimiento, la búsqueda bibliográfica actualizada sobre el procedimiento y la búsqueda de cuáles podrían ser los índices y estándares que cotejar. Los resultados de la primera auditoría clínica causaron la crítica constructiva a nuestra práctica clínica en el proceso auditado y produjeron la búsqueda de soluciones para mejorar el procedimiento de ATC. Fruto de la crítica constructiva, se consideró conveniente hacer una puesta al día en técnicas diagnósticas y terapéuticas. Para ello un miembro de nuestro equipo realizó una estancia en un centro extranjero de referencia. Tras su regreso, un nuevo ejercicio crítico tuvo lugar entre los miembros del equipo. La discusión interna condujo a las mejores soluciones que implementar en nuestro protocolo asistencial. La utilidad de la primera auditoría pudo ser contrastada con una segunda auditoría, cuyos resultados muestran que las medidas correctoras adoptadas como consecuencia de la primera auditoría habían repercutido en una mejora en la calidad de la asistencia a nuestros pacientes.
En conclusión, la auditoría clínica del procedimiento de artroplastia total de cadera primaria por enfermedad no traumática, basada en indicadores de gestión (tiempo de estancia en el hospital e índice de reingresos) y en indicadores de práctica clínica (índice de luxación e índice de infección), es una herramienta útil para la gestión clínica, que permite efectuar un seguimiento sistemático de la práctica clínica y contribuir a la continua mejora de la calidad asistencial, además de tener una vertiente educativa.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quieren agradecer al Dr. Mariano Sust (bioestadístico) por su soporte en el análisis estadístico de este trabajo y por la lectura crítica de este.
Parte de los resultados de este trabajo han sido presentados en el “25 Congreso de la Sociedad Española de Calidad Asistencial”, Barcelona 2007 (Premio en la categoría gestión clínica y mejora del proceso asistencial en la V Edición de los premios del Consorci Sanitari Integral de Barcelona), y en el “26o Congreso de la Sociedad Española de Calidad Asistencial”, Zaragoza 2008 (seleccionado entre las 4 mejores comunicaciones).