Identificar y compartir los mejores resultados entre hospitales respecto al proceso de atención de urgencias, detectar las prácticas que expliquen las diferencias e identificar buenas prácticas.
Material y métodoÁmbito: 7 hospitales de diferentes comunidades autónomas. Periodo de estudio: 2005-2007. Se definieron los criterios de comparabilidad asegurando la homotecia. Se seleccionaron 11 criterios, y se establecieron 7 indicadores para comparar los hospitales, analizándose los datos de los últimos 3 años, estableciendo el benchmark (servicio con los mejores resultados) entre los centros. Se elaboró un cuestionario sobre el proceso, sobre las etapas, los resultados y los procedimientos usados en cada etapa del proceso en cada centro.
ResultadosSe ha comprobado la homotecia entre los 7 hospitales, identificándose algunas diferencias entre centros. Se han analizado 7 indicadores, correspondiendo a 1.526.890 pacientes atendidos en el periodo de estudio. Se ha identificado un benchmark, con los mejores resultados en 4 de los indicadores: porcentaje de ingresos desde urgencias del 8,3%, presión de urgencias del 56,14%, tiempo de estancia en urgencias, 2h y 20min, y porcentaje de pacientes con estancia de más de 24h, 0,05%. Se han analizado las diferencias en las etapas del proceso, los recursos y procedimientos utilizados en cada etapa en el centro benchmark con el resto que puedan explicar mejores resultados.
ConclusionesSe ha establecido un conjunto de indicadores para identificar el benchmark entre los servicios de urgencias. Con dichos indicadores se ha establecido el benchmark.
To identify and to share the results among hospitals regarding the process of attention at the Emergency Unit, and to detect the practices that explain the differences.
Material and methodSetting: 7 hospitals of different regions in Spain. Period of study: 2005-2007. Firstly the comparability criteria were defined assuring the homotecia in the «emergency process». In order to fulfil the study objectives, 11 criteria were selected and every center sent the information of each one. 7 indicators were identified to compare hospitals processes’. Data regarding all the attentions provided during the study period was analyzed, establishing the benchmark among the centers. Finally, a questionnaire was elaborated for the process analysis, considering all the stages of the process, the resources and the procedures used in every stage, to be fulfilled in each hospital.
ResultsThe homotecia has been verified in the 7 hospitals, with some differences between centers. 7 indicators have been analyzed in the different hospitals, corresponding to 1 526 890 patients attended in the study period. A benchmark has been identified, with the best results in four of seven indicators: % of admissions from urgencies: 8.3%, emergency pressure: 56.14%, emergency length of stay: 2 hs 20min, and % of patients with length stay > 24h: 0.05%. Differences between the stages of the process, resources and procedures used in every stage in the benchmark center have been analyzed.
ConclusionsA set of indicators to compare Emergency Departments has been identified, letting us establish the benchmark.
El benchmarking puede definirse como un proceso de evaluación continuo y sistemático en el que se analizan y comparan permanentemente los procesos de una organización respecto de las organizaciones líderes —de cualquier lugar del mundo— con el fin de obtener la información necesaria para ayudar a mejorar la actuación1. En el sector sanitario, es una técnica que se ha utilizado, si bien en muchas ocasiones se limita al análisis de indicadores, estableciendo un estándar para cada criterio, definido por los centros que muestran los mejores resultados en ese criterio, y estableciendo ranking sin que, en ocasiones, se haya determinado claramente que sean centros comparables respecto a un indicador concreto, lo cual limita su utilidad como herramienta de mejora2. No obstante, hay ejemplos de actividades de benchmarking con resultados de mejora tanto en servicios médicos como quirúrgicos e incluso en servicios de urgencias3–5.
El benchmarking puede ser una herramienta de gran utilidad en la gestión de los servicios de salud, al permitir que cualquier organización establezca un proceso continuo de análisis y comparación de procesos. De esta forma, es un instrumento de ayuda en la toma de decisiones y en la planificación estratégica de las organizaciones de salud y, como tal, está integrado en el modelo de la Fundación Europea para Gestión de la Calidad (EFQM, según sus siglas en inglés). Uno de los problemas que nos podemos encontrar para su utilización es que las comparaciones no sean posibles al no encontrar disponible información de otros centros de características similares. Por esta razón, en 2006, se constituyó una red de benchmarking entre 7 hospitales públicos, generales, dotados de servicio de urgencias, con dotación similar entre 200 y 450 camas, pertenecientes a 7 comunidades autónomas6.
Entre los primeros objetivos de trabajo de la Red figuraba realizar actividades de benchmarking en los procesos. Para llevarlo a cabo es necesario, en primer lugar, identificar el modelo del cual aprender (modelo benchmark), es decir, el que obtiene mejores resultados en el proceso que comparar. Esto se denomina benchmarking cuantitativo. El siguiente paso, tras la identificación del benchmark, es identificar la práctica que produce este mejor resultado, siendo consecuentemente considerada como la mejor práctica: es el benchmarking cualitativo. Previamente, se debe asegurar la comparabilidad entre la organización propia y el benchmark con respecto al proceso objeto de comparación. El elemento que nos permite analizar esta comparabilidad es la homotecia (grado en el que una misma transformación produce resultados similares en distintas organizaciones)7.
Tras la fase inicial de formación y evaluación de dos procesos, se decidió abordar el proceso de urgencias. A pesar de que las sociedades científicas tienen propuestas de indicadores generales8,9, no se han realizado muchas actividades de benchmarking con el proceso de urgencias en general. Sí hay ejemplos recientes de trabajos multicéntricos de este tipo, centrados en la atención a enfermedades concretas atendidas en urgencias10,11, en medida de tiempos de espera para exploraciones radiológicas en urgencias12 e incluso alguno que se plantea mejorar la estancia de los pacientes en urgencias mediante actividades de benchmarking de procesos asistenciales5.
El objetivo de este trabajo es identificar y compartir los mejores resultados entre hospitales respecto al proceso de atención de urgencias, para identificar el benchmark. En una siguiente fase, se trataría de detectar las prácticas que expliquen las diferencias e identificar buenas prácticas.
Material y métodoÁmbito: el estudio se ha desarrollado en el seno de la Red 7, integrada por 7 hospitales de otras tantas comunidades autónomas: Hospital General San Jorge (Aragón), Hospital Valle del Nalón (Asturias), Hospital Son Llàtzer (Baleares), Hospital Sierrallana (Cantabria), Hospital El Bierzo (Castilla y León), Hospital Universitario Fundación Alcorcón (Madrid), Hospital Universitario J.M. Morales Meseguer (Murcia).
La metodología seguida para realizar el ejercicio de benchmarking comprende las siguientes etapas del proceso: a) definición de las fronteras del proceso (entrada y salida); b) identificación de elementos de homotecia (grado de comparabilidad) entre los hospitales de la red; c) definición de los indicadores más adecuados para identificar el «benchmark» en el proceso; d) elaboración del cuestionario de benchmarking; e) cumplimentación del cuestionario en cada hospital; f) intercambio de información recopilada, y g) adaptación de las mejores prácticas en cada hospital. En el presente trabajo se pretendía cubrir hasta la cuarta etapa del proceso.
El estudio se desarrolló comparando los datos de la actividad anual de los servicios de urgencias correspondientes al periodo 2005-2007. Se escogieron 7 indicadores de entre los utilizados en los servicios de urgencias propuestos y validados por las sociedades científicas8,9 o utilizados desde la época del INSALUD13. El método de selección fue por consenso en un grupo de trabajo en el que participaron los representantes de los 7 centros, basándose en la disponibilidad de los datos, factibilidad de obtención de información y su utilidad para la comparación. Estos representantes habían sido designados por las direcciones de cada hospital y en su mayoría eran los coordinadores de calidad.
Asimismo, fue este grupo de trabajo el que acordó los puntos de entrada y salida del proceso y los elementos de homotecia que permitieran decidir si los procesos eran comparables entre los 7 hospitales o bien había diferencias estructurales o de organización que no permitían esa comparación. La elección de estos elementos se realizó tras lluvia de ideas y se establecieron por consenso entre los representantes de los 7 centros en una primera reunión presencial. Se construyó la correspondiente matriz de homotecia en la que todos los centros respondieron a cada uno de los criterios y rellenaron los apartados correspondientes a sus datos. La respuesta a estos criterios de homotecia se hizo por correo electrónico una vez comprobados los datos en cada centro.
El cuestionario para el proceso incluye preguntas abiertas sobre las etapas del proceso, los recursos y los procedimientos empleados en cada etapa, que deberá cumplimentar cada uno de los hospitales (anexo 1).
Los resultados y cuestionarios se intercambiaron entre los 7 centros por correo electrónico y en una nueva reunión presencial se comentaron las diferencias y se identificó al hospital con mejores resultados (benchmark).
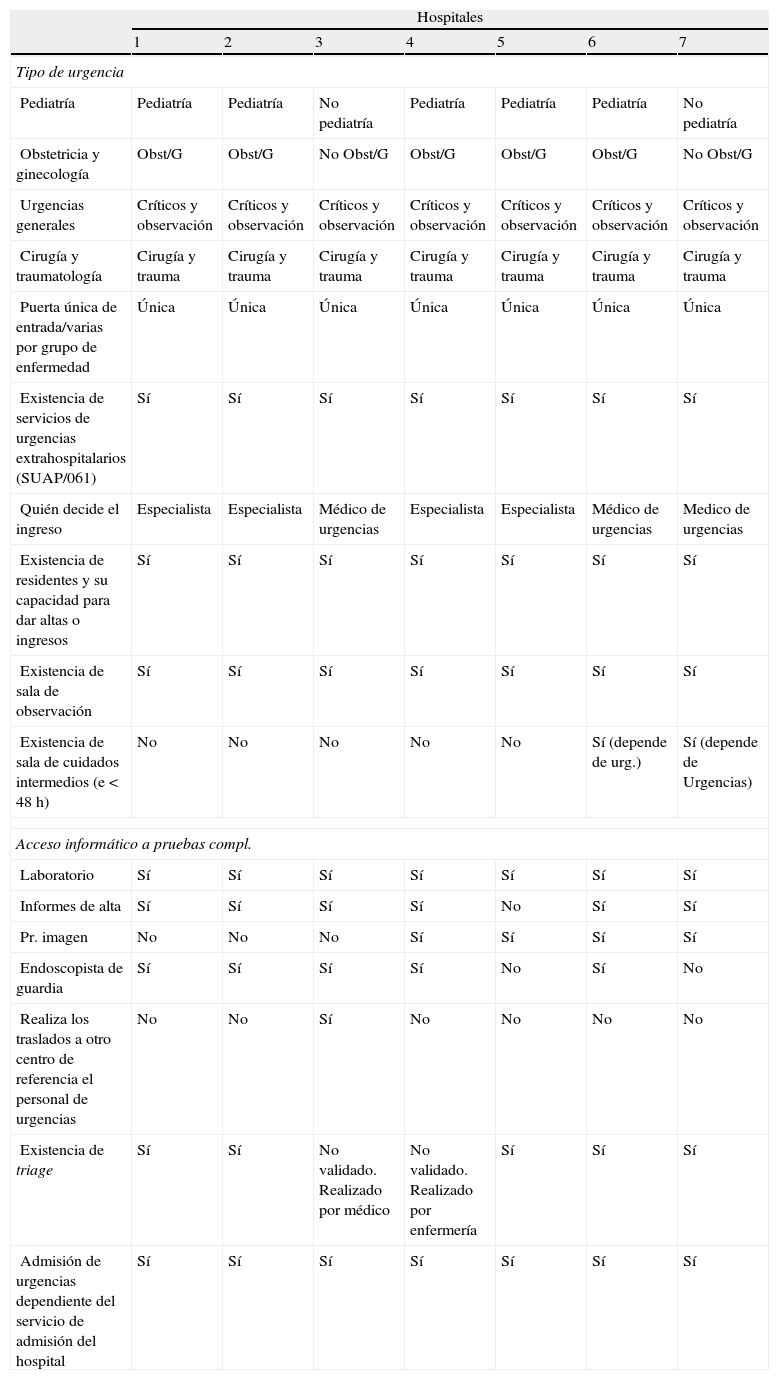
ResultadosInicialmente, para establecer la homotecia se definieron 11 criterios que podrían explicar las diferencias entre los hospitales y que, de ser muy dispares, no los haría comparables (tabla 1). En esta comparación inicial se han evidenciado algunas diferencias entre los 7 hospitales. Entre ellas destacan, en primer lugar, que en 2 de los 7 centros no hay urgencias de pediatría, obstetricia y ginecología y que sólo en 2 de los centros existe sala de cuidados intermedios. Respecto al triage, 3 centros tienen implantado un método validado, otros 3 uno no validado y en otro no hay triage. Los resultados se muestran en la tabla 1, en que se oculta el nombre de cada centro y se asigna un número que, en todas las tablas, corresponde al mismo hospital.
Matriz de homotecia
| Hospitales | |||||||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | |
| Tipo de urgencia | |||||||
| Pediatría | Pediatría | Pediatría | No pediatría | Pediatría | Pediatría | Pediatría | No pediatría |
| Obstetricia y ginecología | Obst/G | Obst/G | No Obst/G | Obst/G | Obst/G | Obst/G | No Obst/G |
| Urgencias generales | Críticos y observación | Críticos y observación | Críticos y observación | Críticos y observación | Críticos y observación | Críticos y observación | Críticos y observación |
| Cirugía y traumatología | Cirugía y trauma | Cirugía y trauma | Cirugía y trauma | Cirugía y trauma | Cirugía y trauma | Cirugía y trauma | Cirugía y trauma |
| Puerta única de entrada/varias por grupo de enfermedad | Única | Única | Única | Única | Única | Única | Única |
| Existencia de servicios de urgencias extrahospitalarios (SUAP/061) | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Quién decide el ingreso | Especialista | Especialista | Médico de urgencias | Especialista | Especialista | Médico de urgencias | Medico de urgencias |
| Existencia de residentes y su capacidad para dar altas o ingresos | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Existencia de sala de observación | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Existencia de sala de cuidados intermedios (e<48 h) | No | No | No | No | No | Sí (depende de urg.) | Sí (depende de Urgencias) |
| Acceso informático a pruebas compl. | |||||||
| Laboratorio | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Informes de alta | Sí | Sí | Sí | Sí | No | Sí | Sí |
| Pr. imagen | No | No | No | Sí | Sí | Sí | Sí |
| Endoscopista de guardia | Sí | Sí | Sí | Sí | No | Sí | No |
| Realiza los traslados a otro centro de referencia el personal de urgencias | No | No | Sí | No | No | No | No |
| Existencia de triage | Sí | Sí | No validado. Realizado por médico | No validado. Realizado por enfermería | Sí | Sí | Sí |
| Admisión de urgencias dependiente del servicio de admisión del hospital | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
Posteriormente, se establecieron 7 indicadores para comparar hospitales: número total de pacientes atendidos, porcentaje de ingresos desde urgencias, presión de urgencias, porcentaje de muertes, porcentaje de reconsultas en urgencias antes de 72h, tiempo medio de permanencia en urgencias y porcentaje de pacientes que permanecen más de 24h en el servicio.
Para comprobar su cumplimiento, se analizaron los datos de los últimos 3 años, tomando como muestra a todos los pacientes atendidos en estos servicios en dichas fechas. Estos datos tienen la finalidad de establecer el benchmark entre los centros y analizar las diferencias (mejores prácticas o drivers) que pudieran explicar estos mejores resultados y que pudieran adaptarse a otros servicios para mejorar la atención.
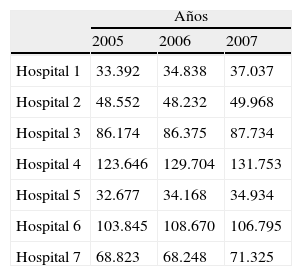
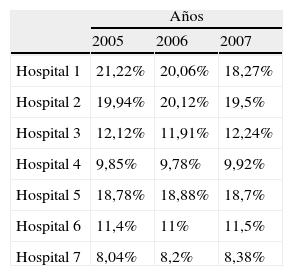
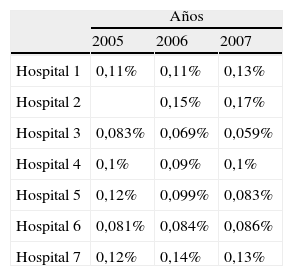
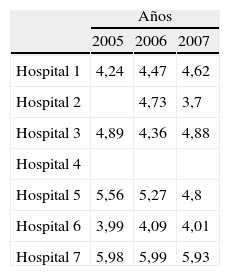
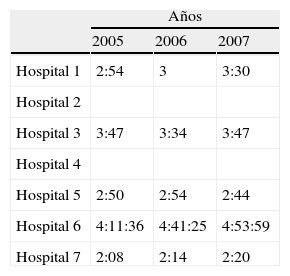
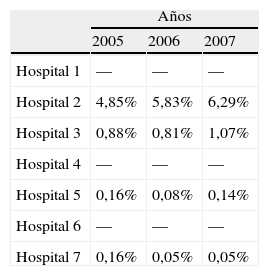
Se han analizado los 7 indicadores propuestos en los diferentes hospitales (tablas 2-8), correspondiendo a 1.526.890 pacientes atendidos en este periodo (100%). Tras este análisis, se ha identificado un benchmark con mejores resultados en 4 de los 7 indicadores: porcentaje de ingresos desde urgencias del 8,3% (2 centros superaban el 18%), presión de urgencias del 56,14% (2 centros sobre el 75%), tiempo de estancia en urgencias de 2h y 20min y porcentaje de pacientes con estancia de más de 24h del 0,05%.
Con los datos obtenidos se ha establecido el benchmark que, en la mayor parte de los indicadores, es el hospital número 7.
DiscusiónEl grupo de trabajo, constituido por un representante de cada uno de los centros, realizó el análisis de los resultados.
Se han observado diferencias entre centros en la matriz de homotecia. En principio podrían tomarse como un problema para establecer comparaciones, si bien también podrían explicar las diferencias en los resultados y constituir los elementos que harían que unos centros tuvieran mejores indicadores que otros (drivers).
Respecto a los indicadores, cabe señalar que, aunque se han establecido por consenso entre los 7 centros en función de la posibilidad de obtención de datos (si bien no se ha podido recopilar en todos los casos la información de todos los servicios), se han tenido en cuenta las propuestas de indicadores de las sociedades científicas8,9.
En primer lugar, el número de pacientes atendidos varió entre los aproximadamente 34.000 de los centros 1 y 5 y los más de 125.000 del centro 4. Esto no fue un indicador de la calidad de la atención, sino un indicador de actividad. No nos serviría, pues, para identificar al mejor centro, pero sí como posible explicación de algunas diferencias.
Respecto al porcentaje de urgencias ingresadas, oscilaron del 8-9% de los hospitales 7 y 4 y más del 18% en el 1 y el 5. A este respecto, hay que señalar que todos los centros tenían características similares en cuanto a camas y pirámide poblacional y estos últimos 2 centros son los que menos número de pacientes atendían en términos absolutos, lo cual podría explicarse por el hecho de que los casos menos graves fueran atendidos extrahospitalariamente y muchos no llegasen a estos centros. El hospital 4, por el contrario, atendió un número absoluto de urgencias muy superior al del resto, por lo que su bajo porcentaje de ingresos podría tener la explicación inversa.
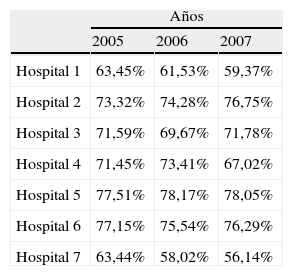
En cuanto a la presión de urgencias, esto es, el porcentaje que representaban los ingresos urgentes respecto al total de ingresos del centro, 2 centros estaban por debajo del 60%, el 1 y el 7. En el caso del hospital 7, coincidió con un bajo porcentaje de ingresos, que explicaría esta menor presión. En el caso del centro 1, esto no sucedía. A pesar de tener un alto porcentaje de ingresos, supuso una baja presión para el hospital.
El indicador de porcentaje de fallecimientos no reflejó diferencias claras, al ser bajo en todos ellos, si bien el hospital 3 mantuvo en los 3 años el nivel más bajo de los 7 centros.
En cuanto a la tasa de reconsultas, de nuevo destacó en hospital 7, con un porcentaje discretamente superior al del resto de los centros. Posiblemente, su baja tasa de ingresos motive nuevas consultas, bien conscientemente, mediante citas programadas, o bien por nuevas visitas de los pacientes a este servicio.
Los 2 indicadores siguientes se referían a tiempos de estancia en urgencias. La medida de los tiempos de espera o estancia en urgencia constituye un grupo importante de indicadores que se han propuesto para comparación de servicios e incluso se han usado en algunas de las iniciativas de benchmarking en urgencias5,8. En esta comparación, se han contrastado las diferencias en el tiempo medio de permanencia y en porcentaje de pacientes que permanecen más de 24h. Señalar que en 2 centros, en el primer caso, y 3, en el segundo indicador, no se ha podido obtener la información al no estar registrada. No obstante, con los datos disponibles encontramos una estancia más corta que, de nuevo, se dio en el centro número 7, en el cual también se observaron los porcentajes más bajos de estancias mayores de 24h. Aunque no es totalmente comparable, como dato que señalar, en el estudio de Hoffenberg5, la estancia media en los servicios de urgencia de Estados Unidos (2h 27min) era superior a la del hospital 7.
Del análisis de los resultados destaca también la dificultad para designar un benchmark, aunque se haga previamente un ejercicio de homotecia. Hay elementos externos (urgencias extrahospitalarias, atención primaria, aspectos culturales y económicos) que influyen en el proceso, son de difícil control y pueden tener un peso importante en los cumplimientos de indicadores.
La siguiente fase será identificar los drivers o mejores prácticas que explican estos mejores resultados. Para ello, además de revisar los cuestionarios de todos los centros, se ha propuesto un análisis más minucioso de las diferentes fases del proceso para obtener una información precisa que nos permita determinar las circunstancias o procesos que conseguían los mejores resultados para adaptarlos a la organización y no sólo compararlos (benchmarking cualitativo). En este análisis, se trató de medir la duración temporal de cada fase del proceso. Sin embargo, las dificultades de obtención de información de forma sistemática de todos los centros hacen que esta identificación sea mucho más compleja de lo que cabría esperar en un principio, ya que implica el estudio pormenorizado de las fases del proceso para poder establecer claramente los drivers que expliquen los mejores resultados. No hay que olvidar que el objetivo final no es premiar al mejor, sino conocer qué y cómo se puede cambiar para mejorar el conjunto de servicios de urgencias.
Por el momento, podemos concluir que se puede aplicar el benchmarking a este proceso y su desarrollo permite nutrirnos de las experiencias y el conocimiento de otros. Con los resultados obtenidos de estos indicadores se ha podido establecer el benchmark que, en la mayor parte de los indicadores, fue el hospital número 7.
FinanciaciónProyecto realizado con una ayuda a la investigación del Fondo de Investigación Sanitario (N.o de expediente: P108/90419) titulado: Benchmarking de procesos asistenciales entre hospitales de diferentes comunidades autónomas.
Conflictos de interesesLos autores declaran no tener ningún conflicto de intereses.
- 1.
¿Cuál es la entrada al proceso?
- 2.
¿Cuál es la salida?
- 3.
¿Qué etapas intervienen en el proceso?
- 4.
¿Qué profesionales sanitarios están implicados en cada una de las etapas?: número, perfil, categoría, responsabilidades…
- 5.
¿Qué recursos y servicios se utilizan en cada etapa? (tecnológicos, estructurales, materiales, etc.)
- 6.
¿Existen procedimientos/formularios en cada etapa del proceso?, si es sí, ¿cuáles?
- 7.
¿Existen normativas/objetivos o criterios aplicados en cada etapa?, si es sí, ¿cuáles?
- 8.
¿Qué indicadores se utilizan para la gestión del proceso?