Valorar las prácticas seguras (PS) elaboradas por la Unidad Funcional de Gestión de Riesgos Sanitarios (UFGRS), según su complejidad de implantación y el impacto en la seguridad del paciente (SP) e identificar PS simples (PSS).
Material y métodosDesde la UFGRS del Área 4 de Atención Primaria (AP) de Madrid, se han elaborado un número importante de PS, posteriormente se valoraron según su complejidad de implantación e impacto potencial en la SP, identificándose las PSS: contra eventos adversos (EA), de baja complejidad de implantación y de alto impacto en la SP. Por último, se identificaron las barreras para su implantación efectiva y se diseñaron acciones para superar dichas barreras.
ResultadosSe han elaborado 50 PS, de ellas 42 se han generalizado a todo el área. Se han identificado como PSS: 7 de nivel 1, que cumplen las condiciones ideales. Las principales barreras tienen que ver con la falta de formación, cultura, liderazgo de los equipos directivos y profesionales de los centros y escasa difusión de las PS.
ConclusionesDesde la UFGRS se ha elaborado un número importante de PS, identificándose PSS para AP. La mayoría de estas tienen que ver con el uso seguro de medicamentos y con las vacunas.
To assess the safe practices (SP) prepared by the Health Risk Management Functional Unit (UFGRS), according to their complexity of introduction and the impact on patient safety, and to identify simple SP.
Material and methodsA number of important SP have been prepared by the UFGRS of Madrid Health Area 4 Primary Care (PC). They were subsequently assessed according to their complexity of introduction and their potential impact on patient safety, simple SP (SSP) for the prevention of adverse events, low complexity of introduction and impact on patient safety. Lastly, the barriers to their effective introduction were identified, and actions were designed to overcome these barriers.
ResultsOf the 50 PS prepared, 42 have been applied in the whole Area. Seven Level 1 SP (which fulfil the ideal conditions) were identified as simple SP. The main barriers were due to lack of training, culture, leadership of the management teams and professionals of the centre and lack of knowledge of the SPs.
ConclusionsA large number of SP has been prepared by the UFGRS, with simple SP being identified for PC. The majority of these have to do with the safe use of drugs and vaccines.
Mejorar la seguridad de los pacientes es una prioridad para el Sistema Nacional de Salud (SNS)1 español, tanto en el ámbito el estatal, liderado por el Ministerio de Sanidad, como autonómico, así es el caso de la Comunidad de Madrid, con la creación del Observatorio Regional de Riesgos Sanitarios (ORRS)2. El ORRS es un instrumento de apoyo a la gestión de riesgos sanitarios derivados de la práctica asistencial, mediante la información y el análisis de estos, proponiendo medidas encaminadas a evitarlos o, en su caso, a la corrección de las causas que los ocasionan y, entre sus objetivos, se incluye la creación de una estructura organizativa para la gestión de riesgos sanitarios. Como resultado de esta línea de trabajo, en la Comunidad de Madrid se constituyeron las Unidades Funcionales de Gestión de Riesgos Sanitarios (UFGRS) y se han elaborado los distintos planes de riesgos3,4, así como la estrategia de seguridad del paciente (SP) actual 2010-20125. Las UFGRS tienen el objetivo de identificar y evaluar los incidentes y situaciones de riesgo en sus centros con el fin de establecer acciones correctoras de mejora, en forma de recomendaciones y prácticas seguras (PS)6–11. En la Comunidad de Madrid las UFGRS empezaron a funcionar en 2006, con los mismos objetivos anteriormente mencionados; además, se pretendió, con la suma de todas las PS, elaborar un banco de buenas prácticas para toda la comunidad.
En el trabajo se describen las prácticas seguras elaboradas por la UFGRS del Área 4 de Atención Primaria (AP), desde su creación hasta la actualidad. Igualmente, se identifican las prácticas seguras simples12 (PSS) como aquellas que tienen un mejor equilibrio entre el impacto en la SP y la complejidad de su implantación.
Para identificar las PSS, nos hemos basado en un estudio realizado en España por el Ministerio de Sanidad en 2008 referido al ámbito hospitalario, en el cual se analizan las PS documentadas de hospitales pertenecientes a distintos países (España, Reino Unido, etc.) y en el que se identificaban las PSS para la prevención de eventos adversos (EA) en los pacientes atendidos en los hospitales12. Nos pareció interesante realizar un estudio similar, pero en el ámbito de AP por lo que, una vez concluido, podríamos aportar conocimiento y ayuda a otras UFGRS del mismo nivel de atención.
Material y métodosEstructura: el Área 4 de Atención Primaria es un área urbana que presta asistencia a más de 610.200 personas en 21 centros de salud. La UFGRS del Área 4 se constituyó en el segundo semestre de 200613, y actualmente está formada por los siguientes profesionales: subdirectoras, médica y de enfermería, farmacéutica del Servicio de Farmacia de la Gerencia, una persona experta del Departamento de Sistemas de Información, un coordinador médico, una enfermera asistencial y la responsable de calidad y atención al usuario. Desde su creación, la UFGRS ha identificado un total de 366 incidentes, incluyendo incidentes sin daño y eventos adversos (EA). Un alto porcentaje de los eventos se han analizado utilizando distintas herramientas: análisis de causa-raíz y protocolo de Londres, en el caso de algún EA o incidente que su análisis podría suponer un aprendizaje importante para la organización o entrevista personal en otros casos. El 39% de los incidentes han sido comunicados por los profesionales en registro específico de incidentes de seguridad, común para toda la Comunidad de Madrid, el 27% fueron identificados en las reclamaciones a través de la responsable de atención al usuario, el 23% se notificó en el registro de errores de medicación y un 11% fue por comunicación verbal. Resaltar que una vez analizados los eventos, se comprobó que el 52% se había producido en la fase de tratamiento, y un 22%, en las fases de diagnóstico y seguimiento. El factor fundamental relacionado con el evento ha sido la medicación, con un 52%.
Desde la UFGRS, lo más importante ha sido la elaboración y difusión de medidas de mejora en forma de PS y recomendaciones. Las hemos clasificado en recomendaciones específicas para un centro de salud en concreto, generalizables a toda el área, incluso algunas a toda la Comunidad de Madrid.
El estudio ha sido realizado en las siguientes fases:
- –
Primera fase: elaboración de las PS.
- –
Segunda fase: valoración de cada PS según su complejidad de implantación y el impacto potencial en la SP.
- –
Tercera fase: identificación de las PSS.
- –
Cuarta fase: identificación de barreras que dificultan la implantación y de iniciativas para superar las barreras.
Elaboración de las PS. Entendiendo por PS las recomendaciones formalizadas y explícitas en un documento, firmado por un agente responsable (en nuestro caso, la UFGRS), con carácter de recomendación final, que sea generalizable y tenga alta probabilidad de obtener beneficios importantes para la SP si está plenamente implantada.
Segunda faseValoración de cada PS elaborada según su complejidad de implantación y el impacto potencial en la SP de acuerdo con criterios y rangos de valoración específicos.
Se definieron dos grupos de valoración cualitativa que permitieran discriminar las diferentes PS:
Según su complejidad de implantaciónCorresponde al grado de dificultad comparado con otras PS, para su plena implantación en los centros de salud del área.
Desde la UFGRS, este grado de complejidad se obtuvo a partir de la valoración de las siguientes variables:
- –
Recursos materiales utilizados: se da una puntuación (P) baja (1 punto) cuando para implantar la PS sólo se precisan materiales fungibles y de oficina. Puntuación alta (2 puntos): requiere tecnologías de la información, equipamiento de gestión de residuos, de gestión logística, equipamientos electromédicos específicos o alta tecnología médica.
- –
Recursos humanos específicos: P baja: personal sanitario habitual de los centros de salud. P alta: personal específico con acreditación y/o certificación para aplicar la PS.
- –
Necesidad de coordinación con otras instituciones: P baja: no precisa. P alta: es necesaria la coordinación.
- –
Necesidad de formación y aprendizaje: P baja: formación en procedimientos generales (guías, protocolos, etc.). P alta: formación en equipamientos o tecnologías específicas.
- –
Impacto en la organización: P baja: afecta a menos de 2 procesos identificados en el mapa de procesos de un centro de salud. P alta: más de 2 procesos.
El valor final de la complejidad resulta de la suma del resultado de cada variable y la valoración final de la complejidad de implantación se establece según los siguientes rangos a los que corresponda el resultado (tabla 1).
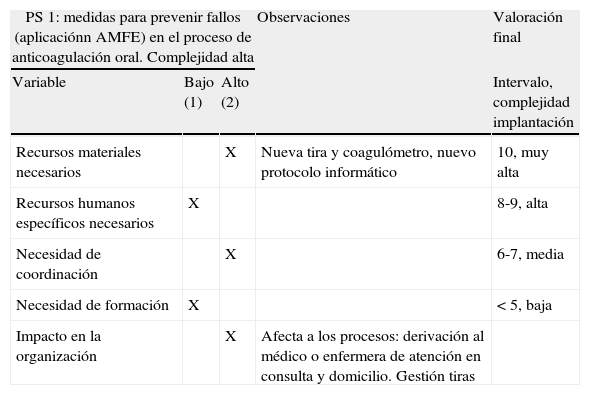
Ejemplo de cómo se definió la complejidad en la implantación de cada práctica segura
| PS 1: medidas para prevenir fallos (aplicaciónn AMFE) en el proceso de anticoagulación oral. Complejidad alta | Observaciones | Valoración final | ||
| Variable | Bajo (1) | Alto (2) | Intervalo, complejidad implantación | |
| Recursos materiales necesarios | X | Nueva tira y coagulómetro, nuevo protocolo informático | 10, muy alta | |
| Recursos humanos específicos necesarios | X | 8-9, alta | ||
| Necesidad de coordinación | X | 6-7, media | ||
| Necesidad de formación | X | < 5, baja | ||
| Impacto en la organización | X | Afecta a los procesos: derivación al médico o enfermera de atención en consulta y domicilio. Gestión tiras | ||
Para realizar este apartado se han considerado los hallazgos del Estudio APEAS14, estudio sobre la seguridad de los pacientes en AP de salud. Una vez relacionada la prevalencia del EA con su evitabilidad, se establecieron 4 tipos de impacto potencial en la SP, según el tipo de EA sobre el que se actuó:
- –
Tipo I: alto impacto (alta prevalencia y moderada evitabilidad).
- –
Tipo II: muy alto impacto (alta prevalencia y alta evitabilidad).
- –
Tipo III: impacto moderado (baja prevalencia y alta evitabilidad).
- –
Tipo IV: impacto limitado (baja prevalencia y baja evitabilidad).
Todos los EA identificados en el estudio APEAS están incluidos en los tipos II y III.
Tercera faseIdentificación de las prácticas seguras simples. En esta fase, por un lado, definimos e identificamos las PS simples y, por otro, las clasificamos en cuatro grupos.
Se consideró como tal a toda PS contra EA que es de baja complejidad de implantación y de alto impacto potencial en la SP.
Posteriormente, se clasificaron las PS simples. Al correlacionar las PS según su impacto potencial en la SP y según su complejidad de implantación nos permite discriminar las PS simples en cuatro niveles:
- –
Nivel I (n1): reúne las condiciones ideales de una PS simple, es decir, con la menor complejidad de implantación y el mayor impacto en la SP.
- –
Nivel II (n2): muy alto impacto en la SP y moderada complejidad de su implantación.
- –
Nivel III (n3): moderado impacto en la SP y baja complejidad de su implantación o moderado impacto en la SP y moderada complejidad de su implantación.
- –
Nivel IV (n4): moderado impacto en la SP y alta complejidad de su implantación o alto impacto en la SP y alta complejidad de su implantación o muy alto impacto en la SP y muy alta/alta complejidad de su implantación.
Así fue posible tener cuatro niveles de priorización, buscando facilitar la toma de decisiones a la hora de elegir las PS sobre las que apostar en un momento determinado.
Cuarta faseIdentificación de barreras que dificultan la implantación de las PSS en los centros de salud del área. Determinar iniciativas para facilitar su implantación.
Una vez identificadas y clasificadas las PS simples, el siguiente paso fue determinar, desde la UFGRS, las distintas barreras que podrían estar frenando o limitando su implantación en los centros de salud. La identificación se realizó por tormenta de ideas y, posteriormente, se diseñaron estrategias y acciones para neutralizar dichas barreras.
ResultadosDe las 50 PS elaboradas, 42 cumplían los requisitos de PS, es decir, recomendaciones que puedan ser aplicadas en múltiples CS y que tengan alta probabilidad de obtener beneficios significativos para la SP si están plenamente implantadas; el resto eran recomendaciones más específicas de un CS en concreto.
Del total de PS elaboradas por la UFGRS (tabla 2), podemos agruparlas según el Estudio APEAS, en prácticas seguras:
- –
Relacionadas con la medicación: 18 PS.
- –
Relacionadas con los procedimientos: 2.
- –
Relacionadas con la prevención de la infección: 3.
- –
Relacionadas con los cuidados: 2.
- –
Otros: 17.
Prácticas seguras elaboradas por la unidad funcional de gestión de riesgos sanitarios del área 4 atención primaria (AP)
| Medidas para prevenir fallos (aplicación AMFE) en el proceso de: |
| 1. Anticoagulación oral (TAO) |
| 2. Mejoras de seguridad en la administración de la vacuna triple viral |
| 3. Recomendación de no recoger en los centros de salud el material usado por los diabéticos en sus domicilios (agujas, lancetas), para evitar errores en la entrega de material a otros pacientes diabéticos |
| 4. Recomendación de utilizar tubos corrugados de un solo uso para la aplicación de aerosoles |
| 5. Refuerzo en la formación sobre la utilización adecuada de los desfibriladores |
| 6. Actualización de los software de todos los desfibriladores |
| 7. Elaboración de un manual de medicamentos de urgencia y carros de paradas |
| 8. Elaboración de la guía de limpieza, desinfección y esterilización en AP |
| 9. Proceso de gestión de las recetas que necesitan el visado de la inspección |
| 10. Mejora del proceso de las citologías |
| 11. Mejora del proceso de administración del metotrexato en AP |
| 12. Mejora del proceso de detección precoz del cáncer de mama (DEPRECAM) |
| 13. Medidas de seguridad ante medicación incluida en el carro de paradas con envases semejantes |
| 14. Propuesta de mejorar el nomenclator de OMI (Oficina Médica de AP) |
| 15. Implantación de alarma de seguridad en el envío automatizado de muestras biológicas al hospital (OMI Lab) |
| 16. Mejora en el circuito de OMI Lab |
| 17. Seguridad en la administración de budesonida inhalada en los centros de salud |
| 18. Seguridad en la administración de la vacuna hexavalente Infanrix® |
| 19. Identificación de todos los pacientes del área que tomaban clopidrogel y omeprazol |
| 20. Estrategia de implantación de la higiene de manos en el área |
| 21. Seguridad en la administración de la vacuna pandémica contra la gripe A |
| 22. Mejora del circuito de pruebas diagnósticas |
| 23. Automatización del proceso de atención continuada domiciliaria en los fines de semana |
| 24. Medidas para prevenir fallos (aplicación AMFE) al nuevo proceso automatizado de atención continuada domiciliaria |
| 25. Recomendaciones sobre la revacunación del neumococo en adultos |
| 26. Seguridad en la administración de vacunas de envase similar |
| 27. Proceso de administración de vacunas |
| 28. Subproceso de vacunas de fuera de calendario oficial |
| 29. Proceso de gestión del material de urgencia vital |
| 30. Proceso de recepción y registro de pruebas complementarias no analíticas |
| 31. Aplicación informática en OMI para el registro de los avisos domiciliarios |
| 32. Procesos de atención a pacientes sin cita/urgentes |
| 33. Proceso de derivación médico o enfermera |
| 34. Recomendación de registrar antes de vacunar, para evitar repetir vacunas ya administradas o vacunar cuando no corresponde según edad |
| 35. Recomendaciones para adecuar el tratamiento de las úlceras a la evidencia |
| 36. Medidas para implicar al paciente en su seguridad: recepción de los partes de interconsulta a especialistas |
| 37. Listado con medicamentos que contienen algún error en el nomenclator de OMI |
| 38. Recomendaciones de revisión de analíticas en ausencia del profesional |
| 39. Estrategia para mejorar la atención a pacientes portadores de catéter venoso central de larga duración en AP |
| 40. Recomendaciones para un seguimiento adecuado de pacientes anticoagulados desde atención primaria |
| 41. Medidas para mejorar la seguridad en la administración de vacunas hiposensibilizantes |
| 42. Medidas para mejorar la solicitud de muestras al laboratorio regional de salud pública |
Siguiendo la metodología, en nuestro estudio las PS elaboradas por la UFGRS se clasificaron según los distintos tipos establecidos de impacto potencial general en la SP, resultando agrupadas en dos tipos:
- –
Tipo II: muy alto impacto (alta prevalencia y alta evitabilidad): 18 PS. Se incluyen todas las PS para evitar los EA relacionados con la medicación.
- –
Tipo III: impacto moderado (baja prevalencia y alta evitabilidad): 24 PS. En este apartado estarían incluidas las PS para evitar EA relacionados con: procedimientos, prevención de infecciones, cuidados y otros (continuidad asistencial, organización y gestión, equipos sanitarios, documentación clínica y comunicación).
En relación con la complejidad de la implantación de las PS y una vez aplicadas las variables anteriormente mencionadas en el apartado de metodología, las PS elaboradas por nuestra UFGRS tendrían la siguiente complejidad: baja (15 PS), media (21 PS) y alta (6 PS).
En la mayoría de los casos, la complejidad en la implantación fue mayor cuando se precisaba coordinación con otros niveles o instituciones sanitarias; en alguna ocasión, está relacionada con la utilización de recursos basados en tecnologías de la información.
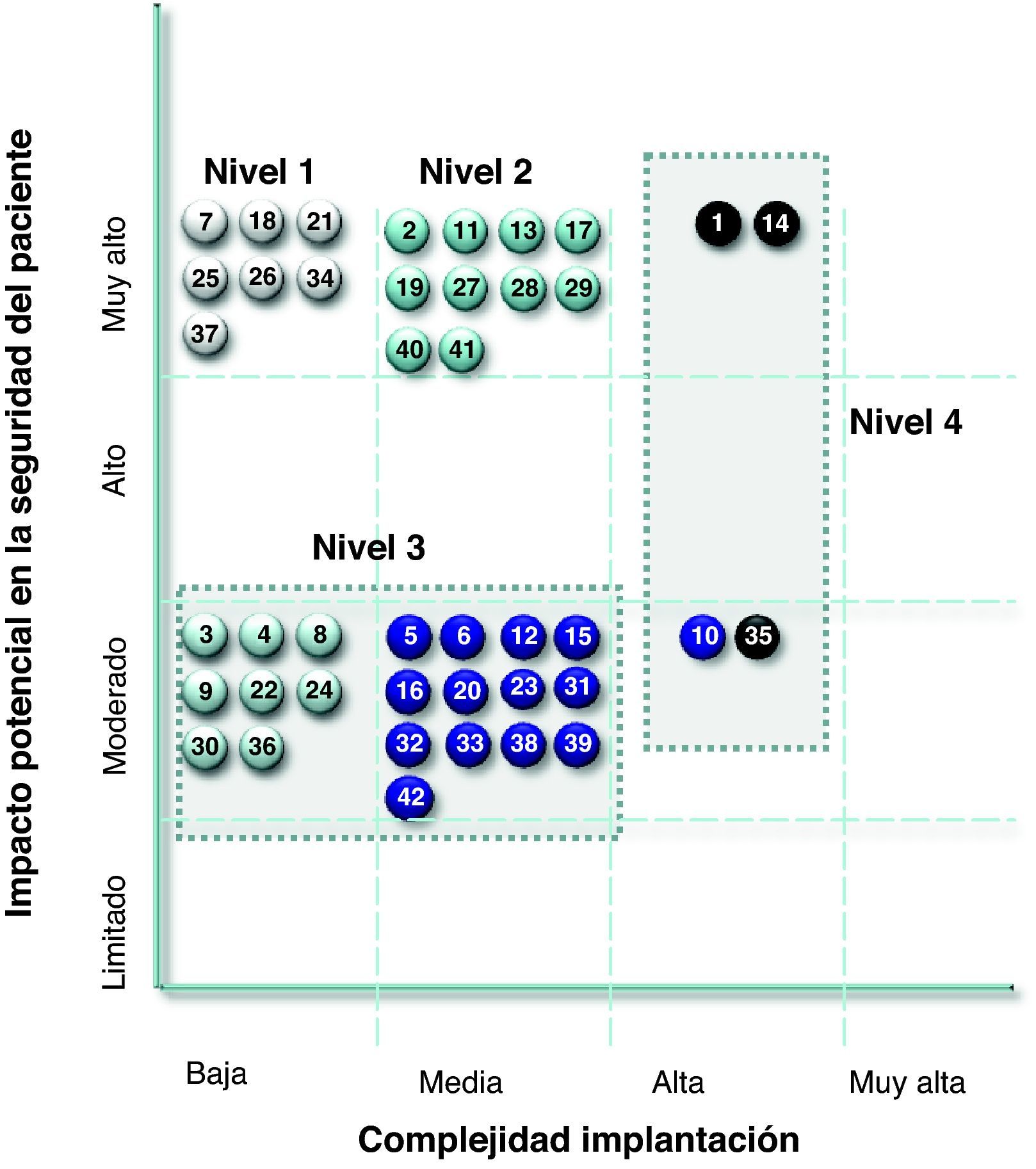
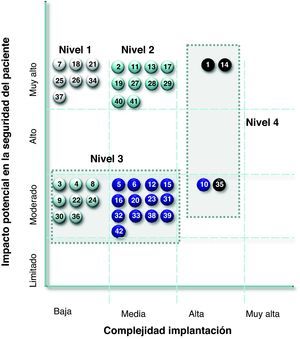
Identificación de las prácticas seguras simples en el área de APLas PS simples identificadas al relacionar su «impacto potencial en la SP» y su «complejidad de implantación» fueron las siguientes (fig. 1):
- –
Nivel I, las que tenían las condiciones ideales de PSS, identificamos 7 prácticas: seguridad en la administración de vacunas de envase similar y de la vacuna hexavalente Infanrix®, recomendaciones sobre la revacunación del neumococo en adultos, recomendación de registrar antes de vacunar (evita errores, como administrar vacunas que no corresponden por edad o que ya se han administrado); seguridad en la administración de la vacuna pandémica contra la gripe A, elaboración de un manual de medicamentos de urgencia y carros de paradas, listado con medicamentos que contengan algún error en el nomenclator de OMI-AP (Oficina Médica Informática de Atención Primaria).
- –
Nivel II, alto impacto potencial en la SP y media complejidad de implantación. Se identificaron 10 prácticas (tabla 3).
Tabla 3.Otras prácticas seguras simples identificadas según el impacto potencial en la seguridad del paciente (SP) y su complejidad de implantación
Nivel Otras prácticas seguras simples Nivel II Recomendaciones para un seguimiento adecuado de pacientes anticoagulados desde atención primaria Medidas para mejorar la seguridad en la administración de vacunas hiposensibilizantes Mejoras de seguridad en la administración de la vacuna triple viral Mejora del proceso de administración del metotrexato en AP Medidas de seguridad ante medicación incluida en el carro de paradas con envases semejantes Seguridad en la administración de budesonida inhalada en los centros de salud Identificación de todos los pacientes del área que tomaban clopidogrel y omeprazol Proceso de administración de vacunas Subproceso de vacunas de fuera de calendario oficial Proceso de gestión del material de urgencia vital Nivel III Estrategia de implantación de la higiene de manos en el área Elaboración de la guía de limpieza, desinfección y esterilización en AP Mejora del proceso de detección precoz del cáncer de mama (DEPRECAM) Estrategia para mejorar la atención a pacientes portadores de catéter venoso central de larga duración en AP Proceso de gestión de las recetas que necesitan el visado de la inspección Mejora en el circuito de transmisión electrónica de resultados desde el laboratorio del hospital a la historia clínica informatizada de AP «OMI Lab» Implantación de alarma de seguridad en OMI Lab Mejora del circuito de pruebas diagnósticas Automatización del proceso de atención continuada domiciliaria en los fines de semana Medidas para prevenir fallos (aplicación AMFE) al nuevo proceso automatizado de atención continuada domiciliaria Proceso de recepción y registro de pruebas complementarias no analíticas Aplicación informática en OMI para el registro de los avisos domiciliarios Procesos de atención a pacientes sin cita/urgentes Proceso de derivación al médico/enfermera Medidas para implicar al paciente en su seguridad en la recepción de los partes de interconsulta a especialistas Recomendaciones de revisión de analíticas en ausencia del profesional Medidas para mejorar la solicitud de muestras al laboratorio regional de salud pública Recomendación de no recoger en los centros de salud el material usado por los diabéticos en sus domicilios (agujas, lancetas) Recomendación de utilizar tubos corrugados de un solo uso para la aplicación de aerosoles Refuerzo en la formación sobre la utilización adecuada de los desfibriladores Actualización de los software de todos los desfibriladores Nivel IV Medidas para prevenir fallos en el proceso de anticoagulación oral Recomendaciones para adecuar el tratamiento de las úlceras a la evidencia Propuesta de mejorar el nomenclator de OMI Mejora del proceso de las citologías Nivel II (muy alto impacto potencial en la SP y media complejidad de implantación). Nivel III (moderado impacto en la SP y baja complejidad de implantación). Nivel IV (moderado impacto en la SP y alta complejidad de implantación o alto impacto en la SP y alta complejidad o muy alto impacto en la SP y muy alta complejidad).
- –
Nivel III, moderado impacto en la SP y baja/moderada complejidad de implantación: 21 prácticas identificadas.
- –
Nivel IV, moderado impacto en la SP y alta complejidad de implantación o muy alto impacto en la SP y alta complejidad o muy alto impacto en la SP y alta complejidad). Se identificaron 4 prácticas.
Distribución de las prácticas seguras simples elaboradas por la Unidad Funcional de Gestión de Riesgos del Área 4 de Atención Primaria (los números incluidos en los círculos corresponden a las PS de la lista que aparece en la tabla 2).
Por tormenta de ideas, entre los miembros de la UFGRS se identificaron las principales barreras para la implantación de las PS en los centros de salud del área, y fueron las siguientes:
- –
Falta de formación y cultura en SP entre los profesionales del área.
- –
Falta de liderazgo de los equipos directivos de los centros en materia de SP.
- –
Escasa difusión de las PS elaboradas entre los profesionales asistenciales.
- –
Que los porfesionales no identificaran las PS como tales.
- –
Sesiones en los CS e incremento de la oferta de cursos en el área sobre SP (3 cursos en 2010).
- –
Formación priorizada para los equipos directivos de los CS, así como para los responsables de calidad/seguridad.
- –
Implicar a los equipos directivos de los CS en el cumplimiento de los objetivos de SP recogidos en el contrato programa de centro.
- –
Diseño de un logo y hoja específica para documentar todas las PS y facilitar así la identificación de PS por parte de los profesionales.
- –
Difusión de las PS vía on line a todos los coordinadores médicos, responsables de enfermería y responsables de calidad/seguridad; además, si la PS tiene relación con vacunas, al responsable de vacunas, y si está relacionada con fármacos, al responsable del medicamento de cada CS.
Desde la creación de la UFGRS del área, en sus 4 años de implantación, además de identificar incidentes y EA y analizar una parte de ellos, se ha conseguido elaborar un número importante de recomendaciones y PS; igualmente, se han identificado las PSS para la prevención de EA.
Resaltamos que las 7 PS simples identificadas del nivel I, las que tienen las condiciones ideales de una PSS, todas están relacionadas con el uso seguro de medicamentos y 5 de ellas, con la administración segura de las vacunas. Comparando estos resultados con el otro estudio referido anteriormente, realizado en el ámbito hospitalario12,13, habría que resaltar que la mayoría de las PS simples del nivel I identificadas en este mismo nivel tiene relación con la prevención de la infección y no con los medicamentos (mejorar la HM, medidas para prevenir la neumonía nosocomial, etc.).
Del nivel II se identificaron 10 prácticas, igualmente relacionadas con el uso seguro de medicamentos. Del nivel III, 21 prácticas, relacionadas con: prevención de la infección ligada a la atención, mejora de equipamiento sanitario, organización y gestión, documentación clínica, mejora de la continuidad asistencial, formación de los profesionales, comunicación e información a pacientes y con los cuidados. Y por último, del nivel IV se identificaron 4 prácticas, relacionadas con mejora en los procedimientos, en la continuidad asistencial, en los equipamientos sanitarios y en el uso de medicamentos.
Al igual que en el estudio APEAS, ninguna PS elaborada ha quedado incluida en el tipo I, alto impacto (alta prevalencia y moderada evitabilidad) ni en el tipo IV, impacto limitado (baja prevalencia y baja evitabilidad)14.
Podemos concluir diciendo que más del 40% (17) de las PS elaboradas por la UFGRS estarían incluidas en los niveles correspondientes a PS simples con alto impacto en la SP y baja o moderada complejidad de implantación, con una gran presencia de prácticas relacionadas con el uso seguro de medicamentos y vacunas, así como otras relacionadas con temas tan importantes en AP como el control y seguimiento de pacientes anticoagulados o atención en situaciones de urgencia; creemos, por lo tanto, que estas prácticas deberían ser prioritarias de elaborar e implantar en AP.
Junto a lo novedoso del trabajo, resaltamos sus limitaciones, como que las variables que hemos utilizado para determinar la complejidad de la implantación de las PS han sido las utilizadas en el estudio hospitalario, pero no han sido validadas en un estudio piloto previo en AP; además, este estudio está realizado únicamente con las PS elaboradas en un área de AP y lo interesante sería extender el proyecto a más áreas de salud para poder generalizar las recomendaciones de una manera más categórica; de todas formas, pensamos que nuestro trabajo puede servir de ayuda a otras UFGRS que estén comenzando su andadura, a la hora de priorizar la elaboración de PS, e igualmente les pueden ser útiles las medidas adoptadas por nuestra unidad para superar las barreras en la implantación, puesto que suelen ser comunes al ámbito comunitario.