Póster IX
Coordinación intra/interniveles
Sala Navarra
Jueves 10 y viernes 11
VALORACIÓN POR ATENCIÓN PRIMARIA DEL INFORME DE ENFERMERÍA AL ALTA ESTANDARIZADO A LA PERSONA OSTOMIZADA
A. Jerónimo Fernández, C. Martín Almendros, I. Mingorance Aguilar, M.D. Navarro Ortiz, A. Ayala Muñoz, E. Abad Corpa y C. Pérez López
Hospital Morales Meseguer Servicio de Farmacia.
Palabra clave: Informe de Enfermería al Alta; Estomaterapia; Continuidad de cuidados
Antecedentes: El informe de enfermería al alta (IEA) está considerado como una herramienta útil para asegurar la continuidad de cuidados entre niveles asistenciales. Esta utilidad se vuelve casi imprescindible en situaciones como el alta de una persona ostomizada debido a la complejidad en asumir el auto-cuidado. Tras elaborar un IAE estandarizado debemos siempre asegurarnos de su utilidad real.
Objetivo: Conocer la opinión de la enfermería de Atención Primaria (AP) sobre el IAE del paciente ostomizado.
Metodología:Diseño: Estudio descriptivo transversal. Población y Medio: Todos los Diplomados en Enfermería de los Centros de Salud adscritos al área de nuestro hospital. Durante el mes de mayo del 2002, se enviaron 110 encuestas que valoraban la utilidad, los contenidos y los circuitos de envío del informe mediante preguntas abiertas y cerradas. Análisis: Estadísticas descriptivas y análisis de contenido sobre las sugerencias propuestas.
Resultados: De las 110 encuestas se recibieron 49 (44,5%). Los enfermeros habían trabajado una media de 18,6 ± 9,1 años (Atención primaria durante 11 ± 6,4 años). El 39,6% no utiliza diagnósticos de enfermería en su práctica. El 95,8% considera útil para su trabajo el IEA propuesto. Aunque la formulación de los diagnósticos, la valoración del estoma y las recomendaciones son consideradas muy adecuadas (91,8%, 95,8% y 91,7% respectivamente) la valoración de la educación sanitaria sólo es considerada como adecuada por el 14,9%. El circuito actual de envío (paciente y fax a los centros inter-conectados) es considerado como adecuado por el 85,3% aunque se propone el envío de los informes por fax a "todos" los centros, el contacto telefónico con el enfermero responsable y el correo electrónico. Aunque el 43,9% no aporta ninguna sugerencia de cambio, un gran número de participantes expresa la necesidad de especificar más la situación familiar, el grado de autonomía y las necesidades, al igual que solicitan información sobre hábitos alimenticios. También demandan mayor hincapié en el apoyo psicológico y los cuidados del estoma.
Conclusiones: El incorporar la opinión de AP a las iniciativas para mejorar la continuidad de cuidados desarrolladas por especializada es básico para su éxito. El informe propuesto presenta una gran aceptación aunque necesita incorporar sugerencias de los receptores.
OPTIMIZACIÓN DE LA SOLICITUD ANALÍTICA DE PRUEBAS REUMÁTICAS MEDIANTE UN CATÁLOGO DE PRUEBAS DIAGNÓSTICAS CONSENSUADO
M.A. Losa Ciganda, M.J. García Sánchez, M.I. Abad Becquer, I. García Martin, R. Pérez Albert y C. Pérez Sánchez
Laboratorio C.E.P. Carabanchel.
Palabra clave: Consenso interniveles, optimización solicitud analítica, pruebas reumáticas.
Objeto: Analizar el grado de implantación del Catálogo Básico de Pruebas Diagnósticas consensuado por una comisión paritaria entre Profesionales de Atención Primaria y Laboratorio, a través de la información clínica aportada en la solicitud analítica de Pruebas Reumáticas.
Método: Se revisan las 1.149 solicitudes de "Pruebas Reumáticas " recibidas durante tres meses consecutivos, clasificándolas en los cuatro grupos siguientes según el médico solicitante consigne ó no datos clínicos y/o diagnóstico presuntivo: A) No conste ningún dato; B) Diagnóstico no relacionado con las Pruebas solicitadas; C) Información de "control", "estudio" ó "revisión" sin mayor especificación ; D) Peticiones que cumplen las indicaciones del Catálogo , con indicación de diagnóstico/patología relacionado.
Resultados: En 44,8% de las peticiones no se consigna ningún dato (grupo A ). Los grupos B y C representan 22% y 5% respectivamente. Solamente el 28,2% de las peticiones cumplen los requisitos del Catálogo (grupo D), siendo los datos clínicos/diagnósticos consignados: "artritis, artralgias, reumatismo" (19%); patologías estreptocócicas "amigdalitis ,faringitis, sinusitis..." (1,5%) síndrome constitucional; y/o astenia (5%) y patologías autoinmunes (Sjögren, Raynaud...) (0,5%).
Conclusiones:1) El número de volantes de petición el los que no consta orientación/indicación diagnóstica alguna es similar en caso de solicitud de pruebas sujetas a protocolo de laboratorio que cuando son de "acceso libre" en Atención Primaria. 2) Se observa cierta contención a la hora de utilizar diagnósticos de tipo; control; revisión; o estudio; 3) Solamente la tercera parte de los volantes de petición son cumplimentados correctamente en cuanto a incorporar alguna indicación diagnóstica. 4) Es evidente que los médicos de Atención Primaria consideran innecesario incluir en la petición información clínica sobre el paciente. Este hecho podría deberse a que las "guías de uso" de estas pruebas, no han sido realmente consensuadas con los todos los clínicos, lo que dificulta que sean seguidos mayoritariamente por los médicos de Primaria.
EL ÁREA RADIOLÓGICA DE MAMA COMO PUERTA DE ENTRADA PARA LA PACIENTE REMITIDA DESDE ATENCIÓN PRIMARIA
M.A. Martínez Mengual, M. Martínez Gálvez, F. García Vivancos, S. Torres del Río y M.A. Carrillo Almagro
Hospital Morales Meseguer.
Objetivo: Presentamos un circuito multidisciplinar interniveles integrado en una Unidad de Mama intrahospitalaria, de atención a pacientes remitidas desde Atención Primaria (AP) con patología mamaria, definido en función de minimizar el número de consultas, el tiempo diagnóstico y los recursos empleados, siendo la puerta de entrada el área radiológica de mama.
Material y método: La solicitud de estudio radiológico se remite a Radiología (SRx) y es revisada por la radióloga de la Unidad de Mama (UPM) que estima las pruebas complementarias necesarias, urgencia de las mismas y tiempo de ocupación de sala. La citación es telefónica, realizándose la primera consulta en el SRx donde el TER realiza una anamnesis y estudios de imagen según protocolo y edad. El radiólogo clasifica los hallazgos según el sistema BI-RADS (breast imaging reporting and data system) realizando las pruebas complementarias que estime necesarias: ecografía, PAAF, BAG. Las pacientes de la categoría BI-RADS 1,2 son remitidas de nuevo a AP con un informe radiológico y las pacientes BI-RADS 3,4,5 (seguimiento o comprobación cito/histológica) son remitidas a una segunda consulta en el Servicio de Cirugía una vez completado el estudio diagnóstico donde se decide tipo de tratamiento o alta y se redacta un informe para el médico de AP. El TER se responsabiliza de la citación de las pacientes en UPM y en Anatomía Patológica, y de la derivación de los estudios. Revisamos una muestra aleatoria de 12 pacientes procedentes del sistema de derivación anterior a la implantación del circuito (A) y 12 posteriores (B), midiendo la media del número de consultas (NC) y del tiempo hasta la técnica diagnóstica definitiva, PAAF (TD).
Resultados: Período A: NC = 3,8 (3-5), TD = 24,4 (5-63). Período B: NC = 2,1 (2-3). TD = 12,9 (5-25).
Conclusiones: La creación de un circuito de atención a pacientes con sintomatología mamaria derivadas desde AP a atención especializada, basado en la atención integral en una UPM con selección y valoración inicial en Radiología y su posterior derivación permite disminuir el tiempo diagnóstico y el número de consultas, controlando la variabilidad del proceso.
PROYECTO MULTICÉNTRICO DE CONTINUIDAD DE CUIDADO AL ALTA: INFORME DE ENFERMERÍA AL ALTA (IEA)
R. Oloriz Rivas, P. Herrera Carral, C. Vidal Monfort, L. Gutiérrez Padilla, M. Amparán Ruiz, Enfermeras Grupo Multicéntrico
Hospital Universitario Marques de Valdecilla.
Palabras clave: Continuidad Cuidados, Informe Enfermería, Grupo Trabajo Focal.
Objetivos:1) Asegurar la calidad de la atención sanitaria por medio de la Continuidad-Provisión de cuidados de enfermería al alta. 2) Establecer un sistema de información. 3) Definir canales de comunicación entre niveles. 4) Disponer de información en las Historias Clínicas del estado de salud del paciente al Alta Hospitalaria.
Métodos: Se constituyó un Grupo de Trabajo Focal (GTF), donde están representados todos los Centros adscritos al Servicio Cántabro de Salud (SCS), que durante 21 reuniones, aplicando la metodología de Mejora Continua de la Calidad (MCC), analizó y priorizó los objetivos y necesidades existentes, quedando recogidas sus conclusiones en el documento mencionado. Antes de ser implementadas a través de las fases propuestas: difusión, formación y trabajo grupal, fue valorada su adecuación, y posteriormente validado.
Resultados: Elaboración del primer modelo de IEA. y su Manual de Cumplimentación, cuya implantación comenzó en enero de 2001. Consta de 3 copias, un original para el paciente, una para la Historia Clínica y otra para Atención Primaria. Contempla datos de identificación de las Necesidades Básicas, adaptado del Modelo de Virginia Henderson, los cuidados que ha de mantener al alta Hospitalaria, la capacidad para asumir el autocuidado y la necesidad de prestaciones sociosanitarias. En el reverso de la 2ª hoja, figuran los códigos, aplicables al subapartado de piel. Cada Hospital ha habilitado, en función de sus recursos y tomando en cuenta los informes éticos conocidos, sus propios canales de comunicación con Atención Primaria. Elaboración 2º modelo de IEA e implantación en la segunda quincena de mayo 2002.
Conclusiones: La dinámica establecida por el GTF permite que salga a la luz el primer Proyecto Multicéntrico, donde están representados todos los centros del SCS. El empleo de la metodología basada en la MCC ha sido fundamental para realizar el presente Proyecto. El IEA asegura la continuidad de la Atención Sanitaria por medio de la provisión de cuidados. Esta dinámica nos permitirá una mejora de la comunicación, que bien pudiera concretarse en la elaboración conjunta del Informe de Enfermería al ingreso y/o Protocolos, acercándonos a la unificación del lenguaje enfermero. El IEA permite homogeneizar la práctica enfermera, sustentada en la experiencia, opinión e investigación.
TUBERCULOSIS EN UN ÁREA SANITARIA: DEL PROTOCOLO A LA GESTIÓN DEL PROCESO
J. Ferrándiz Santos, A. Arce Arnáez, P. Martín-Carrillo Domínguez, P. Urcelay Gentil, E. Palenque Mataix y C. Cámara González
Unidad de Calidad Área 11 Atención Primaria.
Palabra clave: Proceso asistencial, Mejora de la calidad, Área sanitaria, variabilidad clínica.
Objeto: Desarrollar la gestión del proceso de atención a pacientes con tuberculosis (TB) en un área sanitaria, a partir de la protocolización coordinada previa entre niveles asistenciales.
Metodología: Situación de origen: Intervenciones según aplicación del Protocolo de actuación por nivel asistencial (Atención Primaria, Atención Especializada), con actividades e indicadores específicos. Áreas de mejora: Deficiencia del abordaje integrado entre niveles. Intervenciones segmentadas centradas en el proceso de atención. Desagregación y heterogeneidad de la información por niveles. Ausencia de datos concluyentes sobre el resultado final de la atención al paciente. Intervenciones: (A) Consolidación de la Comisión de Tuberculosis del Área con participación de todos los servicios implicados (Atención Primaria, Salud Pública, Medicina Preventiva, Neumología, Medicina Interna, Pediatría, Microbiología, Unidad SIDA). (B) Delimitación de objetivos principales: Mantener una coordinación estructurada e integrada; Disponer de información epidemiológica básica para estimar medidas de frecuencia y evolución de la TB; Mejorar la atención clínica a los pacientes con TB; Mejorar la formación continuada. (C) Redefinición del circuito asistencial (año 2001), identificando la secuencia de las actividades, entradas y salidas del proceso, asignación de indicadores parciales/finales, metas, fuente de información, responsabilidades atribuidas y actualización de recursos.
Resultados: A Junio 2002 (6 meses implantación). Actualización/creación de procedimientos esenciales: Registro regional de casos de TB (datos del Área); registro de muestras positivas, resistencias y diagnósticos relacionados; registro del estudio de contactos e intervenciones aplicadas; sistema de notificaciones; base de datos homogénea para ambos niveles. Mejoras en indicadores sobre: Información hospitalaria hacia Atención Primaria, notificación de casos de TB (mayor número de fuentes de información y nº de notificaciones/caso), datos clínicos del sistema EDO, estudios de contactos (características y actividades realizadas), riesgos de mala adherencia terapéutica.
Conclusiones: La variabilidad clínica y la heterogeneidad asistencial pueden abordarse integradamente mediante la gestión del proceso, definiendo la secuencia gradual de actividades, y obteniendo un valor añadido orientado hacia la eficiencia y necesidades del paciente. La gestión del proceso precisa una redefinición explícita del problema, debiendo superar la resistencia al cambio entre niveles. La evaluación sistemática del proceso permite identificar las oportunidades de mejora en el conjunto del área sanitaria.
EXPERIENCIA DE ATENCIÓN COMPARTIDA ENTRE NIVELES ASISTENCIALES: MEJORA DE LAS DERIVACIONES DE ATENCIÓN PRIMARIA A LOS ESPECIALISTAS DEL HOSPITAL Y VICEVERSA
J. Plana,. E. Bayona, P. Sardañes, M. Vancells, J. Bisbe y M. Carreras
Hospital Sant Jaume.
Introducción: La importancia que los ciudadanos dan a la salud y la cantidad de recursos que estamos destinando, nos obliga a las diferentes organizaciones sanitarias, a realizar esfuerzos de mejora constantes. Con estas premisas fue iniciado un PROYECTO DE MEJORA CONTINUA a través de una coordinación entre niveles asistenciales, englobando los diferentes proveedores sanitarios de nuestra comarca.
Mediante técnica de grupo nominal se elige la Mejora de las derivaciones de atención primaria a los especialistas del hospital y viceversa.
Metodología: ¿Cuáles son los problemas? Tiempo de demora excesivo para acceder a los especialistas; flujo de información de especialista a primaria insuficiente o inexistente en algunos casos; circuito de derivación variable según población de origen; utilización de la vía de derivación preferente inadecuada; frecuentación inadecuada. ¿Cuáles son los objetivos? La citación al especialista con carácter "preferente", no debe exceder los 7 días. La citación al especialista con carácter "ordinario", no debe exceder los 30 días. Mejora de la percepción de la información que se recibe de primaria a especialista y de especialista a primaria. Las solicitudes de consulta al especialista tienen que llegar y ser programadas en 24 horas laborables en todos los casos. Adecuar las vías acceso ordinario - preferente. Adecuar la frecuentación a los estándares. ¿Cómo se evaluará? (indicadores): Demora de las visitas: analizar la lista de espera un día a la semana durante 4 semanas consecutivas para cada especialidad. Flujo de información primaria especialista y viceversa: escala analógica visual. Valoración de las derivaciones desde primaria de toda una semana analizando información administrativa, información médica, adecuación de la vía preferente en base a la información suministrada en la petición, tiempo entre la solicitud y su llegada al centro hospitalario, por poblaciones de origen o ABS de procedencia. Comparación de la frecuentación de las derivaciones con los estándares. Medidas correctoras propuestas Conocimiento en tiempo real de la demora en citar a los pacientes para cada especialidad por parte de los médicos de atención primaria. Diseño e implantación de una hoja de informe de seguimiento de los enfermos en CE. Informatización de las hojas de consultas desde primaria a especialidades. Dar conocimiento de los circuitos burocráticos para las derivaciones. Disponibilidad de programar online desde primaria al hospital directamente para las visitas ordinarias. Diseño de las agendas de especialidades con dimensión suficiente para absorber el flujo de derivaciones según la frecuentación pactada para cada especialidad.
Resultados: Una vez realizadas las medidas propuestas, se vuelven a medir los indicadores y observamos los siguientes resultados: demora de las visitas: se consiguen los objetivos propuestos en un 40% de los casos. Escala analógica de la percepción de la información recibida por el medico de primaria: se consigue una mejora en un % elevado. Escala analógica sobre la percepción de la información recibida por los especialistas: es un objetivo no conseguido, pues no hay mejoría en este indicador. Valoración de las derivaciones desde primaria de toda una semana y valoración del tiempo por programar visitas: mejoría espectacular en el tiempo de circuito en las ordinarias, pues se programa directamente desde las ABS; para las preferentes, el tiempo en llegar al hospital oscila de 1 a 3 días, que significa una mejoría destacable. Mejora importante para el cumplimiento de la información administrativa de las peticiones de derivación desde primaria, así como la adecuación de la vía preferente. Comparación de la frecuentación de las derivaciones con los estándares de CatSalut: es un indicador conseguido en un elevado % de casos, siendo el indicador más importante para el diseño de agendas de los especialistas así como los recursos humanos para destinar y conseguir los objetivos propuestos.
ACTUACIONES DE COORDINACIÓN E INTEGRACIÓN ATENCIÓN PRIMARIA - ESPECIALIZADA EN UN ÁREA DE SALUD
V. Pedrera Carbonell, C.A. Arenas Díaz, A. Blasco Peñango, M.J. Martínez Riera, P. Soriano Cano y D. Orozco Beltrá
Dirección Atención Primaria Área 17.
Palabra clave: Interrelación entre niveles, atención continuada, continuidad asistencial, imagen corporativa.
Resumen: En el Área de salud 17 de la Comunidad Valenciana, durante este año 2002 se ha impulsado extraordinariamente la unión primaria especializada para conseguir alcanzar una sanidad sin niveles, mejor atención a la población y una política de actuación común. Partiendo de una voluntad decidida de unión las principales actividades han sido:
1) Puesta en marcha del Centro Sanitario Integrado de Villena. En las urgencias de este centro a partir de las 21 horas trabajan juntos e integrados personal de atención primaria y de atención especializada, integrándose el PAC en el centro, permitiendo una mayor capacidad resolutiva de las urgencias médicas de la zona. 2) Reuniones de Junta de Personal de Área conjuntas. Aunque legalmente son únicas de Área, históricamente se reunían por separado con las distintas direcciones. Hemos encontrado una extraordinaria reticencia sindical en volver a la legalidad por tener una estrategia de división y separación de niveles que les daba buen resultado. 3) Creación de una Guía de Interrelación Atención Primaria y Atención Especializada para la óptima integración asistencial. 4) Creación de grupos de trabajo conjuntos para la elaboración de guías de interrelación para diversas patologías y especialidades. Acaba de terminar su protocolo el grupo de Aparato Locomotor y comienza su actividad el de ORL. En ellos se consensuan criterios de derivación, nivel de resolución de Atención Primaria, etc. 5) Elaboración de una página Web corporativa común para el Área. 6) Elaboración de un Boletín Informativo corporativo común para el Área. 7) Extracciones periféricas de sangre y envió vía informática de resultados de laboratorio a los Centros de Salud. 8) Organización de jornadas científicas conjuntas de Área.
Creemos que estas actividades han supuesto una gran mejora de la calidad ofrecida al ciudadano, se han reducido demoras, en el área de locomotor donde está funcionando el protocolo de derivación. Se ha mejorado la satisfacción de los profesionales al trabajar conjuntamente y pueden ser más resolutivos, los resultados de las analíticas se entregan en el mismo día de la extracción para la mayoría de las pruebas y se percibe un sentimiento de unión en el Área que antes no existía.
IMPACTO DE LA POBLACIÓN INSTITUCIONALIZADA EN LA EVALUACIÓN DE SERVICIOS SOCIOSANITARIOS. PROPUESTAS DE MEJORA
A. López Blasco, F.J. Pérez Rivas, C. Carrera Manchado, M. Beamud Lago, M.J. Gil de Pareja Palmero y J. Ferrándiz Santos
Palabra clave: Cartera de Servicios. Evaluación. Coordinación sociosanitaria. Residencias sanitarias.
Objeto: Conocer la influencia de la población institucionalizada en residencias sociosanitarias, sobre la cobertura de la prestación de servicios sanitarios de Atención Primaria. Definir las potenciales líneas de coordinación que faciliten la optimización de la prestación sociosanitaria.
Metodología: Análisis de la situación: diseño observacional, descriptivo: Ámbito del estudio: Área 11 de AP de Madrid. 39 Equipos de Atención Primaria (EAPs). Fuente de análisis: Cartera de Servicios de Atención Primaria (INSALUD) en los servicios potencialmente relacionados (Prevención y Detección de Problemas en el Anciano, Atención Domiciliaria a Pacientes Inmovilizados, Atención a Pacientes Terminales). Fuentes de información: Base de Datos de TSI (Tarjeta Sanitaria Individual), Evaluación del Programa de Atención Domiciliaria 2001 (INSALUD), Memorias Anuales (1994-2001) del Área, Evaluación de Cartera de Servicios INSALUD (1999-2001). Identificación de la población institucionalizada por el Servicio de Farmacia del Área mediante indicadores de población por cupo médico para asignación presupuestaria.
Resultados: Ritmo de envejecimiento poblacional del 1,3% (28.996 personas) en el periodo 1994-2001. Porcentaje de personas > 65 años superior en el Área respecto a media de la Comunidad Autónoma (19,8% vs. 15,1%). Coberturas (2001) del 65,6%, 43,5% y 41,3% respectivamente para la prestación de servicios de Atención al Anciano, Inmovilizados y Terminales. Corrección positiva de coberturas hasta el 67,5%, 54,4% y 74,3% respectivamente para los mismos servicios con exclusión en los casos esperados de la población institucionalizada, no accesible desde Atención Primaria. Ausencia de fiabilidad del registro de TSI para determinar las personas institucionalizadas, al identificarse déficits tanto en la asignación de cupo médico en el EAP adscrito por zona básica como en el propio sistema de registro de la TSI.
Conclusiones: La Administración Sanitaria competente en Cartera de Servicios tiene que tener en cuenta la población institucionalizada a la hora de definir los casos esperados en los Servicios de Atención Al Anciano, Inmovilizados y Terminales; bien disminuyendo el porcentaje, bien a través de la coordinación de instituciones sanitarias y sociales en la homogeneización de la provisión de servicios. Es necesario establecer un mecanismo de registro en la Base de Datos de TSI que permita identificar de manera inequívoca la población institucionalizada.
DONANTES CADÁVER INTRA Y EXTRA- HOSPITALARIOS EN UN HOSPITAL DE REFERENCIA PARA TEJIDOS. EL MODELO PAMPLONA
E. Maraví-Poma, A. Martín Montero, E. Maraví-Aznar, R. Iturralde, R. Teijeira y V. Martínez de Artola
Hospital Virgen del Camino Coordinación Transplantante.
Palabra clave: Trasplantes, Tejidos, Cadáver, Donantes, Córnea, Extrahospitalario.
Introducción: El trasplante de tejidos constituye la única alternativa para pacientes afectados de un daño irreversible de alguno de ellos. La búsqueda de tejidos fuera del ámbito hospitalario es vital, especialmente si dicho hospital no genera donantes dentro del hospital.
Objetivo: Exposición y actividad de un modelo de coordinación y donación de tejidos de cadáveres intra y extra-hospitalarios.
Material y métodos: Datos procedentes del Hospital Virgen del Camino (HVC) del Servicio Navarro de Salud Osasunbidea y Organización Nacional de Trasplantes de España. A partir de 1990 se organiza el equipo de trasplantes formado por un médico de la Unidad de Cuidados Intensivos y SOS-Navarra. En 1996 la Coordinación de Trasplantes del HVC es definido como centro de referencia para el Programa de Trasplantes de Tejidos de la Comunidad Autonómica de Navarra.
Resultados: Se desarrollan protocolos consensuados para la detección extra-hospitalaria de los fallecidos en parada Cardiorespiratoria:
A. Alarma desde SOS-Navarra; Jueces y Médicos Forenses
B. Criterios de selección, búsqueda y contacto con familiares
C. Aviso a equipos de serología, extracción y transporte
D. Logística y reparto de los tejidos
E. Incentivos pactados: Económicos, administrativos y normativa al respecto
Se expone el desarrollo y actividad del Programa de Trasplantes. De la totalidad de cadáveres detectados el 49% eran donantes potenciales y de éstos, el 43% se transformaron en reales. El 95% de los últimos donaron las Córneas y un 81% tejido Óseo en el quirófano del Centro extractor. El 82% de las córneas fueron válidas para Queratoplastias y el resto se destino a quirófano experimental.
Conclusiones: La coordinación extra-hospitalaria en un hospital de referencia, junto a un servicio público como SOS-Navarra, ha conseguido los avances científicos, organizativos, administrativos y la creación de equipos de actuación, haciendo posible que el trasplante de tejidos sea una práctica cotidiana en el hospital, con un mayor número de donantes y de pacientes que pueden acceder a esta modalidad terapéutica. El modelo navarro con el Hospital Virgen del Camino como referencia a los efectos resulta positivo.
RETORNO DE LOS PACIENTES TRASLADADOS A OTROS HOSPITALES POR FALTA DE CAMAS EN LA UCI
I. Roldán Bermejo, I. Forcadell Ferré, J. Luna Jarque, R. Claramonte Porcar, G. Masdeu Eixarch y J. Rebull Fatsini
Hospital Verge de la Cinta.
Palabras clave: Traslados, UCI, retorno.
Objetos: Analizar la evolución y el retorno de los pacientes críticos trasladados a otros hospitales por falta de camas en la UCI del Hospital de Tortosa (HTVC), determinar el porcentaje de retorno y proponer medidas de mejora para evitar costes sociales en el entorno familiar como consecuencia del desplazamiento fuera de su Región Sanitaria.
Metodología: Estudio observacional descriptivo. Población de estudio: pacientes con criterios de ingreso en Unidades de Pacientes Críticos, trasladados a otros centros por falta de camas en la UCI del HTVC, durante el periodo del 1 enero del 2000 al 31 diciembre del 2001. El seguimiento de los pacientes trasladados se realizó mediante contacto telefónico hasta el momento del alta de la unidad de críticos del hospital receptor.
Resultados: Pacientes trasladados: 23 Principales diagnósticos iniciales: Síndrome Coronario Agudo (SCA) 8 (34,7%), Insuficiencia Respiratoria (IR) 5 (21,7%) Hospitales receptores: Hospital Joan XXIII Tarragona (HJXXIII) 17 (73,9%), Otros 6 (26,1%) Unidades receptoras: UCI 21 (91,3%), Coronarias 2 (8,6%) Destino al alta: UHC hospitales receptores 12 (52,1%), Semiintensivos hospitales receptores 4 (17,3%), Unidades hospital emisor (17,3%). Éxitos 3 (13%) Éxitos durante traslado: Ninguno Contactos previos con hospital receptor: 16 (69,5%). 15 (93,7%) HJXXIII. Contactos al alta con hospital emisor: 7 (30,4%) 100% HJXXIII.
Principales diagnósticos pacientes ingresados UCI HTVC en mismo periodo: SCA 38,5%, IR 12,2% Mortalidad UCI mismo periodo: 14,3% Mortalidad hospitalaria: 16,4%
Conclusiones: Las características y la evolución de los pacientes trasladados son equiparables a la de los pacientes ingresados en la UCI HTVC. Todos los pacientes trasladados ingresaron en Unidades de Críticos. La mortalidad de los pacientes trasladados (13%) fue similar a la mortalidad de la UCI del HTVC y a la mortalidad hospitalaria. El hospital mejor intercomunicado fue HJXIII. El porcentaje de pacientes retornados al hospital emisor es bajo. El 100% de los pacientes retornados procedía del HJXXIII.
Propuestas de mejora: 1) Potenciar el sistema de comunicación utilizado, al trasladar los pacientes por falta de camas, para incrementar los pacientes retornados. 2) Evitar el traslado de este tipo de pacientes aumentando la dotación de la uci del HTVC.
Póster X
Ética y gestión asistencial
Sala Navarra
Jueves 10 y viernes 11
ÉTICA DE LAS ORGANIZACIONES SANITARIAS Y MODELOS DE EVALUACIÓN Y ACREDITACIÓN
P. Simón Lorda, P. Hernando Robles, S. Martínez Rodríguez, J. Gonzalez Cajal, A. Sainz Rojo y J. Rivas Flores
Corporació Sanitària Parc Taulí.
Palabras clave: Ética, acreditación.
Objeto: Analizar comparativamente cómo los criterios, subcriterios y estándares de los diferentes sistemas de evaluación y acreditación de la calidad de las instituciones u organizaciones sanitarias contemplan los aspectos éticos y emitir recomendaciones que permitan mejorarlos o modificarlos en el caso de que se plantee la posibilidad de desarrollar nuevos sistemas de acreditación en nuestro país.
Metodología y resultados: El grupo de trabajo analizó mediante sesiones de discusión con presencia física o revisión de documentos mediante correo electrónico, los siguientes modelos: a) Modelo europeo de EFQM; b) Modelo norteamericano de la JCIA; c) Modelo internacional ISO 9001, 9002 y 9004; d) Modelo británico del HQS King's Fund; e) Modelo Canadiense del CCHSA; f) Modelo español de acreditación hospitalaria de Carrasco y Zurro; g) Modelo español de acreditación de centros sociales y sociosanitarios de De Santiago-Juárez y Zurro; h) Modelo español de acreditación docente de hospitales del MSyC.
En cada modelo se analizó su fundamentación, los contenidos éticos de los criterios o estándares y el peso de dichos criterios en el modelo en su conjunto. Se elaboraron recomendaciones para reforzar los aspectos éticos en los modelos de acreditación que vayan a utilizarse o diseñarse en nuestro país. El primer borrador consensuado se remitió a 14 expertos españoles en calidad para su revisión y sugerencias. El documento final de consenso del grupo se encuentra en proceso final de redacción.
DISPOSITIVOS HEMOSTÁTICOS FEMORALES MEJORA DE LA EFICIENCIA EN PROCEDIMIENTOS CARDIOLÓGICOS PERCUTÁNEOS
J.G. Galache Osuna, I. Calvo Cebollero, A. Marquina Marcos, E. Moreno Esteban y J.A. Diarte de Miguel
Palabra clave: Eficiencia, dispositivos hemostaticos, cateterismo cardiaco, angioplastia coronaria, estancia hospitalaria.
Objetivo: Evaluar el impacto de los dispositivos hemostáticos femorales sobre la estancia hospitalaria y la tasa de complicaciones vasculares mayores tras la realización de un cateterismo diagnóstico o una angioplastia coronaria.
Metodología: Estudio comparativo entre el grupo de pacientes sometidos a un procedimiento cardiológico percutáneo por vía femoral tras la implantación de los dispositivos hemostáticos de sellado utilizados de forma protocolizada entre el 13 de Mayo y el 13 de junio de 2002 y el mismo periodo del año 2001 antes de la implantación de dichos dispositivos. Criterios de exclusión: Prolongación de estancia por causas extracardíacas o implantación de DAI o Marcapasos. Análisis estadístico T de Student y U de Mannwhitney para variables cuantitativas y Chi cuadrado para variables cualitativas.
Resultados: Pacientes totales 116 en el 2001 (excluidos 7 el 6%) y 103 (6 el 6%) en el 2002. El porcentaje de pacientes en los que se utilizó el dispositivo fue de 35/54 (52%) en los procedimientos diagnósticos y 14/26 (45%) en los terapéuticos. En procedimientos terapéuticos se produjeron 2 complicaciones mayores en el año 2001 y una complicación mayor en el año 2002 esta última en paciente sin sellado vascular. No se produjo ninguna complicación mayor en pacientes tratados con sellado hemostático.
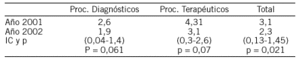
La estancia hospitalaria en función del tipo de procedimiento y del año se describe en la tabla siguiente.
Valoramos la estancia media hospitalaria en función de la utilización de sellado hemostático. La estancia media en pacientes con procedimiento diagnóstico pasó de 2,4 a 1,6 días (IC 0,03-1,7) con p < 0,05. En procedimientos intervencionistas pasó de 4,2 a 2,54 (IC 0,5-2,8) con p = 0,7.
Conclusiones: La utilización de los dispositivos de sellado vascular se asocia a una mejora de resultados en el paciente por disminución de complicaciones vasculares mayores y disminución en la estancia media hospitalaria tras el procedimiento. El beneficio se produce tanto en procedimientos diagnósticos como terapéuticos.
Póster XI
Otros aspectos no contemplados
Sala Navarra
Jueves 10 y viernes 11
ESTUDIO COMPARATIVO DEL MÉTODO DE EXTRACCIÓN TRADICIONAL VERSUS MÉTODO CAPILAR PARA TRATAMIENTO CON ANTICOAGULANTES ORALES
M. Berrío Pecero, M.J. Blanco González y E. Púlido Mayoral
Fundación Hospital Alcorcón, Hospital de Día Medico.
Palabras clave: Anticoagulantes orales, Extracción capilar, Calidad percibida.
Introducción: El incremento del número de pacientes sometidos a tratamiento con anticoagulantes orales (Sintrom® o similares) en la actualidad, ha llevado a buscar e implantar, nuevos métodos de control más eficaces y cómodos para el paciente, como la determinación de Tiempo de Protombina en sangre capilar. Por lo cual, en la Fundación Hospital Alcorcón (F.HA) hemos comparado el método tradicional frente al capilar, buscando un mayor grado en la calidad diaria asistencial.
Objetivo: Determinar las Ventajas y desventajas del método de extracción capilar respecto al tradicional en cuanto a Tiempos, Recursos Humanos (RRHH) y Recursos Materiales (RRMM).
Material y métodos: Estudio prospectivo-descriptivo, se evaluaron desde 1 de octubre de 2001 hasta 10 de noviembre de 2001, 540 pacientes ambulatorios con tratamiento anticoagulante oral, controlados en nuestro centro, asignados aleatoriamente para recoger Tiempos de espera desde la hora de llegada hasta la entrega de Informe de Tratamiento y Recomendaciones. Comparación de Recursos Humanos y Recursos Materiales. Los datos obtenidos se recogieron y procesaron mediante programa informático (hoja cálculo Excel).
Resultados: El resultado obtenido después de valorar estos parámetros, es que en el método capilar se acorta el tiempo de espera de los paciente. En el método tradicional desde que llega el paciente para realizarse la extracción de sangre hasta que se le entrega el informe del resultado es superior a las 2 horas, en cambio en el método capilar desde que se realiza hasta que recoge su pauta pasa >= 15 minutos. Si el resultado del I.N.R. es > 5 en el método capilar, se realiza el I.N.R. obtenido en plasma con el método tradicional. En cuanto a Recursos Humanos y Materiales las diferencias son significativas entre ambos procedimientos.
Conclusiones: Es menos traumático fundamentalmente en los pacientes de difícil acceso venoso. El tiempo de espera es sustancialmente inferior en el método capilar. Se observa que aunque los RRMM. son más costosos, al final de la prueba quedan equiparadas, ya que los RRHH. son menores de forma cuantitativa habiendo optimizado los recursos humanos.
UTILIDAD DE LOS ESTÁNDARES MÍNIMOS DE LOS INFORMES DE MEDICAMENTOS EN LA FORMACIÓN DEL RESIDENTE
E. Lasa Luaces, E. Arroabarren Alemán, S. Echechipía Madoz, B. Gómez Breñosa, B.E. García Figueroa y A.I. Tabar Purroy
Palabra clave: Self-Audit.
Objetivos: Evaluar la utilidad de los Estándares Mínimos de informes de Alergia a Medicamentos del Comité de Calidad Asistencial de la SEAIC (EMM) como instrumento de medida objetivo y cuantificable en la valoración del SELF-AUDIT y demostrar la utilidad de éste en la formación del residente.
Métodos: Se seleccionan 10 informes de primera visita de Alergia a Medicamentos realizados por cada residente (R2 y R3). Se pactan unos criterios de revisión basados en los EMM (enfermedad actual, fármacos tolerados, otros problemas alérgicos, pruebas cutáneas, IgE específica, pruebas de provocación, diagnóstico, recomendaciones y seguimiento). Cada residente revisa el % de cumplimentación de cada ítem en sus informes, detallando los puntos a destacar y a mejorar y fijando objetivos para la próxima evaluación. Posteriormente se repite el proceso en las mismas condiciones. Mediante el SELF-AUDIT, evaluamos el grado de cumplimiento de estos EMM por los residentes y su grado de mejora.
Resultados: El R2 en el primer bloque de informes cumplimentó correctamente las pruebas de provocación y las recomendaciones en el 50%, los fármacos tolerados en el 70%, y el resto en el 100% de los informes. Los puntos a destacar fueron las pruebas inmunológicas, el juicio clínico y seguimiento, y los puntos a mejorar y objetivos, fueron las recomendaciones, pruebas de provocación y fármacos tolerados. En la segunda parte, el residente completó adecuadamente los fármacos tolerados en el 90%, las recomendaciones en el 60% y el resto en el 100% de los documentos. El R3 en el primer grupo de informes cumplimentó correctamente el 80% los fármacos tolerados y las recomendaciones, el 90% de las provocaciones y el 100% del resto. Los puntos a destacar fueron las exploraciones complementarias, el juicio clínico y el seguimiento, y los puntos a mejorar y objetivos fueron los fármacos tolerados y recomendaciones. En el segundo bloque de informes, el cumplimiento de todos los ítem fue del 100%.
Conclusiones: Se demuestra que el SELF-AUDIT, en estas condiciones, mejora la formación del residente y corrige deficiencias tanto en el R2 como en el R3( 20%) en la elaboración de Informes Clínicos de Alergia a Medicamentos.
APLICACIÓN DE LA METODOLOGÍA DE LAS 5S EN EL SERVICIO DE ALMACÉN DEL HOSPITAL DE ZUMARRAGA
M.D. Blanco Pompeyo, M.A. Calleja Cepeda, G. Lopez Rodríguez, E. Martín Alcelay, L. Aguirre Alberdi y O. Moracho del Rio
Palabra clave: 5S, Almacén, Metodología de mejora.
Objetivo: Implantar en el área de almacén la metodología 5S, para mejorar de manera continuada las condiciones de organización, orden y limpieza, contribuyendo a aumentar la eficacia y eficiencia del servicio.
Metodología: Partiendo de una guía de metodología 5S y un curso de formación/acción para su implantación en centros sanitarios se establecen los siguientes pasos:
* Experiencia piloto en un sector reducido del almacén (oficina).
* Identificar y separar los materiales necesarios de los innecesarios.
* Establecer plano de ubicación de los materiales para lograr una búsqueda fácil y rápida.
* Identificar las fuentes de suciedad y proceder a su eliminación.
* Establecer mediante sistemas sencillos la distinción de las situaciones normales de las que no lo son.
* Trabajar de forma permanente con las normas establecidas (mejora continua).
Resultados: Optimización de un 25% del espacio. Reducción del tiempo de búsqueda de productos. Reducción de la existencia de materiales. Aumento de la satisfacción y motivación de las personas. Mejora del trabajo en equipo. Mejora de la seguridad en los puestos de trabajo.
CALIDAD Y GESTIÓN DEL CONOCIMIENTO. PÁGINAS AMARILLAS IMAS
J. Esquerra Ribas, M. Marsal Serra, M.J. Villares Garcia, N. Orla Tena, C. Barbat Llorens, M. Molinos Valles y J. Roig Aubach
Hospital del Mar.
Palabra clave: Conocimiento, talento, quien sabe que?, comunicaciones de interes.
Objetivo: Compartir una actividad de calidad y gestión del conocimiento, que permita a los hospitales conocer la gran cantidad de conocimiento disponible y ofrecer a sus profesionales un instrumento que permita conocer quien sabe que?. Este instrumento son las páginas amarillas del Hospital. Las paginas amarillas del IMAS pretende: a) Facilitar que las personas localicen experiencia y conocimiento de forma rápida. b) Comunicar el conocimiento disponible en el IMAS.
Metodología.A) Conocer la situación actual de la gestión del conocimiento en la organización a través de un cuestionario. B) Elaboración de un instrumento: paginas amarillas. C) Definir el proyecto y las fases necesarias para su implantación.
Fases: 1) Comunicación interna del proyecto; 2) Definición de un grupo de trabajo para la construcción de las páginas ficha modelo; 3) Diseño ficha/página amarilla; 4) Entrevistas con una muestra representativa; 5) Construcción de las categorías de conocimiento; 6) Validación. 7) Prueba piloto; 8) Implantación de las páginas amarilla; 9) Colaboración con el departamento de informática para definir funcionalidad; 10) Integración de las páginas amarillas en el Intranet del Hospital. 11) Seguimiento.
Resultados: Se confirmó que había una alta implicación de la dirección para el desarrollo de la gestión del conocimiento. Que la cultura era favorable para realizar el proyecto (páginas amarillas) y era necesario hacer énfasis en los procesos y las tecnologías de soporte.
Conclusiones: Es importante entender y respetar la cultura de la institución para que funcionen las páginas amarilla. La participación debe ser voluntaria. Cada persona es el propietario de sus datos. Énfasis en conocimiento no en experiencia. Los retos son culturales y de comportamiento, no tecnológicos. Es importante conocer que motiva los profesionales del IMAS a compartir conocimiento. Es importante compartir para poder crecer profesionalmente.
UTILIZACION DE VIAS CLINICAS. ¿QUÉ OPINAN NUESTROS PROFESIONALES?
R.M. Simón Pérez, M. Briansó Florencio y J.M. Carbonell Riera
Palabra clave: Vías clínicas, opinión de profesionales.
Resumen: Las vías clínicas son planes asistenciales que se aplican a usuarios con una determinada patología y que presentan un curso clínico predecible. Esta nueva metodología de trabajo asistencial se viene desarrollando en nuestro centro desde 1999, actualmente se hallan desarrolladas e implantadas un total de 14 vías clínicas que abarcan tanto patologías médicas como quirúrgicas. Con la finalidad de valorar la opinión de los profesionales en el desarrollo y utilización de vías clínicas como metodología de trabajo se decide la realización de una encuesta autoadminitrada al total de profesionales que han participado en la elaboración y al total de profesionales que utilizan las vías clínicas implantadas (26 médicos y 49 enfermeras). La encuesta diseñada a tal fin está compuesta de 10 ítems que exploran el grado de acuerdo en la utilización de vías clínicas y dos preguntas abiertas que exploran las ventajas e inconvenientes de su utilización
Resultados: Tasa de respuesta: 65%. Considero que para desarrollar el trabajo en una organización sanitaria es necesario unificar criterios de actuación. Acuerdo 95,9%, Ni acuerdo ni desacuerdo 4%. La utilización de vías clínicas limita mi autonomía profesional. Acuerdo 12,4%, Ni acuerdo ni desacuerdo 8,1%, Desacuerdo 79,5%. Trabajar con vías clínicas me da seguridad en mi trabajo. Acuerdo 97,9%, Ni acuerdo ni desacuerdo 2%. Trabajar con vías clínicas permite mejorar la calidad de la asistencia. Acuerdo 51%, Ni acuerdo ni desacuerdo 28,6%, Ns/Nc 20,4%. Utilizar las vías clínicas permite adecuar los recursos disponibles a los pacientes. Acuerdo 32,6%, Desacuerdo 36,7%, Ns/Nc 30,7%. Trabajar con vías clínicas ha permitido coordinar mejor las actividades a realizar. Acuerdo 97,9%, Ns/Nc 2%. Considero que las actividades a desarrollar en las vías clínicas que se utilizan en mi servicio han sido correctamente consensuadas. Acuerdo 80%, Ni acuerdo ni desacuerdo 6,6%, Ns/Nc 13,4%. Ventajas: siempre va bien sistematizar el trabajo para que todos hagan lo mismo, disminuye el tiempo ineficiente a la espera que te hagan el tratamiento o soliciten las pruebas, me da tranquilidad si en el servicio hay profesionales de nueva incorporación. Inconvenientes: es un sistema poco ágil para introducir nuevos tratamientos, algunas de las variaciones de la vía son por problemas de demoras internos y esto hace que no sigamos lo establecido..., la vía facilita el no pensar de los profesionales.
Conclusiones: La implicación de los profesionales es un factor clave para la implantación de esta metodología de trabajo. Conocer su opinión después de su utilización debería ser un indicador más para la evaluación de las vías clínicas implantadas.
UTILIDAD DE LOS ESTÁNDARES MÍNIMOS DE LOS INFORMES DE ASMA EN LA FORMACIÓN DEL RESIDENTE
E. Arroabarren Alemán, E. Lasa Luaces, B.E. García Figueroa, M. Anda Apiñaniz, M. Aldunate Muruzabal y A.I. Tabar Purroy
Palabra clave: Self-Audit.
Objetivos: Evaluar la utilidad de los Estándares Mínimos de informes de Asma del Comité de Calidad Asistencial de la SEAIC (EMA) como instrumento de medida objetivo y cuantificable en la valoración del SELF-AUDIT y demostrar la utilidad de éste en la formación del residente.
Métodos: Se seleccionan 10 informes de Primera Visita (PV) de Asma realizados por cada residente (R2 y R3). Se pactan unos criterios de revisión basados en los EMA: enfermedad actual, hábitat, otros problemas alérgicos, exploración física, exploración funcional respiratoria, diagnóstico, inmunoterapia y tratamiento medicamentoso. Cada residente realiza una revisión de cada ítem, detallando los puntos a destacar, y a mejorar y fija objetivos para la próxima evaluación. Posteriormente se repite el proceso en las mismas condiciones. Mediante el SELF-AUDIT, evaluamos el grado de cumplimiento de estos EMA por nuestro R2 y R3 y su grado de mejora.
Resultados: El R2 en el primer bloque de informes cumplimentó correctamente el juicio clínico en el 60%, el tratamiento inmunoterápico y farmacológico en el 80%, la exploración física en el 90% y el resto de ítem en el 100% de los informes. Los puntos a destacar fueron la anamnesis y las pruebas complementarias, y los puntos a mejorar, y objetivos, fueron la exploración física, juicio clínico y tratamiento. En la segunda parte del trabajo, el residente completó adecuadamente en el 80% el juicio clínico e inmunoterapia, y en el 100% el resto de los ítem. El R3 en el primer grupo de informes cumplimentó correctamente el 60% de las pruebas funcionales, el 90% de los tratamientos farmacológicos y hábitat y el 100% del resto de los ítem. Los puntos a destacar fueron la anamnesis y tratamiento, y el punto a mejorar y objetivo fue la exploración funcional. Tras la aplicación del SELF-AUDIT, este ítem se informó adecuadamente en el 90% de los documentos del segundo bloque y el resto en el 100%.
Conclusiones: Se demuestra que el SELF-AUDIT, en estas condiciones, mejora la formación del Residente de Alergología, corrigiendo deficiencias tanto en el R2 (30%) como en el R3 (20%).
GESTIÓN DE LA CALIDAD EN HOSPITALES ESPAÑOLES
C. Madorrán García e I. de val Pardo
Universidad Pública de Navarra, Dpto. Gestión.
Palabra clave: Evaluación de la calidad, grupos de hospitales.
Objetivo: Descripción de algunos aspectos de las prácticas de calidad en centros hospitalarios de la red asistencial española.
Metodología: A través de una encuesta dirigida a los gerentes de centros hospitalarios se han extraído las variables que permiten identificar ciertas prácticas de calidad en la asistencia, a partir de la cual se han realizado análisis descriptivos de las mismas. Además se ha podido analizar por tipología de hospitales públicos y privados así como por su tamaño detectando analogías y diferencias significativas gracias a contraste no paramétricos como los test de Kruskal-Wallis y la U Man -Whitney.
Resultados: Los análisis realizados permiten identificar las prácticas de calidad analizadas y el diagnóstico por grupos de hospitales indica las pocas diferencias significativas entre los mismos en cuanto a la titularidad y el tamaño salvo en las variables referentes a los análisis de tiempos de espera e implicación de la Dirección.
Conclusiones: La calidad asistencial es una de las preocupaciones clave en la gestión hospitalaria y debe tratarse de extender e intensificar en las distintas acciones. La investigación permite apuntar que no existe una política de calidad en los centros estudiados, si bien en algunos casos se ha detectado una elevada implicación de la Dirección al respecto. La calidad técnica de la que se parte redundará en un mayor "outcome" de los cuidados de la salud gracias a la extensión de la calidad integral en las prestaciones asistenciales y no asistenciales.
DEL SIGLO XX AL XXI
M. Gracia Moreno, F. Povedano Panadés, M. Calls Figueras, A. Quilez Ribas, M. Guerrero Manjón y A. Vera Barceló
EAP Raval Nord.
Palabra clave: Atención Primaria. Diversidad de población. Incremento poblacional.
Objetivos: Con motivo del décimo aniversario de la apertura de nuestro centro, evaluamos el cambio cualitativo/cuantitativo de la población atendida en estos últimos 10 años, y el proceso de adaptación del personal administrativo.
Metodología: Se ha realizado un muestreo aleatorio comparando 150 historiales abiertos en el Centro el primer año (1992) y el último año (2002). Se han extraído datos poblacionales como: edad, sexo y nacionalidad.
Resultados: Observamos aumento de la población atendida del 41,3% (2.053 historiales abiertos en el 1992 a 4.942 en el 2002). A continuación cabe destacar (p < 0,001): una disminución del 51,2% de mujeres (en el año 1992 fueron 89,8%, y actualmente 38,6%); un aumento del 18,7% de hombres (del 42,6% al 61,3%); un aumento del 39,3% de inmigrantes (del 13,3% al 52,6%); una disminución del 41,2% de nacionales (del 98,6% al 57,4%); una disminución del 17,3% en pacientes mayores de 65 años (del 41,3% al 58,6%) y un aumento del 32,4% en pacientes menores de 65 años (del 58,6% al 91%).
Conclusiones: El cambio en la población atendida tanto en número como en diversidad, ha requerido un proceso de adaptación, reflejado en un aumento de personal administrativo de 4 a 7 personas por turno, clases de inglés, protocolos y descentralización de la atención al público.