Póster V
Sistemas de información
Sala Navarra
Miércoles 9
AUDITORÍA INTERNA O EXTERNA EN LA EVALUACIÓN DE LOS OBJETIVOS ASISTENCIALES DE UN SERVICIO DE ATENCIÓN PRIMARIA
C. Aguilar Martín, M.R. Dalmau Llorca, J. Blasco Alvaredo, I. Ferré Jornet, I. Bardají Martínez y J. Daniel i Díez
CAP Baix Ebre.
Palabra clave: Control de calidad, auditoria, concordancia.
Introducción: La evaluación de los indicadores de buena calidad asistencial pertenecientes al contrato de dirección clínica de nuestro servicio de atención primaria (SAP) se realiza por medio de un auditoría de historias clínicas (HC). Esta auditoria se realiza cada año de forma que se revisa una muestra de HC estratificada por área básica de salud (ABS), y dentro de esta por equipo, medicina general y pediatría, grupo de edad y factor de riesgo (dislipemia, diabetes, MPOC, HTA, riesgo coronario >= 20%, insuficiencia cardíaca y fibrilación auricular). El muestreo es aleatorio o sistemático en los consultorios no informatizados. La SAP está formada pos 9 ABS, en 6 la auditoria fue interna (revisión de HC por los propios profesionales) y en tres externa (realizada por 3 sanitarios ajenas al equipo auditado, formados previamente). Se revisaron 3.231 HC, se introducen en una base de datos y se realiza el análisis y elaboración de los informes de los resultados.
Objetivo: Valorar la validez de los resultados obtenidos a través de los dos métodos de auditoria.
Metodología: Se realiza un control de calidad de una muestra aleatoria de HC de 2 ABS, una de cada tipo de auditoría. La revisión de las HC la realizaron dos médicos con experiencia en la realización de auditorias y conocimiento de las dos ABS (aunque no pertenecientes a las mismas). Para el análisis de la concordancia de los resultados entre audit-reaudit se utiliza el índice de kappa.
Resultados: Se presentan los resultados de concordancia de los 25 ítem valorados en cada ABS. El ABS con audit interno presentan niveles de Kappa < 0,6 en 1 indicador: "Hoja del PAPPS actualizada". El ABS con audit. externo tiene 4 indicadores con kappa < 0,6: "HTA con creatinina medida", fumadores con espirometría", "registro de glucemia" y "MPOC con espirometría".
Conclusiones: Ambos métodos han resultado fiables con niveles de concordancia buenos o muy buenos en la mayoría de los ítem evaluados, de forma que desde el punto de vista metodológico no nos podemos decantar por uno de ellos. Pensamos que sería útil la realización de auditorias externas alternas en años sucesivos.
CAMBIOS EN LA CODIFICACIÓN DE UN SERVICIO DE UROLOGÍA DEBIDO A LA HISTORIA CLÍNICA INFORMATIZADA
M. Diaz Calvet, M. Saldaña Lusarreta, M. Iraburu Elizondo y J. Vidán Alli
Palabra clave: Codificación. Historia Clínica Informatizada.
Objetivo: Describir los cambios introducidos por la Historia Clínica Informatizada (HCI) desde su implantación en enero de 2001 en la codificación de las altas del Servicio de Urología del Hospital Virgen del Camino.
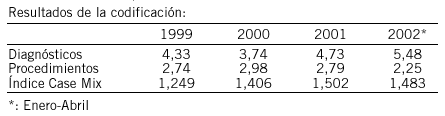
Metodología: Se describe el actual sistema de codificación y se miden resultados, recogiendo número de diagnósticos y procedimientos codificados al alta del paciente ingresado o sometido a cirugía mayor ambulatoria desde enero de 1999 hasta abril de 2002. Se estudia el Índice de Case Mix y el número de informes no emitidos.
Resultados: Cambios en el proceso de codificación:
-La Unidad de Codificación (UC) accede on-line a todos los datos legibles, ordenados y actualizados de la HCI del paciente, puede comprobar fechas de exploraciones realizadas, su resultado y consultar datos de episodios anteriores.
-Se elimina el envío de los informes de alta desde el Servicio a la UC.
-Se elimina la necesidad de solicitar historias clínicas (HC) al Archivo (63 HC en el 2000, 21 en el 2001 y ninguna en el 2002)
-Desaparece la demora entre el alta del paciente y la disponibilidad de la información de ese episodio.
Conclusiones: La HCI ha introducido innegables mejoras en el proceso de codificación, mejorando el acceso a una información más completa y sistematizada y eliminando la mayoría de las tareas administrativas del antiguo circuito en papel. Los resultados de la codificación a través de la HCI son más exhaustivos, permitiendo la recuperación de un mayor número de diagnósticos y procedimientos por alta, lo que contribuye al aumento progresivo del Case Mix. La supresión de la demora entre el alta del paciente y la disponibilidad de la información haría posible la codificación al día.
EVOLUCIÓN DE LA CUMPLIMENTACIÓN DE LA HOJA CLÍNICO-ASISTENCIAL EN EL SUMMA-061 EN LOS AÑOS 2000-2001
A. Cabañas Martínez, M.J. Fernández Campos, A. Curieses Asensio, L. Trujillo Rodríguez, V. Hernández Jaras y M.A. Pérez Cuevas
Palabra clave: Historia Clínica. Calidad asistencial. Urgencias extrahospitalarias.
Objetivos: Analizar la evolución de la cumplimentación de la Hoja Clínico-asistencial por las Unidades Móviles de Emergencias (UME) del SUMMA-061 durante los años 2000-2001.
Metodología: Se realiza estudio retrospectivo en el que se compara el porcentaje global ponderado de actuaciones con hoja de asistencia cumplimentada correctamente así como los porcentajes parciales correspondiente a ocho criterios: Identificación del paciente, identificación de UME y aviso, antecedentes, situación actual de la enfermedad, juicio clínico codificado, tratamiento y técnicas, derivación y destino, identificación del facultativo. El análisis estadístico se realiza mediante tests de diferencia de proporciones. El nivel de significación fijado es del 5%.
Resultados: La evaluación de la cumplimentación aporta los siguientes resultados: El porcentaje global ponderado de actuaciones con hoja de asistencia cumplimentada correctamente fue 80,8 en 2000 y 84,7 en 2001 (diferencia significativa con nivel de significación de 5%). Atendiendo a la cumplimentación de cada criterio los porcentajes obtenidos fueron: Identificación del paciente, 35,76 en 2000 y 41,03 en 2001 (diferencia significativa con nivel de significación de 5%); identificación del UMA y aviso, 94,11 en 2000 y 98,45 en 2001 (diferencia significativa con nivel de significación de 5% e incluso de 1%); antecedentes, 81,38 en 2000 y 88,6 en 2001 (diferencia significativa con nivel de significación de 5% e incluso 1%); situación actual de la enfermedad, 86,28 en 2000 y 86,78 en 2001 (diferencia no significativa); juicio clínico codificado, 88,87 en 2000 y 86,2 en 2001 (diferencia no significativa); tratamiento y técnicas, 64,83 en 2000 y 77,5 en 2001 (diferencia significativa con nivel de significación de 5% e incluso 1%); derivación y destino, 86,45 en 2000 y 90,15 en 2001 (diferencia significativa con nivel de significación de 5%); identificación del facultativo, 82,02 en 2000 y 96,7 en 2001 (diferencia significativa con nivel de significación de 5% e incluso 1%).
Conclusiones: La cumplimentación de la Hoja Clínico-asistencial ha mejorado en 2001 respecto a 2000, tanto de forma global como en seis de los ocho criterios evaluados, con la excepciones de los criterios "situación actual de la enfermedad" y "juicio clínico codificado", cuyos porcentajes de cumplimentación no han prestado variaciones significativas.
¿SON ATENDIDAS LAS PECULIARIDADES SOCIOCULTURALES DE LOS INMIGRANTES?
A.M. Soria Albacete, J.I. Castillo Lorente, Y. Capel Bonachera, I. Urrea Gilabert y A.M. Contreras Rodríguez
Hospital de Poniente, Servicio Cuidados Críticos.
Palabra clave: Inmigración, atención integral, peculiaridades socioculturales, problemas de salud en inmigrantes.
Introducción: La E.P. Hospital de Poniente de Almería se ubica en una comarca cuya actividad económica predominante es la Agricultura Intensiva, que se nutre de mano de obra extranjera. Se seleccionó un conjunto mínimo de datos que han de estar presentes en la historia clínica de los pacientes inmigrantes orientado a identificar situaciones de riesgo para la salud y peculiaridades socioculturales que puedan afectar a la atención de salud. No existe una hoja de recogida de datos específica sino que se emplean documentos idénticos al resto de la población.
Objetivos: Revisión de las historias clínicas para valorar la presencia de los ítems seleccionados.
Metodología: Estudio descriptivo retrospectivo, muestra seleccionada: todos los pacientes inmigrantes africanos ingresados en UCI, período: enero 2000 a diciembre 2001.
Datos analizados de la Historia Clínica: 1) situación legal. 2) conocimientos del idioma. 3) nacionalidad. 4) profesión/trabajo. 5) características del entorno familiar. 6) existencia de domicilio habitual. 7) relaciones con los servicios sanitarios. Los ítems se corresponden con los que refleja la literatura científica como condicionantes para la salud.
Resultados: Se obtienen 19 pacientes inmigrantes africanos ingresados en UCI, siendo el 84,21% hombres, con una edad media de 33 años, con diagnósticos principales muy heterogéneos, y cuya estancia oscila desde un día hasta 18 días. 8 pacientes presentan un problema de salud que está influenciado por las condiciones laborales, por las condiciones higiénicas deficientes de la vivienda y por los valores/ conductas orientadas a la salud.
Items evaluados: cumplimentación:
1) situación legal: 100%. 2) conocimientos del idioma: 89,48%. 3) nacionalidad: 68,43%. 4) profesión/trabajo: 36,85%. 5) características del entorno familiar: 47,37%. 6) existencia de domicilio habitual: 78,94%. 7) relaciones con los servicios sanitarios: a) existencia de contactos previos con el hospital reflejada en el 100%; b) existencia de contactos con Atención Primaria: 47,37%; c) seguimiento por Consultas Externas E.P.H.P.: 52,64%.
Conclusiones: Se observa que están recogidos en la historia clínica datos relevantes para la atención de la población inmigrante. Los problemas de salud que ocasionan su ingreso en UCI no son diferentes al resto de la población de la comarca.
CREACIÓN DE LA COMISIÓN ASESORA TÉCNICA DE HISTORIAS Y DOCUMENTACIÓN CLÍNICA
M.P. Jiménez Carnicero, T. de Pedro Montalbán y F.J. Sada Goñi
Centro de Consultas Príncipe de Viana, Sección Documentación.
Palabras clave: Historia clínica, Comisión de Historias.
Objetivo: Describir el proceso de formación e implantación de la Comisión Asesora Técnica de Historias y Documentación Clínica.
Metodología:Fase 1: a) Desde la Subdirección de Asistencia Especializada se realiza un informe de propuesta de creación de la comisión que se traslada a la Dirección de Asistencia Especializada para su visto bueno. b) Se prepara un borrador de orden foral que se tramita a la asesoría jurídica. c) Se solicitan a las direcciones implicadas el nombre de las personas que integrarán la Comisión. d) Aparece la orden foral 133/1999, de 11 de mayo, del Consejero de Salud, por la que se crea la Comisión Asesora Técnica de Historias y Documentación Clínica. e) Se informa a las direcciones y a los profesionales de su creación.
Fase 2: Se realizan las primeras reuniones, elaborándose el reglamento de régimen interno con el visto bueno de la asesoría jurídica.
Resultados: Tras la creación de la Comisión, las funciones de la misma son las siguientes:
* Mantener una historia clínica única, integrada y acumulativa.
* Desarrollar sistemas de preservación y garantía de la confidencialidad de la información.
* Normalizar la documentación clínica y autorizar la incorporación o modificación de documentos en la historia clínica.
* Determinar criterios y sistemas de conservación y depuración de documentos.
* Dictar y realizar el seguimiento de las normas sobre el uso, acceso y circuitos de la historia clínica.
* Regular las normas de funcionamiento del archivo de historias clínicas.
* Estudiar la evaluación de la calidad de la historia clínica mediante la realización de los estudios oportunos sobre la misma.
* Estudiar el futuro de la historia clínica ante los avances informáticos.
* Introducir medidas correctoras y evolución de las mismas para el buen funcionamiento del archivo.
Conclusiones: Esta Comisión ha sido un buen elemento moderador del cambio organizativo y cultural, al permitir encauzar y armonizar los intereses de todas las partes, lo que a su vez ha hecho posible la mejora de la historia clínica a través del aprovechamiento de las sugerencias que los profesionales han hecho llegar a la Comisión en la que estaban representados todos los Hospitales.
CONCORDANCIA DIAGNOSTICA DE DIABETES MELLITUS EN LOS REGISTROS CLÍNICOS DE UN ÁREA SANITARIA
R. Sánchez-Garrido Escudero
Palabra clave: Diabetes Mellitus, Registros Médicos, Prevalencia.
Objetivos:1) Verificar la existencia del diagnostico de diabetes en los registros de atención primaria y especializada, de los pacientes diabéticos de un Área Sanitaria. 2) Relacionar el diagnostico con el conocimiento de su proceso por los pacientes.
Diseño: Estudio transversal basado en una muestra de sujetos que se obtienen tras realizarle una determinación de glucemia 126 mg/dl. por el laboratorio de referencia.
Ámbito de Estudio: Población diabética estimada en un área sanitaria. 6% de la población.
Sujetos: Muestra de 525 sujetos distribuidos ponderadamente por cada zona de salud, en función a su densidad poblacional.
Mediciones: Se estudian los registros existentes en la historia clínica del hospital y en atención primaria, para verificar la existencia del diagnostico de diabetes. Se comprueba el conocimiento de su proceso diabético mediante un cuestionario al paciente.
Resultados:
* Del 87,4% de los sujetos del estudio podemos confirmar la certeza del diagnostico diabético.
* El 22,4% tiene recogido el diagnostico en uno de los registros, el 41,1% en dos y el 36,3% en los tres registros.
* El 12% de los pacientes no tiene registrado el diagnostico de diabetes.
Conclusiones:1) La concordancia en los registros clínicos (primaria y especializada) alcanza el 42%. 2) Existe una discordancia entre los registros y el conocimiento de su condición de enfermos por los pacientes, entre los propios registros y entre cada uno de ellos y la encuesta. 3) Hay mayor concordancia entre los registros de primaria y la encuesta que entre los de especializada y la encuesta.
INFORMATIZACIÓN DE UN SERVICIO DE ANESTESIA DE UN HOSPITAL COMARCAL
L. Martínez Jerez, D. Sintes Matheu y A. Galobart Roca
Palabra clave: Informática. Anestesia. Calidad.
Introducción: La aplicación de nuevas tecnologías de la información en el ámbito sanitario es una práctica cada vez más extendida y un gran reto que nos permitirá en un corto período de tiempo eliminar el soporte en papel. El objetivo que nos planteamos es el de informatizar la documentación de nuestro servicio de anestesia para poder analizar, valorar, evaluar y mejorar la calidad de todos nuestros procesos.
Metodología: Mediante la utilización del paquete informático Gestión Documental de la Historia Clínica (GesDoHc) hemos confeccionado una serie de plantillas de menús desplegables que cubren gran parte de las necesidades del servicio. Estas plantillas son: Visita Preanestésica, Hoja de Tratamiento. Documento del Consentimiento Informado, Alta de Reanimación, Alta de la unidad de Cirugía Ambulatoria, Gráfica de Anestesia y Historia de la Clínica del Dolor.
Resultados: Se presentan los modelos de plantillas.
La utilización por parte del personal médico de estas plantillas se efectúa de una manera progresiva. Actualmente disponemos de los datos de utilización siguientes: Plantilla de Alta de Reanimación: 97%. Plantilla de Alta de la unidad de Cirugía Ambulatoria: 68%. Actualmente estamos evaluando la utilización del resto de las plantillas.
Conclusiones: El sistema permite una optimización y homogeneización de criterios lo que mejora la calidad de los informes.
Facilita la revisión de la documentación e información médica.
Permite prescindir de la historia clínica en su formato antiguo por lo que se optimizan circuitos.
Disminuyen las pérdidas de documentos en el momento de la visita.
En un futuro próximo desaparecerá el formato papel de todos los documentos del Servicio de Anestesia.
ANÁLISIS DE CALIDAD EN HOSPITALIZACIÓN DE UN SERVICIO DE CARDIOLOGÍA
M.A. Imizcoz Zubigaray, F.J. Abad Vicente, S. Alcasena Juango, J. Berjón Reyero, T. Basurte Elorza y E. Uribe Echeverria
Hospital de Navarra, Área Clínica del Corazón.
Palabra clave: Calidad, Historia Clínica, Cardiología.
Objetivo: Estudio preliminar del grado de información existente en la Historia clínica (HC) que permita diseñar un modelo útil para el análisis continuado de calidad en el Servicio de Cardiología. En un primer apartado se valoran aquellos datos que deben estar cumplimentados en todos los pacientes ingresados, estudiando en segundo lugar aspectos concretos referidos a las tres procesos mas relevantes.
Material y método: Se ha analizado la HC de una muestra de 57 pacientes obtenida de las altas del Servicio de Cardiología (año 2001). Los parámetros analizados se divide en dos grupos. Por una parte los que con carácter general y básico deben tener todas las historias clínicas, independientemente de la patología del paciente y en segundo lugar aspectos concretos del manejo individualizado en función de las patologías más relevantes en el Servicio de Cardiología: infarto agudo de miocardio (IAM), angina de pecho e insuficiencia cardiaca (ICC). Se estudian aspectos de manejo o terapéuticos al alta que han demostrado ser útiles para reducir la mortalidad en dichos procesos.
Resultados: Las historia estudiadas han correspondido a: IAM: 14 (24,6%), angina: 21 (36,8%), ICC: 4 (7%) y a otros diagnósticos 15 (31,6%). Los aspectos generales sobre el contenido de la historia, e informe de alta estaba presentes en las 57 historia (100%). La información escrita sobre las exploraciones complementarias realizadas y consentimiento informado de las misma lo estaban en todos los pacientes en que se realizó. En el análisis para las tres patologías seleccionadas se observó que en un alto porcentaje de casos se había realizado las pruebas correspondientes para cada proceso estudiado, comprobándose que existía justificación en aquellos casos en los que estas no se realizaron. Igualmente se observa una alta congruencia entre el proceso diagnosticado y el tratamiento prescrito.
Conclusiones: El análisis del contenido de la HC es útil para evaluar un Servicio Clínico. En nuestro caso existe un alto nivel de cumplimiento de los parámetros estudiados. Este trabajo debe entenderse como el punto de partida de un método continuado de calidad que refleje aquellos parámetros significativos.
PROCESO DE MEJORA DE ELABORACIÓN DEL CONSENTIMIENTO INFORMADO EN EL HOSPITAL LA PAZ
O. Monteagudo Piqueras, C. Navarro Royo, P. Alonso Vigil, V. Pérez Blanco, N. Fernández de Larrea y J. García Caballero
Palabra clave: Estandarización, implantación, evaluación, legibilidad.
Objetivos: Enumeración del total de consentimientos informados estandarizados, implantados y evaluados por el comité de ética de nuestro hospital, así como de aquellos que están en fase de borrador. Evaluación de la legibilidad y comprensibidad de los documentos.
Metodología: Diseño de un documento estándar con los siguientes apartados: servicio, procedimiento, descripción del procedimiento, riesgos, beneficios, alternativas, autorización, declaraciones y firmas.
Diseñado de un formulario en formato Access 97, para introducción y visualización de datos.
Trabajo en equipo con los jefes de servicio y coordinadores de calidad de cada servicio del hospital para:
Mejorar la calidad de la información de los consentimientos informados ya existentes.
Creación de nuevos documentos para aquellos procesos en los que no había, o que eran genéricos.
Elaboración, implantación y distribución de documentos mejorados.
Evaluación de comprensibilidad real del enfermo, mediante encuesta.
Evaluación de legibilidad mediante cálculo de índices de legibilidad:
Índice de Flesch.
Índice de SMOG.
Resultados: El números total de consentimientos informados definitivos e implantados: traumatología: 16, anestesia: 4, nefrología: 13, neurocirugía: 8, medicina nuclear: 5, radiodiagnóstico: 26, genética: 2, radioterapia: 8, cirugía vascular: 8, dermatología: 4, hematología analítica: 1, maxilofacial: 9, neumología: 2, quimioterapia: 2, nutrición: 1, cirugía general: 38, urología: 59, oftalmología: 10, nefrología pediátrica: 2, neurología pediátrica: 10, cardiología pediátrica: 10, cirugía pediátrica: 1,cirugía cardiaca (h. infantil): 1, cardiología adultos: 1. El número de consentimientos en fase de borrador es de 28. Legibilidad: índice de Flesch-Kincaid (mayor de 10) y el índice de SMOG (menor de 20)
Comprensibilidad real del enfermo mediante encuesta.
Conclusiones: La línea estratégica en el ámbito del consentimiento informado es compatibilizar calidad con cantidad. Para ello se ha verificado la legibilidad de éstos mediante el índice de Flesch y el índice de SMOG. Actualmente estamos valorando la comprensibilidad real del enfermo con mediante encuesta.
ESTUDIO DE LA CALIDAD DE LOS DOCUMENTOS DE INTERCONSULTA DE ATENCIÓN PRIMARIA (AP) A NEUROLOGÍA
M.A. Nuin, P. Quesada, T. Ayuso, J. Arana, A. Galíndez y E. Martínez
Palabra clave: Derivaciones, continuidad de cuidados, áreas de mejora.
Objetivos: En el contexto del Plan de Coordinación Atención Especializada-Atención Especializada, el Comité de Mejora de Neurología ha realizado este estudio para: a) Ver la calidad de la cumplimentación de los documentos de interconsulta de AP a Neurología en el área de Pamplona. b) Detectar áreas de mejora en la calidad del documento que faciliten la continuidad en la asistencia al paciente.
Métodos: Estudio descriptivo transversal. En tres meses (1/1/02-31/3/02) se ha completado la muestra calculada de 384 documentos (precisión: 5%, error alfa:5%, p=q=0,5) Ninguno de los médicos/as participantes conocía el estudio. Los documentos fueron fotocopiados a la llegada del paciente a la consulta especializada. Se establecieron los siguientes criterios de calidad: legibilidad, datos de filiación (estos dos criterios se valoraron solo en centros no informatizados), antecedentes personales y/o medicación habitual, síntomas, exploración física, pruebas complementarias y medidas terapéuticas en el proceso actual si las hubiera, diagnóstico de presunción o motivo de consulta, justificación de la petición de consulta preferente en los documentos con este carácter y calidad global subjetiva del documento. Dos neurólogos y un médico de familia del comité estudiaron los documentos, previa realización de estudio piloto para valorar la fiabilidad de los criterios. Los datos se introdujeron en Access mediante formulario y se analizaron con SPSS.10
Resultados: Se han valorado 393 documentos. El 91,4% de los volantes son legibles (IC95%: 88-95) Las variables mejor cumplimentadas son: datos de filiación (96,6%; IC95%: 94-99), síntomas (93,4%; IC95%: 91-96) y antecedentes personales (60,3%; IC95%: 55-65) El diagnóstico de presunción aparece en el 37,2% de los documentos (IC95%: 32-42) y la exploración física en el 32,8% (IC95%: 28-37) Las medidas terapéuticas, las pruebas complementarias y la justificación de la preferencia aparecen en un 21,1% (IC95%: 17-25), 13% (IC95%: 10-16) y en 17,2% (IC95%: 9,4-25) respectivamente. Los documentos han sido valorados como de buena calidad en un 24,7% (IC95%: 20-29), de aceptable en 46,3% (IC95%: 41-51) y de mala en 29% (IC95%: 25-34%)
Conclusiones: Las principales áreas de mejora detectadas son: la exploración física, el diagnóstico de presunción o motivo de consulta y la justificación de la demanda de consulta preferente. El análisis de las causas de esta baja cumplimentación es el siguiente paso para optimizar la información sobre el paciente.
EXPERIENCIA DE ENFERMERÍA EN EL TRIAGE INFORMATIZADO. CALIDAD DE REGISTRO.
D. Agós Romeo, R. Lizarraga Diez, A. Ezquieta Ozcoidi, I. Gómez Muñoz, M. Armendariz Ibarrolla y F. Olabarrieta Zaro
Palabra clave: Historia Clínica Informatizada. Triage. Urgencias.
Objetivo: Valorar la calidad del Registro Informatizado recientemente incorporado en el triage del Servicio de Urgencias del Hospital Virgen del Camino.
Material y método:
Tipo estudio: descriptivo transversal.
Período: 5 de Noviembre del 2001 hasta el 31 de Mayo del 2002,
Análisis fichas de triage de Urgencias cumplimentadas por la enfermera coordinadora utilizando Historia Clínica Informatizada (HCI).
Variables: Motivo Consulta, Gravedad, Ubicación espera., Asignación atención, Alergias, Procede de, Medio de llegada, Autonomía, Acompañamiento, Aviso previo SOS y si Volante/Informe médico.
Base de datos: Excel (Office,97) de Microsoft y Explotación del propio Soporte de HCI.
Resultados: Pacientes admitidos: 35.963 en Urgencias adultos
Fichas realizadas: 38.245 (incluyen derivaciones desde Urgencias de Pediatría)
Fichas mal identificadas: 62 (0,17%) sin nº de caso.
Cumplimentación: Motivo de Consulta 99,08%; Gravedad 96,40%; Ubicación de Espera 96,95% y Asignación de Atención 100,47%. En el apartado Alergias se registraron el 87,05% de casos (dato no siempre disponible), Procedencia el 98,51%, Medio de llegada el 92,20%, Autonomía 91,34% y Acompañamiento el 82,03%. Los apartados Aviso de SOS (65,97%) y Volante Médico (73,55%) registrados en ocasiones solo si la respuesta es afirmativa.
No existen grandes variaciones a la largo de este período y desde el segundo mes se alcanzan las cifras que hoy mantenemos.
Estos resultados mejoran de manera importante los registros manuales.
Dificultades del sistema: cortes del suministro eléctrico, caídas del sistema informático; no implantación en área de Pediatría y Toco-Ginecología.
Conclusiones: La calidad, grado de cumplimentación, accesibilidad y explotación de los datos es alta.
A pesar de las dificultades existentes y de la posibles mejoras, es un sistema de información muy válido.
INFORME DE ALTA DE ENFERMERÍA EN LA VÍA CLÍNICA DE LA HERNIA DISCAL LUMBAR
M.J. Ruano Santa Engracia, I. Izquierdo Membrilla y A.B. Jiménez Muñoz
Palabras clave: Hernia Discal. Vía Clínica. Informe de alta. Formato Semicerrado. Encuesta de Opinión.
Introducción: La patología clínica de la hernia discal lumbar (H.D.L.) al ser predecible y muy prevalente, la hace ideal para realizar una vía clínica. Dentro de la documentación de la vía clínica se ha diseñado un formato para la cumplimentación del informe de enfermería al alta en estos pacientes.
Objetivo: Estudiar la opinión y la utilidad del informe de enfermería estándar a través de un cuestionario a todos los profesionales de enfermería del servicio de neurocirugía de un hospital terciario.
Método: Estudio transversal descriptivo de la opinión. Evaluación a través de un cuestionario sobre el informe de enfermería al alta. El cual ha sido elaborado con un formato semicerrado. Se han medido variables sociodemográficas y estadísticas. La encuesta ha sido pasada a todos los profesionales de enfermería de los turnos de mañana y tarde del servicio de neurocirugía y la tasa de respuesta ha sido del 100%. La explotación de datos se ha realizado a través del Programa SPSS.
Resultados: La población diana está constituida por 80% de mujeres y 20% de hombres. cuya edad media es de 36,3 (D.S.8,1). La media de antigüedad en el hospital es de 11,1 años (DS 7,47). El 53% de los profesionales opinan que hay que hacer informe de enfermería al alta a los pacientes que precisan continuidad de cuidados, y el 46,7% a todos aunque no precisen continuidad de cuidados. El 100% de los informes se realiza en el turno de mañana. El 57% de los profesionales utiliza medios informáticos para su realización y el 77% tarda una media de 13,56 mtos (DS 4,19) en la cumplimentación del mismo. El 60% tiene constancia de que una de las copias del informe queda en la historia clínica. De los que contestan que hacen el informe el 84,6% entrega personalmente siempre una copia de este informe también al paciente y el 7,7% lo hace en ocasiones. El 64,3% de los profesionales opina que es útil el informe utilizado en la actualidad y que no debería cambiarse. Del 21,4% que si cree que debería cambiarse el 28,6% se inclina por un formato totalmente abierto y el 71,4% por uno semicerrado. Por último el 66,7% opina que el modelo actual recoge todas las necesidades de los pacientes de la vía clínica.
Conclusiones:1) Casi la totalidad de los profesionales de la unidad neuroquirúrgica opina que hay que hacer informe de enfermería de alta a los pacientes de la vía clínica de la H.D. L. 2) La mayoría está de acuerdo en que el formato estandarizado es útil porque es fácil de rellenar, cumple su finalidad de continuidad de cuidados el alta hospitalaria y cubre las necesidades de los pacientes a los que va dirigido. 3) A la vista de estos resultados podemos deducir que puede ser útil la elaboración de formatos estándares en otras patologías.
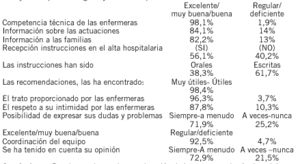
VALIDEZ DE LA ESCALA NORTON PARA VALORAR EL RIESGO DE PRESENTAR ÚLCERAS POR PRESIÓN EN UN HOSPITAL TERCIARIO
A. Sánchez Linares, M. Subirana Casacuberta, C. Valls Guallar, R. Cadena Caballero e I. Gich Saladich
Palabra clave: Úlceras por presión, Norton, EMINA, cuidados de enfermería, registros.
Objetivo: Las úlceras por presión (UPP) representan un gran problema sanitario, con una prevalencia entre el 5-9%. A menudo la aparición de UPP se atribuye a unos cuidados de enfermería de poca calidad, pero la mayoría de veces están relacionadas con la inmovilización por patología y son debidas a potenciales complicaciones que pueden ser prevenidas. Uno de los aspectos de la prevención, es la valoración del riesgo de aparición de UPP. El objetivo del estudio es validar la utilidad la escala Norton en nuestro ámbito y en función de los resultados plantear el cambio a una nueva escala de medida de riesgo.
Metodología: Se diseña un estudio observacional, transversal y retrospectivo. Se incluyen todos los pacientes hospitalizados y se excluyen los pediátricos, psiquiátricos, obstetricia y los que en el momento del ingreso presentan UPP. Para obtener una muestra representativa analizamos los datos de tres cortes transversales (G1, G2, y G3). Las variables del estudio fueron: 1) la evaluación del riesgo con la escala Norton y 2) la presencia o no de UPP aparecidas durante el período de ingreso hospitalario que se valoró a la semana de realizar la evaluación del riesgo.
Resultados: Se han estudiado un total de 865 pacientes distribuidos en G1 (277), G2 (288) y G3 (300). La distribución de úlceras fue, G1: 6 pacientes (2,1%), G2: 14 (4,8%) y G3: 12 (4%) y la puntuación media de la escala Norton: G1: 17 ± 3,2, G2: 16,7± 3,4, y G: 16,8 ± 3,2. La prueba del Chi cuadrado no muestra diferencias significativas entre los tres grupos ni en el número de pacientes ni en el número de UPP. Tampoco existen diferencias significativas en la ANOVA al comparar la puntuación de la escala Norton en los tres grupos. La regresión logística de la escala Norton versus la presencia o no de úlceras por presión a los 7 días muestra una clara significación estadística (p < 0,0005). El valor de la OR fue de 0,707, (IC del 95% 0,647-0,772) indicando este valor que el incremento del valor de la escala Norton es un factor protector. El mejor punto de corte del valor de Norton para predecir el riesgo de aparición de úlcera es de 14, coincidiendo con lo descrito en la literatura.
Discusión: Se objetiva que la escala Norton, es una herramienta eficaz en un hospital terciario. En los tres grupos existe una tendencia a la disminución de la prevalencia de UPP a pesar de que no son significativas. Estas mejoras las atribuimos a la realización de medidas de formación entre los cortes 2 y 3. Si comparamos los resultados del estudio con los datos publicados referentes a una nueva escala de medición de riesgo (EMINA), no parece que este indicado plantearse el cambio de escala en nuestro medio ya que los resultados obtenidos son similares en términos de capacidad de predicción.
LOS PLANES DE CUIDADOS DE ENFERMERÍA EN EL HOSPITAL UNIVERSITARIO PUERTA DE HIERRO: UN ASPECTO BÁSICO DE LA ASISTENCIA QUE DEBE SER EVALUADO
C. Caamaño Vaz, E. Jara González, A. Hernández Rivas, N. Quiñónez Higuero, R. García Martín y A. Sainz Rojo
Hospital Puerta de Hierro.
Palabras clave: Documentación en Enfermería. Planes de Cuidados.
Objetivos:1) Evaluar la calidad de la cumplimentación del registro de Valoración de Enfermería al Ingreso del paciente. 2) Definir e implantar el registro de los Planes de Cuidados para el Paciente con Problemas Médicos, el Paciente Quirúrgico y los Problemas de Colaboración.
Metodología:Registro de Valoración de Ingreso: 1) Audit prospectivo de cumplimentación en abril de 2002. 2) Población: Ocho pacientes por Unidad elegidos al azar que suman un número total de 136 pacientes, el 27% de los paciente ingresados en las 17 Unidades de hospitalización. 3) El instrumento de medida fue un cuestionario con diez items, uno por cada Patrón Funcional de Salud. Se excluye el de Sexualidad y Reproducción por diseño incompleto.
Registro de Planificación de Cuidados, elaboración de los registros: 1) Grupo de Trabajo Comisión de Cuidados. 2) Selección de Metodología: Taxonomía NANDA para Diagnósticos Enfermeros y Clasificación de Intervenciones de Enfermería ( NIC ). 3) Consulta bibliográfica. 4) Elaboración de tres registros. 5) Presentación a las Supervisoras de las Unidades. 6) Distribución por las Unidades para su análisis y sugerencias. 7) Presentación a todas las enfermeras (asisten un total de 210) en ocho sesiones, donde se expone el fundamento, la metodología y las normas de cumplimentación del registro. 8) Implantación del Registro en las 17 Unidades de Hospitalización en el mes de junio.
Resultados:1. Audit de Cumplimentación del Registro de Valoración: Registros evaluados: 136, el 27% de los pacientes ingresados. Índices de cumplimentación por Patrones Funcionales de Salud:
La valoración de los cumplimientos ha sido: a) Percepción y Mantenimiento de la Salud: 76,71%. b) Nutrición y Metabolismo: 69,85%. c) Eliminación: 79,04%. d) Actividad/ejercicio: 74,56%. e) Descanso/sueño: 76,83%. f) Cognitivo perceptual: 83,08%. g) Autoconcepto/autoestima: 83,08%. h) Rol/relaciones: 77,57%. i) Adaptación y tolerancia al estrés: 68,75%. j) Valores y creencias: 74,26%.
2. Plan de Cuidados: Elaboración e implantación de los registros en las 17 Unidades de Hospitalización de: a) Plan de Cuidados del Paciente con Problemas Médicos: adulto, crónico y anciano con cinco diagnósticos enfermeros y del Paciente Quirúrgico con cuatro diagnósticos enfermeros. b) Problemas de Colaboración, con ocho complicaciones potenciales, común para los dos Planes de Cuidados.
Conclusiones: Consideramos que los registros de enfermería son herramientas imprescindibles para dar unos cuidados de calidad. Los resultados globales de la valoración al ingreso se consideran bastante adecuados, aunque algunas unidades presentan unos datos bastante inferiores a la media, siendo estas unidades donde debemos centrar las acciones para mejorar la calidad. Está pendiente la evaluación de los planes de cuidados que se acaban de implantar.
HOJA DE MONITORIZACIÓN DEL PIE DIABÉTICO. ESTUDIO DE LOS PRIMEROS 6 MESES DE APLICACIÓN
F. Gallart Company, C. Aguilar Martín, G. Cid Espuny, R. Lluís Gavalda y J.E. Vidal Ruiz
Palabra clave: Pie diabético, registros enfermeros, monitorización, evaluación.
Objetivos: Valorar los 6 primeros meses de aplicación de una hoja de registro y monitorización del pie diabético, evaluando los datos recogidos y la relación de la intervención en el control general del paciente diabético.
Metodología: Población: muestreo consecutivo de los diabéticos tipos 1 y 2, en la consulta programada de enfermería, de una población rural de 800 habitantes (64 diabéticos diagnosticados, de los cuales en el presente estudio se valoran 34).
Material: Hoja de control del Pie Diabético diseñada a partir de las recomendaciones del GedapS (Grupo de Estudio de la Diabetes en la Atención Primaria de Salud).
Método: Recogida de información de la hoja y de la historia clínica en una base de datos.
Resultados: De los 34 diabéticos estudiados los resultados más relevantes son: el 52,9% presenta algún tipo de alteración cutánea y un 26,5% presenta deformidades en el pie. Un 5,9% presenta algún tipo de lesión y un 23,5% hiperqueratosis. Se observa también un 26,5% de personas sin sensibilidad vibratoria y un 11,8% sin sensibilidad térmica. Un 29,4% presenta ausencia de pulsos tibiales y pedios y se les realiza oscilometría, mientras un 79,4% presenta unos valores de 6 puntos en la prueba del monofilamento 5,07.
Según la valoración de: monofilamento, presencia de deformidades y de lesiones cutáneas se aplica el protocolo de prevención de pie diabético del GedapS, según el cual un 70,6% de la muestra presenta un riesgo bajo y el resto un 29,4 un riesgo moderado/alto, este índice es usado también para valorar la derivación y los nuevos controles a realizar.
En todos los casos se ha realizado educación sobre el cuidado y autocontrol de los pies.
El porcentaje de diabéticos con una HbA1c < 7 en nuestro estudio es de 85,7%, mientras que en una muestra de diabéticos del resto de la SAP (n: 714) es del 67,4%, con una diferencia porcentual del 17,9% (I.C 95% 5,5%-30,3%)
Conclusiones: Los resultados obtenidos parecen confirmar la utilidad de la hoja de registro en la estandarización del control que posibilitará la evaluación de las intervenciones realizadas, y la consecución de mejores niveles en la calidad asistencial del paciente diabético.
CUMPLIMENTACIÓN DEL REGISTRO DE SEGUIMIENTO DE ULCERAS POR PRESIÓN
J.I. Castillo Lorente, A.M. Soria Albacete, Y. Capel Bonachera, I. Urrea Gilabert y J.D. Martínez Díaz
Hospital de Poniente, Servicio Cuidados Críticos.
Palabra clave: Úlceras por presión, cumplimentación de registros, adhesión a protocolos.
Introducción: Todo protocolo debe de llevar implícito un registro de actividades que manifiesten su seguimiento y sirva como base para posteriores estudios y evaluaciones del mismo protocolo. La cumplimentación del mismo no asegura la calidad de las aplicaciones, refleja la aceptación de su contenido, dificultades para la aplicabilidad y puede ayudar a detectar puntos de mejora para posteriores modificaciones.
Objetivos: Valorar el grado de cumplimentación del registro de seguimiento de UPP. Detectar puntos de mejora del registro de seguimiento de UPP.
Método: Estudio descriptivo retrospectivo que evalúa los registros de UPP, período: 01/01/2001 al 31/12/2001. Se determinaron una serie de criterios de cumplimentación del registro. También incluimos la revisión de historias clínicas de aquellos pacientes que no constaban en la base de datos de incidencia de UPP de UCI para evitar posibles pérdidas de información (ya que no teníamos datos sobre el desarrollo o no de UPP durante su estancia en UCI ni sobre el empleo de registro).
Resultados: El total de la población incluida en el protocolo fue de 20 pacientes (es decir, que desarrollaron UPP) sobre 473 ingresos anuales. Se evaluó el 100% de los registros.
El índice de cumplimentación global fue del 91,91%, resultando por criterios:
- Cumplimentación de los datos del paciente: 100%
- Identificación del enfermero: 27,27%
- Localización de la UPP: 100%
- Análisis de los factores de riesgo para desarrollar upp: 100%
- Determinación de medidas de prevención: 100%
- Descripción del grado de la upp: 100%
- Tamaño de la upp: 100%
- Explicación del tratamiento a seguir: 100%
- Evolución de la upp: 100%
Conclusiones: Destacar el alto grado de cumplimentación obtenido favorecido por la existencia de un registro específico. Preocupa la incorrecta identificación del enfermero, punto que consideramos de especial importancia y que se tratará de solventar añadiendo un lugar específico del registro para firmar las anotaciones que se realicen.
ANÁLISIS DE REGISTROS DE ENFERMEROS EN VENTILACION MECANICA NO INVASIVA (VMNI)
M.A. Muñoz Caballero, J.J. García Morales, I. Puertas Vázquez, A. Moya García, C. Muñoz Caballero y A. García Salas
Palabra clave: Registros, VMNI.
Objetivo:a) Conocer si está registrada la tolerancia a la VMNI.
b) Si en caso de que exista registro este se recoge como la intervención enfermera DISMINUCIÓN DE LA ANSIEDAD.
c) Si las actividades que ejecutamos para aumentar la tolerancia se recogen.
Material y método: Análisis descriptivo retrospectivo de historias de pacientes (se obtienen de la base de datos de la unidad) que entre julio 1997 a septiembre 2001 fueron sometidos a VMNI. Se revisa la gráfica buscando los comentarios de enfermería donde se haga alguna alusión de la tolerancia o intolerancia a la VMNI relacionando esta con la ansiedad.
Resultados: De los 229 pacientes estudiados 81 (35,37%) tienen recogido en el relevo de enfermería algún dato relativo a la ansiedad o a la tolerancia de los pacientes a la VMNI.
En ninguno de los casos se recoge como DISMINUCIÓN DE LA ANSIEDAD.
De los 81 pacientes en los que se recogen la tolerancia, 15 (18,57) contemplan alguna actividad que fomente la disminución de la ansiedad o aumente la tolerancia tales como:
Explicar detenidamente
No retirarse en los primeros minutos.
Proporcionar un ambiente los más relajado posible.
Conclusiones: Aunque la practica nos dice que es fundamental nuestra intervención para la tolerancia de la VMNI, existen pocos registros sobre la misma. Aunque algunas actividades coinciden con las descritas en la intervención "DISMINUCIÓN DE LA ANSIEDAD", estas se realizan sin mencionar la misma.
Hemos propuesto un registro específico para pacientes con VMNI en el que se incluye esta intervención, marcando los resultados esperados, y las actividades que debemos ejecutar. Sus resultados se mostrarán posteriormente.
CUMPLIMENTACIÓN DEL REGISTRO DE ALTA DE ENFERMERÍA
J.I. Castillo Lorente, A.M. Soria Albacete, Y. Capel Bonachera, I. Urrea Gilabert y J.M. Martínez Giménez
Hospital de Poniente-Servicio Cuidados Críticos.
Palabra clave: Continuidad de cuidados, alta de enfermeria, cumplimentacion de registros.
Introducción: La continuidad de los cuidados es piedra angular y talón de Aquiles de la atención que presta la Enfermería a sus pacientes, tanto en atención especializada como en el ámbito de primaria. Entre los instrumentos de los que disponemos para evitar la discontinuidad de cuidados en los pacientes al pasar de un elemento a otro del hospital (paso de la Unidad de Cuidados Intensivos a Hospitalización) se encuentra el documento de Alta de Enfermería, cuya correcta cumplimentación ayuda a prestar una atención sin omisiones, interrupciones o continuas repeticiones de información.
Objetivos: Determinar el grado de cumplimentación del registro de Alta de Enfermería de la Unidad de Cuidados Intensivos.
Método: Estudio descriptivo retrospectivo realizado en el período comprendido entre 01/01/2001 al 31/12/2001. La muestra de registros analizada fue elegida aleatoriamente del total de pacientes ingresados en el citado período (473), para un nivel de confianza del 90%, constituyendo un total de 55 registros.
Se determinaron una serie de criterios de cumplimentación que consideramos de especial importancia según la bibliografía consultada. Se evaluó la presencia o ausencia de los criterios en el registro.
Resultados: El 100% de la muestra fue dada de alta de la unidad a otro servicio con su correspondiente registro de Alta de Enfermería.
El índice de cumplimentación total es de 98,13%, siendo los criterios analizados los siguientes:
- Datos de filiación: 100%.
- Legibilidad: 100%.
- Identificación del enfermero que realiza las anotaciones: 90,69%.
- Transcripción del tratamiento médico con fecha y hora de última dosis v administrada y anotación de cuidados: 100%.
- Determinación de la dieta tolerada: 100%.
Conclusiones: La cumplimentación del registro de Alta de Enfermería es muy satisfactoria.
Cabe señalar la falta de cumplimentación del Alta de Enfermería en los casos de alta por éxitus, quizás porque en estos casos nuestro registro no aporta información que no contenga la gráfica de seguimiento de la unidad o por la ausencia de continuidad de cuidados en estos casos.
MEJORANDO LA CALIDAD DE LOS REGISTROS DE ENFERMERÍA
L. Arantón Areosa, M.C. Carballal Balsa, A. Rodeño Abelleira, M. Varela López, M. Quintián Méndez y M. Tenreiro Rodríguez
C. H. Arquitecto Mardice.
Palabra clave: Calidad, Registros, Enfermería, Cuidados.
Introducción: Los registros de enfermería representan uno de los principales indicadores de calidad del trabajo enfermero y constituyen el instrumento básico de desarrollo de nuestra labor profesional, (permiten recoger la información del estado del paciente, detectar los problemas que presenta, planificar y registrar los cuidados que precisa, así como evaluar y modificar si es preciso, los cuidados dispensados). También suponen una base de datos importante para la actividad investigadora de enfermería y un respaldo legal frente a posibles demandas. Muchos datos, sin embargo, podrían estar perdiéndose y/o duplicando, lo que podría alterar la transmisión de información en el equipo y poner en peligro la continuidad de los cuidados enfermeros.
Objetivo: Evaluar los registros de enfermería en nuestro Centro, para determinar y desarrollar, si cabe, las medidas correctoras necesarias, que garanticen la adecuación a nuestra realidad profesional.
Material y método: Estudio descriptivo retrospectivo. análisis cuanti-cualitativo de las variables, documentación, identificación, monitorización, técnicas, medicación, cuidados y registros documentales, en 54 historias clínicas de pacientes hospitalizados. en función de la análisis bibliográfico realizado, se identifican las áreas de mejora y se establece su abordaje mediante la técnica cualitativa de consenso dentro del equipo investigador.
Resultados: Los parámetros con mayor índice de cumplimentación corresponden a monitorización y medicación administrada. Los cuidados de enfermería no aparecen registrados con frecuencia, aunque es obvio que se han aplicado; La evolución e incidencias de enfermería no siguen una estructura uniforme y con frecuencia duplican información ya reseñada. Tras el análisis de las áreas de mejora evidenciadas, se comunican los resultados a los responsables de unidad, proponiendo para su abordaje la realización de sesiones clínicas de enfermería, en cada planta, como forma de individualizar las acciones correctoras.
Conclusiones: Enfermería tiende a registrar más aquellos parámetros o técnicas relacionados directamente con intervenciones interdependientes, relegando sus observaciones y cuidados a un segundo plano; posiblemente minusvaloran su actividad o simplemente encuentran dificultades ("falta de tiempo", "carencia de metodología"). El abordaje de las áreas de mejora de forma específica en cada unidad, permite que las medidas a adoptar sean más específicas, lo que sin duda incrementa las posibilidades de éxito.
EVALUACIÓN DE LOS REGISTROS DE ENFERMERÍA
M. Rodríguez Díez, P. Fernández Arias, P. García Rodríguez, C. Pendás Álvarez y H. Lara Sánchez
Hospital de León, Dirección de Enfermería.
Palabra clave: Registros de Enfermería.
Objetivo: Homogeneizar los Registros de Enfermería en el Hospital de León estableciendo comunicación escrita entre los miembros del grupo, facilitar la realización de Cuidados de Calidad, garantizar un mecanismo de evaluación de los Cuidados Individuales del paciente.
Metodología: Dimensión Calidad Científico-Técnica
Población a estudio: Todas las H.C. de los enfermos ingresados en el Hospital de León.
Período de Estudio: Año 2001
Tipo de Estudio: Retrospectivo
Tipo de muestra: Aleatoria
Tamaño de la Muestra: 1.045 Historias Clínicas
Estándar: 81%
Fórmula del Indicador: nº de H.C. que cumplen el Estándar/ nº de H.C. evaluadas
Resultado: 99,80%
Conclusiones: Como se demuestra en el Estudio, la Enfermería del Hospital de León registra todos los datos de la Hoja de Valoración de Enfermería, en la que se reflejan las necesidades del paciente según el Modelo de Virginia Henderson.
PROPUESTAS DE MEJORA EN CURSOS DE SOPORTE VITAL (SV) BASADAS EN ENCUESTAS DE CALIDAD
M.A. Muñoz Caballero, J.J. García Morales, I. Puertas Vázquez, A. Moya García, I. García Morales y A. García Salas
Palabra clave: SVA.
Objetivo: Evaluar el grado de satisfacción del personal sanitario participante en un programa de formación continua en paciente crítico, y con ello establecer vías de mejora.
Material y método: Se revisan encuestas de calidad de cursos de SV, que se cumplimentan por los alumnos de manera anónima, buscando las puntuaciones máximas y mínimas.
Esta encuesta, diseñada por el director de docencia del hospital, consta de tres partes bien diferenciadas, como son: 1. Evaluación global del curso, 2. Evaluación nominal del profesorado, 3. Encuesta abierta.
Resultados: Se revisaron 271 encuestas divididas en: 3 cursos de SVA para FE, 3 cursos de SVA para DUE, 2 cursos de monitores en SVB para DUE, 4 cursos de SVB para AE y celadores.
En una escala de 1-10, todas las puntuaciones fueron por encima de 9. De todos los encuestados, independientemente de su categoría profesional, destaca una valoración muy alta para la definición de objetivos y el cumplimiento de horarios (10 en toda las encuestas), siendo mas críticos para la duración del curso (menores de 9,2)
En los FE, las puntuaciones > 9,8, son para el modelo del curso; < 9,5 para el horario y la duración del curso.
En los DE, puntuaciones > 9,6 para la organización del curso; < 9,1 para la adecuación del material al nivel del alumno.
En los monitores de SVB, lo mencionado para todas las categorías
En los AE y celadores, puntuaciones > 9,6 para el horario; < 9,3 para el material y la organización del mismo.
Todos los docentes son puntuados por encima de 9, siendo mejor puntuadas las clases prácticas que las teóricas, y teniendo puntuaciones de 10 para los megacodes.
Conclusiones: Atendiendo a los resultados, las vías de mejora son:
* Aumento de la duración de los cursos de SVAC, una jornada mas.
* Entrega de la documentación del curso con 15 días de antelación.
* Establecer mejoras en las vías de comunicación entre la organización y los futuros alumnos.
* Dadas las características de nuestro centro, por el momento no se pueden realizar actuaciones sobre los horarios.
CALIDAD DE CUMPLIMENTACIÓN DE LA GRAFICA DE ENFERMERÍA
J.I. Castillo Lorente, A.M. Soria Albacete, Y. Capel Bonachera, I. Urrea Gilabert y J.F. Cara Martín
Hospital de Poniente- Servicio Cuidados Críticos.
Palabra clave: Continuidad de cuidados, gráficas de enfermería, cumplimentacion de registros.
Introducción: Las gráficas de enfermería son un documento importante para el control de la situación clínica del paciente, para garantizar la continuidad de cuidados de enfermería así como un documento legal de la asistencia prestada al usuario.
Metodología: Estudio descriptivo retrospectivo de la cumplimentación de las gráficas de enfermería de UCI en base a criterios de calidad científico-técnica, de tipo normativo-explícitos, analizando datos de proceso; fuente de datos: listado de pacientes ingresados en UCI, muestra evaluada: gráficas de enfermería correspondientes a 54 pacientes obtenidos de forma aleatoria sobre un total de 473 ingresos para un nivel de confianza del 90%, período: 01/01/01 a 31/12/01, no excluyéndose ninguna de las historias valoradas.
Resultados: El índice de cumplimentación general resultante es de 95.66%, desglosándose de la siguiente forma:
- Incidencias individualizadas: 88,8%. Hemos considerado aceptable no rellenar este apartado en casos de alta a planta con incidencias correctamente cumplimentadas en el documento de alta de enfermería.
El principal motivo de no-consecución de este criterio es no escribir incidencias en caso de éxitus.
- Firma o identificación escrita del enfermero responsable del paciente: 96,29%.
- Anotación de constantes: 96,29%.
- Anotación de parámetros: 96,29%.
- Anotación de medicación administrada: 96,29%.
- Datos de filiación: 100%. Hemos aceptado la no-inclusión del teléfono de los familiares en la gráfica como válida pues esta información se encuentra disponible en la hoja estadístico clínica del paciente.
Conclusiones: Aunque el grado de cumplimentación obtenido resulta satisfactorio, es preocupante el hecho de que se suela dejar sin rellenar algunos datos de la gráfica en caso de éxitus del paciente, por lo que creemos conveniente sensibilizar al personal al respecto debido a lo serio del error y las repercusiones legales que puede acarrear.
ANÁLISIS DE CALIDAD DE LOS REGISTROS DE ENFERMERÍA
J. Ródenas Checa, R. Murillo Murillo, J. Contreras Gil, M.I. Argemí Campuzano y A. López Gálvez
Palabra clave: Registros de enfermería, Calidad, Documentación clínica.
Objetivos: 1) Analizar el nivel de cumplimentación de la hoja de valoración de necesidades en las unidades de medicina interna del Hospital Universitario Virgen de la Arrixaca. 2) Determinar las causas que intervienen en la no-cumplimentación de dicha hoja. 3) Diseñar medidas que permitan mejorar el nivel de cumplimentación.
Metodología: Para el primer objetivo se realizó un análisis descriptivo de la hoja de valoración de necesidades en las unidades de medicina interna, seleccionando una muestra aleatoria de las historias de enfermos ingresados en dichas unidades durante el primer trimestre del año.
Los parámetros a valorar son aquellos que la institución incluye en su manual de procedimientos. En dicho impreso se incluyen siete de las catorce necesidades propuestas por Virginia Henderson, esto se debe a que son las que con mayor frecuencia se encuentran alteradas, el resto de necesidades se recogerá si se produce una manifestación expresa por parte del enfermo o es detectada por la enfermera/o.
Las variables estudiadas son las siguientes: letra clara, fecha, motivo de ingreso, alergias, entorno familiar, necesidad de respiración, de alimentación, de eliminación, de higiene y estado de la piel, de reposo, de comunicación y seguridad; nombre, firma legible y turno del enfermero/a.
Para el segundo objetivo se elaboró un cuestionario destinado a los profesionales de enfermería de dichas unidades, pendiente de obtener los resultados.
Resultados: De una muestra de 81 episodios de hospitalización en Medicina Interna sobre un total de 830 pacientes, accedimos a 67 (82,71%), se han cumplimentado 51 hojas de valoración de necesidades básicas (76,12%) y 16 no (23,88%).
Las variables de mayor a menor oportunidad de mejora son: nombre y firma legible del enfermero, seguridad, turno, motivo de ingreso y entorno familiar, que acumulan el 56,8% del total de incumplimientos.
Conclusiones: Hay más de un 38% de no-cumplimentación de las variables que recoge la hoja de valoración de necesidades básicas de enfermería. Considerando muy conveniente una intervención precisa que garantice la calidad de los datos, en base a la trascendencia que esta información tiene, para el desempeño de la función propia de este colectivo.
CONSOLIDANDO LA CALIDAD: ACTIVIDADES DE ENFERMERÍA Y UTILIZACIÓN DEL PROCESO DE CUIDADOS
C. Llamas Urrutia Grupo Referentes Proyecto Profesinalización
SAP Sant Marti.
Objetivo: Conocer la utilización del Proceso de Cuidados (PC) y su posible relación con otras actividades de enfermería.
Diseño: Descriptivo transversal.
Ámbito: Atención Primaria (AP) urbana.
Sujetos: 116 enfermeras de medicina general de 10 equipos AP (EAP).
Medidas: Utilización PC con sus cinco etapas mediante auditoria de las visitas de atención domiciliaria (ATDOM). Con el Sistema Informático de AP (SIAP) se han obtenido las actividades/enfermera/año. Sólo hemos considerado las visitas programadas, los domicilios y las extracciones sanguíneas. Los datos se han agrupado según EAP y fecha apertura de éstos.
Resultados: Se realizaron un total de 517 auditorias (89,1%). Utilización del PC: No se utiliza completo, las etapas aparecen registradas de forma desigual (valoración 52,5%, diagnóstico 33,4%, planificación 23,2%, ejecución 69,6% y evaluación 3,5%). Por EAP observamos que se utiliza más el PC en los 5 más antiguos (excepto en un caso atribuible a la falta de potenciación por parte de la dirección del EAP) que en los 4 que llevan menos de 5 años funcionando. Actividades: No hay diferencias estadísticamente significativas en las extracciones ni en los domicilios. Si las hay en la programada del centro entre los 6 EAP más antiguos (promedio: 1111 programadas/enfermera/año) y los 4 de reciente apertura (1870 programada/enfermera/año).
Conclusión: No se utiliza de forma correcta el PC.
Aparece una relación significativa según antigüedad de los centros (excepto en un caso):
Los más antiguos realizan menos programada pero utilizan más el PC, en los EAP nuevos ocurre a la inversa.
SISTEMA DE INFORMACIÓN CUALITATIVA - CUANTITATIVA DE LOS CUIDADOS DE ENFERMERÍA, PARA LA MEJORA DE LAS DECISIONES
P. Pérez Company y D. Cosialls Pueyo
Hospital Vall d'Hebron, Pabellon Docente (1ª Plta.)
Palabra clave: Información, gestión, cuidados.
Objetos: Estructurar la información sobre los cuidados, sus resultados y los recursos, de tal manera que permita avanzar en el conocimiento del producto enfermero y de la calidad de su prestación al mismo tiempo que ayude a mejorar los problemas que se observan.
Metodología: Se reúne la información cualitativa y cuantitativa del producto, describiendo sus distintos elementos para ofrecer una lectura global y a la vez especifica. Se identifica el mínimo común múltiplo informativo que permite ofrecer elementos de gestión.
La propuesta se desarrolla teniendo como eje central la aplicación de la función de cuidar concretada en planes de cuidados estándares y su uso como instrumento de información. La información se obtiene del proceso de atención: la situación previa del paciente, la inicial del proceso, el perfil diagnóstico; los diagnósticos, los problemas interdependientes y las complicaciones, la planificación; resultados esperados y tratamiento, el perfil al alta.
Mediante la casuística se fijan poblaciones de tipo homogéneo y excepciones a esa línea, incidentes, errores, complicaciones ocurridas durante el proceso, los medios que se habían previsto y los que se han utilizado, el tiempo y los costes.
Resultados:1) Elaboración del contenido de la información en dos niveles diferenciados; la clínica y de gestión. Por epígrafes: Actividad, Calidad, Personas, Coste, etc. Conteniendo los siguientes elementos: concepto, fuente, cifras básicas para el cálculo, indicadores intermedios, indicadores finales. 2) Cuadros de mando también diferenciados, construidos de forma que señalan los puntos fuertes y débiles, las comparaciones estándar - real, la posición relativa, tendencias.
Conclusiones: La elaboración de un único bloque de información que interrelacione todos los elementos imprescindibles para la toma de decisiones puede ayudar a conocer y a mejorar luego, la calidad de los cuidados.
CUIDADOS DE ENFERMERÍA INFORMATIZADOS EN PLANTAS DE HOSPITALIZACIÓN QUIRÚRGICAS
S. García Velasco Sánchez Morago, E. García Puente y A. Fernández Simancas
Palabras clave: Cuidados de enfermería, planes de cuidados, Enfermería, registros informatizados.
Objetivo: Valorar los cuidados de enfermería reflejados mediante una herramienta informática como es el programa GACELA de Tecnogest en dos plantas de hospitalización del área quirúrgica. Este programa nos ha permitido introducir en el Hospital la metodología de planes de cuidados (PC), tan necesaria en nuestros días, además de permitirnos sustituir los registros clásicos de papel de la historia de enfermería (gráfica, valoración y comentarios de enfermería, control de pruebas).
Método: El Complejo Hospitalario de Ciudad Real es un hospital del Grupo II formado por dos Hospitales (Hospital Ntra. Sra. de Alarcos y Hospital Ntra. Sra. del Carmen) separados apenas por un kilómetro entre sí, con una dotación de unas 500 camas. En abril de 2001 se inicio la instauración de metodología de PC en las unidades de hospitalización, mediante el programa GACELA, basado en el modelo de enfermería de Virginia Henderson, en 5 unidades del Complejo, 4 del Hospital de Alarcos (Cirugía General, Nefrología, Oncología-Hematología y Cardiología) y una del Hospital del Carmen (Especialidades Quirúrgicas). Se describen los PC realizados en las plantas quirúrgicas (Especialidades Quirúrgicas del Hospital del Carmen y Cirugía General del Hospital de Alarcos), debido a ser las dos primeras unidades que comenzaron a funcionar con esta metodología así como a las características similares de los pacientes que reciben.
Resultados: Después de un año de funcionamiento con PC a través del programa Gacela (desde el 21 de mayo de 2001 hasta el 21 de mayo de 2002), los ingresos que ha habido en las plantas han sido de 3295, realizándose 2251 PC: 768 PC directos (34,12%), 1214 PC estándar (53,93%) y 269 PC individualizados (11,95%). El porcentaje de pacientes a los que se les hace un PC es de 68,32% y la media de paciente con PC es de 1.
Conclusiones: La incorporación de la metodología de PC mediante una nueva tecnología como es los registro informáticos nos han demostrado ser una herramienta válida para su aplicación en los pacientes quirúrgicos de nuestro centro.
Fuente de financiación y conflicto de intereses: (si los hubiese).
DERIVACIONES EXTERNAS POR GRD: UN PROMETEDOR INDICADOR DE EFICIENCIA
R. Díez Caballero, R.M. Tomàs Cedó, Ll. Colomés Figuera y Ll. Nualart Berbel
Grup SAGESSA. Epidemiología, Evaluación.
Palabra clave: Derivación, GRD, hospital, productos intermedios.
Introducción: La puesta en marcha de un nuevo sistema informático el 1/8/01, nos brindó la oportunidad de explotar los datos de las derivaciones externas (a otros centros) de pacientes para pruebas, visitas y tratamientos no disponibles en nuestro hospital. La posibilidad de relacionar derivaciones con el GRD del paciente permitiría conocer el perfil por patología.
Objetivos:a) Determinar la factibilidad de relacionar los GRD y las derivaciones de hospitalización. b) Conocer la distribución por tipo y GRD.
Método: Derivación de hospitalización se ha definido como aquella solicitada durante el ingreso y los 7 días posteriores al alta. Para un hospital comarcal (con mayor frecuencia de derivación externa) se han seleccionado las derivaciones y altas (CMBDAH) desde el 1/8/01 al 30/4/02. Se han relacionado por el número de asistencia, separadamente para visitas y pruebas o tratamientos. Se han utilizado: el paquete Clinos (versión GRD: HCFA 16.0), consultas MSAccess y MSExcel.
Resultados: En 9 meses se han solicitado un total de 174 derivaciones en 1.191 episodios de hospitalización, distribuidos en 77 GRD diferentes. El 25% de las derivaciones se concentraban en sólo 7 GRD y el 75% en 36 GRD. El GRD que acumulaba mayor número de derivaciones fue el 243 (patología columna): un 6,3%. El GRD 239 (neoplasia músculo-esquelética) tenía el mayor índice de derivaciones por alta (88/100 altas), seguido del GRD 206, hepatopatía excepto cirrosis (83/100 altas). Las pruebas o tratamientos (154) se observaban en 68 GRD; en 6 GRD se acumulaban el 25%, y en 30 GRD el 75%. Las visitas derivadas (20) se distribuyeron en 17 GRD (el 25% en 3). El tipo de derivación presentó buena correspondencia clínica con la patología de ingreso.
Conclusiones: La explotación de derivaciones externas por patología (GRD) se ha mostrado factible. Los tipos de derivación solicitados son clínicamente coherentes con la patología; esto apunta a un sistema de información prometedor para evaluar la aplicación de las guías clínicas y para la gestión clínica de los recursos de derivación. Esto último es especialmente relevante en Cataluña donde los hospitales tienen transferido el riesgo financiero de una parte de las derivaciones (productos intermedios).
INFORMATIZACIÓN DE LOS INFORMES DE ALTA DE CIRUGÍA AMBULATORIA EN UN SERVICIO DE UROLOGÍA
M. Iraburu Elizondo, A. Santiago González de Garibay, M. Montesino Semper, J. Jiménez Calvo, A. Muruzábal Martínez y J. Jiménez Aristu
Hospital Virgen del Camino, Medicina Preventiva.
Palabras clave: Cirugía mayor ambulatoria, Historia Clínica Informatizada.
Resumen: A la hora de iniciar la cirugía mayor ambulatoria (CMA) en nuestro hospital y hacer el análisis de campos de fuerza, una de las fuerzas en contra era la falta de protocolos de alta hospitalaria. La implantación de la Historia Clínica Informatizada (HCI) en los quirófanos permitía diseñar un plan de informatización de los informes de alta de CMA que por extensión incluiría también la cirugía menor ambulatoria.
Objetivos: Cumplimentar la hoja quirúrgica informatizada de cada paciente en el propio quirófano. Confeccionar un informe de alta informatizado que se entregaría en mano a todos los pacientes sometidos a cirugía urológica ambulatoria.
Metodología: Se protocolizaron los informes de los procedimientos quirúrgicos ambulatorios (PQA) más frecuentes y las recomendaciones para el paciente derivadas de éstos. Los médicos del Servicio se comprometieron a cumplimentar en el quirófano las fichas quirúrgica y de recomendaciones para el paciente, estuvieran éstas protocolizadas o no, confeccionando con ellas el informe completo y definitivo que entregarían al paciente en mano.
Resultados: Se protocolizaron los 4 procedimientos principales: cirugía de la incontinencia, vasectomía, circuncisión y elongación de frenillo. De los 580 PQA realizados entre enero de 2001 y mayo de 2002, el 82% tenían protocolizado el informe del procedimiento y el 79% las recomendaciones. En el 100% de los casos se realizó en tiempo real el informe definitivo que fue entregado al paciente en mano quedando toda la información registrada en la HCI. Se logró un registro diferenciado de los PQA mayores (113) y menores (467).
Conclusiones: El nivel de protocolización alcanzado ha sido óptimo. La cumplimentación de la ficha quirúrgica y de la de recomendaciones por el cirujano directamente en la HCI evita retrasos, errores de transcripción y conlleva una mejor gestión de la información. Ha supuesto una mejora en la calidad asistencial conseguir que todos los pacientes sometidos a cirugía urológica ambulatoria recibieran en mano un informe completo, definitivo y reglado que a su vez queda registrado como documento en la HCI. Se han logrado dos registros diferenciados de la cirugía ambulatoria mayor y menor.
ESTRATEGIAS DE MEJORA EN LA PREVENCION DE ERRORES DE MEDICACION EN UN HOSPITAL UNIVERSITARIO
L. Mendarte Barrenechea
Palabra clave: Error de medicación, dispensación de medicamentos, prescripción preimpresa, bombas de perfusión intravenosa, normas de administración de medicamentos.
Introducción: El Hospital Universitario Vall d'Hebron que cuenta con 1350 camas de hospitalización especializada dispone del sistema de distribución de medicamentos en dosis unitaria en el 50% del hospital. En el resto del hospital dispone de un sistema de dispensación individualizada para medicamentos especiales o de alto riesgo y el resto de medicación por el sistema tradicional de reposición de botiquines en planta.
Objetivos: 1) Implantación de un sistema de notificación, registro y análisis de errores de prescripción, transcripción y dispensación para establecer estrategias de prevención de errores y mejora de los sistemas. 2) Disminuir el riesgo de errores de medicación mediante la implantación de un sistema prescripciones y gráficos de administración de medicamentos preimpresos. 3) Disminución de variabilidad en los sistemas de administración de medicamentos en perfusión intravenosa y medicación de alto riesgo de error.
Metodología: Se formó un grupo de trabajo formado por farmacéuticos que elaboró una hoja para la recogida de datos sobre errores de medicación que se dio a conocer a los farmacéuticos del servicio. Los farmacéuticos del servicio notificaron voluntariamente los errores detectados en la prescripción médica en el sistema de dosis unitaria y en las prescripciones de medicación especial. Las enfermeras y médicos de las unidades piloto notificaron errores de dispensación, transcripción y errores inducidos por dificultades en la interpretación de las gráficas de administración impresas informáticamente. También se recogieron errores o potenciales errores de administración notificados espontáneamente por médicos y enfermeras del hospital fuera de las áreas que disponen sistema de distribución en dosis unitaria. Se utilizó la base de datos de la fundación Ruiz-Jarabo 2000 para la recopilación y análisis de los errores y errores potenciales detectados.
Resultados: Se estudiaron un total de 167 errores. 0,59% de los errores que contribuyeron a la muerte del paciente; 1,19% de errores que requirieron la administración de otros medicamentos y o prolongado la estancia del paciente; 10,07% de errores que requirieron la monitorización del paciente y el 87,52% entre errores que no produjeron lesión y/o circunstancias capaces de producir error. De los errores potenciales un 66% se trataba de errores de sobredosificación u omisión y un 8,3% de errores por medicamento erróneo ya fuera en la prescripción o la transcripción. Con el objetivo de reducir la repetición de estos errores se han realizado diversas mejoras en el programa de dosis unitaria que permiten la detección de sobredosificaciones y mejoras en las graficas de administración de fármacos que ayudan a la interpretación de los fármacos a administrar y evitan omisiones. Además se ha disminuido la variabilidad de la prescripción de bombas de perfusión intravenosa.
Conclusión: La monitorización de los errores de medicación permite el establecimiento de estrategias que ayudan a la disminución de errores con los medicamentos y una mejora de la calidad asistencial.
OPTIMACIÓN DE LOS SISTEMAS INFORMÁTICOS EN UNA UNIDAD DE CODIFICACIÓN
L. Peña Martínez, B. Salcedo Muñoz, A. Nieve Olasagarre, M. Díaz Calvet, A. Vidan Astiz y M. Iraburu Elizondo
Hospital Virgen del Camino, Medicina Preventiva.
Palabra clave: Codificación. Sistemas informáticos.
Objetivo: Describir la relación entre un programa de codificación y la Historia Clínica Informatizada (HCI)
Metodología: Se diseña una aplicación informática a partir de enero de 2001 adaptada a las necesidades de la Unidad de Codificación. Posteriormente se relaciona con la HCI en proceso de implantación en el hospital. Se permite así acceder directamente desde la aplicación de codificación al informe de alta de la HCI y a su vez desde ésta a los datos de codificación de las altas hospitalarias.
Resultados:1) Conocimiento automático de la carga de trabajo. La aplicación muestra el total de altas discriminando las codificadas de las no codificadas. 2) La codificadora emplea más tiempo en cada informe al asumir todo el proceso de codificación: selección, lectura, codificación y grabado del informe. 3) Control de las altas cuyo GRD corresponde a un procedimiento quirúrgico no relacionado con el diagnóstico principal (GRD 468, 477). 4) Disminución de las solicitudes de historias en papel por acceder a todos los datos clínicos de la HCI. 5) Reducción mensual de las altas no codificadas (GRD 470) al no depender de los circuitos de envío. 6) Los servicios médicos acceden a la codificación de los informes elaborados en la HCI. 7) La evolución del trabajo está mediatizada por las incidencias del programa informático.
Conclusiones:1) La nueva aplicación y su relación con la HCI satisfacen las necesidades de información necesarias para el trabajo en la Unidad. 2) Dejamos de ser dependientes de varios circuitos administrativos e informáticos para serlo de las incidencias de la aplicación actual. 3) El Case Mix mensual se aproxima más al anual del hospital al quedar menos informes sin codificar. 4) La calidad de codificación mejora por la normalización del informe de alta, la aportación de datos de la HCI, la detección automática de errores que ofrece el programa y la disminución de errores de transcripción. 5) La relación entre ambas aplicaciones permite mejorar la calidad de codificación y las bases de datos, por el control que pueden ejercer sobre el circuito los distintos servicios implicados, para beneficio mutuo.
EL REGISTRO DE TUMORES HOSPITALARIO: UN INSTRUMENTO PARA LA MEJORA DE LA CALIDAD ASISTENCIAL ONCOLÓGICA
F. Macià Guilà, M. Casamitjana Abella, I. Collet Diví, I. López Tolosa y M. García Carasusán
Hospital del Mar, Unitat de Prevencio i Registre.
Palabra clave: Registro de cáncer; cáncer; indicadores; sistemas de información.
Objetivo: Mostrar la capacidad de un registro de tumores hospitalario para la evaluación y monitorización de la calidad de la atención oncológica hospitalaria, a partir de una serie de indicadores de proceso obtenidos de forma estandarizada y sistemática.
Metodología: El Registro de Tumores del Hospital del Mar (RTHMar) constituye un sistema de información integrado a la red hospitalaria. Se nutre básicamente de dos fuentes de identificación de casos: los informes de anatomía patológica (codificación SNOMED) y los de alta hospitalaria (CIE-9). Cada registro comprende unos 60 ítems, relativos a la identificación y seguimiento del paciente, características del tumor, diagnóstico y tratamiento. Una parte sustantiva de dicha información es incorporada automáticamente, por captación de datos ya existentes en el sistema. El resto se obtiene principalmente a través de la Estación Médica de Trabajo, aplicación que permite acceder al historial clínico informatizado de cada paciente. Se utilizan también fuentes de información complementarias como Hematología, Radioterapia, Cuidados paliativos y Comités de Tumores. El seguimiento de los casos, una de las tareas fundamentales de todo registro, se efectúa de forma automatizada. El RTHMar dispone de un programa propio de control de calidad de los datos que garantiza la fiabilidad de los indicadores obtenidos.
Resultados: El total de cánceres registrados en el año 2001 fue de 1.267, lo que supone un incremento del 8% respecto al año anterior. En el 93,4% de los casos se trataba de pacientes diagnosticados y tratados en nuestro hospital. El 61,7% procedían de los distritos municipales de referencia. En el 32,4% la vía de entrada fue el servicio de urgencias. Se obtuvo confirmación anatomopatológica en el 94,1% de los tumores (85,5% mediante histología). El 43,7% se diagnosticaron en estadio local y el 87,4% recibieron tratamiento oncológico. El intervalo de tiempo transcurrido entre la primera consulta al hospital y el tratamiento fue de 28 días de mediana.
Conclusiones: El RTHMar desempeña un notable papel en la medida, evaluación y monitorización de la calidad asistencial a los pacientes oncológicos. Sería deseable la generalización de dichos instrumentos y el desarrollo y estandarización de los indicadores proporcionados, para posibilitar la comparación interhospitalaria.
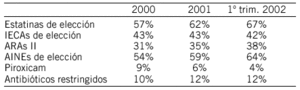
EVOLUCIÓN Y VARIABILIDAD DE LA PRESCRIPCIÓN DE IECA Y ARAII EN 5 ZONAS BASICAS DE SALUD
N. Nieto Fumanal, R.M. Tomàs Cedó, A. Collado Cucó, L. Ríos Vallès, Ll. Colomés Figuera y Ll. Nualart Berbel
SAGESSA Epidemiología, evaluación e información.
Palabra clave: Prescripción de fármacos, Atención Primaria de Salud, IECA, ARAII.
Introducción: En Cataluña, el riesgo de desviación presupuestaria de prescripción farmacéutica ha sido transferido total o parcialmente a las Zonas Básicas de Salud (ZBS). Nuestro Grupo gestiona 5 ZBS y monitoriza sus indicadores de prescripción. Los antihipertensivos IECA+ARAII son de interés porque constituyen medicación crónica, de considerable volumen y son un binomio terapéutico: los ARAII, más caros, sustituyen a los IECA solo en indicaciones limitadas. Además, en enero 2001 se introdujeron los precios de referencia (PR) para IECA.
Objetivos: Del conjunto de productos puros de los grupos IECA y ARAII: a) Determinar el efecto de la introducción de los PR sobre los hábitos de prescripción y el gasto. b) Conocer la variabilidad de los hábitos de prescripción entre ZBS.
Material y método: Período: 2000-2001 (3 ZBS) y 2001 (2 nuevas ZBS). Ficheros remitidos por CatSalut de: a) Prescripción mensual por ZBS, facultativo y producto; b) Vademécum de productos (uno por actualización). Se analiza por trimestres, por ZBS y subgrupo (IECA y ARAII): gasto total, PVP medio/envase y % envases ARAII/ (IECA+ARAII). Programas utilizados: MSAccess, MSExcel.
Resultados:En 3 ZBS (2000-2001): El gasto conjunto de ARAII+IECA no ha disminuido en ninguna ZBS, a pesar de los PR. Para los IECA, el PVP medio ha disminuido. El gasto total IECA ha disminuido, excepto en una ZBS donde ha sido estable por aumento del nº envases. Para los ARAII, han ido aumentando el nº envases y el gasto total. Además, en 2/3 ha aumentado también el PVP medio/envase (a pesar de PVP invariables).
En las 5 ZBS (2001): Los % de ARAII varían ampliamente (de 22% a 42%) entre ZBS, pero a nivel ZBS la variación (al alza) es mucho menor.
Conclusiones: Los PR no han incidido en disminuir el gasto conjunto. El decremento de gasto IECA ha sido compensado por el incremento de gasto ARAII (aumento de nº envases y PVP medio), resultando un gasto total conjunto estable o incluso algo superior. Se observa gran variabilidad en la distribución ARAII+IECA entre ZBS. Un análisis detallado y un proceso de Benchmarking interno contribuiría al conocimiento y reducción de dicha variabilidad.
COMO INCREMENTAR LA CALIDAD EN LA ATENCIÓN CON LA EXPLOTACIÓN DE UNA BASE DE DATOS
M. Cruz Román, M. Boqué Cavallé, F. Oliver Robres, A. Palau Galindo, J. San Miguel San Martíne y D. Villarreal Benítez
Palabra clave: Atención.
Objetivo: En el Área Básica de Salud Reus-V pretendemos mejorar de forma continuada la calidad en la atención a nuestros usuarios, por lo que hemos puesto en práctica, con los recursos y avances tecnológicos que disponemos, diversas acciones encaminadas a conseguir este objetivo.
Metodología: Nuestro centro posee un programa informático de gestión de historias clínicas OMI-AP (Atención Primaria), que permite el registro de los datos de forma sencilla y homogénea y su posterior explotación. Entre las aplicaciones que posee este programa existe OMI-AD que ayuda a estructurar toda la información almacenada. Esta información se exporta a Microsoft Access y se tratan los datos para crear y extraer la información que se necesite.
Resultados: Antes de la entrada en vigor de la Orden del 23 de julio de 2001 sobre recogida de datos del fichero de Prestación Farmacéutica del Servei Català de la Salut, todos los pacientes tenían introducido el Código de Identificación Personal para que así en todas las recetas emitidas informáticamente conste dicho código, indispensable para la dispensación del medicamento. Todos los pacientes de Pediatría cuando cumplen 15 años, se les informa personalmente del cambio a Médico de Familia. Cuando un médico de cabecera se jubila, todos sus pacientes son informados personalmente. Cuando la Agencia Española del Medicamento advierte sobre un tratamiento, se avisa a todos los pacientes con ese tratamiento y se les cita para su revisión. En la Atención Primaria del Grup Sagessa, existe una herramienta para analizar y evaluar a través de unos indicadores diferentes aspectos como los datos de actividad, el nivel de resolución, el consumo de recursos,... La mayoría de estos indicadores se extraen a través de las consultas informáticas.
Conclusiones: Al poseer una base de datos muy depurada, en la que se puede extraer información fiable y comprensible de una forma rápida, esto repercute positivamente en la atención al usuario. Por lo que, en nuestro centro, apostamos por una actitud constante hacia la continua utilización de estos recursos, incrementando así la calidad en la asistencia ofrecida al usuario.
EVALUACIÓN DE MEJORA DE ACTIVIDADES DEL PROGRAMA DE EPOC TRAS LA IMPLEMENTACIÓN DE MEDIDAS CORRECTORAS
M.R. Hernández Vera, M.A. Mota Segura, M.E. Gutiérrez Peralta y M. Contreras Oliveros
Centro de Salud Lorca Centro.
Palabra clave: EPOC, Criterios.
Objetivos: Mejorar el diagnóstico de EPOC en el Centro de Salud.
Metodología: Realizamos un ciclo de mejora con evaluación inicial en Mayo de 2001, basada en el cumplimiento de criterios referentes a normas técnicas mínimas de EPOC en los pacientes incluidos en Programa del Centro de Salud Lorca Centro, correspondiendo el presente estudio a la reevaluación tras la implementación de las medidas correctoras. Escogemos una muestra de 70 casos de forma aleatoria. Nuestra evaluación es de carácter interno, retrospectiva y con relación a las personas responsables de extraer los datos es cruzada.
Resultados: Tras la primera evaluación hicimos una reunión de equipo para mostrar los resultados obtenidos y proponer actividades que mejoraran nuestra atención al paciente con EPOC. Acordamos todo el equipo hacer un esfuerzo por depurar el registro del programa ya que en el estudio de causas vimos que esta era una de las principales (no está actualizado e incluimos a enfermos respiratorios que no son EPOC). Otra medida fue una sesión monográfica sobre la realización e interpretación de espirometrías y un recordatorio sobre las normas técnicas mínimas referentes a este programa. En la reevaluación, obtenemos una mejora global de un 30%. Los criterios con mayor mejora hacen referencia a anamnesis sobre infecciones respiratorias previas (mejora relativa de 71,4%), hábito tabáquico (mejora relativa de 66,37%); exploración física: auscultación cardiaca (mejora relativa de 51,83%) y coloración de piel y mucosas (mejora relativa de 27,62%). No se obtiene mejora significativa en realización de espirometría, recogida de datos sobre riesgos laborales ni en presencia de edemas, así como en la realización de exploraciones complementarias (ECG y Rx de Tórax).
Conclusiones: Obtenemos cierto grado de mejora, a pesar de lo cual es insuficiente. La mejora obtenida es a expensas de criterios que evalúan actividades de anamnesis y exploración física, Dado que el criterio diagnóstico para EPOC es espirométrico pensamos que debemos seguir haciendo esfuerzos en dos sentidos: 1) Formación continuada con respecto a EPOC y en la realización e interpretación de espirometría. 2) Actualización del registro de programas de forma que sólo los pacientes con criterios espirométricos aparezcan en el mismo.
HERRAMIENTA PARA LA AUTOMATIZACIÓN DE LA GESTIÓN DEL PROCESO DE INSEMINACION ARTIFICIAL CON SEMEN DE DONANTE (IAD)
J.M. Moreno Cebeira, M.J. Colmenero Ruiz, M.C. Herrero Alonso y J.M. Gasalla Herraiz
Palabra clave: Gestión de Información, Base de Datos, Reproducción Asistida.
Objetivos: Generación e implantación de una herramienta informática para la gestión de la información y la documentación de las muestras de semen de donante de la Unidad de Técnicas de Reproducción Asistida.
Material y métodos: Diseño de una base de datos en Access, multipuesto a través de la red del hospital, protegida con claves de acceso a dos niveles.
Resultados: La herramienta facilita la gestión del proceso de Inseminación artificial con semen de donante (IAD).
Posibilita la consulta en tiempo real de las dosis seminales existentes para las pacientes en ciclo de estimulación.
Permite la reasignación del material (respetando la compatibilidad), optimizando así la gestión de excedentes por suspensiones de ciclos.
Integra la información de los resultados clínicos y de laboratorio (seguimiento de los embarazos conseguidos y las tasas de recuperación de espermatozoides móviles).
Permite la consulta del estado de cada dosis específica a tiempo real.
Permite un registro de trazabilidad de las IAD por Donante, Banco de semen de procedencia y mujer inseminada.
Proporciona los datos de actividad.
Facilita la gestión económica de asignación de costes al proceso, posibilitando la generación de informes al Área Económico Financiera, con asignación directa al nº de historia que genera el gasto.
Genera informe al departamento de compras para el abono al proveedor correspondiente.
Conclusiones: La utilización de un gestor de base de datos como aplicación interdepartamental es una herramienta útil para la gestión integral del proceso de IAD. Esta aplicación comercial abierta se adapta a las necesidades reales de nuestros procesos. Al estar accesible desde cualquier ordenador integrado en la red del hospital, permite su uso en tiempo real para la consulta o actualización de los datos. Facilita la gestión administrativa inherente al proceso, exigida tanto por la organización como por la legislación.
AUMENTAR LA FACTURACIÓN A TERCEROS EN EL SERVICIO DE URGENCIAS DE ATENCIÓN PRIMARIA DE TOTANA
M. Navas Pleguezuelos, J.A. Martínez Castillo, C. Cano Rodríguez, P. Martínez Ruiz y E. Pelegrin Rodríguez
SUAP
Palabra clave: Atención Primaria, Calidad en la gestión de los servicios. Servicios de información.
Introducción: El Servicio de Urgencias de Atención Primaria (SUAP) de Totana atiende pacientes en horario no cubierto por el Centro de Salud. En los contratos-programa previos del servicio se han establecido compromisos para tramitación de formularios de gestión de cobros a terceros que no han podido cumplirse.
Objetivos: Evaluar y mejorar la calidad de la gestión de cobros a terceros.
Metodología: Se analiza el problema mediante un diagrama de causa efecto y se definen tres criterios de calidad, "c1" consta "supuesto facturable" en HC, "c2" consta "cumplimiento de formulario" y "c3" consta "tipo de accidente", especificando aclaraciones y excepciones para cada uno. La fuente de datos ha sido el registro de HC del SUAP de Totana y el marco muestral las hojas de atención cumplimentadas durante el último trimestre de 2001. Se han seleccionado mediante muestreo sistemático aleatorio para "c1" 96 casos ( precisión de 10% y nivel de confianza de 95%) y 43 casos para "c2" y "c3" (precisión de 15% y nivel de confianza de 95%). La dimensión estudiada es científico-técnica y la evaluación es interna, retrospectiva y autoevaluada.
Resultados: En la evaluación inicial los cumplimientos han sido 2,08% para "c1", 55,81% para "c2" y 46,41% para "c3. Los incumplimientos han sido 94 para "c1", 42 para "c2" y 13 para "c3". El criterio 1 acumula el 63,9% de los incumplimientos, y los criterios 1 y 2 el 91,28%. Las medidas correctoras han ido dirigidas a informar a los profesionales implicados sobre los procedimientos, la organización y los recursos que facilitan la tramitación con un método participativo y motivador. En la reevaluación los cumplimientos han sido 94,79% (pdif < 0,01) para "c1", 88,37% (pdif < 0,05) para "c2" y 79,07% (pdif < 0,05) para "c3. Los incumplimientos han sido 5 para "c1", 11 para "c2" y 11 para "c3". La disminución de los incumplimientos ha sido de un 81,8%.
Conclusiones: En la gestión de los SUAP existen oportunidades de mejora que pueden abordarse con una metodología sencilla y buenos resultados. Se ha mejorado significativamente por lo que se ha iniciado monitorización; se elige como indicador el nº de facturaciones a terceros por mes.
DISEÑO DEL NUEVO FORMATO DE ACCIONES CORRECTIVAS/PREVENTIVAS DEL SUMMA-061
C. Infante Rodríguez, M.A. Pérez Cuevas, V. Hernández Jaras, C. Jiménez Domínguez, A. Cabañas Martínez e I. Segovia Robles
Palabra clave: Acciones correctivas/preventivas. Registros de calidad. Sistemas de información.
Objetivo: Presentación del diseño del nuevo formato respondiendo a las necesidades de: a) Unificar el registro de dichas acciones. b) Recoger el origen y las causas que las motivan. c) Definir las responsabilidades de quienes las gestionan. d) Marcar los plazos para su implantación definitiva.
Metodología: El formato queda dividido en cuatro apartados:
1. Área de la que proviene la acción: Cada acción lleva un registro numérico que permite su seguimiento individualizado.
2. Apertura: 2.1: Origen: Reclamaciones del usuario. Auditorias. No conformidades detectadas durante el desarrollo de tareas habituales. Revisión por la Dirección del Sistema de Gestión de la Calidad. 2.2: Causa: Breve descripción. 2.3: Descripción de la acción propuesta: Puede incluir la elaboración de documentos así como las fases previstas para su correcta implantación. 2.4: Responsable de la gestión e implantación. Siempre del área/áreas implicadas en la acción. 2.5: Fechas inicial y final estimativas de la implantación. 2.6: Aprobación de la acción.
3. Seguimiento: Realizado por el responsable del Área de Calidad. 3.1: Fecha. 3.2: Firma.
4. Cierre: 4.1: Motivo: Si la acción se da por cerrada debe quedar justificado el fundamento de dicho cierre. 4.2: Anexo de evidencias: SI NO. 4.3: Eficacia: Las acciones no eficaces generan una nueva acción.
Resultados: En el año 2001 se abrieron 37 acciones de las que 28 están cerradas. Las nueve restantes se encuentran en fase de implantación.
Conclusiones: 1) El registro unificado agiliza la implantación de las acciones. 2) Favorece el seguimiento de cada acción por parte de una persona responsable de gestionarlas. 3) Resulta, por tanto, una herramienta eficaz.
ELABORACIÓN DE UN TRÍPTICO INFORMATIVO
S. Sánchez Rojo, J. Domenech Calvet, R. López Tiñena, M. Boix Ricart y X. Fort Barbarà
Palabra clave: Información rápida y comprensible.
Introducción: La dirección del Centro Médico Quirúrgico de Reus se planteó la necesidad de informar a sus posibles clientes de una manera rápida y comprensible de todo lo que puede ofrecer el centro tanto en servicios como en valores.
Objetivos: Elaboración de un tríptico informativo del centro.
Material y métodos: Se realizó una revisión y recopilación bibliográfica. Se creó una comisión que elaboraron y distribuyeron los distintos ámbitos a introducir en el tríptico asignándose un responsable para cada uno de los temas. Los ámbitos que se decidieron poner en el tríptico fueron: 1) portada con foto del centro, logotipo y bienvenida, 2) descripción del centro, 3) pequeño recordatorio histórico del centro, 4) valores del centro, 5) cartera de servicios, 6) breve información de la estructura del centro, 7) información general, 8) código ético, 9) derechos y deberes del paciente, 10) recomendaciones y servicios que ofrece el centro en caso de ingresos, 11) ubicación del centro: dirección, teléfono, fax, e-mail.
Todos ellos se han distribuido de manera que siguen una lógica. Se pusieron fotos en sitios estratégicos del póster para hacerlo más ilustrativo.
Resultados y conclusiones: Elaboración de un tríptico desplegable con toda la información sobre el centro, de fácil manejo (tamaño bolsillo) y comprensión y visualmente agradable. El tríptico ha sido traducido al castellano, eusquera, gallego, inglés, francés, italiano, alemán, ruso, holandés y árabe, ya que al centro acceden clientes de estas nacionalidades.
VALIDACIÓN DEL REGISTRO DE TUMORES DEL CENTRO ONCOLÓGICO DE GALICIA
M.J. Pita, C. Veiras, J.L. Candal y B. Candia
Palabra clave: Registro, cáncer, tumores.
Introducción: El Registro de Tumores del Centro Oncológico de Galicia es un Registro Hospitalario de Cáncer, que recoge información desde el año 1991. Contiene un total de 18.586 casos, de los que 2194 corresponden al año 2000.
La explotación de la información de este registro para la Gestión de la Calidad del Centro Oncológico requiere de una validación que garantice la fiabilidad de los datos. Por este motivo, y con el fin de obtener de forma automatizada indicadores de calidad, se hace necesario proceder a la validación de su contenido.
Objetivos:1) Identificar variables críticas para los indicadores de calidad, 2) Evaluar la fiabilidad del contenido de las diferentes variables del registro, 3) Determinar las propuestas para la mejora de calidad de la información en su caso
Material y métodos: A partir de la información disponible sobre el registro, se diseña un estudio para determinar la fiabilidad global del mismo. Se procede a la evaluación de los datos referidos al año 2000, y se calcula el tamaño muestral necesario, con afijación proporcional por localización y sexo. Se identifican las variables críticas y se revisan las historias clínicas correspondientes. Los resultados se recogen en una base de datos y son tratados con el Paquete estadístico SPSS/PC, aplicando para el estudio de la fiabilidad los índices de concordancia (índice kappa).
Resultados: Se obtienen unos resultados que evidencian una muy alta fiabilidad del registro, superando el 97%. Se identifican además oportunidades de mejora y la posibilidad de aumentar el grado de cumplimentación en algunas de las variables a través de la mejora de comunicación con alguno de los centros de derivación.
Conclusiones: La información contenida en este registro puede ser considerada segura para obtener indicadores de calidad automatizados.
La validación del registro permite además aumentar la confianza de los gestores y de los profesionales para implantar medidas que permitan mejorar la organización.
INFORMÁTICA Y CALIDAD: PUNTO DE ENCUENTRO
M.J. Sánchez Ibañez, A. Serrat Sese, I. González Díaz, M.J. López Córdoba, L. Obama López y M.T. Ibañez Maya
ABS Morera-Pomar.
Palabra clave: WEB, calidad, información.
Introducción: En el año 2000 tras la informatización de las consultas de nuestra Área Básica de Salud y a partir de la inquietud de varios profesionales, se creó en nuestro centro una página Web de uso interno. Ésta consta de varios apartados: Información general, equipo, calendario de guardias, guías y protocolos del centro y de la organización, apartado de la comisión de docencia (calendario de sesiones y actividades docentes) y apartado de la comisión de calidad.
Objetivo: Utilización de la Web como medio de comunicación e información de la comisión de calidad con el equipo (EAP) y viceversa.
Método: En el proceso técnico de creación participaron un médico de familia y un diplomado de enfermería, miembros ambos de la comisión de calidad. La información que inicialmente se consideró necesario que estuviera al alcance del EAP fue: reglamento de la comisión, miembros de la comisión y sus funciones en ella, línea de contacto con la comisión y sus miembros vía correo electrónico directo, lista de problemas detectados junto con la posible solución que se puede gestionar (se va actualizando a medida que se detectan los problemas), y memoria del último año. Actualmente se ha revisado el contenido de la Web y se han hecho propuestas de mejora para ampliar la información en temas de calidad. Se esta trabajando en la creación de: apartado de noticias de interés en el cual se reflejaran los acuerdos más relevantes adoptados por al comisión, y creación de un espacio bibliográfico con abstracts de artículos de calidad, de interés en atención primaria en especial.
Conclusiones: Desde su creación nuestra página Web se ha ido implantando como herramienta de uso cotidiano en la consulta. Es su accesibilidad y fácil manejo lo que ha facilitado que sea aceptada por los miembros del equipo en su actividad diaria, como lo demuestra que en el último año se han contabilizado más de 650 visitas a la Web. Dentro del espíritu de mejora de la calidad tenemos previsto conectar la Web de nuestro centro con la web de la organización para ampliar su difusión.
EL PROGRAMA DE CALIDAD EN LA INTRANET DEL HOSPITAL
V. Ureña Vilardell, J.M. Ramos López y A. Gil Santiago
Hospital Ramón y Cajal, Unidad de Calidad.
Palabra clave: Sistemas de Información, Comunicación interna, Páginas web.
Resumen: Uno de los puntos clave de la gestión de un programa de calidad es lograr una buena difusión interna del mismo. Los centros grandes, con un número importante de empleados, encuentran muchas barreras para la comunicación interna y tienen que aprovechar los canales disponibles para hacer llegar y recoger toda la información. En los últimos años la instalación de redes informáticas nos ha ofrecido una serie de herramientas que pueden contribuir a superar estas barreras.
Objetivos: Mejorar la comunicación interna de los contenidos del Programa de Calidad.
Metodología: La Unidad de Calidad en colaboración con el Servicio de Informática, empezó en el año 1999 a incorporar toda la información del Programa de Calidad en la intranet del Hospital.
Resultados: Se diseñó una página web a partir de la cual se accede a: 1) Una descripción del Programa de Calidad del Hospital con sus antecedentes desde el año 1994, objetivos generales, cronograma de acciones, posterior inclusión en el Plan Estratégico del Hospital y las memorias y resultados anuales. 2) Un apartado sobre Comisiones Clínicas que incluye la Normativa General de Funcionamiento de las Comisiones, Comisiones Clínicas incluidas en el programa, sus miembros, principales objetivos, resultados y sus recomendaciones e informes técnicos. 3) Una sección sobre los objetivos de calidad del año en curso en la que para cada objetivo se describen sus criterios de calidad, estándares e indicadores, modelos de hojas de recogida de datos y documentación de apoyo.
Conclusiones: La intranet garantiza una mayor capacidad de acceso (no se precisan códigos personales) y permite incluir contenidos que quizá no serían adecuados para internet. No permite compartir experiencias y conocimientos con la comunidad, pero evidentemente nada impide publicar también información en internet. Este tipo de canales de comunicación tienen todavía su efectividad limitada por una serie de condicionantes como la posibilidad de acceso (número de puntos de conexión a la red) y la falta de costumbre de utilización. Sin embargo, pensamos que constituyen una poderosa herramienta de futuro por su agilidad, la facilidad con la que pueden mantenerse actualizados y su gran capacidad de contenido.
AVISOS POR BUSCA
A.I. Lora Mingote, E. Redín Nicuesa, F. Moreno Armendariz y M. Saldaña Lusarreta
Objetivos: Centralización de las llamadas de los usuarios hacia un único número de teléfono, con el objeto de dinamitar los avisos y dar rápida solución a los más urgentes.
Metodología: El método utilizado hasta mediados del año 2000 para ponerse en contacto el usuario con el informático era a través de un busca personalizado. El usuario realizaba una llamada a la centralita del hospital y estos a su vez se encargaban de poner el busca al informático con el numero de teléfono al cual debía llamar.
A partir de dicho año, todo este proceso se canaliza en una única llamada directa del usuario con el informático a través de la administrativa encargada de recoger los avisos, la cual tiene un contacto más directo con los usuarios, pudiendo dar ella misma una rápida solución o derivando la llamada al informático que se encuentre disponible en ese momento en la oficina o a aquel que el usuario haya requerido.
Resultados: Algunos problemas pueden solucionarse telefónicamente ya que el informático se encuentra en su puesto y cuenta con los medios necesarios para resolverlos sin necesidad de desplazamiento. Con esta centralización se evita que dos personas se personen en un mismo lugar para solucionar un mismo problema pueden recogerse quejas y demás avisos mientras los informáticos están solucionando averías.
Conclusiones: Mayor control de llamadas, por tanto se pueden diferenciar entre avisos mas o menos graves.
ADAPTACIÓN DEL SISTEMA DE CODIFICACIÓN DE UNIDADES PARA EL PROGRAMA DE HISTORIA CLÍNICA INFORMATIZADA
A. Muruzábal Martínez, E. Manso Montes, M.D. Catalán Goñi, A. Zabalegui Goicoechea, R. Beriáin Burgui y J.A. Garbayo Sánchez
Hospital de Navarra.
Palabra clave: Codificación de Unidades. Historia Clínica Informatizada.
Objetivos: En el momento de elegir una codificación de Servicios para la Historia Clínica Informatizada (HCI), se vio la conveniencia de adoptar un sistema de códigos unificado, ya implantado en otras aplicaciones, que permitiese la integración de información proveniente de fuentes diversas.
Metodología: En el SNS-O existía un sistema de codificación de Unidades, los Centros de Responsabilidad (CRs) utilizado, entre otros en almacenes, personal y posteriormente en el sistema económico-financiero GE21. Incluía Servicios y Centros de Atención Primaria, Atención Especializada y externos al SNS-O. Se aceptó esta codificación porque es accesible desde el programa de HCI. Se tuvo que hacer algunas adaptaciones en el sistema de CRs para su uso en la HCI, de forma que pudiera ser válido desde el punto de vista clínico, para lo cual, hubo que desarrollar la estructura de CRs a cinco dígitos, de manera que todas las unidades quedasen bien identificadas. Se depuró el listado de Servicios y se desactivaron aquellos que nunca eran peticionarios, incluyendo Servicios de Atención Primaria, Atención Especializada y externos al SNS-O. Este sistema de codificación, permitía identificar la Unidad, pero era necesario relacionarlo con sus médicos responsables. Para ello, se desarrolló una aplicación informática que hizo posible incorporar en cada CR los médicos que lo integran.
Resultados: Este sistema de codificación de Unidades es accesible desde la HCI y se ha extendido su uso a otras aplicaciones departamentales: Neurofisiología, Anatomía Patológica, Medicina Nuclear y Laboratorio, siendo ya considerado como el estándar de codificación de unidades para todos los Sistemas de nueva implantación. En cualquier momento es posible incluir nuevos códigos y permite asociar al personal sanitario a uno o varios códigos.
Conclusiones: Esta forma de codificación permite: 1) codificar de manera uniforme la procedencia de pacientes. 2) identificar unidades tanto proveedoras como peticionarias, lo cual facilita la utilización de esta herramienta al usuario, evita errores a la hora de asignar solicitudes de pruebas y, facilita la recuperación de resultados. 3) extraer datos con respecto a la pertinencia de solicitud de pruebas y la facturación de exploraciones complementarias. 4) constituye un sistema de codificación de Unidades estandarizado.
Póster VI
Protocolos y guías/vías de práctica clínica
Sala Navarra
Jueves 10 y viernes 11
IMPACTO DE UNA VIA CLINICA EN LOS INDICADORES CLAVE DEL PROCESO DE PARTO Y CESAREA
E. Fuster Cadena, M. Farret Massoni, I. García Ripoll, C. Castillón Mezquita y D. Martínez Claret
Hospital de Barcelona.
Palabra clave: Via clínica, parto, cesárea.
Objetivo: Evaluar el impacto de una vía clínica en los cuidados de las pacientes ingresadas por parto y cesárea.
Método: Diseño prospectivo, comparativo y aleatorio. Se comparan los registros anteriores a la implantación de una vía clínica (n = 50) respecto a los post implantación (n = 50). Variables: Diecisiete indicadores clave del proceso seleccionados por expertos. Tamaño de la muestra: test de Fleisher. Análisis estadístico: Test de chi2. Nivel de significación estadística p < 0,05.
Resultados: Tras la plena implantación de la vía se observó un aumento del cumplimiento global de los indicadores del 26% al 96% (p < 0,001). El grado de mejora fue igual en los indicadores de sala de partos (n = 6; 22% vs 95,5% pre y post implantación respectivamente) que en los de la unidad de hospitalización(n = 11; 28% vs 94 % pre y post implantación respectivamente) (p = 0,01). Entre los indicadores que mejoraron más, cabe citar "Valoración postparto inmediato" (0% vs 100% pre y post implantación respectivamente) en sala de partos y "Registro educación sanitaria" (0% vs 100% pre y post implantación respectivamente) en la unidad hospitalaria. La mejora fue significativamente menor en la profilaxis de úlcera de estrés (0% vs 50% pre y post implantación respectivamente.)
Conclusiones: La estandarización de los procesos favorece el cumplimiento de los indicadores clave. La vía clínica mejoró el cumplimiento tanto durante el proceso de asistencia en sala de partos como en la unidad hospitalaria.
DISEÑO E IMPLANTACIÓN DE LA VÍA CLÍNICA DE CÁNCER DE RECTO
O. Monteagudo Piqueras, M.D. Herreros Marcos, D. García Olmo, J. García Caballero, V. Pérez Blanco y E. Román Casares
Palabra clave: Evidecia médica, vía clínica, seguridad.
Objetivos: Crear una forma de trabajo, coordinado y basado en evidencias médicas, entre los implicados en servicios en el tratamiento del cáncer de recto.
Metodología: La vía clínica fue desarrollada por el Servicio de Cirugía General CGC con el apoyo de la Unidad de Garantía de Calidad del Hospital La Paz:
Reuniones conjuntas de todos los servicios implicados en el tratamiento del cáncer de recto: cirugía general, quimioterapia, radioterapia, y digestivo.
Se estableció una forma dinámica y eficaz de trabajo, eliminando tiempos de espera innecesarios causados por la falta de coordinación de los servicios.
Se diseñaron carpetas donde quedaban recogidos todos los volantes y partes de interconsultas necesarios durante el tratamiento.
Se diseñó una matriz donde quedaban recogidos de forma pormenorizada todo el tratamiento a seguir. Esta matriz es el paso previo a la vía clínica de resección de colon con anastomosis o a la de resección de colon con colostomía.
Diseño de consentimiento informado de ecografía endoanal.
Resultados: Optimización de la atención mediante: matriz recordatorio, órdenes de tratamiento, variaciones.
Novedades: tratamiento quimioterápico y radioterápico preoperatorio.
Excelentes resultados en la disminución de tiempos muertos, disminución del número de colostomías.
Información, seguridad y satisfacción: hoja de información al paciente, encuesta de satisfacción, recomendaciones al alta.
Conclusiones: La vía clínica de resección de colon constituye un instrumento ágil que permite integrar mejoras de efectividad científico-técnica en la atención sanitaria. Proporciona calidad asistencial, disminuyendo ansiedad y angustia, permitiendo un restablecimiento precoz de los pacientes con esta patología.
PROGRAMA DE MEJORA DE CALIDAD ASISTENCIAL EN UNA UNIDAD DE C. TORÁCICA: IMPLANTACIÓN DE UNA VÍA CLÍNICA DE NEUMONECTOMÍA
J. García Tirado, J.J. Rivas de Andrés, F. Martínez Lozano, P. Martínez Vallina, J.R. García Mata y R. Embún Flor
Palabra clave: Vía clínica de neumonectomía. programa de mejora de calidad asistencial.
Resumen: A partir de 1992, el INSALUD puso en marcha en su estructura sanitaria el Contrato Programa. Los Programas de Mejora de Calidad Asistencial (PMCA) constituían una finalidad obligada, derivada de la complejidad creciente de la Atención Sanitaria, la limitación de recursos económicos, y la necesidad de definir al usuario entre sus objetivos.
Objetos: Presentar la sistemática empleada para la elaboración de un PMCA en una Unidad de Cirugía Torácica (UCT), implantando una Vía Clínica (VC) de Neumonectomía.
Metodología:1) En Junio-99 se impartió en nuestra UCT un Curso de MCA, desarrollado por la Unidad de Calidad Asistencial (UCA) del H.U.M. Servet; el curso se orientó hacia la adquisición de conceptos y metodología para identificar y priorizar problemas de calidad. 2) Con el apoyo técnico/estratégico de la UCA, en Dic-99 se crea el Grupo de Mejora de Calidad en CT formado por 1 médico, 2 enfermeras y 1 auxiliar. 3) Dicho Grupo, a partir de la formación obtenida por el Curso, detectó los problemas existentes en la UCT mediante "tormenta de ideas", analizó dichos problemas con el método de diagrama causa-efecto, priorizó con técnicas de comparación de parejas y seleccionó con la técnica de parrilla según criterios explícitos. 4) Se eligió una actividad asistencial compleja como es la neumonectomía, para abordar su MCA. Se decidió la elaboración de una VC como método de trabajo: la VC permite aunar los conceptos de efectividad y eficiencia bajo la condición de Medicina Basada en la Evidencia.
Resultados: Se presenta la VC de Neumonectomía desarrollada por los Servicios de CT, UCI y Anestesia; incluida la elaboración gráfica de la información para el paciente y familiares. Para dicho desarrollo, se consideró necesaria: 1) la modificación en la distribución de tareas, 2) la preparación prequirúrgica del paciente, 3) la reparación de material y dotación precisa, 4) la definición del curso clínico en la VC, 5) la información a la familia tras la cirugía, así como durante el curso clínico. La evaluación de la VC se efectúa mediante áudit anual.
Conclusiones: La MCA es un objetivo asistencial derivado de una actitud más profunda. Para trabajar en PMCA debemos utilizar la metodología apropiada, existente para ello. La VC de Neumonectomía está reduciendo la variabilidad, estancias innecesarias (y por tanto, coste), proporcionando seguridad legal.
ÁUDIT DE LA VÍA CLÍNICA DE NEUMONECTOMÍA IMPLANTADA POR EL PROGRAMA DE CALIDAD DE UNA UNIDAD DE C. TORÁCICA
J. García Tirado, J.J. Rivas de Andrés, F. Martínez Lozano, R. Embún Flor, P. Martínez Vallina y J.R. García Mata
Palabra clave: Vía Clínica en Neumonectomía, Programa de Mejora de Calidad Asistencial.
Objeto: Las vías clínicas (VC) son planes asistenciales sistemáticamente desarrollados para contribuir a la toma de decisiones clínicas sobre los cuidados de salud apropiados para patologías concretas, de curso clínico predecible. Las VC suponen una de las formas más actualizada de trabajar aunando los conceptos de efectividad y eficiencia bajo la condición de Medicina Basada en la Evidencia. En nuestra Unidad se creó en dic-99 el Grupo de Mejora de la Calidad en C. Torácica, habiéndose elaborado e iniciado el uso de la VC de neumonectomía; se presentan los resultados iniciales, sobre los que se replantean actualmente las posibles modificaciones a realizar.
Metodología:El material empleado para su desarrollo consistió en: 1) revisión bibliográfica; 2) participación de servicios de investigación en salud (Unidad de Calidad Asistencial del Hospital), y expertos clínicos de los Servicios implicados (UCI, Anestesia y C. Torácica); 3) diseño y edición de la vía. El Método a seguir consistió en: 1) identificación y definición del proceso clínico a abordar, mediante criterios de frecuencia, riesgo y coste y curso clínico predecible; 2) contraste con la revisión bibliográfica; 3) desarrollo por el equipo de médicos y personal sanitario no facultativo implicados en la atención del enfermo con dicho proceso clínico, junto con un coordinador en Calidad; 4) diseño escrito; 5) áudit anual de la misma.
Resultados: Durante 2000-2001 se intervinieron 43 pacientes, 7 de los cuales fueron excluidos de la VC por razones diversas (5 éxitus). Como criterios de evaluación se eligieron: 1) Intervención al día siguiente del ingreso; 2) alta al 7º día de la intervención. Respecto al criterio 1, 33 de los 36 pacientes lo cumplieron (91,66 %); sin embargo, respecto al criterio 2, sólo con 16 de 36 pacientes se cumplió la indicación de la VC (44 %). En 20 de los pacientes la estancia fue diferente a 7 días, siendo en 13 de ellos (65 %) superior a 7 días, y en 7 pacientes (35%), inferior a 7 días.
Conclusiones: Las VC constituyen un excelente método en la mejora de calidad de los cuidados médicos, al asegurar una atención basada en la evidencia científica, y la posibilidad de detectar situaciones de desviación que alerten acerca de la necesidad de efectuar cambios en la práctica clínica empleada. En nuestra experiencia en curso, la VC de neumonectomía requiere una revisión, a partir de los datos obtenidos por el áudit acumulativo tras sus dos primeros años de implantación, a fin de ajustar la variabilidad y las estancias innecesarias, con las repercusiones consecuentes en el coste y en la calidad de la asistencia dispensada.
VÍA CLÍNICA DE CÁNCER DE ENDOMETRIO
E. Martínez Ochoa, J. Vidán Alli, I. Lanzeta Vicente, M.L. Saldaña Lusarreta y M.T. de Pedro Montalbán
Medicina Preventiva y Gestión Calidad Hospitalaria.
Palabras clave: Vía clínica, Cáncer de endometrio.
Introducción: Se entiende por vía clínica los planes asistenciales que se aplican a enfermos con una determinada patología de curso clínico predecible. Ante la necesidad creciente de mejora de la calidad clínica asistencial, de reducir la variabilidad de su práctica y garantizar efectividad y eficiencia se plantea la elaboración de una vía clínica.
Objetivos:a) Elaboración de una vía clínica para el cáncer de endometrio unificando criterios entre los participantes. b) Diferenciar entre intervención de cáncer de endometrio por laparotomía y por laparoscopia. c) Medición de los tiempos transcurridos entre las distintas etapas. d) Mejorar la calidad de información al paciente sobre su proceso.
Metodología: Buscando el cumplimiento de los objetivos de los Servicios se forma un grupo de trabajo compuesto por especialistas en Ginecología, Anatomía Patológica y Medicina Preventiva, que decide mediante técnicas de consenso el procedimiento al que se va a aplicar una vía clínica. Se parte de una sistemática de atención clínica protocolizada que facilita la elaboración de la vía. Consultando la bibliografía existente sobre el tema, se llega a un consenso y se redacta la vía.
Resultados: Se elabora una vía clínica que consta de tres apartados diferenciados según la atención en los Centros de Atención a la Mujer, el Servicio de Ginecología y el Servicio de Oncología. En el procedimiento terapéutico, se diferencian dos opciones dentro de la vía según el tipo de intervención - quirúrgica. Se incluye la medición de los tiempos transcurridos entre los distintos tipos de asistencia (incluido estudio anatomopatológico). Existe un apartado específico de registro de la información proporcionada al paciente. Se ha realizado una encuesta de satisfacción, que se le entregará al paciente al alta. Una vez aprobada la vía en la Dirección del Centro, se implanta. Cuando transcurra un año de la implantación, se procederá a su evaluación.
Conclusiones: Se elabora una vía clínica para el cáncer de endometrio consiguiendo una visión global del proceso asistencial a través de la participación de las especialidades médicas implicadas y enfermería. Una misma vía para dos opciones terapéuticas. Mayor control de los tiempos empleados. Se garantiza la información puntual al paciente, buscando aumentar su satisfacción.
DISEÑO E IMPLANTACIÓN DE UNA VÍA CLÍNICA DE DOLOR TORÁCICO
F.J. Gracia San Román, P. Jadraque Jiménez, V. Pérez Blanco, C. de Pablo Zarzosa, T. Contreras Sanfeliciano y J. García Caballero
Hospital Materno-Infantil, Servicio Medicina Preventiva.
Palabra clave: Vía clínica, calidad, dolor torácico.
Objetivos:1) Mejora de la calidad de la asistencia. 2) Mejora de la calidad percibida por los pacientes (satisfacción). 3) Mejora de la información al paciente y/o familiares.
Metodología: Se creó un grupo de trabajo con los profesionales implicados (S. de Urgencias, S. de Cardiología, Lab. de Urgencias).
Tras una revisión bibliográfica de la mejor evidencia científica disponible, y mediante reuniones periódicas, se elaboró una matriz temporal con tiempos y modos de actuación, junto con una hoja de variaciones. Asimismo, se diseñó una hoja recordatorio para la enfermería señalando la importancia de la minimización del tiempo entre la petición de los biomarcadores cardiacos y la recepción de los resultados.
Se creó un tríptico de información sobre el dolor torácico para el paciente y sus familiares así como una encuesta de satisfacción para entregar a los pacientes antes de que abandonarán el Hospital. La evaluación de la vía permitirá verificar los resultados esperados.
Resultados: Matriz temporal/Hoja de variaciones: Estratificación del riesgo coronario en menos de una hora y exclusión de los dolores torácicos no sugestivos de isquemia.
Hoja recordatorio para la petición de biomarcadores cardiacos: Minimización del tiempo de recepción de los resultados.
Encuesta de Satisfacción: se pretende medir la mejora de la satisfacción de los pacientes, a la cual contribuirán tanto la Vía Clínica cómo:
- Tríptico de información para el paciente y familiares.
- Hoja de recomendaciones al alta.
Conclusiones: El desarrollo e implantación de una vía clínica sobre un síntoma tan frecuente permitirá disminuir la diversidad de la práctica clínica, facilitando las actuaciones de los médicos en los Servicios de Urgencias y aumentando la satisfacción de los pacientes.
VÍA CLÍNICA PARA BIOPSIA RENAL: RESULTADOS AL AÑO DE CUMPLIMIENTO
M. Gómez Santillana, F. Tornero Molina, B. Rincón Ruiz, J. Usón Carrasco y J.E. Ruiz de la Iglesia
Hospital Virgen de la Luz.
Palabra clave: Biopsia renal, Vía Clínica.
Introducción: Las vías clínicas definen la secuencia, duración y responsabilidad óptima, actividades de médicos, enfermeras, y otros profesionales, para un diagnostico
o procedimiento particular, minimizando los retrasos, mejorando el uso de recursos y maximizando la calidad de la asistencia.
Objetivo: Bajo este planteamiento el Servicio de Nefrologia pacta como objetivo de calidad el desarrollo, la implantación y la evaluación de la Vía clínica para la Biopsia renal.
Metodología: Tras el diseño y aprobación de la vía clínica, se utilizaron los siguientes indicadores de evaluación:
-Indicadores de cumplimiento. Estándar > 80%.
-Indicadores de efectos adversos(hematomas, insuficiencia renal. Estándar < 5%.
-Indicadores de satisfacción del paciente. Estándar > 90%.
Resultados: Durante el año 2001 se realizaron 12 biopsias renales, solo 9 de ellas cumplían los requisitos para realizar la vía clínica y en estos se hizo en el 100% de los casos.
Indicador del grado de cumplimiento: 8/9=88,8%.
Indicador de efectos adversos: 1/9=11,1%.
Indicador de satisfacción: 9/9=100%.
Conclusiones: La vía clínica se ha mostrado como una herramienta útil en el procedimiento diagnostico de la biopsia renal, como demuestra el hecho de haber alcanzado los estándares marcados.
EVALUACION DE UNA VIA CLINICA DE HERNIA DISCAL IMPLANTADA EN EL HOSPITAL LA PAZ
E. Román Casares, R. Valencia Martín, J. Gracia San Román, P. Alonso Vigil, M.A. Sarmiento Martínez y J. García Caballero
Hospital Materno-infantil. Servicio medicina preventiva.
Palabra clave: Vía clínica, evaluación.
Introducción: Las vías clínicas son herramientas que facilitan la atención sistemática y multidisciplinar del paciente. Además, como instrumento de gestión clínica mejoran la calidad de la atención sanitaria. Al recoger la secuencia de actuaciones y actividades que han de llevarse a cabo durante la estancia hospitalaria del enfermo se evitan variaciones innecesarias en la práctica. Un paso clave tras el diseño e implantación de vías es su evaluación: análisis de los procesos establecidos y de los resultados para detectar oportunidades de mejora.
Objetivos: Evaluar la vía de hernia discal lumbar implantada en el Hospital la Paz de Madrid mediante los indicadores de evaluación diseñados a tal efecto.
Material y métodos: Revisión de matrices de la vía clínica de hernia discal lumbar del año 2001. Análisis descriptivo, construcción de indicadores de evaluación y comparación con estándares establecidos en el diseño de la vía.
Resultados y discusión: Cobertura de la vía: 27,21%, inferior a la obtenida en el pilotaje (68%) y al estándar fijado (100%). El 50% de los pacientes eran hombres, edad media de 40,26 años (DE 12,13), similar en las mujeres. Estancia media: 5 días (DE 1,52), superior a la fijada (4 días). El 93,5% de los enfermos ingresan el día antes de ser intervenidos. Indicador de cumplimiento de estancia hospitalaria: 52,17% (estándar = 80%). Sólo en el 15% de las matrices estaba marcada la profilaxis antibiótica perioperatoria. Todos los pacientes recibieron analgesia, el 71,7% pautada como indicaba la vía. La variación más frecuente fue debida a la analgesia (39,28%). Se detectaron un total de 28 variaciones: el 53,57% se debieron a los pacientes y el resto a los profesionales. No hubo variaciones debidas a la institución. La variación más frecuente (35,71%) atribuible a los profesionales es la prescripción de benzodiacepinas. Cumplimentación de la hoja de matriz-verificación muy baja. Sólo en un 21,7% de los casos constaba la entrega de encuestas de satisfacción.
Conclusiones: Cobertura de la vía muy inferior al estándar, al igual que la cumplimentación de las hojas de matriz-verificación. Necesidad de ajustar la estancia media a la fijada a la vía y de revisar las pautas analgésicas y de benzodiazepinas.
IMPACTO DE LA VÍA CLÍNICA DE DOLOR AGUDO POSTOPERATORIO
B. Valentín López, J.L. Herreras Gutiérrez, P. Aparicio Grande, J.M. Muñoz-Ramón, J. Díez Sebastián y J. García Caballero
Hospital la Paz.
Palabra clave: Vía clínica. Dolor agudo postoperatorio.
Introducción: La vía clínica de dolor postoperatorio constituye el núcleo fundamental del programa de dolor agudo postoperatorio instaurado en el Hospital Universitario La Paz.
Objetivo: Analizar el impacto que ha supuesto la implantación de la vía clínica de dolor postoperatorio.
Metodología: La vía clínica del dolor postoperatorio se puso en marcha en Diciembre del año 2001, realizándose un seguimiento continuo de su implantación para detectar los puntos críticos susceptibles de mejora. Dado el importante volumen de pacientes tras cinco meses de implantación se procede a realizar una evaluación de la vía clínica.
La evaluación de la vía clínica se realizó a partir de la hoja de recogida de datos, procesándolos en una base de datos de Access, y utilizando en el análisis el paquete estadístico SPSS v10.
Resultados: Se incluyeron en la vía clínica de dolor agudo 337 pacientes que cumplían el requisito de dolor postoperatorio moderado-grave ingresados en la Unidad de Reanimación Post-Anestésica (URPA). La edad media es de 56,9 años (DE: 16,1 años), siendo el 53% hombres y el 47% mujeres, intervenidos el 60,2% en Cirugía General, el 22,8% en Neurocirugía, el 12,8% en Urología y el 3% en cirugía vascular. La estancia media de los pacientes en vía clínica es de 2,20 días (DE: 0,71 días) ajustándose a la estancia programada en vía.
El control del dolor postoperatorio al alta de la URPA, (dolor controlado EN 4) es de un 67%. En planta a las 24 horas un 35% de los pacientes no presentan dolor, un 45% dolor leve, un 18% moderado y un 2% dolor severo. La analgesia postoperatoria utilizada el 1er día postoperatorio es: un 25,5% cloruro mórfico mediante PCA (Analgesia controlada por paciente); un 62,3% infusor de tramadol; un 4,5% epidural (anestésicos locales) y un 4% únicamente AINES.
Conclusiones: La introducción de registros de evaluación del dolor, criterios de actuación y nuevas técnicas analgésicas ha permitido mejorar la atención del paciente intervenido. Los resultados conseguidos han generado una mayor demanda de la analgesia aguda postoperatoria, incluyendo a más servicios de los previstos al inicio, permitiendo abordar el tratamiento de pacientes ingresados en la reanimación y el empleo de nuevas técnicas analgésicas como la epidural.
INCORPORACIÓN DEL PLAN DE CUIDADOS ESTANDARIZADO EN UNA VÍA CLÍNICA PARA DISMINUIR LA VARIABILIDAD
J. Leal Llopis, C. Pérez López, C. Pujante Zapata, M.D. Navarro Ortiz, M.M. Martínez Mercader, J. Iniesta Alcázar y E. Abad Corpa
Hospital Morales Meseguer. Dirección de enfermería.
Palabra clave: Vía clínica; Colecistectomía; Enfermería.
Antecedentes: En la búsqueda continua de la disminución de la variabilidad en la práctica clínica (VPC), nuestras instituciones sanitarias continúan apostando por la creación e implantación de Vías Clínicas. Su principal característica es la multidisciplinaridad, incorporando la aportación de todos los profesionales implicados en la atención de los pacientes.
Objetivo: Describir la aportación de enfermería en la Vía Clínica de la Colecistectomía Laparoscópica del Hospital JM Morales Meseguer.
Material y método: La Vía se elaboró durante el último trimestre del 2001 y el primero del 2002, participando personal de Enfermería, Cirugía General y Anestesia. Las fases de la Vía Clínica pasaron por la elaboración, pilotaje, implantación y evaluación. En la 1ª fase, se realizaron dos reuniones semanales, una del grupo de enfermería y otra de todo el equipo. El grupo de enfermería se planteó la necesidad de incorporar nuevas herramientas, además de los clásicos protocolos, para disminuir la VPC entre las que se encontraban la elaboración de un Plan de Cuidados y un Informe de Enfermería al Alta estandarizados y la inclusión de medidas de valoración del dolor así como del manejo de medias de compresión evaluadas previamente mediante la metodología de la Enfermería Basada en la Evidencia.
Resultados: Siguiendo el proceso de normalización de los cuidados y aplicando el Proceso de Atención de Enfermería, se elaboró un Plan de Cuidados Estandarizado para el paciente sometido a Colecistectomía Laparoscópica con los siguientes períodos: preoperatorio, peri-operatorio, post-operatorio inmediato y post-operatorio en unidad de hospitalización. En segundo lugar, se incorporó a los cuidados estandarizados la valoración del dolor mediante la escala analógica visual de Wong tras comprobar su validez. En tercer lugar, se incluyeron las recomendaciones realizadas por el meta-análisis del Joanna Briggs Institute for Evidence Based Nursing and Midwifery sobre la utilización y manejo de las medias de compresión como profilaxis tromboembólica. Por último, se elaboró un Informe de Enfermería al Alta Estandarizado con el fin de asegurar la continuidad de cuidados en Atención Primaria.
Conclusiones: El problema de la VPC continúa patente en nuestros centros por lo que es necesaria la combinación de diversas herramientas que trabajen conjuntamente en su disminución.
EVALUACIÓN DE LOS INDICADORES DE PROCESO Y ANÁLISIS DE LAS VARIACIONES DE LAS TRAYECTORIAS CLÍNICAS
C. Zaldivar, M. Esteve y L. Marbà
Hospital de Mataró.
Introducción: Desde el año 1997 el Hospital de Mataró utiliza para atender al 40% de los pacientes la metodología asistencial de Trayectorias Clínicas (TC), esto supone un total de 21.541 procesos atendidos.
En este momento están implementadas un total de 48 TC de las cuales 41 son quirúrgicas y 7 son médicas.
Metodología: El seguimiento se lleva a cabo mediante la ayuda de un programa informático que recoge automáticamente los datos administrativos de cada paciente y las diferentes trayectorias utilizadas en cada proceso asistencial, pudiendo analizar la variabilidad real de cada paciente, con el diagnóstico médico al alta y con los diferentes diagnósticos asociados.
Resultados: Se presentan los resultados obtenidos durante el año 2001 correspondientes a 7.060 pacientes y el análisis de los mismos.
La información de que se dispone para cada una de las trayectorias implantadas es la siguiente:
Número total de trayectorias utilizadas. Variabilidad presentada. Diagnósticos médicos al alta, en los que se ha utilizado la trayectoria.
La informatización del proceso permite consultar los datos individualizados pudiendo analizar porque no se ha utilizado trayectoria clínica en pacientes con el mismo diagnóstico médico al alta, y si las variaciones están relacionadas con complicaciones o comorbilidad.
Para cada trayectoria clínica se han definido indicadores de calidad.
Conclusión: Las Trayectorias Clínicas permiten establecer unos criterios explícitos de calidad y de buena práctica clínica.
La experiencia del Hospital de Mataró contribuye a engrosar las evidencias que apuntan que las TC pueden mejorar la eficiencia en los servicios prestados.
VÍA CLÍNICA; TROMBOSIS VENOSA PROFUNDA; (TVP). EFECTIVIDAD Y REPERCUSIÓN SOBRE EL SERVICIO DE RADIODIAGNÓSTICO
J. Roldán
Servicio de Medicina Interna.
Palabras clave: Ecografía, d- dímero, TVP, Vía clínica.
Objetivo: Comparar la efectividad de dos estrategias diagnosticas de TVP, contabilizando el número de ecodoppler evitados con la nueva estrategia.
Metodología: Hasta el 2001 la TVP se ha diagnosticado realizando ecodoppler en los enfermos con sintomatología clínica sugestiva de TVP, siendo esta prueba la que confirmaba o excluía el diagnostico (estrategia 1). Tras la aplicación de la nueva vía clínica, el diagnostico se realiza determinando en primer lugar el d-dímero plasmático, que si ...g/ml excluye el diagnóstico, si es mayor se realiza ecografía,que si positiva confirma diagnóstico, si negativa se realiza estratificación de riesgo y se repite ecografía una semana después en pacientes de alto riesgo (estrategia 2).
Se estudian 398 pacientes con sospecha clínica de TVP, que acudieron al servicio de urgencia en un periodo de 17 meses (2000-2001), en todos ellos se determina d-dímero (vidas) y se hace estratificación de riesgo clínico. Se realizó seguimiento durante tres meses a todos los pacientes en los que no se confirmo el diagnostico. Se utilizó como indicador de eficacia el número de falsos negativos (pacientes en los que tras excluir inicialmente el diagnóstico, se diagnostica ETEV en los tres meses siguientes a la primera exploración). Se cuantifican las ecografías potencialmente evitadas con la segunda estrategia.
Resultados: Si aplicáramos la primera estrategia se habrían realizado 398 ecografías con una prevalencia de TVP del 23%. Con la segunda estrategia se realizaron 295 ecografías, 245 en pacientes con d-dímero > 1 ng/ml y 50 repetidas a la semana en pacientes con primera ecografía negativa y estratificación de alto riesgo. Con la segunda estrategia se evitaron 103 ecografías (26% de las realizadas con la primera). El número de falsos negativos con la primera estrategia sería del 2,7 % (IC 95% 0,4-3,6%) frente al 1,3 % de la segunda (IC 95% 1,2- 5,4%) siendo la P > 0,05.
Conclusiones: La efectividad diagnóstica de la nueva vía, es tan elevada como la conseguida con la estrategia inicial. La reducción del número de ecografías aplicando la segunda estrategia fue del 26%, lo que se traduce en una reducción de la presión asistencial en el servicio de radiodiagnóstico.
VÍA CLÍNICA DE BRAQUITERAPIA DE PRÓSTATA
R. Valencia Martín, F.J. Gracia San Román, A.B. Fernández Llanes, C. Nuñez Mora, A. Escribano Uzcudun y J. García Caballero
Hospital Materno-Infantil, Servicio Medicina Preventiva.
Palabra clave: Coordinación, Braquiterapia, Calidad, Información.
Objetivos:a) Mejora de la calidad asistencial. b) Mejora de la calidad de vida de los pacientes. c) Mayor satisfacción de los pacientes con la asistencia recibida. d) Coordinación de los Servicios implicados (Urología, Oncología Radioterápica, Radiofísica/Radioprotección y Anestesia).
Metodología: Se realizó una revisión bibliográfica sobre el proceso a tratar, seleccionando la información de mayor evidencia científica disponible; posteriormente, a través de reuniones con los Servicios implicados, se elaboró la matriz temporal con la evolución más probable de un enfermo sometido a este procedimiento; posteriormente, se diseñó la hoja de tratamiento en la que se señala todo lo que el enfermo va a recibir durante su estancia más probable en el hospital; este mismo documento consta de espacio para reflejar las variaciones que se lleven a cabo. Es clave la información a los pacientes; se creó un único consentimiento informado que incluyera los riesgos tanto de la cirugía como de la propia radiación recibida y emitida; se diseñó un tríptico de información para el paciente y/o familiares en el cual se informa de los pasos a seguir; este documento también incluye medidas de precaución con las semillas radiactivas, precauciones recomendadas por el Servicio de Radiofísica/Radioprotección; además, se incluye una hoja de información iconográfica sencilla explicando la evolución a seguir en el ingreso para la cirugía. Se utilizará el cuestionario de salud SF-36, el cual se entregará a los pacientes previamente a la cirugía y posteriormente (a los 6 meses), para poder establecer así una mejoría real en la calidad de vida. Asimismo, se les entregará una encuesta de satisfacción el día del alta hospitalaria para poder establecer los puntos fuertes y débiles de todo el proceso asistencial. Se ha diseñado también una base de datos para poder realizar un seguimiento de los pacientes que se incluyen en esta vía clínica; también se realizó un documento de evaluación de la vía clínica con una serie de indicadores para evaluar distintos aspectos.
Resultados:1) Matriz temporal/hoja de tratamiento (variaciones). 2) Único consentimiento informado. 3) Tríptico de información. 4) Hoja de información iconográfica. 5) Cuestionario de salud SF-36. 6) Encuesta de satisfacción. 7) Base de datos. 8) Indicadores.
Conclusiones: A pesar de la dificultad que suponía que varios servicios se coordinaran para realizar una actividad asistencial, la vía clínica constituye una herramienta que consigue poner orden a los procesos. Con ello se pretende no sólo mejorar la calidad propiamente asistencial sino también la calidad percibida por los enfermos (satisfacción y calidad de vida).
GRUPO DE MEJORA DE VALIDACIÓN DE PLANES DE CUIDADOS, PROTOCOLOS Y PROCEDIMIENTOS DE ENFERMERÍA
E. Díaz Sampedro, P. Herrera Carral, T. Dierssen Sotos, M. Robles García, M. Rodríguez Rodríguez y A. Díaz Mendi
Hospital Sierrallana, Servicio Medicina Preventiva.
Palabra clave: Validación. Protocolos. Planes de Cuidados.
Objetivos: Garantizar la Calidad Asistencial a través de la validación de los Planes de Cuidados, Protocolos, Procedimientos, Registros y Recomendaciones, así como potenciar la formación e investigación en los temas referidos.
Métodos: Constitución de un Grupo de Mejora multidisciplinar, que a través de la elaboración de Guías de Diseño y Elaboración de Protocolos, Planes de Cuidados y Procedimientos, valida el diseño y presentación de los documentos realizados en las distintas Unidades antes de su implantación. Como fuentes de datos para la confección de las mismas, se utilizó la búsqueda informatizada en la base de datos PubMed con las palabras clave: Validity, Reproducibility y Protocol como texto libre junto con Nurse´s care. Además se accedió a documentación de cursos formativos, y a partir de ella a literatura gris. En dichas Guías se definen las distintas fases para la construcción de los documentos, así como un modelo de presentación de los mismos.
Resultados: Se han elaborado y difundido Guías para el Diseño y elaboración de Protocolos, Planes de Cuidados y Procedimientos. Hasta ahora, sólo se ha realizado la validación a nivel de presentación de los documentos. El primer año, que coincidió en el tiempo la presentación de las Guías, y la elaboración de los documentos protocolizados, el Grupo revisó, adaptó y acreditó, todos los documentos: 6 PCE, y 3 Protocolos. Ninguno de ellos cumplía al 100% el modelo propuesto. El 2ª año de 5 PCE y 6 Protocolos, 6 cumplían, antes de su acreditación, al 100% los criterios evaluados. Como complemento a estas actividades, se han realizado 3 cursos sobre metodología enfermera, y 1 de investigación. Los documentos validados se han presentado en sesiones generales de enfermería.
Conclusiones: La elaboración de las Guías nos ha permitido conseguir una mejora en la calidad de la protocolización de los servicios enfermeros. Además hemos conseguido un registro de los cuidados ofertados, y la aplicación del método científico a la labor de cuidar. Hemos podido identificar puntos, que ajustándose al modelo propuesto resultaban débiles para la evaluación de las actividades protocolizadas. Es necesario ajustar el modelo propuesto a nuestro entorno.
¿ES POSIBLE UNA TRAYECTORIA CLÍNICA PARA EL AVC ISQUÉMICO EN UN HOSPITAL GENERAL BÁSICO?
J. Altés Capellá, A. Arribas Bartolomé, M. Piñol Galofré, R. Rosique Jové, C. Rizo Rey y J. Grau Cano
Hospital Comarcal de l'Alt Penedes.
Palabra clave: Trayectoria clínica, AVC Isquémico.
Objetivos: Valorar la elaboración, implementación y seguimiento de una Trayectoria Clínica (TC) para el AVC Isquémico en un Hospital Comarcal.
Metodología: Análisis global inicial del procedimiento mediante la revisión de 20 casos de pacientes ingresados con el diagnóstico de AVC Isquémico (enero-abril 2001); revisión bibliográfica; creación de un grupo de trabajo multidisciplinario; convocatoria de 10 reuniones de trabajo entre noviembre 2000 y febrero 2001; aprobación del documento de TC por el grupo de trabajo (febrero 2001); presentación del nuevo documento a las Direcciones Médica y de Enfermería; diseño de la nueva documentación de registros -hoja de validación y hoja de variaciones (marzo-junio 2001); 4 reuniones de presentación y formación a los profesionales implicados en la TC (mayo-junio 2001). Fecha implementación de la TC con la nueva documentación de registro: Junio 2001. Análisis seguimiento postimplementación mediante la revisión de 27 casos (junio-setiembre 2001); reunión del Comité de TC para la presentación del informe de seguimiento y revisión de documentos (enero 2002).
Resultados:1) Mejoras de proceso: (a) Urgencias: Valoración consulta urgente por neurólogo (primeras 24 horas); consulta rehabilitación en ordenes de ingreso; TAC craneal primeras 6 horas; realización escala valoración neurológica cada 4 horas (escala de valoración neurológica canadiense modificada); realización test de deglución; implantación guías/protocolos: tratamiento anticoagulante/antiagregante, profilaxis TVP, tratamiento HTA. (b) Hospitalización: Dia 1: comunicación con UFISS (enfermería); valoración por rehabilitación y UFISS; seguimiento por enfermería de escala valoración neurológica. Dia 2: entrega hoja informativa sobre AVC. Día 3: información de UFISS sobre servicios y recursos existentes. Dia 4: valoración/coordinación conjunta de rehabilitación y UFISS con Medicina Interna y Enfermería; planificación del destino a la alta por UFISS. 2) Introducción de nueva documentación de registros: hoja de validación y hoja de variaciones. 3) Indicadores asistenciales: Estancia media previa: 9,6 (+/- 4,8); Estancia Media post-revisión 6,2 (+/-4,9) días. 4) Modificación post-primera-evaluación de documento de TC y de la documentación de registros.
Conclusiones: La creación e implementación de la Trayectoria Clínica del AVC isquémico es posible en un Hospital General Básico, habiendo aportado una revisión sistemática, dinámica y multidisciplinar de esta patología, un rediseño del proceso y la introducción de una nueva sistemática de trabajo. En una primera evaluación, observamos mejora de resultados en los apartados de variabilidad clínica, coordinación entre profesionales y estancia media.
EL INGRESO: UNA OPORTUNIDAD PARA LA INFORMACIÓN
M. Bas Méndez, J.L. Castro Fariña y M.C. López Vale
Hospital Do Meixoeiro.
Palabra clave: Información, Protocolo, Ingreso.
Objetivo: La satisfacción de los pacientes es una de las dimensiones de la calidad y, según publicaciones recientes, uno de los aspectos que más valoran éstos para sentirse satisfechos es la información que reciben.
El momento del ingreso en el hospital, es particularmente importante, porque supone una situación estresante para el usuario ante un ambiente desconocido y posiblemente hostil.
Nuestro objetivo, desde la Dirección de Enfermería, es garantizar que el paciente y su familia reciban una información comprensible de su proceso de cuidados desde la recepción del paciente en el hospital.
Metodología: Incluido en el Manual de Procedimientos de cada unidad está el "Protocolo de recepción y acogida del paciente".
Durante el año 2001 se realizó la monitorización del cumplimiento del protocolo utilizando siete indicadores que medían básicamente tres aspectos de la acogida: recepción del paciente en el hospital y en la unidad, información y cuidados.
La recogida de datos para esta monitorización se realizó mediante una encuesta que se pasaba en un día predeterminado a todos los pacientes que habían ingresado a lo largo del día anterior (40 aproximadamente).
Después de obtener los primeros resultados, se planteó que este Proceso de Acogida debería ser revisado por un Grupo de Mejora, que a su vez está integrado en el "Grupo de Dinamizadores de Calidad" y favorecer de esa manera la participación de los profesionales en la detección de problemas y búsqueda de soluciones.
Resultados: El cumplimiento global del protocolo oscila entre el 66% y el 78%, siendo los criterios relacionados con la información los que reflejan un porcentaje mas bajo de cumplimentación.
Conclusiones:1) La evaluación de la situación inicial y la monitorización periódica de indicadores, nos permite detectar áreas de mejora. 2) La participación activa de los profesionales, en la recogida, análisis y difusión de los resultados, así como, en la búsqueda de soluciones contribuyen a la satisfacción tanto de pacientes como de los profesionales.
VÍA CLÍNICA DE TRATAMIENTO DE PERITONITIS EN DIÁLISIS PERITONEAL AMBULATORIA
F.J. Gracia San Román, P. Alonso Vigil, Fernández De Larrea, P. Jadraque Jiménez, M.A. Bajo Rubio y J. García Caballero
Hospital Materno-Infantil, Servicio Medicina Preventiva.
Palabra clave: Peritonitis, Calidad, Diálisis Peritoneal Ambulatoria, Información.
Objetivos:a) Desarrollo y puesta en marcha de una vía clínica que aborde esta complicación. b) Mejora de la asistencia en el manejo de este proceso. c) Mejora de la calidad percibida por el paciente. d) Mejora de la información sobre el manejo por parte del paciente de la Diálisis Peritoneal Ambulatoria.
Metodología: Se establece un grupo de trabajo con los profesionales que diariamente abordan este problema (Servicio de Nefrología: Unidad de Diálisis Peritoneal). Se realizó una puesta en común de la bibliografía más relevante y lo que se estaba haciendo hasta ese momento, y a través de reuniones periódicas, se elaboró una matriz temporal, en la que se indica lo que se debe hacer cada vez que acude el paciente y una hoja de variaciones de la vía. Se elaboraron trípticos-dípticos de información sobre la diálisis para los pacientes (pasos a seguir para un correcto funcionamiento de la diálisis, precauciones y cuidados del catéter, correcto lavado de manos previo a diálisis, guía de complicaciones y recomendaciones).También se diseñó una encuesta de satisfacción para los pacientes.
Resultados: Matriz temporal/Hoja de variaciones de la vía clínica: Mejora de la calidad de la asistencia. Trípticos/Dípticos de información para el paciente: Mejora de la calidad percibida por el paciente así como el manejo correcto de la diálisis por parte del mismo, lo que disminuirá la aparición de complicaciones. La información constituye además una forma de disminuir la angustia de los pacientes. Encuesta de Satisfacción: Forma de evaluar la mejora de la satisfacción de los pacientes.
Conclusiones: El desarrollo e implantación de una vía clínica sobre una complicación tan importante en los pacientes en diálisis, permitirá mejorar no sólo la calidad asistencial sobre este proceso (disminución de la variabilidad de la práctica clínica), sino también mejorar la calidad percibida por los pacientes.
IMPACTO DE UNA ESTRATEGIA DE DIFUSIÓN DEL PROTOCOLO DE CUIDADOS EN LOS PROFESIONALES DEL HOSPITAL UNIVERSITARIO REINA SOFÍA DE CÓRDOBA
E. López Jiménez, M. García Jiménez, C. Valero Cabrera y M.A. Delgado Cáceres
Hospital Universitario Reina Sofía, Unidad Docencia.
Palabras clave: Protocolización, cuidados de UPP, estrategia, formación, comunicación.
Introducción: En el H. U. Reina Sofía contamos con un Protocolo de Cuidados para UPP, que contempla la atención desde una perspectiva holística, buscando la independencia de la persona. Tras el último corte de prevalencia de Junio de 2001, y debido a un aumento de la proporción de casos, el equipo de mejora de UPP nos cuestionamos si los profesionales de nuestro hospital conocen dicho Protocolo y lo utilizan para mejorar la calidad de vida de nuestros pacientes.
Objetivo:1) Identificar déficits en los conocimientos de los profesionales de enfermería del HURS, sobre los cuidados que para el problema de las UPP recoge el Protocolo de nuestro hospital. 2) Así como posibles puntos débiles que dificultan la adecuada realización de estos cuidados.
Material y métodos: Se ha diseñado para este fin un estudio prospectivo y analítico mediante encuesta antes y después de la intervención. La encuesta, que recoge 36 ítems de preguntas cerradas, fue pasada durante el mes de Noviembre 2001 a un total de 313 profesionales: 115 de AE y 198 de DUE. En ninguno se identificó a los profesionales, tomando las debidas precauciones para preservar el anonimato. En Marzo de 2002, tras una intervención participación del equipo de mejora en sesiones de formación en servicio, se hizo una nueva encuesta con los mismos ítems y se realizó un análisis comparativo de los resultados.
El análisis comparativo se determinó mediante el test de la chi cuadrado o el test exacto de Fisher para los datos nominales.
Resultados y conclusiones: Ofrecemos solo los datos obtenidos del análisis comparativo de cuatro variables:
Conocen el protocolo (p = 0,01).
Usan la hoja de incidencia (p = 0,0001).
Realizan cambios posturales (no significativo).
Conocen el uso adecuado de los distintos apósitos (p = 0,026).
En la presentación se facilitarán el resto de los datos ya recogidos (36 ítems estudiados).
Se detecta como punto débil: déficit en el registro de la valoración de riesgo.
Se ha conseguido aumentar el nivel de conocimientos del protocolo por parte de los profesionales.
VÍA CÍNICA DEL PIE DIABÉTICO EN HOSPITALIZACIÓN: PAPEL DE ENFERMERÍA EN SU EXPLORACIÓN Y SEGUIMIENTO
M.A. Aznar García, C. López Pérez, M.C. Andreo Andreo, A.J. Pérez Fernández, R. Montero Gómez, E.M. García Ayala y R. Liebanas Bellón
Hospital Morales Meseguer. Servicio de Farmacia.
Palabra clave: Vía clínica; Pie diabético; Enfermería.
Introducción: El tratamiento y los cuidados que requiere un paciente afectado por un pie diabético en Atención Especializada son muy variados y de carácter multidisciplinar, en los cuales el papel de enfermería, junto con el resto de especialistas implicados (cirujanos, endocrinos, fisioterapeutas, rehabilitadores, etc.), es de crucial importancia. Con la aplicación de VÍAS CLÍNICAS se ha conseguido una mejor coordinación de los diferentes profesionales implicados y proporcionan una mejor eficiencia clínica. La exploración del pie diabético a su ingreso en la Unidad de Hospitalización, aporta una información certera sobre su estado, y consecuentemente su valoración y evolución puede ser más objetiva y precoz.
Objetivo: Configurar una hoja de recogida de datos para la exploración del pie diabético que debía ser: completa, detallada, sistemática, sencilla, asumible y consensuada por profesionales implicados, que incluyera criterios de: validez, fiabilidad, relevancia y utilidad en todos los ítems seleccionados.
Material y método: Un grupo de trabajo (2 enfermeros, un médico de Urgencias y un cirujano) realizó una revisión de la bibliografía relacionada y seleccionó los ítems siguiendo los criterios establecidos. Posteriormente los resultados fueron consensuados y unificados por los profesionales integrantes de la Vía Clínica.
Consideraciones: Se realizaron seis borradores que consecutivamente fueron sometidos a un proceso de validación y fiabilidad hasta obtener 2 ejemplares definitivos.
Resultados: Se elaboró una Hoja de Exploración de Primer Día (página Din-A4) con 17 ítems, divididos en tres grandes grupos: Antecedentes, Exploración Física y Exploraciones Complementarias. Y una Hoja de Seguimiento y Evaluación (reproducida 4 veces en revés Din-A4) con los 7 ítems susceptibles de cambio.
Conclusiones: Una exploración amplia, detallada y sistemática del pie diabético es la mejor y más objetiva herramienta para la valoración de la evolución de los pacientes afectados por esta patología. El personal de enfermería de la Unidad de Hospitalización tiene un contacto directo y continuo con el paciente, es el responsable de realizar la cura del pie diabético y el que mejor conoce su evolución y desarrollo, además posee los conocimientos y aptitudes necesarias para su correcta exploración y seguimiento, convirtiéndolo en el profesional indicado para su realización en una Unidad de Hospitalización.
LA VÍA CLÍNICA COMO INSTRUMENTO DE MEJORA CUALITATIVA DE LA DIABETES MELLITUS TIPO 2
M.R. Dalmau Llorca, C. Aguilar Martín, C. Curto Romeu, J.L. Clua Espuny, N. Beguer Larrumbe y A. Roig Panisello
CAP El Temple.
Objetivos: Identificar posibles diferencias entre los resultados actuales de la gestión clínica de la diabetes tipo 2 (DM) en el ámbito de atención primaria (AP) y los estándares de la American Diabetes Association (ADA) y el National Center for Quality Assurance (NCQA). Sistematizar el proceso clínico de la atención al paciente diabético en atención primaria mediante la implantación de una vía clínica.
Metodología: Se diseña un estudio de intervención tipo "antes-después". La población de estudio es casos incidentes de DM registrados en el sistema informático de AP pertenecientes a un área básica de salud (ABS). Se realiza una valoración inicial de los indicadores de calidad asistencial de DM sobre una muestra aleatoria de 315 DM, junto una encuesta de satisfacción de la atención recibida. Posteriormente se diseña una vía clínica basada en la atención al paciente desde el diagnóstico hasta la aplicación anual del protocolo.
Resultados: Valoración inicial: insulinizados 18,6%, uso de automonitorización 64,5%, HbA1c > 7% 21,9%, TAS > 140 48,7%, TAD > 90 18,6%, LDL > 130 47,7%, sin exploración de pies 48,7%, sin exploración ocular 33,3%, sin exploración de función renal 15%, RCV > 20 38,7%. El nivel de las distintas dimensiones de satisfacción oscila entre 6,3 y 8,2 en una escala del 1-10. El grupo de trabajo de la vía está formado por 3 médicos y 3 enfermeras ha consensuado 3 visitas de acogida que recogen tareas a realizar por medicina (M) y enfermería (E) consecutivamente: visita 1. M: confirmación de diagnóstico y evaluación de órganos diana; E: información básica de supervivencia y constantes. Visita 2: M: estratificación de riesgo; E: examen de pié diabético. Visita 3: M: detección de complicaciones; E: educación diabetológica grupal. Se realizará una evaluación anual que se basará en indicadores previamente acordados y se repetirá la encuesta de satisfacción anualmente.
Conclusiones: La vía clínica se diseña para minimizar recursos y maximizar la calidad asistencial. Este proyecto pretende aportar un plan de mejora de la calidad en la atención del paciente diabético dado el interés actual de este proceso junto con la importancia del concepto de riesgo cardiovascular.
Póster VII
Calidad en distintos ámbitos y servicios
Sala Navarra
Jueves 10 y viernes 11
EVALUACIÓN DE LA ANALGESIA POSTOPERATORIA EN PACIENTES INTERVENIDOS DE CIRUGÍA VASCULAR Y GENERAL
B. Valentín López, N. Calcerrada Díaz-Santos, D. Moscoso Sánchez, J.M. Muñoz y Ramón, P. Aparicio Grande y J. García Caballero
Hospital La Paz.
Palabra clave: Encuesta. Analgesia postoperatoria.
Introducción: La evaluación de la analgesia en los pacientes intervenidos en los servicios de cirugía general y vascular forma parte de la puesta en marcha en nuestro hospital La Paz de un programa de analgesia aguda.
Objetivos: Describir la situación actual de la atención y tratamiento del dolor postoperatorio en el Hospital Universitario La Paz para establecer propuestas de mejora.
Metodología: Se elaboró una encuesta anónima, a partir de un cuestionario de la American Pain Society, que consta de 14 preguntas, que recogen las características de dolor postoperatorio, la información recibida sobre el tratamiento del dolor, la solicitud de medicación, y el grado de satisfacción. Los datos referentes al procedimiento quirúrgico y a la analgesia utilizada se completaron mediante la revisión de la historia clínica del paciente. La encuesta se llevó a cabo mediante entrevista en el postoperatorio inmediato a todos los pacientes intervenidos de cirugía en los Servicios de Cirugía General y Cirugía Vascular.
Resultados: Fueron entrevistados 158 pacientes, un 89% de Cirugía General y un 11% de Vascular. Clasificando la intensidad del dolor de los pacientes a priori en función del tipo de cirugía, un 58% de los pacientes presentaban dolor severo; un 38% dolor moderado y un 4% dolor leve. El dolor postoperatorio a las 24 horas muestra un 18% de los pacientes sin dolor, una meseta donde se encuentran el 80% de los pacientes con dolor leve-moderado, y un 10% de los mismos con dolor severo. La analgesia postoperatoria más empleada fueron los AINES en un 96%, con prescripción pautada en el 73% de los casos. Un 36% de los pacientes solicitaron la administración de un calmante. Existe una relación estadísticamente significativa entre la solicitud de analgesia y tener la medicación pautada a demanda (p < 0,05). La edad y el grado de información son variables relacionadas con la demanda de analgesia (p < 0,05), siendo los más jóvenes y los que reciben mayor información el grupo de pacientes que solicitan con más frecuencia analgesia.
Conclusiones: El dolor postoperatorio constituye una oportunidad de mejora para el establecimiento de mejoras en la atención y tratamiento de los pacientes intervenidos, máxime cuando existen tratamientos analgésicos eficaces para el control del dolor que no se están utilizando, debiendo acabar con la modalidad de prescripción a demanda en todas aquellas intervenciones que de antemano se sabe van a experimentar dolor postoperatorio. La satisfacción del paciente con la atención recibida es muy alta, siendo mejorable la información suministrada al paciente.
LA HOSPITALIZACIÓN PARA HERNIORRAFIA INGUINAL O FEMORAL DESDE LA INTRODUCCIÓN DE LA CIRUGÍA AMBULATORIA
C. Lema Devesa, J. Mariñas Dávila, E. Bouzas Caamaño, P. Pipenbacher Gertmann, M. Castro Villares y J. Escudero Pereira
Complexo Hospitalario Juan Canalejo Subdirección.
Palabra clave: Hernia, estancia, cirugía ambulatoria
Objetivo: La cirugía de las hernias inguinal y femoral se ha modificado en los últimos años con la introducción de la cirugía ambulatoria. En este estudio hacemos una descripción de la evolución de la hospitalización para herniorrafia inguinal o femoral en los últimos 6 años considerando la realización de la técnica por cirugía ambulatoria.
Material y métodos: Hemos utilizado los datos del Sistema de Información de Análise Complexos de Hospitalización de Agudos (SIAC-HA) del Servicio Galego de Saúde (SERGAS) y los de la Unidad de Codificación Clínica del Complexo Hospitalario Juan Canalejo. Estudiamos los años 1996 al 2001 inclusive. Se realiza un estudio descriptivo univariante de variables de interés: episodios, edad, reingresos, tipo de tratamiento y su asociación bivariante con los pacientes intervenidos ambulatoriamente.
Resultados: Durante estos 6 años se han realizado 771 herniorrafias ingresadas suponiendo 2.141 estancias y con una edad media de 27 años, de ellas 312 corresponden a pacientes mayores de 14 años y 1.086 ambulatorias, siendo sólo 8 en pacientes menores de 14 años; con una tendencia decreciente para los ingresos y creciente en los casos ambulatorios. En los pacientes ingresados 615 eran varones con una edad media de 30,3 y estancia media de 3,01 días, y 156 eran mujeres con edad media de 14,7 años y estancia media de 1,83 días. La estancia media total se redujo en estos años de 3,1 a 2,9 días, y para los pacientes adultos desde 5 a 4 días. El porcentaje de ambulatorización global ha subido en este período un 25% (del 43,2% al 68,3%), para pacientes adultos este porcentaje fue del 77% en el período estudiado con un máximo del 83,9% en 1999.
Conclusiones: En nuestro centro hay un crecimiento del abordaje ambulatorio de las herniorrafias frente al ingreso tradicional, se observa una tendencia de la estancia media de los pacientes ingresados a disminuir, lo que supone que la mejor gestión de los ingresos contrarresta la posible selección de pacientes más complejos no susceptibles de manejo ambulatorio.
IMPLANTACIÓN DE LA CIRUGÍA MAYOR AMBULATORIA Y REPERCUSIÓN EN LA ACTIVIDAD DE LOS SERVICIOS
I. Lanzeta Vicente, J. Vidán Alli, E. Martínez Ochoa, M.L. Saldaña Lusarreta y J. García de Jalón Sanz
Hospital Virgen del Camino, Sº Medicina Preventiva.
Palabras clave: Cirugía Mayor Ambulatoria, Índice de sustitución.
Introducción: La cirugía mayor ambulatoria (CMA), junto con la hospitalización de día, es un ejemplo de las nuevas formas de atención hospitalaria que evitan el ingreso. Se entiende por CMA la práctica de determinados procedimientos terapéuticos y/o diagnósticos de mediana complejidad en enfermos que vuelven a su domicilio el mismo día de la intervención, después de un período de observación y control.
Objetivos:a) Estudiar la implantación de la CMA en nuestro hospital. b) Calcular el índice de sustitución en CMA desde su implantación. c) Revisar qué procedimientos potencialmente ambulatorios no se realizan. d) Calcular el porcentaje de ingresos en procedimientos inicialmente ambulatorios.
Metodología: A partir del CMBD y de la base de datos de CMA de los años 1999-2001, se realiza el estudio y el análisis descriptivo. El índice de sustitución se obtiene comparando el número de procedimientos realizados por CMA con los realizados mediante hospitalización convencional.
Resultados: La CMA se implantó en nuestro hospital en 1999 en todos los servicios quirúrgicos, con 1.265 intervenciones, que han ido aumentando hasta 2333 en 2001. Índice de sustitución a lo largo de los 3 años: 11,64%, 15,98%, 19,23%. Por servicios ha aumentado, salvo en Cirugía Maxilofacial y en Cirugía Plástica. Se confirma que muchos procedimientos potencialmente ambulatorios del Contrato Programa no aparecen en nuestra base de CMA. Porcentaje de pacientes con procedimientos inicialmente ambulatorios que finalmente requirieron ingreso: 1,34%, 0,49% y 0,56% respectivamente. La estancia media de los servicios quirúrgicos no se ha modificado significativamente.
Conclusiones: El índice de sustitución se incrementa progresivamente, pero sigue habiendo muchos procedimientos potencialmente ambulatorios. Esto puede deberse a que o no se han implantado o siguen otro circuito. El incremento de la actividad ambulatoria se incluirá entre las propuestas de mejora del hospital para el año 2002. La repercusión en la estancia media de la externalización de pacientes en los servicios presenta un efecto paradójico: no se observa incremento. Esto puede estar influido por el peso de la política de reducción de estancias del hospital. Teniendo en cuenta el bajo porcentaje de ingresos en pacientes inicialmente ambulatorios, podemos suponer que la CMA tiene una excelente calidad.
GESTIÓN PARA TRATAMIENTO TEMPRANO EN MUJERES CON CÁNCER DE MAMA
B. Acea Nebril, C. Candia Bouso B, J. Mosquera Osés, S. Jorge Méndez, J.M. Fernández Blanco y S. Couce
Hospital Juan Canalejo.
Palabra clave: Cáncer de mama demoras quirúrgicas.
Introducción: El Programa de Gestión de Tratamiento Temprano de mujeres con cáncer de mama consiste en la intervención sobre el circuito de las pacientes, y está orientado a la reducción de las demoras. Fue implantado el 1 de abril del 2001. Contempla la realización de la mamografía el mismo día que son atendidas en la consulta externa por presentar síntomas o signos sugestivos de cáncer mamario, y la biopsia, si precisa, con aguja gruesa 14G para confirmación histológica en las primeras 24 horas. Asimismo, contempla la actuación sobre el circuito de las pruebas preoperatorias.
Objetivo: Evaluar la intervención del Programa.
Material y método: Se realiza un estudio prospectivo antes-después para evaluar el Programa. Se seleccionan dos cohortes de pacientes: Grupo antes: mujeres intervenidas por carcinoma de mama antes del Programa. Grupo después: mujeres intervenidas por carcinoma de mama después del Programa. Fueron excluidas las mujeres sometidas a terapia neoadyuvante y las diagnosticadas en otro centro. Se analizan las demoras registradas y su relación con distintas variables preoperatorias (edad, síntoma de presentación, pertenencia al programa de screening y el tipo de biopsia). El análisis estadístico se lleva a cabo con el SPSS v.10.0 Inc, 1999®, aplicando el test de comparación de medias, y se establece el nivel de significación en p < 0,05.
Resultados: De las 126 mujeres intervenidas por un carcinoma de mama durante el período a estudio, 110 cumplieron los criterios de inclusión. (Grupo antes: 59 pacientes; Grupo después: 51 pacientes). Se constató un descenso de 11 días en la demora media quirúrgica tras la instauración del Programa, siendo la demora media hasta la intervención para el grupo antes: 28 ± 17,4 días, y para el Grupo después: 17 ± 9,5, diferencias que fueron estadísticamente significativas (p < 0,001). En el Grupo antes la mayor demora media la tenían las mujeres procedentes del programa de screening (36,2 días) y las que presentaban lesiones no palpables (35,1 días). Con la implantación del Programa, se evidencia una mejora en la demora media quirúrgica, pasando a ser para las mujeres procedentes del programa de screening 21,2 días, y para las que presentaban tumores no palpables descendió a 14,6 días, diferencias que fueron estadísticamente significativas.
Conclusiones: La intervención con el Programa de Gestión para Tratamiento Temprano ha permitido reducir la demora media para todas las mujeres en espera de intervención quirúrgica. Las enfermas con tumores no palpables que precisan una biopsia quirúrgica para la confirmación histológica constituyen un grupo especial con mayor demora quirúrgica. Así, la presencia de mayor demora para el grupo concreto del Programa de Screening nos ha de orientar a una revisión más específica que facilite aún más, si es posible, la demora sobre estas mujeres.
MONITORIZACIÓN DE LA CALIDAD DE LAS INTERVENCIONES DE BY-PASS DE ARTERIAS CORONARIAS. REGIÓN DE MURCIA 1999-2000
J.E. Calle Urra
Palabra clave: Calidad, CMBD, By-pass de arterias coronarias.
Objetivos: Procedimiento cuya realización requiere pericia técnica y el uso de una tecnología compleja. Los errores en la realización de la misma pueden dar lugar a complicaciones tales como apoplejía y muerte. Necesidad de monitorizar las intervenciones realizadas en cuanto a volumen y resultados.
Metodología: CMBD de años 1999 y 2000. 8 hospitales públicos de la Región de Murcia. Indicadores del sistema de monitorización de la calidad HCUP-II (volumen de procedimientos y mortalidad en mayores de 39 años). Porcentaje de hospitales que realizan intervención, volumen medio de procedimientos realizado, estabilidad en la realización de procedimientos, principales motivos de ingreso, porcentaje de episodios en GRD's de complicación-comorbilidad (CC) mayor, tasa de mortalidad.
Resultados: Sólo 1 de los 8 hospitales analizados (12,5%) realizaba esta intervención. La media de procedimientos realizados en los 2 años analizados fue de 160 (163 en el primer año y de 157 en el segundo), lo cual supone que el volumen se mantiene estable pero decreciente. El principal motivo de ingreso fue la arteriosclerosis coronaria de arteria coronaria nativa (83,92%), ocupando el segundo lugar las alteraciones de la válvula aórtica (5,10%). La tasa de mortalidad fue, para los 2 años, de 16,56%, oscilando entre el 17,8% del primero y el 15,3% del segundo año. En cuanto al porcentaje de episodios en GRD's de complicación-comorbilidad mayor (545 a 547) este fue del 25,7% en el 99 y del 28% en el 2000.
Conclusiones: El volumen de procedimientos puede considerarse adecuado de acuerdo con el primero de los estándares recomendados en el HCUP-II (100 o más procedimientos), pero por debajo del segundo (200 o más). Altos volúmenes de este procedimiento han sido asociados a mejores resultados, generalmente menor mortalidad. La tasa bruta de mortalidad es superior a la encontrada en otros estudios realizados en Estados Unidos (5,1%) donde la media de procedimientos realizados era también mayor (266-636 según los Estados). De todos modos la tasa descendió para los años analizados, al contrario que el porcentaje de episodios en GRD´s con CC mayores. No se realizó ninguna intervención ambulatoria para este procedimiento en los años en estudio.
PROYECTO PARA LA PRIORIZACIÓN DE PROCESOS QUIRÚRGICOS EN LAS LISTAS DE ESPERA (LE)
J. Alcalde Escribano, P. Ruiz López, E. Rodríguez Cuellar, R. Villeta Plaza, J.I. Landa García y E. Jaurrieta Mas
Palabra clave: Priorización de Listas de Espera, Gestión de Listas de Espera.
Objetivos: Definir criterios clínicos que permitan establecer las prioridades en las LE para los procesos benignos más prevalentes en Cirugía General y del Aparato Digestivo.
Metodología: Clasificación de las prioridades (Siguiendo pautas del Ministerio de Sanidad): Pacientes con prioridad alta (PA): Pacientes con indicación de cirugía programada, pero no permite una demora superior a 30 días. Pacientes con prioridad media (PM): Pacientes cuyo tratamiento quirúrgico permite una demora algo mayor, pero inferior a 90 días. Pacientes de prioridad baja (PB): Pacientes cuyo tratamiento quirúrgico puede demorarse más de 90 días.
Fases del desarrollo metodológico: 1ª. Revisión bibliográfica. 2ª Análisis de las LE de algunos centros y selección de los procesos a estudiar. 3ª Selección de criterios de inclusión y exclusión que definen los procesos objeto de estudio y sus factores agravantes. 4ª Elaboración de los cuestionarios. 5ª Entrega a los participantes de la metodología del proyecto, bibliografía y cuestionarios, 6ª Análisis de la información obtenida mediante comparación de porcentajes, estableciendo el grado de prioridad a según los valores más altos. 7ª Redacción del informe que refleja el estado de opinión de los cirujanos.
Resultados: Se ha recogido la opinión de 50 especialistas en Cirugía General y del Aparato Digestivo pertenecientes a diferentes hospitales de la Sanidad Pública Española. Las prioridades definidas son las siguientes:
-Sin factores agravantes: Colelitiasis simple (PB) (otros tipos no se especifican por falta de espacio), hernia inguinocrural (PB), hernia umbilical (PB), eventración laparotómica (PB), lesiones benignas de la mama (PB), bocio nodular eutiroideo (PB), hipertiroidismo (PM), sinus pilonidal (PB), hemorroides (PB), fisura anal (PB) y fístula anal (PB).
-Con factores agravantes: Colelitiasis simple (PM) (otros tipos no se especifican por falta de espacio), hernia inguinocrural (PA), hernia umbilical (PA), eventración laparotómica(PA), lesiones benignas de la mama (PM), bocio nodular eutiroideo (PA), hipertiroidismo (PA), sinus pilonidal (PM), hemorroides (PA), fisura anal (PA) y fístula anal (PM).
Conclusiones: El método desarrollado ha permitido establecer las prioridades de los procesos analizados, habiendo definido unos criterios clínicos sencillos y consensuados por cirujanos españoles.
LA INTEGRACIÓN DE INTERNISTAS EN LOS SERVICIOS QUIRÚRGICOS MEJORA LA CALIDAD ASISTENCIAL
E. Montero Ruiz, C. Hernández Ahijado y J. López Álvarez
Hospital Universitario Príncipe de Asturias.
Palabra clave: Interconsulta. Medicina Interna. Calidad asistencial.
Objeto: La relación entre los servicios asistenciales hospitalarios se fundamenta en el parte interconsulta. Este es un sistema poco eficaz y caro. En muchos casos no logra el objetivo final, mejorar el estado clínico del paciente para que sea posible realizar los procedimientos diagnósticos o terapéuticos previstos. Nos proponemos estudiar si la adscripción de internistas a los servicios quirúrgicos representa una mejora sobre el sistema actual de interconsultas.
Metodología: De octubre a diciembre de 2001 un internista y un residente de 5º año fueron destinados a tiempo completo al Servicio de Cirugía Ortopédica y Traumatología (COT). Atendían a los enfermos ingresados desde Urgencias, y a los programados una vez eran dados de alta de Reanimación, de la misma forma que se hace en Medicina Interna. Los resultados han sido comparados con los obtenidos por COT en el período enero-septiembre del mismo año mediante la T de Student. El escaso número de éxitos impide su adecuada valoración estadística. En 2001 el coste medio del día de estancia en COT ha sido 485.
Resultados: Ingresos urgentes(182): reducción de la estancia media en 3,12 días (27,8%) (p < 0,005), reducción de la estancia prequirúrgica en 1,52 (30,83%) (p < 0,005) y de la posquirúrgica en 2,22 (27,5%) (p < 0,005). Ingresos programados (210): reducción de la estancia media en 0,56 días (11%) (p < 0,05), no ha variado la estancia prequirúrgica y sí la posquirúrgica en 0,8 días (16,8%) (p < 0,01). Ingresos totales (392): reducción de la estancia media en 1,95 días (23,9%) (p < 0,005). La no presencia en COT de los internistas, en el período referido, habría originado un gasto adicional estimado de: 392 x 1,95 x 485 = 370.734.
Conclusiones: Los internistas destinados en COT mejoran de forma muy significativa los parámetros asistenciales y económicos de dicho servicio. Los enfermos han sido mantenidos en una buena situación clínica que ha permitido reducir la espera prequirúrgica. Se ha conseguido disminuir las complicaciones posquirúrgicas, lo que ha originado una menor estancia posquirúrgica. Creemos que la adscripción de internistas a otros servicios quirúrgicos se traduciría en resultados similares a los obtenidos en COT.
CONSULTA ÚNICA EN CARDIOLOGÍA: UNA EXPERIENCIA DE MEJORA CONTINUA DE LA CALIDAD
J.L. Zambrana García, C.M. Alba Fernández, A. Montijano Cabrera, M. Amat Vizcaíno, M.J. Velasco Malagón y M.D. Adarraga Cansino
Hospital Alto Guadalquivir.
Palabra clave: Consultas ambulatorias, calidad, cardiología.
Objetivos: La consulta única constituye una medida innovadora encaminada a la mejora de la calidad bajo el objetivo de resolver las necesidades de los ciudadanos en un único tiempo asistencial. Su puesta en marcha sólo precisa de una planificación efectiva de los procesos, sin infraestructura o inversión tecnológica especial. Nuestras consultas de cardiología mantenían una organización del trabajo tradicional, pero durante el pasado año 2001 adoptamos un sistema de consulta única a fin de mejorar la calidad de la asistencia a los enfermos cardiológicos. El objetivo de nuestro estudio es evaluar la viabilidad de la implantación de este sistema, así como las posibles mejoras obtenidas en cuanto a eficiencia y calidad asistencial.
Métodos: Análisis antes-después comparando la actividad desarrollada durante el año 2000 en nuestras consultas de cardiología (organización tradicional) frente a la actividad desarrollada durante el pasado año 2001 (organización de consulta única).
Resultados: La puesta en marcha de un sistema de consulta única consigue un aumento en el número las primeras visitas [115 (31) frente a 110 (29) pacientes/mes, p < 0,001)], una reducción en el número de consultas sucesivas [(77 (20) frente a 80 (26) pacientes/mes, p < 0,001)] y un aumento de las revisiones realizadas en el día con pruebas complementarias [(37 (11) frente a 11 (11) consultas/mes)]. Del mismo modo, el porcentaje de consultas únicas realizadas en el año 2001 fue significativamente mayor comparándolo con el realizado durante el año 2000 [(83 (10) frente a 64 (13) %, respectivamente, p < 0,001). La encuesta de satisfacción nos sitúa en una puntuación de 9,2 sobre 10 en los ítems relacionados con dicho sistema de consulta.
Conclusiones: Un sistema de consulta única en cardiología permite frente a un sistema organizativo tradicional una mejora en la calidad asistencial prestada dado que permite alcanzar un diagnóstico y un tratamiento específico en el mismo día en un elevado número de pacientes. Ello conlleva un menor número de visitas sucesivas, menor gasto asociado a los desplazamientos al hospital y mayor satisfacción del paciente al permitir solucionar el problema de salud por el que consultó el paciente en un mismo día.
CONSULTA DE ALTA RESOLUCIÓN (CAR): PROPUESTA DE MEJORA DE LA CALIDAD ASISTENCIAL EN CONSULTAS EXTERNAS
J.M. Cucullo López, N. Flaquer Terrasa, J.M. Manrique Permanyer, B. Gamboa Huarte, M. Navarro Cirugeda e I. Guajardo Sinusía
Palabra clave: CAR, mejora calidad asistencial; salud funcional; demora; paciente anciano.
Objetivo: La medición de la salud del anciano viene definida en términos de función. La incapacidad es un marcador de fragilidad y de consumo de recursos asistenciales así como de deterioro de la calidad de vida. Un abordaje precoz ha demostrado la reversibilidad de la incapacidad sino total al menos parcialmente y una demora en su abordaje un deterioro de la calidad asistencial en el Servicio de Geriatría. En un esfuerzo de mejora de la calidad asistencial se propone el desarrollo en el centro de una Consulta de Alta Resolución para el estudio y orientación terapéutica (nivel asistencial adecuado) de los pacientes ancianos con patología funcional.
Metodología: En el diseño de la CAR han sido necesarios definir los siguientes puntos: pacientes, vía de contacto, criterios de inclusión, recursos humanos, medios materiales, instrumentos de valoración y respuesta. Indicadores de evaluación: adecuación del paciente (nº de pacientes incluidos/nº de pacientes derivados; 80%); demora de la primera visita (15 días); tiempo de ejecución del proceso asistencial (2 días); porcentaje de pacientes resueltos en 2 días (80%); porcentaje de cumplimentación de los instrumentos de valoración (90%).
Resultados: La Consulta de Alta Resolución se oferta a los médicos de Atención Primaria para mayores de 65 años con deterioro funcional. Las solicitudes son evaluadas por la UNidad de Admisión. Según los criterios las derivará a CAR o a consultas externas. Instrumentos de valoración: Barthel, Tinnetti abreviado, MSQ. La historia clínica y pruebas complementarias (analítica, radiología, ecografía, ECG) se realizarán en el día y el informe se remitirá por fax. Los resultados tras 12 días de funcionamiento incluyen a 20 pacientes (17 mujeres); edad media 77,4 (varones 75,7) y proceden de Equipos de Atención Primaria. En esta fase inicial, aunque poco valorable, se cumplieron adecuadamente los marcadores anteriormente citados.
Conclusión: La CAR es una propuesta novedosa y factible de abordaje del deterioro funcional en el anciano. Permite una vía de acceso rápido y eficiente a la atención especializada. el abordaje precoz de la incapacidad permite disminuir su prevalecía y el impacto en el consumo de recursos y mejora la calidad de vida del anciano.
CÓMO SER MÁS EFICIENTES: MEJORAS EN EL CIRCUITO DE PREOPERATORIOS QUE SATISFACEN AL USUARIO
E. Verdiell Sansa, E. Villanueva Alonso, A. Galobart Roca
Palabras clave: Eficiencia. Circuitos. Diagrama de flujo.
Introducción: El enfermo que debe ser sometido a una intervención quirúrgica no urgente necesita ser evaluado preoperatoriamente según el protocolo existente. Para ello debe entrar en un circuito de programación y efectuación de pruebas y una posterior revisión médica. El circuito de preoperatorios antiguo era complicado, con demoras y un bucle, lo que provocaba abandonos y preoperatorios caducados que debían de volver a realizarse. Se revisa el circuito para optimizarlo.
Metodología: Se crea un grupo de mejora. Se utiliza la técnica del diagrama de flujo para visualización del circuito previo, detección de oportunidades de mejora y rediseño del mismo con la implantación de las acciones pertinentes. Valoración de los abandonos durante el primer trimestre de 2001/2002 como indicador de satisfacción de los usuarios.
Resultados: Se presentan ambos circuitos. Las acciones de mejora suponen la eliminación del bucle y la reducción de las demoras desde indefinidas a un máximo de 15 días. Se ha reducido el número de preoperatorios a uno por persona. Se disminuye la complejidad del circuito, reduciendo los preoperatorios caducados a cero. Los abandonos en algún punto del circuito se reducen del 24,2% al 7,9% (p = 0,00001).
Conclusiones:1) La demora máxima es de 15 días. 2) No hay preoperatorios caducados. 3) Se reducen los abandonos por causa de las demoras. 4) Se implanta la multiprogramación de pruebas complementarias en el mismo día. 5) Disminuye el número de preoperatorios programados. 6) Aumenta la eficiencia del Área de Programación. 7) Supone una mayor satisfacción del usuario.
DISEÑO DE UNA GUÍA DE CONSULTAS EXTERNAS ORIENTADA AL CLIENTE DEL HOSPITAL DE ANTEQUERA
C. Cabrera, T. Cruz, J. Terol y M.M. Pérez
Hospital de Antequera.
Palabra clave: Guía, clientes, consultas externas, hospital de Antequera, diseño, metodología.
El Objetivo de este trabajo es comunicar la metodología que se ha seguido para el diseño de una guía de consultas externas desde la perspectiva del cliente.
Objetivos de la Guía de Consultas Externas son: 1) Reducir la incertidumbre que produce en los clientes de Consultas Externas el desconocimiento del funcionamiento del Hospital. 2) Facilitar información relevante para los clientes sobre los circuitos y procedimientos de los que va a ser protagonista en la asistencia que van a recibir en Consultas Externas. 3) Adecuar las expectativas de los clientes en Consultas Externas. 4) Mejorar el nivel de satisfacción con el servicio recibido en Consultas Externas.
Metodología: que se ha seguido: 1) Estudio preliminar sobre guías de consultas externas existentes. 2) Elaboración de un prototipo de Guía por parte de profesionales de Atención al Usuario y Enfermería de Consultas Externas, utilizando técnicas grupales. 3) Organización de Grupos Focales con clientes reales y potenciales de Consultas Externas para identificar necesidades de información y comunicación de los pacientes y para testar el prototipo de Guía de Consultas Externas elaborado. 4) Elaboración de la Guía de Consultas Externas. 5) Plan de comunicación integral de la Guía de Consultas Externas. 6) Seguimiento y Control anual de la Guía de Consultas Externas mediante Técnicas Grupales.
Resultado: Elaboración de una guía de Consultas Externas desde la óptica del cliente.
CIRCUITO DE ATENCIÓN AL CLIENTE EN CONSULTAS EXTERNAS
J.M. Depares y G. Soto
Institut Catala d'Oncologia.
Palabra clave: Atención al cliente; calidad asistencial; trato personalizado.
Introducción: Para garantizar la máxima calidad al cliente a la llegada a Consultas Externas de nuestro Centro se ha puesto en marcha un circuito de atención y recepción personalizado donde están implicados todos los profesionales de nuestra Área.
Objetivos:1) Ofrecer un mejor servicio al cliente. 2) Personalizar al máximo la atención al paciente. 3) Mejorar la calidad en la asistencia.
Material y método:1) Revisión del circuito del paciente 1.1 El cliente llegaba a nuestra Área y se dirigía al Centro de Programación donde le enviaban a la sala de espera correspondiente; 1.2 El cliente se esperaba a que saliera el personal sanitario a recibirle y darle información del horario de visita. 2) Identificación de los puntos débiles. 2.1 Inexistencia de un punto de información y recepción de los clientes: Desamparo; 2.2 Falta de información del personal sanitario a la llegada de los clientes: Angustia. 2.3 Dimensión errónea de las salas de espera: Aglomeraciones; 2.4 Tiempos de espera excesivos: Desesperación; 2.5 Personalización insuficiente: Deshumanización; 2.6 Falta de señalización: Desorientación 3) Creación de un circuito de atención personalizado. El cliente llega al centro de recepción para ser visitado, el personal administrativo introduce los datos y le envía a la sala de espera correspondiente. El personal sanitario visualiza por pantalla el paciente y sale a recibirle. Verifica en el ordenador la recepción de este cliente y queda en espera para ser visitado. El facultativo realiza la visita y el personal captura la visita del paciente y lo dirige al centro de programación para gestionar las futuras citaciones.
Resultados: Con este circuito se ha conseguido: 1) Existencia de un punto de información y recepción: Acogida; 2) Comunicación personal administrativo-sanitario: Coordinación; 3) Dimensión correcta de las salas de espera: Comodidad; 4) Tiempo de espera medidos: Organización; 5) Trato directo: Calidad humana; 6) Señalización correcta: Orientación.
Conclusión: El trabajo interdisciplinar de los profesionales del Área de Consultas Externas ha conseguido mejorar la calidad y la satisfacción del cliente.
ANÁLISIS DE LA PRESCRIPCIÓN DE TRANSPORTE SANITARIO
P. González de la Flor, J.L. Ruiz Arranz y J.L. Navarro Espigares
Complejo Hospitalario de Jaén.
Palabra clave: Transporte sanitario, eficiencia, protocolos
Introducción: Es frecuente la percepción del uso inadecuado del transporte sanitario, con su repercusión sobre la equidad y la eficiencia de la asistencia prestada. La mayoría de los trabajos realizados sobre este tema se centran solamente en servicios de urgencias. El objetivo de este estudio es evaluar el efecto de la implantación de un protocolo de prescripción de transporte sanitario en los pacientes asistidos en las consultas externas de la Línea de Traumatología del Hospital Alto Guadalquivir de Andújar.
Métodos: Se diseñó un estudio cuasiexperimental pretest postest sin grupo control en las consultas externas del Hospital Alto Guadalquivir de Andújar, entre el 1 de marzo de 2000 y el 31 de agosto de 2001. Las variables de estudio han sido las siguientes: número de pacientes que acuden a consultas externas, número de ambulancias y taxis prescritos, diagnóstico médico que motiva la prescripción, tipo de indicación de transporte sanitario y nombre del facultativo prescriptor. Para determinar la existencia de diferencias estadísticamente significativas entre el porcentaje de prescripción de ambulancias y taxis previa y posteriormente a la implantación del programa se empleó el test de la ji Cuadrado, verificándose todas las condiciones de aplicación de dicho test.
Resultados: El transporte sanitario prescrito desde las consultas de Traumatología representa el 13,19% del prescrito en todo el Hospital durante el año 2000 y el 9,14% del prescrito en el año 2001. Previamente a la implantación del protocolo se prescribieron 854 transportes sanitarios, 566 ambulancias y 288 taxis, para un total de 7.374 pacientes atendidos. Tras la implantación del protocolo se prescribieron 862 transportes, 807 ambulancias y 55 taxis, para 6.431 pacientes atendidos. Globalmente se ha producido un aumento estadísticamente significativo en la prescripción total de transporte sanitario (p = 0,0017; RR = 1,16; IC 95% RR: 1,06-1,27). Aumentando la prescripción de ambulancias (p < 0,0001; RR = 1,63; IC 95% RR: 1,48-1,81) y disminuyendo la de taxis (p < 0,0001; RR = 0,22; IC 95% RR: 0,16-0,29).
Conclusiones: La impresión existente en muchos centros sanitarios acerca de la sobreprescripción de transporte sanitario no se confirma tras realizar un análisis más detallado. La implantación de un protocolo de prescripción de transporte sanitario racionaliza la prescripción del mismo y elimina la variabilidad en su prescripción.
GESTIÓN DEL TRANSPORTE SANITARIO EN CONSULTAS EXTERNAS (EXPERIENCIA DE 1 AÑO)
A.M. Martos Guerrero
Palabras clave: Transporte sanitario, demora, anulaciones, reclamación.
Introducción: El Instituto Catalán de Oncología es una Empresa Pública del Servicio Catalán de la Salud. El centro de referencia para la asistencia de enfermedades oncológicas de la Región Sanitaria de Costa de Ponent, así como referente de la comunidad catalana para tratamiento de tumores de baja incidencia. El transporte sanitario es una prestación que concierta el Servicio Catalán de la Salud con las compañías de transporte. Dada la numerosa demanda de transportes sanitarios solicitados por nuestros pacientes y tras la exposición de numerosas quejas sobre la prestación de dicho servicio por parte de las compañías de transporte sanitario, la Institución consideró necesario ofrecer, a través de la Unidad de Atención al Cliente, la gestión del transporte sanitario a los pacientes del área de Consultas Externas (CCEE).
Objetivo:a) Facilitar los trámites administrativos a nuestros pacientes. b) Gestión y control del servicio de transporte sanitario a pacientes de CCEE que lo solicitan.
Metodología: Desde la Unidad de Atención al Cliente se ofrece un trato personalizado y todo tipo de ayuda a la hora de solicitar una ambulancia, exponer una reclamación o intentar paliar las largas demoras contactando con los coordinadores de las mismas.
El trabajo a realizar es variado: a) solicitud del servicio a la compañía de transporte de la zona correspondiente; b) registro de datos (compañía de transporte, nombre del paciente, hora llamada del servicio, hora de llegada de la ambulancia, población de destino y observaciones); c) anulaciones de los servicios solicitados; d) recogida y derivación de las reclamaciones realizadas al Servicio Catalán de la Salud,
Resultados: Traslados realizados de las diferentes compañías durante un año (1.346). Ambulancias anuladas (30). Tiempo medio de espera por traslado realizado (1h03'). Reclamaciones efectuadas durante el año (46).
Conclusiones: Los pacientes tienen un referente en la Unidad de Atención al Cliente para la gestión y control del transporte sanitario. El tiempo medio de espera ha disminuido desde el inicio del servicio, así como el número de reclamaciones en promedio mensual. Este servicio da un valor añadido a la atención global que el Instituto Catalán de Oncología ofrece a los pacientes.
UTILIDAD DE UN PROGRAMA DE VIGILANCIA DE LA PRESCRIPCIÓN ANTIBIÓTICA DE LARGA DURACIÓN EN HOSPITALIZACIÓN
L. Canadell-Vilarrasa, G. García-Pardo, C. Ardanuy-Tisaire, M. Olona-Cabasés, F. Vidal-Marsal y M.J. Gallart-Mora
Unidad de M. Preventiva y Epidemiología. Hospital Universitario de Tarragona Joan XXIII.
Objetivo: Valorar la efectividad de un sistema de vigilancia prospectivo, para el control de los tratamientos antibióticos de larga duración.
Metodología: Estudio prospectivo.
Período: febrero-marzo 2002.
Ámbito: Hospital Universitario de Tarragona Joan XXIII.
Método: A partir del programa informático de unidosis del Servicio de Farmacia, se estableció un sistema de alarma para identificar antibioterapias de duración superior a 10 días. Un miembro del comité de antibióticos, revisó diariamente las historias de los pacientes seleccionados, clasificando el tratamiento como adecuado/posiblemente adecuado/no adecuado, y dando las recomendaciones pertinentes (suspensión del tratamiento/cambio de antibiótico/continuación del tratamiento establecido) al facultativo responsable del paciente. Se excluyeron los servicios de Cuidados Intensivos de adultos y Pediatría, por no estar disponibles en unidosis. Se detectaron 582 episodios de antibioterapia, de los que cumplían los criterios de inclusión 54 (9,3%).
Resultados: La adecuación de la prescripción fue del 85,2%.
En cuanto a las recomendaciones de cambio de tratamiento, la aceptación fue de 81,5%. Se observó que el 75,9% de las prescripciones eran empíricas, el 65,1% eran monoterapia y la terapia secuencial (paso de vía endovenosa a oral) sólo se había aplicado en el 7,6%.
Conclusiones: El programa ha sido efectivo para modular actitudes en relación a dos puntos básicos para la política de antibióticos del hospital: tipo de prescripción y aplicación de terapia secuencial. Hay que destacar la buena aceptación del programa por parte de los facultativos responsables del paciente.
PROCESO DE CUIDADO DEL PACIENTE ANCIANO CON INSUFICIENCIA CARDÍACA: CUMPLIMIENTO DE LOS CRITERIOS DEL PROYECTO ACOVE
A.J. Trujillo-Santos, S. Domingo-González, J. Gonzalo-Blanquer y J.J. García-Alegría
Hospital Costa del Sol, Servicio de Medicina Interna.
Palabras clave: Insuficiencia cardíaca. Procesos de cuidado. Ancianos.
Objetivos: Analizar el cumplimiento de las estándares de calidad respecto a los cuidados de pacientes ingresados por insuficiencia cardíaca mayores de 65 años.
Metodología: Recogimos todos los informes de alta de todos los pacientes mayores de 65 años ingresados con diagnóstico principal de insuficiencia cardíaca durante el año 2000 en el Hospital Costa del Sol (Marbella, Málaga). Analizamos los puntos más relevantes indicados en el proyecto ACOVE y comparamos el cumplimiento de acuerdo a los dos servicios más frecuentemente responsables del alta, Medicina Interna y Cardiología. En el análisis se emplearon como medida de centralización la proporción y las comparaciones se realizaron mediante X2.
Resultados: Se registraron 248 altas, 100 de M. Interna y 148 de Cardiología de las que 178 eran mayores de 65 años (87 en M. Interna y 91 en Cardiología). La edad media fue de 78 años en M. Interna y 73 en Cardiología. 46% varones en M. Interna y 58% en Cardiología. El porcentaje de cumplimiento y las diferencias entre ellos se refleja en la siguiente tabla:
Conclusiones: El cumplimiento de diferentes criterios de calidad del proceso de cuidado de pacientes mayores de 65 años con insuficiencia cardíaca es variable y potencialmente mejorable en algunos de ellos.
ADECUACIÓN DE INGRESOS Y ESTANCIAS EN EL SERVICIO DE MEDICINA INTERNA DE UN HOSPITAL COMARCAL
M. Valledor Méndez, M. Sánchez Cembellin, M. Meana Fonseca, C. Ramas Diez, C. Quintana López e I. López Lagunas
Hospital San Agustín.
Palabra clave: Adecuación, estancias, ingresos, calidad.
Objetivo: La calidad en la asistencia hospitalaria se relaciona directamente con el uso adecuado del hospital tanto en la indicación del ingreso como de los días de estancia que los enfermos permanecen en el mismo. Lo contrario supone un aumento del gasto sanitario y repercute desfavorablemente en el paciente, pues es sabido, que toda estancia hospitalaria representa un riesgo injustificado para quien permanece en el hospital sin necesitarlo. Nuestro centro es un hospital comarcal con 340 camas y una población de referencia de 160.000 habitantes. Durante muchos días del año existe un numero de camas supernumerarias que creemos excesivo por lo en el presente trabajo nos propusimos como objetivo valorar la adecuación de ingresos y estancias en el servicio de Medicina Interna que se ve frecuentemente afectado, así como las causas más frecuentes de inadecuación para ambos.
Material y métodos: Se realizó un estudio descriptivo y de carácter retrospectivo. Para la obtención de datos se utilizaron las historias clínicas de los pacientes que requirieron hospitalización en Medicina Interna durante el año 2001. Se selecciono una muestra representativa (significación del 95% y error del 5%) de 71 pacientes con 426 estancias haciéndose una valoración independiente de ingresos y estancias. Se utilizó el AEP (Appropiateness Evaluation Protocol) como instrumento de medida con demostrada validez y fiabilidad para la identificación del uso hospitalario adecuado.
Resultados: El porcentaje de inadecuación para los ingresos fue 15,5%. El criterio de ingreso adecuado más frecuente fue la administración de tratamientos de forma parenteral (62%) y la causa de inadecuación más habitual la posibilidad de realizarse estudios y tratamientos de forma ambulatoria (72,2%). Respecto a las estancias observamos una inadecuación global del (19,4%) que se incrementaba significativamente (> 30%) en el último tercio de estancia. El 80,3% de las estancias cumplían únicamente un criterio, siendo el más frecuente la terapia parenteral. Las causas responsables de la inadecuación fueron estar pendiente de resultados de pruebas diagnósticas y/o interconsultas y que los estudios diagnósticos y tratamientos podían realizarse como paciente externo.
Conclusiones:1) El grado de inadecuación de estancias es similar al publicado por estudios realizados en otros hospitales del mismo nivel, sin embargo el correspondiente a los ingresos inadecuados es significativamente superior. 2) La mejora del tiempo de respuesta de los servicios básicos tanto en realizar las pruebas como en emitir el informe, así como revisar los criterios de ingreso y su aplicación es esperable que mejoren estos resultados.
DISEÑO DE UN PROGRAMA DE CALIDAD DE UN SERVICIO DE CARDIOLOGÍA
A. Arizti Bayon, F. Molano, M. Tejedor Fernández,.L. Pastor, F. Marin Puerto y J. Álvarez Ponce
Palabra clave: Programa de calidad, Cardiología.
Objetivo: Descripción del proceso de diseño y definición del programa de calidad de un Servicio de Cardiología.
Material: Equipo de trabajo compuesto por un Cardiólogo, un Jefe de servicio. Director de Calidad del hospital y un Medico (colaborador externo) experto en evaluación. Conjunto Mínimo Básico de Datos (CMBD) año 99 y 2000. Sistema de información y disponibilidad de indicadores de las distintas áreas de producción. Análisis A.E.P. (APPROPIATENES EVALUATION PROTOCOL) del GRD 140 (angina de pecho). Microsoft Office 97.
Método: Análisis de indicadores de la producción del Servicio: áreas de hospitalización, Consultas Externas, Procedimientos y recursos. Elección del modelo de diseño del plan en su modalidad: Orientado al cliente. Sesiones del equipo de trabajo para aceptación del diseño: definiciones y desarrollo de las partes que lo conforman: Sesiones de presentación y discusión con la totalidad del los componentes del Servicio.
Resultados: Realización del Programa de calidad del Servicio de Cardiología con los siguientes apartados: Objetivo, responsables, misión, clientes, oferta de servicios, indicadores, cuadro de mandos, evaluación de resultados y control del programa. Implantación de las actuaciones contenidas en el programa. Mayor nivel de precisión y especificidad -y por tanto de calidad- en la consignación en el CMBDA de los códigos correspondientes a los campos diagnósticos, y otros, de los datos procedentes del informe de Alta, a través del fenómeno de codificación conjunta de clínicos responsables del proceso asistencial y codificadores. De ello, ha resultado la revisión, consideración particular de criterios y validación del proceso de codificación. Identificación de áreas de mejora.
Conclusiones: Es necesaria la implicación activa de cada estamento y miembro del Servicio para obtener resultados satisfactorios. Es necesaria una estructura organizacional suficiente que posibilite y garantice su cumplimiento. La implicación activa de los clínicos en la codificación redunda en una mejora en la estructura y consignación de datos en el informe de alta.
VALORACIÓN DE LA ATENCIÓN DEL CÓLICO NEFRÍTICO EN URGENCIAS
J. Casado Cerrada, P. Sánchez Moliní, C. Sanz Sebastián, T. Isasia Muñoz y J. Hurtado Santos
Hospital Universitario de la Princesa.
Palabras clave: Cólico nefrítico, Dolor, Ecografía.
Objetivo: Analizar la atención ofrecida durante un año a los pacientes diagnosticados de cólico nefrítico, valorando aspectos clínicos, analítico-diagnósticos, terapéuticos y de derivación para seguimiento al alta.
Método: De los 1.113 pacientes diagnosticados de cólico nefrítico se seleccionaron de forma aleatoria una muestra significativa de 130, en los que se cumplimentó un protocolo en los que se incluían datos demográficos, clínicos y de derivación.
Resultados: El cólico nefrítico fue causa de atención en 1.19% de las urgencias. El 56,8% fueron mujeres. El 84% acudió a petición propia. El 50% llegó en la primera hora tras el comienzo del dolor. El 46,8% tenían antecedentes de litiasis. En 93,5% se analizó orina, presentando 65% hematuria. En 74,3% se realizó radiografía simple de abdomen. En 35,8% de los casos se encontraron imágenes compatibles con litiasis (19,75% en riñón y 16,04% en uréter). Solo en tres casos se indicó ecografía. Los AINES fueron los fármacos más utilizados en el tratamiento, 41,7% requirieron una única dosis y 42,85% dos dosis, siendo la asociación más frecuente AINES y analgésico. El tiempo medio de estancia en urgencias fue de 3,46 horas. Solo el 2% de los casos fue atendido por urología. El 67% de los pacientes se derivó al alta a Atención Primaria y el 31,18% a urología. Solo 1,83% se envió a consulta de litiasis. El 66% de los pacientes con litiasis visible en Rx no se envió a atención especializada.
Conclusiones:1) Los pacientes con cólico nefrítico en nuestro centro son mayores y con mayor proporción de mujeres que en los estudios publicados. 2) La hematuria en el sedimento es el dato analítico más constante. 3) El tratamiento administrado en nuestros pacientes es similar al de otros protocolos de actuación. 4) El tiempo de estancia en urgencias muestra ser adecuado dada la naturaleza e intensidad del dolor. 5) La derivación de los pacientes debe ser modificada remitiendo directamente a la atención especializada a todo paciente con litiasis visible en Rx, especialmente si se sospecha cálculo en uréter. 6) Detectamos una utilización escasa e inadecuada de la ecografía.
ADECUACIÓN DE LAS VÍAS VENOSAS EN URGENCIAS
S. García Velasco Sánchez Morago, E. García Puente y O. Mateo Rodríguez
Palabras clave: Urgencias, Vías venosas, Causas inadecuación.
Objetivo: Conocer el porcentaje de vías venosas puestas en el Servicio de Urgencias Hospitalarias (SUH) de forma innecesaria. Este objetivo es un indicador que formaba parte del Plan de Calidad del Contrato de Gestión del año 2001 de nuestro centro.
Método: Se realiza un estudio retrospectivo mediante muestreo aleatorio simple revisando la historia clínica de los pacientes que acudieron al SUH del Complejo Hospitalario de Ciudad Real (Hospital del Grupo II) durante el mes de junio de 2001 valorando la colocación de accesos venosos que quedan registrados en la hoja de enfermería. Se revisan los pacientes a los que se le ha canalizado una vía venosa en dicho servicio y si ha sido utilizada adecuadamente teniendo en cuenta dos puntos: ingreso del paciente (en planta o traslado a otro centro) y/o administración de fármacos por vía intravenosa.
Resultados: Durante el período de estudio acudieron al SUH 6.022 pacientes. Se revisan 110 historias de pacientes pertenecientes a ese grupo, a 35 de los cuales se les canalizó una vía venosa (31,8%). De estos, 15 recibieron tratamiento intravenoso (42,9%), 6 ingresaron en planta (17,1%) y 8 recibieron tratamiento y posteriormente ingresaron (22,9%). En 6 pacientes (17,1%) no se encontraron causas de adecuación de la vía intravenosa.
Conclusiones: Una parte importante de las canalizaciones venosas realizadas en la atención de urgencias de nuestro Complejo se realiza de forma innecesaria. Un paso para corregir esto sería el desarrollo de guías o procedimientos de uso de las vías venosas.
PLAN DE MEJORA DE CALIDAD PERCIBIDA DEL SERVICIO DE URGENCIAS DEL HOSPITAL DE LA RIBERA
G. Cañellas Martínez, T. Quirós Morató, D. Cuesta Peredo, B. Ruiz Zaragozá y M. Huguet Ordaz
Hospital de la Ribera.
Palabra clave: calidad percibida, proceso de urgencias, expectativas de pacientes, medición de satisfacción
Objetivo: Desarrollar una metodología, en forma de plan de mejora de la calidad percibida, que propicie un cambio de cultura organizativa, identificando el paso de un paciente por un Servicio de Urgencias como un proceso único e incorporando las expectativas de los usuarios a la calidad de oferta que ofrece dicho servicio.
Metodología: Medición de la calidad percibida, en base a análisis cualitativos y cuantitativos sobre grupos focales y encuestas de satisfacción, respectivamente. Definición de indicadores de actividad. Gestión de las demoras, en base a la monitorización de las mismas y a la búsqueda activa del paciente. Distribución de información escrita relacionada con el servicio. Normalización de la señalética del Servicio de Urgencias. Puesta en contacto con los posibles usuarios descontentos una vez abandonado el Servicio de Urgencias. Reducción del tráfico descontrolado de pacientes por las dependencias del Servicio. Autoevaluación del proceso por parte de grupos de mejora. Propuesta de mejoras a la Dirección por parte del Grupo de Mejora, Dirección del Servicio y Dirección de Calidad.
Resultados: Hay que analizar los resultados desde tres ópticas distintas: 1. La del cambio cultural del personal asistencial: La interacción coordinada del personal asistencial y administrativo ha permitido entender la asistencia al paciente de Urgencias como un proceso compartido, tanto a nivel de responsabilidades como de satisfacción de expectativas. 2. La de los indicadores de gestión: Los tiempos de respuesta han mejorado, disminuyendo significativamente las mediciones de los indicadores, como por ejemplo, los porcentajes de pacientes atendidos por unidad de tiempo tras valoración médica. 3. La de la calidad percibida: Proporcionar una herramienta de información al paciente a los responsables del Servicio.
Conclusiones: Las herramientas de la Calidad Total aplicadas a un servicio asistencial mejoran, de forma invariable, la calidad percibida de sus usuarios. Los grupos de mejora no solo actúan sobre los procedimientos sino que integran a personal de distintos estamentos en un mismo proceso, tomando todos conciencia de la magnitud y posibilidades de actuación para la resolución de los problemas. La definición, establecimiento y monitorización de indicadores de gestión es fundamental para el éxito en la mejora de procesos asistenciales.
CREACIÓN DE UNA CONSULTA EXTERNA DEPENDIENTE DEL SERVICIO DE URGENCIAS
J. Borràs Suárez y A. Galobart Roca
Palabras clave: Urgencias, Consultas Externas, Mejora Continuada.
Introducción y objetivos: El Servicio de Urgencias (SU) de nuestro Centro consta de dos Secciones: Medicina Interna (MI) y Cirugía/Trauma (COT), y realiza unas 55.000 visitas anuales. No dispone de Pediatría ni Obstetricia. Una parte no despreciable de las visitas se corresponden a controles que son citados a los pocos días de la primera visita. Para optimizar esta circunstancia se ha creado una consulta externa ligada a Urgencias con los objetivos de: Mejorar el drenaje de pacientes desde el SU; Aumentar la tranquilidad del profesional y la del enfermo y familiares; Optimizar circuitos previos poco ágiles y Disminuir las visitas de control. Se procede a su evaluación tras el primer año.
Metodología: El personal asignado es de 14 médicos de la plantilla y 2 auxiliares de clínica. Se dispone de 3 consultorios durante dos horas. Los criterios de inclusión son: visitas que finalizan un proceso; visitas que sirven para optimizar tratamientos y primer control de pacientes que requerirán una segunda visita por un especialista. Los pacientes cuando son dados de alta del SU ya tienen tramitada la visita. Se diseñan circuitos para disponer de la HHCC en la visita. El destino posterior puede ser: Alta definitiva; Control por su médico de cabecera; Control por especialista de nuestro Centro o Ser remitido de nuevo al SU.
Resultados. Se han realizado 4.211 consultas. El 44,8% de los pacientes fueron varones. La media de edad de 39 años. El tiempo medio de espera fue de 5,82 días. El índice de incomparecencia ha sido del 14,2% en MI y del 18,6% en Cirugía/Trauma. El 53,4% de los pacientes fueron visitados por el mismo médico que los citó. La patología más prevalente en MI fue la de nefrourología (39,4%), patología respiratoria 20,3% y abdominal 16,8%. En el área de Cirugía/Trauma fueron: heridas 27%, esguinces 25,4%, patología osteomuscular 15% y contusiones 11,3%. Se han creado dos circuitos específicos: 1.- Circuito de neumonía. 2.- Circuito de pielonefritis.
Conclusiones:1) La creación de las CC.EE del SU ha significado una mejora de la atención al usuario, tanto desde el punto de vista asistencial como de satisfacción. 2) La finalización de los procesos hincados en el SU significa una mejora de tipo profesional. 3) Optimización de algunos circuitos poco utilizados.
UTILIZACIÓN DE VÍAS VENOSAS EN URGENCIAS
M. Gómez Santillana, C. Morata Huerta y P. Lillo Tejeda
Hospital Virgen de la Luz.
Palabra clave: Vías venosas, urgencias.
Introducción: La canalización de un acceso venoso, es una actividad de enfermería cuya correcta utilización va a suponer: a) Mejorar la calidad asistencial percibida por el paciente. b) Disminuir el tiempo de enfermería en el caso de que se administre IV o repetición de analítica. c) La administración de medicación es más rápida si ya está canalizado un acceso venoso.
Objetivo: Evaluar si en nuestro hospital la canalización de las vías venosas es adecuada según los criterios: a) Administración de tratamiento IV. b) Más de dos extracciones sanguíneas al mismo enfermo. c) Ingreso del enfermo.
Metodología: El estudio se realiza en la Unidad de urgencias (S.U.H) del Hospital Virgen de la Luz, Hospital de referencia de la Provincia. Se trata de un estudio retrospectivo, cuya fuente de información son los registros de enfermería de Urgencias. Período de estudio elegido: mes de octubre. A través de un muestreo simple aleatorio se escogió una muestra de pacientes para una prevalencia del 50% y un error de un 10%. Se recogen los siguientes parámetros: a) Criterios de adecuación: Han de presentarse al menos uno de ellos, para considerar que el acceso venoso es adecuado. b) Paciente ingresado en hospitalización tras recibir la atención en el S.U.H. c) Extracción de sangre venosa en diferentes secuencias de tiempo. d) Administración de tratamiento IV en el servicio de urgencias.
Resultados: Población total: 1.634. Tamaño muestral: 90 pacientes. Nº de pacientes con acceso venoso: 74 (82%). Nº de pacientes con tratamiento intravenoso en la Unidad: 43 (47%). Nº de pacientes que ingresan: 39 (43%). Nº de pacientes a los que se les ha realizado más de una extracción: 4 (4,4%). Pacientes que cumplen criterio de adecuación: 54/74=72,9%.
Conclusiones: Ante estos resultados nos planteamos como acciones de mejora: a) Canalizar acceso venoso a los enfermos que por la sintomatología que presentan van a ser ingresados. b) Canalizar acceso venoso en usuarios que presentan dolor agudo. c) No canalizar acceso venoso en aquellos usuarios que presenten sintomatología difusa.
PROFILAXIS DE TROMBOSIS VENOSA PROFUNDA EN PACIENTES CON PATOLOGÍA TRAUMÁTICA EN URGENCIAS
M.A. González Soler, M.J. Millán, A. Sánchez Espinosa, F. Peñalver Guillén, J. Gómez Yelo y E. López García
Palabras clave: Urgencias. Profilaxis. Trombosis Venosa Profunda.
Objetivos:1) Conocer la situación actual del uso profiláctico de la heparina de bajo peso molecular (HBPM) en pacientes que acuden con patología traumática a nuestro servicio de urgencias. 2) Analizar los factores que influyen en su utilización. 3) Mejorar su utilización.
Material y método: Se escogió una muestra de 193 casos utilizando un método de muestreo aleatorio sistemático en Enero-Febrero del 2002. Los casos se seleccionaron del archivo de atenciones del servicio de urgencias. Se recogieron datos sobre la pauta o no de profilaxis con HBPM, existencia de fractura, tipo de inmovilización pautada, localización de la lesión, existencia de factores de riesgo para enfermedad tromboembólica y datos sobre quien prescribía el tratamiento. Como test estadístico se utilizó el de la Chi cuadrado. Posteriormente se analizaron las indicaciones de profilaxis y se instauraron actividades de mejora de su cumplimiento.
Resultados: De los 193 casos de la muestra, sólo en 8 casos, el 4,14% (intervalo de confianza ± 2,8%) se pautó profilaxis. De estos casos, 5 eran fracturas (62,5%) y en todos los casos la lesión se encontraba en miembro inferior. Del total de casos se hallaron 43 fracturas, 22,3% (i.c.= ± 5,9%) de las cuales el 51% correspondían a miembro superior y el 34,9% a miembro inferior. En los casos de fracturas se pautó profilaxis en 5 de ellos (11,6% ± 9,5%), todos en miembro inferior.
Se encontraron diferencias significativas entre el uso de profilaxis con HBPM y localización de la fractura (p = 0,01), existencia o no de fractura (p = 0,05), no encontrando diferencias entre que el médico fuese adjunto o residente.
Conclusiones: Se ha encontrado un escaso uso de la HBPM en los pacientes asistidos con patología traumática.
Se ha hallado una mayor utilización en pacientes con patología de miembros inferiores.
APERTURA DE UNA ÁREA BÁSICA DE SALUT: EFECTO EN EL HOSPITAL DE REFERENCIA
J. Valero Sales, A. Ibiricu Barro, L. Ríos Vallés, M.A. Rius Rafecas, R.M. Tomàs Cedó y Ll. Colomés Figuera
Palabra clave: Asistencia, Hospital, Atención Primaria.
Introducción: La puesta en marcha de una Área Básica de Salud (ABS) implica un incremento de recursos sanitarios y del horario de atención, lo que motiva una mayor accesibilidad para la población adscrita a la misma y consecuentemente, debería implicar una disminución del volumen asistencial en el Hospital de referencia, mejorando el Nivel de Resolución de problemas en el primer nivel asistencial.
Objetivo: Describir el efecto de la puesta en marcha de una ABS en la hospitalización y asistencia a urgencias de la población adscrita al ABS. Evaluación por grupos diagnósticos.
Material y métodos: Estudio descriptivo retrospectivo de todas las hospitalizaciones, visitas en Consultas Externas y asistencias a urgencias de la población de referencia del ABS en el hospital de referencia. Período comprendido entre 1997 y 2001 (antes y después de la apertura del ABS). Se ha utilizado el CMBD de hospitalización con GRD asignado (versión HCFA 16.0) y datos de actividad (visitas) de urgencias y consultas externas. Para el análisis y cálculo de resultados se han utilizado MSAcces y MSExcel y el paquete Clinos.
Resultados: El numero total de urgencias de población del ABS atendidas en el hospital durante el año 2000 fue de 1917, y en el año 2001 de 1.186, con una disminución del 38,14%. Las visitas en consultas externas fueron 726 en el año 2000 y 658 en el 2001 (disminución del 9,37%). En referencia a los ingresos, se ha producido una disminución del 19,2%, siendo los diagnósticos que más han disminuido porcentualmente respecto al año anterior los siguientes: 57,1% patología endocrina, 52,9% patología del sistema nervioso, 48,9% patología del aparato respiratorio, 38,9% de sistema músculo-esquelético, y 25% aparato digestivo.
Conclusiones: La mejora de la accesibilidad de los servicios en el primer nivel asistencial, implica, según los resultados de nuestro estudio, una disminución global de la asistencia hospitalaria, siendo mayor el impacto en la atención urgente. Posiblemente, la disminución en números absolutos de los ingresos por patología crónica, se debe, en parte, a un mayor control de los mismos en el primer nivel.
AYUDANDO A MEJORAR LA CALIDAD DE PRESCRIPCION FARMACOTERAPÉUTICA EN UN ÁREA DE ATENCION PRIMARIA
M. Alcaraz Borrajo, M. Zuzuárregui Gironés, E. Cruz Martos, S. Herrero Hernández y A. Paya Pardo
Gerencia Atención Primaria Área 6 Madrid.
Palabra clave: Prescripción farmacoterapéutica.
Resumen: Con el objetivo de mejorar la calidad de prescripción entre los facultativos del Área 6, presentamos un resumen de indicadores de calidad (IQP) que contiene todos los valores alcanzados por los equipos comparados con el promedio de Área, codificados por colores y agrupados por percentiles. Para reconocer el esfuerzo realizado por los profesionales, hemos elaborado una tabla con los valores y posición de IQP alcanzados por el Área entre las 57 de INSALUD y 11 de Madrid, y una tabla similar para cada EAP entre los 22 del Área.
Objetivos: 1) Facilitar la identificación rápida de aspectos mejorables de la prescripción. 2) Motivar a los profesionales mediante el reconocimiento de los logros conseguidos en la mejora de la calidad de la prescripción.
Metodología:1) Selección de los IQP con mayor capacidad de influencia en la mejora de calidad por un grupo de trabajo (médicos y farmacéuticas de A.P.) a principios de 2000. 2) Información a todos los facultativos sobre los nuevos indicadores. 3) Pacto de objetivos anuales de cada indicador para cada equipo. 4) Procesamiento de los datos.- 5) Monitorización mensual del valor alcanzado por cada equipo. 6) Elaboración de los resúmenes de indicadores. 7) Presentación de los resultados en Consejo de Gestión y sesión de equipo.
Resultados: Se han elaborado y difundido a los Coordinadores del Área los siguientes resúmenes de IQP: Tabla resumen con los indicadores de los equipos, codificados por colores y separados por percentiles, del 2000, primer semestre de 2001 y cierre de 2001. Tabla resumen de los valores alcanzados por el Área 6 entre las Gerencias de INSALUD y Madrid, del 2000 y 2001. Tabla resumen en papel y transparencia del resultado del EAP comparada con los valores de referencia de los 22 EAP del Área del 2000 y 2001. (Tabla 3: ejemplo de centro). De las 40 sesiones del Servicio de Farmacia del 2001, los temas de 11 se han priorizado utilizando estos resúmenes. Los coordinadores o responsables de Farmacia del equipo han presentado los datos en reunión de equipo.
Conclusiones: Esta sistemática de trabajo es útil para identificar de forma sencilla los grupos terapéuticos sobre los que actuar para mejorar la calidad de prescripción. Las tablas permiten hacer un seguimiento del esfuerzo realizado para mejorar la calidad de prescripción y visualizar el resultado del trabajo efectuado.
COMISIÓN DE CALIDAD: EVALUACIÓN Y MEJORA
S. Boix Xiol, G. Ricós Furio, R. Yrla Figueras, M. Robles Jiménez, E. Hernández Muñoz, J. Luque González
ABS Apenins-Montigala.
Palabras clave: Evaluación, mejora, organización
Introducción: En el año 1994 se creó en el CAP Morera-Pomar la comisión de calidad (CC), comenzando su trayectoria sin unos objetivos claros y sin una formación específica en temas de calidad. En 1998 se hicieron cursos de formación en calidad y se comenzó a sistematizar su manera de trabajar, pero la operatividad de la comisión era deficiente. Entonces nos planteamos constituir un grupo de mejora para analizar las causas de este mal funcionamiento, buscar soluciones y aplicarlas.
Objetivo: Como objetivos nos planteamos:
Mejorar el funcionamiento de la CC.
Que la CC fuese considerada por todo el equipo como una herramienta de mejora y un referente en temas de calidad.
Método: Detectar las causas del mal funcionamiento de la CC, mediante tormenta de ideas y encuestas a los profesionales del equipo.
Realización de actividades encaminadas a mejorar el funcionamiento de la CC.
Acciones de mejora.
Resultados: Al evaluar la CC en su nueva etapa (1999-2000), después de aplicar las acciones de mejora correspondientes, obtuvimos los siguientes resultados:
Problemas detectados: 74
- Problemas solucionados: 54
Grupos de mejora:
Grupo de mejora de recetas
Grupo de mejora de la comisión de docencia
Grupo de mejora de la confidencialidad
Grupo de mejora del circuito de crónicos
Número de reuniones de la CC: 26
- Número de reuniones con el equipo: 4
- Participación en la comisión evaluadora de los objetivos
Conclusiones:a) A pesar de que los inicios de la CC no fueron del todo satisfactorios, se ha conseguido que la comisión funcione como tal y esté valorada por todo el equipo. b) Se han alcanzado los objetivos iniciales de la comisión de calidad. c) El nivel de resolución de problemas es del 73%. d) Se han creado cuatro grupos de mejora. e) Se pretende reevaluar la CC para detectar nuevas oportunidades de mejora y optimizar su funcionamiento.
ESTUDIO DE CALIDAD EN UN PROGRAMA DE HIPERTENSIÓN ARTERIAL: ANÁLISIS DEL PROBLEMA
L.A. Hijós Larraz, D. García Bello, D. Ara Launa, A. Castellanos de Mur, F. Aranguren Martínez de Moretin, L. Rubio Buisan
C.S. Grañen.
Palabra clave: Hipertensión arterial, calidad, atención primaria.
Objetivos: a) Fomentar la creación y mantenimiento de un Grupo de Trabajo en Calidad. b) Reiniciar la realización de evaluaciones internas de los distintos programas. c) Análisis y Priorización de las causas del problema seleccionado: Hipertensión arterial.(HTA).
Metodología: En el año 2000, se creo un grupo de trabajo en calidad, identificándose y priorizándose el problema: Inadecuado control de la HTA. Se propuso la realización de un estudio retrospectivo mediante un audit, para lo cual se determinaron 19 criterios relativos a la calidad científico-técnica siendo los tipos de datos obtenidos de estructura, proceso y resultado intermedios. Sobre los pacientes incluidos en programa de hipertensión arterial se realizó un muestreo sistemático de 64 historias (* = 0,95; e = 0,12). Las fuentes de datos utilizadas fueron la historia clínica, registro de formación continuada y la encuesta sobre adhesión al tratamiento. Para el análisis de los datos y obtención de las oportunidades de mejora se usaron gráficos de Pareto, de estrella, histogramas de cumplimiento.
Resultados: La cobertura del programa fue de 943 pacientes (98,74%) La edad media fue de 70,2 años (± 10,9); el 56,25% fueron del sexo masculino y el 43,75 del sexo femenino. En primer lugar se procedió a valorar los criterios agrupados, observando que la mayor parte de los incumplimientos se deben a los problemas estructurales (11,99% de cumplimientos). En segundo lugar, obtenemos que las oportunidades de mejora radican en las causas de proceso. Al analizar los criterios y subcriterios se priorizaron los problemas detectados siendo por este orden: Problemas estructurales (criterios relativos a revisión de esfigmomanómetros, manguitos de obesos, esfigmomanómetros electrónicos), de proceso (realización de analítica, microalbuminuria, fondo de ojo y reconocimiento específico) y de resultados (control HTA y disminución factores de riesgo cardiovascular).
Conclusiones: En primer lugar, en el análisis del problema se observaron causas por déficits estructurales, y a continuación causas organizativas (internas y externas) y causas dependientes del profesional y del cliente externo. Esta priorización se utilizó para la aplicación de distintas medidas correctoras: Mejoras estructurales, organizativas (actualización del programa), educativas (mecanismos de feed-back, elaboración de trípticos). Implícitamente, se ha consolidado el grupo de trabajo en calidad mediante la realización de otros proyectos.
MEJORA DE LA CALIDAD DE LA PRESCRIPCIÓN FARMACÉUTICA: EVALUACIÓN DE UN SISTEMA DE INDICADORES
M.A. García Lirola, E. Lirola García, T. Moreno Díaz, M.J. Gimeno Jorda y G. Fernández Moya
Distrito A. Primaria Poniente Roquetas.
Palabra clave: Indicadores calidad de la prescripción.
Objetivo: Mejorar la calidad asistencial y el uso racional del medicamento estableciendo un sistema de indicadores de calidad de la prescripción y haciendo una evaluación y seguimiento de estos indicadores.
Material y métodos: El estudio se realiza en el Distrito Poniente-Roquetas con 95 médicos generales que atienden a una población de 175.000 habitantes. El período de estudio es enero 2000-marzo 2002.
- Se establecen indicadores de calidad en los grupos terapéuticos utilizados en las patologías más frecuentes en Atención Primaria. Estos indicadores reflejan los criterios de selección de medicamentos en base a las Guías de Práctica Clínicas y evidencias científicas disponibles.
- Se informa a todos los médicos del Distrito de estos indicadores y de sus estándares mediante entrevista personal y se hace un seguimiento individual con periodicidad trimestral de la evolución de estos indicadores.
Resultados: La evolución de los indicadores de calidad en el período estudiado es la siguiente:
Conclusiones: El uso de un sistema de indicadores con sus estándares de calidad y una retroinformación a los médicos del Distrito ha permitido la mejora de la calidad de la prescripción.
URGENCIAS EN ATENCIÓN PRIMARIA: UNA EXPERIENCIA DE EVALUACIÓN Y MEJORA
J.J. López-Picazo Ferrer, M. Villaescusa Pedemonte, F. Agulló Roca, G. Sanz Mateo, J.M. Bernal Romero y C. López Asensio
GAP Murcia.
Palabras clave: Calidad, Urgencias, Atención Primaria.
Objetivo: Los médicos de familia que trabajan en servicios de urgencia pueden mejorar la calidad de su atención si se involucran en iniciativas de evaluación y mejora. Este trabajo pretende entonces mejorar la atención urgente en Atención Primaria a través implicación de estos profesionales en ciclos de mejora.
Metodología: Estudio de evaluación y mejora de la calidad: (1) Construimos los criterios a emplear; (2) Evaluamos su cumplimiento en enero 2001, con datos representativos por servicio; (3) Diseñamos e implementamos intervenciones para mejorar; y (4) Reevaluamos en enero 2002.
Emplazamiento: 15 servicios de urgencias (SU) de la Gerencia de Atención Primaria de Murcia, donde trabajan 74 médicos para atender a 659.190 habitantes.
Criterios: Construimos 8 criterios: Cumplimentación de Hoja de Asistencia (HA), Datos de filiación (DF), Motivo de consulta (MC), Antecedentes personales (AP), Exploración física (EF), Juicio diagnóstico (JD), Indicación de tratamiento (IT) e Identificación del médico (IM). Consensuamos su contenido, explicitando las aclaraciones y excepciones necesarias.
Evaluación Reevaluación: Mediante muestra aleatoria de las asistencias estratificada por servicio estimamos el cumplimiento de los criterios, la mejora absoluta y relativa y su significación estadística (una cola). Mediante LQAS evaluamos los SU construyendo un lote por cada criterio y SU, que aceptamos si cumple un estándar del 90%, umbral del 65% (potencia, 80%).
Intervención: Ofrecemos la participación activa a los profesionales, incentivando económicamente las mejoras.
Resultados: Se implicaron 67 médicos (90,6%). Evaluamos 219 asistencias en la 1ª evaluación y 491 en la reevaluación, apreciándose mejora en 7 criterios. El cumplimiento fue (evaluación/reevaluación, significación): HA, 95,4 ± 0,8%/100,0 ± 0,0%, p < 0,001; DF, 73,5 ± 5,9%/91,9 ± 2,4%, p < 0,001; MC, 79,9 ± 5,3%/83,5 ± 3,3%, ns; AP, 58,7 ± 6,6%/66,2 ± 4,3%, p < 0,05; EF, 56,3 ± 6,8%/77,1 ± 4,0%, p < 0,001; JD, 85,2 ± 4,7%/91,1 ± 2,6%, p < 0,05; IT, 92,0 ± 3,8%/96,9 ± 1,6%, p < 0,01; IM, 63,0 ± 6,4%/71,5 ± 4,0%, p < 0,05. Por SU, rechazamos 39 lotes (32,5%) en la evaluación y 27 en la reevaluación (22,5%; mejora absoluta 10%, relativa 14,8%). Rechazos por SU (evaluación/reevaluación): máximo, 5/4; mínimo 0/0; mediana, 3/1; moda, 3/0-1; cero-defectos, 3/4 SU.
Conclusiones: La implicación en la mejora continua de la calidad puede ser introducido en urgencias de atención primaria a través de la puesta en marcha de ciclos de mejora incentivados, que usen criterios de alto valor facial, fáciles de medir y centrados en el aspecto científico-técnico.
EVALUACION DE LA CAPTACION DE LA POBLACION DIABÉTICA: ¿NECESIDADES DE UNIDADES DE DIABÉTICOS?
F.J. Arrieta, R. Cabral, J. Garrido, A. González, M. Lobo y H. Ortiz
Palabra clave: Diabetes Mellitus, Cobertura, Atención Primaria.
Introducción: Recientemente la ADA en 1997, modifico los criterios diagnósticos de la diabetes mellitus, con el fin de facilitar el diagnostico precoz de la enfermedad y evitar y/o retrasar el desarrollo de las complicaciones crónicas de la enfermedad.
Objetivo: Valorar la captación de los diabéticos a lo largo de los últimos 5 años en los equipos de Atención Primaria.
Material y métodos: Estudiamos en el Área 4 de Madrid la población que es atendida por los equipos de Atención primaria y el numero de diabéticos diagnosticados. Para ello utilizamos la tarjeta Sanitaria (TSI) de cada EAP para saber la población y la cartera de Servicios para conocer el numero de diabéticos. Para el calculo de la cobertura estimamos en la Comunidad de Madrid el 6% de población diabética entre 45-65 años.
Resultados: La población atendida por los equipos desde el año 1995 hasta el 2000 ha ido aumentando: 168.030-170.998-206.321-300.528-356.754 habitantes. El número de diabéticos captados ha sido de 3.767-4.926-5.874-6.737-10.270-11.816.La cobertura de los EAP fue de 0.37-0.48-0.47-0.43-0.57-0.55.
Conclusión: La captación de la población diabética es progresiva, a medida que aumenta la población atendida, por los equipos de Atención Primaria. Dada la importante población diabética probablemente sea necesaria la creación de unidades de apoyo formadas por especializada-primaria con el fin de mejorar la calidad global del diabético.
PLAN DE MEJORA DE LA ACCESIBILIDAD TELEFÓNICA EN ATENCIÓN PRIMARIA
C. Castro García, S. Rodríguez Carrera, C. Martínez Álvarez, A. Franco Vidal y M.T. Manteca Gómez
Palabra clave: Accesbilidad.
Objetivo: Mejorar la accesibilidad telefónica de los usuarios en tres centros de salud del Área sanitaria VIII de Asturias.
Metodología: A partir de las reclamaciones de los usuarios se planteó la evaluación de la accesibilidad telefónica que se llevó a cabo realizando llamadas a los teléfonos de cita previa en horario de mañana (entre las 8 y las 15 horas), durante una semana. Se recogió el número de llamadas necesarias para conseguir una respuesta. Inicialmente se llevó a cabo en dos centros, incorporándose otro posteriormente. El estándar fijado era de un máximo de dos llamadas realizadas para conseguir conexión telefónica. Las medidas de mejora adoptadas partieron de las propuestas realizadas en los Equipos de Atención Primaria y fueron específicas para cada uno de ellos (formación y reorganización de la actividad del personal administrativo, información a la población sobre la cita previa en horario de tarde, refuerzos de personal e informatización de la cita previa desde consultas de médicos y enfermeras). A partir de dos reevaluaciones con buenos resultados se dio por finalizado el plan en dos centros, prolongándose en el otro.
Resultados: La evaluación inicial situaba el número de llamadas a realizar para obtener respuesta por encima del estándar (2,7, 2,5 y 2,9). Los tramos de mayor dificultad para la accesibilidad eran entre las 8 y las 11 horas, llegando a ser necesario realizar hasta 16 llamadas para conseguir respuesta. La reevaluación en la que se finalizó el plan en dos centros arrojaba los siguientes resultados: 1,37 (sin ningún tramo horario por encima del estándar), 1,7. Tras el reforzamiento de las medidas de mejora en el centro que quedaba dentro del plan, la evaluación final supuso la necesidad de realizar 1,3 llamadas para conseguir respuesta sin ningún tramo horario por encima del estándar. La satisfacción de los usuarios (según encuesta del INSALUD) con el sistema de cita previa mejoró en el período de implantación del Plan de un 88% de pacientes satisfechos a un 93,4%.
Conclusiones: Se ha conseguido mejorar la accesibilidad telefónica para la solicitud de cita previa en los tres centros implicados mejorando la percepción que de dicho servicio tienen los usuarios.
MONITORIZACIÓN DE INDICADORES DEL BOX DE CRÍTICOS COMO OBJETIVO DE MEJORA DE LA CALIDAD EN UNA ÁREA BÁSICA
M.J. Bueno Domínguez, O. Doblado López, L. Ríos Vallés, J. Puig Soler y M. Mallafré Moya
Palabra clave: Box de críticos, Monitorización, Atención Primaria.
Objetivos: Mejorar la calidad y la seguridad del proceso de atención al paciente crítico, en un medio no hospitalario. Garantizar el control, la reposición y el mantenimiento del box de críticos de una Área Básica. Hacer factible la medición de unos indicadores de calidad.
Material y métodos: Mediante la técnica de brainstorming se detecta déficit en el sistema de revisión del carro de paros y el núcleo de calidad decide abordarlo dada su puntuación en la parrilla de priorización.
Tras el uso del diagrama causa- efecto y del análisis de las acciones de mejora, se pone en marcha entre otras acciones el diseño de un protocolo de revisión y reposición del box de críticos, recogiéndose la información en unas hojas de registro en un principio en soporte de papel y que tras varias revisiones se informatiza y se crea una base de datos en Microsoft ACCESS® con el objetivo de facilitar la medición y monitorización de indicadores. Se realiza un estudio retrospectivo Junio 1999-Junio 2002, de los registros del carro de paros y del box de críticos. N = 295. Explotación de datos mediante Microsoft ACCESS 97® y tratamiento estadístico SPSS.
Resultados: Se estudian un total de 295 registros, elaborando y posteriormente monitorizando, unos indicadores de calidad de forma mensual:
- Numero y tipo de revisiones.
- Errores en el correcto precintado.
- Déficit en la reposición.
- Medicación y/o material caducado.
- Falta de material de stock.
Conclusiones: La protocolización de la revisión del box de críticos y carro de paros, surge de la necesidad por parte de los profesionales de Atención Primaria y de Atención Continuada del Área Básica de ser capaces de dar una respuesta correcta con todos los medios a nuestro alcance al elevado número de situaciones críticas urgentes que acuden a nuestro centro. Tanto las revisiones tras su uso como las que se realizan de forma mensual, garantizan la implementación del protocolo, favorecen la manejabilidad y destreza en su uso, mejoran el tiempo de respuesta y fomentan la reposición completa y correcta. Las revisiones periódicas han llevado a la necesidad y por ello al diseño de una hoja de revisión informatizada pero siempre personalizada, facilitando la monitorización de los indicadores.
LA CENTRALIZACION DEL ARCHIVO DE HISTORIAS CLINICAS ABORDADO DESDE UNA PERSPECTIVA DE CALIDAD
Y. Díaz López, P. Vallejo Sánchez- Monge y S. Ruiz Martín
Palabra clave: Archivo historias clínicas.
Resumen: Dos EAP del Área han identificado la falta de unificación en el sistema de archivo de historias clínicas, por lo que se ha puesto en marcha un proyecto de centralización de archivo, utilizando metodología de calidad.
Objetivos:1) Unificar el sistema de archivo de las historias clínicas en el centro. 2) Generar una única base de datos con las historias clínicas "activas" en cada centro (historia clínica activa se considera a toda historia que se corresponde con un usuario que ha sido visto en el centro en los últimos cinco años).
Metodología: En los dos centros se realizó: 1) Constitución del grupo de mejora. 2) Identificación de las fases del proceso, establecimiento del cronograma y elección del responsable para cada fase. 3) Diseño de los diagramas de flujo de cada fase del proyecto para identificar los cuellos de botella y puntos críticos del proceso. 4) Identificación y establecimiento de medidas para prevenir los cuellos de botella y puntos críticos. 5) Presentación del proceso al EAP para conocimiento de todos los profesionales participantes del centro. 6) Ensayo piloto del proceso para detectar áreas de mejora no identificadas previamente 7) Puesta en marcha del proceso de unificación del sistema de archivo de historias clínicas. 8) Evaluación del desarrollo del proceso y reevaluación de la mejora conseguida tras la centralización del archivo.
Resultados: El proceso en ambos centros se ha desarrollado sin incidencias, y se han cumplido los plazos fijados en el cronograma. En la evaluación de los indicadores definidos en el proyecto, se ha conseguido que el porcentaje de historias clínicas con correlación entre la base de datos y el archivo se ha incrementado del 84% al 99% en historias clínicas de mayores de 14 años y del 89% al 100% en las de menores de 14 años.
Conclusiones: La metodología de calidad aplicada al desarrollo del proyecto de unificación del sistema de archivo de la historia clínica se ha mostrado como una herramienta útil por los resultados y de sencilla aplicación.
RESULTADOS DE UN CICLO COMPLETO DE EVALUACIÓN DEL SERVICIO DE ATENCIÓN AL PACIENTE HIPERTENSO
R. Luquin Martínez, M.C. Santiago García, J. Manzano Cano, I. López Ibañez, M.C. Esquinas Vega y R. Martín Tamayo
Palabras clave: Mejora de la calidad; Ciclo Evaluativo; Cartera de Servicios; Hipertensión Arterial.
Objetivos: Mejorar la Calidad de la Asistencia que recibe el paciente con Hipertensión Arterial (HTA) en una Zona Básica de Salud urbana, analizando el grado de cumplimiento de la Cartera de Servicios.
Metodología: Ciclo Completo de Mejora.
Se analiza el grado de cumplimiento de las Normas Técnicas Mínimas (NTM) de la Cartera de Servicios de Atención Primaria (INSALUD), correspondientes al Servicio de Atención al Paciente Hipertenso con 7 criterios (1º: Diagnóstico. 2º: Analítica. 3º: Exploración física. 4º: Electrocardiograma. 5º: Fondo de ojos. 6º: Tratamiento. 7º: Control de Tensión Arterial). Se realizó un análisis de la falta del cumplimiento de las NTM (análisis de campos de fuerza y diagrama causa-efecto). Problemas: Pocos objetivos conjuntos médicos-enfermeras; inexistencia de una hoja validada de monitorización del paciente hipertenso; escasas consultas programadas de HTA.
Se diseñó el estudio de evaluación siguiente: 1. Criterios: Explícitos - normativos. 2. Dimensión estudiada: Calidad científico-técnico. 3. Datos: Proceso (Seis primeros criterios); Resultado (7º criterio).
1. Revisión: Interna. 2. Unidades de estudio: Pacientes mayores de 18 años de edad incluidos en el programa de HTA, seguidos durante el año de 1996 (1ª Fase), pertenecientes a 5 cupos médicos (10.368 usuarios) del Centro de Salud de Cartagena-Oeste. Se implantaron medidas correctoras estructurales y educacionales: -Un responsable por cada estamento. -Guía protocolizada sobre pautas de actuación. -Hoja validada de monitorización. -Consultas programadas regulares. -Información a los sustitutos de la sistemática seguida. Tras 12 meses se reevaluó el programa de HTA correspondiente a todo 1998 (2ª Fase).
Resultados: Por Criterios del 1º al 7º, el grado de cumplimiento fue en 1996 del 97%, 86%, 75%, 90%, 36%, 98% y 69%, respectivamente. Tras las medidas correctoras, el grado de cumplimiento en 1998 fue del 100%, 93%, 86%, 96%, 56%, 100% y 86% para los mismos criterios ordenados del 1º al 7º. Siendo significativo (p < 0,05) el incremento de cumplimentación de los criterios 1º; 3º; 4º; 5º y 7º.
Conclusiones:1) El Ciclo de Mejora del Servicio al paciente hipertenso ha sido útil para mejorar la Calidad de la Asistencia a los Usuarios. 2) Se ha constatado una unificación en la forma de actuar de los profesionales del Centro de Salud tras el Ciclo de Mejora realizado.
PROYECTO DE MEJORA DE LA CALIDAD DE LA ESPIROMETRÍA EN UN CENTRO DE ATENCIÓN PRIMARIA
V. López Cortés, C. Pardos Mtz, J. Fuertes Fernández-Espinar, L. Clemente y A. Aller Blanco
Dirección de Atención Primaria.
Palabra clave: Espirometría, mejora de la calidad, atención primaria.
Resumen: A través de la realización de un grupo nominal se identificó que la técnica realización y la interpretación de la espirometría era deficitaria.
Entre las causas que ocasionaban este problema estaban: que el paciente no colaboraba por falta de preparación previa, que la calibración no era sistemática, falta de formación en la realización de la técnica por parte del personal de enfermería, mal registro de los resultados de la espirometría en la historia, falta de formación por parte del médico en la interpretación correcta de los resultados.
Una vez identificadas las causas, se procedió al diseño de un programa de mejora con los siguientes objetivos:
- Explicar al paciente el correcto procedimiento.
- Formación al personal de enfermería de la técnica y al personal médico de la interpretación.
- Registrar los resultados de la espirometría en la historia clínica.
Plan de mejora
- Elaboración de una hoja informativa al paciente que se le dará al darle la cita.
- Calibración del espirómetro diariamente con la jeringuilla y quincenalmente con calibración dinámica.
- Actualización del programa del EPOC del centro.
- Realización de dos talleres de un taller de 4 horas par la realización de la técnica y otro de 2 horas para la interpretación de resultados.
- Consensuar en que parte de la historia quedarán registradas las espirometrías para ver la continuidad.
En este momento el proyecto esta iniciándose porque acaba de ser aprobado, y esperamos presentar en octubre los resultados y conclusiones de muchas de las actividades iniciadas.
RACIONALIZACIÓN DEL USO DEL MATERIAL SANITARIO EN UN ÁREA DE ATENCIÓN PRIMARIA
A. Cañada Dorado, J.M. Mena Mateo, E. Hernández Peña, R. Arnal Selfa y E. Mas Cebrián
Palabras clave: Material sanitario, Apósitos estériles, Eficiencia.
Resumen: Utilizando la metodología de los siete pasos del Camino de la Mejora, abordamos el tema de racionalizar el uso del material sanitario utilizado en las curas, en un área de Atención Primaria que atiende aproximadamente a 500.000 personas. En el período de enero a mayo de 1999 se detecta un aumento del gasto del material sanitario del 23% con respecto al mismo período del año anterior. El consumo de seis artículos en esos cinco meses suponía un gasto de 33,2 millones de pesetas. Decidimos realizar un Programa de mejora centrándonos en tres de los productos (Gasas y Apósitos estériles, e Iruxol) que suponían el 85% del consumo total (28,3 millones de pesetas). Realizamos una estratificación incluyendo a los 24 Centros de Salud del Área, identificándose dos por su mayor gasto.
Objetivo: Como objetivo prioritario de mejora, se plantea adecuar el consumo de estos Centros a la media del Área. Al mismo tiempo buscamos mejorar la eficiencia y la adecuación científico - técnica en el cuidado de las úlceras de la piel a toda la población. Realizamos un Análisis de Causas, identificándose cuatro bloques: profesionales de Atención Primaria, coordinación con el departamento de Suministros, características de nuestra población y relación con nuestro hospital de referencia. Las Medidas correctoras implantadas iban dirigidas a mejorar la información, la formación, la comunicación con Suministros, la coordinación con nuestro hospital y adecuar la oferta de apósitos en el Área, adaptándola a las necesidades de los profesionales y a la evidencia científica.
Resultados: Monitorizamos en períodos de cinco meses desde 1999 hasta 2002 el consumo de los tres productos. El gasto se ha reducido de forma rápida y progresiva, situándose en el último período evaluado en 17,7 millones de pesetas (106.000 Euros), lo que supone una disminución del 38% con respecto al período inicial. El impacto estimado del Programa de Mejora (sin considerar la tendencia al alza) supone un ahorro de mas de 32 millones de pesetas (192.000 Euros), a pesar del aumento de nuestra población, consiguiendo al mismo tiempo mejorar la calidad científico-técnica y aumentar la satisfacción de nuestro profesionales.
ESTÁNDARES DE DIAGNÓSTICOS ENFERMEROS EN ATENCIÓN PRIMARIA. REVISIÓN METODOLÓGICA
I. Besora Torredeflot, I. Ferrer Vall, E. Gibert Llorach, C. Olmo del Macia, A. Ondiviela Cariteu, P. Pérez Company y C. Solé Brichs
Hospital Vall d'Hebron, Pabellon Docente (1ª Plta.)
Palabra clave: Palabras Clave: diagnósticos, estándares.
Objetos: Estandarizar las intervenciones para garantizar su eficiencia e incorporar un sistema de evaluación que permita el seguimiento del paciente en el proceso de atención y conocer la calidad de los cuidados.
Metodología: Se ha revisado el Manual "Estándares de Diagnósticos Enfermeros en Atención Primaria (NANDA)" que recoge los diagnósticos mas frecuentes en este ámbito orientando hacia los objetivos y tratamiento a las enfermeras desde el año 1994. Las fases de la revisión; 1ª Formación en elaboración de estándares y sistemas de evaluación al grupo de trabajo. 2º Actualización de la frecuentación diagnostica y adaptación de la taxonomía según varios modelos. 3ª Revisión de la literatura científica y utilización de la evidencia para la determinación de los estándares.
Resultados: Un nuevo Manual que recoge 34 diagnósticos enfermeros con taxonomía NANDA, objetivos a cada diagnóstico formulados como criterios de resultados o de proceso preparados para la evaluación y el tratamiento correspondiente a las intervenciones propuestas por la Internacional Council of Nurses (CIE). Codificación de toda la información de forma que se pueda introducir como base de datos en un programa informático de cuidados y extraer información para la gestión de los mismos relacionada con las características del producto (intensidad), los recursos y el coste.
Conclusiones: Disponer de un documento de estas características posibilita la mejora de los cuidados, también permite aplicar una metodología con los elementos necesarios para garantizar la eficacia de las intervenciones a partir de objetivos medibles i basados en la evidencia científica.
VARIABILIDAD DE LA PRESCRIPCIÓN FARMACÉUTICA EN UN ÁREA DE SALUD
M.J. Calvo Acántara, M. Villamor Borrego, R. de los Mozos Prieto, H. Ortíz Marrón, M.A. Lobo Álvarez y F. González Sanz
Gerencia Atención Primaria Área 4.
Palabra clave: Prescripción, atención primaria.
Introducción: Parte de la variabilidad en la prescripción de fármacos es explicable a por las características de la estructura sociodemográfica y la morbilidad de la población atendida y otra debida a la excesiva utilización de recursos.
Objetivo: Describir la variabilidad de la prescripción farmacéutica en un área de salud.
Metodología: Se recogen las prescripciones de los facultativos pertenecientes a los EAP del Área 4 del Instituto Madrileño de la Salud durante el período 2000-2001. Se realiza un análisis de los datos por principio activo y subgrupo terapéutico en envases, importe y DHD.
Resultados: En el año 2001 se aprecia un incremento en el número de envases y en el importe con respecto al año anterior. Se aprecia también un cambio en el patrón de prescripción de los principios activos de algunos subgrupos terapéuticos (antiasmáticos, hipolipemiantes, hipotensores, antiúlcera).
Se ha incrementado el porcentaje de prescripción de EFG hasta un 13%, con un rango de prescripción del 4 al 18% entre los EAP, y la adhesión a la guía farmacoterapéutica ha aumentado en el año 2001 hasta el 70% (60-76%). En el grupo de hipotensores se ha producido un ligero aumento en la prescripción de fármacos considerados de primera elección (diuréticos y betabloqueantes) frente al total de hipotensores, alcanzándose una cifra media en el área del 11%. Ha aumentado el porcentaje de prescripción de ARA II frente a IECA, con un valor para el año 2001 del 39%. La utilización de AINE es de 11 DHD, siendo 6 DHD de Coxib, con un rango entre los EAP de 8-10 DHD.
Conclusiones: Los rangos de prescripción entre unos EAP y otros indican que hay todavía bolsas de ineficiencia que pueden corregirse siendo este análisis un primer paso para la puesta en marcha de estrategias de mejora de prescripción siguiendo la metodología de los programas de calidad.
EL EXCESO DE PRESION ASISTENCIAL EN ATENCION PRIMARIA: UN PROBLEMA ABORDADO DESDE UN PROYECTO DE MEJORA DE LA CALIDAD
M. Ballarín Bardaji, Y. Díaz López y M.S. Zuzuárregui Gironés
Palabra clave: presión asistencial.
Resumen: El exceso de presión asistencial es una realidad en muchas consultas médicas de Atención Primaria y genera desmotivación en los profesionales, insatisfacción en los usuarios e incremento de consumos en la organización.
Los factores que modulan la presión asistencial y, por tanto, sobre los que se puede intervenir están en relación con la organización, los profesionales y/o la población. En los EAP del Área se ha puesto en marcha un proyecto que pretende, desde una perspectiva de calidad, abordar los aspectos susceptibles de mejora que influyen en el exceso de presión asistencial.
Objetivo: Identificar y controlar en cada equipo de Atención Primaria los factores que influyen en el exceso de presión asistencial
Metodología: Las etapas del proyecto en cada EAP han sido: 1. Puesta en común con todos los profesionales del EAP sobre todos los factores que inciden sobre la presión asistencial 2. Constitución del grupo multidisciplinar de mejora. 3. Cuantificación del peso de cada uno de los factores en el exceso de presión asistencial en el EAP concreto. 4. Identificación de los factores más desviados y, por tanto, más susceptibles de mejora. 5. Establecimiento de medidas de mejora en cada uno de los factores identificados. 6. Propuesta a los profesionales del EAP de las medidas de mejora acordadas. 7. Implantación de medidas de mejora. 8. Reevaluación del proyecto para valorar la mejora conseguida.
Resultados: En el momento actual el desarrollo del proyecto permite adelantar que las áreas de mejora identificadas para intervenir han sido: pacientes hiperutilizadores, escasa utilización de la historia clínica, ausencia de consulta telefónica, elevada consulta administrativa, protocolización deficitaria y coordinación médico/enfermera deficiente. Son logros inmediatos de la puesta en marcha del proyecto: elevada participación de los profesionales en los grupos de mejora, conciencia de propiedad del proyecto de los profesionales, estímulo al trabajo en equipo y potenciación de la cohesión interna del EAP.
Conclusiones: Abordar el exceso de presión asistencial en las consultas médicas de Atención Primaria como un proyecto de mejora de la calidad, permite adecuar la presión asistencial a las circunstancias sociosanitarias de la población y resulta ser un elemento motivador en el funcionamiento de los EAP.
PUESTA EN MARCHA DEL PROGRAMA DE CALIDAD EN ÁREA BÁSICA DE SALUD DE NUEVA CREACIÓN
A. Ibiricu Barro y J. Valero Sales
Palabras clave: Calidad, Atención Primaria, Implantación.
Metodología: Implantación de un Programa de Calidad Asistencial en Área Básica de Salud rural (ABS) de nueva creación. Siguiendo la orientación hacia la Calidad Asistencial promovida por la empresa gestora del ABS, se establece Plan de Puesta en Marcha del Programa: a) Curso de Formación en Calidad para todo el equipo (EAP): 20 horas. b) Constitución del Núcleo de Calidad multidisciplinario: órgano responsable del contenido y metodología de evaluación del Programa. c) Definición de principios básicos filosóficos por EAP: Misión - Visión. d) Definición de Estrategia de Implantación/Estructura Funcional: programación anual, círculos de calidad (CC), task force (TF), grupos de mejora (GM).
Resultados: Elaborada la programación anual se desglosó en los siguientes objetivos con sus correspondientes indicadores de evaluación:
- Objetivos cuali-cuantitativos definidos por la Cartera de Servicios de la Sanidad Pública.
- Objetivos satisfacción Cliente Externo: opinión del usuario.
1) Encuesta de expectativas/satisfacción anual.
2) Detección de problemas: análisis reclamaciones.
- Objetivos de Formación del EAP
- Selección indicadores de Proceso, Estructura y Resultado:
Definición Procedimientos Asistenciales/Administrativos
Circuitos: a) control caducidades fármacos. b) esterilización de material. c) reposición/control caducidad y mantenimiento vacunas. d) control dotación Área Urgencias: control stock, caducidad, funcionamiento. e) actuación urgente fuera del centro. f) eliminación residuos. g) substitución dosímetros Rx.
Protocolo mantenimiento/calibraje aparatos electromedicina.
Implantación Plan de Autoprotección: Formación teórico práctica/simulacro incendio.
Creación GM continua -T F: Analíticas; atención pacientes privados; actuación ante urgencias fuera del centro; atención visitas espontáneas (incidencias).
Creación CC de programas: atención paciente domiciliario; actividades preventivas adulto; salud Bucodenta gestantes / edad escolar; actuación adolescentes y tabaquismo.
Seguimiento de actividad mensual del ABS: indicadores económicos / actividad asistencial.
Conclusiones: Tras evaluación anual se obtienen las siguientes conclusiones:
Puntos fuertes: a) Conseguidos los objetivos previstos en programa: elaboración memoria anual que incluye todos los procedimientos e indicadores establecidos. b) Participación activa de todo el EAP. c) Creciente motivación del EAP por la mejora continúa. d) Correcta implantación GM.
Puntos débiles: a) Insuficientes reuniones núcleo calidad. b) Pendiente definición modelo de calidad a seguir (EFQM- Joint Comission). c) Profundizar en la formación sobre calidad.
ADAPTACIÓN DE DIAGNÓSTICOS DE ENFERMERÍA EN REHABILITACIÓN PSIQUIÁTRICA MEDIANTE UN GRUPO DE MEJORA
E. Samaniego, P. Martínez, T. López, S. West, A. Cotaina y P. Rived
Residencia Profesor Rey Ardid.
Palabra clave: Gestión por procesos, grupos de mejora, diagnósticos de enfermería, rehabilitación psiquiátrica
Objetivo: Encuadrar este trabajo dentro de un sistema de gestión por procesos en proceso en el centro. Adaptar los diagnósticos de enfermería de la N.A.N.D.A. a las áreas de intervención del modelo teórico OREM. Formación a enfermería y auxiliares que intervendran. Integrar diagnósticos en el plan de intervención de enfermería y en el plan terapéutico individual.
Metodología: Valoración y análisis sobre que diagnósticos se adaptaban al modelo teórico OREM y a la población que atendemos. Para la realización del trabajo durante el año 2001 se trabajó en distintas fases:
1) Constitución de equipo de mejora: técnico en calidad asistencial, equipo de enfermería, auxiliares en AVD. 2) Analizar el sistema de trabajo que se venía desarrollando y planteamiento de una serie de oportunidades de mejora, entre ellas la más importante fue la necesidad de establecer planes terapéuticos de enfermería en base a un diagnóstico de enfermería estandarizado, concretamente diagnóstico NANDA. 3) Seleccionar aquellos diagnósticos NANDA adaptables al modelo teórico OREM y a enfermos mentales de una unidad de rehabilitación. 4) Formación del equipo de enfermería y auxiliares que lo llevarían a cabo. 5) Implantación del sistema diagnóstico NANDA.
Resultados: Se han seleccionado las áreas de intervención más adecuadas según el modelo para las intervenciones de enfermería en rehabilitación. El trabajo sistemático de enfermería según este modelo es compatible con el sistema de gestión por procesos del centro. La metodología y evaluación diagnóstica NANDA es una buena herramienta en la planificación de cuidados de enfermería.
Conclusiones: La utilización de diagnósticos estandarizados de la NANDA ha permitido tener un lenguaje común con el resto de profesionales de enfermería, tanto a nivel interno como con otros dispositivos. Este sistema de trabajo permite: 1) avanzar en la sistematización y concreción de planes individuales de intervención derivados de los propios diagnósticos; 2) mejorar el sistema organizativo de planificación de cuidados y por tanto la calidad asistencial desde el departamento de enfermería; 3) contribuir al avance de la profesión de enfermería a través de un desarrollo cada vez más sistematizado, cualificado y específico, que aporta la gestión de calidad como herramienta de trabajo.
EFICACIA DE UN "COMPROMISO DE INTERVENCIÓN" EN LA CALIDAD DE LOS CUIDADOS DE PACIENTES CON RIESGO DE UPP EN EL HOSPITAL REINA SOFÍA
C. Valero Cabrera y M. Moreno Noci
Hospital Universitario Reina Sofía, Unidad Docencia.
Palabras clave: Úlceras por presión, pacto, consenso, seguimiento, estudio, mejora.
Introducción: En Junio del año 2001, y tras un incremento en la prevalencia de úlceras por presión (UPP), nuestro hospital proyecta un "tratamiento de choque" para mejorar el cuidado de los pacientes "con" o "susceptibles de" tener este problema. En enero del año 2002, y tras los Pactos Anuales de Objetivos surge en nuestra unidad un compromiso de estudio y mejora de los cuidados a un aspecto que, por la edad y patología crónica de los pacientes a los que atendemos, es de gran relevancia en nuestra unidad.
Objetivo: Describir la intervención sobre aspectos puntuales del cuidado a las personas con UPP y su influencia medida en términos de prevalencia de UPP.
Material y métodos: Teniendo de referencia el Protocolo de UPP de HURS y dentro del Plan de actuación para la mejora del cuidado a pacientes con UPP en nuestra unidad -3ª izquierda del H. los Morales-, fue elaborado, con la participación y el consenso de todo el personal de enfermería de dicha unidad, un COMPROMISO definido como: 1. Apertura de Hoja de Valoración del Riesgo de UPP a todos los enfermos hospitalizados. 2. Registro de datos complementarios: si es diabético o no/presencia o no de SNG. 3. Insistir, dentro de las medidas preventivas en: a) Aportes nutricionales extras (batidos o pudín hiperproteicos). b) Tipo de colchón colocado. c) La protección en talones con apósitos preformados hidrocelulares. d) Hidratación de piel con aceite de almendras y/o con aceites hiperoxigenados en zonas de riesgo. 4. Cambios posturales programados, individualizados y registrados. 5. Una vez al mes, realización de un corte de Prevalencia. 6. Al alta del paciente se le entregará el Informe de Enfermería con las pautas de curas o la prevención que debe de seguir en domicilio.
Resultados: Junio 2001 Incidencia 6%. Junio 2001 Prevalencia 72,7%. Marzo 2002 Incidencia 3%. Enero 2002 Prevalencia 45,4%. Febrero 2002 Prevalencia 48%. Marzo 2002 Prevalencia 51,5%. Abril 2002 Prevalencia 33,36%. Mayo 2002 Prevalencia 33,36%.
Conclusiones: El plan de actuación para la reducción de tasa de UPP individualizado en cada unidad nos da: 1) Un mayor control en el seguimiento de cuidados en pacientes con riesgo de padecer úlceras como en aquellos que ya las padecen. 2) Concienciación de los profesionales de la importancia de los registros en enfermos con UPP o riesgo de padecerlas. 3) Aunque no podemos asegurar, debido a lo amplio de la intervención estudiada, a cual de los factores imputar el cambio, el estudio hace evidente los muchos factores en los que podemos incidir y que afectan a la aparición de UPP.
SATISFACCIÓN DE LOS USUARIOS HOSPITALIZADOS EN TRAUMATOLOGÍA CON LA ATENCIÓN PROPORCIONADA POR LAS ENFERMERAS
M. Pérez Piñero, C. López Izuel, M. Riu Camps, M. Forner Bscheid, M.J. Vilar Corrius y A. Sánchez Tolosa
IMAS. Hospital del Mar.
Palabras clave: Satisfacción, Usuarios, evaluación, calidad, trayectoria clínica, enfermeras.
Objetivos: Conocer el grado de satisfacción de los Usuarios con la atención de las enfermeras del servicio de traumatología en el que se ha implantado una nueva iniciativa de mejora de la calidad: las trayectorias clínicas
Metodología: Encuesta telefónica, realizada por entrevistadores ajenos al hospital y previamente adiestrados, a una muestra de 121 personas dadas de alta en los 3 meses anteriores, ingresados en el servicio de traumatología y tratados con trayectoria clínica.
Resultados: Valoración global en una escala del 1 al 10 de 8.4. Los siguientes resultados los presentamos agregando las respuestas excelente, muy buena y buena por un lado y las respuestas regular y deficiente por otro.
Conclusiones: Resaltamos la excelente valoración de la competencia técnica, del trato de las enfermeras y de la coordinación del equipo asistencial. La necesidad de potenciar la participación del Usuario en la toma de decisiones sobre sus cuidados. La necesidad de mejorar los aspectos informativos de las actuaciones de la enfermera, así como la atención a las dudas y problemas expresados por los Usuarios. Destacamos también el cambio de orientación del contenido de las encuestas de satisfacción con el objetivo de buscar una satisfacción del Usuario más madura. Nos hubiera gustado haber dispuesto de una encuesta previa a la implantación de las trayectorias clínicas para valorar el impacto que la introducción de esta herramienta ha comportado en la satisfacción de los Usuarios.
CUIDADOS DE CALIDAD
M. Rodríguez Rodríguez, P. Herrera Carral, E. Díaz Sampedro, A. Díaz Mendi, M. Robles García y T. Dierssen Sotos
Hospital Sierrallana, Servicio Medicina Preventiva.
Palabra clave: Cuidados de Enfermería. Calidad.
Objetivos: Implantar un Programa de Mejora Continua de la Calidad de cuidados de enfermería.
Métodos:1) Instaurar la dirección participativa por objetivos, con priorización de aspectos de la calidad. 2) Crear un Grupo de Trabajo, multidisciplinar, cuyo metodología de trabajo está sustentada en la MCC, de Validación de Planes de Cuidados, Protocolos y Procedimientos, cuyo fin es apoyar y revisar el trabajo realizado en las Unidades, garantizando la calidad de las actividades protocolizadas, así como su difusión. 3) Potenciar la Unidad de Calidad del Hospital. 4) Reorientar el Programa de Formación, convirtiéndolo en herramienta de apoyo para los objetivos previstos.
Resultados: Durante los años 2000 y 2001, se han cumplido el 93% de los objetivos pactados con las distintas Unidades. Se elaboraron y difundieron 3 Guías para el Diseño y elaboración de Protocolos, Planes de Cuidados y Procedimientos. Se validaron 11 PCE, 9 Protocolos y 28 Procedimientos. Se han realizado Manuales para la difusión de estos documentos en cada una de las Unidades/Servicios. Se presentaron en 4 sesiones formativas los documentos elaborados. Se han constituido dos Grupos de Mejora para el diseño y elaboración de los Protocolos de Acogida a los Profesionales de Enfermería y a los Pacientes. Se crearon 2 puestos de trabajo a tiempo total en la Unidad de Calidad, y se realizaron 6 cursos sobre Metodología de la Calidad, a los que acudieron 93 personas y 1 sobre Investigación, del cual han surgido 4 proyectos de investigación.
Conclusiones: La instauración de esta metodología de trabajo nos permite, impulsar el cambio de la cultura de la organización, a través de la definición de la cartera de servicios enfermeros, y de la aplicación del método científico a la labor de cuidar. La formación en metodología de la calidad, y su posterior aplicación ha supuesto un avance para la consecución de los objetivos propuestos. La obtención de indicadores, nos permitirá mejorar seguir mejorando la calidad de los cuidados.
CALIDAD ASISTENCIAL EN ENFERMERÍA: GRUPOS DE MEJORA EN RESIDENCIAS DE PERSONAS MAYORES
A. Bailo Gay, N. García Fernández, S. Martínez Fernández, Y. Lanza Salcines y R. Nadal Queralt
Residencia de mayores de Alagon.
Palabra clave: Calidad asistencial en enfermería; Grupo de mejora; Residencias de personas mayores.
Objetivos: Dentro del sistema de Gestión por procesos de las Residencias de mayores de Alagón y Barbastro, (Residencias públicas gestionadas por la Fundación Ramón Rey Ardid), consolidar el método de trabajo "tutorización de residentes", en relación con el objetivo de mejorar la calidad de la asistencia concretada en la personalización de la atención a usuarios y familiares.
Metodología: Encuadrado en los objetivos de calidad asistencial en la Fundación Ramón Rey Ardid, y liderado por la dirección del centro de Alagón, se creó un grupo de mejora que llevó a cabo las acciones siguientes: análisis del funcionamiento del sistema de trabajo de "tutorías", detección de problemas; propuestas de mejora; definición de estándares e indicadores de evaluación; control de los resultados de los indicadores en relación con los objetivos.
Resultados: Se presentan los resultados más relevantes de los diferentes apartados trabajados: 1/ Detección de problemas; 2/oprotunidades de mejora; 3/ estándares e indicadores; 4/ aplicación de las mejoras y 5/ resultados del control.
Conclusiones:1) El sistema asegurara la ejecución de las actividades del método de trabajo de "tutorización de residentes". 2) La participación de los diferentes profesionales contribuye a la consolidación del sistema de trabajo multidisciplinar de las Residencias, y en concreto a la profesionalización del personal auxiliar. 3) La supervisión de la actividad mediante la monitorización de los indicadores posibilita la estabilización del proceso y el establecimiento de las acciones correctivas oportunas para mejorar la atención al residente y su familia.
IMPLANTACIÓN DE UN PROCESO NO ASISTENCIAL: HIPERCLORACIÓN DE LA RED EN UN HOSPITAL COMARCAL
L. Ballesteros
Palabra clave: Proceso no asistencial, plan de comunicación, desinfección por hipercloración, legionella.
Objetivos: 1. Utilizar la metodología de la gestión por procesos para la Hipercloración de la red. 2. Estrategia de Implantación. 3. Evaluación de la implementación.
Metodología: 1. Se diseñó el proceso de Desinfección de la red mediante HIPERCLORACIÓN: Definición global, destinatarios y objetivos, componentes del proceso, indicadores del proceso. 2. Elaboración del plan operativo con la creación de un grupo constituido por Supervisoras, Responsable de la Unidad de mantenimiento y Dirección de enfermería. Desarrollo de una técnica cualitativa de grupo nominal (priozación de problemas y propuestas de solución), plan de gestión (indicadores de impacto) y plan de comunicación. 3. Grado de información de los trabajadores, grado de información del cliente externo, Grado de satisfacción del cliente interno. Porcentaje de reclamaciones.
Resultados: 1. Elaboración del documento del proceso de desinfección de la red de abastecimiento. 2. Aspectos priorizados en el grupo nominal: Abastecimiento de agua potable para los pacientes ingresados y familiares, para el lavado de manos, aseo personal o lavado de recién nacidos, control por Mantenimiento de todos los aparatos que se pudieran dañar, horario de desarrollo, personal extra para llevarlo a cabo. Propuesta de plan operacional. Cronograma. Indicadores de impacto: Colonización de la red mediante recuento total de bacterias a 37º y 25º y recuento total de hongos en dos ocasiones al año. El plan de comunicación a cuatro niveles: Gerencia (consejo de dirección) a través de distintos informes que de forma sucesiva enmarcan el proceso. Los profesionales implicados información escrita y a través de grupos según el área a controlar. Los profesionales no implicados directamente a través de dos notas informativas, la 1ª explicando la necesidad de la medida y especificando una persona para resolver las dudas y en la 2ª detallando el plan operacional,, la fecha y hora de realización y remarcando la necesidad de colaboración. El cliente externo es informado verbalmente cuatro horas previas para evitar el factor sorpresa. 3. Satisfacción del cliente interno: Desarrollo y resultado sin incidentes, Realización según cumplimiento del RD909. 0% de reclamaciones. 0% accidentes por ingestión o inhalación. El 100% de los profesionales del hospital que trabajaban el día señalado referían estar informados.
Conclusiones : La metodología aplicada a los procesos asistenciales es útil para aquellos procesos que son no asistenciales pero que implican a varias áreas tanto clínicas como no clínicas para su abordaje y control.
RESULTADOS DEL PROGRAMA DE PREVENCIÓN DE TUBERCULOSIS DEL ÁREA VALLADOLID-ESTE EN EL AÑO 2000
M. Cárdaba Arranz, P. Gutiérrez Meléndez, J. de la Puente Callejo y E. Gilsanz Cartujo
Servicio Territorial de Sanidad y Bienestar Social.
Palabra clave: Tuberculosis.
Objetivo: Conocer el grado de desarrollo y la repercusión de las intervenciones de prevención y control de la tuberculosis en la población general del Área de Salud Valladolid-Este durante el año 2000.
Metodología: Se calcularon varios indicadores de proceso y resultado considerados en el 2º Plan de Salud de Castilla y León, utilizando la información obtenida de los pacientes notificados al Sistema de Información de Tuberculosis que cumplían la definición de caso de la Red Nacional de Vigilancia Epidemiológica.
Resultados: Se diagnosticaron 97 casos que suponen una incidencia global de 36,9 casos/100.000 habitantes. La tasa de coenfermedad VIH/Tuberculosis por 100.000 habitantes fue 6,1. El porcentaje de casos notificado desde Atención Primaria fue 10,3%. Desde Atención Especializada: 86,6%. Desde el Sistema E.D.O.: 51,6%. Búsqueda activa de casos: 4,2%. Se realizó estudio de colectivos en 21,6% de los casos. El porcentaje de resultados satisfactorios(curación o tratamiento finalizado) es de 71,1. El de exitus es 11,3%. El de resultados insatisfactorios (tratamiento interrumpido, transferencia o fracaso) 5%. En el 12,3% se desconoce el resultado.
Conclusiones: La incidencia de tuberculosis es similar a la nacional (38,51 Estudio PMIT) pero superior a la de países de nuestro entorno. La tasa de coenfermedad VIH/tuberculosis es superior a la regional (4,87) pero inferior a la nacional (6,8). Se constata mayor declaración hospitalaria indicando el cumplimiento del protocolo de derivación para confirmación de caso desde Atención Primaria. El porcentaje de curación es inferior a otros publicados y al aconsejado por la OMS, posiblemente por los factores de riesgo de ciertos pacientes, lo que hace pensar en la necesidad de los TDO. Se comprueba un déficit de información que impide una evaluación más completa del programa, tanto por dificultades de coordinación entre niveles asistenciales como por una insuficiente dotación de recursos.
RECAPTACIÓN EN PROGRAMAS DE SCREENING
F. Repáraz, J. Alfonso, J. Del Cazo e I. Núñez
Área de Salud de Estella.
Palabra clave: Detección Precoz, Participación, Captación.
Objetivo: Evaluar la efectividad de aplicar un método de recaptación como instrumento para la mejora de la participación de un programa de detección precoz del cáncer colorrectal.
Metodología: Se trata de un estudio descriptivo realizado sobre una muestra de 1.414 personas de ambos sexos y de edad comprendida entre los 50 y 75 años. Se realizó la captación para un programa de detección precoz de cáncer colorrectal mediante invitación por carta y cita personalizada. A las personas no respondedoras se les realizó una nueva oferta, esta vez telefónica.
Se analiza la tasa de participación tras citación por carta y la tasa de recaptación tras citación telefónica.
Resultados: Un 56% de las muestras respondió a la citación mediante carta. Entre los no respondedores, la captación telefónica fue del 27,5%, con lo que se obtuvo una mejora en la participación en el programa en un 12%, alcanzando una participación global del 68%.
Como contribución a esta tasa global, se obtiene que el 17,6% de la participación en el programa es consecuencia de la recaptación telefónica.
Conclusiones: La utilización de técnicas de recaptura en los programas de detección precoz del cáncer colorrectal mejoran la efectividad de la captación del programa.
DESPISTAJE DE HEPATITIS B: RESULTADOS DE UN AÑO UTILIZANDO DOS MARCADORES DE RUTINA
M.A. Losa Ciganda, C. Pérez Sánchez, I. García Martin, R. Pérez Albert y M.J. García Sánchez
Laboratorio C.E.P. Carabanchel.
Palabra clave: Despistaje Hepatitis, Eficiencia Diagnóstico, Marcadores Rutina, Evaluación Datos Analíticos.
Objeto: Evaluar la mejora diagnóstica para el despistaje de hepatitis B al introducir el marcador HBsAg junto con el Anti-HBc total como prueba de rutina, con motivo de un consenso entre los
Laboratorios del Área 11 Sanitaria de la C.A.M.
Metodología: Rastreo de todas estas peticiones analíticas correspondientes al año 2001 (7.915 peticiones). Diseño impreso de recogida de datos: a) Fechas y Nº de registro de los sueros ; b) Servicio Clínico peticionario; c) Diagnóstico presuntivo; d) Panel de marcadores de hepatitis solicitado y c) Resultados de dichos marcadores.
Resultados:1) El 87,8% de estas peticiones corresponde a médicos de Atención Primaria. 2) En 5.899 casos (74,5% de las muestras analizadas) ambos marcadores fueron negativos. 3) En 2.015 casos (25,5%) el AcHBc resultó positivo, acompañándose de HbsAg positivo en 355 casos (4,2% de la totalidad). 4) Un solo caso, presentó Anti-HBc negativo siendo HBsAg positivo (0,012% de la totalidad) analítica adicional ALT 850 U/L, Bilirrubina 3,0 mg/dl; no se acompañaban datos clínicos del paciente.
Conclusiones:1) El 99,88% de las 5.900 muestras analizadas con resultado de marcador AcHBc total (anticuerpo anticore) negativo, presenta el marcador HbsAg (antígeno de superficie) también negativo. Podemos considerar que la realización de este marcador no ha aportado información adicional relevante en los casos en que el AcHBc total es negativo. 2) Consideramos que estos resultados permiten utilizar como primer marcador de rutina el AcHBc total, y únicamente cuando éste sea positivo o sean aportados datos clínicos sugestivos, continuar el estudio de los restantes marcadores serológicos contemplados en el protocolo de consenso antes mencionado. 3) Este modo de actuación se traducirá sin duda en una mejor utilización de los recursos materiales y humanos y en consecuencia en un aumento de la de la eficiencia del Servicio, garantizando a su vez una atención sanitaria de calidad.
EVALUACIÓN Y MEJORA DEL CUMPLIMIENTO DE HORARIOS EN EL SISTEMA DE DISTRIBUCIÓN DE MEDICAMENTOS EN DOSIS UNITARIAS (SDMDU)
M.D. Nájera Pérez, J. Plaza Aniorte, E. Abad Corpa, M.A. Martínez Bueno y E. García Oltra
Hospital Moreles, Meseguer Servicio de Farmacia.
Palabra clave: Distribución de Medicamentos, Dosis Unitaria, Ciclo de Mejora.
Objetivos: Se pretende analizar y mejorar el cumplimiento de los horarios en el Sistema de Distribución de Medicamentos de Dosis Unitaria (SDMDU).
Metodología y resultados: El trabajo se ha realizado siguiendo la metodología de un ciclo de mejora, distinguiendo las siguientes fases:
-Oportunidad de mejora: en el Servicio de Farmacia se ha detectado un retraso en el cumplimiento de horarios en el SDMDU en las unidades de medicina interna, lo cual ocasiona un retraso en la administración de una de las dosis de medicación.
-Análisis de situación y selección de criterios. Mediante el diagrama de Ishikawa se seleccionan los siguientes criterios: C1) hora de llegada de las prescripciones médicas (pm), C2) horario de transcripción de las pm, C3) horario de validación de las pm, C4) horario de llenado de los carros de medicación, C5) horario de llegada de los carros de medicación a las unidades, C6) pacientes que reciben todas las dosis en el horario establecido.
-Datos de la primera evaluación: aparece un menor porcentaje de cumplimiento de los criterios C3 (7.14; ic = 3.24), C5 (35,71; ic = 6.10) y C1 (60,08; ic = 6.22). El C6 alcanza un porcentaje de cumplimiento de 68,49 (ic = 5.88).
- Acciones de mejora. A corto plazo: 1- reunir al personal implicado: médico, personal de enfermería y celadores, insistiendo en la importancia de respetar los horarios establecidos. 2- Revisar el circuito del SDMDU en el Servicio de Farmacia. A largo plazo: prescripción informatizada de la pm desde las unidades clínicas.
-Datos de la segunda evaluación. Tras la puesta en marcha de las medidas a corto plazo: se ha conseguido una mejora estadísticamente significativa en todos los criterios evaluados destacando C3 (72,72%, ic = 5.70), C5 (78,99%, ic= 5,17) y C6 (90,34%, ic = 3.81%), todos ellos con un valor de p < 0,001. Los gráficos de Pareto de ambas evaluaciones, muestran asimismo una disminución marcada en el incumplimiento de todos los criterios.
Conclusiones:1) Principales mejoras conseguidas: mayor cumplimento en todos los criterios. Destacada mejora en el C6, el más significativo, ya que nos informa sobre todo el proceso. 2) Oportunidades de mejora pendientes: mejorar el cumplimento de C1, con la puesta en marcha de la medida a largo plazo expuesta anteriormente.
EL TIEMPO DE RESPUESTA DE ANALÍTICAS URGENTES COMO INDICADOR DE CALIDAD EN UN LABORATORIO INTEGRADO
X. Boquet Miguel, N. del Río Barcenilla, M.A. Bosch Llobet, J.A. Hernández Rivas y G. Sauca Subias
Objetivo: Conocer la evolución del tiempo de respuesta intralaboratorio (TRI) de las analíticas urgentes, con el fin de evaluar el cumplimiento del indicador de calidad pactado con los servicios clínicos (TRI 60 minutos para el percentil 80), teniendo en cuenta que durante el primer cuatrimestre del 2002 se ha producido un incremento del 14% de la actividad global del laboratorio sin incremento de personal. El Hospital de Mataró es un hospital general de ámbito comarcal de nivel B, de 330 camas con todas las especialidades médicas y quirúrgicas, incluyendo una UCI con 12 camas. Área de influencia 210.000 habitantes.
Metodología: El Servicio del Laboratorio recibió en el año 2001 162.385 peticiones (1.417.676 determinaciones), de las que 53.975 (424.032) eran urgentes (33,5% del total). A nivel organizativo, el laboratorio ha optado por un modelo de "laboratorio de 24 horas", en el que las urgencias están integradas dentro de cada una de las áreas de conocimiento: bioquímica, hematología, inmunoserología, microbiología y depósito de sangre, con una ratio de 8 determinaciones/petición. Hemos utilizado el programa de gestión del laboratorio, en el que la analítica urgente está totalmente informatizada: solicitud de analíticas, consulta y visualización de resultados validados a tiempo real desde cualquier origen peticionario y edición remota de informes completos.
Resultados:1) En el año 2001 se obtuvo un TRI global 60 minutos para el percentil 80, mientras que en el primer cuatrimestre de 2002 disminuyó al percentil 78. 2) Si analizamos los resultados por turnos de trabajo, observamos que los TRI correspondientes al año 2001 fueron: mañana percentil 75, tarde 80 y noche 86, mientras que en el 2002 son: mañana 68, tarde 78 y noche 88.
Conclusiones:1) Se observa un incremento del TRI global a expensas principalmente del turno de mañana. En él repercute en mayor grado el aumento de actividad del laboratorio, dado que es cuando se realiza la mayor parte de la analítica programada. 2) Los TRI más largos corresponden a peticiones con determinaciones complejas (Ziehl, digoxina, teofilina, ß-HCG, recuento de líquidos biológicos, pruebas cruzadas, etc.), que penalizan el tiempo global de la analítica urgente. 3) El TRI es un buen indicador de calidad, pero no refleja la rapidez de la respuesta en situaciones críticas. Se pacta con los servicios clínicos la creación de "analítica emergente" con TRI ajustados (gasometrías 5 m, hemograma 20 m y coagulación 40 m).
INFORMACIÓN AL PACIENTE QUE ACUDE AL LABORATORIO
M.C. Herrero Alonso, J.M. Moreno Cebeira, F. Cava Valenciano y M. Nevado Santos
Palabra clave: Preanalítica, Información al Paciente.
Objetivos: Normalizar y Asegurar el proceso de información al paciente que acude al laboratorio como parte del proceso de mejora de la fase preanalítica. Consolidar a los Facultativos de Laboratorio como los únicos responsables de elaborar, editar, revisar y aprobar los documentos, formar al personal y solventar cualquier aclaración en relación a las condiciones preanalíticas.
Material y métodos:1) Detección determinaciones que precisan información específica. 2) Recopilación y retirada de documentos circulantes. 3) Clasificación y codificación de los documentos necesarios. 4) Definición del formato normalizado en Word. 5) Elaboración, Revisión y Aprobación del Procedimiento de Actuación ante el Paciente que acude al laboratorio. 6) Elaboración de los documentos de Instrucciones al Paciente (IP) por cada facultativo responsable de las técnicas afectadas, Revisión y Aprobación. 7) Conversión a formato PDF. 8) Esquema y diseño de la página de Intranet mediante FrontPage. 9) Publicación y administración de los documentos en la Intranet. 10) Inclusión de los documentos de IP en el Gestor de Peticiones Clínicas (GPC) - herramienta asistencial ya en uso de solicitud informatizada - asociados a las pruebas afectadas. 11) Difusión y formación del personal sanitario. 12) Implantación.
Resultados La inclusión de las IP en GPC permite imprimirlas directamente al realizar la petición a laboratorio. La inclusión de las IP en la Intranet permite su consulta actualizada sin necesidad de realizar una petición. La utilización conjunta de las 2 herramientas garantiza una información normalizada de las condiciones preanalíticas y la entrega del documento de IP específico de la versión vigente eliminando el riesgo de consulta y/o impresión de documentos obsoletos o no elaborados, revisados y aprobados por el personal acreditado.
Conclusiones: La utilización de un sistema informatizado agiliza la gestión documental y su consulta, facilita la información al paciente y contribuye a minimizar las variables preanalíticas, obtener la muestra adecuada y utilizar el recipiente adecuado, lo que constituye el inicio del aseguramiento de calidad del laboratorio. Los Facultativos de Laboratorio deben ser los responsables de elaborar, editar, revisar y mantener todas las IP necesarias para realizar la correcta Información al Paciente.
ACTIVIDAD Y DISPONIBILIDAD DE LA HISTORIA CLÍNICA DESPUÉS DE UNA UNIFICACIÓN DE ARCHIVOS
M.P. Jiménez Carnicero, A.M. Esparza Sádaba, M. Oiarbide Amillano, M. Rada Urbano y equipo de Archivos del Centro de Consultas "Príncipe de Viana".
Centro de Consultas Príncipe De Viana, Sección Documentación.
Palabras clave: Historia clínica, Indicadores de calidad.
Introducción: La Sección de Archivos del Centro de Especialidades "Príncipe de Viana" custodia las historias clínicas de los dos hospitales terciarios de Pamplona del Servicio Navarro de Salud. Estos hospitales cuentan con 1.059 camas y anualmente tienen 37.656 ingresos, 420.000 consultas y 121.348 urgencias. Atienden una población de 440.000 habitantes. El Archivo está abierto las 24 horas del día durante todo el año. En torno a él gira la actividad del área especializada de Pamplona y de su accesibilidad depende el buen funcionamiento de la misma.
Objetivos: Describir la actividad de la Sección de Archivos en cuanto al movimiento de historias clínicas y evaluar la disponibilidad de la documentación, así como el préstamo urgente.
Material y métodos: Tras la unificación de los archivos de los dos hospitales en Junio de 2000 se procedió a la separación y gestión independiente de la documentación en papel (Hª) y del material radiográfico (Rx). En la actualidad existen 566.147 historias numeradas por el sistema de triple dígito terminal. Para el presente trabajo se ha medido (por nº de historias y nº de sobres de Hª y de Rx) las historias solicitadas y prestadas por tipo de préstamo, el nº de devoluciones y el total de movimientos (solicitadas más devoluciones). Se refleja la actividad mensual, anual y la media diaria en días laborables durante el último año. Así mismo se ha medido la disponibilidad de las historias programadas (relación de historias prestadas respecto a solicitadas) y el control de préstamos urgentes.
Resultados: Se han prestado un total de 473.530 historias, 466.815 sobres de Hª y 177.688 de Rx. La media diaria ha sido de 1.917, 1.890 y 719 respectivamente. Por tipo de préstamo y el total de movimientos se refleja en las tablas. El nº de devoluciones ha sido de 508.432 historias, 472.151 sobres de Hª y 178.788 de Rx, con una media de 2.058, 1.912 y 724 respectivamente. La disponibilidad de las historias ha sido del 88,6% y el porcentaje de urgentes del 14%.
Conclusiones: Los movimientos medidos aportan información sobre la actividad del Archivo ligada a la época estacional. La disponibilidad (que no alcanza el estándar de 90% mínimo) y el porcentaje de urgentes (que supera el estándar de 10%) reflejan posibles mejoras a realizar.
EVALUACIÓN DEL GRADO DE CUMPLIMENTACIÓN DE LAS PETICIONES DE MAMOGRAFÍAS EN PACIENTES EXTRAHOSPITALARIOS
J. Puche Martínez, M.S. Juan Martínez, R. Vicente Gorballo, M. Carnero Ruiz, C. Crespo Martínez e I. González Álvarez
H.U. San Juan Scio de Radiología.
Palabra clave: Estudio de evaluación, mamografía, cumplimentación.
Objetivo: Describir el grado de cumplimentación de las peticiones de mamografías con el fin de definir un tipo de documento que facilite su utilización y que recoja la información adecuada
Material y métodos: Se ha realizado un estudio de evaluación revisando 399 peticiones de mamografías recogidas durante cuatro meses y se ha valorado la cumplimentación de diferentes criterios de calidad. Además de la consulta de procedencia y el profesional solicitante se ha constatado la existencia de los siguientes datos: la edad del paciente, la historia familiar previa de cáncer, la existencia de exploraciones mamográficas previas, la anamnesis e historia clínica, la exploración actual y la existencia o no de tratamiento hormonal sustitutorio.
Resultados: Las peticiones fueron realizadas por el servicio de Ginecología en 279 ocasiones, por el servicio de Cirugía en 102 casos y por Atención Primaria en los 14 casos restantes. La presencia de exploración física se constató en el 27,3% de los casos, localizándose la lesión en el 23,3%. La cumplimentación de mas de tres criterios de calidad se verificó en el 12,1% de los casos, habiendo un 36% con dos criterios cumplimentados y un 43% con solamente un criterio de calidad. Se han encontrado diferencias de cumplimentación entre los distintos servicios y profesionales.
Conclusiones: Ante la variabilidad y la baja cumplimentación de datos en las hojas de peticiones de mamografía se plantea el proporcionar a cada profesional y servicio sus índices de cumplimentación junto a los resultados agregados y el proponer una hoja con datos predefinidos para facilitar su cumplimentación.
CONTROL DE CALIDAD DE LA PUNCIÓN-ASPIRACIÓN CON AGUJA FINA
E.M. Alonso Fernández, F.A. Conde, J. Zameza, J. Roca, M.A. Leciñena y J.A. Martínez
H. Can Misses.
Palabra clave: Punción, informe, control calidad.
Objetivos: Realizar un control de calidad en el servicio de radiodiagnóstico, mediante la recepción-del informe anatomopatológico de los resultados de la punción-aspiración realizada con guía radiológica. Contrastar dichos resultados con la semiología radiológica y evaluar qué posibles cambios pueden existir en acortar el tiempo de diagnóstico del paciente y/o cambiar la actitud diagnóstico-terapéutica. Incorporar el resultado anatomo-patológico en el informe radiológico para confirmar el diagnóstico definitivo.
Metodología: La punción aspiración con aguja fina es un medio diagnóstico limpio, barato, con muy escasa morbilidad, cuya práctica se ha visto incrementada con el paso de los años. Las lesiones no palpables requieren medios auxiliares radiológicos para localizarlas y muestrearlas. La mama es el órgano que más se punciona. La mayor dificultad estriba en el tamaño, y en la naturaleza de la lesión. En las lesiones subcentimétricas y en ciertas lesiones de mama, de naturaleza (fibrosa), de carácter benigno en su mayoría resulta muy difícil acertar para obtener material representativo para diagnóstico citológico. Fueron revisados todos los diagnósticos de punción-citología con aguja fina realizados en el hospital durante un año, correspondientes a tiroides, mama y pulmón. Los diagnósticos fueron clasificados dentro de uno de los siguientes grupos: material insuficiente, lesión benigna, lesión maligna y lesión no clasificable (no definible con nuestros medios como maligna o benigna).
Resultados: Tiroides (total: 31), material insuficiente: 13 (41,9%), lesión benigna 1: 16 (51,6%), lesión maligna: 1 (3,2%), lesión no clasificable: 1 (3,2%). Mama (total: 54), material insuficiente: 16 (29,6%), lesión benigna: 18 (33,3%), lesión maligna: 18 (33,3%), lesión no clasificable: 2 (3,8%). Pulmón (total: 21) material insuficiente: 3 (14,2%) lesión benigna: 1 (4,8%), lesión maligna: 17 (81%). lesión no clasificable: 0 (0%)
Conclusiones: Creemos que es importante contrastar los informes anatomopatológicos mediante la recepción directa del mismo en el servicio de radiodiagnóstico para confirmar la correlación radio-patológica, repetir las punciones en los casos de material no suficiente y si fuera preciso orientar un cambio diagnóstico-terapéutico.
CONTROL DE CALIDAD DE LA INDICACIÓN-ADECUACIÓN DE LA TOMOGRAFÍA COMPUTARIZADA EN TRAUMATISMOS CRANEOENCEFÁLICOS EN NUESTRO CENTRO
E.M. Alonso Fernández, M.A. Leciñena, F. Muela, J. Roca, F. García y J.A. Martínez
H. Can Misses.
Palabra clave: TC, traumatismo craneoencefálico.
Objetivos: Existe un consenso en la realización de T.C en pacientes con riesgo alto y moderado de padecer lesión intracraneal, pero sigue habiendo controversia en cuanto a la realización de T. C de rutina en traumatismos menores con puntuaciones > 12 en la escala de Glasgow.
Medir los criterios de adecuación de la tomografía computarizada en el traumatismo cráneoencefálico en nuestro hospital.
Elaborar un protocolo con los criterios de adecuación adaptados a nuestro medio, características propias de un hospital insular del grupo I.
Proponer como acción de mejora un protocolo multidisciplinario, consensuado de derivación al centro de referencia de neurocirugía, adaptado a las especiales circunstancias de nuestro centro.
Metodología: Revisamos los datos de la historia clínica-indicación de TC en nuestro hospital (1997-2000) y los comparamos con los estándares basados en la evidencia científica disponible, criterios ACR.
Anotamos las siguientes variables: edad, sexo, escala de Glasgow,semiología tomográfica.
Resultados: Se expresan en porcentaje de casos adecuados al protocolo de ACR. Período de estudio (1997-2000), número total de TC = 260; porcentaje de adecuación = número de casos que cumplen criterios/número de casos estudiados x?100 = 155/260 x?100 = 59%; de 260 pacientes: 78% hombres, 21% mujeres. La edad media fue de 36 años. Rango escala de Glasgow (6,5-10,32).
La semiología tomográfica más frecuente fue (TCDB): LAD II (30%), lesión focal no evacuada (15%) y LAD I (10%). El 45% de las tomografías fue normal.
Al igual que en el resto de los hospitales consultados, aumenta cada año el número de peticiones tomográficas.
Es preciso adaptar las indicaciones a nuestra realidad y mejorar el nivel de adecuación. Falta realizar un estudio estadístico con las variables clínico-tomográficas predictivas de mortalidad y mal pronóstico.
Conclusiones: Es prioritario elaborar un protocolo de petición de T.C y de derivación de los pacientes subsidiarios adaptado a nuestra realidad insular y con el enfoque prioritario a la participación de los profesionales.
CONTROL DEL PACIENTE ANTICOAGULADO. CALIDAD PERCIBIDA VERSUS SEGURIDAD
M.A. Orellana Miguel, P. Ruiz López, M. Aramendi Ramos y A. Gómez de la Cámara
Palabras clave: Anticoagulación, INR.
Objetivos: Dentro de la práctica clínica se tiende siempre a elegir las técnicas menos dolorosas para el paciente, siempre que proporcionen una seguridad adecuada en los resultados. Dada la alta prevalencia de pacientes sometidos a anticoagulación oral, cualquier mejora en la asistencia tiene un impacto importante.
El objetivo del estudio es el análisis comparativo del control del paciente anticoagulado, mediante el International Normalized Ratio (INR), con muestras en sangre capilar y venosa y su impacto en la actitud terapéutica.
Material y métodos: Se estudian 155 pacientes en tratamiento con anticoagulantes orales, que acuden para el control de dicho tratamiento durante un período de un mes. Se les realiza una punción venosa para determinación de INR en plasma y punción en pulpejo del dedo para la obtención de INR en sangre capilar. La toma de muestra es realizada siempre por la misma enfermera. El INR en plasma se realizó en el autoanalizador CA6000 (DADE-Behring). El INR capilar se midió en el sistema Trombotrack (Nycomed). Se consideró el rango de INR que debía tener cada paciente para valorar la actitud terapéutica.
Resultados: La media y DE de INR en plasma fue de 2,36 ± 0,65 y en sangre capilar de 3,25 ± 1,28. El coeficiente de correlación (Pearson) fue de r = 0,92. El grado de acuerdo fue de 0,34 (0,08-0,53) La actitud terapéutica fue discordante en el 51,6%.
Conclusiones: Aunque el seguimiento del tratamiento con anticoagulantes orales (TAO) en sangre capilar pudiera ser más beneficioso para el paciente por ser menos traumático, el resultado obtenido no es el adecuado, ya que el grado de acuerdo entre los dos métodos es muy bajo, por lo que éstos no pueden ser asimilados. Si se usan los mismos criterios de INR en plasma y en sangre capilar, más del 50% de los pacientes estarían infraanticoagulados, con la repercusión clínica que ello supone. Es necesario replantear nuevos criterios de INR para el TAO en sangre capilar.
CORRELACIÓN RADIOLÓGICA-ANATOMOCLÍNICA EN LAS APENDICITIS AGUDA
E.M. Alonso Fernández, A. Conde, F.A. Zameza, G. Moreno, M.A. Leciñena y J. Roca
H. Can Misses.
Palabra clave: Abdomen agudo, ecografía, tomografía computarizada, apendicitis aguda.
Objetivos: Enfatizar la contribución radiológica en el diagnóstico y orientación terapéutica rápida y precisa de los pacientes con abdomen agudo. El manejo de la mayoría de estos pacientes se basa en los hallazgos clínicos, y de exploración física. Pero, cuando éstos no son suficientes y se precisa más información, creemos que la ecografía y el TC constituyen métodos diagnósticos útiles.
Desarrollar un circuito multidisciplinario médico-radiológico-quirúrgico que permita evaluar precozmente la gravedad del episodio abdominal.
Metodología: Revisamos retrospectivamente 270 pacientes con el diagnóstico de apendicitis aguda correspondientes a 2 años: 1999 y 2001. Medimos la correlación clínico-radiológica-anatomopatológica en estos enfermos, así como el porcentaje de casos con resultado perforado o gangrenoso.
Resultados: número de apéndices con lesión anatomo-patológica/número total estudiado = 74,25% en 1999 y 79,72% en el 2001. El Número total de casos en 1999 fue de 132 y en el 2001 de 138.
Número de apéndices gangrenosos-perforados/número total estudiado = 43,47% en 1999 y de 31,81% en el 2001.
Conclusiones: La correlación radio-quirúrgica fue aceptable alrededor del 80%. Pero, persiste un elevado número de apéndices perforados o gangrenosos, porcentaje mayor del 30%. A pesar de estos resultados, nuestros indicadores han mejorado con sólo realizar ecografía urgente cuando ha sido solicitada al servicio de radiodiagnóstico. Nos planteamos como acción de mejora la realización de un protocolo conjunto con los servicios de cirugía y urgencias para la realización de ecografía rutinaria en todos los casos con sospecha de abdomen agudo. Creemos que la ecografía y el T.C en los casos dudosos ofrece un diagnóstico adecuado y rápido sin disparar el coste económico.
CONTROL DE CALIDAD DE LA PETICIÓN DE IRM EN NUESTRO CENTRO
E.M. Alonso Fernández, J. Roca, M.A. Leciñena, J.A. Martínez y F. García
Ibiza.
Palabra clave: IRM, petición, justificación.
Objetivos Medir la adecuación en la indicación de la resonancia magnética ósteoarticular y neurológica en nuestro hospital
Elaborar un protocolo con los criterios de adecuación adaptados a nuestro medio, características propias de un hospital insular del grupo I, < 200 camas y con una casuística un 10% más compleja de la media de su grupo.
Metodología: Este trabajo se enmarca en el plan de calidad centrado en el diagnóstico de situación de nuestra realidad hospitalaria insular.
Revisamos los datos de la historia clínica-indicación de IRM en nuestro hospital: 1997-2000, y los comparamos con los stándares basados en la evidencia científica disponible, criterios Osteba
Resultados: Se expresan en porcentaje de casos adecuados al protocolo OSTEBA.
Período de estudio (1997-2000): Número total de IRM = 3428. La evolución en cuanto a la petición de IRM aumenta aproximadamente un 13% por año.
Porcentaje de adecuación = número de casos que cumplen criterios/número de casos estudiados x 100 = 2350/3528 = 66%. Existen aproximadamente un 10% de exploraciones duplicadas TC-IRM- innecesarias en la evaluación de la patología vertebral y discal.
Al igual que en el resto de los hospitales consultados, aumenta cada año el número de peticiones de exploraciones por IRM. Es preciso adaptar las indicaciones a nuestra realidad y mejorar el nivel de adecuación.
La tasa de utilización de la IRM en nuestro hospital es de (9,1/1000) habitantes, un 32% superior a la tasa de los hospitales del grupo I.
Conclusiones: Se repiten pruebas diagnósticas innecesarias TC-IRM en patología vertebral. Es preciso elaborar y difundir un protocolo de petición de estas pruebas adaptado a nuestro medio, con enfoque prioritario a la participación de los profesionales.
MEJORA DE LAS PETICIONES RADIOLÓGICAS DE ECO-DOPPLER DE TRONCOS SUPRA AÓRTICOS EN PACIENTES INGRESADOS DE NUESTRO HOSPITAL
C. de Arriba Villamor, I. García de Eulate Martín-Moro, M.P. Lorente Valero, J. Saénz Bañuelos, M. Saldaña Lusarreta y S. Mauleón Rubio
Hospital Virgen del Camino Servicio de Radiología.
Palabra clave: Radiología, eco-doppler, calidad, protocolo.
Metodología: 1. Se desarrolla un ciclo de mejora ante el problema detectado: atender la demanda de peticiones de EDTSA del Servicio de Neurología para sus pacientes ingresados. 2. Se consensúa un protocolo de los criterios de remisión al servicio de radiodiagnóstico. 3. Se pone en marcha la actividad y se monitorizan los indicadores: tiempo de espera, sí se ajusta a protocolo y hallazgos radiológicos que van a condicionar posteriores exploraciones, evitando las innecesarias.
Resultados: Desde noviembre de 2001 hasta mayo de 2002 se han realizado 100 exploraciones. Se han incorporado progresivamente las peticiones del Servicio de Neurología y de Medicina Interna. Han sido rechazados por no ajustarse a protocolo 6 peticiones. No se ha generado lista de espera. Las solicitudes se han atendido en una media de 1.21 días evitando el desplazamiento a otros centros y disminuyendo gastos y molestias al paciente.
67 pacientes eran hombres y 33 mujeres, con una media de edad de 66,39 años. Se ha encontrado patología hemodinamicamente significativa en 19 casos: 13 (12,48%) estenosis moderadas y 6 (5,76%) estenosis severas. Se ha completado el estudio con angioRM en 9 casos, en 2 con arteriografía y en 1 con angioTC.
Conclusión: Se ha mejorado la petición de la exploración en los casos que cumplían criterios para ello, consiguiendo disminuir el tiempo de espera, evitando gastos de desplazamiento y orientando las exploraciones complementarias.
Los protocolos se demuestran como herramientas imprescindibles para el proceso de mejora de la calidad asistencial, también en los servicios de radiología.
INFORMATIZACIÓN INTEGRAL DE ENVÍO DE RESULTADOS DE LABORATORIO EN UN ÁREA DE SALUD
C.A. Arenas Díaz, V. Pedrera Carbonell, J.M. Andrés Ferrándiz, D. Borrego García, J.M. Román Romero y J. Boix Ponsoda
Hospital General de Elda.
Palabra clave: Laboratorios, informatización, centralización.
Resumen: Se planteo la necesidad de la informatización integral del envió de resultados de laboratorio en el Área de Salud 17 de la Comunidad Valenciana entre el laboratorio de referencia de Área del Hospital General de Elda los distintos servicios médicos del Hospital, dos Centros de Especialidades y los Centros de Salud del Área.
El objetivo era minimizar el tiempo de respuesta ante la petición analítica y mecanizar e informatizar todo el proceso para hacerlo más ágil y preciso. Las actividades realizadas fueron la centralización del laboratorio programado en un solo punto el Hospital General de Elda, para lo cual hubo que cerrar un laboratorio periférico, la conexión del servidor de laboratorio con todos los servicios médicos del Hospital, los dos centros de especialidades y con los Centros de Salud, (para estas conexiones periféricas se uso la red Arterias de la Conselleria de Sanidad). Se eligió un software y se redacto una hoja de petitorio común estandarizada e informatizada de manera que pueda ser leída de manera automática que la usan todos los facultativos del área. Posteriormente se formo al personal auxiliar administrativo encargado del envió y recepción de los resultados tanto en el Hospital como en los centros de salud. Posteriormente se envió en una primera fase de pruebas los resultados vía electrónica manteniendo el envió en soporte papel mientras se limaba cualquier problema de funcionamiento del software o formativos del personal. Hubo que realizar en esta fase varios retoques del software para hacerlo más sencillo de utilizar y adaptarlo a las necesidades de los usuarios, también hubo que hacer diferentes actividades formativas específica con los auxiliar administrativos de Centro de Salud.
Resultados: Una vez implantado el sistema el funcionamiento es muy positivo entregándose los resultados el mismo día de la extracción, que se realiza descentralizada en los Centros de Salud, con lo que el médico de atención primaria dispone de los mismos esa tarde o al día siguiente, al igual que los facultativos de los centros de especialidades, mientras que en el Hospital los resultados se envían a tiempo real también a los servicios. En nuestro caso el sistema ha agilizando el envió y recepción de resultados de las analíticas y simplificado el proceso global permitiendo una mayor comodidad al usuario tanto pacientes como profesionales.
EXPERIENCIA EN LA EXTERNALIZACIÓN DE UN ARCHIVO DE PASIVO DE UN HOSPITAL GENERAL DE ÁREA
C.A. Arenas Díaz, M. Bayo Casanova, J. López Moreno, F. Soriano Cano, A. Blasco Peñango y M.J. Martínez Riera
Hospital General de Elda.
Palabra clave: archivo de historias clínicas, externalización, contratos de servicios.
Resumen: Se planteo la externalización del archivo de pasivo del Hospital General de Elda que atiende un área de 200.000 habitantes. Los motivos eran: insuficiencia de espacio en archivo actual, necesidad de espacio para actividades asistenciales, mala ubicación del mismo
Objetivos: Desalojar la zona del archivo de pasivo que estaba adosado a un bloque quirúrgico, ganar espacio para actividad asistencial, descargar de trabajo al archivo (ratio de personal muy ajustado), ofrecer garantías de seguridad y confidencialidad para estas historias, gestión más eficiente del archivó de pasivo y de espacios del Hospital. El pasivo que se externalizó consistió en: éxitos, historias sin movimiento en los últimos 5 años, registros de urgencias de más de 5 años sin historia clínica abierta. El sistema de externalización fue mixto: paso a soporte informático de los registros de urgencias e historias de éxitos, manteniendo soporte papel en el resto. Para ello se contó con empresas con experiencia y solventes que pudieran garantizar la seguridad y confidencialidad y de las historias que custodiaban y la calidad de sus instalaciones. Se firmo un contrato en el cual se especificaban todas las cláusulas de seguridad para la custodia de las historias incluyendo las instalaciones donde iban a alojarse (estructura, protección antiincendios, antirrobo, etc.) así como los aspectos técnicos de la misma (tiempo de respuesta ante la solicitud de historia, paso a soporte informático) con unas condiciones económicas.
Resultados: Se consiguió desalojar la zona de archivo de pasivo de las historias a externalizar en 2 meses. Se liberaron 250 m2 que se van a acondicionar como Hospital de Día quirúrgico. La gestión de las historias es buena destacando el cumplimiento en cuanto al tiempo de respuesta a la solicitud de una historia: 24 horas ordinarias y urgentes 3 horas. Las historias solicitadas en 6 meses han sido 216 (9 urgentes). Están custodiadas en instalaciones que cumplen escrupulosamente con las normativas vigentes.
Conclusión: La externalización del archivo de pasivo ha sido una buena solución en nuestro centro para ganar espacios, manteniendo la calidad de gestión del mismo.
INDICADORES ECONÓMICOS DE GESTIÓN 2001 DEL SERVICIO DE FARMACIA DEL SUMMA 061
M.V. Hernández Jaras, C. Jiménez Domínguez. M.A. Pérez Cuevas, C. Infante Rodríguez, A. Cabañas Martínez e I. Segovia Robles
Palabra clave: Calidad en Atención Farmacéutica. Indicadores de Calidad. Calidad en Servicios Generales.
Objetivo: Presentar los resultados de los indicadores de calidad 2001, del Proceso de Gestión del Servicio de Farmacia del SUMMA061, en el marco del Plan de Adecuación del Sistema de Gestión de la Calidad, a la nueva norma UNE EN ISO 9001:2000.
Metodología: El Servicio de Farmacia del 061 debe garantizar en todo momento la disponibilidad de los medicamentos incluidos en la Guía Farmacoterapéutica, esto se traduce en una adecuada gestión de stocks.
Entre los indicadores de gestión se seleccionaron dos de tipo económico:
Índice de rotación de stock, calculado como importe de consumo/importe del inventario. Se define un valor estándar próximo a 7.
Ratio consumo/adquisiciones, se define un valor estándar tendente a 1.
Las existencias de medicamentos se obtuvieron del inventario mensual a día 21, el consumo de las salidas mensuales registradas en el programa informático diseñado al efecto y las adquisiciones de los albaranes de pedido realizados a los laboratorios farmacéuticos.
Para el cálculo del valor de existencias, consumos y adquisiciones se aplicó la siguiente fórmula (Precio Venta Laboratorio-Descuentos+IVA).
El cálculo de los indicadores se hizo al año.
Resultados: El valor obtenido para el índice de rotación fue 5,38. Reduciendo el stock medio un 30% este valor sería de 7,68, cercano al estándar.
El ratio consumo adquisiciones fue de 0,98.
Conclusiones:1) El valor del índice de rotación muestra que el inventario es superior al deseable, se tiene un gran inmovilizado, sería necesario incrementar el número de pedidos, para poder disminuir el valor del inventario, aproximadamente en un 30%. 2) El ratio consumo/adquisiciones se ajusta bien al estándar, se están comprando prácticamente las mismas unidades que se consumen, por lo que se deben mantener los mismos criterios para el cálculo de las previsiones de consumo.
¿EXISTE UNA PRESCRIPCION DE CALIDAD EN LOS PACIENTES DIABÉTICOS EN LA COMUNIDAD DE MADRID?
F.J. Cordobes, F.J. Arrieta, M. Villamor, M.J. Calvo, M.P. Saavedra y J.J. Arrieta
Palabra clave: Prescripción, Fármacos, Hipoglucemiantes, Diabetes Mellitus, Madrid.
Introducción: La diabetes mellitus constituye un problema socio-sanitario de primer orden especialmente por su morbi-mortalidad, secuelas y costes. El mayor coste directo de la diabetes es debida al gasto hospitalario y a los fármacos.
Objetivo: Analizar la prescripción actual y la tendencia de la prescripción de fármacos hipoglucemiantes.
Material y métodos: Base de datos sobre el consumo de numero de envases y coste de antidiabéticos orales e insulinas en la Comunidad de Madrid durante el período 2000-2001. Los datos fueron facilitados por la Subdirección General de Atención Primaria, siendo procesados por el Servicio de Farmacia del Área 4 de Madrid.
Resultados: La prescripción de antidiabéticos orales aumentaron en 194.990.155 pesetas, y de insulinas en 482.059.523 pesetas. El incremento de los antidiabéticos orales ha sido debido fundamentalmente a los insulino-secretagogos con 72.428.145 pesetas, seguido de las sulfonilureas (60.687.749 pesetas), especialmente glimepirida, de biguanidas, y por ultimo de los inhibidores de la alfa-glucosidasas. Al analizar las insulinas destaca sobre todo el incremento de la insulina lispro que ha supuesto un incremento en un año de 207.050.368 pesetas.
Conclusiones: Existe consumo muy importe de insulina lispro, y de fármacos orales nuevos que desplazan a los existentes. Por tanto se confirma que existe una tendencia a sustituir especialidades más baratas por otras mas caras.
EVALUACIÓN DE LA COBERTURA DE UN PROGRAMA DE VACUNACIÓN ANTIGRIPAL
P. Artajo Hualde, J. Chamorro Camazón, J. Vidán Alli, P. Arina Elorza, M.J. Espatolero Esparza e I. Lanzeta Vicente
Palabra clave: Efectividad, Vacuna antigripal, Cobertura.
Introducción: El efecto de un programa de vacunación (efectividad) está condicionado por la propia eficacia de la vacuna y por la cobertura vacunal (CV: porcentaje de población correctamente vacunada). Los indicadores de CV permiten el seguimiento de campañas específicas de vacunación y empiezan a ser utilizados como indicadores de calidad de la práctica clínica (indicadores de resultado).
Objetivo: Evaluar la efectividad del programa de vacunación antigripal en un hospital de tercer nivel a través del estudio de las CVs de las campañas correspondientes a los cuatro últimos años.
Material y método: En septiembre del año 2000 para aumentar la CV se difunde por el Hospital una campaña de vacunación antigripal activa. Una enfermera y un médico del Servicio de Medicina Preventiva y Gestión de Calidad (SMPGC) se desplazaron a las plantas hospitalarias para vacunar a todos aquellos trabajadores que lo solicitaban. Previamente mediante hojas informativas se presentan las ventajas de la vacunación, contraindicaciones y efectos secundarios. Anteriormente los trabajadores se desplazaban a vacunarse al SMPGC. Se analizan los registros nominales de la vacunación antigripal efectuada en el Hospital Virgen del Camino durante los años 1998 al 2001. Para los trabajadores en los que se recomienda la vacunación, por la posible transmisión de la gripe a pacientes de alto riesgo, se realiza un análisis de tendencia lineal mediante la prueba Chi-cuadrado de Mantel-Haenszel.
Resultados:
Conclusiones:1) La campaña de captación activa ha producido un importante incremento de la CV. 2) Son necesarias nuevas estrategia en este sentido pues los indicadores alcanzados no son aún óptimos. 3) Pilares básicos para aumentar la CV: aumentar la oferta (que se consigue con la campaña activa), aumentar la demanda mediante la educación sanitaria y disminuir el excesivo temor hacia los efectos secundarios a través de información personalizada.
REDISEÑO DE LA ESTRUCTURA ORGANIZATIVA EN LAS UNIDADES ADMINISTRATIVAS DE LOS CENTROS DE SALUD
J.M. Mallo Fernández, C. Granda Menéndez y J. Ferrándiz Santos
Unidad Calidad Área 11 Ap.
Palabras clave: Unidad Administrativa, Centro de Salud, Procedimientos, Mejora de la calidad
Objetivos: Evaluar la estructura organizativa de las unidades administrativas (UAAU) de los equipos de atención primaria (EAPs) de un Área sanitaria. Diseñar un modelo homogéneo de procedimientos y actividades según el tipo de usuario objeto de la atención.
Metodología: Análisis descriptivo del total de UAAU de un Área sanitaria (39 EAPs) identificando la situación origen mediante evaluación cualitativa: Utilización de técnicas de observación directa (evaluación presencial), de enfoque por encuesta y entrevista al 100% de las UAAU. Aplicación de un ciclo evaluativo, con detección de oportunidades de mejora mediante técnica de consenso, priorizando las áreas de intervención relevantes para el conjunto del Área.
Resultados: Identificación de 4 áreas problema en fase de análisis: inadecuación de la imagen (forma y contenido) hacia el usuario, desigual percepción del trabajo por el profesional, gestión apresurada del tiempo de atención y heterogeneidad de los modelos organizativos internos. Priorización de los circuitos organizativos en las UAAU, mediante el rediseño de 4 áreas esenciales de intervención: Protocolización sistemática del conjunto de actividades, definición del perfil profesional y adecuación al puesto de trabajo, redistribución organizativa de tareas tanto de "oficina de usuario" (usuario externo) como de "oficina de centro" (usuario interno), y procedimientos rutinarios de control. Intervenciones de forma global para el Área: Diseño de una estructura marco de las UAAU (áreas funcionales, actualización de las actividades y procedimientos operativos de calidad). Intervenciones de forma específica por centro: Normalización de procedimientos de las áreas funcionales prioritarias (opinión del usuario y gestoría) mediante fichas generales con descripción del despliegue de la actividad, normas técnicas del trabajo y flujograma; sistematización del proceso de evaluación (área de gestoría); e implantación de un plan formativo específico adaptado al perfil profesional.
Conclusiones: La actividad de las UAAU, debe responder a criterios de eficiencia organizativa en respuesta a sus clientes potenciales (internos y externos). Priorizar la homogeneidad de procedimientos facilita la aplicación de circuitos de atención externa e interna con reducción de fallos por variabilidad. La resistencia inicial al cambio del profesional se reduce ante los potenciales efectos positivos de su aplicación. Fuente de financiación y conflicto de intereses: (si los hubiese).
APLICACIÓN DE UN REGISTRO DE SÍNTOMAS EN UNA UNIDAD DE CURAS PALIATIVAS. UNA HERRAMIENTA PARA MEJORAR LA CALIDAD ASISTENCIAL
A. Cortiella Masdeu, P. García Peña, M. Bonet Martí, R. Solé Fortuny, C. Yagüez Rubio y G. de Febrer
Palabra clave: Registro de control de síntomas, calidad asistencial, cuidados paliativos, atención sociosanitaria.
Introducción: La Unidad de Convalecencia y Curas Paliativas (UCCP) del Hospital Universitario de Sant Joan de Reus consta de 10 plazas de paliativos destinadas a pacientes paliativos. Hace 4 años pusimos en marcha el registro de control de síntomas. La impresión subjetiva es que éste registro nos ha permitido mejorar el control de síntomas de nuestros pacientes.
Objetivos:1) Valorar el grado de implementación de los registros. 2) Detección y seguimiento de los síntomas más frecuentes en nuestros pacientes. 3) Evaluación de la intensidad de los síntomas al ingreso y al alta. 4) Comparación de los síntomas y su severidad según la procedencia del paciente. 5) Relación de la intensidad de los síntomas con el performance status y grado de autonomía del paciente.
Material y métodos: Se realiza un estudio retrospectivo de los registros de control de síntomas de los 88 pacientes paliativos ingresados en la UCCP en el año 2000. En el diseño del registro se utiliza una escala categórica numérica de 0 a 10. Los síntomas se registran de forma periódica y sistemática. Se determina el Índice sintomático: intensidad de los síntomas / nº de síntomas. Se valora si hay diferencia en la intensidad de los síntomas según el performance status (Índice de Karnofsky) y grado de autonomía (Índice de Barthel).
Resultados:1) Cumplimiento del 80,6% del registro. 2) Los síntomas registrados son: dolor (37%), debilidad (31%), depresión (15%), disnea (7%) y otros (10%). 3) Se observa mejora estadísticamente significativa del Índice sintomático al alta respecto al ingreso (p < 0,05). Medias al ingreso y al alta: dolor 5,62 y 3,03; disnea 6 y 3,17; debilidad 6,78 y 5,67; y depresión 6 y 4,44. 4) Los enfermos procedentes del Servicio de Oncología vienen globalmente con mejor control de síntomas.
Conclusiones:1) Se observa una mejora, estadísticamente significativa, de la severidad de los síntomas de los pacientes paliativos ingresados en nuestra Unidad. 2) La implementación del registro es elevada. 3) Los pacientes con peor performance status y con menor autonomía tienen una mayor severidad de los síntomas. 4) Los cuidados paliativos en los enfermos no oncológicos, posiblemente, aún no está lo suficientemente extendidos. 5) Nuestra hoja de registro de síntomas es una buena herramienta para mejorar la calidad y los síntomas de nuestros pacientes.
MONITORIZACIÓN DE LA UTILIZACIÓN DE GLUTARALDEHIDO FUERA DE LAS ÁREAS QUIRÚRGICAS
R.M. Gil Soto, M.R. Casas i Agut, G. Brieba Capdevila, S. Salvadò Suñè, M. Huguet Mendizábal y N. Cuevas del Pino
Hospital Universitario Sant Joan Unidad Vigilancia.
Palabra clave: Glutaraldehído, formación, riesgos, prevención exposición.
Introducción: El Glutaraldehído se utiliza solo o en combinación con otros productos para la limpieza, desinfección y esterilización de material delicado y de superficies. Debido a sus excepcionales cualidades, su uso ha aumentado de manera progresiva en los Hospitales pero no así los conocimientos necesarios sobre su utilización y riesgos de su exposición.
Objetivo: Monitorizar la utilización del Glutaraldehído fuera de las áreas quirúrgicas, determinar si su utilización está indicada, detectar las necesidades de formación de los profesionales sobre conocimientos del producto, riesgos de su utilización y prevención de la exposición.
Metodología: Se realiza un estudio descriptivo transversal. Se ha empleado un cuestionario auto-administrado con variables que analizan el proceso de utilización del Glutaraldehído, las normas de seguridad y los riesgos de su utilización. Las áreas en las que se está utilizando el producto, son Pruebas Especiales, Consulta Externa, Sala de Partos, Medicina del Deporte, UCI y Pediatría. La encuesta se pasó a todos los profesionales que utilizaban el producto, tanto en la forma Esporicida como en la de concentración al 2%, n = 25.
Resultados: El índice de respuesta fue del 92%. En el 16% de las áreas, no era correcta la utilización del producto. Solamente el 33% de los encuestados conoce las características del Glutaraldehido, como, cuando y para qué utilizarlo. El 49% de los profesionales conocen el producto y sus indicaciones pero no las normas de seguridad para utilizarlo. El 25% del personal conoce el producto, conoce las normas de seguridad pero no las repercusiones que el producto puede tener sobre la salud.
Conclusiones: Es necesario informar adecuadamente a los profesionales sobre las características de los productos antes de su utilización y supervisar su implantación. Se tiene que elaborar un protocolo de trabajo para la utilización del Glutaraldehído, y de cualquier agente químico que tenga que ser manipulado por los profesionales. Es necesario realizar una formación adecuada a las necesidades detectadas: los riesgos que entraña la utilización del Glutaraldehído y las normas de seguridad para prevenir accidentes y sensibilizaciones. Está previsto realizar la información y formación de los profesionales durante el mes de junio del 2002. Se presentará el resultado del impacto de la formación en el Congreso.
RESULTADOS DE UNA ENCUESTA SOBRE EL CONOCIMIENTO DE LA LEY CATALANA
M. Subirana Casacuberta, Gich Saladichi, J.A. García García, M. Gasull Vilella, M.V. Pacheco Galván, A.I. Ramón Herrera, J.M. Sánchez Segura y F.L. Vilanova Cardenal
Hospital de la Santa Creu i Sant Pau.
Palabra clave: Encuesta, ley de voluntades anticipadas, conocimiento de la ley.
Objetivos: EL 29 de diciembre del 2000, el Parlamento de Cataluña aprobó la Ley 21/2000 sobre el dret dinformació concernent la salut i lautonomia del pacient, i la documentació clínica. La Ley tiene por objetivo concretar de forma práctica los derechos de los pacientes en relación a la información y al acceso a la documentación clínica. Con la finalidad de objetivar cual es el conocimiento de la Ley 21/2000 entre los profesionales del hospital de la Santa Creu i Sant Pau se realiza una encuesta.
Metodología: Desde la Comisión de Documentación e Información del Programa de Promoción y Evaluación de la Calidad Asistencial (ProAQuA), y dentro de las actividades de evaluación de la Guia pràctica sobre la Informació i la Documentació a l Hospital de la Santa Creu i Sant Pau se elaboró una encuesta para objetivar el conocimiento de la Ley. La encuesta consta de 18 preguntas, 3 descriptivas de la población, 8 preguntas relacionadas con el contenido de la Ley y 7 que recogen la opinión personal del profesional sobre la Ley y cuál fue la fuente de información que le facilitó el conocimiento de la Ley. La encuesta se distribuyó de forma personal y la respuesta fue anónima.
Resultados: Se seleccionó una muestra aleatoria de 350 trabajadores a los que se les distribuyó la encuesta, de ellos 212 (61%) la contestaron. De los 212 profesionales 61 (29%) eran médicos, 72 (34%) enfermeras y 79 (37%) pertenecían a otros colectivos profesionales (auxiliares, administrativos, trabajadores sociales y otros). El 29% hombres y el 71% mujeres con una media de edad de 40 a 9 años. A la pregunta de quién es el titular de la información el 74% responde que el paciente y sobre quién debe garantizar el derecho de la información el 50% responde que el médico. El 94% afirma que el consentimiento informado debe solicitarlo el médico. En relación a las voluntades anticipadas el 78% conoce cuál es su finalidad y a quién van dirigidas. El 56% afirma conocer la existencia de la Ley.
Conclusiones: Los resultados de la encuesta reflejan que poco más de la mitad de los encuestados, el 56%, conoce de la existencia de la Ley aunque un porcentaje mayor conoce aspectos concretos de su contenido. Los resultados de la encuesta y la monitorización de indicadores relacionados con la aplicación de la Ley nos permitirán conocer si la Guia pràctica sobre la Informació i la Documentació a l Hospital de la Santa Creu i Sant Pau cumple con sus objetivos.
¿SOMOS EFICIENTES EN LA UNIDAD DE CUIDADOS INTENSIVOS?
J.F. Solsona, M. Riu, X. Castells y R. Balaguer
Palabras clave: Eficiencia. UCI. Cuidados Intermedios.
Introducción: Los pacientes que ingresan en las Unidades de Cuidados Intensivos(UCI) pertenecen a dos grandes grupos. Unos requieren tratamiento para estabilizar su enfermedad y otros requieren vigilancia, ya que la naturaleza de su enfermedad puede poner en peligro su vida. Habitualmente este último tipo de pacientes requiere una menor proporción de recursos y son ingresados, si el hospital dispone de ellas, en unidades de cuidados intermedios.
Objetivo: Determinar que porcentaje de pacientes que ingresan con propósito de tratamiento (p.e. ventilación mecánica), precisan con su evolución únicamente vigilancia y pueden ser destinados a un nivel menor de recursos.
Métodos: Estudio transversal prospectivo en una UCI de 14 camas. Población de estudio: todos los pacientes ingresados entre octubre 00 y marzo 01. La valoración se hizo mediante un criterio subjetivo (dos médicos adjuntos de la UCI de manera independiente) y uno objetivo el Nine Equivalentes of Nursing Manpower use Score (NEMS), que mide la intensidad de tratamiento en pacientes críticos. Previamente se realizó una prueba piloto durante quince días. El número mínimo de pacientes que se calculó para disponer de una potencia estadística suficiente fue de 120.
Resultados: En este período se recogió información de 2361 estancias correspondientes a 138 pacientes. El índice de concordancia entre los dos médicos fue de 0,85 (Kappa). Según este criterio el 77% de las estancias fueron adecuadas y el 23% podrían haber sido destinadas a un menor nivel de recursos, lo que suponía 372 estancias. De ellas, 287 correspondían a un NEMS < 24 puntos.
Conclusión: En general una proporción del 20% de los pacientes que ingresan en una UCI con propósito de tratamiento pueden ser destinados en una segunda fase a una unidad de menor nivel de recursos, mejorando con ello, la eficiencia del sistema sanitario.
LA GESTION POR PROCESOS EN LA GESTION INTEGRAL DE LA ROPA EN UN HOSPITAL TERCIARIO
J.A. Ramos Pérez, E. Donderis Folgado, M.F. Saiz Gallego, S. Lucas Valenciano y M.A. Alfayate Bullón
Hospital Universitario La Fe.
Palabra clave: Gestión por procesos, calidad.
Metodología: Dentro del marco general de implantación del Sistema de Calidad Total y una vez definida la arquitectura de procesos del Área Económica del Hospital Universitario La Fe, se decidió priorizar, entre otros, el Servicio de Gestión de la Ropa y Lavandería para implantar la Gestión por Procesos. Se "encontraron" y definieron tres procesos clave secuenciales: Recogida de Ropa Sucia, Lavado y Procesado de Ropa y Distribución de Ropa Limpia, además de los considerados de soporte y de gestión. Se constituyó inicialmente un Grupo de Proceso multidisciplinar al que se le realizó formación. Se introdujo en el Grupo un experto en Calidad, procediendo a partir de ese momento a la estabilización de los procesos. Se nombró un propietario y se definieron y documentaron la Misión, los límites, las actividades, cadena proveedor-cliente interno, el mapa del proceso, las características de calidad de las actividades, así como indicadores y los recursos necesarios.
Resultados: En esta fase de estabilización del proceso han participado 10 profesionales que han destinado 110 horas de trabajo en equipo. Se ha reforzado el actual sistema de gestión al introducir nuevas responsabilidades en el equipo. Durante esta fase ya se han identificado distintas áreas problema o de mejora del proceso lo que ha servido para corregir y planificar cambios que permiten mejorar su rendimiento.
Conclusiones: La gestión por procesos, aplicada de una manera estructurada, ha permitido la estabilización de un proceso clave dentro de su área. Es de gran interés observar cómo el procedimiento de estabilización en sí mismo, ha permitido la detección de un buen número de áreas de mejora, lo cual, además, posibilita una implantación planificada, en la que se han tenido en cuenta los nuevos cambios destinados a solucionar los puntos débiles del proceso. Asimismo, a través del Grupo de Proceso se puede incidir en importantes cambios del sistema organizativo, de manera que, mediante un adecuado seguimiento de los indicadores, los Procesos de Gestión de la ropa se mantengan en la dinámica de mejora continua.
EVALUACIÓN DE UN PROGRAMA DE INFORMACIÓN POSQUIRÚRGICO
B. Candia Bouso, B. Acea Nebril, S. Jorge Méndez, C. Fernández Blanco, J.M. Couce Santiago y C. Gómez Freijoso
Hospital Juan Canalejo.
Palabra clave: Información Drenajes Estancia Complicaciones.
Introducción: El Programa de Educación contempla la información a las mujeres postoperadas con cáncer de mama para el correcto manejo de los drenajes. El personal de enfermería de la Unidad de Hospitalización adiestra a la paciente, iniciando la información a las 24 horas de la intervención. Además, se complementa con un tríptico informativo al alta. La retirada de los drenajes se lleva a cabo en la consulta externa tras valorar el débito registrado y anotado por la paciente en su domicilio
Objetivo: Evaluar el impacto sobre la estancia hospitalaria de un programa de educación en el manejo de los drenajes en enfermas operadas de cáncer de mama.
Material y método: Se diseña un estudio prospectivo antes-después con dos grupos de mujeres: Antes: intervenidas por un carcinoma de mama antes del Programa de Educación y, Después: intervenidas un año después de dicha actuación. Se excluyen las enfermas intervenidas en régimen ambulatorio. Se analizaron: la repercusión del programa en la estancia media hospitalaria y, las complicaciones quirúrgicas postoperatorias. Se procedió al análisis estadístico con el SPSS v.10.0 Inc, 1999®, y tanto para la comparación de medias como para la comparación de proporciones se establece el nivel de significación en p < 0,05.
Resultados: De las 104 mujeres incluidas a estudio, 62 pacientes corresponden la grupo antes de la implantación del Programa de Educación, y 42 al grupo después. La estancia media cuando no se ofrecía educación sobre drenajes fue de 6,06 días (rango: 1-24 días) sin que se registraran diferencias estadísticamente significativas según las técnicas quirúrgicas aplicadas (Tumorectomía y LA: 5,69 días; mastectomía y LA: 6,73 días; mastectomía subcutánea+prótesis: 6,00 días). La estancia media después de la implantación del programa educativo fue de 2,30 días (rango: 1-6 días) con una estancia similar para cada una de las técnicas quirúrgicas (Tumorectomía y LA: 1,83 días; mastectomía y LA: 2,59 días; mastectomía subcutánea+prótesis: 2,00 días). Durante el seguimiento de estas enfermas no se registraron reingresos hospitalarios. Las diferencias registradas en las estancias medias globales y por técnicas quirúrgicas entre ambos grupos fueron estadísticamente significativas. No se encontraron diferencias estadísticamente significativas en la aparición de complicaciones entre ambos grupos.
Conclusiones: La información especializada a la enferma, como puede ser la educación en el manejo de los drenajes en mujeres con cáncer de mama posibilita, además de reducir la ansiedad de la paciente, reducir la estancia hospitalaria, sin aumentar las complicaciones ni los reingresos.
INCIDENCIA DE ERROR EN LA LLEGADA DE SANGRE AL RECEPTOR
M. López Soques, M. García Carasusan, J. García Álvarez, F. Solsona Durán, P. Carrasco y P. Garcés Brinquis
Hospital del Mar.
Palabra clave: Administración, sangre, error, formación.
Fundamentos: En la administración de sangre pueden presentarse errores o desviaciones en distintos puntos del proceso, tanto en la entrega de la sangre como en la asignación al receptor final. Según el Sistema Británico de Hemovigilancia, es fundamental tener un conocimiento epidemiológico del error y de sus características, para tomar las acciones preventivas apropiadas. Uno de los indicadores de calidad a considerar en el proceso de administración de la sangre puede ser la tasa de llegadas de sangre inadecuada al receptor.
Objetivo: Conocer, aprovechando los sistemas de calidad instaurados en un hospital de nivel 3 de 470 camas, las características de la llegada de sangre inadecuada al receptor, y realizar el estudio epidemiológico del error.
Método: Revisar el libro de registro de errores instaurado en enero de 2002 por el Comité de Transfusión.
Resultados: De enero 2000 a junio 2002 se han detectado 8 errores en la llegada de sangre al receptor, 7 respecto a concentrados de hematíes homólogos y uno respecto a sangre autóloga. El 50% de dichos errores han tenido lugar en el turno de noche. En el 80% de casos, las personas implicadas han sido expertas, con más de 3 años de experiencia hospitalaria. En la mayoría de casos, dos o más personas estuvieron implicadas en el incidente. En ningún caso de detectó reacción clínica adversa.
Conclusión: La medida preventiva más importante es la formación de personal, enfocada al personal ya experto y no al personal de reciente contratación.
Hemos de exigir la estricta comprobación ABO a la cabecera del paciente. Otras medidas podrían incluir el uso pulseras de identificación, la utilización de sistemas informáticos portátiles a la cabecera del paciente, la duplicación de observador antes de iniciar una transfusión de hematíes, y la revalorización de la actividad nocturna, medidas que sin duda contribuirán a disminuir la incidencia de este tipo de errores.
HACIA LA EXCELENCIA EN UNA UNIDAD DE HOSPITALIZACION A DOMICILIO DE UN HOSPITAL TERCIARIO
B. Valdivieso Martínez, A. Bahamontes Mulio, E. Soriano Melchor, V. Ruiz García, V. Renovell y M.D. Rosales
Hospital Universitario La Fe.
Palabra clave: hospitalización a domicilio.
Metodología: Se introduce como metodología para la mejora en la Unidad de Hospitalización a Domicilio la técnica de "minicompañias" tratando el área como una pequeña compañía en búsqueda de la satisfacción de sus clientes internos y externos con el máximo de eficiencia. Se constituye inicialmente un Comité de Área al que se le realiza formación, se introduce en el Comité a un experto en calidad y se definen misión, visión y valores del área, se identifican sus procesos clave, se elabora la arquitectura de procesos y finalmente se priorizan los procesos clave para iniciar su estabilización. A partir de ese momento se nombran responsables de procesos y se crean grupos para estabilizar e implantar los procesos clave seleccionados - Admisión, valoración e ingreso y atención urgente -. Simultáneamente el Comité de Uhd elabora los procedimientos generales de su sistema de gestión, e inicia labores de gestión a través de reuniones estructuradas y prefijadas, seguimiento de cuadro de mandos y proyectos en marcha.
Resultados: En este proceso han participado 10 profesionales, destinado 250 horas de trabajo en equipo, se ha reforzado el actual sistema de gestión, documentado la misión, visión y valores, elaborado el mapa de procesos, priorizado la implantación de la gestión por procesos, introducido nuevas responsabilidades en el equipo, estabilizado e implantado dos procesos clave importantes en el área, resultados que representan los cimientos y el marco de referencia que nos guiarán el futuro en esta compleja tarea de orientar hacia la excelencia la Unidad de Hospitalización a Domicilio de nuestro Hospital.
Conclusiones: La técnica de minicompañias ayuda de una forma estructurada a reforzar el criterio liderazgo, personas, procesos y resultados. En nuestro caso está permitiendo introducir con rigor cambios en un área asistencial innovadora y en constante crecimiento desde su inicio e iniciar a la vez su transformación organizativa hacia una organización mucho más horizontal y participativa orientada al paciente y donde la gestión clínica y la carrera profesional serán claves de futuro.
CALIDAD DE LA CAPTACIÓN DE CASOS NUEVOS DE CÁNCER BRONCOPULMONAR POR EL REGISTRO DE TUMORES
J.P. García de la Torre, M. Pilas Pérez, F. Colina Ruizdelgado, C. Enrique González y P. Ruiz López
Hospital Universitario 12 de Octubre.
Palabra clave: Registro, carcinoma pulmonar.
Objetivo: Evaluar la exhaustividad de la captación de casos nuevos de cáncer broncopulmonar del año 2000 por el Registro Hospitalario de Tumores (RHT) del Hospital 12 de Octubre.
Metodología: Se comparó la población registrada en la topografía C34 (bronquios y pulmón) en RHT con la población tumoral atendida por Neumología que proporcionó una base de datos que incluía todos sus pacientes con el diagnóstico de carcinoma broncopulmonar del año 2000. Las ausencias de caso del RHT en esta topografía fueron nominadas "falsos negativos provisionales". En la documentación clínica de estos casos se analizó la fecha de incidencia (fecha de entrada de primer espécimen con diagnóstico de malignidad en el laboratorio de Anatomía Patológica) para determinar si entre ellos existían casos registrados anteriores al período explorado. 2) Los restantes falsos negativos se buscaron entre los registrados en ese mismo año en otras topografías produciendo un número de "falsos negativos topográficos". 3) En éstos y en los no encontrados se analizó la discordancia en la historia clínica para determinar los "falsos negativos definitivos".
Resultados : Existen 13 falsos negativos provisionales. De estos 13 tumores, 5 constan en RHT pero registrados en 1999. Su fecha de diagnóstico es correcta según comprobación de informe anatomopatológico. Otros dos tumores están registrados en el fichero de "prevalentes" (casos anteriores a 1999). De los 7 casos restantes 5 están registrados en otra localización (por haber sido considerados por RHT como metastásicos de origen desconocido) por lo que son falsos negativos topográficos. El caso restante es considerado falso negativo definitivo ya que no consta en Registro.
Conclusión : El índice de captación del RHT es del 97,8% (índice de falsos negativos en RHT 2'2%), admitida como "gold standard" la base de datos de Neumología. No obstante este índice puede ser menor si tras una revisión de sus casos por el Servicio de Neumología se descubre algún diagnóstico no concluyente respecto de las discordancias entre tumor primario o tumor metastásico pulmonar observadas en los 5 falsos negativos topográficos y si se comprueba posible alta incorrecta en su base de datos.
Póster VIII
Gestión de procesos
Sala Navarra
Jueves 10 y viernes 11
GESTIÓN DE LA DEMANDA DE UNA UBA EN ATENCIÓN PRIMARIA
M.A. Nadal Bonet, E. Cano del Olmo y C. Aguilar Martín
SAP Terres de L'Ebre.
Palabra clave: Gestión, demanda, actividad asistencial, atención primaria.
Objetivos: Conocer la actividad asistencial de una UBA de un CAP. Detectar una oportunidad de mejora que permita con los mismos recursos y personas dar respuesta al aumento progresivo de la demanda.
Metodología:Diseño: Estudio descriptivo transversal. Ámbito de estudio: Atención Primaria. Sujetos: 432 usuarios atendidos en una consulta de medicina general y enfermería durante la semana del 15 al 19 de abril, del presente año 2002, en horario asistencial. Mediciones: La fuente de información son los datos obtenidos del SIAP reinformados por cada profesional. Se estudian: edad, sexo, día de la semana (de lunes a viernes), profesional, motivo de consulta (necesidad de asistencia o necesidad administrativa), tipo de visita (cita previa, espontánea, programada, domicilio y recetas de crónicos) y si la demanda es previsible o no.
Resultados: La edad media de los usuarios atendidos es de 60 años y de ellos, un 56% son mujeres. El día de la semana con mayor actividad es el lunes con un 27%. De toda la actividad asistencial registrada un 77,3% ha sido realizada por medicina general y un 22,7% por enfermería. Dentro de la actividad de enfermería: un 100% es por demanda asistencial, un 81% es visita programada y un 91,8% es previsible. Dentro de la actividad del médico se ha observado que solamente un 35% son demandas asistenciales frente al 64,4% de demandas burocráticas y de éstas a su vez, un 93,4% son recetas de crónicos; Que según el tipo de visita, un 25,4% son cita previa, un 15% son visitas espontáneas o incidencias, un 0,3% son programadas, un 0,6% son domicilios y un 58,1% son recetas de crónicos; Que un 67,1% es previsible que de las visitas tipo cita previa y espontáneas, un 89,7% y un 10,3% respectivamente serian previsibles.
Conclusiones: Mayor actividad asistencial, desde el punto de vista cuantitativo, por parte del médico Las. características de la demanda de la consulta de enfermería permiten una mayor organización de la actividad asistencial. Excesiva burocratización de la consulta del médico y escasa consulta programada, a pesar de un número relevante de visitas previsibles. Serian oportunidades de mejora disminuir la actividad burocrática y aumentar el número de visitas asistenciales y programadas por parte del médico. Para una adecuada gestión de los circuitos es preciso conceptualizar los procesos y adaptar los conceptos a cada realidad concreta, de manera que cada actividad se realice en el lugar y por parte del profesional que resulte más eficiente.
OPTIMIZACIÓN RECURSO CAMA A TRAVÉS DE LA REINGENIERÍA DE PROCESOS
M.A. Solera Requena, E. Gomez Gutierrez, C. Hernández Crespo, C. Trescoli Serrano, T. Quiros Morato y D. Cuesta Peredo
Hospital de la Ribera.
Palabra clave: Cama, monitorización, reingenieria, optimizacion recursos.
Introducción: El Hospital de la Ribera a finales de 1999 tiene planteados los problemas:
Hospital con índice actividad alto.
Índice ocupación > 98%.
Problemática diaria para ajustar ingresos.
Objetivo de mantener lista de espera a hospitalización = 0.
Objetivo: Optimización/adecuación recurso cama, agilizando ingreso del paciente, minimizando tiempos de espera, aumentando la capacidad del hospital para hacer frente a necesidades de áreas asistenciales.
Metodología: Se rediseñan los procesos de gestión de camas y se crea una unidad específica para gestión. La unidad establece la creación de herramientas de trabajo (monitorización de previsión de actividad/día siguiente, y monitorización de gestión diaria), que facilitan la actividad del servicio, y a su vez tiene un control exhaustivo de la ocupación del centro. Mantiene continua comunicación con las plantas de hospitalización. De manera que ante un aumento de ingresos urgentes, no previsibles, permite modificar la planificación del día optimizando: ingreso del paciente, recurso cama, y distribución del centro.
Estas herramientas, preveen, en función de las características del hospital hoy, la ocupación de mañana. La primera de las herramientas es la hoja comando previsión de ingresos/altas, del día siguiente. Esta contempla por una parte los ingresos programados junto con una media de ingresos urgentes (25/diarios), que se basa en un análisis retrospectivo de actividad de ingresos urgentes, y por otra parte la previsión de altas de las plantas del centro, añadiéndole factor de corrección, establecido también por análisis retrospectivo de actividad. De esta manera se establece y se prevé la situación y ocupación del día siguiente. La segunda herramienta es la hoja comando diaria. Contempla por un lado los ingresos programados, conocidos del día anterior, junto con situación real de ingresos urgentes, que se establecen de forma horaria, permitiéndonos establecer modificaciones y replanificar de nuevo, la ocupación.
Resultados: Previsión ocupación mediante monitorización. Planificación ingresos programados. Agilidad asignación de camas.
Conclusiones:a) Uso eficaz recurso cama. b) Disminución espera en ingreso. Capacidad de reacción en cuanto a ocupación disponible. c) Conocimiento constante de ocupación del centro. d) Flexibilidad de la disponibilidad en base a la ocupación del centro.
COSTE POR PACIENTE EN SERVICIOS HOSPITALARIOS
H. Robledo y K. Moreno
Universidad Pública de Navarra
Palabras clave: Coste, paciente, GRD, metodología.
Objetivo: Nuestra comunicación tiene por objeto contrastar a través de una aplicación práctica la distorsión que genera el GRD como unidad de gestión para medir los consumos de recursos en hospitales, frente a la objetividad que aporta el cálculo del coste por paciente.
Se trata de profundizar en el debate abierto hace ya más de una década sobre la validez de la aplicación del GRD para la gestión hospitalaria frente al posicionamiento en costes mediante el conocimiento del mismo como herramienta de gestión.
Metodología: La metodología empleada se fundamenta en la combinación del sistema tradicional de coste completo (Full-Cost) y del sistema de costes basado en las actividades (Activity Based Costing), para llegar al coste final por paciente.
Resultados: Los resultados alcanzados han consistido en poder contrastar las diferencias entre el coste por paciente y la imputación de costes mediante los pesos relativos que asignan los correspondientes GRD del servicio quirúrgico objeto del estudio. Este contraste nos permite indagar en las desviaciones que se producen entre los consumos asignados según GRD y el coste por cada una de las intervenciones que agrupa un mismo GRD. Así mismo, hemos analizado las distorsiones que genera la asignación de recursos financieros, a través del Contrato - Programa, utilizando el GRD y la que se derivaría de la utilización del coste por paciente, hallando notables diferencias entres ambas asignaciones. En ambos casos, nuestro análisis se ha realizado con el estudio actualizado a 1999, de los nuevos pesos relativos de los GRD, publicados recientemente por el Ministerio de Sanidad y Consumo español.
Conclusiones: Nuestro trabajo se ha ceñido a contrastar para una aplicación práctica sobre un servicio hospitalario concreto, utilizando una metodología de costes que asegure un cálculo objetivo, la distorsión que se produce para imputar consumos de recursos entre el empleo de los pesos relativos asignados a los GRD para tal fin y el cálculo del coste real por paciente. Sin duda la toma de decisiones, empleando uno u otro procedimiento, difiere sustancialmente lo que confirma, una vez más, el progresivo abandono del GRD como herramienta de gestión hospitalaria.
CUADRO DE PROCESOS E INDICADORES DE CALIDAD 2001 DEL SUMMA-061
P. Carrasco Garijo, C. Buey Mayoral, A. Pérez Hernando, M. Garrido Martín, I. Segovia Robles y C. Jiménez Domínguez
Palabras clave: Indicadores de calidad, Gestión por procesos.
Objetivo: Presentar el cuadro de procesos e indicadores de calidad de un Servicio de urgencias y emergencias extrahospitalario.
Metodología: El Área de Calidad junto con los Responsables de las diferentes Áreas del Servicio, han diseñado y elaborado el cuadro de procesos e indicadores de calidad. Dicho cuadro consta de los siguientes apartados:
1. Proceso: Identificación del proceso descrito en el Sistema de Gestión de la Calidad. 2. Propietario: Responsable del proceso en cuestión. 3. Indicador: Definición del indicador de calidad. 4. Criterio de aceptación: Límites superior e inferior (Rango) basados en un histórico. 5. Registro: Base documental de donde se extraen los datos. 6. Seguimiento: Período temporal definido como óptimo en la evaluación de los indicadores.
Resultados: En el SUMMA-061 se han definido 50 indicadores de calidad que monitorizan un total de 20 procesos críticos, de soporte y estratégicos:
1. Gestión de llamadas en el C.C.U. (Centro Coordinador de Urgencias). 2. Coordinación interhospitalaria y traslado secundario. 3. Gestión del Servicio de atención a las emergencias. Transporte primario. 4. Gestión del Servicio de atención Domiciliaria urgente. 5. Gestión de la formación externa. 6. Gestión de la formación interna. 7. Gestión de proveedores y contratistas. 8. Gestión de la facturación de la atención sanitaria. 9. Gestión del mantenimiento de aparatos electromédicos. 10. Gestión del mantenimiento de equipos informáticos y de comunicaciones. 11. Gestión del Servicio de farmacia. 12. Gestión del Parque de vehículos. 13. Gestión de Recursos Humanos. 14. Gestión de quejas y reclamaciones de los usuarios. 15. Gestión de solicitudes de información de los usuarios. 16. Control de los Registros de Calidad. 17. Gestión de incidencias y no conformidades. 18. Gestión de acciones correctivas y preventivas. 19. Medición del grado de satisfacción de clientes y usuarios. 20. Mejora continua.
Conclusiones:1) La adecuación a la nueva Norma UNE-EN-ISO 9001:2000 ha supuesto la implantación de un Sistema de Gestión de la Calidad basado en la gestión por procesos. 2) Se han establecido los indicadores de calidad 2001 que monitorizan los diferentes procesos y el seguimiento de dichos indicadores supone una fuente de información para la mejora continua.
EXPERIENCIA DE DOS AÑOS DE GESTIÓN POR PROCESOS ASISTENCIALES DE LA LÍNEA DE PROCESOS TRAUMATOLÓGICOS DEL HOSPITAL ALTO GUADALQUIVIR DE ADUJAR
J.L. Ruiz Arranz,P. González de la Flor, J. Delgado Ramírez y L. Sánchez
Hospital Alto Guadalquivir.
Palabra clave: Proceso asistencial.
Introducción: El Hospital Alto Guadalquivir esta organizado en 5 líneas de procesos: Línea de Procesos del adulto, de Procesos Materno infantiles, de Procesos Críticos y Urgentes, Línea de diagnostico por imagen y Línea de Procesos Traumatológicos. Dentro de esta, se encuadra la actividad de especialistas en Traumatología y Cirugía Ortopédica, en Rehabilitación y Terapia física, y de fisioterapeutas. Esta organización rompe con la estructura tradicional de servicios independientes y permite una gestión por procesos de las patologías más prevalentes de la Línea: sustituciones articulares, patología quirúrgica del raquis dorso-lumbar, patología osteoarticular crónica, cirugía artroscopica de rodilla y hombro, hallux valgus.
Material y métodos: Se realiza un trabajo descriptivo y retrospectivo, evaluando la actividad asistencial de la línea en tres áreas de resultados, consultas externas, quirófano y hospitalización, a lo largo del año 2000 y 2001. Los datos de obtienen del cuadro de mandos, generado por la Unidad de Información del centro, a partir del programa AURORA de SMS.
Resultados:
Discusión: Con un índice casuística de 1,85, y una cartera de servicios que solo excluye la patología tumoral, la reimplantación de miembros, la cirugía del plexo braquial, y las graves deformidades raquideas (escoliosis), la actividad de la Línea ha cumplido durante los años 2000 y 2001 sus objetivos asistenciales. La gestión por procesos asistenciales facilita una asistencia integral y de calidad a nuestros pacientes. Permite evaluar los resultados y facilita mejora continua.
DEMORA EN EL DIAGNÓSTICO CIERTO DE CÁNCER EN UN HOSPITAL COMARCAL
M. Torres Berdonces, F.J. Lameiro Couso y M.S. Nájera García
Palabra clave: Demora, cáncer. gestión de procesos.
Objetivos: Determinar la demora entre el primer contacto con Atención Especializada (AE) y el diagnóstico cierto de cáncer en un Hospital Comarcal
Metodología: La población se seleccionó de las altas de enero a septiembre del año 2001 cuyo diagnóstico principal era cáncer. Se recuperaron 289 registros, clasificados en 13 categorías según localización tumoral. Se excluyeron los tumores de próstata (por ser frecuente el diagnóstico casual), metastásicos (para recuperar casos nuevos) y otros (por escasos), y se depuraron los segundos ingresos de una misma persona. De los 177 registros restantes se revisaron 154, de los cuales se excluyeron 42 (40 diagnosticados antes de 2001 y 2 por ser el diagnóstico patológico posterior a cirugía). Como primer contacto con AE se consideró la asistencia a una consulta de especialista o a Urgencias por sintomatología que a posteriori resultó ser cáncer. Como fecha de diagnóstico cierto se consideró la fecha en que cada paciente conoció la confirmación anatomopatológica de su enfermedad, y se tomó como tal la fecha en la que constaba la notificación, o, de no constar, la primera fecha de consulta, o la fecha del alta, tras la biopsia.
Resultados: Resultaron válidos 112 registros, agrupados en 8 localizaciones; la categoría más abundante contaba 18 casos y la más escasa 7. Globalmente, la demora hasta el diagnóstico, en días, fue: Mínimo: 0; P5: 1,65; P25: 6; P50: 12; P75: 29,50; P95: 81,55; máximo: 185. Por localización, la mediana osciló entre 8 y 24,50 días; el P25 entre 2 y 9,25 y el P75 entre 17 y 49.
Conclusiones: La mitad de los casos fueron diagnosticados con puntualidad (12 días). Existe un espacio para la mejora en la otra mitad que se demoraron más. Es necesario identificar los determinantes de la espera para corregirlos, por ello resulta imprescindible completar el presente estudio. Tres limitaciones podrían sobreestimar la demora: 1) La definición de la población sólo a partir de altas hospitalarias de cáncer, 2) La definición de la fecha de diagnóstico en el caso de no constancia de la notificación, y 3) La no inclusión de las sospechas descartadas tras biopsia.
GESTIÓN DEL PROCESO ASMA EN CONSULTAS EXTERNAS DE UNA UNIDAD DE ALERGOLOGÍA
C. Vila, S. Lorenzo, A. Rosado, N. Cabañes, M.D. Alonso Díaz de Durana y M.A. Tejedor
Palabras clave: Gestión de procesos, Asma, Alergia.
Introducción: En la practica asistencial participan profesionales que plantean pautas de actuación diferente ante una misma patología. La metodología de Gestión por Procesos permite diseñar el proceso de acuerdo con el entorno y los recursos disponibles, normalizando la actuación y la transferencia de información de todo el equipo que participa en el mismo, garantizando eficiencia, efectividad y calidad del servicio.
Objetivo: Diseño e implantación del proceso ASMA en una Unidad de Alergia. Ámbito: Hospital de segundo nivel del Instituto Madrileño de la Salud, con una población de referencia de aproximadamente 400.000 habitantes.
Material y método: Se elaboró mediante consenso entre los facultativos el diagrama de flujo del proceso clínico ASMA utilizando la metodología de gestión por procesos. Se definieron criterios e indicadores para su monitorización utilizando la guía del Global Strategy for Asthma Management and Prevention Workshop. Se diseñó un formulario informatizado para el registro de la información, a cumplimentar por el facultativo.
Resultados: Se estableció como primer criterio de mejora asistencial la inclusión del grado de severidad de la patología en el informe de alta del paciente, y una pauta de tratamiento en caso de reagudizacion para aquellos casos mas graves (asma moderado persistente y asma severo). En los primeros 6 meses de implantación del proceso se han incluido 255 pacientes; un 42% fue valorado como asma moderado persistente; y un 2% como asma severo. El 90% de los informes de asma moderado-severo recogía la pauta de tratamiento en reagudizaciones de la enfermedad.
Conclusiones: La dificultad inicial encontrada para la monitorización de resultados ha sido resuelta parcialmente con el formulario desarrollado en la Historia Clínica Electrónica. El seguimiento desigual por los facultativos de la Unidad (80%) ha dificultado la implantación del proceso. Pensamos que la distribución de los resultados obtenidos a todos los facultativos facilitará la implicación de toda la unidad en el proyecto, y nos permitirá establecer estrategias comunes de actuación. Esta iniciativa abre la posibilidad de inclusión de nuevos indicadores para monitorizar otros criterios de calidad que contemplen actividades de otros profesionales implicados en el mismo.
PROCESO DE CUIDADOS PALIATIVOS: EXPERIENCIA DE IMPLANTACIÓN
C. Alba Fernández, M.M. Sanz Pérez, R. Oliveros Valenzuela, M.J. Cuadros Gómez, C. Rojano Colino y V. Santana López
Palabra clave: Gestión por procesos; implantación.
Resumen: El sistema sanitario público de Andalucía ha elegido el modelo de Gestión Por Procesos para abordar la atención sanitaria de los andaluces. Este modelo de gestión se basa en una serie de principios como orientar la organización a satisfacer las necesidades del paciente, agrupar los pacientes según requerimientos comunes, descentralizar los servicios sanitarios tanto como sea posible, extender la flexibilidad y polivalencia de los puestos de trabajo, simplificar y eliminar las actividades que no añaden valor, promocionar la autonomía y responsabilidad de los profesionales y asegurar la continuidad de la asistencia. En estos momentos, la estrategia de Gestión Por Procesos afronta la etapa decisiva de su implantación.
El proceso de cuidados paliativos ha sido considerado en nuestra organización un proceso clave a implantar durante el año 2002.
Metodología: Para la implantación de este Proceso se ha elegido la estrategia siguiente:
- constitución del equipo de implantación del Proceso.
- elección del responsable de Proceso
- elaboración de un cronograma de trabajo.
- análisis del documento que describe el proceso.
- identificación de puntos débiles y áreas de mejora.
- identificar indicadores de proceso.
- establecimiento de planes de mejora
Objetivo: Implantar el Proceso de Cuidados Paliativos en el Hospital Alto Guadalquivir.
Resultados y conclusiones: En el último trimestre del año se publicará en el Cuadro de Mando de Proceso los resultados obtenidos para cada uno de los indicadores a medir, así como el análisis de las áreas de mejora a introducir para 2003.
EXPECTATIVAS DE LOS CIUDADANOS ANDALUCES SOBRE EL PROCESO ASISTENCIAL DE LA DIABETES
M.A. Prieto Rodríguez, M.J. Escudero Carretero, I. Fernández Fernández, J.C. March Cerdá, M. Hernán García y E. Fernandez de la Mota
Escuela Andaluza de Salud Publica.
Palabras clave: Expectativas, Diabetes, Proceso asistencial.
Objetivo: Conocer las expectativas de los ciudadanos andaluces sobre el proceso asistencial de la diabetes.
Metodología: Se ha utilizado un abordaje cualitativo basado en grupos focales. Se han realizado 4 grupos: 2 con diabéticos tipo 1 y familiares y otros 2 grupos con diabéticos tipo 2 y familiares. La información ha sido analizada mediante análisis de contenido y sistematizada en cinco áreas: proceso asistencial experimentado, vivencia de la enfermedad, calidad percibida y expectativas en relación a los centros de salud, a las consultas de los endocrinos, al resto de la atención especializada, a las unidades de hospitalización y en relación también con los servicios de urgencias.
Resultados: Accesibilidad.
Acceso preferente en citas médicas por enfermedades comunes y para obtención de medicación y material para el control.
Atención en el mismo día y carnet de diabético.
Teléfono 24 horas para resolver dudas.
Cita única y coordinada de pruebas complementarias.
Coordinación de la cita de pruebas complementaria y de consulta médica.
Posibilidad de obtener una cita con el endocrino cuando el paciente lo necesite.
Comunicación.
Más información sobre avances y nuevos tratamientos.
Que los profesionales informen sin prisas, que les permitan (y pregunten) hablar sobre sentimientos y miedos.
Que se interesen por los aspectos psicológicos.
Que cuiden la forma de dar la noticia del diagnóstico.
Actividades grupales.
Competencia.
Un profesional especializado en diabetes en cada centro de salud.
Médicos y pediatras con conocimientos suficientes para saber qué hacer en las situaciones problema.
Que los médicos de cabecera y los endocrinos se comuniquen entre ellos.
Apoyo y atención psicológica.
Que los profesionales que les atienden en urgencias sean endocrinos.
Que los historiales de los pacientes estén informatizados.
Que los médicos reconozcan los conocimientos de los pacientes.
DEMORA DESDE EL DIAGNÓSTICO CIERTO DE CÁNCER HASTA EL TRATAMIENTO QUIRÚRGICO EN UN HOSPITAL COMARCAL
F.J. Lameiro Couso, M.S. Nájera García y M. Torres Berdonces
Palabra clave: Demora, cáncer. gestión de procesos.
Objetivos: Determinar la demora entre el diagnóstico cierto de cáncer y el tratamiento quirúrgico inicial en los tumores subsidiarios del mismo en un Hospital Comarcal
Metodología: La población se seleccionó de las altas de enero a septiembre de 2001 cuyo diagnóstico principal era cáncer. Se recuperaron 289 registros, correspondientes a 13 categorías tumorales. Se excluyeron los tumores de próstata (por ser frecuente el diagnóstico casual), metastásicos (para recuperar casos nuevos), hematológicos (por no ser en conjunto subsidiarios de tratamiento quirúrgico) y otros (por escasos), y se depuraron los segundos ingresos de una misma persona. De los 164 registros restantes se revisaron 141, de los cuales se excluyeron 77 (30 diagnosticados antes de 2001, 29 intervenidos en otro centro, 8 defunciones antes de intervención, 7 no subsidiarios de tratamiento quirúrgico curativo y 3 cuyo diagnóstico anatomopatológico fue casual tras cirugía por enfermedad benigna). Como fecha de diagnóstico cierto se consideró la fecha en que cada paciente conoció la confirmación anatomopatológica de su enfermedad, y se tomó como tal la fecha en la que constaba la notificación, o, de no constar, la primera fecha de consulta, o la fecha del alta, tras la biopsia. Como fecha de tratamiento se tomó la fecha de realización de cualquier procedimiento curativo sobre el tumor diagnosticado, bien por intervención abierta o endoscópica.
Resultados: Resultaron válidos 64 registros, agrupados en 6 localizaciones; la categoría más abundante contaba 17 casos y la más escasa solamente uno. Globalmente, la demora hasta la intervención, en días, fue: Mínimo: 1; P25: 9,25; P50: 12; P75: 21; máximo: 91. Por localización, la mediana osciló entre 10 y 21,50 días; el P25 entre 6,25 y 14,25 y el P75 entre 12,25 y 37,75.
Conclusiones: La mitad de los casos fueron intervenidos con puntualidad, y tres cuartas partes de los mismos dentro de un plazo razonable. No obstante, existe un importante espacio para la mejora en el resto, por ello conviene completar el presente estudio para identificar los determinantes de la espera y corregirlos. Aunque sólo se analizaron 6 categorías tumorales de las 13 definidas, las conclusiones podrían generalizarse al resto por estar implicados los mismos servicios clínicos que tratan los tumores no representados.
VÍA CLÍNICA EN LA PANCREATITIS AGUDA. REPERCUSIÓN EN LOS INDICADORES CLÍNICOS
E.M. Alonso Fernandez, M.A. Leciñena, A. Cenarro, J. Roca, J.A. Martinez y F. García
H. Can Misses.
Palabra clave: TC, pancreatitis aguda, parámetros analíticos, índices de gestión hospitalaria.
Objetivos: Desarrollar un circuito multidisciplinario médico-radiológico-quirúrgico que permita evaluar precozmente la gravedad del episodio pancreático. Evaluar la capacidad pronóstica del T.C frente a las escalas clínico-analíticas habituales. Implicar a médicos y administrativos en aportar la suficiente información para asignar correctamente el correspondiente GRD.
Metodología: Estudio prospectivo de 313 pacientes, desde 1990-2001. Se clasificaron en leves 252 (81%) y graves 61 (19%), según la clasificación de Atlanta. Evaluamos la gravedad según las escalas de Ranson y Apache II. Utilizamos las clasificaciones tomográficas de Balthazar: grado e índice CT, y la clasificación quirúrgica de Van Kemmell. Indicadores clínicos: estancia hospitalaria, UCI, mortalidad y cirugía. Estudio uni y multivariante mediante análisis lineal discriminante.
Resultados: Mortalidad 17/313 (5,43%). Cirugía 33/313 (10,54%). Distrés respiratorio 39, (63,9%), sepsis 48, (78,7%), shock 29, (47,5%), e insuficiencia renal 37 (60,7%). La edad, el sexo, la etiología, el índice pancreático, la escala de Ranson ni de Apache II se correlacionaron con la mortalidad. El índice de Balthazar tampoco obtuvo significación estadística. Sólo la clasificación quirúrgica de Van Kemmel y el número de órganos afectados en el fallo multisistémico resultaron estadísticamente significativos (p < 0,01). Tras análisis discriminante lineal, la asociación de Ranson > 4, Apache > 8, índice de Balthazar > 4, y 4 órganos afectados por fallo multisistémico obtuvieron valor predictivo estadísticamente significativo para mortalidad. La estancia media fue notablemente inferior respecto a su grupo :11,43 días/22,80 hasta 1998. Desde 1999, 10 días frente a 22,84 de su grupo. La implicación del personal administrativo contribuyó a una mayor calidad de los datos del informe de alta y de la codificación-GRD definitivo.
Conclusiones: La determinación de la escala de Ranson junto con los índices tomográficos pueden orientar la gravedad del proceso y estimar adecuadamente la estancia hospitalaria y el tratamiento más precoz e idóneo en cada caso.
GESTIÓN DE LA HOSPITALIZACIÓN POR ACCIDENTE ISQUÉMICO TRANSITORIO
C. Lema Devesa, J. Mariñas Dávila, J. Díaz Terrón, B. Candia Bouso, I. Vázquez López y S. Jorge Méndez
Complexo Hospitalario Universitario Juan Canalejo.
Palabra clave: AIT, estancia media, hospitalización.
Objetivo: El accidente isquémico transitorio (AIT) se caracteriza por la presencia súbita de un déficit neurológico que frecuentemente requiere ingreso hospitalario. En este estudio hacemos un análisis descriptivo de la hospitalización por AIT en nuestro centro en los últimos 5 años considerando la variabilidad de la práctica clínica.
Material y métodos: Hemos utilizado los datos del conjunto mínimo básico de datos (CMBD)a través del Sistema de Información de Análise Complexos de Hospitalización de Agudos (SIAC-HA) del Servicio Galego de Saúde (SERGAS) y los de la Unidad de Codificación Clínica del Complexo Hospitalario Juan Canalejo. Estudiamos los años 1997 al 2001 inclusive. Se realiza un estudio descriptivo univariante de variables de interés: episodios, edad, reingresos, factores de riesgo, pruebas diagnósticas, tratamientos y su asociación bivariante con la estancia media, utilizando el paquete estadístico SPSS.
Resultados: En el periodo estudiado hubo 820 episodios correspondientes a 4346 estancias de 753 pacientes con una media de edad de 56.4 años; la estancia media fue 5,3 días. Se ha realizado tomografías computarizadas (TC) en 814 episodios, resonancias magnéticas (RM) en 357, ecocardiogramas en 782 y doppler de troncos supraaórticos en 756. Tuvieron reingresos por la misma razón 67 pacientes con una edad media de 62,4 años. Padecían diabetes mellitus 347 pacientes y 531 tenían hipertensión arterial. La estancia media de los pacientes con factores de riesgo fue 7,32 frente a 4,75 de los que no los tenían. Los pacientes a quienes se les realizó duplicidad de pruebas de neuroimagen (TC y RM) tenían una estancia media de 8,6 frente a 4,89 de los pacientes a los que se le realizó una de ambas técnicas.
Conclusiones: La hospitalización por AIT supone un importante consumo de estancias y pruebas complementarias. Es deseable que se potencie la disminución de la variabilidad en la práctica clínica y las alternativas a la hospitalización tradicional (hospital de día, hospitalización domiciliaria) para el manejo de este proceso.
APLICACIÓN DE LA GESTIÓN POR PROCESOS EN UN ÁREA DE HOSPITALIZACIÓN MÉDICA
J. Castiella Herrero, L.A. Sánchez Muñoz, C. Pascual Navajas, M. Blasco Ros, M.A. Torralba Cabeza y F. Sanjuán Portugal
Fundación Hospital Calahorra, Dirección Área Médica.
Palabras clave: Gestión por procesos, Hospitalización.
Resumen: La Gestión por Procesos (G.P.) es una herramienta que permite, de forma ordenada y flexible, localizar, definir, implantar y mejorar los flujos de trabajo de una organización.
Material y métodos: Siguiendo la metodología E.F.Q.M., el Área Médica de la Fundación Hospital Calahorra, ha diseñado el Proceso de Hospitalización Médica, con el fin de sistematizar todas las actividades propias de la hospitalización, adecuarlas a las necesidades de nuestros clientes, reducir las bolsas de ineficiencia y mejorar la interrelación con otros servicios proveedores del hospital. El proceso fue sometido a un periodo de consulta y auditoria de estabilización, que ha permitido unificar criterios y localizar áreas de mejora. La implantación tuvo lugar en Enero de este año.
Resultados (enero-abril de 2002): Los primeros indicadores del proceso son: EM depurada 6,3 días; ocupación 62%; exitus 6%, altas voluntarias 0,2% (1); ulceras intraunidad 0%; caídas 0,2% (1); fugas 0%; satisfacción global de los usuarios 4,3 (sobre 5); proyectos de mejora obtenidos 2, relacionados con la información.
Conclusiones: La G.P. permite conocer a fondo nuestra actividad, orientar el esfuerzo de todos hacia un mismo fin, evitar disfunciones y deficiencias, facilita la resolución de problemas y puede ser útil para incrementar la calidad percibida por el usuario.
PROCEDIMIENTOS HEMODINÁMICOS Y GÉNERO. ANÁLISIS DE LA REGIÓN HOSPITALARIA GRANADA-ALMERÍA
J.L. Navarro Espigares, A. Ortega Monfulleda, M.A. Padial Ortiz, P. González de la Flor y E. Hernández Torres
Hospital Universitario Virgen de las Nieves.
Palabra clave: Pprocedimientos Hemodinamicos.
Antecedentes: El objetivo de este trabajo es el estudio de la actividad de hemodinámica desarrollada en la región hospitalaria Granada-Almería. Este análisis se centra especialmente en el origen geográfico y sexo de los pacientes. Trataremos de determinar si existen unos patrones de comportamiento distintos respecto a la decisión de derivar a un paciente para la realización de un procedimiento cardiaco percutáneo en función de su lugar de residencia, así como la existencia de diferencias entre sexos para los distintos indicadores de actividad.
Métodos: El ámbito funcional se ha limitado al estudio de los GRDs 112, 808, 124 y 125 que recogen la totalidad de las intervenciones percutáneas cardiacas tanto diagnósticas como terapéuticas. El ámbito geográfico de nuestro estudio comprende la población de las ciudades de Granada, Almería y una parte de Jaén, aproximadamente 1.281.403 habitantes dependientes del Hospital Universitario Virgen de las Nieves para la realización de este tipo de procedimientos. El ámbito temporal recoge los años 1998, 2000 y 2001. La fuente de datos utilizada ha sido el CMBD del hospital durante los años señalados y su agrupación por GRDs. El análisis estadístico se ha centrado en la búsqueda de diferencias significativas entre hombres y mujeres, así como entre los distintos orígenes geográficos.
Resultados: El número total de pacientes tratados en el H.U. Virgen de las Nieves ha experimentado un notable aumento entre 1998 (809 pacientes) y el año 2001 (1.127 pacientes). Al mismo tiempo que aumentaba la oferta, la demanda superó con creces dicho aumento pasando la demora media en el registro de demanda de procedimientos percutáneos cardíacos de 38 días en diciembre de 1998 a 43 días en diciembre del año 2001. La tasa de frecuentación para los procesos estudiados ha aumentado notablemente en el caso de la población procedente de Almería. Respecto a la diferencia entre sexos se confirma una frecuentación mucho más reducida de las mujeres en este tipo de procedimientos, si bien han pasado de representar el 31% del total de procedimientos realizados en 1998 a un 35% en 2001.
Conclusiones: La utilización de sistemas de información hospitalarios puede ser una buena fuente para el estudio de la demanda hospitalaria. A través del análisis exhaustivo de todos los procesos, se ha detectado un incremento notable de la demanda para la población de Almería. Así como un aumento en el porcentaje de procedimientos en mujeres. Ambas cuestiones pueden ser la base para estudios posteriores donde se analicen la distribución territorial de los recursos y el posible aumento de la tasa de incidencia de la angina estable en mujeres.
RESULTADOS DE LA PUESTA EN MARCHA DE LA GESTIÓN DE PROCESOS
M. Carreras Viñas
Fundacion Hospital Calahorra.
Palabra clave: Gestión de procesos. Modelo EFQM. Indicadores de procesos. Cuadro de mando
Introducción: La fundación Hospital Calahorra, está realizando la puesta en marcha del Modelo de Gestión de calidad de la EFQM, para poder llevar a cabo este proyecto se propuso como objetivos entre otros: Cualificar a un conjunto de responsables de F.H.C. para que dirijan y lideren el desarrollo de un modelo de gestión moderno, basado en la referencia del modelo de E.F.Q.M. Definir y poner en marcha un conjunto de procesos clave estructurados y gestionados en base a principios de calidad. Desarrollar los Cuadros de mando de los procesos clave de F.H.C.
Metodología: Para desarrollar el trabajo se realizaron sesiones de formación al equipo directivo en Modelo Europeo de Excelencia. Se realizó el desarrollo de factores críticos de éxito y mapa de procesos de la Fundación. Se llevaron a cabo sesiones de trabajo conjunto con el equipo directivo para aprobar mapa de procesos y procesos clave. Se desarrollaron sesiones de trabajo para seleccionar procesos de desarrollo inicial y equipos de trabajo y se llevó a cabo la formación en Modelo Europeo de Excelencia a los equipos.
Resultados: Hasta el momento actual los resultados obtenidos han sido los siguientes: Se han realizado las siguientes acciones. a) Misión y Visión de FHC revisadas y aprobadas. b) Descripción del mapa de procesos de FHC. c) Un total de 24 procesos en desarrollo, de los cuáles: 21 han sido aprobados por el equipo directivo y ya han sido implantados. d) Un conjunto de aproximadamente 50 personas formadas en diseño e implantación de procesos. e) 21 equipos de procesos, con un total de 50 personas estructurando y poniendo en marcha procesos. f) Obtención y monitorización de indicadores de los procesos implantados. g) Puesta en marcha de acciones de mejora. h) Descripción del cuadro de mandos de la organización.
Conclusiones: La puesta en marcha del Modelo de Gestión de Calidad total de la E.F.Q.M. ha mejorado la organización de la institución, la coordinación entre unidades y nos ha permitido obtener un cuadro de mandos integral basado en la gestión de la calidad.
ESTRUCTURA DE PROCESOS DENTRO DE UN PLAN DE MEJORA CONTINUA DE LA CALIDAD
J. San Miguel San Martín, M. Boqué Cavallé, M. Cruz Román, F. Oliver Robres, A. Palau Galindo y D. Villarreal Benítez
Palabra clave: Procesos.
Resumen: El Grupo Sagessa como empresa proveedora de servicios sanitarios, ha adoptado el modelo EFQM como modelo de excelencia en calidad total. Dentro del proceso de mejora continua del Equipo de Atención Primaria (EAP) de el área Básica de Salud (ABS) Reus-V adoptamos la gestión por procesos siguiendo el criterio número 5 del EFQM.
El primer paso era conocer y desarrollar la estructura de procesos de nuestra ABS, para ello el grupo de calidad del EAP, siguiendo la metodología clásica de evaluación y mejora continua de la calidad, detectó 102 oportunidades de mejora, como consecuencia de la actividad en nuestro centro, estos procesos se resumen de la siguiente manera: 1) Atención al Cliente: 10 procesos. 2) Consulta: 8 procesos. 3) Circuitos y derivaciones: 5 procesos. 4) Dirección y gestión: 6 procesos.
Tras priorizar los procesos más importantes obtuvimos el siguiente mapa de estructura de procesos de nuestra ABS:
Procesos clave: 1) Información al cliente. 2) Gestión de visitas. 3) Consultas: actividades preventivas, programadas, técnicas y burocráticas.
Procesos estratégicos: 1) Voz del cliente. 2) Gestión de agendas. 3) Implicación, formación y calidad. 4) Trabajo en equipo. 5) Gestión de presupuestos, recursos humanos e información. 6) Relaciones institucionales. 7) Liderazgo y seguimiento.
Procesos de apoyo: 1) Almacén administrativo. 2) Mantenimiento administrativo. 3) Prestaciones sanitarias. 4) Teléfono. 5) Circuitos: pruebas complementarias, derivaciones y correo. 6) Mantenimiento y reposición de consultas. 7) Programa informático OMI-AP. 8) Burocracia.
Este mapa de procesos ha supuesto la implicación de todas las personas el EAP en la gestión de calidad del centro, al conocer con definición las actividades llevadas a cabo y plantear soluciones concretas a las oportunidades de mejora.