Conocer la prevalencia de pacientes crónicos complejos en el ámbito de Atención Primaria utilizando los criterios de pluripatología y los Clinical Risk Groups y el grado de concordancia entre estos 2 sistemas de identificación de los pacientes que precisan gestión de caso.
Material y métodoEstudio observacional transversal de 240 pacientes, seleccionados por muestreo aleatorio de 16 cupos asistenciales de 2 centros de salud de Atención Primaria de un área sanitaria. Solicitado consentimiento informado para acceder a su historia clínica electrónica con fines de investigación. Se registró la edad, el sexo, el estado de salud según los Clinical Risk Groups, nivel de gravedad, los criterios de pluripatológico e índice de Charlson por su médico durante la práctica clínica. Se excluyeron 3 pacientes por datos incompletos.
ResultadosLa prevalencia de pacientes pluripatológicos, siguiendo los criterios del Ministerio de Sanidad entre los demandantes, fue del 4,1% (IC 95% 2,1-7,3). La frecuencia de pacientes con Clinical Risk Groups de alto riesgo denominados G3 en la estrategia de cronicidad de la Comunidad Valenciana fue del 7,5% (IC 95% 4,7-11,7), que sumó los pacientes estado de salud 6 con nivel de complejidad 5 y 6 y los estados de salud 7, 8 y 9. La concordancia entre ambas clasificaciones fue baja con un índice kappa 0,17 (IC 95% 0-0,5).
ConclusionesLas prevalencias no difirieron significativamente de lo esperado y la concordancia entre ambas estratificaciones fue muy débil, no seleccionando a los mismos pacientes de alta complejidad para gestión de casos.
To determine the prevalence of patients with multiple chronic diseases in Primary Care using the multiple morbidity criteria and Clinical Risk Groups, and the agreement in identifying high-risk patients that require case management with both methods.
Material and methodA cross-sectional study was conducted on 240 patients, selected by random sampling of 16 care quotas from two Primary Health Care centres of a health area. Informed consent was obtained to access their electronic medical records for the study, and a record was made of age, sex, health status of Clinical Risk Groups, severity, multiple morbidity criteria, and Charlson index by physicians during clinical practice. Three patients were excluded due to incomplete data.
ResultsThe prevalence of patients with multiple chronic diseases following the criteria of the Ministry of Health among users was 4.11 (95% CI; 2.13-7.30). The frequency of patients with high risk Clinical Risk Groups (G3) in the chronicity strategy of Valencian Community was 7.59 (95% CI; 4.70-11.70), which includes patients with health status 6 and complexity level 5-6, and health status 7, 8, and 9. Agreement between the two classifications was low, with a kappa index 0.17 (95% CI; 0-0.5)
ConclusionsThe prevalence did not differ significantly from that expected, and the agreement between the two stratifications was very weak, not selecting the same patients for highly complex case management.
Los cambios demográficos y epidemiológicos están provocando un aumento del número de pacientes que presentan múltiples enfermedades crónicas1. Por otro lado, es conocido que estos pacientes pluripatológicos (PP) consumen una parte muy importante de los recursos sociosanitarios2,3. Pero no todos ellos presentan el mismo riesgo de descompensación, y por ello, poder identificar a los pacientes de mayor riesgo ayuda a adecuar los recursos a las necesidades, como recomiendan los nuevos modelos de atención a la cronicidad como el Chronic Care Model4 o el Kaiser Permanente5,6.
A nivel internacional se han desarrollado diversos sistemas de estratificación e identificación de la población por niveles de riesgo en los pacientes con enfermedades crónicas7. En España, uno de los más utilizados es el basado en los criterios de PP, desarrollado por el Servicio Andaluz de Salud8 y de amplia difusión tras ser publicado por el Ministerio de Sanidad y Consumo9, con la finalidad de identificar a pacientes con gran consumo de recursos sociosanitarios y en los que se plantea una estrategia de gestión de caso10 para su manejo11. Esta estrategia8 planteaba agrupar enfermedades crónicas en categorías en función de daño del órgano diana y de la discapacidad que producen, definiendo a estos pacientes como PP si presentan 2 o más de estas categorías.
Más recientemente, se ha implantado en varias comunidades autónomas españolas otros sistema de estratificación, utilizando los Clinical Risk Groups (CRG)12,13. Este es un método de amplia difusión internacional, proveniente de las compañías de seguros en el ámbito norteamericano, que clasifica a los pacientes en 9 estados de salud, de 1 a 9, de menor a mayor gravedad o riesgo, y dentro de cada estado se subclasifican en 6 niveles de gravedad.
En la Comunidad Valenciana14 se ha introducido este sistema en la historia de salud electrónica, siendo agrupados los 9 estados de salud basados en criterios CRG en 3 estratos o niveles de complejidad: a) alta o G3 que incluye los estados de salud 9, 8, 7 y 6 (en nivel de gravedad 5 y 6); b) moderada o G2 que incluye los estados de salud 6 (en nivel de gravedad 1-4); y c) baja o G1 que incluye los estados de salud 5, 4, y 3 (en nivel de gravedad 5 y 6). Existen datos de población asignada de nuestra comunidad que estiman en un 1,89% los pacientes identificados para ser manejados mediante gestión de caso14, aunque podría razonarse que en población demandante de cuidado en Atención Primaria podría ser mayor. Otras comunidades autónomas como Castilla-León presentan datos de población asignada en nivel G3 sobre el 2,5%15 utilizando la misma segmentación de riesgo que la Comunidad Valenciana para identificar a pacientes subsidiarios de un seguimiento más estrecho.
Estos sistemas case-mix, se están difundiendo por muchas de las comunidades españolas16 dentro de las estrategias autonómicas de cronicidad y permiten seleccionar e identificar a los pacientes crónicos de alto riesgo de descompensación, los que están en el vértice de la pirámide de Kaiser Permanente y que siguiendo este modelo de cronicidad son subsidiarios de un manejo más intensivo con una metodología de gestión de caso17.
Recientemente se ha desarrollado otro sistema con capacidad de estratificar a los pacientes crónicos dentro de la estrategia nacional de la cronicidad que buscan identificar a aquellos que van a precisar gestión de caso como son los grupos de morbilidad ajustados (GMA)18.
Las divergencias entre estos sistemas pueden generar incertidumbre entre los profesionales sanitarios. Por ello, resulta de utilidad conocer cuál es el grado de concordancia de estos sistemas en el ámbito de Atención Primaria. Por otro lado, si bien ya existen publicaciones sobre las características de los pacientes de alto riesgo en población general19 y sobre población ingresada en ámbito hospitalario2, se podría resaltar las diferencias entre estudios, que aportan datos de pacientes en Atención Primaria de población empadronada, población asegurada, asignada a cupos asistenciales, zonas básicas o incluso áreas de salud, ya que por definición dichas poblaciones no coinciden plenamente. Además, son pocas las experiencias que definan el perfil de los pacientes crónicos de alto riesgo que acuden a las consultas a demanda de Atención Primaria3. Sí podríamos decir que, respecto a la población asignada, la población atendida en los centros de salud tiene mayor carga de morbilidad20.
Este estudio plantea como objetivo analizar el grado de concordancia entre 2 métodos de estratificación del riesgo de pacientes crónicos ampliamente difundidos y empleados en España: uno basado en los criterios de PP y otro basado en los CRG. Como objetivo secundario se pretende estimar la prevalencia de pacientes crónicos de alto riesgo en población demandante en Atención Primaria según el método empleado.
Material y métodosSe realizó un estudio observacional transversal descriptivo para conocer la prevalencia de paciente de alto riesgo y la concordancia entre 2 sistemas de selección de estos pacientes. Nuestra población fue reclutada entre los pacientes que acudieron a las 16 consultas de Atención Primaria en 2 zonas básicas de salud urbanas del Departamento de Salud de Elche-Hospital General.
Estas zonas básicas prestan servicio a 46.000 habitantes (23.700 habitantes, en el Centro de Salud Integrado Santa Pola, y 22.300 habitantes en el Centro de Salud de Raval-Elx centro). Ambas zonas básicas tienen similares infraestructuras, dotación de personal y cartera de servicios.
Según la bibliografía, la población de pluripatológicos de alto riesgo que precisa un manejo mediante gestión de caso se estima en un 5%21. Se calculó el tamaño muestral en base a esta estimación con un nivel de confianza del 95% y una precisión del 3%. Para ello, utilizamos la calculadora epidemiológica Openepi Version 3.0.1, precisando estudiar a 202 pacientes, y contando con un 15% de pérdidas, serían 237 pacientes. Además se calculó el tamaño muestral para la concordancia en base a una estimación de discordancia entre pruebas del 0,1, probabilidad de error 0,05 y amplitud de intervalo de 0,1 con un nivel de confianza del 95%22 con lo que se precisó estudiar a 183 pacientes; asumiendo unas posibles pérdidas del 15%, se necesitaba estudiar a 210, decidiendo el equipo investigador aumentar a 240 pacientes incrementando la precisión de las 2 estimaciones.
Se realizó un muestreo aleatorio de la demanda con un programa generador de números aleatorios. Con el orden de estos números seleccionamos a 15 pacientes de las listas de cita previa que acuden a cada una de las 16 consultas de Atención Primaria de ambos centros el día 3 de septiembre de 2014.
Entre los pacientes seleccionados se valoró cuáles cumplían los criterios de alto riesgo según los 2 métodos:
- a)
PP: paciente que presenta enfermedades crónicas incluidas en 2 o más de las 8 categorías clínicas que comparten diversos aspectos comunes en el uso de recursos8 (ver tabla 1). Se categorizó como variable dicotómica paciente PP (sí/no), además de recoger las 8 categorías diagnósticas.
Tabla 1.Categorías de paciente pluripatológico
Categoría A: 1. Insuficiencia cardíaca que en situación de estabilidad clínica haya estado en grado ii de la NYHA 2. Cardiopatía isquémica Categoría B: 1. Vasculitis y enfermedades autoinmunes sistémicas 2. Enfermedad renal crónica definida por elevación de creatinina (>1,4mg/dl en hombres o>1,3mg/dl en mujeres) o proteinuria mantenidas durante 3 meses Categoría C: 1. Enfermedad respiratoria crónica que en situación de estabilidad clínica haya estado con disnea grado 2 de la MRC, o FEV1<90% Categoría D: 1. Enfermedad inflamatoria intestinal 2. Hepatopatía crónica con datos de insuficiencia hepatocelular o hipertensión portal Categoría E: 1. Ataque cerebrovascular 2. Enfermedad neurológica con déficit motor permanente que provoque una limitación para las actividades básicas de la vida diaria (Índice de Barthel inferior a 60) 3. Enfermedad neurológica con deterioro cognitivo permanente, al menos moderado (Pfeiffer con 5 errores o más Categoría F: 1. Arteriopatía periférica sintomática 2. Diabetes mellitus con retinopatía proliferativa o neuropatía sintomática Categoría G: 1. Anemia crónica por pérdidas digestivas o hemopatía adquirida no subsidiaria de tratamiento curativo que presente Hb - b)
Paciente que presenta un agrupador CRG de los estados de salud 6 (nivel de gravedad 5 y 6), 7, 8 y 9, definidos como nivel G3 de alto riesgo según la estrategia de crónicos de la comunidad Valenciana14. Variable dicotómica (sí/no)
El criterio de PP se calculó manualmente en cada uno de los pacientes seleccionados para el estudio por sus médicos habituales. El criterio de CRG se obtuvo de la historia de salud electrónica de la Comunidad Valenciana (denominada SIA-Abucasis) que lo ofrece automáticamente de cada paciente.
Se recogieron otras variables como el sexo y la edad, y se calculó el índice de Charlson como variable que cuantifica la comorbilidad23,24 ajustado a la edad. Este índice consta de un score formado por 19 ítems más la edad y da un valor pronóstico de supervivencia en pacientes crónicos y de necesidad de utilización de servicios sociosanitarios de primaria y hospitalarios.
Estos registros se realizaron en condiciones de práctica clínica habitual, por los médicos de familia que les asisten en Atención Primaria y siempre en base a lo registrado en la historia de salud electrónica (Abucasis).
Todos los datos se incluyeron en una base de datos anonimizada y se realizaron los cálculos utilizando el programa R Core Team 2014 y OpenEpi. Los resultados se representaron con la media o la frecuencia según sean variables cuantitativas o cualitativas, con su correspondiente desviación estándar e intervalo de confianza (IC) al 95%. Para la medición del grado de acuerdo o concordancia entre los 2 sistemas de clasificación se utilizó el índice Kappa no ponderado de 2 variables dicotómicas. Se utilizó la herramienta online libre Vassar-stats25.
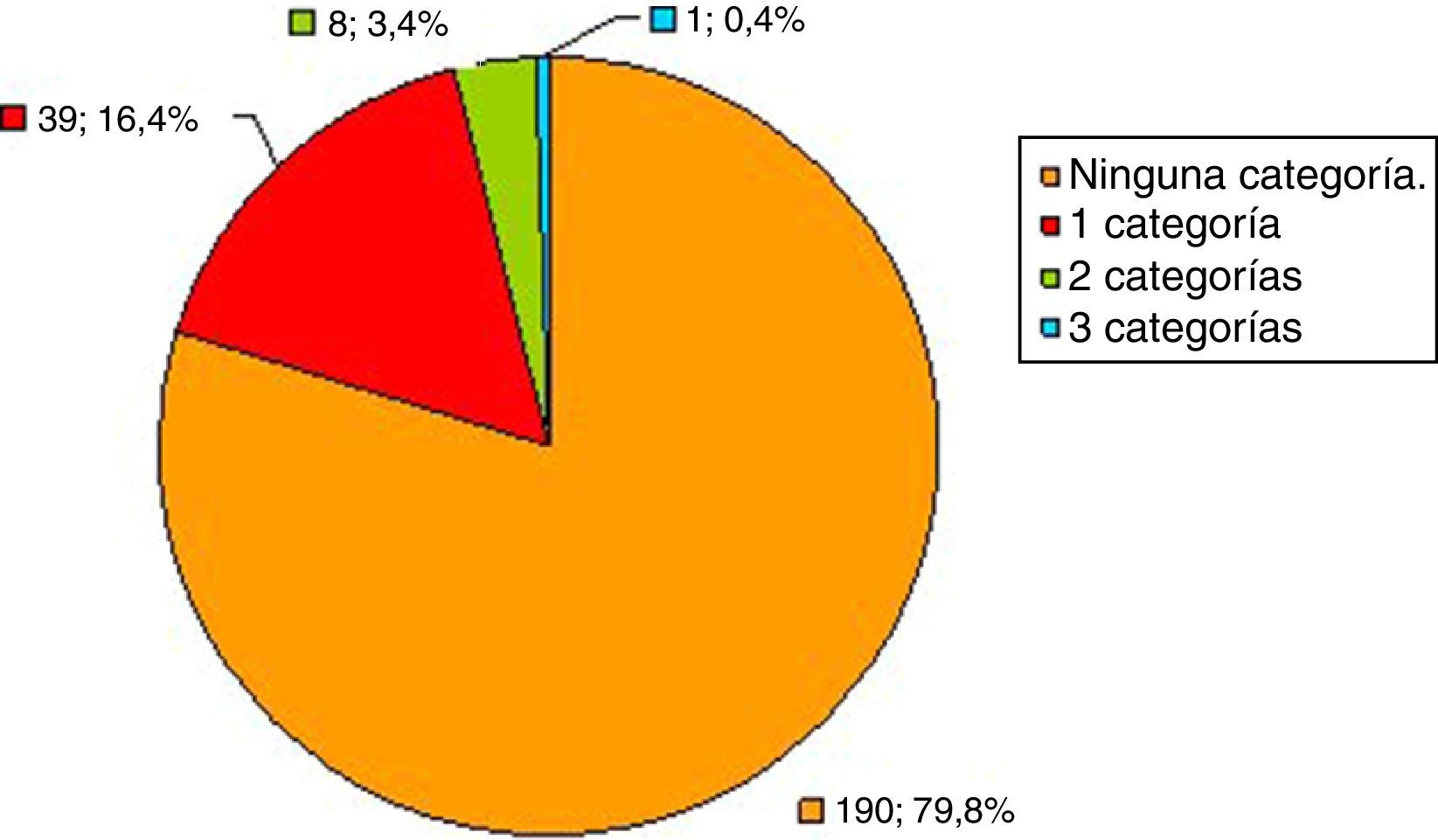
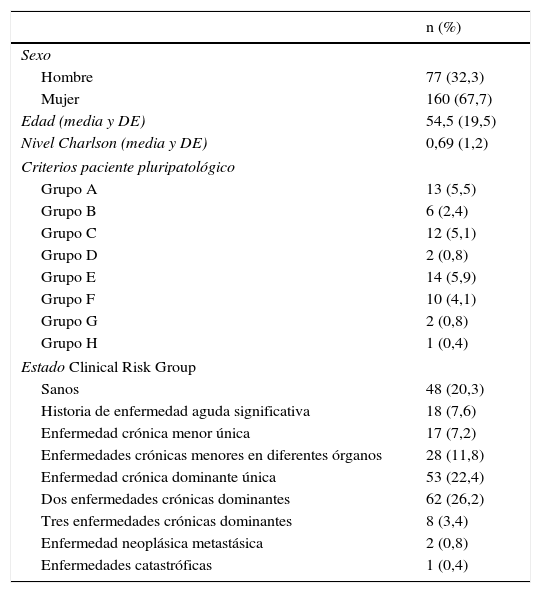
ResultadosHubo 3 pérdidas de pacientes por datos incompletos por lo que finalmente se estudiaron 237 pacientes. Se resumen los resultados en la tabla 2. La media de edad de la población fue de 54,6 años (desviación estándar±19,5), el 67% fueron mujeres y el Índice de Charlson fue de 0,69 (desviación estándar±1,23). La prevalencia de pacientes con criterio de pluripatológico de riesgo siguiendo los criterios del Ministerio de Sanidad fue del 4,1% (IC 95% 2.1-7.3%). Dentro de las categorías de PP de riesgo, las enfermedades más prevalentes fueron las del grupo A (cardiológicas) con un 5,5% (IC 95% 2,9-9,2%), C (respiratorias) 5,1% (IC 95% 2,6-8,6), y E (neurológicas) con un 5,9% (IC 95% 3,3-9,7). Un 16,4% de los pacientes presentaban una categoría de PP; un 3,4% 2 categorías, y un 0,4% 3 categorías (fig. 1).
Características de la población estudiada
| n (%) | |
|---|---|
| Sexo | |
| Hombre | 77 (32,3) |
| Mujer | 160 (67,7) |
| Edad (media y DE) | 54,5 (19,5) |
| Nivel Charlson (media y DE) | 0,69 (1,2) |
| Criterios paciente pluripatológico | |
| Grupo A | 13 (5,5) |
| Grupo B | 6 (2,4) |
| Grupo C | 12 (5,1) |
| Grupo D | 2 (0,8) |
| Grupo E | 14 (5,9) |
| Grupo F | 10 (4,1) |
| Grupo G | 2 (0,8) |
| Grupo H | 1 (0,4) |
| Estado Clinical Risk Group | |
| Sanos | 48 (20,3) |
| Historia de enfermedad aguda significativa | 18 (7,6) |
| Enfermedad crónica menor única | 17 (7,2) |
| Enfermedades crónicas menores en diferentes órganos | 28 (11,8) |
| Enfermedad crónica dominante única | 53 (22,4) |
| Dos enfermedades crónicas dominantes | 62 (26,2) |
| Tres enfermedades crónicas dominantes | 8 (3,4) |
| Enfermedad neoplásica metastásica | 2 (0,8) |
| Enfermedades catastróficas | 1 (0,4) |
DE: desviación estándar.
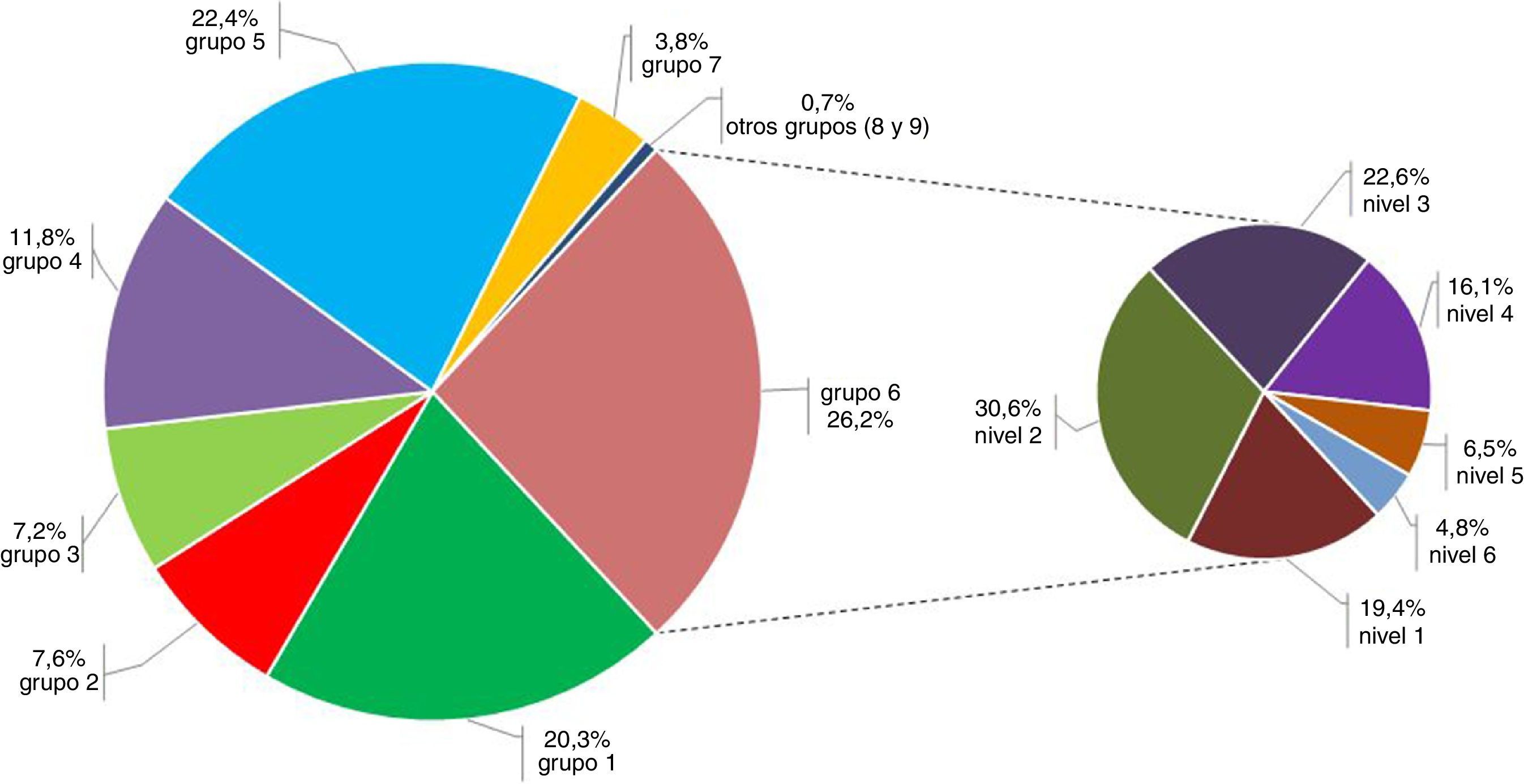
En cuanto al análisis por CRG, la proporción de pacientes de alto riesgo fue del 7,5% (IC 95% 4,7-11,7%). Se encontró que los grupos más prevalentes fueron el 1 (sanos) con el 20,3% (IC 95% 15,3-25,9%), el 5 (una enfermedad crónica relevante) con el 22,4% (IC 95% 17,2-28,2%) y el 6 (2 enfermedades crónicas importantes) con el 26,2% (IC 95% 20,7-32,2%). El 52% de la población demandante tenía una o más enfermedades crónicas relevantes (CRG 5, 6 o 7). Los niveles de gravedad o severidad de CRG más frecuentes en el grupo 6 fueron el 1, 2 y 3 con el 72% de las observaciones (fig. 2).
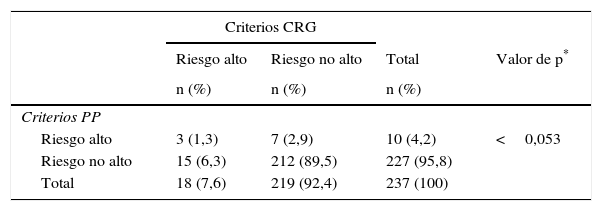
Se obtuvo un nivel de concordancia baja entre ambas clasificaciones, con un índice kappa de 0,17 (IC 95% 0-0,50). De los pacientes que fueron identificados de CRG con riesgo alto (n=18), solo 3 pacientes cumplían la selección por criterios PP y 10 de ellos presentaron solo una categoría de PP. En cuanto a los pacientes identificados con criterios PP (n=10) solo 3 coincidieron con CRG riesgo alto, 5 pacientes con estado de salud CRG 6 nivel de gravedad 4, uno con estado 5 y otro con estado 4 (tabla 3).
Clasificación de los pacientes de alto riesgo por ambos sistemas
| Criterios CRG | ||||
|---|---|---|---|---|
| Riesgo alto | Riesgo no alto | Total | Valor de p* | |
| n (%) | n (%) | n (%) | ||
| Criterios PP | ||||
| Riesgo alto | 3 (1,3) | 7 (2,9) | 10 (4,2) | <0,053 |
| Riesgo no alto | 15 (6,3) | 212 (89,5) | 227 (95,8) | |
| Total | 18 (7,6) | 219 (92,4) | 237 (100) | |
CRG: Clinical Risk Group; PP: paciente pluripatológico.
Los pacientes crónicos de alto riesgo acostumbran a representar un bajo porcentaje de pacientes de la consulta a demanda. En nuestro estudio, se ha podido detectar que aquellos pacientes clasificados como pluripatológicos, de acuerdo con el modelo de clasificación de la escuela Andaluza, presentaban una mayor edad y comorbilidad que el resto de los pacientes estudiados. Asimismo, al incluir en nuestro seguimiento otras variables como la edad y el índice de Charlson, y teniendo en cuenta que este último lo tomamos como gold estándar de pronóstico en pacientes con pluripatología, se ha encontrado una asociación entre nuestras 2 variables respuesta, CRG y PP, con una mayor edad media y mayor comorbilidad medida por Charlson.
Según los criterios PP la proporción de pacientes crónicos de alto riesgo fue del 4,11%. Este valor está dentro de los parámetros esperados. Este criterio selecciona a una población con un nivel de gravedad relevante, con afectación de órganos diana o lesiones invalidantes con discapacidad. Una de las limitaciones de este criterio es que hubo de valorarlo manualmente pues no existe software que realice esta estratificación con los datos de la historia de salud electrónica. El facultativo debería revisar los criterios, ya que el programa no lo genera automáticamente, lo que podría dificultar el hecho de que no se incluya esta información en la historia del paciente. Además es poco aplicable en la práctica clínica y no existe un código CIE específico que refleje la multimorbilidad o pluripatología de cada paciente. En estudios realizados sobre población asignada se estima una proporción alrededor del 1,38%18, siendo esperable que en población demandante la prevalencia pudiera ser mayor. Otra limitación de estos criterios es que precisan disponer de datos clínicos muy concretos (a menudo infrarregistrados en las historias de salud electrónica a nivel ambulatorio: test de Barthel, resultados de ecocardiograma, test de Pfeiffer etc.), para aplicarlos de forma adecuada. La existencia o no de esta información puede suponer un sesgo a la hora de aplicarlos, que infraestimaría la prevalencia de PP y variaría el grado de concordancia con el sistema basado en los CRG. En nuestro caso no desechamos ninguna historia.
La estimación de la prevalencia del grupo de alto riesgo según los criterios CRG fue del 7,5%. A diferencia de los criterios PP, sí existe un software en la Comunidad Valenciana que permite esta identificación de forma automática. Los posibles sesgos son inherentes al método de clasificación de pacientes que se basa en algoritmos complejos que incluyen diagnósticos, procedimientos, ingresos hospitalarios y visitas asistenciales. Está implantado en muchas comunidades aunque los registros informáticos de donde obtienen los datos son diferentes en cada comunidad sutónoma14,15 y también son distintas las versiones de software utilizadas, lo que dificulta en muchos casos la comparación.
En cuanto a la concordancia entre ambas clasificaciones, los resultados muestran que es muy baja, por lo que las consecuencias de utilizar uno u otro criterio de clasificación podrían ser muy dispares en cuanto a carga de trabajo, ya que la planificación de la atención de la población identificada para ser manejada como gestión de caso podría no ser equivalentes en los distintos centros de salud. Los sistemas de clasificación de riesgo no son un fin en sí mismos, sino un medio para identificar a pacientes, a los que dedicar un esfuerzo especial con mayores y diferentes recursos, por ello es necesario antes de decidirse por uno u otro sistema de clasificación conocer cuál es su validez.
Analizando las divergencias pensamos que se podrían deber a que los criterios de PP identifican a pacientes crónicos con lesión de órgano diana y/o discapacidad (por ejemplo, cardiopatía isquémica). Estos pacientes pueden permanecer estables, aminorando sus visitas al médico, urgencias e ingresos. Dado que el cálculo de los CRG se nutre de todos estos datos esta disminución de actividad, aun con lesión de órgano diana, trasforma el estado de salud del paciente previo de mayor complejidad a otro de menor grado. Esta flexibilidad a lo largo de la evolución no aparece en los criterios de PP que en ese sentido son más rígidos. También puede ocurrir que la periodicidad estipulada en la aplicación de los algoritmos para el cálculo de los CRG a la población provoque un cierto retraso en la incorporación de nueva información clínica al estado de salud. Estas nuevas informaciones clínicas sin embargo sí quedan reflejadas en la historia clínica electrónica y son conocidas rápidamente por su médico habitual y a priori no afectan a la identificación de categorías PP. Por ello, las diferencias de ambos sistemas pueden ser apreciables tanto en el método (los criterios PP se obtienen según la lesión del órgano diana y de la afectación de actividades básicas de la vida, mientras que los CRG se logran en función de diagnósticos y consumos sanitarios) como en el momento de cálculo, ya que los CRG no son actualizados hasta que el sistema no vuelve a evaluar sus propios datos y su nivel de riesgo.
No se ha encontrado bibliografía que apoye o discrepe de los resultados obtenidos, confirmando una notoria relevancia sobre la concordancia entre estos criterios. Orueta et al.16 comparan sistemas case-mix de estratificación-identificación: los Diagnostic Cost Groups, los Adjusted Clinical Groups y los CRG, encontrando una buena capacidad predictiva de consumo de recursos y de carga económica en farmacia en todos ellos siendo muy aplicables para identificar a pacientes de alto riesgo. Por su parte la «Estrategia para el abordaje de la cronicidad en el sistema nacional de salud» ha desarrollado una prometedora validación de los GMA frente a los CRG que parece va a ser el fututo próximo en cuanto a estratificación e identificación de crónicos complejos. En la validación de los GMA18 observaron frente a las variables visitas e ingresos urgentes un índice Kappa de concordancia muy elevado entre lo observado y lo esperado con mediciones de la morbilidad comparando CRG y GMA.
Nuestro grupo de estudio, en otro trabajo presentado, obtuvo un índice Kappa de 0,30, concordancia baja26, entre los criterios CRG 6, 7 y otro sistema de clasificación, la escala Community Assessment Risk Screen27. Esta escala está validada a nivel internacional y fue utilizada para la inclusión de pacientes en el programa Valcronic de telemonitorización de la Comunidad Valenciana. Por tanto, los criterios CRG no presentan buena concordancia ni con los criterios PP ni con la escala Community Assessment Risk Screen. En otra comunicación de nuestro grupo sí se encontró una importante concordancia entre los criterios de PP y la identificación de pacientes de riesgo de su cupo por el médico de familia, con un índice kappa en población demandante de 0,6728. El conocimiento del médico tenía un valor predictivo positivo del 75%, con un valor predictivo negativo del 90% respecto a la posterior medición y estratificación de los criterios explícitos de PP29. Como hemos comentado previamente, los datos de lesión de órgano diana y las discapacidades suelen ser conocidos por sus médicos habituales.
Resaltar que la Estrategia de cronicidad de la Comunidad de Castilla-León utiliza para seleccionar a los pacientes complejos los 2 métodos que se han analizado en este trabajo, los CRG y los criterios PP15. Los pacientes presentan de manera automática sus CRG en su historia electrónica pero si los profesionales reconocen que presenta criterios clínicos de PP complejo, lo pueden etiquetar así en su sistema informático29.
Otra posible limitación al realizar este estudio en población demandante es que los pacientes más incapacitados que precisan en muchos casos atención domiciliaria no acuden a consulta, por lo que se puede haber infraestimado dicha población. No obstante, sí acuden sus familiares y cuidadores en ocasiones para demandar servicios sociosanitarios. El estudio refleja la práctica clínica habitual.
El criterio clínico del médico conocedor de su cupo es un criterio que debe tenerse siempre en cuenta y permitir que pueda modular el resultado de unos criterios que en general no tienen buenos indicadores de validez, por ello sería recomendable conocer cuál es el mejor método para ello, en función de esa validez, de la fiabilidad, del conocimiento del valor del CRG, la aplicación del criterio de PP, matizado ambos por el conocimiento clínico del médico que conoce al paciente.
La proporción de pacientes crónicos de alto riesgo no es alta ni con criterios CRG ni con criterios PP. Dado que son pacientes que precisan de una dedicación especial, sería preciso disponer de nuevos datos predictivos en cuanto a cuál de los 2 métodos tiene mayor capacidad predictiva de consumo de recursos sociosanitarios. En cualquier caso es importante en la consulta ambulatoria de Atención Primaria poder identificar a esos pacientes y dedicarles un actuación individualizada que permita obtener los mejores resultados en términos de prevención primaria, secundaria y terciaria.
Conflicto de interesesNinguno.
Ninguno.