Evaluar los conocimientos, la experiencia y las actitudes de los profesionales sanitarios de Atención Primaria (AP) y Especializada (AE) de nuestra área sanitaria respecto a las instrucciones previas (IP).
Material y métodoEstudio descriptivo, transversal, por medio de una encuesta dirigida a los médicos de AP y AE del área sanitaria de Ferrol.
ResultadosRespondieron 120 médicos (42,85% de respuestas). Los profesionales autopuntuaron su nivel de conocimientos con una media de 3,83 (rango de 0 a 10). Solo 21 (17,5%) tenían conocimientos objetivos sobre las IP, es decir, cumplían las siguientes premisas: habían leído alguna de las leyes sobre IP, habían leído un documento de IP y conocían los elementos que podían quedar recogidos en este. Había diferencias que rozaban la significación estadística en los conocimientos objetivos entre AP y AE (11,7 vs 23,3%, p: 0,093) y entre los profesionales con < de 10 años de ejercicio profesional y aquellos con más de 10 años (6,9 vs 21,1%, p:,081). Estas diferencias alcanzaban la significación estadística en algunos de los ítems que valoraban los conocimientos objetivos. Fueron muy pocos los profesionales que habían expuesto a sus pacientes la conveniencia de tener redactado un documento de IP, solo 28 (23,3%) y menos aún los que habían ayudado al paciente en su redacción, solo 8 (6,7%). En cambio la mayoría de ellos 109 (90,8%) estaban convencidos de su utilidad.
ConclusionesLos conocimientos de los profesionales sanitarios son muy mejorables. El déficit mayor se encontró en los profesionales de AP y aquellos con menos experiencia. Sin embargo, su actitud hacia las mismas es favorable.
To evaluate the knowledge, the experience and the attitudes of the health professionals of Primary (PC) and Specialized (SC) Carein our Health Area with respect to Living Wills (LW).
Material and methodDescriptive, cross-sectional study, by means of a survey addressed to PC and SC doctors Ferrol (Galicia, Spain) Health Area
ResultsA total of 120 (42.85%) doctors completed the questionnaire.The professionals self-assessed their level of knowledge with a mean of 3.83 (rank from 0 to 10). Only 21 professionals (17.5%) had objective knowledge of LW, that is to say, they fulfilled the following premises: they had read some pieces of LW legislation, had read an LW document and knew the elements that could figure in it. There were differences that verged on the statistical significance in the objective knowledge between PC and SC doctors (11.7% versus 23.3%, P= .093) and between professionals with under 10 years of professional experience and those with more than 10 years (6.9% versus 21.1%, P=.081). These differences reached statistical significance in some of the items that valued the objective knowledge. A few professionals (28 (23.3%)), had explained to their patients the convenience of having written an LW document, and even fewer (8 (6,7%)) had helped patients with writing one.
ConclusionsThe knowledge of health care professionals can be clearly improved. The highest deficiency was found between PC professionals and those with less experience. Nevertheless, they showed a favourable attitude towards them.
El modelo«paternalista», que durante siglos ha regido las relaciones entre médicos y pacientes, está siendo sustituido, en los últimos años, por un nuevo modelo «autonomista» de relación, en el cual tenemos que tener en cuenta la opinión del enfermo. El paciente capaz ejerce su autonomía a través del proceso de consentimiento informado (CI). El paciente incapaz puede seguir influyendo en las decisiones sanitarias a través de los llamados testamentos vitales (TV), voluntades anticipadas (VA) o instrucciones previas (IP)1,2. Este último es el nombre utilizado en la Ley 21/2002 básica reguladora de la autonomía de los pacientes, que se refiere en su artículo 11 a las IP3,4.
El objetivo fundamental de las IP es que los deseos del paciente sean respetados, pero además son una guía que va a servir de ayuda a los profesionales sanitarios y a los representantes en la toma de decisiones difíciles cercanas al final de la vida5. Sin embargo, la toma de decisiones al final de la vida no debería limitarse a la mera firma de un documento. El documento de IP (DIP) se inscribe en un proceso mucho más amplio, que se denomina la planificación anticipada de las decisiones sanitarias. El documento es solo una herramienta de dicho proceso que tiene que tener detrás todo un camino de información y diálogo entre el paciente y el profesional, que debe facilitar la reflexión y decisión personal del paciente6.
A pesar de que ya han transcurrido 10 años desde la puesta en marcha del primer registro de IP en Cataluña, en junio de 2002, el número total de documentos registrados en España a 1 de enero de 2010, era solo de 79.229, que correspondía a una tasa de 169,5 documentos inscritos por cada 100.000 habitantes. El Registro Gallego de IP (REGAIP) empezó su funcionamiento en febrero de 2008. El número de DIP registrados en Galicia a 1 de enero de 2010 era de 389, con una tasa de DIP registrados por 100.000 habitantes de 13,9, de las más bajas de España7.
Para conseguir que las IP sean útiles deben entrar a formar parte de nuestra realidad clínica y para ello es necesaria la formación de los profesionales sanitarios y de la ciudadanía. Los profesionales sanitarios tenemos respecto a las IP unas obligaciones de mínimos, ineludibles, que consisten en aceptar los documentos realizados por nuestros pacientes, incorporarlos a su historia clínica y respetarlos; pero además como buenos profesionales tenemos unas obligaciones de máximos, que consisten en informar al paciente de lo que un documento así puede ofrecerle, ayudarle en su reflexión y prestarle nuestra ayuda para definir situaciones futuras que son previsibles en la evolución de su enfermedad para que pueda concretar sus límites8. Los pocos estudios que valoran los conocimientos de los profesionales sanitarios respecto a las IP revelan que en muchos casos estamos por debajo de los mínimos exigibles9.
El objetivo del presente estudio es conocer los conocimientos, la experiencia y las actitudes de los profesionales sanitarios de Atención Primaria (AP) y Especializada (AE) de nuestra área sanitaria respecto a las IP, comparar nuestros resultados con los de otros estudios publicados similares y establecer una estrategia de mejora en caso necesario.
Material y métodosSe ha realizado un estudio descriptivo, transversal, por medio de una encuesta dirigida a los facultativos de AP y AE del área sanitaria de Ferrol (ASF). Nuestra área sanitaria es un área de gestión única compartida para AP y AE. La población total a la que se presta cobertura es de 203.878 habitantes.
La población total del estudio estaba constituida por 280 médicos. En AE se incluyeron los facultativos de las especialidades de Medicina Interna, Neumología, Neurología, Oncología, Hematología, Medicina Intensiva, Urgencias, Digestivo, Endocrinología, Cardiología, Nefrología y Rehabilitación. En AP se excluyeron los facultativos de las especialidades de pediatría y odontología.
Se utilizó un cuestionario autocumplimentado diseñado por el equipo investigador para la consecución de los objetivos del estudio. Dicho cuestionario fue revisado por un técnico en salud ajeno al estudio. El cuestionario constaba de 22 ítems: los 5 primeros exploran datos generales sociodemográficos (sexo, edad, procedencia, especialidad y tiempo de ejercicio profesional), los 10 siguientes exploran los conocimientos y experiencia de los profesionales sobre las IP y los 7 últimos las actitudes de los mismos (Anexo 1).
Antes de iniciar el estudio se informó a la gerencia del área sanitaria. Se envió también una carta dirigida a los coordinadores de AP de los distintos centros de salud informando de los objetivos del estudio y solicitando su colaboración para que los profesionales de sus centros cumplimentasen la encuesta. Finalmente se remitió la encuesta a todos los facultativos, acompañada de una carta breve de presentación que informaba acerca de los objetivos del estudio.
La encuesta se llevó a cabo entre los meses de abril y mayo de 2010. Se remitió inicialmente por correo electrónico a todos los médicos de AP y AE. Transcurrido un mes del primer envío, a aquellos facultativos que no habían contestado a la encuesta por correo electrónico se les remitió por correo ordinario, acompañando la misma de un sobre franqueado para su devolución una vez cumplimentada.
Se consideró que los profesionales tenían un conocimiento objetivo sobre las IP cuando habían leído alguna de las leyes (total o parcialmente), habían leído un DIP y reconocían los 5 puntos que podían quedar recogidos en un DIP (valores personales, instrucciones y límites a las actuaciones médicas, designación de un representante, instrucciones sobre donación de órganos, y tipo de atención espiritual).
Se definió la actitud favorable hacia las IP la de aquellos profesionales que las consideraban útiles tanto para los pacientes como para el profesional y además les gustaría que su familia y ellos mismos hiciesen un DIP.
Se realizó un análisis descriptivo para todas las variables. Se calcularon medias y porcentajes. Se utilizó la prueba de chi cuadrado de Pearson para comparar proporciones y la t de Student para comparar medias. Para el análisis estadístico se utilizó el paquete de programas SPSS para Windows versión 15.0.
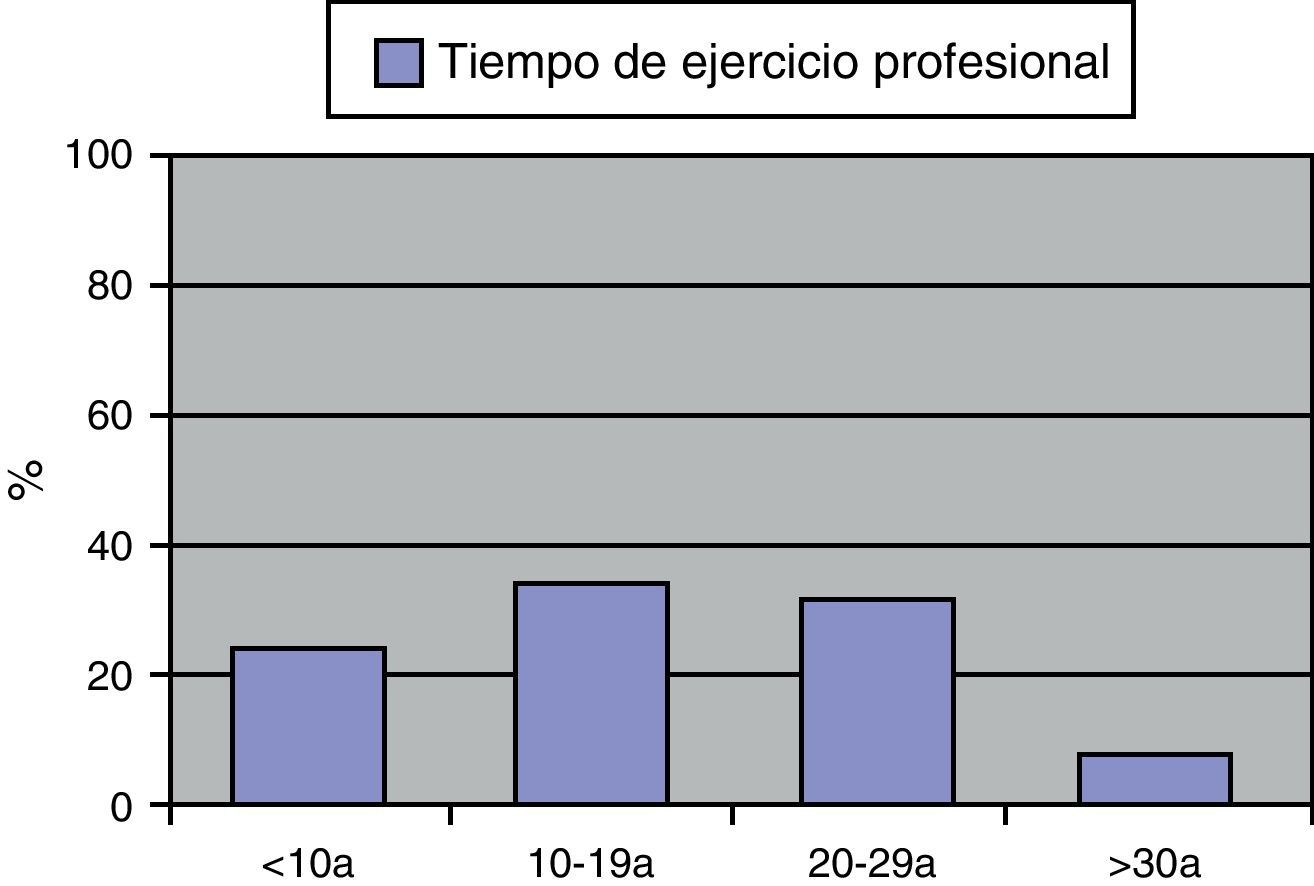
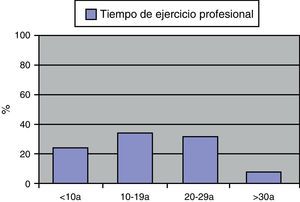
ResultadosSe envío la encuesta a un total de 280 médicos: 169 correspondientes a AP y 111 a AE. Respondieron un total de 120 médicos (42,8% de respuesta), 60 procedentes de AP (35,5%) y 60 procedentes de AE (54,0%). La distribución por especialidades en los procedentes de AE fue la siguiente: MI 27 (90% respuesta), Neumología 3 (60%), Neurología 5 (83%), Oncología 2 (40%), Hematología 4 (66,6%), Medicina Intensiva 3 (37,5%), Urgencias 9 (34,6%), Endocrinología 2 (50%), Rehabilitación 4 (80%), Nefrología 1 (25%). De los que respondieron 58 eran varones (48,3%) y 62 mujeres (51,6%) con una media de edad de 44,6 años (DT: 8,24). En cuanto a la distribución por tiempo de ejercicio profesional: 29 (24,4%) tenían menos de 10 años de ejercicio profesional, 42 (35,3%) de 10 a 19 años, 38 (31,9%) de 20 a 29 años y 10 (8,4%) 30 años o más (fig. 1).
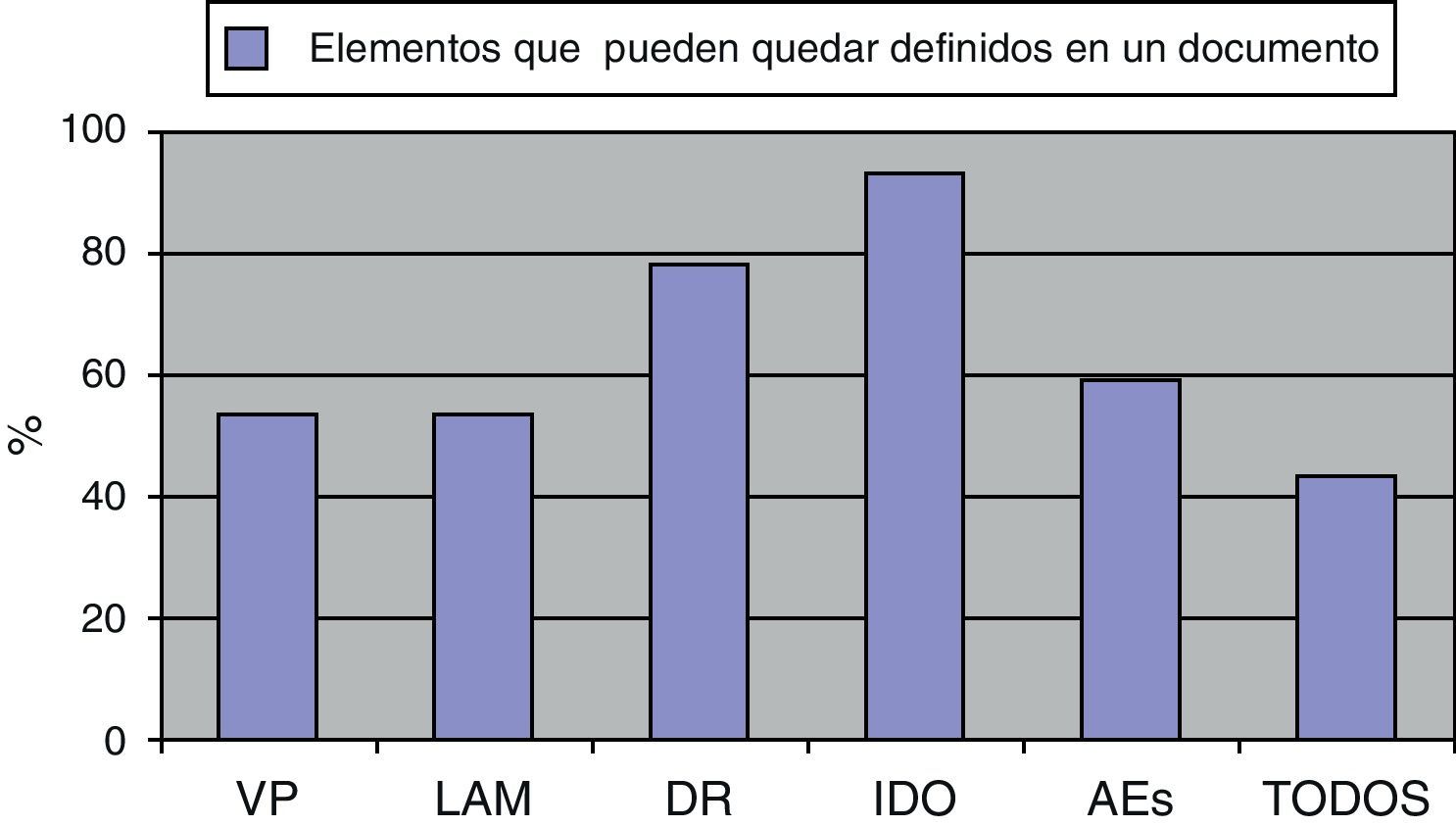
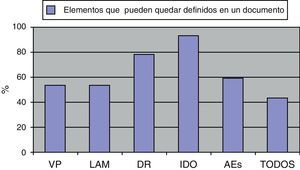
Estos profesionales autopuntuaron su nivel de conocimientos acerca de las IP con una media de 3,83 (rango de 0 a 10) (DT: 2,32). La tabla 1 recoge los resultados de los conocimientos, la experiencia y las actitudes acerca de las IP. Cuando se preguntaba por la lectura de la ley 21/2002 hasta un 61,7% (74) de los profesionales reconocían no haberla leído, sin embargo un 55,8% (67) sí habían leído en alguna ocasión un DIP. Respecto a los elementos que podían quedar definidos en el documento: 64 profesionales (53,3%) consideraban que los valores personales sí podían quedar recogidos, 113 (94,2%) reconocían que podían recogerse límites a las actuaciones médicas, 94 (78,3%) reconocían la posibilidad de dejar designado un representante, 112 (93,3%) la posibilidad de instrucciones sobre donación de órganos y solo 71 (59,2%) la posibilidad de dejar instrucciones sobre atención espiritual. Solo 52 profesionales (43,3%) contestaban que un documento de IP podía recoger todos los aspectos (fig. 2).
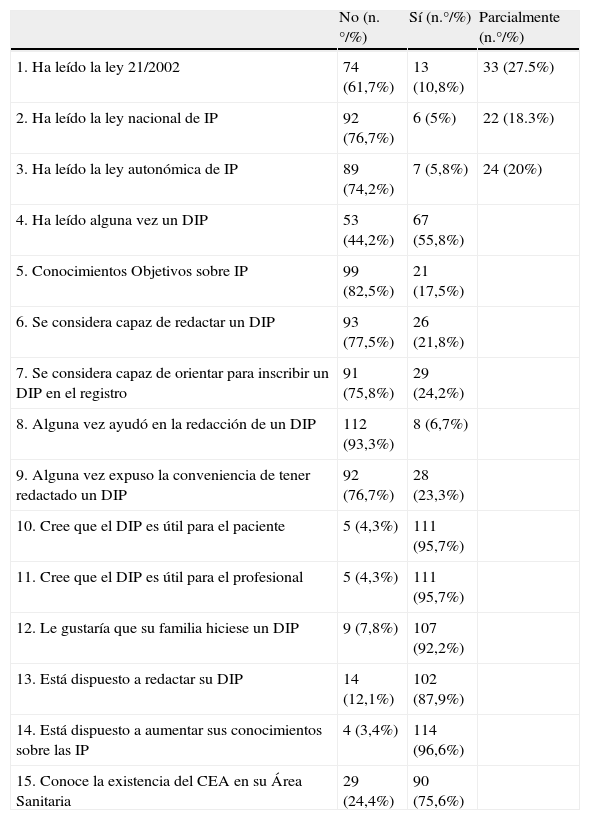
Conocimientos, experiencia y actitudes acerca de las instrucciones previas
| No (n.°/%) | Sí (n.°/%) | Parcialmente (n.°/%) | |
| 1. Ha leído la ley 21/2002 | 74 (61,7%) | 13 (10,8%) | 33 (27.5%) |
| 2. Ha leído la ley nacional de IP | 92 (76,7%) | 6 (5%) | 22 (18.3%) |
| 3. Ha leído la ley autonómica de IP | 89 (74,2%) | 7 (5,8%) | 24 (20%) |
| 4. Ha leído alguna vez un DIP | 53 (44,2%) | 67 (55,8%) | |
| 5. Conocimientos Objetivos sobre IP | 99 (82,5%) | 21 (17,5%) | |
| 6. Se considera capaz de redactar un DIP | 93 (77,5%) | 26 (21,8%) | |
| 7. Se considera capaz de orientar para inscribir un DIP en el registro | 91 (75,8%) | 29 (24,2%) | |
| 8. Alguna vez ayudó en la redacción de un DIP | 112 (93,3%) | 8 (6,7%) | |
| 9. Alguna vez expuso la conveniencia de tener redactado un DIP | 92 (76,7%) | 28 (23,3%) | |
| 10. Cree que el DIP es útil para el paciente | 5 (4,3%) | 111 (95,7%) | |
| 11. Cree que el DIP es útil para el profesional | 5 (4,3%) | 111 (95,7%) | |
| 12. Le gustaría que su familia hiciese un DIP | 9 (7,8%) | 107 (92,2%) | |
| 13. Está dispuesto a redactar su DIP | 14 (12,1%) | 102 (87,9%) | |
| 14. Está dispuesto a aumentar sus conocimientos sobre las IP | 4 (3,4%) | 114 (96,6%) | |
| 15. Conoce la existencia del CEA en su Área Sanitaria | 29 (24,4%) | 90 (75,6%) |
CEA: Comité de Ética Asistencial; DIP: documento de instrucciones previas; IP: instrucciones previas.
Solo 21 profesionales (17,5%) tenían conocimientos objetivos sobre las IP. Existía una buena correlación entre el nivel de conocimientos objetivos y la autopuntuación que se daban los profesionales respecto a los conocimientos. Los que no tenían conocimientos objetivamente se puntuaban con una media de 3,2 (DT: 2,0) y los que sí los tenían se puntuaban con una media de 6,4 (DT: 1,5).
Se compararon los resultados de los conocimientos subjetivos y objetivos entre AP y AE. Con respecto a los conocimientos subjetivos, los profesionales de AP se autopuntuaban menos que los de AE (3,1 vs 4,4) alcanzando la significación estadística. En cuanto a los CO un 11,7% de los profesionales de AP los presentaban frente al 23,3% de AE, lo que no alcanzaba significación. Esta diferencia, en cambio, sí alcanzaba la significación en los ítems que exploraban la lectura de la Ley 21/2002, la lectura de la Ley Autonómica, y los elementos que podían quedar recogidos en un DIP (tabla 2).
Conocimientos y actitudes de los médicos según la procedencia
| AP (n = 60) | AE (n = 60) | p | |
| Media (DT) | Media (DT) | ||
| 1. Conocimientos subjetivos: Muy malos 0-1-2-3-4-5-6-7-8-9-10 Excelentes | 3,1 (2,29) | 4,4 (2,20) | 0,005 |
| % | % | ||
| 2. ¿Ha leído la ley 21/2002? | 28,3 | 48,3 | 0,024 |
| 3. ¿Ha leído la ley nacional de IP? | 16,7 | 30 | 0,084 |
| 4. ¿Ha leído la ley autonómica de IP? | 15 | 36,7 | 0,007 |
| 5. Ha leído alguna vez un DIP? | 50 | 61,7 | 0,198 |
| 6. Elementos definidos en DIP | 33,3 | 53,3 | 0,027 |
| 7.Conocimientos objetivos sobre IP | 11,7 | 23,3 | 0,090 |
| 8. Actitud favorable a las IP | 76,7 | 83,3 | 0,361 |
AE: Atención Especializada; AP: Atención Primaria; DIP: documentos de instrucciones previas; DT: desviación típica; IP: instrucciones previas.
Se compararon estas mismas variables entre aquellos profesionales con menos de 10 años de ejercicio profesional y aquellos con 10 años o más. Se encontró que tenían CO el 6,9 frente al 21,1% respectivamente, sin que llegara a ser significativo. Esta diferencia sí alcanzaba la significación en los ítems que exploraban la lectura de la Ley Nacional, la Ley Autonómica y la lectura de un DIP (tabla 3).
Conocimientos y actitudes de los médicos según tiempo de ejercicio profesional
| < 10 años (n = 29) | > 10 años (n = 90) | p | |
| Media (DT) | Media (DT) | ||
| 1. Conocimientos subjetivos Muy malos 0-1-2-3-4-5-6-7-8-9-10 Excelentes | 3,0 (1,9) | 4,0(2,3) | 0,057 |
| % | % | ||
| 2. ¿Ha leído la ley 21/2002? | 27,6 | 42,2 | 0,159 |
| 3. ¿Ha leído la ley nacional de IP? | 3,4 | 30 | 0,003 |
| 4. ¿Ha leído la ley autonómica de IP? | 6,9 | 32,2 | 0,007 |
| 5. ¿Ha leído alguna vez un DIP? | 34,5 | 62,2 | 0,009 |
| 6. Elementos definidos en DIP | 37,9 | 45,6 | 0,470 |
| 7. Conocimientos objetivos sobre IP | 6,9 | 21,1 | 0,081 |
| 8. Actitud favorable a las IP | 82,2 | 78,9 | 0,652 |
DIP: documentos de instrucciones previas; DT: desviación típica; IP: instrucciones previas.
Solo 18 profesionales (15%) reconocían sentirse capacitados para ayudar a sus pacientes ofreciéndoles su ayuda para la redacción o cumplimentación del DIP y orientándolos de los pasos a seguir para inscribir dicho documento en el registro. Solo 8 profesionales del total de 21 (38%) que tenían conocimientos objetivos se consideraban capaces de ayudar a sus pacientes, mientras que 13 (61,9%) de ellos aún teniendo estos conocimientos objetivos no se consideraban capacitados. De los 99 que no tenían conocimientos objetivos 10 profesionales (10,1%) sí se consideraban capaces de ayudar a sus pacientes.
Fueron muy pocos los profesionales que habían expuesto a sus pacientes la conveniencia de tener redactado un DIP, solo 28 (23,3%) y menos aún los que habían ayudado al paciente en su redacción, solo 8 (6,7%). En cambio la mayoría de ellos 109 (90,8%) estaban convencidos de su utilidad tanto para el paciente como para el profesional.
Se contabilizó además a aquellos profesionales que tenían una actitud favorable hacia las IP y eran un total de 96 (80%). La mayoría de los profesionales, 9 de 11 (81,8%), que consideraban que los DIP no eran útiles para pacientes ni para profesionales no tenían conocimientos objetivos sobre las IP. Se analizó a aquellos profesionales que mostraban una actitud favorable para las IP según su procedencia y el tiempo de ejercicio profesional y se vio que no había diferencias estadísticamente significativas para esta variable.
Respecto a quién debe iniciar las conversaciones sobre el DIP, en nuestro estudio un 6% considera que la iniciativa debe partir del médico, 38,8% consideró que debe partir del paciente y un 55,2% de ambos.
DiscusiónEl objetivo del estudio era evaluar los conocimientos, la experiencia y las actitudes de los profesionales sanitarios de AP y AE de nuestra área sanitaria respecto a las IP, comparar nuestros resultados con los de otros estudios publicados similares y establecer una estrategia de mejora en caso necesario.
En general, podemos deducir de los resultados obtenidos que los conocimientos sobre las IP de los profesionales de nuestra área sanitaria son deficitarios. Cuando valoramos objetivamente estos conocimientos, solo el 17,5% poseen conocimientos apropiados. Los profesionales son conscientes de su falta de formación en este campo pues autopuntúan su nivel de conocimientos con una media de 3,8 (rango de 0 a 10). Esto concuerda con los resultados obtenidos en otros estudios previos similares. El estudio de Bachiller et al.10 valoraba el grado de conocimiento de los médicos colegiados de la provincia de Valladolid acerca de la existencia y características del TV. Incluía a facultativos de nivel hospitalario y ambulatorio, tanto en el ámbito público como en el privado. Un 29,7% de los mismos desconocía el TV y del 70,3% que lo conocían, solo el 10,8% afirmaba conocerlo con detalle. En el estudio de Santos et al.11 se valoraba específicamente si los médicos de familia se sentían preparados para ayudar a sus pacientes a hacer el TV. Las conclusiones del mismo resultaron esclarecedoras: el 82,5% de los participantes consideraba que sus conocimientos sobre el tema eran escasos o nulos; solo un 11,5% habían leído la legislación vigente y solo el 15,4% habían recibido formación específica; solo el 17,5% de los encuestados sabría acceder a algún modelo de TV. De forma similar, Simón Lordá et al.12 valoraban los conocimientos y actitudes de los médicos acerca de las voluntades anticipadas en 2 áreas sanitarias de Andalucía e incluían tanto a médicos de AP como de AE. Estos profesionales autopuntuaban sus conocimientos sobre el tema con una media de 5,2 (rango de 0 = conocimientos muy malos a 10 = excelentes), el 30,4% no sabía que estaban reguladas por ley y únicamente el 37,6% habían leído el documento de voluntad vital anticipada de Andalucía. Por su parte, Valle Sánchez et al.13 demostraban en un estudio realizado en 6 centros de Salud de Tenerife, que el 31,9% de los encuestados desconocían la posibilidad de realizar el documento de VA. Existe un único estudio publicado que valora los conocimientos sobre las VA en el ámbito de urgencias y emergencias14. Este estudio se realizó en la Comunidad de Madrid, los encuestados eran médicos y enfermeros y un 26,5% no conocían lo que es un documento de VA, solo un 18,4% conocía la legislación vigente al respecto.
Otro de los hallazgos a destacar en nuestro estudio es que solo una minoría de médicos se sienten capacitados para ayudar a sus pacientes en el proceso de redacción e inscripción en el registro de un DIP. Además resulta llamativo que hasta un 61,9% teniendo lo que nosotros definíamos como conocimientos objetivos no se consideran capacitados. Esto indicaría que el simple cumplimiento de estas premisas (haber leído la ley, haber leído un DIP y conocer los elementos que pueden quedar definidos en el mismo) no aporta conocimientos suficientes y probablemente se necesite una formación más amplia y específica que incluya no solo conocimientos teóricos sino también aspectos más prácticos de desarrollo de habilidades para saber cómo plantear la cuestión a nuestros pacientes. Un estudio reciente realizado en la comarca del Maresme15 con profesionales de AP (médicos, diplomados de enfermería, auxiliares de enfermería, trabajadores sociales y de atención al paciente) pone de manifiesto que los profesionales tienen un conocimiento general sobre qué son las IP, pero saben poco de la normativa, el contenido y el registro. En este estudio utilizan un cuestionario que parece útil para evaluar los conocimientos sobre las IP.
Los profesionales de AP y aquellos con menos años de ejercicio profesional (menos de 10 años) son los que muestran mayor déficit de conocimientos. El hecho de que en nuestra área sanitaria sean los médicos de AP los que muestren mayor carencia de conocimientos, contrasta con que la mayoría de la literatura publicada en nuestro país sobre este tema proceda del ámbito de la AP, lo cual refleja la sensibilización en general de la AP hacia este tema. El único estudio publicado con anterioridad que compara los conocimientos de AP y AE es el de Simón et al. que no encontraba diferencias estadísticamente significativas en los conocimientos entre los 2 niveles asistenciales. Resulta preocupante también que los profesionales más jóvenes estén menos formados en este tema. Esto podría ser explicado porque durante el periodo de formación el esfuerzo mayor de los profesionales se centra en adquirir conocimientos en aspectos técnicos, y solo después de unos años se toma conciencia de que la toma de decisiones no puede hacerse de forma adecuada solo atendiendo a cuestiones técnicas y que precisa la introducción del respeto a los valores y a la autonomía del paciente. A este respecto habría que insistir en la importancia de la formación en cuestiones éticas durante el período de residencia16,17. No hay estudios publicados en los que se valore el nivel de conocimientos de las IP según el tiempo de ejercicio profesional.
De acuerdo con los resultados anteriores la experiencia que tienen los profesionales de nuestra área con respecto a las IP es también muy escasa.
No obstante, a pesar del gran desconocimiento que existe sobre el tema, la actitud de los médicos de nuestra área hacia las IP es en general muy positiva, la gran mayoría las consideran útiles tanto para el paciente como para el profesional y además se muestran a favor de redactar ellos mismos o sus familias un DIP. Hasta un 96,6% estaría dispuesto a aumentar sus conocimientos sobre las IP. Estos resultados también concuerdan con los de estudios previos similares.
Respecto a quién debe iniciar las conversaciones sobre el DIP, en nuestro estudio un 55,2% considera que la iniciativa debe ser compartida por médico y paciente. Estos resultados difieren de los publicados en otros ámbitos, pero son bastante concordantes con los publicados en otros estudios realizados en nuestro país. En el estudio de Markson, realizado en el ámbito anglosajón, el 82% de los profesionales opinó que la responsabilidad de iniciar las conversaciones sobre el DVA correspondía al médico18. En el estudio de Valle Sánchez et al., el 70% consideraba que el paciente debería tener la iniciativa de hablar sobre el DIP. En cambio en el estudio de Santos et al. un 52,1% estaban bastante de acuerdo en que la iniciativa debía partir del paciente y un 51,8% en que debía partir del médico de AP. En un estudio reciente en AP en Castilla-La Mancha19 se evaluaron 2 grupos: uno de médicos y uno de mayores de 65 años. El grupo de médicos cree que la iniciativa debe partir del paciente, a pesar de que reconocen que es difícil plantear algo que no se conoce realmente; curiosamente, a los mayores les gustaría recibir información sobre el DVA y salvo alguna opinión en contra, la mayoría opina que la iniciativa debe partir del médico.
Existen ya en nuestro país algunos estudios publicados en los que se valora el grado de conocimiento del DVA por la población. Hay estudios que valoran este aspecto en la población general. En el estudio de Angel-López Rey20 realizado en el ámbito de AP, solo el 11,2% conocían la existencia de estos documentos. Otros estudios van dirigidos a determinados subgrupos de pacientes como son aquellos afectados de distintas enfermedades crónicas, pacientes terminales, en los que a priori los DIP serían más útiles. Parecería lógico que los enfermos crónicos dispusieran de una buena información sobre su enfermedad y la evolución previsible de la misma y, a diferencia de la población general, conocieran mejor los DIP como mecanismo de planificación de los cuidados médicos que desearían recibir si por la evolución de su enfermedad se requirieran tratamientos agresivos21. A pesar de las ventajas teóricas de los DIP en estos pacientes los resultados no difieren mucho de los encontrados en la población general22–27. Con estos resultados no parece justificable que los profesionales esperemos a que sea el paciente el que tome la iniciativa y nos plantee una cuestión que en general es muy desconocida. Esto podría ser una opción en el caso de personas sanas que contactan con el sistema sanitario, pero en el caso de pacientes con enfermedades crónicas o con enfermedades degenerativas, progresivas (especialmente las neurodegenerativas) consideramos que forma parte de nuestras obligaciones como buenos profesionales tomar la iniciativa.
Entre las limitaciones del estudio cabe destacar en primer lugar el hecho de que solo el 42% de los profesionales respondieran el cuestionario, pues aunque se puede considerar una cifra aceptable, nos obliga a valorar los resultados con prudencia. Por otro lado, aunque el cuestionario fue revisado por un técnico en salud ajeno al estudio, no se realizó un pilotaje del mismo para comprobar su comprensibilidad y la capacidad de discriminación de las opciones de respuesta, lo cual pudiera limitar en cierta medida la validez del cuestionario. A este respecto hay que señalar que prácticamente no había respuestas en blanco que pudieran indicar una falta de comprensión, ni tampoco se recogían anotaciones sobre esto en el apartado final de comentarios. Aunque en una primera recogida de cuestionarios los datos no eran anónimos al ser enviados por correo electrónico, lo cual podía haber limitado la cumplimentación del cuestionario de aquellos con menores conocimientos; en un segundo tiempo las respuestas remitidas por correo ordinario eran anónimas, con lo cual se solventaba el problema anterior.
Como conclusiones diremos que los conocimientos de los profesionales sanitarios de nuestra área sanitaria respecto a las IP son muy mejorables. Sin embargo, su actitud hacia las mismas es claramente favorable y un porcentaje muy elevado de ellos están dispuestos a mejorar sus conocimientos sobre las IP. Los conocimientos más deficitarios corresponden a los profesionales de AP y aquellos con menos años de ejercicio profesional. Se plantea por tanto un ámbito de mejora en nuestra área de salud que incluya estrategias formativas que pongan especial énfasis en estos grupos y una posterior reevaluación. Pero estas estrategias formativas e informativas no deberían reducirse solo a los médicos, sino también a enfermeros y al resto de profesionales sanitarios y a la ciudadanía en general. Las instituciones tienen una clara responsabilidad al respecto apoyando y favoreciendo esta labor de difusión sobre lo qué son y lo que nos pueden aportar las IP.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Datos generales
- -
Sexo: v/m
- -
Edad:
- -
Procedencia: primaria/especializada
- -
Especialidad:
- -
Tiempo de ejercicio profesional: > 10 a/10-20 a/20-30 a/> 30 a
Conocimientos sobre las instrucciones previas
- -
Valore sus conocimientos sobre las IP: 0-1-2-3-4-5-6-7-8-9-10
- -
¿Ha leido la ley básica 21/2002 reguladora de la autonomía del paciente?: Sí/No/Parcialmente
- -
¿Ha leido la ley nacional que regula las IP?: Sí/No/Parcialmente
- -
¿Ha leido la ley autonómica que regula las IP?: Sí/No/Parcialmente
- -
¿Ha leido alguna vez un documento de IP?: Sí/No
- -
¿Cuál de estos elementos pueden quedar recogidos en un documento de IP? (puede marcar más de una opción):
Valores personales/instrucciones y límites a la actuación médica/designación de un representante
Instrucciones sobre donación de organós/tipo de atención espiritual
- -
Si alguno de sus pacientes le pidiese ayuda para redactar o cunplimentar un documento de IP ¿se sentiria capacitado?: Sí/No
- -
Si alguno de sus pacientes le pidiese información sobre el procedimiento para inscribir su documento de IP en el registro gallego de IP ¿sabría orientarlo?: Sí/No
- -
¿Alguna vez ayudó a algún paciente suyo en la redacción de un documento de IP?: Sí/No
- -
¿Alguna vez expuso a algun paciente suyo la conveniencia de tener redactado un documento de IP?: Sí/No
Actitudes sobre las instrucciones previas:
- -
¿Cree que el documento de IP es un instrumento útil para los pacientes?: Sí/No
- -
¿Cree que el documento de IP es un instrumento útil para los profesionales sanitarios?: Sí/No
- -
¿De quién cree que debe partir la iniciativa de redactar un docuemnto de IP?: Del médico/Del paciente/De ambos
- -
¿Le gustaría que sus familiares hiciesen un documento de IP?: Sí/Mo
- -
¿Como usuario, está dispuesto a redactar su documento de IP?: Sí/No
- -
¿Estaría interesado en aumentar sus conocimentos sobre las IP y sus aplicaciones clínicas?: Sí/No
- -
Los comités de ética asisitencial (CEA) pueden ayudar en el conocimiento e instauración inicial de las IP. ¿Conocía la existencia del CEA en nuestra área sanitaria?: Sí/No
Observaciones……………………………………………………………………