Introducción
El ingreso de un niño en la unidad de cuidados intensivos pediátricos (UCIP) por una enfermedad grave supone un gran impacto emocional para una familia, que desestructura todo su entorno. Bruscamente, se ven obligados a entrar en un lugar desconocido, carentes de recursos y conocimientos para hacer frente a la incertidumbre que supone la posibilidad de sufrimiento y muerte de un hijo por una enfermedad. Pierden su autonomía, ya que dependen de otras personas (los profesionales de la UCIP), que poseen la información y la experiencia en un momento de sus vidas en el que se sienten inseguros y desamparados.
En algunos artículos recientes, encontramos la creciente preocupación por acercarse a las familias de los pacientes ingresados en la UCIP. El método más frecuentemente empleado es un cuestionario en el que se recogen preguntas sobre los aspectos a los que los padres conceden más importancia, etc. De entre ellos cabe destacar el análisis de Meyer et al1 en la tercera parte del estudio de Boston, en el que a través de una encuesta se valoraban los factores a los que los padres concedían más importancia a la hora de retirar los tratamientos de soporte y de garantizar el bienestar en la fase final (calidad de vida del niño, el dolor y el sufrimiento y la información ofrecida por los médicos, etc.). Otro estudio2, publicado en la revista Pediatric Critical Care Medicine en 2000, que analiza la visión parental de la muerte en la UCIP, se llevó a cabo en el hospital Infantil de Michigan (Estados Unidos). En este estudio, mediante encuestas telefónicas, se recogen las opiniones de 78 padres cuyo hijo falleció en la UCIP. Los factores de mayor relevancia fueron las recomendaciones de los médicos, el diagnóstico, el grado de secuelas neurológicas y el dolor y sufrimiento experimentado por el niño.
Sin embargo, encontramos una laguna de conocimiento sobre aspectos más difíciles de investigar mediante técnicas cuantitativas, como son la muerte, el sufrimiento, los comportamientos, los miedos, los temores, etc., por la carga de estereotipos y prejuicios asociados a ellos. Las técnicas de evaluación cualitativas son de gran utilidad en este sentido y permiten obtener gran cantidad de información para analizar el problema con rigor científico3,4.
Dentro de éstas, destacan los grupos focales (GF), cuyo origen se encuentra en el campo de la sociología, y que también son de gran aplicabilidad en medicina. La entrevista de GF es una conversación de un grupo pequeño y homogéneo (de 4-7 personas) dirigida por un moderador experimentado, que con un guión de preguntas que van desde lo más general a lo más específico sobre el aspecto a investigar, consigue que las personas que participan expresen sus puntos de vista, opiniones y significados personales de una forma abierta. Por otro lado, estudia las interacciones entre varias personas en un entorno dinámico en el que se expresan libremente y brinda la oportunidad de obtener una mayor cantidad de información que en la entrevista aislada.
El método de análisis de las técnicas cualitativas se denomina "triangulación" y consiste en el contraste de resultados entre investigadores, de forma independiente, sobre la información obtenida3,5. Hay que tener presente que los datos no se pueden generalizar desde el punto de vista estadístico.
Por otro lado, cabe destacar el cansancio y el desgaste emocional que supone para el personal sanitario que trabaja en las UCIP el hecho de afrontar situaciones de emergencia y de sobrecarga en el trabajo cotidiano, así como estar en contacto continuo con el sufrimiento de otras personas. Todo ello, sumado a la ausencia de desarrollo de estrategias para hacer frente a la muerte de sus pacientes, que se asumen en muchas ocasiones como un fracaso personal, produce un bloqueo en el momento de detener los tratamientos curativos, en la comunicación de malas noticias y en el soporte posterior de las familias. Ello conlleva un sentimiento de insatisfacción y ansiedad que conduce a un progresivo aislamiento que interfiere con el trabajo en equipo, tan necesario en estas unidades, y a un distanciamiento aún mayor hacia los propios pacientes y sus familiares.
La unidad de cuidados intensivos del hospital 12 de Octubre de Madrid, dependiente del Departamento de Pediatría, funciona desde el año 1980 y atiende aproximadamente a 800-850 pacientes al año. En ella trabajan un total de 4 médicos adjuntos y un total de 37 enfermeras y de 25 auxiliares de enfermería con amplia experiencia en el tratamiento del niño grave, con una mortalidad de la unidad que se sitúa entre el 3 y el 5%.
En abril de 2003, se inició en la unidad un proyecto cuya iniciativa tuvo su origen en la inquietud de algunos profesionales de humanizar su entorno, prestando especial atención a la unidad familia/paciente, la comunicación y al cuidado al final de la vida del paciente crítico en fase terminal. El objetivo principal del estudio era implantar una serie de medidas de mejora acordes con los problemas y las dificultades expresados por padres y profesionales sobre los aspectos que acompañan a la muerte y estado crítico de niños ingresados en la UCIP. Para ello, se organizaron reuniones en las que se obtuvo información sobre aspectos generales del ingreso, entre los que se incluían comunicación, relación médicos y enfermería, horarios, normas, bienestar, soporte psicosocial, etc.; información sobre los problemas y necesidades de los padres con secuelas o enfermedades tras la fase aguda (impacto psicológico y emocional en la familia y la pareja, recursos económicos y sociales, soporte por parte del hospital u otras instituciones, etc.) y, finalmente, aspectos relacionados con la muerte del paciente como desenlace (vivencia de los últimos momentos, percepción de control del dolor y ansiedad, participación en las decisiones y cuidados, actitudes de médicos y enfermeras, soporte psicológico, duelo, etc.).
Por otro lado, en las reuniones de profesionales sanitarios de la UCIP se buscó información sobre habilidades y recursos, motivación, lagunas de formación, trabajo en equipo, etc.
Material y métodos
El proyecto se llevó a cabo durante los meses de diciembre de 2003 a febrero de 2005. En su organización participaron 2 médicos de la UCIP a los que se entrenó en la técnica de GF, un médico de la unidad de calidad del hospital (con experiencia en la aplicación de la técnica) y un médico del servicio de psiquiatría. Asimismo, se contó con la colaboración del servicio de psicología del Hospital Universitario La Paz, de la Coordinación de Transplantes del hospital y de una Asociación de Mutua Ayuda ante el Duelo (AMAD), con experiencia en casos de familias en duelo.
Organización de las reuniones de padres de niños fallecidos/secuelas graves
Se llevó a cabo siguiendo el esquema siguiente:
1. Introducción: que incluyó la presentación de los participantes, la explicación del funcionamiento de la reunión, los objetivos y el método.
2. Breve exposición de cada caso particular.
3. Desarrollo de cada una de las fases del proceso asistencial.
En las reuniones de padres de niños fallecidos, se dio especial relevancia al momento de la muerte y fases posteriores, en las que se trató de obtener información sobre los aspectos que ellos daban más importancia.
Por su parte, en las reuniones de niños con secuelas interesó especialmente las necesidades y los problemas que experimentaron estas familias tras el alta hospitalaria y las ayudas y recursos con las que contaron.
Organización de las reuniones de profesionales
Las reuniones de profesionales se llevaron a cabo mediante el esquema siguiente:
1. Presentación del proyecto y entrega de material de trabajo.
2. Introducción: breve recordatorio de los objetivos de la reunión y del funcionamiento de ésta.
3. Tratamiento de los aspectos siguientes: formación, comunicación, medios de trabajo, coordinación de trabajo en equipo, afrontamiento de situaciones de emergencia y carga de trabajo cotidiano, capacidad de expresar los sentimientos generados por la muerte y de comunicar malas noticias, entorno de trabajo, sentimientos de fracaso y angustia en relación con la muerte de los pacientes, capacidad de actuación ante dilemas éticos, etc.
Las reuniones tuvieron una duración aproximada de 2 h y se grabaron en cintas magnetofónicas para aumentar la fiabilidad del análisis de los distintos investigadores al analizar el contenido de éstas una vez transcrito.
Por otra parte, se elaboraron cuestionarios dirigido tanto a padres como a profesionales para analizar la situación de la UCIP, antes y después de la implantación de las medidas de mejora.
Individuos de estudio
1. Padres de niños fallecidos en la UCIP del Hospital 12 de Octubre en los años 1999-2002, identificados mediante la revisión retrospectiva de los informes clínicos. La forma de distribuirlos fue en grupos reducidos de 4-6 personas, y se realizó una reunión en un aula del hospital con 2 miembros del equipo investigador (moderador y secretario) y con uno o 2 miembros de la AMAD, colaboradores del proyecto.
2. Padres de niños con una enfermedad grave ingresados en la UCIP durante este mismo período, que presentaron secuelas importantes e ingresos prolongados, pero que sobrevivieron.
3. Profesionales sanitarios: médicos, enfermeras y auxiliares de enfermería que hubieran trabajado en la UCIP un mínimo de 6 meses o hubieran estado relacionados con estos servicios.
Perfil de los moderadores
Para moderar los grupos se contó con un equipo de psicólogas con experiencia hospitalaria y con la AMAD que con su experiencia con familias en duelo facilitaron las reuniones de fallecidos.
Resultados
Reuniones con padres de hijos fallecidos
Se contactó por carta con un total de 53 familias y se pudo establecer contacto telefónico con 45. Inicialmente, 20 familias aceptaron colaborar en el proyecto, pero un alto porcentaje (35%) finalmente no acudió por la dificultad que representaba para ellos volver al lugar donde había fallecido su hijo. También se encontró que el 100% de familias de otras razas y nacionalidades contactadas (sudamericanos, árabes y raza gitana) no acudieron, a pesar de haberse comprometido inicialmente. En total, se organizaron 4 reuniones a las que asistieron 13 familias. Debido a que se consideró que este número era algo limitado, se decidió completar en un segundo tiempo, y se contactó con 35 familias más, de las que acudieron 5. Las que se mostraron más dispuestas a venir fueron las madres, de las cuales acudieron un total de 11 (61%), el número de matrimonios (padre y madre) fue de 6 (33%) y en 1 sola ocasión acudió el padre exclusivamente.
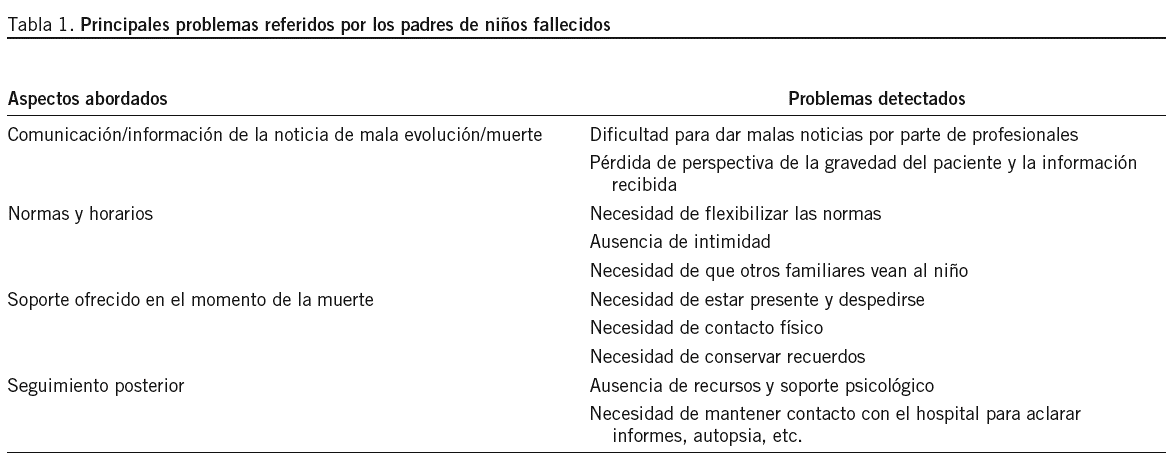
En la tabla 1 se resumen los principales problemas referidos por los padres de niños fallecidos en relación con los aspectos tratados.
Reuniones de padres de niños con secuelas o ingresos prolongados en una unidad de cuidados intensivos pediátricos por una enfermedad grave
La detección de las familias se realizó mediante el análisis retrospectivo de los informes de alta de los años 2000-2003, en el que se incluyó como ingresos prolongados aquéllos con una duración superior a 10 días. Del total de 80 familias contactadas por carta, se pudieron organizar reuniones con 35 en 7 grupos. La participación de las madres, en este caso, fue de 31%, del matrimonio, 51%, y de los padres exclusivamente, 18%. Fueron reuniones más sencillas de moderar por el hecho de que el niño había sobrevivido a una enfermedad grave y el grado de esperanza y motivación era mucho mayor. No obstante, se detectó otro tipo de problemática que se resume en la tabla 2.
Reuniones de profesionales
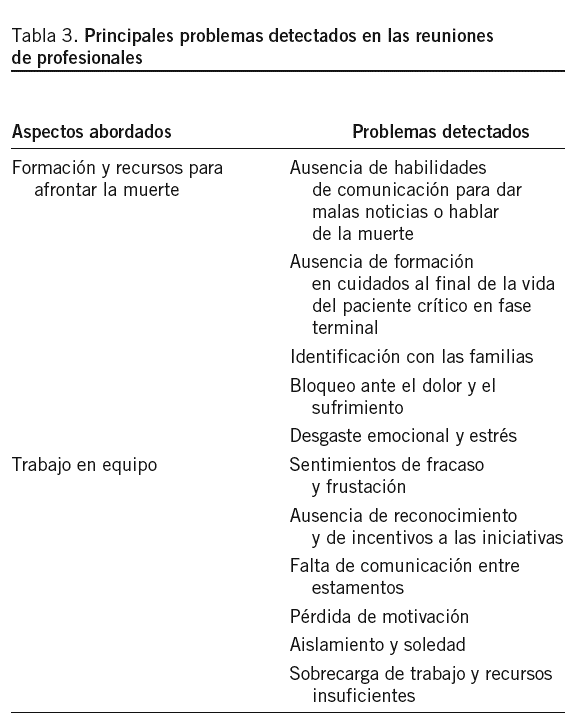
Se convocaron paralelamente y participaron de forma voluntaria todos los médicos de la unidad (4 adjuntos y 1 médico residente de especialidad), 12 enfermeras y 5 auxiliares de enfermería. En total, tuvieron lugar 4 reuniones con 22 personas. En la tabla 3 se resumen los problemas reflejados.
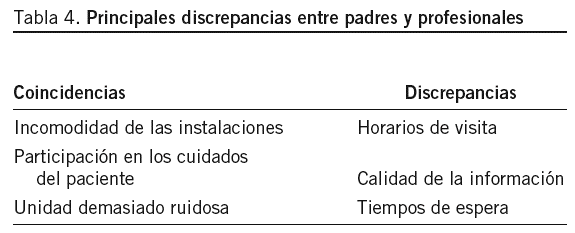
Dentro de los resultados interesaba detectar las coincidencias y las discrepancias entre padres y profesionales, así como los aspectos a los que cada uno daba mayor énfasis (tabla 4).
Asimismo, es importante destacar las soluciones que los padres y los profesionales aportaron y que se resumen en la tabla 5.
Con esta información, el equipo investigador pudo hacer un análisis de la situación vivida en torno a la muerte y situaciones críticas desde la perspectiva de los verdaderamente implicados, padres y profesionales, y se pudo establecer un plan de mejora para reforzar los puntos débiles y cubrir las demandas y necesidades.
Entre las medidas instauradas hay que destacar:
Plan de formación para el personal sanitario: se consideró que el modo más idóneo de promover cambios y de generar una nueva cultura entre el personal sanitario que experimenta una importante carga de desmotivación y estrés era organizar un curso dirigido por profesionales expertos que pudieran mostrar las claves del trabajo en equipo. En el curso se abordarón los siguientes aspectos. Habilidades básicas de comunicación, manejo de situaciones difíciles en la UCIP, prevención del síndrome de burnout, claves de trabajo en equipo para acercarnos al niño en situación crítica y a su familia: respuesta a sus necesidades y criterio. La asistencia a estos cursos fue casi completa (95% de toda la plantilla de la UCIP) y la acogida, muy positiva.
Promover el trabajo en equipo: a continuación se pusieron en marcha las primeras medidas de mejora, entre las que se incluían la formación de grupos de trabajo entre el personal sanitario de la UCIP para la realización de guías de actuación que contribuyan a mejorar la atención en los diferentes aspectos, previamente analizados. Se crearon 4 grupos formados por personal médico, enfermería y auxiliares que se han reunido periódicamente para elaborar un manual llamado Manual de apoyo a los niños y sus familias en la muerte y situaciones críticas en la UCI pediátrica".
Manual de apoyo en la muerte y situaciones críticas: en este manual se recoge una revisión y una propuesta de medidas de mejora para humanizar el entorno de la UCIP. Los temas tratados abarcan los siguientes: plan de acogida al ingreso, counselling y comunicación, plan de integración, dilemas éticos, bienestar y alivio del dolor, muerte y duelo en la UCIP, trámites burocráticos, donación de órganos y trabajo en equipo.
Mejora del entorno de la UCIP: por otro lado, se ha realizado un proyecto de decoración, así como una mejora de las instalaciones para el bienestar de los familiares, con lo que se ha tratado de conseguir un entorno cálido adaptado a la edad de los pacientes y que genere acogida y esperanza en las familias.
Discusión
Las reuniones de GF son una técnica de investigación cualitativa que permite obtener gran cantidad de información de una forma dinámica que se enriquece por la interacción entre los participantes. Mediante este método, se tuvo acceso a múltiples aspectos de carácter no científico de la práctica clínica de la UCIP del Hospital 12 de Octubre, desde la perspectiva de padres y profesionales.
Uno de los primeros aspectos a comentar es la primera impresión de los padres al acceder a la unidad. Todos coinciden en el fuerte impacto que les produce, les impresionan las máquinas, los cables, los tubos, etc., y definen el entorno como frío y hostil. El tiempo de espera hasta que reciben la primera información es descrito con mucha angustia y creen que podría disminuir. En un artículo de Way6, el autor refleja cómo el hecho de encontrarse en un entorno desconocido en el que no saben quién es quién, a quién tienen que preguntar la información, cuándo y cómo ocurren las cosas, ni qué se espera de ellos, les genera un sentimiento de desprotección importante.
En cuanto a la calidad de la información que reciben por parte de los médicos durante el proceso asistencial, los padres destacan la dificultad de los profesionales de dar la información cuando el paciente no evoluciona favorablemente. En ocasiones, les parece que, por este motivo, se insiste en la información negativa o con poco contenido, sobre todo por parte de los médicos residentes. Por otra parte, tienen la impresión de que, en ocasiones, los médicos no les consideran capacitados para entender la evolución y el proceso de la enfermedad por carecer de conocimientos suficientes, y reprochan que no se les explique con un lenguaje más comprensible. Necesitan que se les transmita esperanza, aunque de una forma realista, sin dar falsas expectativas.
El punto de partida para analizar el problema se encuentra en la dificultad que supone para los médicos iniciar una conversación acerca de la muerte con sus pacientes o sus familiares cuando la enfermedad entra en una fase de irreversibilidad o de evolución desfavorable. En la literatura médica se encuentran múltiples referencias sobre la importancia de adquirir habilidades de comunicación como parte esencial en la atención al paciente7-9.
Respecto a la relación con los profesionales de la UCIP, valoran de forma especial la experiencia, pero les dan también mucha importancia al trato humano y cariñoso, en alusión al momento vulnerable en el que se encuentran. Por ello, la posibilidad de participar en los cuidados del niño (cambiar el pañal, dar de comer, etc.) se valora como reconfortante y de mucha ayuda. En múltiples artículos se recoge la pérdida de papel parental10,11, donde se refleja que la cantidad y el tipo de cuidados en los que los padres estarían dispuestos a participar varía de unos a otros y a lo largo del tiempo según la condición del niño va cambiando. En un artículo de Burck12, el autor sugiere que la mejor forma de proporcionar un equilibrio adecuado de cuidados es alcanzando un acuerdo entre los padres y las enfermeras, en lugar de que se imponga por parte de los profesionales una serie de expectativas a cumplir.
Por otra parte, interesaba conocer la opinión de los padres en cuanto al horario de visita actual (mañanas de 12.30 a 14.30 h; tardes 18.30 a 21.30 h y noches de 00.30 a 7.30 h), ya que en numerosas ocasiones éste ha sido un aspecto controvertido por parte de los profesionales. Se les planteó, por una parte, limitar la entrada por la noche para obligarles a descansar, frente al horario actual y al horario sin ninguna restricción. Hay diversidad de opiniones, pero, en general, consideran adecuado que haya cierto grado de restricción, ya que es difícil autorregularse si se permitiera la estancia libre.
Como aspecto llamativo, la mayoría coincide en la necesidad de instaurar una serie de medidas de aislamiento e higiene que consistiera en el uso de calzas y batas como medida de protección para los niños ingresados. Asimismo, consideran que las instalaciones son poco cómodas y anticuadas y proponen una serie de cambios necesarios.
En cuanto a la necesidad de apoyo psicológico, la respuesta es unánime a la hora de sobrellevar la situación en el hospital y en sus casas. Necesitan orientación sobre cómo hablar con sus otros hijos o con su pareja, así como en la adaptación posterior al alta domiciliaria.
En un estudio realizado por Noyes13 en 1999, y dirigido a varias madres de niños que habían sido ingresados en la UCIP de una forma inesperada, se describe que la transición de tener un niño sano a tener un niño críticamente enfermo desencadena una serie de sentimientos de shock, culpa y confusión. Se señala la dificultad de sobrellevar la separación obligada de sus hijos, la espera y el cambio en la apariencia física (sin ropa, intubado, conectado a aparatos, vías, sondas, etc.). Otro momento descrito por los padres como extremadamente difícil de asumir y subsidiario de apoyo psicológico, se produce en los casos en los que le niño adquiere algún tipo de secuela durante la enfermedad. En un estudio de Menezes14 del año 1998, el autor comenta la experiencia en niños con cardiopatías congénitas que presentaban secuelas neurológicas tras la corrección quirúrgica. Además de los sentimientos de rabia y culpa producidos por una situación no esperada, tienen que hacer frente a los sentimientos que surgen por tener un niño con discapacidad o la decisión de tener que limitar el esfuerzo terapéutico. Finalmente, hay que destacar la muerte de otro niño ingresado como otro momento en el que los padres consideran que hubieran necesitado ayuda psicológica. Por un lado, los padres establecen un fuerte vínculo entre ellos al compartir una situación parecida y sienten como muy cercana la muerte de ese niño. Asimismo, les intensifica los sentimientos de incertidumbre y miedo a la muerte de su propio hijo y puede tener dudas de estar recibiendo la mejor atención posible.
Por otra parte, consideran que deberían haber recibido más ayuda por parte de los servicios sociales y exponen la dificultad para adaptarse a la vida cotidiana cuando el paciente sale del hospital. Los padres de los niños que son dados de alta de la UCIP con secuelas se encuentran limitados y perdidos a la hora de solicitar ayudas económicas y otro tipo de recursos, y piensan que esto se les podría orientar desde el hospital hacia los centros de atención temprana, logopedia, psicomotricidad, etc. En varios estudios14,15, se ponen de manifiesto las principales necesidades de las familias de niños con daño cerebral tras la cirugía. Se incluye la posibilidad de establecer contacto con otras familias con situación similar, contar con un apoyo psicológico donde puedan hablar abiertamente acerca de sus dudas, su rabia y angustia, disponer de información de los servicios sociales a los que acudir y contar con el apoyo del hospital para afrontar el futuro de su hijo.
Esta información se completa con los aspectos abordados en las reuniones con padres de niños fallecidos en la UCIP respecto a todo lo que sucede en torno a la muerte del niño.
La muerte del niño, en el caso de las familias que pasaron por ella, es descrita como una de la experiencias más traumáticas por la que han tenido que pasar16.
La comunicación/información de la noticia de mala evolución y muerte vuelve a poner de manifiesto la dificultad de los profesionales a la hora de dar malas noticias, y en ocasiones hay una gran discordancia de la percepción de la realidad entre los padres y el personal sanitario. La familia necesita información veraz y continuada de la situación del niño para disminuir la ansiedad del ingreso y, en muchas ocasiones, hay una pérdida de perspectiva entre la gravedad del paciente y la información recibida, lo cual genera bastante malestar cuando el paciente fallece. Asimismo, reiteran la necesidad de mantener cierto grado de esperanza para poder sobrellevar la situación.
En cuanto a las normas y horarios, los padres consideran que deben flexibilizarlas y valoran positivamente que otros familiares puedan entrar a despedirse del niño. Destacan la falta de un lugar apropiado que favorezca la necesidad de intimidad del momento.
El soporte ofrecido en el momento de la muerte se resume en el cumplimiento de una serie de trámites funerarios. Valoran la presencia del médico y la enfermera en el momento de la muerte, así como poder estar con el niño, cogerlo y despedirse.
El seguimiento posterior se describe como ausente y reclaman constantemente la necesidad de apoyo psicológico para este período.
En la literatura médica17-19 se identifican una serie de factores que hacen que los padres se inhiban a la hora de solicitar ayuda. Por un lado, se sienten en clara desventaja respecto a los profesionales de la UCIP en cuanto a conocimientos y capacidad de proporcionar cuidados a su hijo enfermo y, por otro lado, piensan que el niño es el único que debe recibir toda la atención y no quieren desviarla hacia ellos bajo ningún concepto.
En el año 1991 se publicó en Londres una guía clínica20 que animaba a las autoridades sanitarias de los hospitales a instaurar una red de apoyo para ayudar a los padres a hacer frente al sentimiento de pérdida y duelo tras la muerte de un hijo. Ello implica que el personal sanitario debe estar entrenado en habilidades de comunicación y cuidado (counselling) para dar la noticia y proporcionar apoyo, para solicitar el examen post mortem, etc.; en segundo lugar, se insiste en la importancia de que los padres se impliquen en los cuidados y participen de la muerte de su hijo garantizando la privacidad del momento. Por último, se ofrece la posibilidad de mantener contacto con el hospital para aclarar todos los aspectos que necesiten saber acerca del proceso de la enfermedad y cuidados recibidos. Sin embargo, llama la atención la ausencia de documentos escritos en los hospitales que apuesten por el cuidado centrado en la familia-paciente, lo cual implica que no se encuentra dentro de las prioridades de estos centros.
En cuanto a los profesionales, en todas las reuniones se pone de manifiesto la falta de formación y recursos a la hora de afrontar aspectos relacionados con la muerte de los pacientes y el trato con las familias en estos casos. En el trato con las familias, se refiere una mayor dificultad en el manejo de emociones, como la rabia o la ira, ante determinadas situaciones y diagnósticos, así como la dificultad de entablar la comunicación y apoyo en estos casos.
Como aspecto propio de la UCIP, destaca el contacto continuo con el sufrimiento y la muerte que habitualmente se maneja con evitación y distanciamiento para tratar de atenuar la sobrecarga emocional que supone.
Por último, poner de relieve la insatisfacción del personal sanitario en cuanto la ausencia de reconocimiento de la labor realizada y la dificultad de comunicación entre los distintos estamentos, sobre todo entre las personas que llevan más años.
El síndrome de desgaste profesional (burnout) es un trastorno adaptativo crónico que condiciona alteraciones importantes de la conducta laboral. Recientemente, en la revista Anales Españoles de Pediatría, se ha publicado un artículo de López et al21 en el que se recoge su prevalencia entre el personal asistencial pediátrico del Hospital Clínico Universitario de Santiago de Compostela medido mediante un cuestionario dirigido a 127 personas. Según la escala utilizada, se detecta que este trastorno aparece en un porcentaje considerable de personas (40,6%) con un bajo grado de realización personal, despersonalización y cansancio emocional. La prevalencia del síndrome de burnout se ha analizado entre los intensivistas pediátricos españoles en la misma revista en el año 200022, se sitúa en valores medios y destaca con especial relevancia la falta de realización personal.
Todo este proyecto ha generado una cultura de sensibilización por parte de los profesionales y un interés por los aspectos más humanos de la medicina dentro de la UCIP y ha abierto un campo de enormes posibilidades con nuevas líneas de trabajo ajustadas a las necesidades de padres y profesionales. Las siguientes medidas de mejora planteadas en la unidad son la realización de un manual de atención para las familias de niños con secuelas o enfermedades crónicas tras el alta hospitalaria y el establecimiento de un plan de intervención psicológica para ambos.