Introducción
La sociedad española, como las de otros países europeos, está actualmente inmersa en un proceso de discusión sobre los contenidos y límites de lo que ha venido a denominarse "muerte digna". Esta discusión tiene muchos frentes diferentes. Por ejemplo, existe un debate abierto acerca de si puede hablarse o no de la "muerte digna" como un "derecho", incluso de un derecho humano de tercera generación1. Este debate afecta también a los contenidos concretos de ese presunto derecho. Hay unanimidad en la idea de que uno de ellos es, necesariamente, el derecho a acceder a cuidados paliativos de alta calidad2. Pero existe una enorme confrontación sobre la posibilidad de que otro contenido sea el derecho a escoger libremente el momento y la forma de la propia muerte. Todo ello arrastra automáticamente una polémica acerca de los deberes que en los demás profesionales sa nitarios y sistemas de salud sobre todo genera el recono cimiento de este derecho. Y por supuesto, acerca de las implicaciones jurídicas constitucionales, penales, civiles, administrativas e incluso laborales de dicho reconocimiento en función de los contenidos que se le atribuyan. Existe además una gran preocupación en torno a los mecanismos adecuados para garantizar el respeto adecuado al contenido y los límites de su ejercicio y, por lo tanto, para evitar abusos. La discusión afecta también al sentido interno de las profesiones sanitarias, el debate sobre los fines que dan sentido a su actividad y sus implicaciones deontológicas, incluida la posibilidad ejercer la objeción de conciencia. Por supuesto, las morales religiosas son uno de los polos que se han mostrado más activos en este proceso de debate, pero no sólo; la discusión ha entrado de lleno en la arena de los posicionamientos filosóficos, antropológicos, sociológicos, jurídicos y políticos.
Pero una de las grandes dificultades de todos estos debates es la de los términos, la de las palabras y su significado. El mismo término "muerte digna" dista de estar totalmente aclarado. Pero sin duda la palabra más importante de todas, la aparentemente más polisémica y cargada de valor, tanto en un sentido positivo como negativo, es la palabra "eutanasia". Noticias periodísticas, debates televisados, tertulias de radio, artículos académicos, encuestas de opinión, etc., atribuyen con frecuencia significados completamente diferentes a dicha palabra, con lo que los juicios morales y jurídicos que reflejan suelen ser distintos y, a menudo, contrapuestos. Por lo tanto, parece necesario un importante esfuerzo colectivo por aclarar significados, precisar términos, descalificar usos abusivos de las palabras. Y es que ser precisos con el lenguaje es un requisito imprescindible para garantizar procesos de deliberación moral cuyo resultado tenga sentido para los participantes en él y para los afectados por él. Argumentar en serio, en ética, en derecho, en política, exige un acuerdo mínimo sobre el significado de los términos que se usan. Y en un mundo globalizado y multicultural como el que vivimos, esto parece ser, cada vez más, al mismo tiempo tan urgente como inevitable. Sin ese mínimo metodológico estamos abocados al escenario de la confusión permanente.
Esto es una paradoja interesante para el mundo de la bioética. Esta disciplina nació en Estados Unidos a finales de los años sesenta, en buena medida como reacción al callejón sin salida en el que en aquella época se encontraba la discusión ética, la filosofía moral en el mundo anglosajón. La filosofía analítica había acabado por atrapar a la filosofía moral en un círculo eterno de discusión académica en torno al significado de las palabras, la metaética, y se había abandonado toda pretensión de construir un enfoque normativo de la disciplina, algo que permitiera entender, criticar y transformar el mundo real de los seres humanos. Así, como dice Albert Jonsen, "mientras la filosofía moral se empeñaba con cuestiones metaéticas, el Holocausto, los juicios de Núremberg, Hiroshima y la carrera nuclear, la caza de brujas de McCarthy y los Informes de Kinsey se sucedían, sin que apenas se oyera más que un susurro de los practicantes de la metaética"3. Por eso, la bioética vino a poner en la mesa la urgente necesidad de articular de forma práctica, y no sólo teóricamente, el acelerado desarrollo científico-tecnológico y el respeto a la vida en el planeta, y en su aplicación clínica, la necesidad de adecuar la medicina científica en expansión, con el respeto debido a los seres humanos. Responder a las preguntas sobre qué hacer en casos concretos, más que aclarar el sentido último de los términos, ése era el horizonte de sentido que animó la aparición de la bioética4.
Pero ahora sabemos que la vida moral del ser humano es siempre más compleja e integral que nuestra capacidad racional para encerrarla en una única teoría, en un solo discurso. La experiencia moral es como un gran poliedro con multitud de caras, y para ver cada una de ellas se necesita un enfoque diferente. Todos ellos son necesarios, todos son insuficientes por sí solos, todos son complementarios. Por eso, en estos últimos años la bioética ha redescubierto con fuerza que también necesita alguna forma de análisis lingüístico. No es que se pretenda, como creían los antiguos analíticos y positivistas, que la simple aclaración de los términos acabará por disolver los conflictos morales. Esa sería, de nuevo, una posición unilateral e ingenua. Pero sí parece imprescindible esa labor de clarificación para poder afrontar, en un segundo momento, la construcción de argumentos y la deliberación sobre ellos. De lo contrario, la discusión deviene en torre de Babel, en diálogo fracasado. La polémica en torno a la "muerte digna" pone bien a las claras de manifiesto esta necesidad.
Por eso el objetivo de este trabajo es contribuir a una aclaración lingüística teórica y práctica sobre el significado que, en nuestra opinión, debería darse a determinadas palabras en el debate sobre la "muerte digna", mejor dicho, sobre el uso apropiado de ellas en contextos prácticos. De forma complementaria, se harán recomendaciones sobre usos inapropiados y sobre términos que, a nuestro entender, deberían ser evitados por confusos. Por último, se señalará el grado de acuerdo ético y jurídico que, en nuestra opinión, se ha logrado ya en España sobre la corrección o incorrección de las actuaciones que cada una de esas palabras describe. Como se verá, a nuestro parecer, una vez que se despejan las polémicas terminológicas, se descubre que los acuerdos éticos y jurídicos son ya mucho más numerosos que los puntos de controversia. Este acuerdo debe entenderse en un sentido general, como la construcción de un espacio de ética civil que establece lo que dentro de una sociedad se entiende, en un momento determinado, como formas de respetar la dignidad de todos los seres humanos, y que por eso es refrendado mediante normas jurídicas que lo protegen. Esto no quiere decir que todos y cada uno de los ciudadanos o profesionales sanitarios españoles lo vean necesariamente así. Puede haber personas que, desde posiciones morales particulares, piensen que las actuaciones aquí etiquetadas como éticas no serían aceptables para ellos, lo que las llevaría a plantear una objeción de conciencia. Tales posiciones son perfectamente legítimas, siempre y cuando se respeten al mismo tiempo los derechos, en el sentido ético y jurídico, de los pacientes afectados.
Las palabras adecuadas para nombrar los casos
Pueden identificarse cinco escenarios como los más relevantes en relación con la toma de decisiones clínicas al final de la vida. En todos ellos el proceso de toma de decisiones clínicas debe realizarse en el marco de la teoría general del consentimiento informado, entendida como toma de decisiones compartidas. Una buena decisión clínica es siempre el fruto de una ponderación cuidadosa de elementos diversos: la indicación, el pronóstico, el horizonte temporal, los deseos del paciente, la opinión de su representante, el contexto familiar, los condicionantes asistenciales o sociales, etc. Lo que plantean los escenarios son situaciones arquetípicas donde hay uno o varios de estos elementos se convierten en los principales, en el hilo conductor del proceso de toma de decisiones, y los demás pasan a un plano secundario, aunque no por ello se deba obviarlos. Los escenarios son: eutanasia y suicidio asistido, limitación del esfuerzo terapéutico, rechazo de tratamiento, sedación paliativa y suspensión de atención médica por fallecimiento. Veamos a continuación cada uno de ellos.
Eutanasia y suicidio asistido
La palabra eutanasia es la reina de la discordia y la confusión en los debates en torno a la muerte digna. Eutanasia es una bella palabra que, como es bien sabido, etimológicamente tan sólo significa buena muerte. Es una constante histórica de las sociedades y culturas humanas el haber buscado modos muy diversos de procurar el "bien morir" a sus miembros5. Por lo tanto, el debate tal y como lo conocemos actualmente arranca, en realidad, cuando la búsqueda de la buena muerte comienza a convertirse en una práctica medicalizada, es decir, como integrante de una función profesional definida, el papel del médico. Y por ello la discusión moderna en torno a este término está profundamente marcada por la crisis general del modelo clásico de ejercicio de dicha función, el modelo paternalista, y por los condicionantes científico-tecnológicos en que se despliega, esto es, la medicina tecnificada6. Es decir, la introducción de la idea de autonomía de las personas para tomar sus propias decisiones y su aplicación al contexto de las decisiones clínicas, y la capacidad creciente de intervención de la medicina en la vida y la muerte de las personas han configurado, durante el siglo xx, un escenario para el debate sobre la "eutanasia" radicalmente nuevo y distinto del de los siglos anteriores.
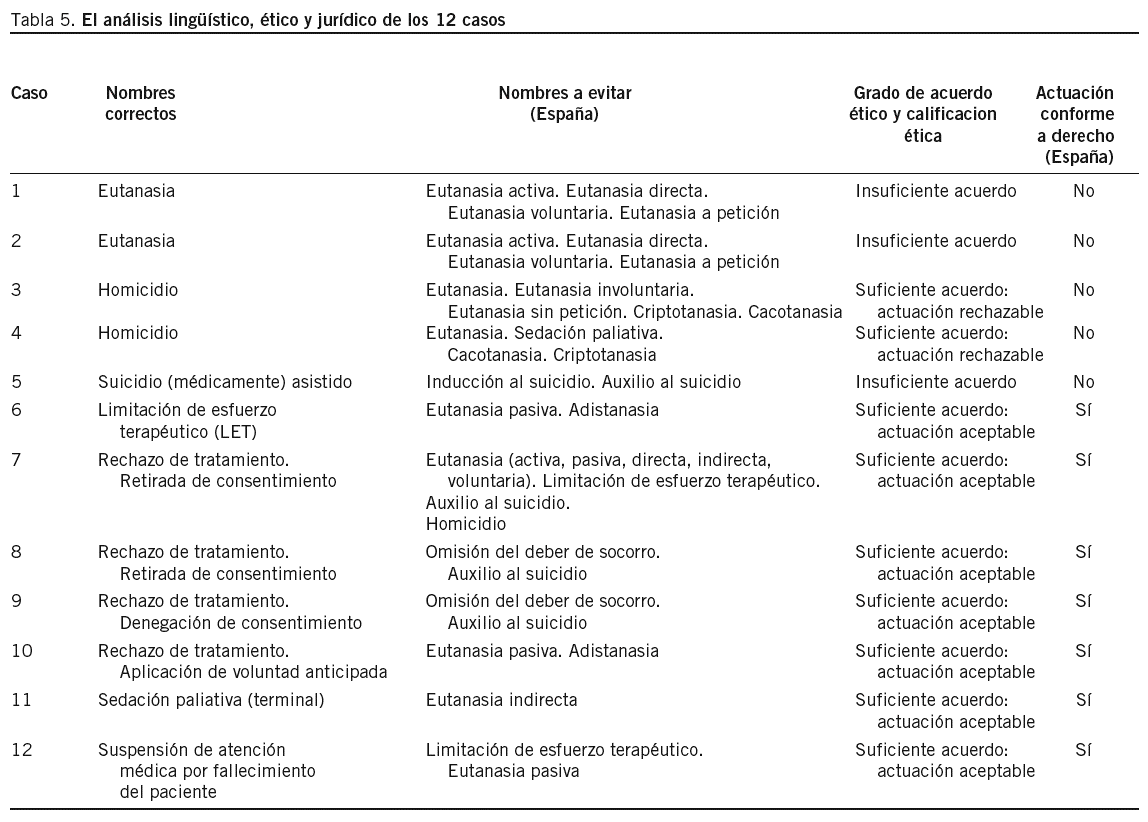
La complejidad de los matices en torno a la "eutanasia" en la era moderna impulsó el uso de adjetivos para tratar de diferenciar los diferentes tipos de actuaciones "eutanásicas" que los profesionales sanitarios podían realizar. Y cuando los adjetivos resultaron insuficientes, comenzaron a crearse palabras alternativas7-9. En la tabla 1 se recoge una lista de estos adjetivos y neologismos. Todavía hoy en día hay expertos en bioética o en derecho que utilizan esta terminología. La que quizá sigue siendo más utilizada es la distinción entre eutanasia "activa" y "pasiva". El único neologismo admitido por la Real Academia Española es "distanasia", que el Diccionario de la Lengua Española define como "tratamiento terapéutico desproporcionado que prolonga la agonía de enfermos desahuciados".
Pero el resultado de todas esas distinciones y palabras no ha sido más que generar una enorme confusión en los profesionales, los ciudadanos y los medios de comunicación e impedir la progresión real del debate de forma sensata. Por eso, ha llegado el momento de abandonarlas definitivamente. La propia Organización Médica Colegial y la Sociedad Española de Cuidados paliativos ya abogaron por ello en 200210.
En la tabla 2 se recogen algunas de las palabras que se entrecruzan en los debates sobre la eutanasia y que deben ser utilizadas con propiedad. La más importante es la propia palabra eutanasia, de la que debe hacerse un uso restringido para referirse a las actuaciones que:
Producen la muerte de los pacientes, es decir, que la causan de forma directa mediante una relación causa-efecto única e inmediata.
Se realizan a petición expresa, reiterada en el tiempo, e informada de los pacientes en situación de capacidad.
En un contexto de sufrimiento, entendido como "dolor total", debido a una enfermedad incurable que el paciente experimenta como inaceptable y que no ha podido ser mitigado por otros medios, por ejemplo mediante cuidados paliativos.
Son realizadas por profesionales sanitarios que conocen a los pacientes y mantienen con ellos una relación clínica significativa.
Cuando, en este contexto, la actuación del profesional se limita a proporcionar al paciente los medios imprescindibles para que sea él mismo quien se produzca la muerte, se habla de suicidio médicamente asistido o suicidio asistido sin más.
En general, el debate actual circunscribe estas actuaciones a la práctica de los profesionales sanitarios, no de los ciudadanos en general. Es decir, el debate se centra en si puede o no llegar a formar parte de las atribuciones profesionales de los sanitarios realizar este tipo de actuaciones, que buscan el alivio del sufrimiento mediante la producción de la muerte11. En algunos países de nuestro entorno, como Holanda o Bélgica, Luxemburgo, la sociedad, la ciudadanía y los profesionales así lo han asumido12. El suicidio médicamente asistido está también regulado en el estado norteamericano de Oregón, donde la eutanasia sigue siendo delito13. Un caso particular es el de Suiza, donde la eutanasia está penalizada, como en Oregón, pero en cambio puede realizarse tanto suicidio médicamente asistido como auxilio al suicidio, es decir, que no siempre y necesariamente tiene que realizarse en un contexto médico.
Es un requisito imprescindible para hablar de eutanasia que exista una petición expresa y reiterada del paciente. Que no haya consentimiento informado expreso del paciente hace que la actuación del profesional deba ser etiquetada sin más como homicidio. Habitualmente, dado que se realiza en un contexto de sufrimiento intenso, y lo que pretende el profesional es, en última instancia, el alivio de ese sufrimiento, quizá podría añadírsele la atenuante de la "compasión". Pero en cualquier caso parece que existe acuerdo general en que el homicidio es siempre, en principio, una actuación contraria a la ética, y por supuesto jurídicamente punible según el Código Penal, con o sin atenuantes.
Por ello, las expresiones "eutanasia voluntaria" y "eutanasia involuntaria" son innecesarias y confusas. La eutanasia siempre es, por definición, voluntaria, y la eutanasia involuntaria no es eutanasia, sino homicidio. Lo mismo puede afirmarse de expresiones como "eutanasia directa" o "eutanasia activa", pues la eutanasia es, por definición, siempre ambas cosas y el problema de las contrarias, "indirecta" o "pasiva", es que no son eutanasia. Todas estas expresiones, adjetivos y neologismos deberían ser abandonados en aras de la precisión y la claridad.
Por lo tanto, resulta especialmente imprecisa y necesitada de cambio urgente la definición que de eutanasia proporciona el Diccionario de la Lengua Española de la Real Academia Española: "Acción u omisión que, para evitar sufrimientos a los pacientes desahuciados, acelera su muerte con su consentimiento o sin él". También sería conveniente que mejorara la utilización que de la palabra "eutanasia" hace el Catecismo de la Iglesia Católica14 (tabla 3). En la misma línea debería ser revisada la entrada "eutanasia" en Wikipedia, que resulta ambigua por el uso de los calificativos antes comentados15. Asimismo, los programas de eliminación de discapacitados físicos o mentales de la Alemania nazi no deberían ser llamados de "eutanasia", sino de homicidio o asesinato eugenésico o, si se quiere, dado el intento de exterminación total de todos los pertenecientes a esos grupos humanos, de genocidio eugenésico. Por último, el uso de la palabra "eutanasia" en el mundo de la práctica veterinaria para referirse al sacrificio de animales lesionados, enfermos o viejos es también muy desafortunado y aumenta la confusión de los ciudadanos.
Los términos "eutanasia" y "suicidio médicamente asistido" no están recogidos como tales en el Código Penal español. Sin embargo, las actuaciones que anteriormente hemos expuesto para caracterizar la "eutanasia" encajan en el tipo penal descrito en el artículo 143.4 del Código Penal (CP) (tabla 4), que le asigna penas atenuadas. La ubicación es significativa, puesto que el artículo 143 regula en su conjunto las formas de participación en el suicidio de otro y, por otra parte, este artículo se encuadra en el Título Primero del Libro segundo del CP. Ese título, que abarca los artículos 138 a 143, se denomina "Del homicidio y sus formas". Así pues, en el momento presente, lo que aquí denominamos "eutanasia" sería, para nuestro CP, una forma especial de homicidio que implica un modo singular de participación en el suicidio libre y voluntario de otra persona en unas circunstancias determinadas. La persona que realiza este acto no tiene que ser necesariamente, según este artículo, un profesional sanitario. El encuadre exacto del "suicidio médicamente asistido" en el tipo del artículo 143.4 CP también es complejo, puesto que la conducta tipificada es la de cooperación con actos "necesarios" a la muerte del paciente, y a veces, en el contexto del suicidio asistido, resulta difícil diferenciar estos actos de los que no lo son. En cualquier caso actualmente, salvo error u omisión por nuestra parte, no existe ninguna condena en España amparada en el artículo 143.4 CP, lo que hace difícil saber la interpretación exacta que la jurisprudencia dará a ese artículo a la hora de aplicarlo.
En nuestro país, como en otros países europeos, existe actualmente un debate abierto sobre la admisibilidad o no de la eutanasia y el suicidio asistido en términos de ética civil. En 2002, una encuesta del Centro de Investigaciones Sociológicas a los médicos españoles encontró que un 41,5% de los encuestados creía que debía cambiarse la ley para permitir a los enfermos terminales capaces pedir y recibir el suicidio asistido por un médico y/o la eutanasia16. Otra encuesta de 2006 del Instituto de la Juventud a los jóvenes españoles encontró que un 76% de los encuestados estaban a favor de ayudar a morir a los enfermos terminales si lo solicitasen17. Y un 51% de los 175 profesionales que contestaron una encuesta en el 6.o Congreso Nacional de la Sociedad Española de Cuidados Paliativos en junio de 2006 "apoyarían" o "probablemente apoyarían" una ley que despenalizase la eutanasia18.
Sin embargo, no parece que haya un consenso ético suficiente al respecto. Hay grupos de ciudadanos privados, como la asociación federal Derecho a Morir Dignamente19, el Instituto Borja de Bioética20 o el Observatorio de Bioética y Derecho21, y órganos de carácter público como, por ejemplo, el Comité Consultivo de Bioética de Cataluña22, que abogan activamente por su admisibilidad ética y jurídica en determinadas circunstancias. Sin embargo, hay otros colectivos no menos relevantes que no lo consideran aceptable. Por ejemplo, el Código de Ética y Deontología Médica 1999 de la Organización Médica Colegial (OMC) dice en su artículo 27.3 que "el médico nunca provocará intencionadamente la muerte de ningún paciente, ni siquiera en caso de petición expresa por parte de éste". Menos directo, aunque también opuesto, es el pronunciamiento del Código de Deontología del Consejo de Colegios de Médicos de Cataluña (artículo 70)23.
La Iglesia Católica oficial española, desde los presupuestos de su moral religiosa, también mantiene desde siempre una postura radicalmente contraria a su admisibilidad ética y jurídica24,25. Su postura ante este problema es sustancialmente equiparable a la de las otras iglesias cristianas y a las grandes religiones: judaísmo, islamismo, budismo, hinduismo26. Hay, sin embargo, algunas confesiones cristianas que la aprueban en determinados casos. Algunos teólogos católicos también han mostrado posturas discrepantes de la oficial28.
En lo que sabemos, ninguna de las asociaciones de bioética relevantes en España (Asociación de Bioética Fundamental y Clínica, Asociación Española de Bioética y Ética Médica, Sociedad Internacional de Bioética y Associaciò de Bioètica i Dret) ni de las de derecho sanitario (Asociación Española de Derecho Sanitario y Asociación de Juristas de la Salud) se ha pronunciado oficialmente acerca de esta materia, aunque sí lo hayan hecho muchos de sus miembros a título individual. En resumen, parece que el debate social, tan inevitable como necesario, debe proseguir con libertad, respeto a todas las posiciones, precisión en el uso del lenguaje y seriedad en los argumentos.
Limitación del esfuerzo terapéutico
La limitación del esfuerzo terapéutico (LET) es retirar (en inglés, withdraw) o no iniciar (en inglés, withhold) medidas terapéuticas porque el profesional sanitario estima que, en la situación concreta del paciente, son inútiles o fútiles, ya que tan sólo consiguen prolongarle la vida biológica, pero sin posibilidad de proporcionarle una recuperación funcional con una calidad de vida mínima. Esta expresión, en cierta medida otro neologismo, ha hecho fortuna en nuestro medio y está relativamente consolidada, aunque siempre puede haber profesionales que preferirían otros términos.
En cualquier caso, retirar o no iniciar dichas medidas permite a la enfermedad concluir su victoria sobre la vida del enfermo. Por lo tanto, es la enfermedad lo que produce la muerte del enfermo, y no la actuación del profesional. La LET "permite" la muerte en el sentido de que no la impide, pero en ningún caso la "produce" o la "causa". Esta diferencia entre "permitir" la muerte y "producir" la muerte es clave, pues es lo que separa la LET de la eutanasia. Y es lo que se trataba de reflejar mediante la clásica distinción entre eutanasia pasiva y activa29. Sin duda esta distinción conceptual debe mantenerse, pero los términos deben ser modificados para evitar mantener la eterna confusión entre lo que es y lo que no es eutanasia. Lo mismo cabe decir de los términos adistanasia o antidistanasia, que deberían ser relegados al baúl de los recuerdos.
El juicio clínico sobre la futilidad de una medida no es fácil pues, como siempre en medicina, no hay criterios matemáticos ni certezas tranquilizadoras30. Pero en cualquier caso, cuando un profesional, tras una evaluación ponderada de los datos clínicos de que dispone, concluye que una medida terapéutica resulta fútil, no tiene ninguna obligación ética de iniciarla y, si ya la ha iniciado, debería proceder a retirarla. De lo contrario estaría entrando en lo que se ha denominado obstinación terapéutica31, actuación anteriormente conocida con los desafortunados nombres de "encarnizamiento terapéutico" o "ensañamiento terapéutico", o con el de "distanasia", término más moderno y aceptado por la Real Academia. Obviamente estas actuaciones no son sino mala práctica clínica.
Es importante insistir en que la evaluación sobre la futilidad de un tratamiento es un juicio clínico de los profesionales basado en criterios de indicación y pronóstico. Sin lugar a dudas, como ya hemos comentado anteriormente, la decisión final deberá ponderar además otros elementos como, por ejemplo, la propia opinión del paciente capaz, la del paciente incapaz a través de su voluntad anticipada o la de un consentimiento por representación realizado por sus familiares. Pero la base principal de una decisión de LET es siempre un juicio clínico prudente realizado por los profesionales. Su aplicación exige además que éstos desplieguen estrategias de comunicación y negociación adecuadas con el paciente y la familia, de tal forma que puedan asumir adecuadamente la situación sin tener en ningún momento sensación de ser abandonados por los profesionales32.
La práctica de la LET es muy común en las unidades de cuidados intensivos de todo el mundo, también de las españolas33, y parece que hay un consenso ético suficiente en torno a su práctica34. Incluso se lo considera un estándar de calidad35. También en geriatría o en cuidados paliativos tiene cabida su práctica36. Por su parte, el artículo 27.2 del Código de Ética y Deontología Médica 1999 de la OMC establece la corrección deontológica de la práctica de la LET. Por su parte, la Iglesia Católica entiende que los medios fútiles son "desproporcionados" y que en tal situación no hay obligación moral de mantenerlos (tabla 3). Quizá el único punto donde no haya un acuerdo ético tan amplio es en lo relativo a la LET que implica retirar la alimentación y la hidratación artificial, sobre todo cuando ésta se realiza mediante sistemas sencillos como la sonda nasogástrica, pues hay personas que pueden interpretarlo como una medida de confort y cuidado básico que debe mantenerse siempre, salvo que el paciente haya expresado lo contrario37,38.
En cualquier caso, es importante señalar que existe acuerdo prácticamente unánime entre los juristas acerca de que la LET no está tipificada por el artículo 143 CP39,40. Tampoco por el artículo 196 CP, que tipifica el delito de omisión del deber de socorro de los profesionales. La LET, como resultado de un proceso de valoración clínica ponderada, e incluso colegiada entre diferentes profesionales, sobre el grado de adecuación, proporcionalidad, necesidad o futilidad de una determinada intervención médica, no es una práctica contraria a la ética, no es punible, no es eutanasia y es buena práctica clínica41.
Rechazo de tratamiento o denegación de consentimiento
Así como en la toma de decisiones de LET el peso principal de la decisión recae en el profesional, en las decisiones de rechazo de tratamiento o denegación de consentimiento el protagonismo total corresponde al paciente.
El rechazo de tratamiento forma parte de la teoría general del consentimiento informado, que es el modelo de toma de decisiones vigente en la bioética moderna42. Así lo establecen con toda claridad documentos de consenso ético tan relevantes como la Declaración Universal sobre Bioética y Derechos Humanos de la UNESCO (2005)43 o el Convenio para la protección de los Derechos humanos y la dignidad del ser humano con respecto a las aplicaciones de la biología y la medicina del Consejo de Europa44. Los códigos deontológicos de medicina y enfermería vigentes en España también lo consideran así. El artículo 9.2 del Código de Ética y Deontología Médica 1999 de la OMC dice que "el médico ha de respetar el derecho del paciente a rechazar total o parcialmente una prueba diagnóstica o el tratamiento" y que "deberá informarle de manera comprensible de las consecuencias que puedan derivarse de su negativa".
Por lo tanto, este modelo ético de toma de decisiones postula que los pacientes pueden ejercer siempre su autonomía moral y tomar las decisiones que estimen convenientes respecto a su cuerpo o su salud. Sólo en situaciones excepcionales, como el peligro para la salud pública o ante una emergencia vital súbita e inesperada que no permite demoras en la atención y cuando no haya constancia previa de las preferencias del paciente, los profesionales pueden actuar sin su consentimiento.
Las decisiones autónomas de los pacionales como el más beneficioso para su situación clínica. Obviamente el rechazo de la propuesta de los profesionales puede implicar la posibilidad de que el paciente ponga en serio peligro su salud o su vida.
Con todo, a pesar de que en teoría existe en nuestro país un consenso ético generalizado sobre esto, su implantación real ha resultado trabajosa. Todavía hoy el consentimiento informado está rodeado de mitos y confusiones notables45. Ha sido especialmente dificultosa la aceptación por algunos ciudadanos, profesionales, moralistas y jueces de la libertad de las personas para tomar decisiones que pongan en claro riesgo su vida. Todavía hay profesionales con reticencias a aceptar que sus obligaciones éticas respecto a sus pacientes terminan cuando les han ofrecido información detallada y consejo reiterado sobre las intervenciones que estiman más beneficiosas para su problema de salud. Cuesta aceptar que, por más indicadas que estas intervenciones estén, los profesionales no tienen ninguna obligación ni ética ni jurídica de aplicarlas si el paciente las rechaza, y más costoso aún es aceptar que, en cambio, sí tienen obligación de retirarlas si ya las habían iniciado. A este respecto resulta paradigmática la histórica discusión en torno al rechazo de sangre por parte de los pacientes de la confesión religiosa de los testigos de Jehová46, que debería ser definitivamente superada en su enfoque general aunque, como en todo, siempre puedan producirse situaciones concretas ética y jurídicamente conflictivas que deberán ser valoradas individualizadamente47.
En cualquier caso, hoy puede decirse con toda claridad que este modelo ético de toma de decisiones tiene en nuestro país pleno respaldo jurídico en la vigente Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. Con respecto al rechazo de tratamientos, en su artículo 2.3 y 2.4 dice lo siguiente: "el paciente o usuario tiene derecho a decidir libremente, después de recibir la información adecuada, entre las opciones clínicas disponibles" y "todo paciente o usuario tiene derecho a negarse al tratamiento, excepto en los casos determinados en la Ley; su negativa al tratamiento constará por escrito". Y en el apartado 5 del artículo 8, consigna el derecho a revocar el consentimiento: "el paciente puede revocar libremente por escrito su consentimiento en cualquier momento".
Éste es el marco jurídico desde el que se ha argumentado el derecho de la paciente Inmaculada Echevarría a solicitar la desconexión de su respirador48, un caso que sin duda marca un antes y un después en la cristalización de un consenso ético y jurídico suficiente en torno al derecho a rechazar tratamientos. Bajo ningún concepto esta situación puede confundirse con la eutanasia o el suicidio asistido. Incluso dentro de la Iglesia Católica se ha interpretado mayoritariamente así. No hay más que leer el último párrafo del n.o 2278 del Catecismo (tabla 3). Por eso, las opiniones discrepantes de algunos obispos respecto a este caso son respetables pero, en todo caso, estrictamente personales y sin carácter magisterial vinculante u obligatorio para los creyentes católicos.
La situación de incapacidad del paciente no anula su derecho a rechazar tratamientos o denegar el consentimiento, pero sí cambia sustancialmente la forma en que puede ejercerlo. Ésta es, en tal situación, la del consentimiento por representación, en el que un tercero representante legal o persona con vínculos familiares o de hecho con el paciente toma las decisiones en lugar del paciente incapaz. Ese representante o familiar velará por realizar los deseos expresos del paciente. Si éstos no son conocidos, procurará reconstruir entonces, a partir de su conocimiento del paciente, lo que probablemente habría preferido y, si tampoco esto es posible, en última instancia buscará lo que se estime como mayor beneficio clínico para el paciente49.
Por ello es muy importante que las personas puedan expresar sus deseos anticipadamente. Y la mejor manera de hacerlo es mediante una voluntad anticipada o instrucción previa (coloquialmente conocida también como "testamento vital"), que en España están extensamente reguladas por el artículo 11 de la Ley 41/2002 y por la legislación autonómica, aunque con muchas lagunas50,51. El respeto de la voluntad anticipada, en una situación clínica claramente prevista por ella, en la que un paciente solicita la suspensión o no inicio de un tratamiento es, en principio, una obligación ética y jurídica vinculante para los profesionales, por encima incluso de sus opiniones sobre el posible beneficio clínico que se obtendría del mantenimiento de la medida. Esta obligación de respeto también está por encima de las opiniones de la familia o del representante designado por el propio paciente en su documento de voluntades anticipadas, ya que éste no podrá contravenir lo explicitado por el interesado si la situación está claramente incluida.
Sedación paliativa
Por sedación paliativa se entiende la administración de fármacos a un paciente en situación terminal, en las dosis y combinaciones requeridas para reducir su conciencia todo lo que sea preciso para aliviar adecuadamente uno o más síntomas pertinaces que le causan sufrimiento, contando para ello con su consentimiento informado y expreso o, si esto no es factible, con el de su familia o representante52. En nuestro país no así en los demás países europeos se suele considerar además un subtipo de sedación que se denomina sedación terminal o sedación en agonía. La única diferencia respecto a la anterior es que en este caso se administra a un paciente cuya muerte se prevé muy próxima porque está entrando en la fase de agonía. Pero entendemos que ello no implica diferencia alguna en el abordaje de los aspectos éticos y jurídicos.
La sedación paliativa es una práctica clínica que, si se realiza conforme a las indicaciones clínicas y prescripciones técnicas53, y contando con el consentimiento informado del paciente o de su representante, no debería ser considerada de un modo muy diferente de cualquier otra actuación médica. Es importante señalar que este consentimiento debe ser expreso, bien del propio paciente, bien de su representante; lo cual no quiere decir que tenga que ser necesariamente obtenido por escrito54. Hoy no parece ni ética ni jurídicamente adecuado aceptar el consentimiento presunto, implícito o tácito, a pesar de que la Sociedad Española de Cuidados Paliativos así lo ha admitido en alguna ocasión55.
Lo que hace aparentemente especial a esta actuación clínica es que uno de sus posibles efectos secundarios es que, por un mecanismo no del todo aclarado, puede contribuir a acortar el tiempo de vida del paciente. Por eso, para justificar esta práctica, y evitar la acusación de "eutanasia" encubierta, que como ya sabemos se ha bautizado con el rebuscado nombre de "criptotanasia", se ha acudido al uso de un antiguo principio moral, el "principio del doble efecto". Este principio dice que, cuando una determinada actuación tiene dos posibles efectos, uno positivo y otro negativo, si la persona actúa buscando intencionadamente el efecto positivo pero como consecuencia de ello se produce además, de manera no buscada, el negativo, la actuación es moralmente correcta. Este tipo de argumentos es el que subyace en el n.o 2279 del Catecismo de la Iglesia Católica (tabla 3), así como en el artículo 27.1 del Código de Ética y Deontología Médica 1999 de la OMC. Y es lo que ha dado lugar a atribuir a la sedación el confuso nombre de "eutanasia indirecta".
Quizá apelar a todo esto sea innecesario, pues todas las prácticas clínicas tienen efectos secundarios no deseados ni buscados, y no por eso se invoca continuamente este principio para justificar la conducta de los profesionales cuando esos efectos nocivos indeseables se producen56. Basta con actuar correctamente desde el punto de vista científico-técnico y contar con el consentimiento informado del paciente o su representante. Cuando así se hace, se actúa técnicamente y éticamente de manera correcta57,58 y conforme a Derecho, sin incurrir en el delito tipificado por el artículo 143 CP.
Suspensión de atención médica por fallecimiento
Los criterios de muerte encefálica están claramente definidos en Anexo I del Real Decreto 2070/1999 de extracción y trasplante de órganos59. Cuando un paciente los cumple, no iniciar o retirar todas las medidas terapéuticas de soporte vital no produce ni permite la muerte del paciente, porque en realidad ésta ya ha acontecido60. Si el paciente ya fallecido es candidato a ser donante de órganos, la única diferencia es que, antes de proceder a la desconexión final, se realiza una serie de intervenciones clínicas destinadas a posibilitar la conservación y la extracción de esos órganos. No hay aquí ningún tipo de conflicto ético ni jurídico ni cabe aquí hablar de eutanasia ni de limitación del esfuerzo terapéutico. Todas esas expresiones tienen sentido cuando se habla de pacientes vivos, no de personas ya fallecidas.
El citado Real Decreto también incluye la posibilidad de realizar la extracción de órganos de pacientes que cumplan criterios de muerte por parada cardiorrespiratoria. Como dice el mismo Real Decreto, "la irreversibilidad del cese de las funciones cardiorrespiratorias se deberá constatar tras el adecuado período de aplicación de maniobras de reanimación cardiopulmonar avanzada", siguiendo "los pasos especificados en los protocolos de reanimación cardiopulmonar avanzada que periódicamente publican las sociedades científicas competentes". Así pues, la suspensión de las medidas de reanimación se produce, igual que el caso de la muerte encefálica, cuando se constata el fallecimiento del paciente. La suspensión de éstas no es, por lo tanto, ninguna forma de eutanasia ni de limitación del esfuerzo terapéutico.
Otra situación distinta es el problema del grado de indicación de la reanimación, su posible caracterización como terapia fútil o la aplicación de órdenes de no reanimar a petición de un paciente capaz o a través de su voluntad anticipada en caso de incapacidad62. Estas actuaciones sí deben ser etiquetadas, bien como LET, bien como rechazo de tratamiento. Pero en ningún caso son formas de eutanasia.
Los casos para las palabras
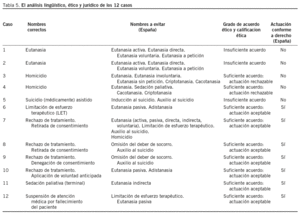
A continuación se presentan 12 casos de toma de decisiones al final de la vida. En la tabla 5 se resume la aplicación del marco de análisis lingüístico, ético y jurídico trazado en el apartado anterior. El foco prioritario del análisis es el profesional. Es su actuación la que se evalúa. Sin embargo, el relato de cada caso aporta suficientes matices como para darse cuenta de que una evaluación más completa debería incluir otros aspectos como, por ejemplo, todo lo relativo a la participación de la familia, el entorno social en que se produce, etc. Con toda seguridad un comité de ética asistencial entrenado haría aflorar estos matices en su proceso interno de deliberación y los plasmaría adecuadamente en su recomendación final63.
La mayor parte de estos casos son historias inventadas, aunque basadas en hechos habituales de nuestro medio sanitario, pero otras se inspiran de manera muy importante en casos reales, de nuestro país u otros, o en relatos muy conocidos en el mundo de la bioética. Así sucede por ejemplo con el caso 4, inspirado en el famoso relato It's over Debbie64; el caso 5, que recuerda al caso de Diane65, y el caso 7, que bebe de la historia real de Inmaculada Echevarría.
Caso 1
Enfermo de 66 años con carcinoma de pulmón avanzado. Mala respuesta a tratamiento. Situación terminal. Desde hace 2 meses en programa de cuidados paliativos domiciliarios. Conoce perfectamente su diagnóstico y su pronóstico. Control aceptable del dolor. Intensa experiencia de sufrimiento que no ha mejorado a pesar de tratamiento farmacológico y psicoterapéutico, y de apoyo espiritual. En el último mes ha solicitado de forma reiterada al médico que lo atiende que le ponga una medicación para terminar con su vida, porque no quiere continuar así y prefiere morir ya. El médico ha confrontado en cada ocasión al paciente para ayudarle a aclarar la autenticidad de su petición. También ha evaluado su grado de capacidad, que resulta adecuado. Le sugiere que hable con su familia al respecto, pero el paciente lo rechaza y le pide la más estricta confidencialidad. Finalmente ha accedido a su petición. Unos días después, tras revisar de nuevo si el paciente está seguro de sus deseos, procede a administrarle por vía intravenosa una medicación para sedarlo y, al poco rato, otra que le produce la muerte por parada cardiorrespiratoria de forma inmediata.
Caso 2
Mujer de 52 años con tetraplejía secundaria a accidente de tráfico 4 años antes. Entorno social de soporte adecuado. Vive en su domicilio, cuidada por su esposo y personal de ayuda a domicilio. No tienen hijos. Desde hace 1 año ha comenzado a decir, primero de forma ocasional y posteriormente de forma casi diaria, que no desea seguir viviendo en estas circunstancias. Se le ha ofrecido apoyo psicológico y espiritual. Su médico de familia ha hablado reiteradamente con ella sobre este deseo y ha evaluado su capacidad, que resulta adecuada. La enferma lo ha hablado con su marido que, aunque al principio tenía muchas resistencias, finalmente la apoya. Un día, de acuerdo con ambos, su médico procede a administrarle por vía intravenosa una medicación para sedarla y, al poco rato, otra que le produce la muerte por parada cardiorrespiratoria de forma inmediata.
Caso 3
Mujer de 83 años con una enfermedad de Alzheimer muy avanzada. Situación terminal (GDS 7). Imposibilidad de comunicarse con la paciente, que es totalmente incapaz. Sus familiares (un hijo casado y una hija soltera que la cuidaba en casa hasta hace 2 meses) opinan que está sufriendo mucho y que, por lo que conocían a su madre, creen que no habría deseado seguir viviendo en esas condiciones. Por ello afirman que lo mejor es ayudarla a morir. Así se lo hacen saber al médico de la residencia geriátrica donde está ingresada. El médico piensa que la paciente fallecerá pronto. Pero 3 semanas más tarde, ante la insistencia de los familiares, procede a administrarle por vía intravenosa una medicación para sedarla y, al poco rato, otra que le produce la muerte por parada cardiorrespiratoria de forma inmediata.
Caso 4
Mujer de 33 años con cáncer de ovario avanzado (estadio IV). Situación terminal. En programa de cuidados paliativos domiciliarios, ha sido ingresada por una insuficiencia respiratoria posiblemente secundaria a derrame pleural metastásico. A las tres de la madrugada sufre una grave crisis de disnea. Se avisa al MIR de guardia. La paciente está muy angustiada y, cuando entra el médico, le dice entrecortadamente: "Ayúdeme por favor a terminar con esto". El médico, muy impresionado por la situación de la paciente, a la que ve hoy por primera vez, y pensando que lo mejor es terminar con su sufrimiento ayudándola a morir, carga 60 mg de morfina en una jeringa y se los administra en bolo rápido por vía intravenosa. La paciente respira aliviada, después se queda poco a poco dormida. A continuación, el médico inyecta 2 g de fenobarbital intravenoso. Al rato se produce una parada respiratoria que acaba con la vida de la paciente.
Caso 5
Varón de 46 años con esclerosis lateral amiotrófica de rápida evolución. Buen entorno social de apoyo. Soltero, vive con unos tíos suyos, ya mayores, que lo cuidan. Actualmente el paciente tiene un deterioro neurológico moderado. Está en silla de ruedas pero todavía tiene suficiente movilidad de los brazos. Está preocupado por la manera en que se producirá su muerte y por la inevitabilidad de ésta. Plantea a su médico que desearía tener medicación para poder suicidarse en el caso de que perciba que la falta de control sobre su cuerpo alcanza un grado que él estime como inaceptable para él y su familia. El médico da apoyo emocional. Evalúa la estabilidad de los deseos y la capacidad del paciente para decidir. No está deprimido. Un mes más tarde, ante la reiterada petición del paciente, le facilita finalmente las recetas de los fármacos necesarios para suicidarse, y le explica la manera en que debe hacerlo de forma segura. Pasados 18 días, el paciente llama al médico y le pide que le ayude a preparar la medicación para suicidarse porque él sólo no puede, y además no quiere estar solo en los últimos momentos. El médico acude al domicilio, le ayuda y le acompaña. El paciente ingiere por sí solo libremente los fármacos y fallece.
Caso 6
Varón de 73 años con trasplante renal hace 20 años. Se le produjo un rechazo crónico tardío, por lo que actualmente está en programa de hemodiálisis por no ser candidato a trasplante. Presenta además una miocardiopatía no filiada etiquetada como moderada, en seguimiento por un médico privado. Tiene una calidad de vida aceptable, aunque su actividad física está muy limitada. Buen soporte familiar. Acude a urgencias por un cuadro de sepsis de origen desconocido, con muy mal estado general. Ingresa en UCI. En las primeras horas de evolución es preciso intubar al paciente por insuficiencia respiratoria y/o cardíaca severas, conectándole a ventilación mecánica. En las primeras 48 h el enfermo evoluciona con estabilidad hemodinámica y respiratoria progresiva, pero a costa de mantenerlo con soporte de medidas y cuidados intensivos, con sedación profunda. Analíticamente mejora progresivamente de la sepsis, pero los datos de ecocardiografía y función hemodinámica demuestran una miocardiopatía muy avanzada y los estudios de mecánica respiratoria señalan una restricción pulmonar severa. En la semana siguiente todos los intentos de retirar la ventilación mecánica son infructuosos. Tampoco se puede retirar la medicación vasoactiva porque se produce una gran hipotensión. Se informa a la familia de la situación del enfermo y de la aparentemente mala evolución por insuficiencia respiratoria y cardíaca. La familia dice que se haga todo lo que se pueda, pero que tampoco se le haga sufrir innecesariamente. Los médicos preguntan si había hecho una Instrucción previa o voluntad anticipada, pero les dicen que no. En la semana siguiente el estado clínico del paciente es el mismo. El equipo de la UCI revalora al enfermo en sesión clínica y decide plantear a la familia su decisión de retirar las medidas de soporte vital, porque no están siendo efectivas y sólo prolongan una situación que a todas luces no tiene retorno. La familia acepta la situación. Se procede a la retirada de la medicación vasoactiva y la desconexión de la ventilación mecánica. El paciente fallece.
Caso 7
Mujer de 59 años con distrofia muscular progresiva desde hace 23 años. Tetraparesia flácida y dependencia absoluta de la ventilación mecánica desde hace 11 años. Ingresada en una hospital de enfermos crónicos. No tiene familia. Hace 1 año comenzó a decir que no desea vivir en estas circunstancias, pero sólo de manera ocasional. Sin embargo, hace 1 mes solicitó por escrito al equipo médico que la atiende que se la sedara y después se la desconectara de la ventilación mecánica. El equipo médico ha dedicado estas semanas a valorar la autenticidad de los deseos de la paciente, su estabilidad en el tiempo y su grado de capacidad. También se han asegurado de que era consciente de que con toda probabilidad ello le produciría la muerte. Después, de acuerdo con la paciente, la han sedado y después han desconectado la ventilación mecánica. La paciente ha fallecido.
Caso 8
Varón de 67 años con carcinoma de páncreas irresecable quirúrgicamente. Actualmente en grado III. El paciente, bien informado, rechazó participar en un ensayo clínico, por lo que se inició quimioterapia convencional con gemcitabina. Control adecuado del dolor con opiáceos. Al finalizar el quinto ciclo su médico le comunicó que la respuesta al tratamiento estaba siendo "menor de la esperada", pero aun así "relativamente buena". Le animó a seguir con los siguientes ciclos porque "siempre hay que pelear hasta el final". El paciente tenía efectos secundarios como náuseas, astenia, anorexia, cefalea y mucositis de intensidad moderada-alta y que se controlaban sólo parcialmente con la medicación sintomática. La anemia y la neutropenia eran moderadas. Sin embargo, el paciente comentó a su médico que no deseaba continuar con el tratamiento, porque estaba muy cansado de todo y creía que no le compensaba, porque al final, más pronto o más tarde, fallecería. Prefería que se le dieran sólo cuidados paliativos y vivir tranquilamente los meses que le quedaran. El médico reconoció que las probabilidades de mejora eran bastante bajas, pero aun así insistió en los beneficios potenciales del tratamiento. El paciente dijo que le agradecía todos sus esfuerzos y su interés, pero que prefería vivir menos tiempo pero con mejor calidad. El médico propuso al paciente que lo pensara despacio y que antes de comenzar el siguiente ciclo volvieran a hablarlo. El día de la cita siguiente el paciente volvió a manifestar su deseo de suspender la quimioterapia. No había signos de depresión o incapacidad. El médico acabó por aceptar la petición y, con cierta sensación de fracaso, lo derivó a cuidados paliativos. Tres meses después el paciente falleció. Sólo recibió en ese tiempo cuidados paliativos domiciliarios, aunque consintió una cirugía biliar paliativa descompresiva.
Caso 9
Varón de 54 años, sin antecedentes de interés, salvo un episodio de colecistitis secundaria a colelitiasis que se resolvió con tratamiento médico. Acude a consulta de cirugía para programar colecistectomía por vía laparoscópica. Cuando se le entrega el formulario de consentimiento informado y lee que existe remota posibilidad de sangrado y posibilidad de necesidad de transfusión sanguínea, dice que él y toda su familia (su esposa y su hija de 23 años) son testigos de Jehová y que, por lo tanto, no desea que se le hagan transfusiones. El cirujano le comenta que, aunque es verdad que la posibilidad de sangrado es baja, ésta existe, y que se está asumiendo un riesgo innecesario para su salud y su vida. El paciente insiste en su rechazo. El cirujano le comenta entonces que tiene que comentar el caso con el anestesista, para ver si acepta realizar la intervención quirúrgica asumiendo esta situación. Dos semanas más tarde, en una nueva cita, el cirujano comenta al paciente el acuerdo del equipo de anestesia en la realización de la intervención, pero le pide que firme un formulario escrito específico de rechazo de la transfusión sanguínea. El paciente accede a ello y comenta que su familia está de acuerdo. La cirugía se realiza 1 mes más tarde. En el curso de la intervención se produce una complicación hemorrágica por rotura de una malformación vascular no esperada, con shock hipovolémico. Se lo traslada a la unidad de cuidados intensivos para tratar de remontar el cuadro, pero finalmente el paciente entra en fracaso multiorgánico y fallece a los 6 días. Siguiendo sus deseos, en ningún momento se utiliza sangre o hemoderivados para su tratamiento.
Caso 10
Mujer de 63 años, viuda, con antecedentes de hipertensión arterial. Sufre un ictus cerebral hemorrágico extenso y entra en coma. Ingresa en la UCI, estable hemodinámicamente y con respiración espontánea. A las 3 semanas empieza a hacer ciclos de vigilia y sueño con los ojos abiertos. Se le coloca tubo de gastrostomía para garantizar la adecuada hidratación y nutrición. Al cumplir el mes es trasladada a la planta de neurología con el diagnóstico probable de estado vegetativo persistente. Su hija de 32 años comenta que su madre había redactado y registrado legalmente 3 años antes un testamento vital, después de haber vivido la experiencia de tener que cuidar durante 2 años a una tía suya con demencia. Ese testamento dice lo siguiente:
"Si en un futuro estoy incapacitada para tomar o manifestar decisiones sobre mi cuidado médico, como consecuencia de mi deterioro físico y/o mental por (...) daños encefálicos graves (coma irreversible, estado vegetativo persistente), (...) y si a juicio de los médicos que entonces me atiendan (siendo por lo menos uno de ellos especialista) no hay expectativas de recuperación sin que se sigan secuelas que impidan una vida digna según yo lo entiendo, mi voluntad es que:
1. No sean aplicadas o bien que se retiren si ya han empezado a aplicarse medidas de soporte vital o cualquier otra que intenten prolongar mi supervivencia.
2. Se instauren las medidas que sean necesarias para el control de cualquier síntoma que puedan ser causa de dolor o sufrimiento.
3. Se me preste una asistencia necesaria para proporcionarme un digno final de mi vida, con el máximo alivio del dolor, siempre y cuando no resulten contrarias a la buena práctica clínica.
4. No se me administren tratamientos complementarios y terapias no contrastadas, que no hayan demostrado su efectividad para mi recuperación y prolonguen inútilmente mi vida".
En ese testamento vital, la enferma nombra a su hija como su representante. Por eso solicita que se le retire el tubo de gastrostomía a su madre y se le permita morir. Los profesionales le comentan que el diagnóstico de su madre todavía no está confirmado, y que debe esperarse varios meses para asegurar la irreversibilidad del cuadro. La hija acepta la espera. La enferma es trasladada 1 mes después a un hospital de crónicos concertado. Su situación se mantiene estable en los 6 meses siguientes, pero sin ningún signo de recuperación. Entonces el equipo médico que sigue a la paciente confirma el diagnóstico de estado vegetativo permanente. La hija dice entonces que ha llegado el momento de cumplir la voluntad de su madre, expresada claramente en su testamento vital. El equipo sanitario, tras debatirlo en sesión clínica, accede a esta petición y retira la gastrostomía. Mantienen sólo cuidados básicos de confort. La paciente fallece a los 6 días.
Caso 11
Mujer de 66 años con cáncer de mama en estadio IV. Múltiples metástasis hepáticas y óseas. Situación terminal. Está en programa de cuidados paliativos domiciliarios, con buen control de síntomas. Está bien informada de su enfermedad y es consciente de que su pronóstico es muy malo a corto plazo. Comenta al equipo que la atiende que la angustia mucho el momento de morirse, que le da mucho miedo. Los profesionales le ofrecen la posibilidad de darle sedación paliativa cuando se acerquen los últimos momentos. Le explican las ventajas e inconvenientes de esa terapia, incluyendo la posibilidad de que este tratamiento acelere la muerte. La paciente y su familia están de acuerdo. Dos semanas más tarde la paciente comienza con signos incipientes de insuficiencia hepática y renal. El equipo de paliativos se traslada al domicilio. La paciente está aún consciente, pero angustiada porque percibe que se acerca el final. Solicita ser sedada. El equipo procede a realizarla. La paciente fallece a las 24 horas.
Caso 12
Varón de 42 años que ha sufrido un accidente de moto, con traumatismo craneoencefálico severo. Entra en la UCI en coma espital, seropositivo para el VIH, VHB y VHC. En las horas siguientes aparecen criterios de muerte cerebral. Dado que no es candidato a ser donante de órganos, se suspenden todas las medidas de soporte vital, incluida la ventilación mecánica. Se produce parada cardiorrespiratoria.
Discusión
Este artículo pretende originar un consenso sustancial en torno al uso correcto de las palabras que facilite un debate serio y fecundo sobre la "muerte digna" y sus dimensiones éticas y jurídicas. Parece muy importante tratar de conseguir un consenso unánime en torno al empleo adecuado de la palabra "eutanasia". En nuestro opinión, sólo el escenario de la eutanasia y el suicidio asistido carece de acuerdo ético suficiente en la sociedad española, y está en el centro de la controversia actual sobre la "muerte digna". Sin embargo, a nuestro parecer, en los otros cuatro escenarios expuestos, que no son en ningún caso formas de eutanasia, sí existe ya un amplio grado de acuerdo ético y jurídico que ampara las actuaciones de los profesionales. Por eso creemos que deberían considerarse, en general, al margen de dicha controversia.
En cualquier caso, para facilitar todavía más un debate colectivo de calidad sobre esta materia necesitaríamos aún una cosa más: transparencia pública. Es necesario conocer mejor cómo mueren las personas en nuestro país, investigar cuántos lo hacen en cada uno de los cinco escenarios que aquí se han planteado, aclarar las actitudes y prácticas de los profesionales al respecto, etc. Hay ya algunos ejemplos de excelente investigación tanto científica66 como periodística en este campo67-69, pero obviamente es insuficiente. Necesitamos más investigaciones con metodología rigurosa, para poder hacer debates rigurosos. El gobierno holandés ha dedicado un enorme esfuerzo a investigar y arrojar luz sobre la forma en que los ciudadanos holandeses fallecen. Nadie puede dejar de reconocer que, independientemente del juicio moral que cada uno haga sobre la práctica de la eutanasia en ese país, al menos en esto deberíamos seguir su ejemplo. En nuestra opinión corresponde al Gobierno central y a las comunidades autónomas potenciar dicha investigación.
Conflictos de intereses
Los autores firmantes manifiestan no tener ningún conflicto de intereses respecto a lo expuesto en este trabajo.
Agradecimientos
Antes de ser remitido para su publicación, este texto fue enviado a un grupo de personas relevantes, pertenecientes a diferentes sensibilidades del mundo de la bioética y el bioderecho español. No se les pedía que avalaran todas y cada una de las palabras del artículo, sino que expresaran un apoyo a su enfoque general y al consenso en el uso de las palabras. Muchos de ellos realizaron comentarios que enriquecieron de forma importante el texto final. Con estas consideraciones, las personas que, a título personal, expresaron su apoyo explícito a este texto fueron: Abel, Francesc (Presidente del Institut Borja de Bioètica-Universitat Ramon Llull. Barcelona); Armengol Millans, Rogeli (Miembro del Comitè Consultiu de Bioètica de Catalunya. Barcelona); Bajo, Miguel (Catedrático de Derecho Penal de la Universidad Autónoma de Madrid); Beltrán Aguirre, Juan Luis (Presidente de la Asociación de Juristas de la Salud); Boladeras, Margarita (Catedrática de Filosofía del Derecho de la Universidad de Barcelona); Broggi, Marc Antoni (Miembro del Comitè Consultiu de Bioètica de Catalunya. Barcelona); Busquets, Josep M. (Secretario del Comitè Consultiu de Bioètica de Catalunya. Barcelona); Cabré i Pericas, Lluís (Secretario General de la Associació de Bioètica i Dret. Barcelona); Camps, Victoria (Presidenta del Comitè Consultiu de Bioètica de Catalunya. Barcelona); Casado, María (Directora del Observatori de Bioètica i Dret y titular de la Cátedra UNESCO de Bioética de la Universidad de Barcelona), De la Torre Díaz, Francisco Javier (Director de la Cátedra de Bioética de la Universidad Pontificia de Comillas. Madrid); De los Reyes López, Manuel (ex presidente de la Asociación de Bioética Fundamental y Clínica. Madrid); Gasull Vilella, María (Profesora de Bioética y ética de enfermería. EUE Hospital de la Santa Creu i Sant Pau. Barcelona); Garrido San Juan, Juan Antonio (Vicepresidente del Comité de Ética Asistencial del Área Sanitaria de Ferrol. A Coruña); González Moran, Luis (Profesor de Derecho Civil de la Universidad de Oviedo); Iraburu, Marga (Servicio de Medicina Interna. Hospital Virgen del Camino. Pamplona); Júdez Gutiérrez, Javier (Jefe de Área de la Fundación para la Formación e Investigación Sanitarias [FFIS] de la Consejería de Sanidad de la Región de Murcia); López Azpitarte, Eduardo (Catedrático de Teología Moral. Facultad de Teología. Granada); Marijuán Angulo, Mabel (Profesora de Bioética y Medicina Legal de la Universidad del País Vasco. Bilbao); Marín, Fernando (Vicepresidente de la Asociación Federal Derecho a Morir Dignamente); Martínez Urionabarrenetxea, Koldo (Presidente del Comité de Ética del Hospital de Navarra. Pamplona); Martínez, Sagrario (Vocal del Comité de Ética Asistencial del Hospital de Txagorritxu. Vitoria); Masiá, Juan (ex director de la Cátedra de Bioética de la Universidad Pontificia de Comillas. Madrid); Monzón, José Luis (Jefe de sección de Medicina Intensiva. Hospital San Pedro. Logroño); Paniker, Salvador (Presidente de la Asociación Federal Derecho a Morir Dignamente); Pérez Oliva, Milagros (Periodista del periódico El País); Puigpelat, Francesca (Catedrática de Filosofía del Derecho de la Universidad Autónoma de Barcelona. Barcelona); Puyol, Àngel (Profesor de Filosofía de la Universidad Autónoma de Barcelona. Barcelona); Seoane, José Antonio (Profesor de Filosofía del Derecho. Universidad de A Coruña. A Coruña); Terribas, Núria (Directora del Institut Borja de Bioètica-Universitat Ramon Llull. Barcelona); Trueba, Juan Luis (Presidente de la Asociación de Bioética Fundamental y Clínica. Madrid).