Dado que la prevalencia del síndrome metabólico (SM) entre la población con sobrepeso es alta, su riesgo cardiovascular es de gran magnitud y el grado de control en España es inadecuado, se llevó a cabo un estudio para evaluar la calidad asistencial prestada a estos pacientes. Diseño: estudio epidemiológico, transversal y multicéntrico.
Material y métodosÁmbito: 138 médicos de atención primaria de toda España. Participantes: pacientes ambulatorios de ambos sexos, mayores de 18 años, con un índice de masa corporal ≥ 25 y en cuyas historias constaran datos bioquímicos de los últimos 6 meses (glucemia basal, triglicéridos, colesterol de las lipoproteínas de alta densidad, presión arterial). Intervención: autoevaluación, retrospectiva, interna y con datos de proceso. Mediciones principales: grado de cumplimiento de 12 criterios de evaluación y descripción de los factores integrantes del SM.
ResultadosSe revisó a 2.280 pacientes, entre los que la prevalencia del SM fue del 53,2%. Los datos bioquímicos resultaron ser significativamente más elevados en los pacientes con SM y los factores de riesgo más prevalentes fueron: triglicéridos > 150 (49,6%), presión arterial sistólica > 140 (40,8%) y glucemia ≥ 126 (38,4%). El incumplimiento de pocos criterios, pero relevantes, justificó un elevado porcentaje de errores en la calidad asistencial.
ConclusionesLa aplicación de actividades de mejora en la asistencia a pacientes con SM es fundamental en el manejo y la prevención de complicaciones cardiovasculares de dichos pacientes.
As there is a high prevalence of metabolic syndrome (MS) in the overweight population, their cardiovascular risk is also high and the review system in Spain appears to be inadequate. The present study was carried out to evaluate the quality of the medical care of these patients. Design: Epidemiological, cross-sectional and multicenter study.
Material and methodsParticipants: A total of 138 primary care general practitioners from all over Spain included outpatients of both sexes, > 18 years old, with body mass index ≥ 25 and with biochemical data from the last 6 months for fasting glucose, triglycerides, HDL-c and blood pressure. Intervention: Self-evaluation, retrospective, internal and with data processing. Principal determinations: Degree of compliance of 12 evaluation criteria and description of MS factors.
ResultsA total of 2,280 patients were analysed. MS prevalence was 53.2%. Biochemical data were significantly higher in patients with MS and the most prevalent risk factors were: triglycerides > 150 (49.6%), systolic blood pressure > 140 (40.8%), fasting glucose ≥ 126 (38.4%). Poor compliance of a few but relevant criteria was responsible for a high percentage of errors in the medical care quality.
ConclusionsIntroduction of improvement activities in patients with MS in primary care is essential in the management and prevention of cardiovascular complications.
Se denomina síndrome metabólico (SM) al conjunto de alteraciones metabólicas constituido por la obesidad de distribución central, la disminución de las concentraciones del colesterol de las lipoproteínas de alta densidad (cHDL), la elevación de las concentraciones de triglicéridos, el aumento de la presión arterial (PA) y la hiperglucemia1. La prevalencia del SM es alta, se sitúa en torno al 24% en la población general y cerca del 50% en los pacientes con cardiopatía isquémica o alguna otra afección vascular, y aumenta con la edad y el sobrepeso2. Se ha descrito, además, que el SM conlleva un incremento de 5 veces en la prevalencia de diabetes mellitus tipo 2 y de 2-3 veces en la de enfermedad cardiovascular3. Teniendo en cuenta que la enfermedad cardiovascular es la primera causa de morbimortalidad en los países desarrollados, el SM se está convirtiendo en uno de los principales problemas de salud pública del siglo xxi4.
El espectro clínico de los pacientes con SM es bastante simple: obesidad abdominal e hipertensión arterial. Respecto al espectro bioquímico, se caracteriza por intolerancia a la glucosa, diabetes franca, resistencia a la insulina, dislipemia (por hipertrigliceridemia e hipolipoproteinemia HDL), hiperuricemia, microalbuminuria y, más recientemente, también se han implicado alteraciones de la fibrinólisis y la coagulación5.
El SM, de origen complejo y multifactorial, no es una enfermedad nueva y, a lo largo de los más de 80 años en que se describió por primera vez6, se han ido proponiendo diversas definiciones7-11 hasta que, recientemente, la International Diabetes Federation (IDF)12 consideró la necesidad de elaborar una definición que permitiera unificar criterios y crear una herramienta diagnóstica sencilla, umversalmente aceptada, de fácil aplicación en la práctica clínica4 y que se pudiera utilizar tanto en el ámbito epidemiológico como en el clínico.
Dado que el porcentaje de pacientes con SM entre la población con sobrepeso u obesidad es elevado, que su riesgo cardiovascular es de gran magnitud y que el grado de control del SM en España, en condiciones de práctica clínica habitual, es inadecuado, el presente estudio se llevó a cabo con el objetivo de poner en marcha una nueva estrategia basada en una política de calidad, capaz de motivar a los profesionales que deben participar en la identificación, el análisis y la solución de los problemas. De esta forma, y enmarcado en un proyecto de ciclo de mejora para analizar la calidad de la asistencia ambulatoria en centros de salud de toda España, en el presente estudio se evaluó la asistencia prestada a pacientes con SM, y se analizó la prevalencia y los factores integrantes del síndrome metabólico en pacientes con índice de masa corporal (IMC) ≥ 25.
Material y métodosDiseñoEstudio epidemiológico, transversal, multicéntrico en el que participaron 138 médicos de atención primaria de centros de salud de diferentes comunidades autónomas de España (Aragón, Asturias, Castilla-La Mancha, Galicia, Extremadura, Madrid y Valencia).
ParticipantesCada investigador, que había recibido formación previa sobre posibilidades y limitaciones del estudio, debía incluir, de forma aleatoria sistemática, a 20 pacientes mayores de 18 años con un IMC ≥ 25 (los primeros 2 pacientes que con estas características acudían cada día a la consulta).
Se incluyó a 2.331 pacientes; se seleccionó a aquellos en cuya historia clínica constase un conjunto mínimo de determinaciones recogidas en los últimos 6 meses como: PA, lipoproteínas de baja densidad (LDL), HDL, triglicéridos y glucemia basal; se midió a todos ellos (2.280; 97,8%) el perímetro de la cintura. Se excluyó del estudio a los pacientes menores de 18 años y las mujeres en periodo de gestación.
Instrumentos de medidaPara la evaluación de la calidad científico-técnica de la asistencia, y siguiendo la metodología de Palmer13 para medir la calidad de la asistencia ambulatoria14, los profesionales implicados construyeron 12 criterios de evaluación explícitos y normativos (tabla 1), y comprobaron su validez y fiabilidad mediante pruebas de concordancia simple e índices kappa, que en ningún caso fueron < 0,6.
Criterios de evaluación
| Criterios | Excepciones | Aclaraciones |
| 1. En la historia clínica de todo paciente diagnosticado de SM constará la cuantificación de su riesgo cardiovascular (VRCV) | Ninguna | Cualquier escala utilizada se considerará válida |
| 2. En la documentación clínica de estos pacientes constará, al menos, los resultados de glucemia, perfil lipídico, toma de PA y peso realizado semestralmente | Perfil lipídico: colesterol total, cHDL, cLDL y triglicéridos | |
| 3. Todo paciente con SM tendrá un ECG informado y, al menos, una microalbuminuria anual | ECG informado (ritmo, frecuencia, alteraciones repolarización y presencia o no de hipertrofia del ventrículo izquierdo) | |
| 4. En toda historia clínica constará el hábito tabáquico del paciente | Ninguna | |
| 5. En los fumadores, constará: consejo antitabáquico, grado de adicción y motivación para dejar de fumar | ||
| 6. Todo paciente tendrá la recomendación de una dieta hipocalórica y la realización de ejercicio físico | ||
| 7. Los pacientes con enfermedad CV, diabéticos con múltiples factores de riesgo e hipertensión controlada recibirán tratamiento con aspirina a dosis bajas | Pacientes en tratamiento con anticoagulantes por enfermedad coronaria o alto riesgo de eventos tromboembólicos. Intolerancia a la aspirina, por alergia, hemorragia GI reciente o hepatopatía clínicamente activa, en cuyo caso utilizará clopidogrel. Pacientes menores de 21 años | Aspirina a dosis bajas (75-162 mg/día) |
| 8. El fármaco antihipertensivo de primera elección será IECA o ARA-II, y añadir tiacida o BCC si no se logran los objetivos de PA en 3 meses | En pacientes que han sufrido IAM o disfunción ventricular izquierda secundarios a enfermedad coronaria deben estar en tratamiento con bloqueadores beta. Intolerancia IECA/ARA-II | Objetivos de control: < 140/90 en todos los sujetos de alto riesgo (SM); < 130/80 en los diabéticos y pacientes con enfermedad renal crónica |
| 9. Los pacientes diabéticos con enfermedad CV serán tratados agresivamente con estatinas | Contraindicaciones a las estatinas: hepatopatía activa, aumento inexplicado de transaminasas. Miopatía | Objetivo a conseguir: LDL < 100 mg/dl; TG < 150 mg/dl; HDL > 40 mg/dl (mujeres, > 50 mg/dl) |
| 10. Los pacientes diabéticos mayores de 40 años, sin enfermedad cardiovascular y con cLDL ≥ 135 mg/dl estarán en tratamiento con estatinas | Contraindicaciones a las estatinas: hepatopatía activa, aumento inexplicado de transaminasas. Miopatía | |
| 11. Fármaco hipoglucemiante de primera elección: metformina | En intolerancia o contraindicaciones se puede usar glitazonas, salvo insuficiencia cardíaca, renal o hepática | Glitazonas: rosiglitazona y pioglitazona |
| 12. Cuando no se consigan objetivos de control durante más de 3 meses, se añadirá un segundo fármaco | Pacientes en tratamiento con insulina | Sulfonilurea, glinida o inhibidores de la alfaglucosidasa. Objetivos de control: HbA1c < 7%; glucemia basal de 90-130 mg/dl; glucemia posprandrial < 180 mg/dl |
ARA-II: antagonistas de los receptores de la angiotensina II; BCC: bloqueadoeres de los canales del calcio; cLDL: colesterol de las lipoproteínas de baja densidad; CV: cardiovascular; ECG: electrocardiograma; GI: gastrointestinal; HbA1c: glucohemoglobina; HDL: lipoproteínas de alta densidad; IAM: infarto agudo de miocardio; IECA: inhibidores de la enzima de conversión de angiotensina; PA: presión arterial; SM: síndrome metabólico; TG: triglicéridos.
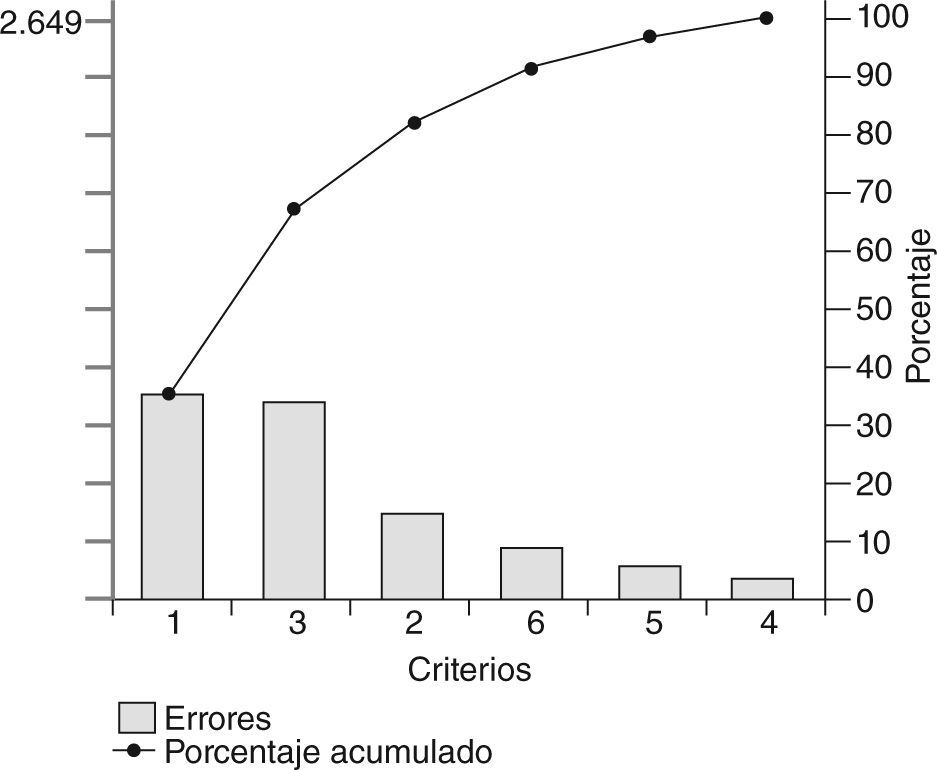
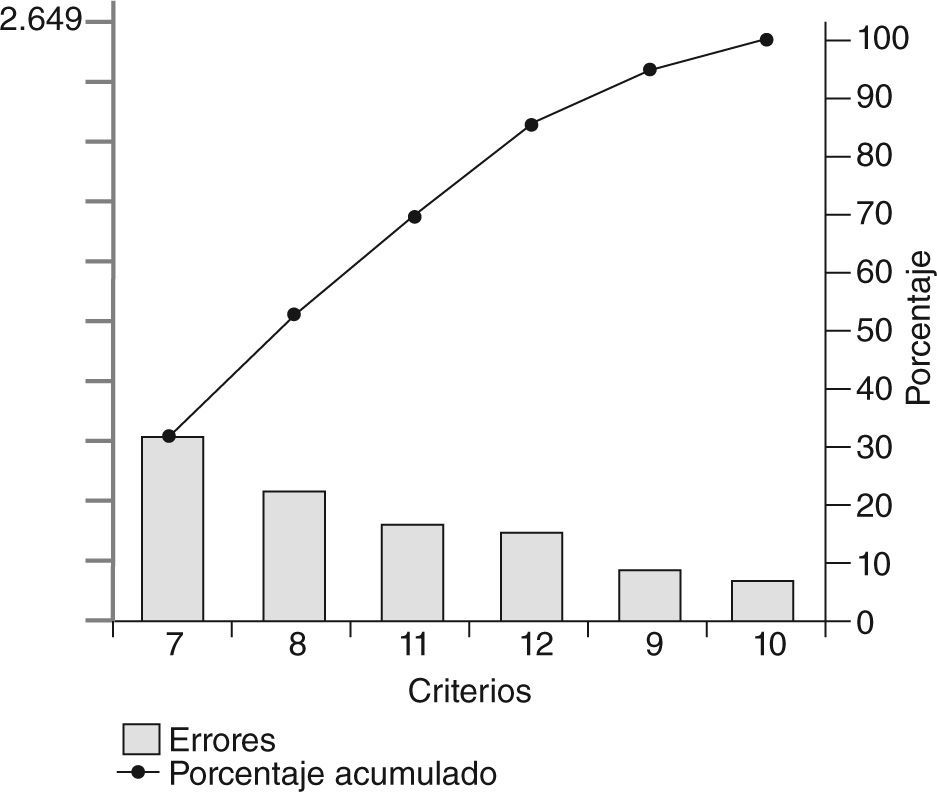
Con el objetivo de visualizar conjuntamente qué criterios aportan mayor número de defectos de calidad o incumplimientos, se realizó un diagrama de Pareto, que es un gráfico de barras que representa la frecuencia de incumplimiento de cada uno de los criterios, ordenados de mayor a menor número de incumplimientos y completados con una curva de frecuencia porcentual acumulada, con lo que se comprueba que un pequeño número de criterios "vitales" son la base de la mayoría de los defectos (ley de Pareto 20/80)14.
EvaluacionesSe realizó una única evaluación, llevada a cabo por los propios investigadores (autoevaluación), de forma retrospectiva, interna y con datos de proceso.
Variable principal y variables secundariasVariable principal. Evaluación de la calidad asistencial prestada mediante el cumplimiento o no de los criterios de evaluación explícitos y normativos (tabla 1) (exclusivamente en pacientes con diagnóstico de SM, según criterios de la IDF)12.
Variables secundarias. Prevalencia del SM y descripción de los factores que lo integran, por las características sociodemográficas y clínicas de los pacientes, según los criterios IDF12, tal como se esquematiza en la tabla 2.
Diagnóstico de síndrome metabólico basado en los criterios de la IDF (International Diabetes Federation)*
| Varones | Mujeres | |
| Obesidad central, perímetro cintura | ≥ 94 cm | ≥ 80 cm |
| Triglicéridos | ≥ 150 mg/dl (1,7 mmol/l) | |
| cHDL | < 40 mg/dl (1,03 mmol/l) | < 50 mg/dl (1,29 mmol/l) |
| PAS | ≥ 130 mmHg | |
| PAD | ≥ 85 mmHg | |
| Glucemia en ayunas | ≥ 100 mg/dl (5,6 mmol/l) |
cHDL: colesterol de las lipoproteínas de alta densidad; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Trabajos preliminares en circunstancias similares a nuestro entorno han estimado una prevalencia de SM en pacientes con IMC ≥ 25 en torno a un 40%, por lo que estimamos que en la primera evaluación 2.500 historias permitirían una estimación del incumplimiento de criterios (sobre un valor esperado del 50%) con una precisión del ±5% y error alfa de 0,05.
Quisiéramos aclarar que, dada la finalidad última del estudio (obtener una mejora de la calidad en la asistencia prestada a los pacientes con SM), algunos aspectos metodológicos, más propios de la investigación cualitativa que de la garantía de calidad, los hemos dejado en segundo lugar.
En evaluación de calidad no es de interés primordial la precisión del grado de cumplimiento de criterios, ya que intervalos de hasta el ±15% son más que suficientes para valorar la necesidad de introducir medidas correctoras. Por similares razones, no se consideró necesario estratificar la muestra en función del volumen de pacientes asignados a los diferentes investigadores. En consecuencia, algunos datos concretos del estudio pueden no ser totalmente ajustados a la realidad general de la población estudiada.
Análisis estadísticosSe realizó un análisis descriptivo de las variables sociodemográficas y clínicas de la población de estudio.
Para el análisis de la variable principal los resultados se presentaron como porcentaje de cumplimiento de los diferentes criterios, con un intervalo de confianza del 95%. Para recoger el grado de incumplimiento de cada uno de los criterios evaluados, así como su frecuencia relativa acumulada, se realizó un diagrama de Pareto.
Para el análisis de los datos se utilizó el programa estadístico SPSS para Windows, versión 12.0.
ResultadosPoblaciónSe revisaron las historias clínicas de 2.280 pacientes, con una media de edad de 62 años. El 54% eran mujeres. La media del IMC resultó en 31,2, indicativo de obesidad severa15. En la tabla 3 se recogen las características demográficas y clínicas de la muestra de estudio.
Características basales de la muestra total y de los pacientes con síndrome metabólico (SM)
| Muestra total (n = 2.280) | Pacientes sin SM (n = 1.067) | Pacientes con SM (n = 1.213) | p | |
| Síndrome metabólico (%) | 46,8 (44,7-48,8) | 53,2 (51,1-55,2) | ||
| Varones | 1.045 (46,1) | 481 (45,4) | 564 (46,8) | 0,4965a |
| Mujeres | 1.220 (53,9) | 579 (54,6) | 641 (53,2) | |
| Edad (años) | 61,9 ± 13,6 | 58,1 ± 15 | 65,2 ± 11,3 | < 0,0001b |
| IMC | 31,2 ± 4,2 | 30,4 ± 3,9 | 31,9 ± 4,4 | < 0,0001b |
| Fumadores | 359 (16,5) | 206 (19,7) | 153 (13,5) | < 0,0001a |
| Nunca fumaron | 1.359 (62,3) | 627 (60) | 732 (64,5) | 0,0305a |
| Perímetro de la cintura (cm), media | 102,3 ± 11 | 99,4 ± 10,6 | 105 ± 10,7 | < 0,0001b |
| Varones | 104,5 ± 9,8 | 101,5 ± 9,5 | 107,1 ± 9,4 | < 0,0001b |
| Mujeres | 100,5 ± 11,7 | 97,6 ± 11,2 | 103,1 ± 11,5 | < 0,0001b |
| Glucemia (mg/dl) | 110,4 ± 34,3 | 93,1 ± 13,6 | 125,6 ± 39,4 | < 0,0001b |
| Triglicéridos (mg/dl) | 138,1 ± 73,5 | 113,3 ± 48 | 160 ± 84,4 | < 0,0001b |
| Colesterol (mg/dl) | 208,9 ± 39,5 | 206,1 ± 37,5 | 211,4 ± 41 | 0,0013b |
| cLDL (mg/dl) | 128,8 ± 34,4 | 129 ± 31,8 | 128,7 ± 36,3 | 0,8525b |
| cHDL (mg/dl) | 53,5 ± 14,2 | 55,9 ± 13,8 | 51,4 ± 14,2 | < 0,0001b |
| Varones | 49 ± 11,8 | 51,1 ± 11,3 | 47,1 ± 12 | < 0,0001b |
| Mujeres | 57,4 ± 14,9 | 59,9 ± 14,5 | 55,2 ± 14,9 | < 0,0001b |
| HbA1c | 6,7 ± 1,4 | 5,7 ± 0,8 | 7 ± 1,4 | < 0,0001b |
| PAS (mmHg) | 135,5 ± 16,2 | 129,8 ± 14,5 | 140,5 ± 16 | < 0,0001b |
| PAD (mmHg) | 78,8 ± 9,8 | 76,4 ± 8,9 | 80,9 ± 10 | < 0,0001b |
cHDL: colesterol de las lipoproteínas de alta densidad; cLDL: colesterol de las lipoproteínas de baja densidad; HbA1c: glucohemoglobina; IMC: índice de masa corporal; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Los datos expresan n (%) o media ± desviación estándar.
Respecto al cumplimiento de cada uno de los criterios de evaluación establecidos (tabla 1), se recoge en el histograma de la figura 1.
Con la finalidad de facilitar la propuesta de acciones de mejora, se analizaron por separado los cumplimientos de los criterios 1, 2, 3, 4, 5 y 6 (criterios de valoración y seguimiento) y los criterios 7, 8, 9, 10, 11 y 12 (criterios de tratamiento), con lo que se construyeron 2 diagramas de Pareto.
Se observó que los errores acumulados entre los criterios 1 y 3 suponían el 67,5% del total de errores (fig. 2).
En cuanto a los criterios de tratamiento, los errores en el cumplimiento de los criterios 7, 8 y 11 justificaron el 70% de los incumplimientos (fig. 3).
Variables secundariasLa prevalencia del SM en la población estudiada resultó ser del 53,2% (n = 1.213). En comparación con los pacientes que no tenían SM (n = 1.067), no se encontraron diferencias significativas en la proporción de afección por sexos ni en los parámetros medios del colesterol de las LDL (cLDL), pero los demás parámetros analizados sí resultaron significativamente más altos en la población con SM. En la tabla 3 se resumen las características demográficas y clínicas de los pacientes con y sin SM.
Como se recoge en la tabla 4, al comparar la frecuencia de aparición de alteraciones clínicas entre los pacientes con y sin SM se objetivó que muchas de ellas eran significativamente más frecuentes en el grupo de pacientes con SM. En la comparación de colesterol total y cLDL no se observaron diferencias significativas entre ambos grupos de pacientes.
Alteraciones clínicas en el total de la muestra y en los pacientes con síndrome metabólico (SM)
| Sin SM (n = 1.067) | Con SM (n = 1.213) | Total (n = 2.280) | p* | |
| PAS > 140 | 187 (17,6) | 495 (40,8) | 682 (29,9) | < 0,0001 |
| PAD > 90 | 49 (4,6) | 148 (12,2) | 197 (8,6) | < 0,0001 |
| PAS > 140 + PAD > 90 | 40 (3,8) | 125 (10,3) | 165 (7,2) | < 0,0001 |
| TG ≥ 150 | 116 (10,87) | 601 (49,6) | 717 (31,5) | < 0,0001 |
| Glucemia ≥ 126 | 25 (2,34) | 466 (38,4) | 491 (21,5) | < 0,0001 |
| Colesterol total ≥ 200 | 607 (56,9) | 756 (62,38) | 1.363 (59,8) | 0,0083 |
| cLDL ≥ 135 | 358 (39,8) | 484 (42,5) | 842 (41,3) | 0,2101 |
cLDL: colesterol de las lipoproteínas de baja densidad; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TG: triglicéridos.
Los datos expresan n (%).
En la tabla 5 se muestran las combinaciones de componentes del SM que se observaron con más frecuencia.
Combinación de componentes del síndrome metabólico más frecuentes
| n (%) | |
| Glucemia + PAS | 755 (62,2) |
| Glucemia + TG | 424 (34,9) |
| Glucemia + TG + PAS | 337 (27,7) |
| Glucemia + TG + PAS + PAD + cHDL | 84 (6,9) |
cHDL: colesterol de las lipoproteínas de alta densidad; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TG: triglicéridos.
Respecto al consumo de tabaco, en el análisis bivariable, el 13,5% de los pacientes con SM eran fumadores, frente al 19,7% de los pacientes que no lo tenían (p < 0,05). Esta relación no se mantuvo tras el ajuste de variables mediante un modelo de regresión logística binaria, tomando como variable dependiente si tenían o no SM y como variables independientes, el IMC, la edad, el sexo, el tabaco y el colesterol elevado.
DiscusiónDada la gran prevalencia del SM, la participación y el compromiso de la atención primaria (AP) son fundamentales para detectar a los sujetos con riesgo elevado de padecerlo.
En España, los datos referentes al SM no son muy extensos y se cuenta con pocos estudios de seguimiento de pacientes con este síndrome, si bien reflejan prevalencias similares a las de los estudios internacionales2. Uno de los primeros datos fue aportado por la Encuesta Nutricional de Canarias, en que se encontró una prevalencia del 24,4%, similar a la encontrada en Estados Unidos (21,8%)16. Además, la prevalencia del SM aumenta con la edad, de forma paralela a lo que sucede con la prevalencia de sus componentes individuales. En el estudio NHANES, llevado a cabo en 6.255 estadounidenses adultos, la prevalencia del SM se situó en el 6,7% en personas de 20 a 29 años y ascendió gradualmente con la edad hasta llegar al 43,5% en el intervalo de edad de 60-69 años17. Un estudio realizado en Andalucía en una población general concluía que, por encima de 45 años, solamente está libre de factores relacionados con el SM el 10% de la población18.
En nuestro estudio, que pretende intervenir en un grupo de población y no estimar prevalencia de SM, ya que partía de pacientes con un IMC > 25 y en los que la media de edad resultó ser 62 años, se encontró que ésta giraba en torno al 53%, prevalencia muy superior a la establecida para la población general, que se situaría en torno al 24%2. Pero estaría en línea con el aumento de prevalencia descrito17,19 de forma gradual al aumento de la edad y el peso, así como factores de riesgo cardiovascular2, para los que, por ejemplo, se han encontrado prevalencias del 42% de las mujeres y del 64% de los varones con intolerancia a la glucosa20.
Los componentes del SM más prevalentes en nuestra población de estudio fueron la hipertrigliceridemia (TG) (> 150 en el 49,5% de los pacientes), seguida de la hipertensión arterial (PA sistólica > 140 en el 40,8%) y la glucemia basal alterada (> 126 en el 38,4%). Por lo que a hipertensión arterial se refiere, estos resultados estarían en línea con los de Alegría et al19 (44,4%) o la Encuesta Nutricional de Canarias (48,9%)16.
Así pues, la prevalencia de SM es muy elevada, por lo que la participación y el compromiso de la AP son fundamentales para detectar a los sujetos con riesgo elevado de enfermedad cardiovascular y diabetes. En los últimos años van apareciendo evidencias científicas de alta calidad (basadas en ensayos clínicos y metaanálisis), que han permitido elaborar un gran número de guías clínicas, a menudo basadas en prevención, diagnóstico y tratamiento, de forma integral, de la enfermedad cardiovascular. Aun así, asistimos a la enorme paradoja, puesta de manifiesto por múltiples estudios (EUROASPIRE21, PRESCAP22, PREVENCAT23), de que hay un muy pobre control, tanto en la prevención primaria como en la secundaria de la enfermedad cardiovascular. Parece claro que la brecha entre las recomendaciones y la práctica se mantiene; en este momento es fundamental conocer hasta qué punto se siguen estas guías, cuáles son las posibles barreras en su implementación y las limitaciones que tiene el médico de familia para conseguir los objetivos marcados.
De ahí que el objetivo principal de nuestro estudio fuera evaluar la calidad asistencial prestada desde AP a los pacientes con SM mediante un ciclo de mejora, método sencillo y práctico destinado a identificar y analizar posibles causas determinantes y buscar soluciones14.
De los resultados obtenidos en dicho análisis se desprende que hay grandes posibilidades de mejorar la asistencia prestada a estos pacientes, ya que solamente dos criterios superaron el 70% de cumplimiento. Llama la atención el gran cumplimiento del criterio 6 (79,8%) (recomendación de dieta y ejercicio), con el mantenimiento de una media de IMC de 31,8 y una media de perímetro de la cintura de 104,9. Cabría plantearse si hay desconocimiento de cómo hacerlo, o bien si los objetivos y prioridades están poco claros. También llama la atención el escaso cumplimiento del criterio 5 (actuación ante pacientes fumadores) que, si bien afecta a un número pequeño de casos en el estudio (156), sólo se realiza adecuadamente en 14 (9%) pacientes. Los resultados también mostraron aspectos positivos, como el cumplimiento alcanzado en los criterios 9 y 10 (uso de estatinas en diabéticos con y sin enfermedad cardiovascular concomitante), y 11 (metformina como el antidiabético más usado en estos pacientes), si bien sólo se cumplió en el 26,9% de los casos (cumplimiento del criterio 12) en los que, de no conseguirse los objetivos de control, se incluía un segundo fármaco.
Los defectos que producen los criterios 1 y 3 (cuantificación del riesgo cardiovascular y análisis de microalbuminuria e interpretación del electrocardiograma) suponen el 67,5% del incumplimiento del total de los criterios de valoración y seguimiento (mínimos vitales del diagrama de Pareto 1), lo que contrastaría con el importante número de determinaciones de concentraciones metabólicas en estos pacientes (glucemias, lípidos, etc.) y plantearía si es que se da mucha importancia al control de las concentraciones y muy poca a la estratificación del riesgo. De igual manera, los defectos que producen los criterios 7 (antiagregación), 8 (tratamiento de primera elección en la hipertensión arterial) y 11 (tratamiento con antidiabéticos orales) justifican el 70% de los incumplimientos de los criterios de tratamiento (mínimos vitales del diagrama de Pareto 2).
A la vista de los resultados obtenidos, se decidió planificar una intervención de mejora, que contemplase la difusión de los resultados, cambios en los sistemas de información y registro, con herramientas informáticas que posibiliten la valoración del riesgo cardiovascular de estos pacientes, como una actividad integrada en la propia consulta y cambios organizativos que garanticen la implicación de todos los profesionales de los equipos, para conseguir mayor efectividad en las recomendaciones dietéticas, realización de ejercicio físico y en la deshabituación tabáquica.
A estas propuestas se añadirán medidas formativas en los aspectos del tratamiento que se han mostrado deficitarios.
Con la limitación de que el presente estudio se llevó a cabo en pacientes de centros de salud que partían de un IMC > 25 y, por lo tanto, los resultados hallados serían aplicables a un grupo concreto de pacientes, muy frecuentes en las consultas de AP, los incumplimientos de los criterios obtenidos en la evaluación de la calidad asistencial prestada a los pacientes con SM obligaría a priorizar actividades de mejora en la asistencia a dichos pacientes.
Investigadores que han participado en el estudio CAPSIMECelia Tamargo García, Carlos Rubiera, Ángeles González Rodríguez, Lu Divina Tomás Suárez, Gerardo Braña Fernández, Francisco Ramos Corrada, Florián Herrero Ríos, Pilar Pallarés Hernández, María Luisa Migallol Argüelles, María José Arbesú Ballina, Arturo Alonos Lobo, Luisa Gemma Fernández Iglesias, Isabel García Barrio, Blanca Navarro Lacera, Azucena de Opatria Esteban, Begoña de Miguel, Enrique Delas, Olga Marina Álvarez Villa, Moisés Robledo del Corro, J.M. Cucalón Arenal, Jesús Zumeta Fustero, Alfredo Perches Falcó, Antonio Martínez Barseló, Ahmad Mousa El Khatib, Jerónimo Roldán Guillen, Juan Antonio Peñalver, Alicia Yumen Chabbar, Aurita Auria Lamban, Rafael Florit Lluch, Eugenia Delfa Berenguer, José Manuel Plana Puig, Mario Barcena Caamaño, Antonio Oto Negre, Domingo Casbas Vela, Manuel Granado González, Delfín Sarasa Piedrahita, Antonio García Tejedor, Alejandro Marín Ibáñez, Héctor Pintado Sandoval, Vicente Compaired Aragües, José Antonio Montiu Peman, Guadalupe Blay Contes, María del Carmen Baz Collado, Rosalía de Castro, Antonio Fernández-Pro, María del Carmen García Bajo, Fernando González Martínez, Julio Hernández Moreno, José Luis Infantes Pisa, Mariano Lázaro Rivera, Juan Antonio Martín Jiménez, María Vega Martínez Escudero, Francisco Matador Alcántara, Carlos Miranda Fernández Santos, Antonio Prieto Perea, Andrés Santoyo, Juan Antonio Trigueros, Francisco Román, Juan J. Ballesteros, Pilar Orgaz Gallego, Pepa Páramo Rossel, José Manuel Comas, Javier Alonso Moreno, Julio García Macias, Félix López Muñoz, Fernando Gómez Ruiz, Lamberto Tapetado, Victoria Guillen Antón, Blanca Cordero García, Francisco Jiménez Torres, Ignacio Jaén Díaz, María García Palencia, Juan Jesús López Pérez, Cristina Stillares, Cristina de Castro, José Suero Palancas, José Luis Palancar, Mercedes Arnalte Barrera, Isidoro Tujovne, María Isabel Egocheaga Cabello, Pedro Javier Cañones Garzón, Francisco Medina Ruzafa, José Alfredo Agulló López, Ana María Pastor Morell, Camilo Fuster Palacios, Vicente Ivorra Font, David Sellés Benavent, Ana Antonia Ortega Aznar, Teresa Fortea Quesada, María Moyano Bautista, Elena Herrero Romero, Eduardo Cadenas Cab, Benjamín Abarca Bujan, Antonio Asensi Pernas, Andrea Gallego Valdeiglesia, Ana Navaza Dafonte, Isidro López Rodríguez, Begoña Porrit Luerio, María Dolores Daviña Vázquez, Belén Pérez Mourelos, Pilar Rodríguez Ledo, Alberto Freire Pérez, Ricardo Besada Gesto, Aurélio Trillo Castro, Dolores Prieto Fernández, Manuel Devesa, Roberto Fernández Álvarez, Gonzalo Merino Nazabal, Luis Márquez Mata, Miguel Ángel Palomino Medina, Ibrahim Mohamed Salameh, Tomás Soler López, Enrique Arjona Laborda, Miguel Moreno Conesa, Ángel Celada Rodríguez, Mateo Amando López Cara, Miguel Cerdan Oliver, Niceto Gómez Gabaldon, José Miguel Ocaña López, Juan Solera Albero, Rosa Durán Cabrera, M. Luz Serrano Berrocal, Mercedes Rodríguez Maseda, Celso Rodríguez Acosta, Rafael Gutiérrez Vivas, Pedro Baltasar Ríos, José Ángel Fuentes Sánchez, Manuel Carpi Abad, Jesús Pascual Vicente, Francisco García Gallego, Javier Álvarez Domínguez, Francisco Pilo Jociles, Ramón Marcos Fernández.
AgradecimientosAgradecemos la colaboración en la elaboración del presente manuscrito a la Dra. Montserrat Manero del Departamento Médico de Bayer HealthCare y a Lola Montilla de Trial Form Support, España.
FinanciaciónEl apoyo financiero y material de la presente investigación ha corrido a cargo de Bayer HealthCare.
Conflicto de interesesEl Dr. Ángel Modrego, como autor, declara que no se halla ante un conflicto de intereses en relación con este manuscrito.