El estudio de los eventos adversos (EA) en su conjunto no empieza hasta 1964, cuando Schimel realizó el primer estudio sobre la incidencia de EA ligados a la asistencia sanitaria1. Generalmente se han utilizado estudios de cohortes retrospectivas y la medida de frecuencia más usada ha sido la incidencia acumulada, con una variabilidad entre el 2,9-16,6%2,3. En cambio, el método prospectivo, aunque suponga mayor carga de trabajo, en los servicios médicos resulta más sensible para detectar tanto la aparición de EA como su carácter evitable4.
Con el objetivo de medir la incidencia de EA en un servicio médico hospitalario se realizó un estudio observacional prospectivo de cohorte única con fuente de datos mixta primaria (prospectiva) y secundaria (historia clínica). La muestra se obtuvo mediante una selección de pacientes ingresados en la Unidad 3D de Medicina Interna General del Hospital General Universitario de Ciudad Real, desde el 1 de junio de 2008 hasta el hasta el 31 de marzo del año 2009.
Se definió EA como el daño o complicación no intencionada con consecuencias negativas para el paciente, causados por el proceso asistencial más que por la enfermedad subyacente5. Entre las variables estudiadas estaban las relacionadas con el paciente como la edad, el sexo, la estancia, los factores de riesgo intrínsecos (FRI) y extrínsecos (FRE). Relacionadas con el EA como la causalidad, la evitabilidad y sus consecuencias.
Al inicio del ingreso firmaron el consentimiento donde autorizaron su participación y se rellenó el cuestionario de identificación. Se realizó una vigilancia activa de los pacientes. Para ello el equipo de enfermería diseñó un formulario con ítems que podían ser constitutivos de EA. Cinco médicos de medicina interna con formación en riesgos clínicos revisaron a diario pacientes asignados, no siendo estos responsables de su seguimiento clínico.
En el caso de objetivar un posible EA observado de forma directa y/o notificado en la historia clínica era consensuado con el investigador principal. Si surgían dudas se consultaba el caso con la unidad de riesgos. Por cada evento registrado se rellenaba el cuestionario MRF26. Se calculó la incidencia de EA por cada 100 ingresos.
Al final se incluyeron 667 pacientes que generaron 714 ingresos. La edad media fue de 69,6 años. Los pacientes que tuvieron EA tenían una edad media de 74,4 años frente a los que no tuvieron con 68,8 años. Los mayores de 65 años presentaron un 17% de EA frente a los menores de 65 años, con un 8,7%. Estas diferencias alcanzan significación al igual que otras investigaciones7,8 (p<0,05), con un riesgo relativo (RR) de 2,1 (e intervalo de confianza [IC] del 95%: 1,5-3,7).
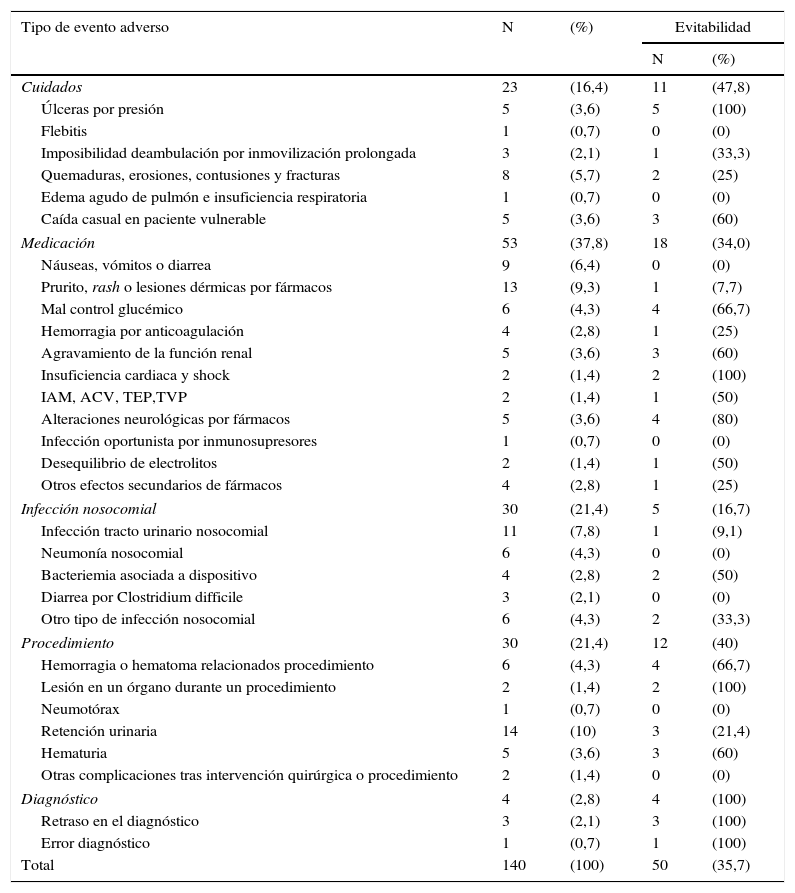
De los 714 ingresos desarrollaron EA 104, acumulando un total de 140 con 1,3 eventos de media. La incidencia de EA fue del 14,6% (104/714); IC 95%: 12,1-17,4%. Se dividieron en 5 grupos que por orden de frecuencia un 38% (n=53) estuvieron relacionados con la medicación, seguidos de los ligados con una infección de origen nosocomial y procedimiento, ambos con un 21% (n=30). Con números inferiores los derivados de los cuidados con un 16% (n=23) y el diagnóstico con casi el 3% (n=4) (tabla 1).
Tipología y evitabilidad de los eventos adversos
| Tipo de evento adverso | N | (%) | Evitabilidad | |
|---|---|---|---|---|
| N | (%) | |||
| Cuidados | 23 | (16,4) | 11 | (47,8) |
| Úlceras por presión | 5 | (3,6) | 5 | (100) |
| Flebitis | 1 | (0,7) | 0 | (0) |
| Imposibilidad deambulación por inmovilización prolongada | 3 | (2,1) | 1 | (33,3) |
| Quemaduras, erosiones, contusiones y fracturas | 8 | (5,7) | 2 | (25) |
| Edema agudo de pulmón e insuficiencia respiratoria | 1 | (0,7) | 0 | (0) |
| Caída casual en paciente vulnerable | 5 | (3,6) | 3 | (60) |
| Medicación | 53 | (37,8) | 18 | (34,0) |
| Náuseas, vómitos o diarrea | 9 | (6,4) | 0 | (0) |
| Prurito, rash o lesiones dérmicas por fármacos | 13 | (9,3) | 1 | (7,7) |
| Mal control glucémico | 6 | (4,3) | 4 | (66,7) |
| Hemorragia por anticoagulación | 4 | (2,8) | 1 | (25) |
| Agravamiento de la función renal | 5 | (3,6) | 3 | (60) |
| Insuficiencia cardiaca y shock | 2 | (1,4) | 2 | (100) |
| IAM, ACV, TEP,TVP | 2 | (1,4) | 1 | (50) |
| Alteraciones neurológicas por fármacos | 5 | (3,6) | 4 | (80) |
| Infección oportunista por inmunosupresores | 1 | (0,7) | 0 | (0) |
| Desequilibrio de electrolitos | 2 | (1,4) | 1 | (50) |
| Otros efectos secundarios de fármacos | 4 | (2,8) | 1 | (25) |
| Infección nosocomial | 30 | (21,4) | 5 | (16,7) |
| Infección tracto urinario nosocomial | 11 | (7,8) | 1 | (9,1) |
| Neumonía nosocomial | 6 | (4,3) | 0 | (0) |
| Bacteriemia asociada a dispositivo | 4 | (2,8) | 2 | (50) |
| Diarrea por Clostridium difficile | 3 | (2,1) | 0 | (0) |
| Otro tipo de infección nosocomial | 6 | (4,3) | 2 | (33,3) |
| Procedimiento | 30 | (21,4) | 12 | (40) |
| Hemorragia o hematoma relacionados procedimiento | 6 | (4,3) | 4 | (66,7) |
| Lesión en un órgano durante un procedimiento | 2 | (1,4) | 2 | (100) |
| Neumotórax | 1 | (0,7) | 0 | (0) |
| Retención urinaria | 14 | (10) | 3 | (21,4) |
| Hematuria | 5 | (3,6) | 3 | (60) |
| Otras complicaciones tras intervención quirúrgica o procedimiento | 2 | (1,4) | 0 | (0) |
| Diagnóstico | 4 | (2,8) | 4 | (100) |
| Retraso en el diagnóstico | 3 | (2,1) | 3 | (100) |
| Error diagnóstico | 1 | (0,7) | 1 | (100) |
| Total | 140 | (100) | 50 | (35,7) |
ACV: acidente cerebrovascular; IAM: infarto agudo de miocardio; TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda.
Presentaron FRI el 84,6% de los ingresos. Cabe reseñar la hipertensión arterial (59,5%), la enfermedad pulmonar obstructiva crónica (38%), la diabetes mellitus (28%), la insuficiencia cardíaca (19,5%), la insuficiencia renal (14,8%), la obesidad (13,7%) y la desnutrición (10,4%). El 16,2% de los sujetos con presencia de algún FRI desarrolló EA frente al 6,7% de los sujetos que no tenían (p<0,05).
Entre los FRE destaca el ser portadores de catéter venoso periférico (100%), sonda urinaria (16,8%), terapia inmunosupresora (4,8%), nutrición enteral (3,1%), sonda nasogástrica (2,7%) y catéter venoso central (2,2%). Con respecto a la relación entre EA y FRE (excluyendo el catéter venoso periférico) el 94,3% (98/104) de los ingresos que tuvieron EA presentaba algún factor de riesgo. El 25,6% de los sujetos que tenía algún FRE tuvo EA, frente al 11% de los pacientes que no tenía y desarrolló EA, habiendo diferencias estadísticamente significativas con un RR de 2,3 (IC 95%: 1,9-2,7).
Para intentar evitar los fenómenos de confusión se realizó un análisis multivariante. Resultaron ser variables independientes para el desarrollo de EA la edad >65 años (odds ratio [OR]: 1,9; IC 95%: 1,1-3,4), la enfermedad coronaria (OR: 2,1; IC 95%: 1,2-3,6), el ser portadores de sonda urinaria (OR: 2,3; IC 95%: 1,4-3,8) y catéter venoso central (OR: 4,6; IC 95%: 1,5-13,7).
Fueron graves el 9,3% de los EA, moderados el 72,1% y leves el 18,6%. Las repercusiones que tuvieron los EA en relación con el total de EA fueron: prolongación de la estancia el 74,3% (n=104), traslado a otra unidad el 3,6% (n=9), reintervención el 6,4% (n=9), reingreso el 5% (n=7), dolor/malestar el 89,3% (n=125), incapacidad temporal y permanente el 22,9% (n=32) y exitus el 2,9% (n=4). El 35,7% de los EA podían haberse evitado.
La incidencia de EA en nuestro trabajo fue del 14,6%, estando entre las obtenidas en otras publicaciones. Estos resultados pueden estar justificados por la finalidad, metodología empleada, sujetos y tratarse de una especialidad médica el ámbito de estudio.
La denominación de EA en nuestro trabajo no es restrictiva y el objetivo está enmarcado en la mejora de la calidad asistencial. Los primeros trabajos realizados en EE. UU. obtuvieron unos resultados de incidencia relativamente bajos, porque la investigación estaba más enmarcada en valorar repercusiones legales.
En los estudios retrospectivos se puede infraestimar los EA si la calidad de la documentación clínica no es adecuada. Dado que la revisión de la historia se hace en función que algún elemento de cribado sea positivo, se pueden desestimar historias que pudieran presentar eventos al ser el screening negativo. Entre los pocos estudios prospectivos podemos considerar 3: el desarrollado por Schimel1, el estudio epidemiológico francés9 y el de Healey10, con una metodología superponible a nuestro trabajo.
Se puede establecer como conclusión que la incidencia de EA relacionados con la asistencia sanitaria en nuestra población (servicio de medicina interna de un hospital de segundo nivel) es del 14,6%. Existen pocas investigaciones de similares características y de forma particular en los servicios médicos, donde esta metodología resulta más rentable.
FinanciaciónEste estudio ha sido subvencionado por el proyecto Riesgos clínicos de un servicio médico hospitalario (III Convocatoria AIC-FISCAM, expediente AN-2008/17).
AutoríaTodos los firmantes han colaborado en la concepción y diseño final del manuscrito. Se hacen responsables y aprueban la versión final para su publicación. La participación ha sido de la siguiente forma:
- •
D. Bellido: planificación e investigador principal. Revisión por pares.
- •
A. León: análisis estadístico. Diseño del estudio.
- •
M.D. Mañas: investigador. Recogida de datos.
- •
E. Marchán: investigador. Recogida de datos.
- •
G. Esquinas: investigador. Recogida de datos.
- •
J. Ros: investigador. Recogida de datos.
Ninguno.
Agradecer la colaboración del equipo de enfermería de la planta tercera D, especialmente a la supervisora Dña. María Dolores Villegas. Al Dr. Ricardo Pardo por su colaboración y asesoramiento desde la unidad de riesgos, además de otros facultativos de medicina interna que han colaborado en la investigación.