Identificar los posibles eventos adversos que ocurren en un Servicio de Urgencias mediante la revisión de casos de pacientes que vuelven a consultar en el mismo.
MétodoEstudio retrospectivo de la información clínica de los pacientes que retornan a Urgencias en un plazo inferior a una semana, en octubre de 2006, con el fin de identificar problemas ocurridos en la primera asistencia. La revisión la realizaron médicos adjuntos del mismo servicio, previa medida de la fiabilidad, comprobando la concordancia interobservador. Para el contraste de proporciones se ha utilizado el test de chi cuadrado.
ResultadosSe estudiaron 311 casos. De ellos, 203 casos (79,6%) acudieron no citados y por una causa relacionada con la primera visita. En el 83,7% de ellos la evolución fue mala. Se revisaron las causas de mala evolución, siendo la más frecuente la «evolución natural del proceso» con 75 casos (44,1%), seguida de problemas en el tratamiento con 73 (42,9%). Se valoró si hubo consecuencias para el paciente, evidenciándose en 36 casos (21,2%). De estos 36 casos, 11 se calificaron como evitables (30,5%) por los evaluadores y un 1% de fallos claros en la actuación en pacientes que retornaron a Urgencias.
En el apartado de si había habido un claro fallo en la primera actuación, a juicio de los evaluadores, se calificaron como tal 3 casos, dos con consecuencias para el paciente y uno, sin consecuencias.
ConclusionesEn las condiciones del estudio, la evaluación interna de las reconsultas permite identificar los eventos adversos ocurridos y conocer sus causas. Esto podría facilitar el aprendizaje y la mejora de la cultura de seguridad.
To identify potential adverse events that occur in an emergency department by reviewing cases of patients who make repeat visits.
MethodA retrospective study of clinical data of patients returning to the emergency department within a period of less than one week in October 2006 with the aim of identifying problems that occurred in the first visit. The review was conducted by senior doctors of the same service who measured the reliability of the first intervention, by checking between observer agreement. The Chi square test was used to calculate the comparison ratios.
ResultsWe studied 311 cases. Of these, 203 cases (79.6%) returned to the department without been given a previous appointment and for a reason connected with the first visit. The progress was poor in 83.7% of cases. We reviewed the causes of the poor outcomes, with the most frequent being “natural progress of the process” in 75 cases (44.1%), followed by problems in treatment in 73 cases (42.9%). The effects on the patient were evaluated, and it was shown that there were consequences for the patient in 36 cases (21.2%). Of these 36 cases, 11 were considered as avoidable (30.5%) by the evaluators and 1% of clear failures in performance in patients returning to emergency rooms.
In the part of if, in opinion of the evaluadores, there had been a clear failure in the first performance zoned like such 3 cases, two with consequences for the patient and 1 without consequences.
ConclusionsIn the conditions of the study, the internal evaluation of the reconsultas allows to identify the adverse events occurred and know his causes. This could facilitate the learning and the improvement of the culture of security
Una de las definiciones más sencillas de la seguridad del paciente es la que da la OMS, que la considera como la ausencia de daño real o potencial asociado a la atención sanitaria. Pero para que una práctica clínica sea segura debe conseguir, además, 3 grandes objetivos: identificar qué procedimientos clínicos diagnósticos y terapéuticos son los más seguros y eficaces, asegurar que se aplican a quien los necesita y realizarlos correctamente y sin errores1.
La medida del riesgo ligado a la estancia en los hospitales es una cuestión de suma importancia para el Sistema de Salud, tanto en su dimensión sanitaria como económica, jurídica, social e incluso mediática2. La tasa de eventos adversos (EA) en hospitales ha sido estimada entre un 4 y un 17%, de los que alrededor de un 50% han sido considerados evitables3–5. Estos estudios se han realizado en EE.UU., Reino Unido, Australia, Gran Bretaña, Dinamarca, Nueva Zelanda y Canadá6–8.
En lo que respecta a España, el primer estudio nacional de eventos adversos (ENEAS 2005) evidenció una incidencia de EA del 9,3%, cercana al resto de estudios europeos. De ellos, el 16% fueron considerados graves y el 42,4%, evitables9. Respecto a Atención Primaria, también se tienen datos sobre España, al haberse publicado este año el estudio APEAS10. En él, se ha estimado la prevalencia de EA en el 1,86%, de los cuales el 0,74% eran incidentes y el resto, eventos adversos. Del total, el 7,3% se consideraron graves y el 70,2%, evitables.
Es una primera aproximación a nuestra realidad, aunque para poder incidir con más eficacia en la causa local de estos EA es necesario contar con sistemas que den una información más concreta. Se han propuesto sistemas de notificación de errores como fuente de información y herramientas, como estudio de causas-raíz, para su análisis con buenos resultados, aunque no están ampliamente implantados11–13. También se han realizado experiencias para determinar tasas de eventos adversos específicos por servicios como Cirugía, Ginecología o Anestesia, que permiten actuar dentro de los mismos14–16.
Respecto a los servicios de Urgencias, hay pocas experiencias, si bien diversos autores coinciden en que son servicios de alto riesgo potencial, sobre todo los hospitalarios2. Uno de los primeros estudios sobre EA en Urgencias es el Critical Incident Monitoring in Emergence Medicine Study (CIMS), donde se valoraban 6 servicios de Urgencias australianos y se basaba en la declaración de incidentes. En este trabajo, los errores de medicación se identificaban como la principal causa (54%) y la mayoría de EA se consideraron evitables (96,6%)17.
Respecto a estudios de incidencia, disponemos de datos de los hospitales españoles recogidos en el estudio ENEAS, donde la incidencia de EA relacionados con la asistencia en Urgencias y detectados en la hospitalización fue del 0,76% (IC 0,51–1,1%). De ellos, el 48,3% estuvo relacionado con los cuidados, el 20,7% con la medicación y el 13,8% con la infección nosocomial. El 75,9% del total se consideró evitable2.
Se trata de una primera aproximación a la importancia cuantitativa de este problema en nuestros centros, pero no debemos quedarnos en el dato, sino profundizar en las causas para poder actuar y minimizar los riesgos. En este sentido, surge la necesidad de conocer y analizar el contexto de cada organización, servicio o unidad e identificar los riesgos potenciales y aquellos que se dan con más frecuencia. Esto permitirá en una fase posterior su análisis y elaboración de planes de mejora18.
Está claro que no van a ser los mismos riesgos los que vamos a encontrar en Atención Primaria que en un hospital y, dentro de este, en servicios médicos, respecto a los quirúrgicos. Los servicios de Cuidados Críticos, debido a su complejidad y al mayor empleo de técnicas diagnósticas y tratamientos y cuidados intensivos, tienen un riesgo mayor de que se produzcan eventos adversos, como señalan estudios que sitúan su incidencia en torno al 20%19.
Urgencias es un servicio de características peculiares. En determinados aspectos se comporta como una Unidad de Críticos, en otras circunstancias se asemeja a Atención Primaria y, en muchos casos, como una planta de hospitalización. Las condiciones de trabajo (presión asistencial, fallos en coordinación, trabajo por turnos, guardias, interrupciones frecuentes, medicación) son las causas que más se han apuntado como riegos que pueden ser los desencadenantes de los EA en estos servicios1.
Para valorar la calidad de la atención prestada se han propuesto diferentes indicadores desde las sociedades científicas20. La mayor parte de ellos se centran en tiempos de espera, pero hay uno, la tasa de retorno a Urgencias a las 72h, que está relacionado con posibles problemas en la atención inicial, y esto está estrechamente vinculado a la seguridad del paciente21.
El objetivo de este estudio es analizar y hacer un análisis de los posibles eventos adversos que ocurren en un Servicio de Urgencias, mediante la revisión de casos de pacientes que vuelven a consultar en el mismo.
MétodoDiseño: Estudio retrospectivo.
Ámbito de estudio: Servicio de Urgencias del hospital Universitario Morales Meseguer de Murcia. Se trata de un Centro de Agudos de unas 350 camas, localizado en el centro de la ciudad, donde se atiende a una población de referencia de 243.000 habitantes. No incluye Ginecología y Obstetricia ni Pediatría.
Sujetos de estudio: pacientes asistidos en el Servicio de Urgencias, dados de alta y que vuelven a consultar en el plazo de una semana.
Identificación de casos: para la identificación de casos se utilizó la base de datos de Urgencias y se obtuvo un fichero por el Servicio de Informática, donde constaban las reconsultas antes de los 7 días.
Muestra: aunque no se disponía de datos concretos sobre la tasa de eventos adversos en pacientes que reconsultan en Urgencias hospitalarias, se estimó para el cálculo muestral que no debía ser superior al 10%, habida cuenta que en el estudio ENEAS la tasa fue del 9,3%. Así, considerando que en un mes acuden 5.500 pacientes a Urgencias y la tasa de reconsulta estimada es del 6% y, asumiendo un riesgo beta del 0,2 y alfa del 0,05, la muestra debería ser, al menos, de 221 pacientes. Se escogió el mes de octubre de 2006 y se analizaron todos los casos en los que, tras una primera atención en las 3 primeras semanas del mes, había al menos una consulta en los 7 días siguientes (por ello se dejó la última semana del mes fuera de la identificación de casos).
Variables estudiadas: edad, sexo, día de la semana, turno, diagnóstico principal, antecedentes personales, pruebas realizadas en Urgencias, tratamiento administrado, tiempo de permanencia en Urgencias, causa de la reconsulta, evolución del proceso, identificación del posible evento adverso, existencias de consecuencias para el paciente y destino tras la reconsulta.
Recogida de datos: se revisaron las historias seleccionadas, obteniendo información del archivo de asistidos en Urgencias, revisando tanto la consulta inicial como la reconsulta y la historia clínica, en el caso en que el paciente ingresase en la segunda consulta.
Clasificación de casos: tras el análisis de las historias, los casos se clasificaron en: consultas por otro motivo, citas para revisión o pruebas complementarias y consultas por el mismo motivo con buena evolución, con complicaciones o error de primera asistencia.
Fiabilidad: previo a la toma de datos, se realizó una formación sobre la herramienta y, posteriormente, una medida de la fiabilidad, comprobando la concordancia interobservador medida por la proporción de acuerdos observados. En este punto se analizaron 10 casos, modificando la hoja de recogida de datos en aquellos puntos con una concordancia menor que 0,9. Hubo que realizar 3 pilotajes y, finalmente, se decidió realizar la evaluación por pares, estudiándose cada caso por una pareja de investigadores para así mejorar la fiabilidad.
Análisis de resultados: los resultados de la recogida de datos se archivaron con ayuda del programa Excel y se analizaron con ayuda del programa estadístico G-Stat 2.0, calculándose los intervalos de confianza al 95% (IC95%) de las proporciones y medias. Para el contraste de proporciones se utilizó el test de chi cuadrado.
ResultadosDe los 5.103 episodios asistidos, se identificaron 415 casos como reconsultas en los siguientes 7 días a su primera visita a Urgencias (8,1%). Tras el análisis de casos en el archivo se obtuvo información completa en el 74,9% del total (311 episodios), no pudiendo tener todos los datos en 104 casos.
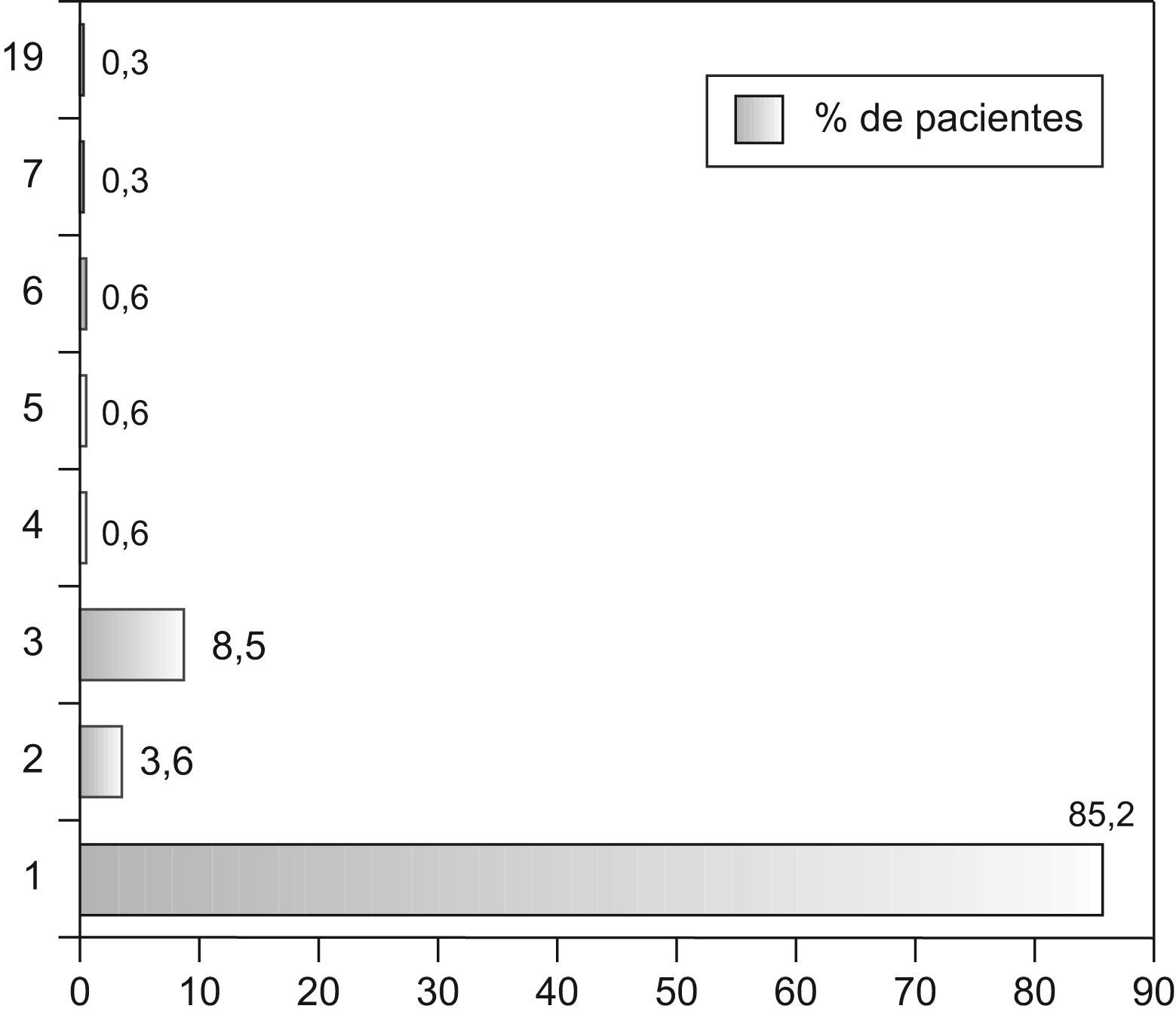
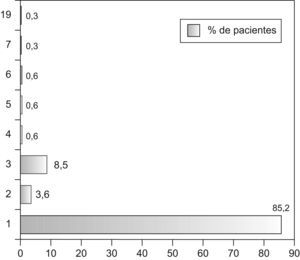
En cuanto al número de veces que reconsultaron, el 85,2% (IC95% 81,3–89,1%) lo hicieron en una sola ocasión; el 3,6% (IC95% 1,5–5,7%) lo hicieron 2 veces, y el 8,5% (IC95% 5,4–11,6%) acudieron 3 veces. Hubo un caso que reconsultó en 19 ocasiones. (fig. 1)
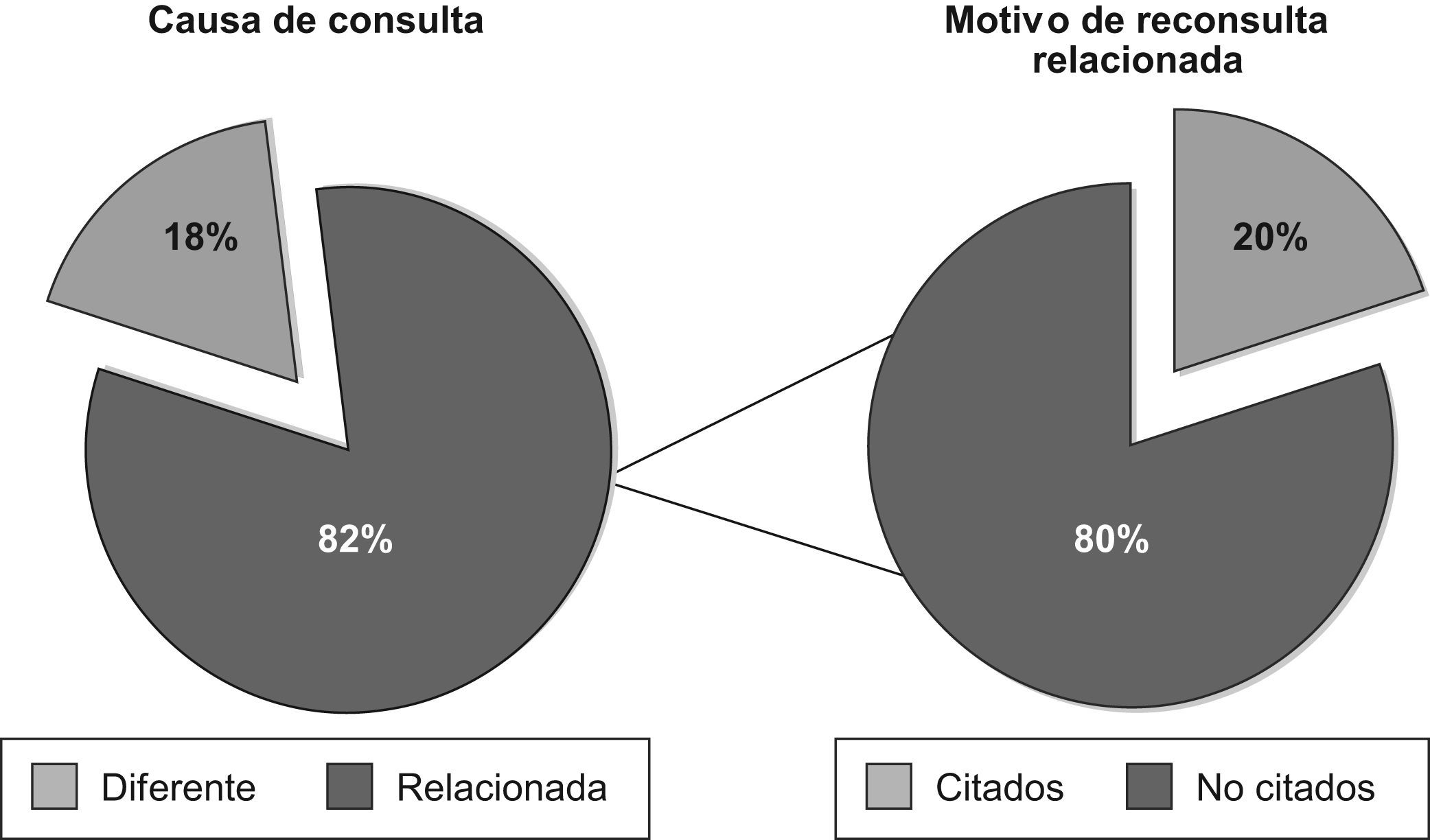
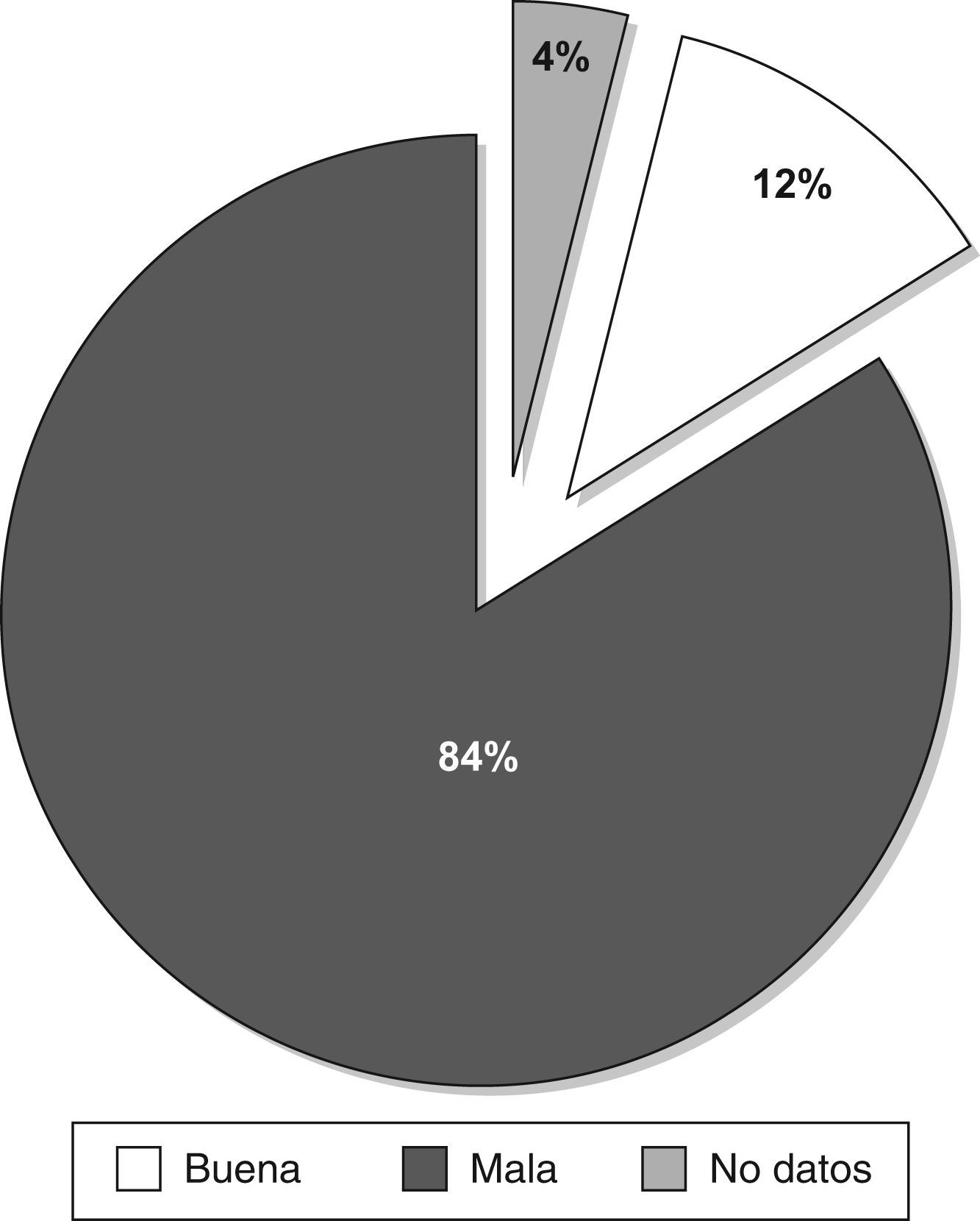
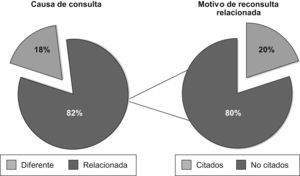
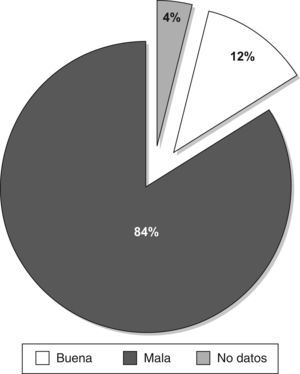
Del total de casos estudiados, 56 (IC95% 3,7–12,3%) acudieron por un motivo diferente al de la primera consulta y el resto (IC95% 77,7–86,3%) por alguna causa relacionada. De estos últimos, 52 casos (IC95% 15,5–25,3%) lo hicieron por citación para revisión o realización de pruebas complementarias. Los 203 casos restantes (IC95% 74,7–84,5%) acudieron no citados y por una causa relacionada con la primera visita (fig. 2). De estos casos, en 170 de ellos (IC95% 78,6–88,8%) la evolución fue mala, en 25 (IC95% 7,8–16,8%) buena y, en los 8 casos restantes, no había información suficiente en el informe para determinar la evolución (fig. 3).
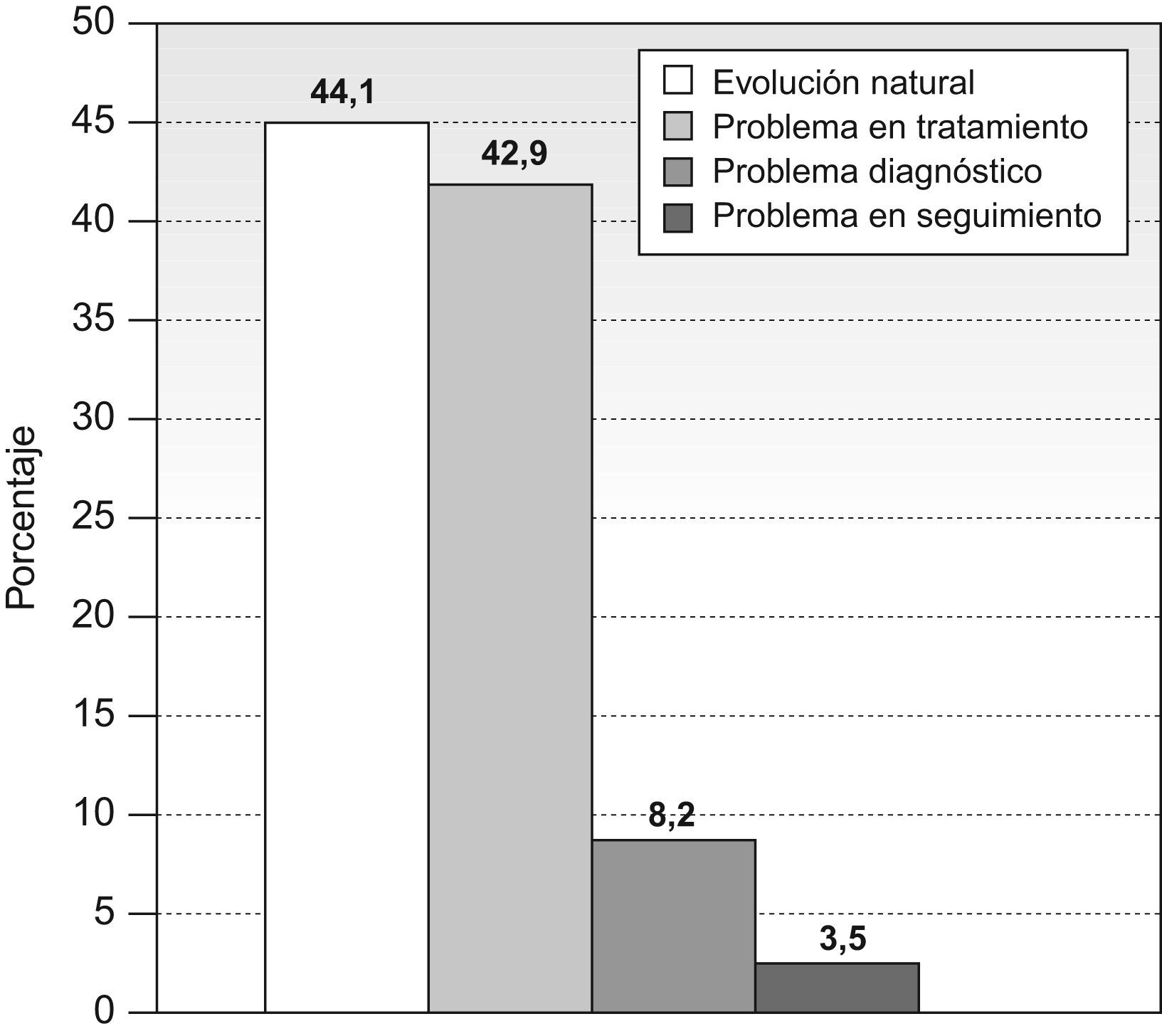
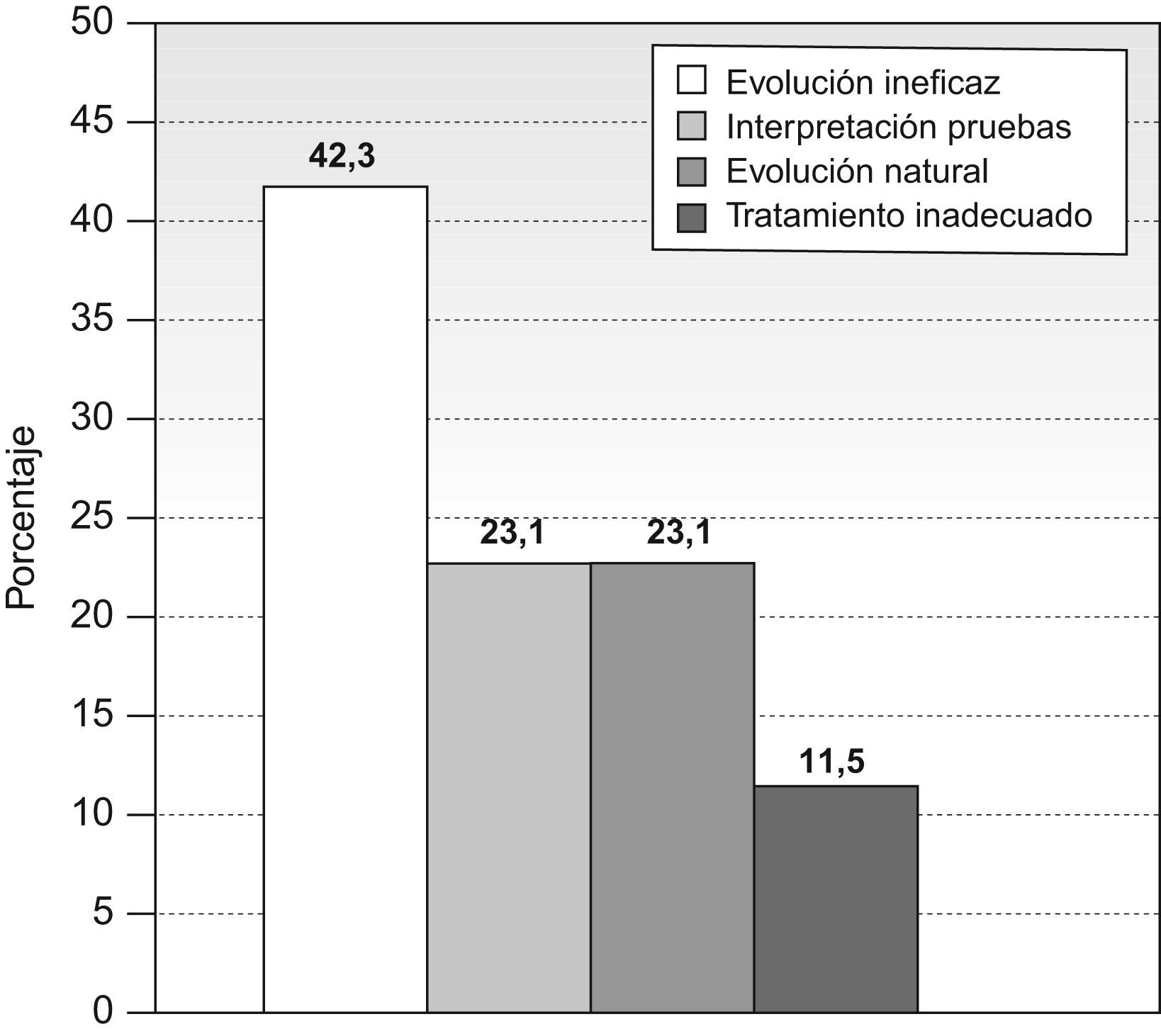
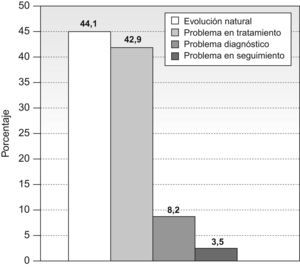
Se investigaron las causas de mala evolución, siendo la más frecuente la «evolución natural del proceso» con 75 casos (IC95% 36,7–51,5%), seguida de problemas en el tratamiento con 73 (IC95% 35,5–50,3%), problemas diagnósticos con 14 (IC95% 3,9–12,5%) y problemas en el seguimiento con 6 (IC95% 0,8–6,2%) (fig. 4).
Los problemas en el tratamiento también se clasificaron, siendo valorados como adecuados pero ineficaces en 66 casos (IC95% 83,7–97,1%), tratamientos inadecuados en 5 casos (IC95% 1–12,6%) y el caso restante se debió a un efecto secundario de la medicación pautada.
Dentro de los problemas diagnósticos, se identificó como la causa más frecuente la mala interpretación de pruebas diagnósticas, ocurriendo en 7 casos, seguido de falta de pruebas diagnósticas en 3 casos, fallo en la exploración en 2 casos, y otros, con el mismo número de casos.
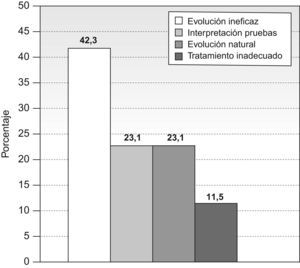
Valoración de consecuencias para el pacienteEn todos los casos de mala evolución se valoró también si hubo consecuencias para el paciente, clasificándose como «con consecuencias para el paciente» en 36 casos (IC95%16,1–27,3%). En este grupo también se identificaron las causas, siendo la más frecuente el tratamiento adecuado pero ineficaz (11 casos), seguido de la mala interpretación de pruebas diagnósticas y evolución natural del proceso, con 6 casos cada uno, y tratamiento inadecuado, en 3 casos (fig. 5).
De estos 36 casos, 11 se calificaron como evitables (IC95% 15,5–45,5%) por los evaluadores.
Identificación de fallos en la actuaciónEn el apartado donde se indicaba si había habido un claro fallo en la actuación, a juicio de los evaluadores (debía haber en este punto consenso entre los 2 médicos) se calificaron como tales 3 casos, dos con consecuencias para el paciente y uno sin consecuencias.
Diferencias entre adjuntos y residentesSe ha analizado por grupos de pacientes la existencia de diferencias entre adjuntos y residentes. La evolución inicial fue mala en el 85,1% (IC95% 79,8–90,4%) de casos vistos por adjuntos y el 84% (IC95% 78,9–89,1%) de los atendidos por residentes. (p=0,83)
El porcentaje de ingresos en la segunda visita fue del 25% (IC95% 15,8–34,2%) de casos vistos por residentes en la primera visita y el 16,4% (IC95% 10,4–22,4%) de los vistos por adjuntos en la asistencia inicial (p=0,11).
La existencia de consecuencias para el paciente se evidenció en el 14,3% de casos vistos por adjuntos en la primera consulta y en el 19% de casos inicialmente vistos por residentes (p=0,30). De ellas se consideraron evitables el 10,9% de casos vistos adjuntos en la primera ocasión y el 13,6% de los que valoraron residentes (p=0,67). No se observaron diferencias estadísticamente significativas entre estos 2 grupos.
En el caso de fallos de actuación no se contaba con número de casos suficientes para establecer diferencias.
Diferencias por turnoSe han analizado también las posibles diferencias en función del turno de trabajo. El 39,5% (IC95% 35,1–44,9%) de casos de la muestra de las primeras consultas acudieron en turno de mañana, igual porcentaje en el de tarde y el 21% (IC95% 15,5–25,5%) restante en el de noche.
La evolución inicial fue mala en el 82,8% (IC95% 76,9–88,7%) de casos vistos por la mañana, el 87,9% (IC95% 82,9–92,9%) por la tarde y el 80,4% (72,5–88,3%) de los vistos en la noche (p=0,75).
El porcentaje de ingresos en la segunda visita fue del 23,4% (IC95% 16,8–30%) de casos vistos por la mañana en la primera visita, el 14,6% (IC95% 9,2–20%) de los vistos en la tarde y el 22% (IC95% 13,7–30,3%) de los vistos por la noche en la asistencia inicial (p=0,26).
La existencia de consecuencias para el paciente se evidenció en el 10,2% (IC95% 5,5–14,9%) de casos vistos por la mañana en la primera consulta, en el 7,3% (IC95% 3,4–11,1%) de los valorados en turno de tarde y en el 9,5% (IC95% 3,6–15,4%) de casos inicialmente vistos por la noche (p=0,64). De ellas se consideraron evitables el 15% (IC95% 9,4–20,6%) de los de mañana, el 10,8% (6,1–15,5%) de casos por la tarde en la primera ocasión y el 8,3% (IC95% 2,8–13,8%) de los que se valoraron en la noche (p=0,79).
Tras el análisis de estos 3 grupos con el test de chi cuadrado, no se evidenciaron diferencias significativas entre ellos.
DiscusiónEn primer lugar, llama la atención que más de un tercio de los pacientes que reconsultan (34,7%) tengan un motivo de consulta diferente al de la primera ocasión o se deba a una visita concertada para pruebas complementarias o revisión de evolución. Esto resta validez al indicador de reconsultas como reflejo de mala calidad asistencial, si bien hay que recordar que el criterio propuesto por las sociedades científicas habla de pacientes que acuden por segunda vez en las siguientes 72h20, y en este trabajo hemos recogido reconsultas de la semana siguiente, con el objeto de no perder casos con eventos adversos.
De los problemas que motivaron la reconsulta, tras la evolución natural del proceso, que puede explicarse por el hecho de que en muchos casos se volvía a consultar antes de dar tiempo a que el tratamiento tuviese efecto, destacan los problemas relacionados con la medicación, si bien luego en el análisis de aquellos con consecuencias para el paciente, son la mala interpretación de pruebas diagnósticas las que suponen mayor número de casos. El estudio de Vinen16, a pesar de estar basado en declaración de incidentes, coincide en situar a la cabeza los problemas de medicación. Al respecto hay alguna experiencia en servicios de Urgencias en España, que analizando tratamientos de pacientes ingresados en Medicina Interna desde Urgencias, encontraban fallos en los tratamientos hasta en un 7% de casos22. En el estudio ENEAS no coinciden las causas, si bien hay que recordar que solo se analizaban los casos ingresados9.
En cuanto a la prevención de los problemas detectados, si bien en más del 30% se han considerado evitables, esta cifra es algo inferior a la de otros estudios. Hay que tener en cuenta en este punto que la valoración de casos se realizó por los propios médicos adjuntos del servicio y puede haber una tendencia a infravalorar algo que muchas veces tiene bastante de subjetivo, como es la posibilidad potencial de haber sido evitado. También hay que añadir en este punto, que nadie mejor que quien conoce el servicio y las condiciones reales de actuación para valorar si un hecho podía o no haberse evitado. Los casos detectados como claros fallos en la actuación y los 11 calificados como con consecuencias para el paciente, potencialmente evitables, fueron expuestos en el Servicio de Urgencias, para conocimiento de todo el personal.
Se evaluó las diferencias entre pacientes atendidos en la primera ocasión por adjuntos y residentes, así como las diferencias según el turno. La existencia de turnos de noche realizados en forma de guardias de 17 o 24h podría influir teóricamente en la existencia de un mayor número de eventos adversos en esas horas. Tanto el cansancio por la sobrecarga horaria como la atención por residentes han sido identificadas en algunos estudios como posibles factores de riesgo en la seguridad del paciente13,23. En nuestro caso, la ausencia de significación estadística entre pacientes atendidos por adjuntos y por residentes, puede deberse a la muestra o también a que en nuestro centro, los residentes no tienen turnos de trabajo en Urgencias más prolongados que los adjuntos.
Finalmente, se han evidenciado 3 casos de claro fallo en la actuación, lo que supone un caso a la semana, 52 al año. Esto viene a representar uno de cada 1.700 consultas o una de cada 104 reconsultas. De ellos, en nuestra serie tienen consecuencias para el paciente en 2 de cada 3 casos. El hecho de que la valoración de claro fallo sea subjetiva y se esté realizando la evaluación por el propio personal que atiende el servicio podría ocasionar un sesgo de infravaloración y que se infravaloren actuaciones erróneas como no claros fallos. De todas formas, la ventaja de que sirva de aprendizaje y mejora de cultura de seguridad el hecho de que sea una evaluación interna supera a la desventaja que supone la posible infravaloración cuantitativa de hechos ocurridos.
Opinamos que convendría ampliar el estudio tomando otra muestra para identificar más casos y enriquecer la información obtenida. Si se pudiera disponer de registro informatizado de casos (el actual es un registro de informes escritos a mano ordenados correlativamente) sería menos costoso obtener la información, habría menos pérdidas y se podría establecer un sistema de monitorización de incidentes, que permitiera comprobar el efecto de las medidas de mejora adoptadas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Trabajo becado mediante el Convenio de Colaboración entre el Ministerio de Sanidad y Consumo (Agencia de Calidad) y la Comunidad Autónoma de la Región de Murcia para impulso de prácticas seguras en los centros sanitarios. Proyecto n.° 2, BOE 32 de 6-2-2007 y BORM de 6-11-2007. Trabajo presentado parcialmente en el 25 Congreso de la Sociedad Española de Calidad Asistencial. Barcelona 2007.
Coordinador de calidad asistencial y médico adjunto del citado servicio.