Introducción
Las hospitalizaciones por ambulatory care sensitive conditions (ACSC) miden la utilización de servicios hospitalarios por problemas de salud que se podrían haber prevenido y controlado en la atención primaria (AP)1.
Son un indicador indirecto de la capacidad de resolución de AP y directo del volumen de actividad hospitalaria potencialmente prevenible mediante cuidados oportunos y efectivos en el primer nivel asistencial. El uso de este indicador se basa en que una reducción de las hospitalizaciones potencialmente evitables mejoraría la calidad y los costes del sistema sanitario para la población2.
La hipótesis de partida es que, la correcta aplicación de intervenciones usualmente proporcionadas por AP, como la prevención primaria, el diagnóstico y el tratamiento tempranos y/o el seguimiento y control adecuados, supondría una importante reducción de los ingresos por estas enfermedades.
Este indicador se desarrolló en Estados Unidos a mediados de los años ochenta para analizar el acceso de la población a la atención médica, y en la segunda mitad de los años noventa lo propuso el National Health Service británico para el análisis de la calidad de la AP2. Actualmente, numerosos organismos e instituciones lo utilizan para evaluar los servicios de salud3.
En relación con el significado de los hallazgos obtenidos mediante su uso, los estudios realizados se podrían clasificar entre los llevados a cabo sobre todo en Estados Unidos4-9 donde el indicador se ha utilizado para estudiar la distinta accesibilidad de los servicios por parte de las poblaciones estudiadas, relacionada sobre todo con diferencias de tipo
socioeconómico y los realizados en países con sistemas de salud con cobertura universal, como gran parte de los llevados a cabo en el ámbito español1,10-13, donde, dada la mejor accesibilidad de la AP, lo que se investiga sobre todo son las diferencias en la capacidad de resolución de estos dispositivos.
Una de las críticas más enérgicas al uso de las tasas de ACSC como indicador para la monitorización de la calidad del primer nivel asistencial, se produce al final de los años noventa en el Reino Unido14,15, al indicarse que un porcentaje importante de las tasas de admisión por asma, diabetes mellitus y epilepsia se explicaban por otros factores distintos al nivel de calidad de los dispositivos de AP, como eran las diferencias en el nivel socioeconómico, el estado de salud y la oferta de cuidados secundarios. Por lo tanto, hay que tener en cuenta que se trata de un indicador complejo, sometido a múltiples factores, que deben controlarse antes de sacar conclusiones acerca de los resultados obtenidos a partir de su utilización.
Un hito importante en la validación y adaptación transcultural del indicador se produce a principios de esta década, al publicarse los códigos válidos para el entorno sanitario español1, con lo que se obtuvo dos listados: a) uno "completo", obtenido de la revisión bibliográfica, útil para identificar problemas en el reparto de funciones entre niveles asistenciales y en la coordinación entre ellos, y b) otro "reducido", para la valoración de la capacidad de resolución de AP, que se obtiene al aplicar en los códigos del listado completo los 5 criterios propuestos por Solberg et al16 y Weissman et al17 para la definición de un indicador como apropiado. Uno de los criterios es el de que cuando el problema se ha producido, la hospitalización siempre es necesaria. Es precisamente esta característica la que confiere fortaleza al indicador como medida de la capacidad de resolución de AP, ya que disminuye el posible sesgo introducido por las diferencias en las características clínicas de los pacientes, la variabilidad en la práctica clínica hospitalaria y las políticas de admisión de los centros1.
En cuanto a la Región de Murcia (RM), los primeros resultados se presentaron en el Congreso de la Sociedad Española de Salud Pública y Administración Sanitaria celebrado en Zaragoza en el año 200118, a partir de una explotación de todas las altas de los hospitales públicos murcianos, y se incluyó tanto a los residentes como a los no residentes en la RM. En este análisis se utilizó los códigos del listado reducido antes mencionado y se tomó al hospital como unidad de análisis.
Los objetivos del presente trabajo son: a) realizar un análisis actualizado de las altas correspondientes a los residentes en la RM, tomando como unidad de análisis la gerencia de AP (GAP); b) caracterizar los episodios ACSC por las principales variables epidemiológicas de interés, y c) realizar una valoración acerca de la utilidad del indicador para el seguimiento de la capacidad de resolución de AP.
Material y método
Se ha analizado todos los episodios de hospitalización informados y declarados como válidos en el Conjunto Mínimo de Datos Básicos (CMBD) de los años 2002 y 2003, de pacientes residentes en la RM y atendidos en hospitales públicos ubicados en ésta. Como denominador de las tasas se ha utilizado el padrón municipal de habitantes de la RM del año 200319.
La clasificación de episodios por gerencias se ha realizado de acuerdo con el Mapa Sanitario Regional vigente para el período de estudio20. La asignación se ha llevado a cabo de acuerdo con la variable residencia del CMBD, donde se recoge el código postal relacionado con el domicilio habitual del paciente. Aquellas altas que presentasen errores en este campo, así como aquellas con el campo en blanco o correspondiente a un código de no residente en la RM, se han excluido del estudio. En cuanto a los episodios con código postal de 30.000 (código genérico de la RM), la asignación por gerencias se ha realizado siguiendo un criterio similar al adoptado por el grupo de investigación sobre variaciones en la práctica médica21; es decir, teniendo en cuenta el área o áreas asignadas al hospital donde se hubiese producido el alta.
Para la obtención de los episodios de hospitalización evitable, se ha utilizado el listado reducido de códigos de ACSC validado para España por la Universidad Autónoma de Barcelona (61 códigos de la CIE-9-MC agrupados en 35 enfermedades clasificadas a su vez en 13 grandes categorías diagnósticas)1.
Se ha calculado el número y el porcentaje de hospitalizaciones, estancias y muertes por ACSC. Además se ha obtenido las tasas brutas y estandarizadas por 10.000 habitantes de hospitalización por ACSC. Los indicadores se han calculado para el total y desagregados por GAP, grupos de causas, edades, hospital, servicio y grupos relacionados por el diagnóstico (GRD).
Para realizar la comparación entre tasas, se han utilizado los índices empleados para los casos de estandarización por el método directo, en concreto, la CMF (Comparative Morbidity Figure o Comparative ACSC Figure, para este estudio en particular), que se obtiene al dividir la tasa directamente estandarizada por la tasa de la población estándar22 y la SRR (Standardized Rate Ratio) o razón entre 2 tasas estandarizadas23.
Resultados
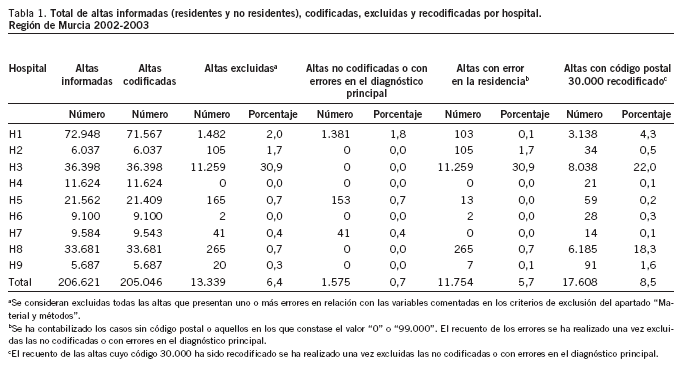
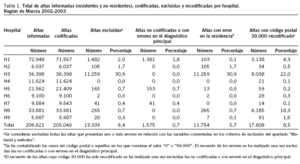
El número total de altas informadas en el CMBD de los años 2002 y 2003, incluidos residentes y no residentes, correspondiente a los hospitales públicos de la RM fue de 206.621, de las cuales 13.339 (6,46%) se eliminaron al aplicar los criterios de exclusión utilizados (tabla 1). El mayor porcentaje de los errores se producía en relación con la recogida de la variable residencia (5,7% del total de altas codificadas) y afectaba sobre todo al hospital H3. Además, un número importante de episodios (el 8,5% de las altas codificadas) presentaba un código postal de residencia 30.000 (código genérico para la RM), por lo que para su asignación por GAP tuvo que recodificarse de acuerdo a lo comentado en el apartado de "Material y métodos"21. De nuevo, el hospital más afectado era el H3.
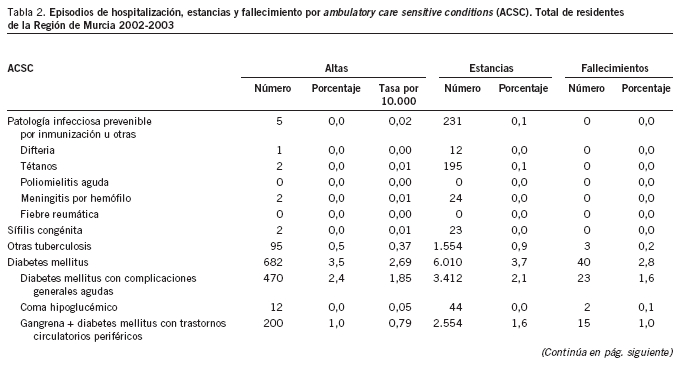
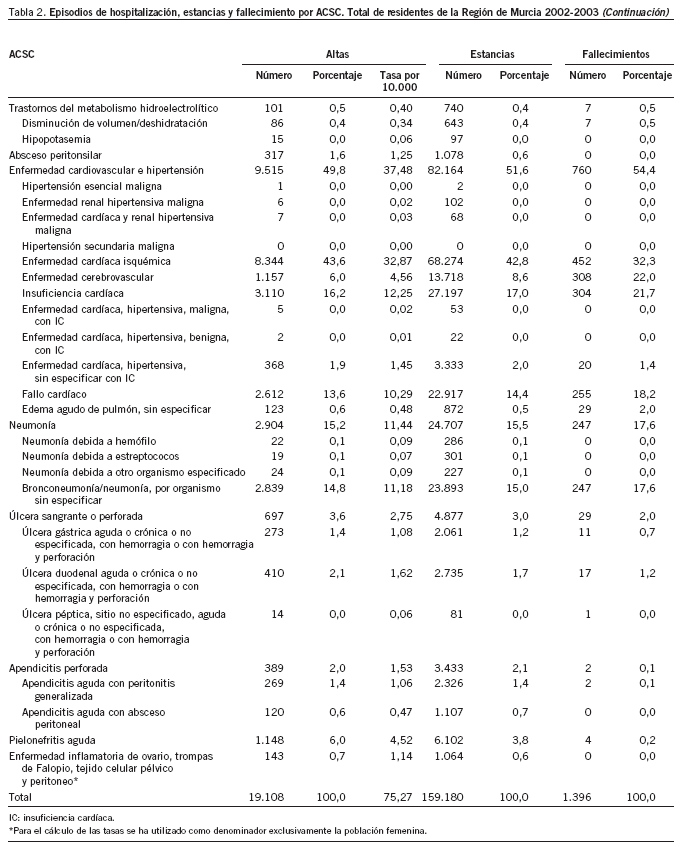
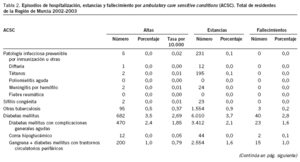
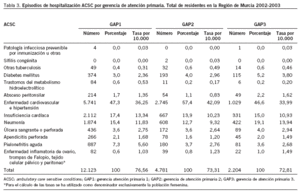
En la tabla 2 puede apreciarse cómo el número total de episodios de hospitalización por ACSC fue de 19.108, que generaron un total de 159.180 días de estancia (media de 8,3 frente a 6,9 para el total de episodios). Del total de episodios ACSC, 1.396 fueron fallecimientos (7,3% sobre el total ACSC frente al 3,4% de mortalidad para el total de episodios de hospitalización). Durante el período de estudio, los episodios por ACSC supusieron el 10,13% del total de episodios, el 12,1% del total de estancias y el 21,2% del total de muertes producidas en los hospitales públicos de la RM por los residentes en ella.
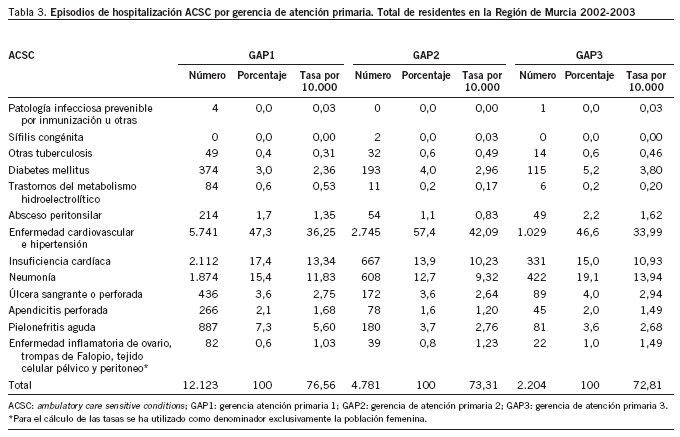
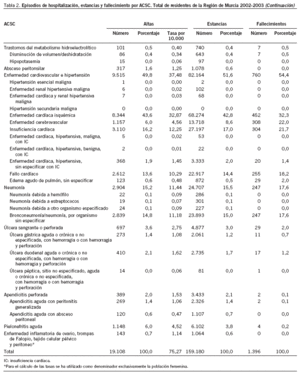
Por grupos de causas, el mayor porcentaje de hospitalizaciones evitables correspondió a la enfermedad cardiovascular e hipertensión (49,8% y tasa de 37,4), seguida de la insuficiencia cardíaca (16,2% y tasa de 12,2) y de las neumonías (15,2% y tasa de 11,4). Este mismo orden se mantenía al analizar la situación por gerencias, con la excepción de la GAP3, en la que las neumonías ocupaban el segundo lugar y desplazaban a la insuficiencia cardíaca al tercero (tabla 3).
La tasa bruta de hospitalización por ACSC fue de 75,2 por 10.000 residentes, siendo de 76,5, 73,3 y 72,8 para las GAP1, GAP2 y GAP3.
En cuanto a la distribución de los episodios por grupos de edades, el 60,85 de los episodios correspondía a los mayores de 65 años, el 34,91%, al grupo de 15-64 años, y el 4,24%, a los menores de 15 años, y las tasas fueron de 324,8, 38,2 y 18,6 por 10.000, respectivamente, para los mismos grupos de edades. El orden de las causas en los mayores de 65 años coincide con el comentado para el total, sin embargo en el grupo de 15-64 años el segundo y tercer lugar era ocupado por las neumonías y las infecciones del tracto urinario, y en el grupo de menores de 15 años las que ocupaban los 3 primeros lugares respectivamente eran las neumonías, las infecciones del tracto urinario y las apendicitis perforadas.
Al estandarizar las tasas por edades y sexos utilizando como estándar la distribución por edades y sexos del total regional (método directo), se obtienen valores estandarizados de 76,32 (intervalo de confianza [IC] del 95%, 74,97-77,88), 74,83 (72,10-76,95) y 70,81 (67,85-73,77) por 10.000 para las GAP1, GAP2 y GAP3, respectivamente. Se observa que una de las gerencias (la GAP1) presenta una razón de tasas directamente estandarizadas con respecto a la menor de 1,08 (IC del 95%, 1,03-1,12) lo cual significa que está gerencia presentaba, con una confianza del 95%, un número de hospitalizaciones evitables por ACSC superior en un 8% al obtenido en la gerencia con menor tasa estandarizada (la GAP3).
La Comparative ACSC Figure fue de 1,01 (1-1,03), 0,99 (0,97-1,02) y 0,94 (0,90-0,98) para GAP1, GAP2 y GAP3. De los datos se desprende que la GAP3 presentaba, con una confianza del 95%, un número de hospitalizaciones evitables inferior en un 6% al número observado para el total regional.
En el ámbito hospitalario, el porcentaje de ACSC/total de episodios oscilaba entre el 14,2 del H3 y el 7,58 del H9. Como era de esperar, el mayor impacto de los residentes en el ámbito de la GAP2 se produce en los hospitales H3 y H4, y el de la GAP3 en el H5, y el resto corresponde a la GAP1.
Los servicios con mayor número de episodios por ACSC eran el de medicina interna (42,3% del total ACSC), cardiología (32,8%) y cirugía general (5,2%). Además llama la atención que en el servicio de cardiología estos episodios representaban el 55,48% del total de altas habidas en ese servicio para el período analizado, lo cual da una idea del posible impacto que una intervención en este tema podría tener en algunos servicios.
Siete GRD (127, 140, 112, 122, 89, 808 y 121) agrupan más del 50% de los casos. Se trata en general de GRD agrupados en la categoría diagnóstica mayor 5 (enfermedades y trastornos del aparato circulatorio). La única excepción a lo dicho anteriormente es el GRD 89, que agrupa episodios de hospitalización por neumonía simple y pleuritis, en mayores de 17 años, con complicación-comorbilidad.
Discusión
Se observa un importante margen para la mejora en la capacidad de resolución de AP en la RM centrada sobre todo en el control de la enfermedad cardíaca hipertensiva, la insuficiencia cardíaca y las neumonías.
Los ingresos hospitalarios por ACSC pueden prevenirse mediante alguna de las intervenciones propias del primer nivel asistencial (prevención de aparición de la enfermedad, diagnóstico temprano y tratamiento de los episodios agudos, y control y seguimiento de las enfermedades de evolución crónica)10,12. Para disminuir la tasa de hospitalizaciones evitables se debería potenciar este nivel mediante la formación y dotación tecnológica adecuada de éste.
Sólo una parte difícil de cuantificar de estas hospitalizaciones sería verdaderamente evitable, pues habría que identificar los casos en los que no se prestó la asistencia adecuada, o no se hizo en el momento oportuno o no fue efectiva, frente a los que se hospitalizó al paciente a pesar de que la alternativa ambulatoria (AP) estuviera disponible y fuese útil10. Esto nos lleva a la consideración de la "tasa de hospitalizaciones por ACSC" como una herramienta de cribado9, que ayuda a la identificación de las áreas y los casos que deben someterse posteriormente a estudios de mayor profundidad mediante la utilización de otras técnicas de investigación.
Para el cálculo del porcentaje de casos potencialmente evitables, podríamos considerar, que para algunas de las enfermedades investigadas, como las enfermedades infecciosas, podría ser casi del 100%, mientras que para el caso de los problemas crónicos sería necesario calcular una tasa basal de referencia (tasa correcta) por encima de la cual todos los episodios se considerarían evitables12,24. El cálculo o búsqueda de la tasa correcta podría realizarse mediante la comparación de los resultados obtenidos con los de otros estudios que hubiesen utilizado una metodología similar, y considerar evitable, al menos, el porcentaje que las tasas de este estudio sobrepasen al de comparación. Otra alternativa consistiría en el estudio de las diferencias encontradas, en este trabajo, entre gerencias de AP, y considerar evitables, como poco, los porcentajes en que las gerencias con mayores tasas sobrepasen a las que las tienen menores.
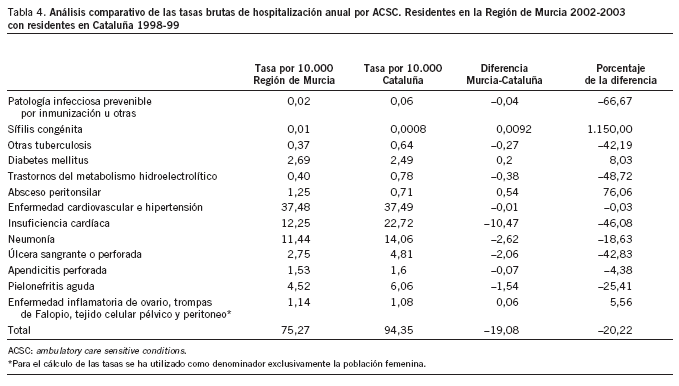
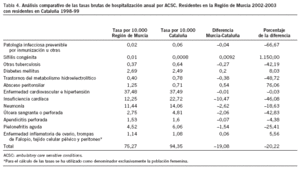
El primero de los supuestos anteriores es el que aparece en la tabla 4, donde se comparan nuestros resultados con los obtenidos en un estudio similar llevado a cabo en Cataluña con los datos de los años 1998-199912. Se observa que la tasa de hospitalizaciones por ACSC era un 20,2% inferior en la RM con respecto a Cataluña, y además era más baja para la mayoría de las categorías de enfermedades estudiadas con la excepción de la diabetes mellitus, el absceso peritonsilar y la enfermedad inflamatoria pélvica, sin que se valorara en el caso de la sífilis congénita, dado el escaso número de casos producidos. De todos modos, debe tenerse en cuenta el número de años pasados entre ambos estudios y el que se trata de tasas brutas, por lo que hay la posibilidad de que haya otros factores, diferentes a la distinta capacidad de resolución de AP, que puedan explicar las diferencias encontradas.
En cuanto al segundo de los supuestos, como ya se ha comentado en el apartado de resultados, la tasa ajustada por edad y sexo de la GAP1 era, de manera estadísticamente significativa, un 8% superior a la de la GAP3. Sin embargo hay que considerar que el margen para la mejora puede ser mayor, dado que la GAP3, que presenta las menores tasas, tiene episodios dentro del grupo de enfermedades infecciosas, los cuales serían evitables, como ya se ha dicho anteriormente, en casi un 100%.
Antes de atribuir los resultados a la mayor o menor efectividad de AP, debería descartarse otros factores. Entre ellos cabe destacar las consideraciones acerca de la validez del indicador, las limitaciones relacionadas con el tipo de estudios llevados a cabo, los problemas relacionados con el sistema de información utilizado (CMBD) y con la calidad de la información contenida en él, los factores relacionados con el paciente, otros atributos de AP, las características de la atención hospitalaria y los factores medioambientales.
En cuanto a la validez del indicador, llama la atención la gran variabilidad en el número y el tipo de códigos diagnósticos utilizados en los distintos estudios publicados hasta el momento, lo cual condiciona el significado de los resultados obtenidos y dificulta las comparaciones entre centros3,24. El proceso de selección y adaptación transcultural de los códigos válidos para evaluar la efectividad de AP en España mejoró la validez interna del indicador, al seleccionar aquellos códigos para los que las limitaciones derivadas de la influencia de las características clínicas de los pacientes, las variaciones en la práctica médica hospitalaria o las políticas de admisión de los centros están disminuidas12. Los trabajos que se están llevando a cabo para el desarrollo de un listado de códigos específico para la asistencia pediátrica contribuirán a aumentar la validez del indicador2,11.
Con respecto al tipo de estudios realizados hasta el momento, se trata en su mayor parte de estudios con datos agregados, transversales, lo cual puede explicar algunas de las limitaciones y contradicciones observadas al investigar los factores relacionados con las variaciones en las tasas de hospitalización por ACSC, ya que la correcta identificación e interpretación de alguno de éstos (especialmente factores de tipo local, como la relación entre el médico y el paciente) podría requerir otro diseño de estudios, como los longitudinales o caso-control4,5,10. Por otro lado, y dada la inestabilidad que presentan las tasas de un año para otro, se aconseja agregar los datos de 3 años para su uso en actividades de monitorización de la calidad14. Finalmente, la evaluación económica asociada a este indicador requerirá el desarrollo de un marco teórico apropiado desde el punto de vista de la razón coste-beneficio que representaría para el sistema de salud la reducción de hospitalizaciones desde AP11.
Con respecto al sistema de información utilizado en la mayor parte de los estudios (el CMBD), éste presenta como ventajas su bajo coste, su fácil accesibilidad, su gran homogeneidad y exhaustividad y el hecho de que es comparable en el ámbito nacional e internacional11. Sin embargo, presenta también algunas limitaciones, como el hecho de que se trata de un sistema de información diseñado para otros fines (datos secundarios), la reticencia de los profesionales de AP a ser evaluados con indicadores no generados por ellos mismos y sometidos a la influencia de múltiples factores de tipo hospitalario, ya señalados, el que recoge sobre todo datos de los hospitales públicos y los problemas de calidad de la información contenida en él24-27.
En cuanto a los problemas de calidad de los datos, a los efectos de este estudio, cabe destacar los relacionados con la mala codificación del diagnóstico principal, pero, sobre todo, los problemas ligados a la recogida de la residencia habitual y del CIP (código de identificación de paciente de la tarjeta individual sanitaria). En el primero de los casos, se produce una infravaloración de las tasas en las gerencias mayormente afectadas y se hace además muy difícil poder comparar las tasas entre áreas. Tal como se observa en la tabla 1, la gerencia que presentó el mayor problema fue la GAP2, donde se eliminó un 30,9% del total de episodios codificados y se recodificaron además el 22,08% de los códigos de residencia. Por lo que respecta al CIP, su mala cumplimentación impide estudiar el impacto de las readmisiones en las tasas, sobre todo cuando éstas se han producido en diferentes hospitales y limita el establecimiento de la estrategia de intervención, dado que será diferente según el problema se localice en pocos pacientes con muchas readmisiones o en muchos pacientes con pocas readmisiones4,5,7.
La mayoría de los problemas para el uso de las tasas de hospitalización por ACSC, como indicador para la monitorización de la calidad, proviene de la influencia en él de otros factores distintos a lo que el indicador quiere medir (la distinta capacidad de resolución de AP). Entre ellos merece destacar los factores relacionados con el paciente entre los que tenemos, además de la edad6-9 y el sexo9,28, la raza3,4,6,7,9,28, el estado de salud14 y, sobre todo, las variables de tipo socioeconómico2-7,9,14,25 (nivel educativo y de ingresos, desempleo, vivir en áreas rurales, tipo de aseguramiento, etc.). Para algunos autores, estas últimas (las socioeconómicas) explicarían una parte importante de las variaciones en relación con el indicador, lo cual condicionaría su uso para la monitorización de la calidad a este nivel3,14,15,17.
Por lo que respecta a la AP, además del distinto nivel de efectividad (variable sometida a estudio) hay otros factores que se ha visto que influían en las variaciones de las tasas por este indicador, como la disponibilidad de recursos a este nivel5 y las características organizativas de éstos29.
Otros factores de confusión están relacionados con el propio hospital donde se produce la asistencia, y así, además de las variaciones en la práctica médica y de las distintas políticas de admisión entre los centros, ya comentadas, se han identificado también como factores importantes la distancia hasta el hospital2,29, la oferta de cuidados secundarios14 y la implantación completa de la reforma de atención especializada2.
Los factores ambientales (deficiencias en las casas, higiene inadecuada, exposición a riesgos ambientales, etc.) son, junto a ciertos factores locales relacionados con el paciente (problemas en el lenguaje, creencias sobre la salud, modelos de relación entre el médico y el paciente, existencia de un ambiente familiar estable, etc.) un grupo que ha sido escasamente investigado y que requerirá, como ya se comentado anteriormente, el diseño de estudios específicos de tipo longitudinal o caso-control4,10.
Todos los factores de confusión comentados anteriormente deberán ser tenidos en cuenta y controlarlos, tanto en el diseño como en el análisis de los estudios a realizar, mediante técnicas, como la utilización de datos agregados de varios años, el cálculo de tasas ajustadas o el análisis estratificado de los datos para los diferentes grupos de edad, todas los cuales se han utilizado en este estudio. Como líneas futuras de trabajo, se deberá seguir profundizando en la mejora de la calidad de la información contenida en el CMBD, la comparación de las tasas entre áreas pertenecientes al área de influencia de un mismo hospital, la utilización de sistemas de clasificación de pacientes para el ajuste por otras variables, como la gravedad y la comorbilidad, y la definición de un listado de códigos específicos para AP2,8,11.
Otros aspectos a considerar en un futuro es la comparación de estos resultados con los obtenidos a partir del nivel de cumplimiento de cartera de servicios de AP (¿hay relación entre un mayor cumplimiento de normas técnicas mínimas y las tasas por este indicador?) y con el gasto farmacéutico (¿presentan las áreas con mayor gasto farmacéutico menores tasas de hospitalización por ACSC?). Dado que se trata además de un conjunto de enfermedades agrupables en subgrupos con abordajes diagnósticos y terapéuticos distintos (prevenibles, agudas y crónicas) no sería descabellado pensar en la elaboración de indicadores compuestos para cada gerencia y su monitorización mediante gráficos de control de procesos8.
De todos modos, y a pesar de todas las limitaciones señaladas, se podría concluir con una famosa frase de David Eddy que dice "dada la importancia de la atención sanitaria, no parece razonable que no existan caminos excelentes para evaluar cómo de bien lo estamos haciendo"30.