Identificar y describir un listado de eventos centinela (EC) en atención primaria (AP).
MetodologíaConsenso de expertos estructurado mediante 2 cuestionarios online. Los expertos fueron elegidos por su experiencia en AP y conocimientos en seguridad del paciente. El primer cuestionario valoró la adaptación de los EC hospitalarios del National Quality Forum 2006 al ámbito de AP a través de las respuestas: sí, no, sí con adaptación; en este último caso se permitió una nueva redacción de los mismos y además el cuestionario permitía la incorporación de nuevos EC. El segundo cuestionario incluyó los EC con respuesta positiva (sí, sí con adaptación>55%) para que los expertos eligieran entre redacción original y alternativa y los nuevos EC descritos.
ResultadosDe los 47 expertos convocados 44 respondieron a ambos cuestionarios. Se identificaron en total 17 EC para AP. Primer cuestionario: de 28 EC hospitalarios 12 se consideraron adaptables para AP; 11 de ellos con redacción alternativa. Treinta y ocho expertos propusieron algún EC nuevo referidos principalmente a: problemas con la medicación/vacunas, retrasos/ausencia en la atención, retraso diagnóstico y problemas con pruebas diagnósticas, resumidos en 5 EC. Segundo formulario: los expertos escogieron en más del 65% la redacción alternativa de los 11 EC adaptados a AP. Los 5 nuevos EC fueron considerados adecuados con respuesta positiva entre 70-85%.
ConclusiónSe identificaron 17 EC para AP, lo que disponer de un listado de EC permitirá llevar a cabo una mejor gestión del riesgo sanitario.
To identify and describe a list of sentinel events (SEs) for Primary Care (PC).
MethododologyA structured experts’ consensus was obtained by using two online questionnaires. The participants were selected because of their expertise in PC and patient safety. The first questionnaire assessed the suitability of the hospital SEs established in the National Quality Forum 2006 for use in PC via responses of “yes”, “no”, or “yes but with modification”. In the latter case, a re-wording of the SE was requested. Additionally, inclusion of new SEs was also allowed. The second questionnaire included those SEs with positive responses (“yes”, “yes with modification”), so that the experts could choose between the original and alternative drafts, and evaluate the newly described SEs.
ResultsThe questionnaires were completed by 44 out of a total of the 47 experts asked to participate, and a total of 17 SEs were identified as suitable for PC. For the first questionnaire, 12 of the 28 hospital SEs were considered adaptable to PC, of which 11 were re-drafts. Thirty-seven experts proposed new SEs. These mainly concerned problems with medication and vaccines, delay, or lack of assistance, diagnostic delays, and problems with diagnostic tests, and were finally summarised in 5 SEs. In the second questionnaire, ≥65% of the experts chose the alternative wording against the original cases for the 11 SEs suitable for PC. The 5 newly included SEs were considered adequate with a positive response of 70-85%.
ConclusionHaving a list of SEs available in PC will help to improve the management of health care risks.
Un evento centinela (EC), según la Joint Commission on Accreditation of Healthcare Organisations (JCAHO) se define como un suceso imprevisto que causa la muerte, daño permanente o daño temporal derivado de la atención sanitaria1. Se llama centinela porque su ocurrencia sirve de alarma y obliga a la organización, a su evaluación inmediata y a dar una respuesta para evitar la aparición de nuevos casos. Los EC son situaciones que tienen relación directa con la calidad de un servicio, por lo que se convierten en indicadores negativos de esta. La existencia de un solo caso ya es indicativa de un problema y debe conducir a un análisis de causas para rediseñar el proceso afectado y evitar que vuelva a producirse2.
La OMS3 define los EC de la misma manera que la JCAHO, y además establece la misma definición para los denominados eventos adversos graves. La norma UNE 179003 sobre gestión de riesgos sanitarios de 2010 también recoge la misma definición sobre EC4.
En 1996 la JCAHO estableció una política para que las organizaciones acreditadas pudieran identificar, documentar, evaluar y prevenir los EC. Esta política sobre los EC ha tenido como finalidad analizar los casos ocurridos en los centros con herramientas específicas, como el análisis causa-raíz para poder implantar estrategias de prevención y monitorización.
En 2001, Ken Kinzer, del National Quality Forum (NQF), acuñó el término never event5. Este término hace referencia a aquellos errores sanitarios de carácter impactante, tal como amputar el miembro equivocado, que nunca deberían ocurrir. En 2002 el propio NQF se propuso elaborar un listado estandarizado de eventos graves, serious reportable events, definidos como aquellos que producen muerte o grave discapacidad y que pueden ser evitables. El NQF consiguió identificar un listado gracias a un consenso de expertos; este listado fue publicado en 20066 con 28 EC agrupados en 6 categorías y después en 2011 se modificó y amplió a un total de 29 EC agrupados en las mismas categorías que el listado previo, al que se añadió una séptima de eventos radiológicos6,7.
Tanto la JCAHO como el NQF han considerado que los EC que describen podrían ocurrir en el ámbito ambulatorio de la asistencia, aunque sin hacer mención específica a la atención primaria (AP).
En noviembre de 2003 la Agencia Nacional de Seguridad del Paciente de Reino Unido (elaboró el documento: La seguridad del paciente en siete pasos8, una guía de buenas prácticas con la intención de ofrecer a las organizaciones del National Health Service orientación práctica y el apoyo para mejorar la seguridad del paciente (SP). Posteriormente la Agencia Nacional de Seguridad del Paciente del Reino Unido adaptó la guía al entorno de AP con la finalidad de reconocer y abordar los diferentes retos del sector. El documento establece en su paso número 6 que deberá realizarse un análisis causa-raíz para todas las muertes inesperadas relacionadas directamente con un incidente, y también en aquellos incidentes que provoquen una lesión permanente, pérdida funcional o pérdida de una parte del cuerpo.
En nuestro país el estudio APEAS9 tuvo como objetivos establecer la magnitud, trascendencia e impacto de los eventos adversos (EA) en AP y analizar las características de los pacientes y de la asistencia que se asocian a la aparición de EA evitables. Se definieron los EA graves como aquellos que ocasionaban fallecimiento, incapacidad residual al alta médica o los que requerían una intervención quirúrgica.
Los listados de EC conocidos son, por tanto, los descritos previamente de la JCHAO y del NQF. En España se han utilizado ambos listados de EC con la finalidad de implantar la gestión de riesgos en los centros sanitarios10. Aunque parece que estos EC podrían darse igualmente en AP, no existe un listado consensuado y aceptado como propio para dicho entorno.
Conseguir un listado de estas características podría ser útil para su identificación rápida e inequívoca por parte de los profesionales, con el fin de adoptar medidas que evitasen la repetición de los mismos. Por ello, el objetivo principal del presente trabajo es identificar un listado de eventos adversos de carácter centinela para el ámbito de AP.
MetodologíaEl estudio se realizó en el ámbito de la AP, con un enfoque cualitativo y un diseño de consenso de expertos estructurado mediante 2 cuestionarios on-line.
El periodo del estudio comprendió 2 etapas diferentes entre noviembre de 2013 y abril de 2014. En cada una de las etapas se pidió al grupo de expertos contestar a un cuestionario distinto. El equipo investigador (EI) estaba formado por profesionales que trabajaban en la gestión de riesgos y el despliegue de la SP en todos los centros de AP del Servicio Madrileño de Salud.
Selección de participantesLos participantes en el estudio fueron profesionales sanitarios que trabajaban o habían trabajado en AP y que tenían o habían tenido alguna responsabilidad en relación con la SP (responsables de SP en un centro de salud, participación en comisiones de SP, etc.) El EI contactó con ellos a través de los directores de centros de salud y de las unidades funcionales de gestión de riesgos. Además, se invitó a formar parte del conjunto de expertos al grupo de trabajo en SP de la Sociedad Española de Medicina Familiar y Comunitaria, un total de 10 profesionales, y a un experto del Ministerio de Sanidad. El grupo resultante fue de 47 profesionales.
Elaboración de cuestionariosAmbos cuestionarios se elaboraron con la herramienta Google Drive para facilitar su envío y recogida on-line. Para el diseño del primer cuestionario se tuvieron en cuenta todos los EC que recogía el consenso de expertos del NQF de 2006, excepto la categoría de eventos delictivos, y se añadió una categoría más, llamada otros y que incluía 3 EC recogidos de informes previos de la JCAHO, en total 28 EC procedentes del ámbito hospitalario. Se pidió a los participantes valorar la posibilidad de su adaptación al ámbito de la AP, con opciones de respuesta cualitativas y excluyentes (sí, no, no sé, sí con modificación/adaptación); para la respuesta: sí con modificación/adaptación se permitió añadir la modificación en un campo de texto libre. Este primer cuestionario permitía también la descripción de nuevos EC para AP no incluidos en el listado anterior, con los siguientes campos de texto: título y descripción por cada EC y los campos de respuesta dicotómica sí/no, ¿es grave para el paciente o puede serlo?, ¿se puede evitar? y ¿es de carácter impactante?
El segundo cuestionario se diseñó en función de los resultados obtenidos en el primero, y que dependieron de los criterios establecidos por consenso del EI para valorar los resultados. Así, para incluir o rechazar un EC se tuvieron en cuenta los siguientes criterios:
- ∘
Incluir todos los EC cuya respuesta positiva (sí y sí con modificación/adaptación) fuese igual o mayor a un 55%. Falta explicación de los que no obtienen el 55%, pero tienen algún sí con modificación/adaptación (ver resultados).
- ∘
Valorar la inclusión de los EC que tuviesen cuantitativamente más respuestas con modificación/adaptación y que no hubieran sido incluidos o excluidos previamente.
- ∘
Excluir todos los EC cuya respuesta negativa fuese mayor a un 65% y además no tuviesen ninguna respuesta que fuese: sí con modificación/adaptación. Excluir también los EC cuya respuesta negativa superase el 75%, aunque hubiera alguna respuesta que fuese sí con modificación/adaptación.
Además el EI analizó las propuestas de modificación/adaptación en relación con la propuesta original del EC con el fin de unificar las que tuviesen contenidos muy similares.
En el caso de los EC descritos como nuevos para el ámbito de la AP, el EI estableció los siguientes criterios para su inclusión o no:
- ∘
No incluir como EC los descritos ya en la primera parte del cuestionario, ni aquellos que no cumpliesen las características propias de un EC (evitabilidad, gravedad, impacto.)
- ∘
Escoger las redacciones más completas en caso de ser reiteradas.
El segundo cuestionario fue enviado con una carta personalizada y el informe de resultados de la primera etapa. Incluyó aquellos EC procedentes del ámbito hospitalario que alcanzaron el porcentaje de respuesta positiva, pero presentaban una modificación/adaptación. Se pidió a los expertos que eligiesen entre la redacción original y la redacción alternativa. También fueron incluidos los nuevos EC identificados y descritos por los expertos; se debía escoger por cada uno de ellos las siguientes posibilidades de respuesta: sí, no, no sé.
Los criterios para valorar los resultados del segundo cuestionario fueron los siguientes:
Escoger entre la redacción original o la alternativa en función de la que alcanzara el 65% de elección por parte de los expertos, e igualmente incluir los EC nuevos descritos que obtuvieran un porcentaje de respuesta positiva mayor del 55%.
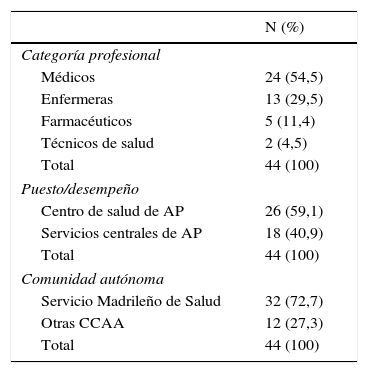
ResultadosFueron convocados 47 expertos y 44 respondieron a ambos cuestionarios. Las características profesionales de los participantes aparecen en la tabla 1.
Características profesiones de los expertos participantes
| N (%) | |
|---|---|
| Categoría profesional | |
| Médicos | 24 (54,5) |
| Enfermeras | 13 (29,5) |
| Farmacéuticos | 5 (11,4) |
| Técnicos de salud | 2 (4,5) |
| Total | 44 (100) |
| Puesto/desempeño | |
| Centro de salud de AP | 26 (59,1) |
| Servicios centrales de AP | 18 (40,9) |
| Total | 44 (100) |
| Comunidad autónoma | |
| Servicio Madrileño de Salud | 32 (72,7) |
| Otras CCAA | 12 (27,3) |
| Total | 44 (100) |
N: número de participantes; %: porcentaje.
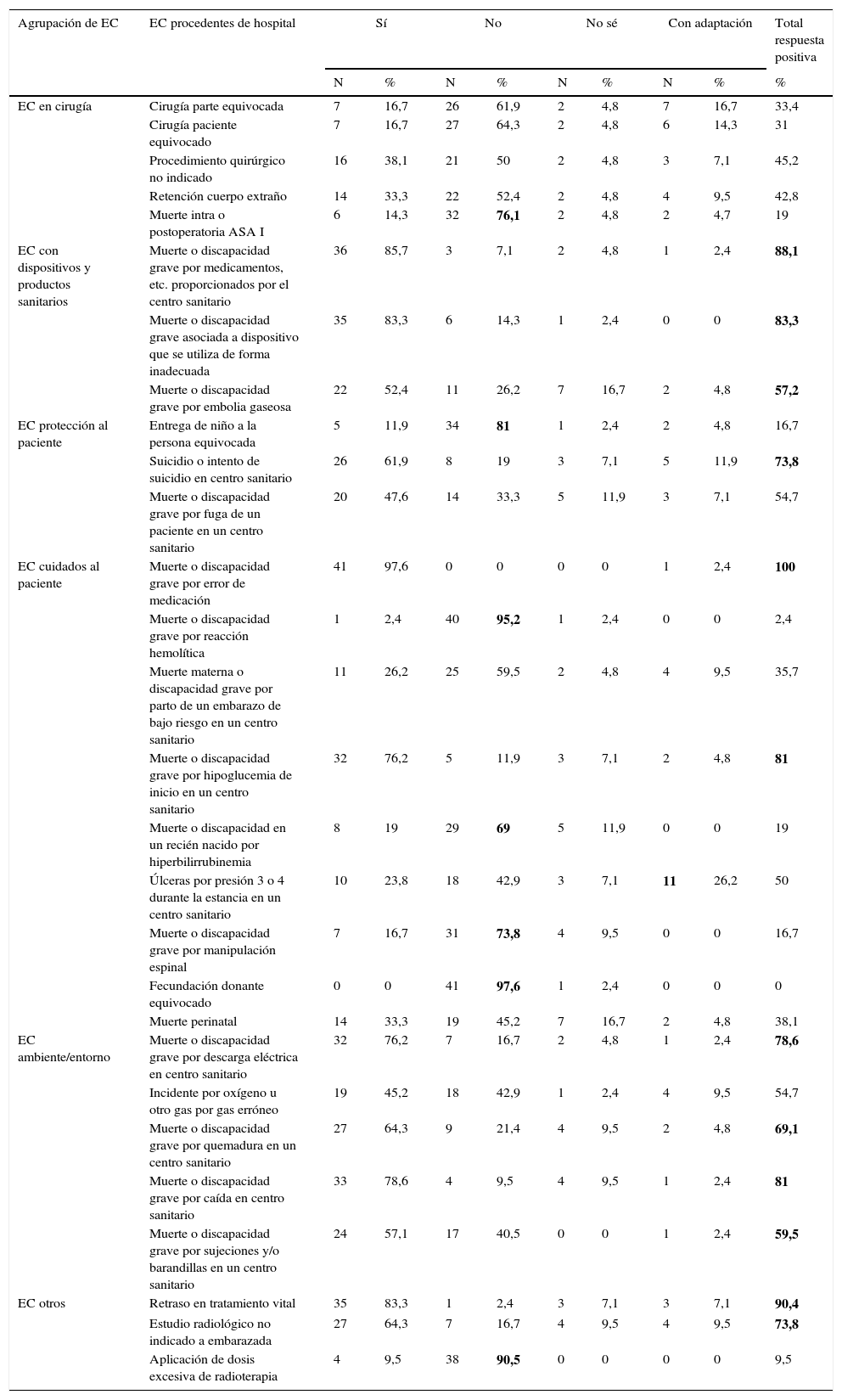
De los 28 EC del ámbito hospitalario hubo 12 con un 55% o más de respuesta positiva (sí o sí con modificación/adaptación) en cuanto a posibles EC para la AP. Cinco EC fueron excluidos por tener una respuesta negativa mayor al 65% y no tener ninguna respuesta con un sí con modificación/adaptación. A estos 5 se sumaron 2 EC más porque su respuesta negativa superó el 75%. Los 9 EC restantes no incluidos previamente tuvieron todos ellos una o varias respuestas con modificación/adaptación, de ellos se decidió incluir un EC, ya que tenía el mayor número de respuestas con modificaciones/adaptaciones; todos estos datos están recogidos en la tabla 2.
Adaptación al ámbito de la atención primaria de los eventos centinela (EC) descritos por el National Quality Forum (NQF) 2006 y Joint Commission on Accreditation of Health Care Organizations (JCAHO) para hospitales
| Agrupación de EC | EC procedentes de hospital | Sí | No | No sé | Con adaptación | Total respuesta positiva | ||||
|---|---|---|---|---|---|---|---|---|---|---|
| N | % | N | % | N | % | N | % | % | ||
| EC en cirugía | Cirugía parte equivocada | 7 | 16,7 | 26 | 61,9 | 2 | 4,8 | 7 | 16,7 | 33,4 |
| Cirugía paciente equivocado | 7 | 16,7 | 27 | 64,3 | 2 | 4,8 | 6 | 14,3 | 31 | |
| Procedimiento quirúrgico no indicado | 16 | 38,1 | 21 | 50 | 2 | 4,8 | 3 | 7,1 | 45,2 | |
| Retención cuerpo extraño | 14 | 33,3 | 22 | 52,4 | 2 | 4,8 | 4 | 9,5 | 42,8 | |
| Muerte intra o postoperatoria ASA I | 6 | 14,3 | 32 | 76,1 | 2 | 4,8 | 2 | 4,7 | 19 | |
| EC con dispositivos y productos sanitarios | Muerte o discapacidad grave por medicamentos, etc. proporcionados por el centro sanitario | 36 | 85,7 | 3 | 7,1 | 2 | 4,8 | 1 | 2,4 | 88,1 |
| Muerte o discapacidad grave asociada a dispositivo que se utiliza de forma inadecuada | 35 | 83,3 | 6 | 14,3 | 1 | 2,4 | 0 | 0 | 83,3 | |
| Muerte o discapacidad grave por embolia gaseosa | 22 | 52,4 | 11 | 26,2 | 7 | 16,7 | 2 | 4,8 | 57,2 | |
| EC protección al paciente | Entrega de niño a la persona equivocada | 5 | 11,9 | 34 | 81 | 1 | 2,4 | 2 | 4,8 | 16,7 |
| Suicidio o intento de suicidio en centro sanitario | 26 | 61,9 | 8 | 19 | 3 | 7,1 | 5 | 11,9 | 73,8 | |
| Muerte o discapacidad grave por fuga de un paciente en un centro sanitario | 20 | 47,6 | 14 | 33,3 | 5 | 11,9 | 3 | 7,1 | 54,7 | |
| EC cuidados al paciente | Muerte o discapacidad grave por error de medicación | 41 | 97,6 | 0 | 0 | 0 | 0 | 1 | 2,4 | 100 |
| Muerte o discapacidad grave por reacción hemolítica | 1 | 2,4 | 40 | 95,2 | 1 | 2,4 | 0 | 0 | 2,4 | |
| Muerte materna o discapacidad grave por parto de un embarazo de bajo riesgo en un centro sanitario | 11 | 26,2 | 25 | 59,5 | 2 | 4,8 | 4 | 9,5 | 35,7 | |
| Muerte o discapacidad grave por hipoglucemia de inicio en un centro sanitario | 32 | 76,2 | 5 | 11,9 | 3 | 7,1 | 2 | 4,8 | 81 | |
| Muerte o discapacidad en un recién nacido por hiperbilirrubinemia | 8 | 19 | 29 | 69 | 5 | 11,9 | 0 | 0 | 19 | |
| Úlceras por presión 3 o 4 durante la estancia en un centro sanitario | 10 | 23,8 | 18 | 42,9 | 3 | 7,1 | 11 | 26,2 | 50 | |
| Muerte o discapacidad grave por manipulación espinal | 7 | 16,7 | 31 | 73,8 | 4 | 9,5 | 0 | 0 | 16,7 | |
| Fecundación donante equivocado | 0 | 0 | 41 | 97,6 | 1 | 2,4 | 0 | 0 | 0 | |
| Muerte perinatal | 14 | 33,3 | 19 | 45,2 | 7 | 16,7 | 2 | 4,8 | 38,1 | |
| EC ambiente/entorno | Muerte o discapacidad grave por descarga eléctrica en centro sanitario | 32 | 76,2 | 7 | 16,7 | 2 | 4,8 | 1 | 2,4 | 78,6 |
| Incidente por oxígeno u otro gas por gas erróneo | 19 | 45,2 | 18 | 42,9 | 1 | 2,4 | 4 | 9,5 | 54,7 | |
| Muerte o discapacidad grave por quemadura en un centro sanitario | 27 | 64,3 | 9 | 21,4 | 4 | 9,5 | 2 | 4,8 | 69,1 | |
| Muerte o discapacidad grave por caída en centro sanitario | 33 | 78,6 | 4 | 9,5 | 4 | 9,5 | 1 | 2,4 | 81 | |
| Muerte o discapacidad grave por sujeciones y/o barandillas en un centro sanitario | 24 | 57,1 | 17 | 40,5 | 0 | 0 | 1 | 2,4 | 59,5 | |
| EC otros | Retraso en tratamiento vital | 35 | 83,3 | 1 | 2,4 | 3 | 7,1 | 3 | 7,1 | 90,4 |
| Estudio radiológico no indicado a embarazada | 27 | 64,3 | 7 | 16,7 | 4 | 9,5 | 4 | 9,5 | 73,8 | |
| Aplicación de dosis excesiva de radioterapia | 4 | 9,5 | 38 | 90,5 | 0 | 0 | 0 | 0 | 9,5 | |
En la columna de porcentajes de total respuesta positiva se han puesto en negrita los porcentajes superiores al 55%.En la columna de respuesta negativa (No), se ha puesto en negrita los EC excluidos en función del %.En la columna de respuesta con adaptación se ha puesto en negrita el EC incluido por tener 11 respuestas con adaptación a la redacción original.
N: número de respuestas; %: porcentaje de respuestas.
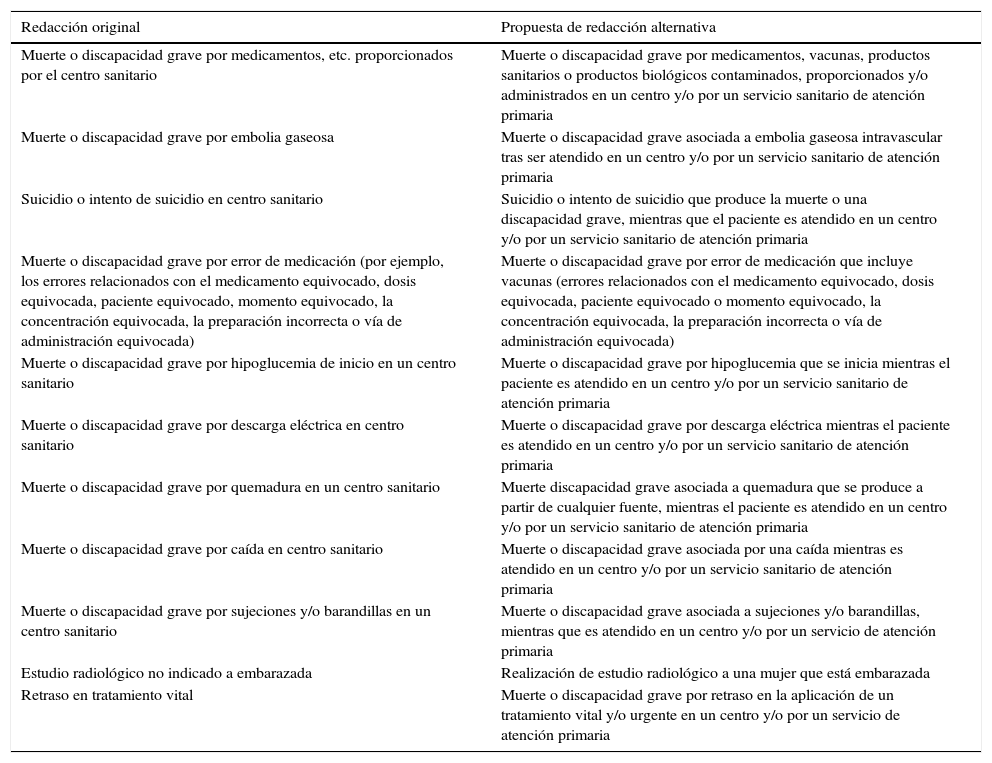
De los 12 EC incluidos 11 presentaban redacción/es alternativa/s. Todas las propuestas de redacción alternativa tenían contenidos similares, por lo que fueron resumidas en propuestas únicas por el EI; dichas propuestas se muestran en la tabla 3.
Eventos centinela de hospitales adaptados al ámbito de atención primaria
| Redacción original | Propuesta de redacción alternativa |
|---|---|
| Muerte o discapacidad grave por medicamentos, etc. proporcionados por el centro sanitario | Muerte o discapacidad grave por medicamentos, vacunas, productos sanitarios o productos biológicos contaminados, proporcionados y/o administrados en un centro y/o por un servicio sanitario de atención primaria |
| Muerte o discapacidad grave por embolia gaseosa | Muerte o discapacidad grave asociada a embolia gaseosa intravascular tras ser atendido en un centro y/o por un servicio sanitario de atención primaria |
| Suicidio o intento de suicidio en centro sanitario | Suicidio o intento de suicidio que produce la muerte o una discapacidad grave, mientras que el paciente es atendido en un centro y/o por un servicio sanitario de atención primaria |
| Muerte o discapacidad grave por error de medicación (por ejemplo, los errores relacionados con el medicamento equivocado, dosis equivocada, paciente equivocado, momento equivocado, la concentración equivocada, la preparación incorrecta o vía de administración equivocada) | Muerte o discapacidad grave por error de medicación que incluye vacunas (errores relacionados con el medicamento equivocado, dosis equivocada, paciente equivocado o momento equivocado, la concentración equivocada, la preparación incorrecta o vía de administración equivocada) |
| Muerte o discapacidad grave por hipoglucemia de inicio en un centro sanitario | Muerte o discapacidad grave por hipoglucemia que se inicia mientras el paciente es atendido en un centro y/o por un servicio sanitario de atención primaria |
| Muerte o discapacidad grave por descarga eléctrica en centro sanitario | Muerte o discapacidad grave por descarga eléctrica mientras el paciente es atendido en un centro y/o por un servicio sanitario de atención primaria |
| Muerte o discapacidad grave por quemadura en un centro sanitario | Muerte discapacidad grave asociada a quemadura que se produce a partir de cualquier fuente, mientras el paciente es atendido en un centro y/o por un servicio sanitario de atención primaria |
| Muerte o discapacidad grave por caída en centro sanitario | Muerte o discapacidad grave asociada por una caída mientras es atendido en un centro y/o por un servicio sanitario de atención primaria |
| Muerte o discapacidad grave por sujeciones y/o barandillas en un centro sanitario | Muerte o discapacidad grave asociada a sujeciones y/o barandillas, mientras que es atendido en un centro y/o por un servicio de atención primaria |
| Estudio radiológico no indicado a embarazada | Realización de estudio radiológico a una mujer que está embarazada |
| Retraso en tratamiento vital | Muerte o discapacidad grave por retraso en la aplicación de un tratamiento vital y/o urgente en un centro y/o por un servicio de atención primaria |
Treinta y ocho de los 42 profesionales propusieron algún posible EC para AP y 23 profesionales más de 2 posibles EC. El total de EC planteados fueron 73. Los más repetidos fueron: retraso o ausencia en la atención, retraso diagnóstico, problemas con pruebas diagnósticas y problemas con medicamentos o vacunas. Los EC relacionados con medicamentos/vacunas se asimilaron al EC ya adaptado de hospitales que describía problemas con medicamentos/vacunas.
Todos los demás fueron sometidos a una revisión exhaustiva por parte del EI tomando en cuenta los criterios de análisis descritos en el apartado metodología, quedando finalmente solo 5 EC, que se detallan en la tabla 4.
Nuevos eventos centinela descritos para el ámbito de atención primaria
| Retraso en pruebas diagnósticas/error diagnóstico |
| Muerte o discapacidad grave de un paciente por el retraso (en la petición, realización, recepción, sistemas de alerta, volcado automático, valoración, identificación del paciente y comunicación) de pruebas diagnósticas |
| Muerte o discapacidad grave de un paciente relacionado con el diagnóstico erróneo de una enfermedad grave o incapacitante |
| Seguimiento/tratamiento inadecuado del paciente |
| Muerte o discapacidad grave del paciente por seguimiento o tratamiento inadecuado de enfermedad |
| Muerte no digna o cuidados inadecuados al paciente en fase terminal por ausencia de tratamiento paliativo domiciliario, si dicho paciente lo precisa |
| Entorno y ambiente |
| Muerte o discapacidad grave por inoculación con agentes biológicos por mal uso del material utilizado en un centro o servicio sanitario de atención primaria |
Los 11 EC con redacción alternativa obtuvieron entre un 65% y un 91% o más de elección por parte de los expertos. Los 5 EC identificados como nuevos para AP obtuvieron un porcentaje de respuesta positiva por encima del 55%.
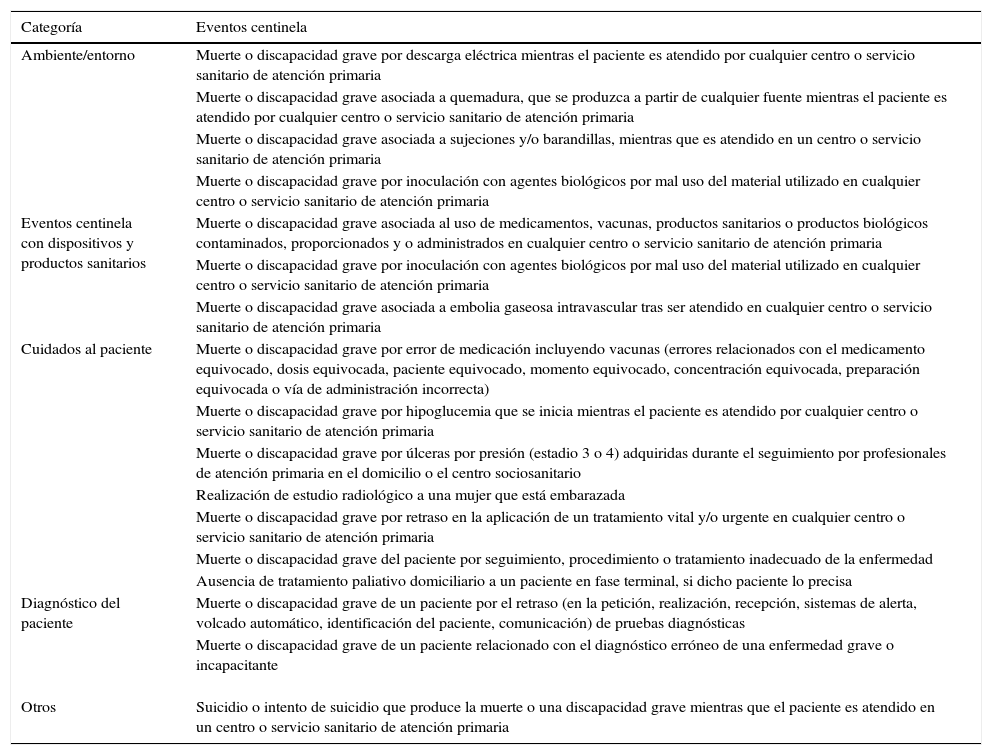
Finalmente, el equipo investigador englobó todos los EC en 5 grandes categorías, que recogen un total de17 EC identificados en AP y que se describen en la tabla 5.
Eventos centinela a considerar en atención primaria por categorías
| Categoría | Eventos centinela |
|---|---|
| Ambiente/entorno | Muerte o discapacidad grave por descarga eléctrica mientras el paciente es atendido por cualquier centro o servicio sanitario de atención primaria |
| Muerte o discapacidad grave asociada a quemadura, que se produzca a partir de cualquier fuente mientras el paciente es atendido por cualquier centro o servicio sanitario de atención primaria | |
| Muerte o discapacidad grave asociada a sujeciones y/o barandillas, mientras que es atendido en un centro o servicio sanitario de atención primaria | |
| Muerte o discapacidad grave por inoculación con agentes biológicos por mal uso del material utilizado en cualquier centro o servicio sanitario de atención primaria | |
| Eventos centinela con dispositivos y productos sanitarios | Muerte o discapacidad grave asociada al uso de medicamentos, vacunas, productos sanitarios o productos biológicos contaminados, proporcionados y o administrados en cualquier centro o servicio sanitario de atención primaria |
| Muerte o discapacidad grave por inoculación con agentes biológicos por mal uso del material utilizado en cualquier centro o servicio sanitario de atención primaria | |
| Muerte o discapacidad grave asociada a embolia gaseosa intravascular tras ser atendido en cualquier centro o servicio sanitario de atención primaria | |
| Cuidados al paciente | Muerte o discapacidad grave por error de medicación incluyendo vacunas (errores relacionados con el medicamento equivocado, dosis equivocada, paciente equivocado, momento equivocado, concentración equivocada, preparación equivocada o vía de administración incorrecta) |
| Muerte o discapacidad grave por hipoglucemia que se inicia mientras el paciente es atendido por cualquier centro o servicio sanitario de atención primaria | |
| Muerte o discapacidad grave por úlceras por presión (estadio 3 o 4) adquiridas durante el seguimiento por profesionales de atención primaria en el domicilio o el centro sociosanitario | |
| Realización de estudio radiológico a una mujer que está embarazada | |
| Muerte o discapacidad grave por retraso en la aplicación de un tratamiento vital y/o urgente en cualquier centro o servicio sanitario de atención primaria | |
| Muerte o discapacidad grave del paciente por seguimiento, procedimiento o tratamiento inadecuado de la enfermedad | |
| Ausencia de tratamiento paliativo domiciliario a un paciente en fase terminal, si dicho paciente lo precisa | |
| Diagnóstico del paciente | Muerte o discapacidad grave de un paciente por el retraso (en la petición, realización, recepción, sistemas de alerta, volcado automático, identificación del paciente, comunicación) de pruebas diagnósticas |
| Muerte o discapacidad grave de un paciente relacionado con el diagnóstico erróneo de una enfermedad grave o incapacitante | |
| Otros | Suicidio o intento de suicidio que produce la muerte o una discapacidad grave mientras que el paciente es atendido en un centro o servicio sanitario de atención primaria |
Este estudio es el primer trabajo que pretende identificar EC en AP para actuaciones tanto en consulta como en el domicilio del paciente o durante la atención urgente. El método utilizado para su identificación es el de un consenso de expertos, siguiendo una metodología similar a la usada por RAND/Universidad de California Los Ángeles11,12 y a la utilizada por el NQF para identificar EC.
El número total de EC identificados es menor (17) que los incluidos para el ámbito hospitalario (28), algo que resulta coherente con el mayor nivel de complejidad del hospital con respecto a AP, donde aparecen muchos EC en relación con los actos quirúrgicos. Igualmente no se incluyeron los EC considerados como actos criminales para su adaptación, debido a lo realmente excepcionales que resultan en el ámbito de la AP, donde el paciente tiene un tiempo de permanencia muy limitado.
De los 28 EC de hospital que fueron valorados para su adaptación, solo 12 obtuvieron el porcentaje del 55% establecido y considerado por el EI, de manera consensuada, como amplio. De los 12 seleccionados 11 tuvieron adaptaciones en su redacción para ser extensibles al ámbito de AP; estas adaptaciones fueron evaluadas y sintetizadas en una única propuesta por el EI, dada la similitud de las mismas.
Los EC propuestos como específicos para la AP fueron sucesos de carácter concreto con diferencias sutiles en las redacciones, y por tanto con la misma esencia, lo que permitió unificarlos de manera global fácilmente. La mayoría de los descritos estaban en relación con la medicación y/o las vacunas, algo que tiene que ver con que un porcentaje elevado de eventos adversos notificados en AP son errores de medicación9.
Sin embargo, aparece como EC un grupo de eventos en relación con el diagnóstico, categoría no incluida en el listado de EC de hospitales. Estos EC tienen que ver tanto con pruebas diagnósticas: retrasos en la petición y/o en la visualización de datos a tiempo, cuando son verdaderas alertas, así como con retrasos en el diagnóstico de enfermedades graves.
Con respecto a los problemas en relación con las pruebas diagnósticas el listado actualizado del NQF de 2011 sí que incluyó en la categoría de cuidados un nuevo EC: muerte del paciente o lesiones graves como resultado de la falta de seguimiento o comunicación de pruebas de laboratorio, patología o radiología.
En cuanto a las demoras en el diagnóstico de las enfermedades graves en AP influyen diferentes factores: la variabilidad en la precisión diagnóstica de los médicos, la propia enfermedad, el paciente y el profesional13. Así, algunas enfermedades son difíciles de diagnosticar y en otras ocasiones podría deberse a la falta de conocimiento por parte del profesional o al cierre prematuro de la historia clínica14. Por otro lado, no hay que olvidar que AP valora los problemas de salud más prevalentes que suelen ser, en su mayoría, de carácter benigno, y por ello no es adecuado inicialmente ensañarse con pruebas complementarias para descartar enfermedades poco comunes y malignas15.
Otros 2 de los nuevos EC tienen que ver con el seguimiento y el tratamiento inadecuado del paciente. En este caso, referidos fundamentalmente a continuidad asistencial y continuidad de cuidados. La continuidad tiene una especial relevancia cuando se están aplicando tratamientos de manera crónica a los pacientes que requieren seguimiento, y este seguimiento y control se realiza cada vez más en AP. Esta situación es de mayor importancia sobre todo en el caso del enfermo crónico y en el caso del paciente terminal, situaciones en las que puede ponerse más en riesgo la SP dada la complejidad de las terapias, la comorbilidad, la polifarmacia y el paso por múltiples especialistas. Estos factores, además, dificultan la coordinación y el seguimiento adecuado de estos pacientes16. En el seguimiento inadecuado ha de incluirse igualmente la continuidad de cuidados en el domicilio del paciente cuando una incorrecta valoración o un retraso o falta de asistencia en el mismo pueden poner en grave riesgo la SP. Por tanto, es lógico que estos EC surjan en nuestro ámbito, dado que la continuidad y la atención domiciliaria son pilares básicos de la AP, una atención irremplazable si quiere garantizarse la continuidad en el proceso de cuidados y dar respuesta a las múltiples necesidades sociosanitarias que presentan cada vez más los pacientes.
El último EC que se incluye como propio de la AP se refiere a la inoculación de agentes biológicos con materiales de uso habitual en los centros, cuando dicho material no esté correctamente desinfectado o esterilizado. Se trata de un EC que no está descrito en hospitales, ya que suelen disponer de centrales de lavado y esterilización con protocolos y procedimientos bien establecidos y con profesionales formados y entrenados en dichos procedimientos. En AP es más fácil que estos procesos tengan fallos debido a que se realizan de manera descentralizada en cada centro de atención, donde se cuenta con menor capacidad tecnológica y el personal que lo efectúa es el que está disponible, por tanto puede que no siempre esté bien formado o entrenado y que no exista supervisión en el proceso.
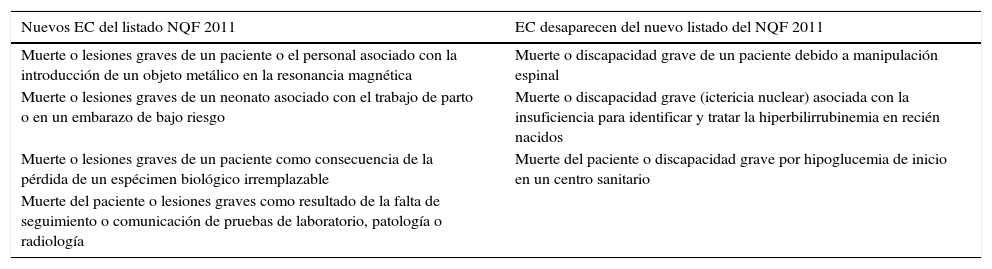
Este estudio tiene varias limitaciones. Primero, tendríamos que considerar la posibilidad de que hubiese un sesgo de selección de expertos, ya que los resultados obtenidos dependen sobre todo del conocimiento en la materia de los mismos. No obstante, para minimizarlo se tuvieron en cuenta criterios de selección fundamentales: el conocimiento en SP (valorado fundamentalmente por su experiencia en la gestión de riesgos sanitarios, o su participación en comisiones de mejora de la SP, en el caso de algún experto por sus publicaciones y experiencia avalada por la comunidad científica en SP) así como la experiencia laboral en el ámbito de AP. Segundo, debido a la metodología basada en la realización de cuestionarios ad hoc habría que valorar un posible sesgo en el diseño de los cuestionarios. Sin embargo, al partir de un listado original de EC definidos ya para hospitales este se atenuaría. Además, el apartado para la inclusión de EC en AP estaba diseñado de tal forma que hacía pensar al experto en la propia gravedad, impacto y evitabilidad de los EC y, por tanto, disminuía igualmente el sesgo en la elaboración de la pregunta. Por último, debemos tener en cuenta que se usó el listado del NQF de 2006 en vez del listado de 2011 que tiene 4 nuevos EC, y del cual desaparecen 3 con respecto al listado de 2006, como se contempla en la tabla 6.
Nuevos eventos centinela (EC) y EC que desaparecen en el listado de National Quality Forum de 2011
| Nuevos EC del listado NQF 2011 | EC desaparecen del nuevo listado del NQF 2011 |
|---|---|
| Muerte o lesiones graves de un paciente o el personal asociado con la introducción de un objeto metálico en la resonancia magnética | Muerte o discapacidad grave de un paciente debido a manipulación espinal |
| Muerte o lesiones graves de un neonato asociado con el trabajo de parto o en un embarazo de bajo riesgo | Muerte o discapacidad grave (ictericia nuclear) asociada con la insuficiencia para identificar y tratar la hiperbilirrubinemia en recién nacidos |
| Muerte o lesiones graves de un paciente como consecuencia de la pérdida de un espécimen biológico irremplazable | Muerte del paciente o discapacidad grave por hipoglucemia de inicio en un centro sanitario |
| Muerte del paciente o lesiones graves como resultado de la falta de seguimiento o comunicación de pruebas de laboratorio, patología o radiología |
De los 3 que han desaparecido uno de ellos ha sido adaptado para el entorno de AP y uno de los nuevos incluidos ha surgido como EC igualmente para el ámbito de AP, tal y como ha sido comentado previamente.
El análisis e interpretación de los resultados por parte del EI ha sido realizado tras una amplia discusión y consenso. En cualquier caso, el listado obtenido para AP no pretende ser exhaustivo, pudiendo ser ampliado en un futuro. Podría igualmente ser sometido a una revisión más amplia de expertos que con una técnica Delphi valorasen la idoneidad de los EC incluidos en dicho listado.
Los EC descritos podrían ser aplicados en cualquier sistema de gestión de riesgos, con el fin de que la ocurrencia de alguno de los contenidos en este listado sirva para alertar y poner en marcha un análisis exhaustivo y una actuación inmediata por parte de los profesionales y las organizaciones de AP, contribuyendo de esta manera a la mejora de la SP.
Conflicto de interesesLos autores manifiestan no tener ningún conflicto de intereses.
A la dirección técnica de procesos y calidad de la Gerencia asistencial de atención primaria (Servicio Madrileño de Salud), por su participación en la elaboración de los cuestionarios y en el seguimiento del proyecto.
A la Subdirección General de Calidad Asistencial, Consejería de Sanidad de la Comunidad de Madrid, por su colaboración en el diseño del proyecto.
Especial agradecimiento a todo el grupo de expertos y al grupo de seguridad del paciente de la Sociedad Española de Medicina Familiar y Comunitaria, por su participación, trabajo e implicación en el proyecto para la mejora de la seguridad en atención primaria.