La lumbalgia genera numerosas consultas. La resonancia magnética (RM) es una opción diagnóstica en el manejo de alguno de estos pacientes. Sin embargo, su uso inadecuado supone una pérdida de recursos que obliga a disponer de guías que ayuden a los clínicos en la toma de decisiones y permita una mejor gestión de los recursos.
ObjetivoEstablecer las principales indicaciones clínicas de RM en los casos de dolor lumbar en adultos.
Material y métodosSe empleó el método de uso apropiado RAND/UCLA: tras una revisión sistemática en mayo de 2012 se elaboró un listado con posibles indicaciones de RM ante lumbalgia que un panel de expertos multidisciplinar puntuó desde 1, «totalmente inapropiado», a 9 «totalmente apropiado». Se realizó una primera ronda de puntuación online, se presentaron y discutieron los resultados en una reunión presencial y se realizó una ronda final online. La RM se consideró apropiada en cada indicación si la puntuación mediana era de 6,5 o mayor y había acuerdo (empleando el índice IPRAS).
ResultadosLa RM se consideró apropiada ante sospecha afectación tumoral, sospecha de infección espinal, sospecha de fractura a pesar de radiografía negativa, lumbalgia con dolor de ritmo inflamatorio, déficit neurológico progresivo/grave, dolor muy severo y que progresa de intensidad y lumbalgia subaguda o crónica con irradiación radicular con fracaso en el tratamiento.
ConclusionesLa indicación de RM parece basarse en la sospecha de enfermedad grave secundaria. La metodología empleada permite establecer indicaciones de RM que pueden ser de utilidad tanto al clínico como al gestor sanitario.
Low back pain is a common disorder that generates many medical consultations. Magnetic Resonance Imaging (MRI) is commonly used in the clinical management of some of these patients. However, the cost of inappropriate MRI use is high, so there is a need to develop guidelines to help physicians make correct decisions and optimize available resources.
ObjectiveTo determine the main clinical indications for MRI scanning in adults with low back pain.
Material and methodsThe RAND/UCLA appropriateness method was used: After a systematic review (May 2012), a list of the clinical indications for MRI scanning in patients with low back pain was prepared. A multidisciplinary expert panel scored each indication from 1,«totally inappropriate» to 9,«totally appropriate». A first on-line round, an in-person panel meeting, where results of the first round were discussed, and a final second on-line round were arranged. A clinical indication was considered appropriate if the median score was 6.5 or higher, and there was agreement between experts (IPRAS index was used).
ResultsAn MRI test is considered appropriate if cancer, spinal infection or a fracture, even with a negative X-ray test is suspected.; if there is inflammatory back pain; severe/progressive neurological deficit; severe and progressive low back pain; subacute or chronic low back pain with radicular involvement unresponsive to conservative therapy.
ConclusionsClinical indications for a MRI scanning are based on the suspicion of a secondary serious pathology. This methodology helps to set clinical indications for MRI, and may be of great value for both clinicians and health managers.
La lumbalgia es uno de los problemas de salud más frecuentes en nuestro entorno. Según datos de la encuesta vasca de salud de la Comunidad Autónoma del País Vasco (CAPV), la prevalencia del dolor de espalda en la población entre 45 y 64 años es del 7,8% en hombres y del 9,5% en mujeres, mientras que en mayores de 64 años se eleva al 9,5 y 10,6%, respectivamente1. Otros estudios tanto en España como en otros países occidentales sugieren que entre un tercio y la mitad de la población padece una lumbalgia a lo largo del año, lo que genera un gran número de consultas en atención primaria (AP)2–4. En este sentido, en la CAPV el 10,5% de la población acude a una consulta en AP durante el año por dolor lumbar5. Estas consultas a su vez generan tanto derivaciones a atención especializada como un gran número de pruebas diagnósticas, entre ellas la resonancia magnética (RM), que no siempre están justificadas.
El importante incremento de la demanda de la RM a menudo ha motivado la elaboración de criterios para su indicación en la práctica médica por parte de los organismos responsables de su provisión y financiación, con el fin de racionalizar la demanda y favorecer su uso apropiado. En este sentido, ya en el año 1998 la Agencia de Evaluación de Tecnologías Sanitarias del País Vasco (OSTEBA), elaboró una guía de práctica clínica con las «Indicaciones de uso apropiado de resonancia magnética»6.
Según un estudio de variabilidad realizado en la CAPV en 20127, la RM de columna lumbar y sacro supuso el 14,0% sobre un total de 147.033 RM realizadas a cargo del aseguramiento público en la CAPV. A pesar de que los estadísticos de variación de manera global no detectaron una importante variabilidad de las tasas de RM entre 7 áreas sanitarias estudiadas (coeficiente de variación de 0,20), el área con mayor tasa realizó un 72% de RM más que el área con menor tasa (132,6 vs 77,3 RM por 10.000 habitantes/año), lo que supuso 1.604 RM más al año en una población de 290.000. Sin embargo, este estudio no pudo determinar con qué frecuencia esta prueba se había realizado en situaciones en las que no estaba indicada (sobreutilización), así como con qué frecuencia la RM lumbar no se había realizado estando indicada (infrautilización), ya que se necesita conocer primero ante qué situaciones clínicas es apropiado solicitar una RM en el contexto local8. Para lograrlo, se acepta la utilización de una metodología que introduce el concepto de uso apropiado, definido como la diferencia en resultados en salud entre realizar el tratamiento empírico y el tratamiento después de obtener los resultados de una prueba de imagen (en este caso la RM) y que trata de establecer el grado de uso apropiado de una prueba (en este caso diagnóstica) basado en el consenso de paneles de expertos después de una rigurosa búsqueda de la evidencia publicada8,9.
Disponer de un listado consensuado de las indicaciones de RM lumbar ante un paciente que acude con lumbalgia, teniendo en cuenta el contexto local, permitiría establecer un marco de referencia para identificar importantes desviaciones en la práctica médica en los centros10. En esta línea, un estudio realizado en 6 regiones españolas encontró que el 10,6% de las RM de columna lumbar realizadas (602 pacientes) fueron inadecuadas11.
Este listado supone también una herramienta útil para mejorar y orientar en la petición de estas pruebas a los clínicos, tanto en el nivel de especializada como de AP. En este sentido, Blackmore et al. presentaron un estudio en el que se lograba reducir el uso inapropiado de RM tras incorporar el listado de indicaciones en los formularios de petición de pruebas diagnósticas12.
El objetivo de este trabajo fue recoger como primer paso en el proceso de mejora del uso de la RM lumbar las principales situaciones clínicas en las que la realización de una RM lumbar se considera beneficiosa para individuos que acuden con lumbalgia.
Material y métodosPara lograr los objetivos se siguió el método de uso apropiado desarrollado por la Corporación RAND y la Universidad de California en Los Ángeles (RAND/UCLA) en el que se combina una revisión de la literatura con la opinión de expertos8.
Para la formación del panel de expertos el equipo coordinador estableció el perfil de los especialistas a participar en el panel y decidió de manera arbitraria el peso de cada especialidad pero sin olvidar: a) que el grupo debía ser multidisciplinar, de manera que permitiera un enfoque desde distintos ángulos; y b) estar representadas las principales especialidades implicadas en el proceso diagnóstico de la enfermedad; pero c) priorizando la presencia de especialistas en el diagnóstico por imagen, por lo que finalmente se seleccionaron 5 radiólogos, 2 traumatólogos, 2 médicos de familia, 2 neurólogos, 2 neurocirujanos y una rehabilitadora, todos ellos con experiencia y capacidad reconocida en el manejo y diagnóstico del dolor lumbar. La invitación para formar parte del panel se realizó vía correo electrónico, previo permiso a las direcciones de los centros en los que trabajaban, donde se explicaban los objetivos y la metodología del proyecto.
Se realizó una búsqueda bibliográfica de guías de práctica clínica (GPC) publicadas en los últimos 6 años (enero de 2006-abril de 2012) en Medline (tabla 1), Embase, Guidelines.gov, sociedades científicas, literatura gris, así como estudios de evaluación en la Centre for Reviews and Dissemination (CRD) database y agencias de evaluación de tecnologías sanitarias. Finalmente, se revisó la bibliografía de los artículos seleccionados. El equipo coordinador sintetizó la información obtenida de la revisión bibliográfica en tablas, donde junto a la recomendación figura el nivel de evidencia establecido en la guía de la que procede.
Estrategia de búsqueda (Inahta y Medline)
| Inahta |
| «magnetic resonance» OR «mr» OR «mri» OR «imaging» [title] AND (effectiveness OR appropiate OR appropriateness OR indication OR indications OR recommendation OR recommendations OR effectiveness OR evidence OR guidelines) AND from 2006-2012 |
| Medline |
| («Magnetic Resonance Spectroscopy»[Mesh] OR «Magnetic Resonance Angiography»[Mesh] OR «Nuclear Magnetic Resonance, Biomolecular»[Mesh] OR «Magnetic Resonance Imaging»[Mesh] OR «Diffusion Magnetic Resonance Imaging»[Mesh] OR «Magnetic Resonance Imaging, Cine»[Mesh] OR «Echo-Planar Imaging»[Mesh] AND (Practice Guideline[ptyp] AND «2007/04/22»[PDat]: «2012/04/19»[PDat]) |
Posteriormente se elaboró un cuestionario online con: a) el listado con las posibles indicaciones desprendidas de la revisión bibliográfica; además de b) un apartado donde poder añadir indicaciones no contempladas; y c) otro apartado donde poder recoger cualquier comentario. Para la obtención del listado, 2 miembros del equipo coordinador extrajeron de cada GPC las indicaciones que aparecían, y las agruparon por áreas. Después, el grupo coordinador se reunió para eliminar las que se consideraban indicaciones duplicadas o que hacían referencia a la sospecha de una misma enfermedad subyacente e indicaciones de baja frecuencia.
Este cuestionario fue entregado a los expertos junto con el apoyo bibliográfico consistente en los artículos seleccionados, la tabla con las principales recomendaciones de la guía e instrucciones para cumplimentar el cuestionario vía online (1.ª ronda no presencial). Los participantes debían puntuar en una escala del 1 al 9 cada una de las indicaciones que componían el listado en función de si consideraban la RM apropiada en cada caso (si la RM supone más beneficio que daño al paciente), de manera que una valoración de 1, 2 y 3 indicaría que pedir una RM no sería apropiado en la mayoría de los casos, 4, 5 y 6 sería dudoso y 7, 8 y 9 que la RM sería una prueba apropiada en la mayoría de los casos. Por otro lado, la encuesta contaba con un apartado donde se pedía a los panelistas que incluyeran posibles indicaciones no contempladas en el listado inicial y su justificación, además de otro apartado donde poder realizar los comentarios pertinentes.
Una vez recogidas las respuestas de los panelistas se analizaron los resultados. Para establecer la puntuación global del grupo se eligió la mediana obtenida y para establecer el grado de acuerdo se empleó el índice del rango interpercentil ajustado por la simetría (IPRAS) que considera que hay acuerdo si el rango entre el percentil 30 y el 70 (IPR) es menor que el valor IPRAS IPRAS (IPRAS=2,35 + [Índice de asimetría x 1,5])8,13.
Los resultados obtenidos en la 1.ª ronda fueron presentados al grupo de expertos en una reunión presencial. A cada participante se le entregó además la puntuación individual que había dado en 1.ª ronda. Se discutieron los resultados, se aclararon dudas, se valoraron las nuevas indicaciones planteadas en la primera ronda y se propuso un reajuste del listado de indicaciones.
Con las conclusiones y sugerencias dadas por los expertos en la reunión presencial se modificó el listado de indicaciones que se envió por correo electrónico a los participantes de la sesión presencial para su valoración y visto bueno. Tras recibir las sugerencias se diseñó y envió un nuevo cuestionario online compuesto de un apartado con las nuevas indicaciones y otro para realizar los comentarios que se consideraran (2.ª ronda no presencial).
Los resultados en esta segunda ronda se analizaron siguiendo la misma metodología que en la 1.ª ronda. Los resultados establecidos tras esta segunda ronda fueron los definitivos. Una RM se consideró apropiada si: la mediana obtenida de las respuestas dadas por el grupo de expertos era superior o igual a 6,5 y había acuerdo (según metodología IPRAS ya comentada).
Finalmente, se generó un borrador del documento que incluía, además del listado con las indicaciones finales, un resumen parcial de aquellos apartados relativos a la RM y a la propia lumbalgia que el grupo coordinador consideró de importancia. Esta última información se obtuvo de una selección de artículos obtenidos en la revisión bibliográfica y que el grupo coordinador estimó adecuados. El borrador del documento se envío al grupo para su revisión, comentarios y aprobación del documento final.
Para el análisis de los datos se empleó el programa IBM SPSS Statistics 21, mientras que la encuesta online se realizó a través de la página Web: http://www.encuestafacil.com/.
ResultadosResumen de la revisión bibliográficaEn el 95% de los casos de dolor lumbar, el origen son procesos musculoesqueléticos benignos, mientras que el 5% se debe a enfermedades específicas que precisan un rápido y adecuado tratamiento14. Una correcta historia clínica es de vital importancia para enfocar correctamente cada caso. En este sentido, pueden resultar útiles los signos de alarma que ayudan a descartar los procesos de mayor gravedad15:
Cáncer: antecedente de cáncer, edad superior a 50 años, pérdida de peso inexplicable, solicitud de consulta por el mismo motivo en el mes anterior y dolor de más de un mes de evolución.
Infección: fiebre, presencia de factor de riesgo para infección (por ejemplo inmunosupresión, infección cutánea, infección del tracto urinario, sonda urinaria).
Fractura: traumatismo grave, traumatismo menor en mayores de 50 años, osteoporosis o toma de corticoides.
Aneurisma de aorta: dolor no influido por movimientos, posturas o esfuerzos, existencia de factores de riesgo cardiovascular y antecedentes de enfermedad vascular.
Artropatías inflamatorias: edad inferior a 40 años, dolor que no mejora con el reposo y disminución de la movilidad lateral.
Síndrome de cauda equina o compresión radicular grave: retención de orina, anestesia en silla de montar y déficit motor progresivo.
La tomografía computarizada (TC) o la RM están indicadas en el momento en el que un paciente presente un déficit neurológico severo o progresivo o cuando se sospeche alguna patología grave subyacente como cáncer, infección vertebral o síndrome de cauda equina, ya que un retraso en el diagnóstico y el tratamiento se asocian a peores resultados16–18.
La RM presenta ventajas sobre la TC como la mejor visualización de partes blandas, médula, contenido del canal medular y la ausencia de radiaciones ionizantes. Sin embargo, cuando se quiere estudiar la estructura ósea, por ejemplo, en la planificación quirúrgica de las fracturas, es más útil la realización de una TC19. La RM se considera de gran valor para la detección de enfermedades degenerativas medulares, lesiones vertebrales inflamatorias, malformaciones congénitas y lesiones intramedulares como siringomielia o neoplasias, así como tumores extradurales, intradurales-extramedulares, traumatismos y pacientes con síntomas de afectación medular. También se considera la RM útil para evaluar la médula ósea, los discos intervertebrales, el canal espinal, agujero intervertebral, nervios y cordón medular20.
Es frecuente encontrar anomalías inespecíficas en el disco lumbar con la RM y la TC en pacientes asintomáticos, y la prevalencia de la protusión discal, la degeneración discal y la estenosis de canal lumbar en personas asintomáticas varía en los distintos estudios del 28 al 36%, pudiendo estar presente en el 93% de los pacientes entre 60 y 80 años21–23. La TC y la RM empleada de manera rutinaria no supone ningún beneficio sobre el paciente en términos de salud, y además identifica en muchos casos anormalidades radiológicas que se correlacionan pobremente con los síntomas pero que pueden desencadenar intervenciones innecesarias24–26. En la mayoría de pacientes con dolor lumbar agudo la utilización de técnicas de imagen en un plazo menor de 6 semanas no afecta al tratamiento e incrementa notablemente los costes27.
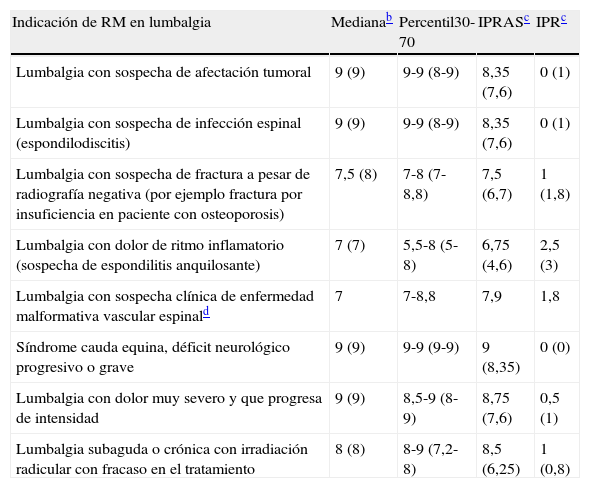
Todas las indicaciones listadas se consideraron apropiadas y en todas hubo acuerdo (tabla 2). Existieron otras indicaciones no incluidas en el listado definitivo como la lumbalgia con sospecha clínica de enfermedad malformativa vascular espinal; RM para descartar enfermedad medular asociada a escoliosis congénita, escoliosis neuromuscular y escoliosis de patrón atípico, que fueron nuevas propuestas de los miembros del panel en la primera ronda. Durante la reunión presencial se discutieron y se decidió no incluirlas en la segunda ronda por su baja frecuencia, salvo la enfermedad malformativa vascular espinal, aunque también fue finalmente descartada en el borrador final por el mismo motivo.
Lumbalgia: indicaciones de RM por el panel de expertos
| 1 Lumbalgia con sospecha de afectación tumoral |
| 2 Lumbalgia con sospecha de infección espinal (espondilodiscitis) |
| 3 Lumbalgia con sospecha de fractura a pesar de radiografía negativa (por ejemplo fractura por insuficiencia en paciente con osteoporosis) |
| 4 Lumbalgia con dolor de ritmo inflamatorio (por ejemplo sospecha de espondilitis anquilosante) |
| 5 Síndrome cauda equina, déficit neurológico progresivo o grave |
| 6 Lumbalgia con dolor muy severo y que progresa de intensidad |
| 7 Lumbalgia subaguda o crónica con irradiación radicular con fracaso en el tratamiento |
A tenor de los resultados, el manejo de la lumbalgia generalmente no requiere el empleo de técnicas diagnósticas más allá de la realización de una correcta historia clínica y exploración física, ya que en la mayoría de los casos el dolor se debe a alteraciones musculoesqueléticas inespecíficas, y su duración será autolimitada. Por lo tanto, la RM gracias a su buena visualización de tejidos blandos, médula y contenido del canal medular, se reservaría para aquellas situaciones en las que la historia clínica y la evolución de la lumbalgia obligasen a descartar procesos subyacentes de mayor gravedad como tumores, infecciones, alteraciones vasculares o compresiones medulares. Estas indicaciones, que han sido seleccionadas en el listado final generado por el panel de expertos, están por lo tanto en consonancia con las recomendaciones que componen la mayoría de las guías15,28–31.
A pesar de que tanto a nivel nacional como internacional hay publicado un importante número de guías e instrumentos para mejorar la indicación de las pruebas diagnósticas a nivel general32, y que algunos han sido ya empleados para realizar estudios de adecuación a nivel nacional11, existe una serie de factores a nivel local como la disponibilidad de equipos de RM, de otras alternativas diagnósticas, las tasas de radiólogos, el perfil clínico de la población y otros factores relacionados con la estructura sanitaria en cada caso que hacen necesario realizar un esfuerzo para confirmar que las recomendaciones e indicaciones desprendidos de estos documentos son aplicables en contextos concretos, en este caso en el Servicio Vasco de Salud (Osakidetza). Para lograr este objetivo, el trabajo realizado ha pretendido reunir la opinión experta de un grupo multidisciplinar de especialistas de medicina de familia, neurología, neurocirugía, traumatología, rehabilitación y radiodiagnóstico, todos ellos profesionales reconocidos y con experiencia en el diagnóstico y manejo de pacientes con lumbalgia, que además desempeñan su labor en los principales hospitales y centros de Osakidetza. Por lo tanto, la formación de este panel ha permitido validar en el contexto local las indicaciones recogidas por otras guías.
Si bien la inclusión en el panel de expertos de las distintas especialidades implicadas a lo largo de todo el proceso diagnóstico ha ayudado a recoger distintos puntos de vista en el manejo de estos pacientes, los resultados del panel podrían haber dependido en cierta medida de la representación o el peso asignado a cada especialidad. La decisión del equipo coordinador en este sentido fue la de priorizar la presencia de radiólogos (5 de 14). Es importante por lo tanto tener en cuenta los pesos asignados a cada especialidad en el panel para poder realizar una correcta interpretación de los resultados.
Aunque los resultados facilitados por el grupo de expertos en primera y segunda ronda fueron similares, el grado de acuerdo entre los expertos fue mayor en segunda ronda (tabla 3), lo cual podría reflejar la importancia de la reunión presencial, ya que esta permite clarificar antes de completar la segunda ronda indicaciones y dudas metodológicas y conceptuales que en este caso podían haber originado la mayor dispersión en las respuestas de la primera ronda8. Además, de manera indirecta la reunión presencial también supone un lugar donde opinar y verse los diferentes puntos de vista de las distintas especialidades. No obstante, la reunión presencial puede de manera negativa permitir durante la misma la influencia excesiva de expertos de «prestigio» sobre el resto de miembros del panel, lo que puede restar validez al método.
Puntuación por el panel de expertosa en 2.a ronda
| Indicación de RM en lumbalgia | Medianab | Percentil30-70 | IPRASc | IPRc |
| Lumbalgia con sospecha de afectación tumoral | 9 (9) | 9-9 (8-9) | 8,35 (7,6) | 0 (1) |
| Lumbalgia con sospecha de infección espinal (espondilodiscitis) | 9 (9) | 9-9 (8-9) | 8,35 (7,6) | 0 (1) |
| Lumbalgia con sospecha de fractura a pesar de radiografía negativa (por ejemplo fractura por insuficiencia en paciente con osteoporosis) | 7,5 (8) | 7-8 (7-8,8) | 7,5 (6,7) | 1 (1,8) |
| Lumbalgia con dolor de ritmo inflamatorio (sospecha de espondilitis anquilosante) | 7 (7) | 5,5-8 (5-8) | 6,75 (4,6) | 2,5 (3) |
| Lumbalgia con sospecha clínica de enfermedad malformativa vascular espinald | 7 | 7-8,8 | 7,9 | 1,8 |
| Síndrome cauda equina, déficit neurológico progresivo o grave | 9 (9) | 9-9 (9-9) | 9 (8,35) | 0 (0) |
| Lumbalgia con dolor muy severo y que progresa de intensidad | 9 (9) | 8,5-9 (8-9) | 8,75 (7,6) | 0,5 (1) |
| Lumbalgia subaguda o crónica con irradiación radicular con fracaso en el tratamiento | 8 (8) | 8-9 (7,2-8) | 8,5 (6,25) | 1 (0,8) |
Entre paréntesis se expresan los valores de la primera ronda.
Panel formado por 5 radiólogos, 2 médicos de familia, 2 neurólogos, 2 neurocirujanos, 2 traumatólogos y una rehabilitadora (la primera ronda no pudo ser completada por uno de los panelistas por ausencia en ese periodo de tiempo: n=13).
Esta indicación, junto con lumbalgia con sospecha de enfermedad medular asociada a escoliosis congénita, escoliosis neuromuscular y escoliosis de patrón atípico fueron indicaciones sugeridas por los expertos a añadir al listado propuesto en la primera ronda. En la reunión presencial se decidió no incluirlas en la segunda ronda debido a su baja frecuencia, excepto la lumbalgia con sospecha clínica de enfermedad malformativa vascular espinal, aunque finalmente fue excluida en la fase final por el mismo motivo.
Una de las limitaciones del estudio es que no ha incluido todas las posibles indicaciones de RM. Debido a los avances en la tecnología de estos equipos y a la nueva evidencia científica relacionada con el manejo de las enfermedades, continuamente se están generando nuevas indicaciones que dificultan la exhaustividad de estos listados y por este motivo tampoco se han incluido posibles indicaciones ante sospecha de enfermedades con muy baja frecuencia. El hecho de que las indicaciones para la solicitud de pruebas diagnósticas estén en continuo cambio dificulta la generación de patrones de utilización estables y homogéneos, y por lo tanto si no se hace una revisión y actualización constante de las indicaciones la utilidad de este tipo de herramientas de adecuación es reducida32, más si cabe si se tiene en cuenta que el porcentaje de utilización por los clínicos es bajo33.
Por otro lado, la adecuación de la indicación se ha enfocado en la sospecha clínica para simplificar así el número de indicaciones. Esto conlleva que su validez está supeditada a que esta sospecha haya sido consecuencia de una exploración y valoración correcta por parte del clínico que solicitará la prueba, por lo que si esto falla, la indicación deja de estar justificada. En este sentido, la revisión de historias clínicas de una muestra de casos por revisores externos podría ayudar a detectar estas posibles deficiencias en el procedimiento de evaluación clínica de estos pacientes.
Este listado no pretende ser empleado como un protocolo de manejo clínico, ni reemplazar al criterio del médico, ya que la indicación de realizar una RM depende en cada caso de las características y situación clínica del paciente, así como de la disponibilidad de otras técnicas de imagen o diagnósticas que en este estudio no se han contemplado. Así, los clínicos se encontrarán ante situaciones recogidas en el listado en las que la valoración clínica y una radiografía sean suficientes para tomar una decisión terapéutica, así como lesiones que por su gravedad requerirán una intervención urgente sin dar tiempo a realizar una RM.
El trabajo presentado permite establecer un marco en el que basarse para realizar estudios, tanto de sobreutilización o uso inadecuado de la RM, como de variabilidad en el manejo diagnóstico de la lumbalgia en nuestro medio. Así, se pueden desarrollar estudios de variabilidad en la práctica médica34 que comparen tasas de RM realizadas fuera de las indicaciones dadas en este panel, como paso natural en la detección de áreas sanitarias con una posible mayor sobreutilización. La comunicación de los resultados derivados de estos estudios a los gestores sanitarios y especialistas implicados, junto con la difusión de estas indicaciones entre los clínicos, puede ayudar en la toma de decisiones ante este tipo de pacientes. En este sentido, la inclusión de formularios electrónicos, tanto a nivel de AP y especializada en los que se desplieguen estas indicaciones de RM como posibles motivos de petición a la hora de solicitar la prueba, podría ayudar a reducir tanto el número de peticiones inapropiadas como la variabilidad entre profesionales12, y lograr de este modo un mejor empleo y distribución de los recursos sanitarios. A nivel orientativo, si se estima que el 10% de RM de columna lumbar son inapropiadas11, en la CAPV anualmente se estarían realizando unas 2000 RM inapropiadas que asumiendo un precio de la RM simple de 90-115 euros7 supondrían un coste de entre 180.000 y 230.000 euros cada año que podría reducirse con intervenciones como las anteriormente comentadas.
Finalmente, la metodología empleada para este estudio parece adecuada no solo para el estudio de indicaciones de RM en otras enfermedades, sino también para evaluar otras pruebas diagnósticas de interés.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.
A los Directores Médicos y Gerentes de los centros con participación en el grupo de indicaciones y a todos los miembros del panel de expertos por su colaboracíon: María Victoria Barcena. Servicio de Radiología. Hospital de Basurto; Gaizka Bilbao. Servicio de Neurocirugía. Hospital de Cruces; Alicia Bollar. Servicio de Neurocirugía. Hospital Donostia; Begona Canteli Servicio de Radiología. Hospital de Cruces; Guillermo Fernández. Osatek Sociedad Pública del Departamento de Sanidad; Alfonso Franjo. Centro de Salud de Gorliz. Comarca Uribe; Juan Carlos García-Moncó. Servicio de Neurología. Hospital de Galdakao; Gonzalo González-Chinchón. Servicio de Neurología. Hospital Universitario de Araba; Laura González Martínez. Servicio de Rehabilitación. Hospital de Gorliz; Roberto Gonzalez. Centro de Salud de Comarca Interior; Gurutz Larrañaga. Servicio de Radiología. Hospital Universitario de Araba; Adolfo Lopez de Munain. Servicio de Neurología. Hospital Donostia; Juan Carlos Arenaza. Servicio de Traumatología. Hospital de Basurto; Jose Caso. Servicio de Traumatología. Hospital Donostia; Carlos M. Lozano. Servicio de Traumatología. Hospital de Cruces; Santos María Pérez Tierno. Servicio de Traumatología. Hospital Universitario de Araba.