Conocer la práctica y los factores asociados a la limitación del esfuerzo terapéutico y las órdenes de no reanimación en una planta de hospitalización convencional de Medicina Interna de un hospital comarcal.
Material y métodosEstudio retrospectivo en el que se han buscado los pacientes que recibieron órdenes de no reanimación (ONR) y los pacientes fallecidos entre los ingresados en Medicina Interna entre enero y mayo de 2011 en el Hospital de Villarrobledo. Se describen en este grupo de pacientes aquellas actuaciones que pueden calificarse de limitación de tratamientos de soporte vital (LTSV).
ResultadosEn total se han analizado 106 casos, de los cuales 80 recibieron ONR (10,2% de los ingresos durante este periodo). Cincuenta y cuatro pacientes recibieron alguna otra actuación de LTSV. La información encontrada sobre los motivos y la comunicación con el paciente y familiares es incompleta en la mayoría de los casos. No se han encontrado diferencias entre los pacientes fallecidos con y sin LTSV o con y sin ONR.
ConclusionesDebe mejorarse el registro de los motivos que llevan a tomar las decisiones de LTSV/ONR, así como de las personas que participan en estas decisiones, sea el médico, familiares o el propio paciente.
To determine the practice and associated factors of limiting therapeutic effort and do not resuscitate (DNR) order in a general Internal Medicine ward in a regional hospital.
Material and methodsA retrospective search was performed to find patients who received do not resuscitate orders and patients who died, among those admitted to Internal Medicine between January and May 2011 at the Hospital of Villarrobledo. The limitation in therapeutic effort (LTE) in this group is described.
ResultsA total of 106 cases were analyzed, 80 of them received DNR (10.28% of admissions during this period). Fifty four patients received other LTE. The information on the reasons and communication with the patient and family was incomplete in most cases. No differences were found between patients who died with and without LTE or with and without DNR orders.
ConclusionsThe information on the reasons that lead to LTE/DNR orders decisions should be improved, as well as the information on the people involved in these decisions.
Podríamos definir el término «limitación del esfuerzo terapéutico» o limitación de tratamientos de soporte vital (LTSV)como la decisión de retirar o no iniciar medidas terapéuticas porque el profesional sanitario considera que en la situación concreta del enfermo son inútiles o fútiles1. Esta denominación es poco apropiada según varios autores y proponen cambiarla por otra como «adecuación del esfuerzo terapéutico» que reflejaría mejor la realidad clínica de su aplicación2,3. El objetivo de la LTSV es evitar caer en la obstinación terapéutica, es decir, en la aplicación de intervenciones no apropiadas ya a la situación del paciente por ser desproporcionadas o excesivamente gravosas para el enfermo. Las órdenes de no reanimación (ONR) son las órdenes escritas en la historia clínica mediante las que se hace constar que el paciente no debe ser sometido a maniobras de reanimación cardiopulmonar en caso de parada cardiorrespiratoria. Las ONR no son más que una medida concreta dentro de las que pueden considerarse como LTSV.
La práctica de la LTSV es bien conocida en las unidades de medicina intensiva y cuidados críticos desde donde se han publicado recomendaciones4. Pero son mucho menos los estudios realizados en otros servicios médicos y hospitales de primer nivel. La correcta práctica de la LTSV y la ONR exige una adecuada valoración de la futilidad de una determinada medida, una decisión conjunta del equipo asistencial en la medida de lo posible, que las decisiones sean reversibles y revisables, una adecuada comunicación con el paciente y la familia, un reflejo adecuado y razonado de la orden en la historia clínica y, por último, no debe suponer en ningún caso un abandono de la atención del paciente manteniendo siempre los cuidados ordinarios.
A pesar de los múltiples autores que se han referido a este tema, se desconocen los motivos que en la práctica real llevan a tomar este tipo de decisiones, así como la forma en que se toman, principalmente en servicios médicos de hospitales españoles de primer nivel y fuera de las unidades de cuidados críticos. Este es el motivo de la realización de este estudio.
Material y métodosEl presente trabajo se ha realizado en el Hospital de Villarrobledo. Se trata de un hospital de primer nivel que atiende aproximadamente a una población de 70.000 habitantes de localidades situadas en las provincias de Albacete y Cuenca en un medio predominantemente rural. El Servicio de Medicina Interna cuenta en este hospital con 40 camas de hospitalización. También cuenta el hospital con servicios de Cirugía, Traumatología y una Unidad de Cuidados Críticos. La plantilla de Medicina Interna la componen 8 médicos internistas, aunque desde marzo del 2011 uno de ellos está dedicado a la Medicina Paliativa de pacientes oncológicos. Además, el hospital cuenta con 2 geriatras que valoran aproximadamente a un 10% de los pacientes ingresados de forma integrada con el resto del equipo de Medicina Interna.
El presente trabajo es un estudio retrospectivo realizado mediante la revisión de historias clínicas de los pacientes ingresados en Medicina Interna del Hospital de Villarrobledo entre los meses de enero y mayo de 2011. Se han incluido a todos los pacientes en los que o bien aparecía escrita una ONR en las órdenes de tratamiento o bien habían fallecido durante el ingreso (tuvieran escrita o no una ONR).Con estos pacientes se dividió el estudio en 3 partes:
- 1)
Estudio de los pacientes en cuya historia clínica aparece una ONR con la finalidad de detectar las características de este grupo.
- 2)
Estudio de los pacientes fallecidos durante el periodo de estudio, tanto en los que se consignó una ONR en su historia clínica como en los que no, con la finalidad de detectar diferencias entre los pacientes fallecidos con y sin ONR, o con y sin LTSV.
- 3)
Con todos los pacientes se ha analizado la presencia de otras medidas de LTSV.
Se hizo una recogida de datos anónima con variables como la edad, sexo, enfermedad que motiva el ingreso, días de estancia, momento en el que se decide la ONR (días desde el ingreso incluyendo el día del ingreso), causa de la ONR o la presencia de condiciones de mal pronóstico de la reanimación ante una parada cardiorrespiratoria, si la decisión ha sido consensuada o si fueron informados el paciente o su familia y si se han limitado otros tratamientos o maniobras diagnósticas tras la ONR. Se recogió también el tiempo de supervivencia tras la ONR en el caso de haberse producido el fallecimiento durante el ingreso. Se consideró que la ONR fue reiterada si aparecía nuevamente escrita en otro día posterior a la primera vez, por el mismo o por distinto médico. Las condiciones de mal pronóstico de la reanimación ante una parada cardiorrespiratoria se han escogido basándose en un trabajo elaborado por el Grupo de Bioética de la Sociedad Española de Medicina Intensiva (SEMICYUC)5 donde se enumeran situaciones previas a la parada cardiorrespiratoria de mal pronóstico. Tomando como punto de partida este documento se han recogido las siguientes variables:
- -
Neoplasia avanzada: paciente con enfermedad maligna hematológica o neoplasia sólida metastásica.
- -
Insuficiencia cardiaca avanzada: insuficiencia cardiaca HYHA IV o disfunción sistólica severa por ecocardiografía y/o valvulopatía en grado severo.
- -
Insuficiencia respiratoria crónica avanzada: se ha considerado como tal en caso de precisar oxigenoterapia crónica domiciliaria.
- -
Demencia severa: considerada así si estaba reflejada como tal en la historia clínica o provocaba total dependencia para las actividades de la vida diaria.
- -
Ictus agudo u otras causas de depresión de la función del SNC según constara en la historia clínica.
- -
Sepsis: paciente con síndrome de respuesta inflamatoria sistémica de causa presumiblemente infecciosa.
- -
Hipotensión/hipoperfusión: si se refleja en la historia clínica una presión arterial sistólica de 80mmHg o menor o signos de hipoperfusión periférica en el momento de emitir la ONR.
- -
Fracaso multiorgánico: si estaba así reflejado en la historia clínica.
- -
Insuficiencia hepática: se ha considerado como tal a los pacientes con cirrosis hepática de grado C de Child.
- -
Fracaso renal terminal.
Para analizar las características de la LTSV se recogió también el tipo de LTSV realizada, así como el grado de información e implicación en la decisión de pacientes y familiares que puede deducirse de los datos de la historia clínica.
Con los datos así obtenidos se ha realizado un análisis estadístico describiéndose las variables cuantitativas como media±desviación estándar y/o como mediana y rango. Para la comparación de variables cualitativas se usó el test de χ2. Para las variables cuantitativas se utilizó el test de Mann-Whitney para 2 grupos y el de Kruskal-Wallis para 3 o más grupos. Se consideró como significativa una p<0,05. Para los cálculos se utilizó el programa estadístico SPSS 14.0.
ResultadosDurante el periodo de estudio se registraron 778 episodios de ingreso en el Servicio de Medicina Interna. En total se incluyeron 106 pacientes, 80 de ellos con ONR y 77 pacientes fallecidos.
Pacientes con orden de no reanimaciónLa edad media de estos pacientes fue de 80,9 años (DE 12,2). Cuarenta y seis (57,5%) eran varones. Si consideramos el número de pacientes con ONR son el 10,28% del total de los ingresos en el periodo estudiado. La ONR se emitió con una media de 4,93d desde el ingreso pero con una mediana de 2d (mínimo 1, máximo 31), lo que indica que al menos el 50% de las ONR se realizaron en los 2 primeros días de ingreso. En concreto, el 43,8% (35 casos) se emitieron al ingreso (el primer día del ingreso). Se reiteró la orden en 46 pacientes (57,5%) y de estos fue reiterada por distintos médicos en 26 pacientes (32,5%). La reiteración de la ONR se relacionó con la edad (78,1±14,1 años de media en los que se reiteró y 84,7±7,8 años en los que no se reiteró; p=0,05), los días de estancia (mayor en los que se reiteró p<0,001) y el mayor tiempo de supervivencia tras la primera ONR (p<0,001).
No se encontraron bien especificadas en las historias clínicas (expresado como un solo motivo o motivo principal) las causas que motivaron esta ONR. De acuerdo con las condiciones de mal pronóstico establecidas antes, 20 pacientes tenían al menos 2 de estas condiciones (25%), 22 pacientes (27,5%) tenían 3, 23 (28,7%) tenían una, 5 (6,3%) tenían 4 y 4 (5%) tenían 5. En 6 pacientes no se encontró ninguna de ellas. La condición más frecuente es la sepsis (42 casos, 52,5%), seguida de demencia severa (27 casos, 33,8%), insuficiencia respiratoria crónica avanzada (25 casos, 31,3%) y neoplasia avanzada (25 casos, 31,3%).
La iniciativa en la decisión de la ONR fue del personal médico responsable. Solo se encontró que la familia recibió información de esa decisión en 15 casos (18,8%). Otros miembros del equipo médico fueron consultados en un caso (1,3%).
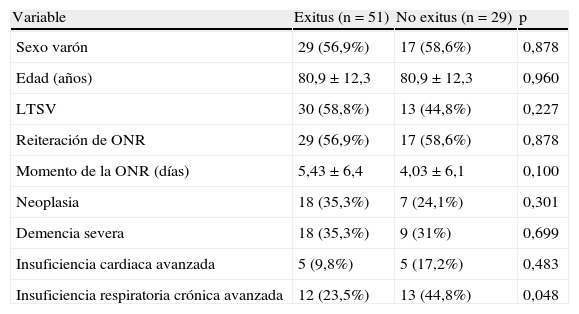
De estos 80 pacientes, 51 (63,8%) fallecieron durante su estancia en el hospital. No se han detectado deferencias en el análisis realizado entre los que fallecieron y los que fueron dados de alta ni en la edad, sexo, momento de la ONR o reiteración de la misma (tabla 1).
Características de los pacientes con órdenes de no reanimación según si fallecieron o no durante el ingreso hospitalario
| Variable | Exitus (n=51) | No exitus (n=29) | p |
| Sexo varón | 29 (56,9%) | 17 (58,6%) | 0,878 |
| Edad (años) | 80,9±12,3 | 80,9±12,3 | 0,960 |
| LTSV | 30 (58,8%) | 13 (44,8%) | 0,227 |
| Reiteración de ONR | 29 (56,9%) | 17 (58,6%) | 0,878 |
| Momento de la ONR (días) | 5,43±6,4 | 4,03±6,1 | 0,100 |
| Neoplasia | 18 (35,3%) | 7 (24,1%) | 0,301 |
| Demencia severa | 18 (35,3%) | 9 (31%) | 0,699 |
| Insuficiencia cardiaca avanzada | 5 (9,8%) | 5 (17,2%) | 0,483 |
| Insuficiencia respiratoria crónica avanzada | 12 (23,5%) | 13 (44,8%) | 0,048 |
LTSV: limitación de tratamientos de soporte vital; ONR: órdenes de no reanimación.
Sin olvidar que las ONR son una forma de LTSV, en este apartado se describen otras formas de LTSV en el conjunto de los 106 pacientes analizados. De estos 106 pacientes, 54 (50,9%) recibieron alguna actuación que podríamos calificar de LTSV. Entre las órdenes más frecuentes figuran las siguientes: no realización de cirugía en 10 casos (9,4%), rechazo de técnicas de ventilación no invasiva en 8 casos (7,5%), no ingreso en la Unidad de Críticos en 4 casos (3,8%), retirada de la medicación (antibióticos o dopamina) en 15 casos (14,2%), no diálisis en un caso (0,9%), no realización de trasfusión de concentrado de hematíes en un caso (0,9%), no colocación de una sonda nasogástrica o realización de gastrostomía para alimentación en 2 casos (1,9%) y no realización de pericardiocentesis en un caso (0,9%). Junto con estas actuaciones, en 20 casos (18,9%) se realizó una limitación «genérica» anotándose en la historia frases como «no subsidiario de medidas agresivas» o «subsidiario de tratamiento solamente paliativo». Además, incluiremos en este apartado medidas que podríamos denominar de «limitación del esfuerzo diagnóstico» que en el fondo comparten el mismo objetivo que las anteriores. Aquí se limitó la realización de endoscopias (broncoscopia o endoscopia digestiva) en 6 casos (5,7%), pruebas radiológicas en 2 casos (1,9%), la realización de punción hepática en un caso (0,9%) y pruebas de laboratorio (analítica o cultivos) en 3 casos (2,8%). En un caso (0,9%) se anotó la frase «no pruebas complementarias agresivas» sin especificar el tipo de exploración. En total son 75 actuaciones que podrían calificarse de LTSV en 54 pacientes.
Los familiares participaron activamente en la decisión en 20 de los pacientes conjuntamente con el médico. Según los datos de la historia clínica, y aunque la iniciativa de la decisión fuera inicialmente médica, la familia fue informada adecuadamente en otros 15 casos. En un caso el propio paciente intervino en la decisión y expresó su deseo de retirar la medicación. En el resto de los casos no se pudo deducir el grado de implicación o información.
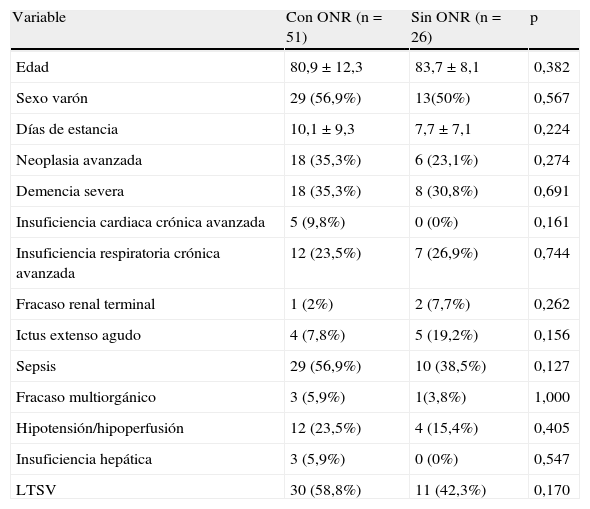
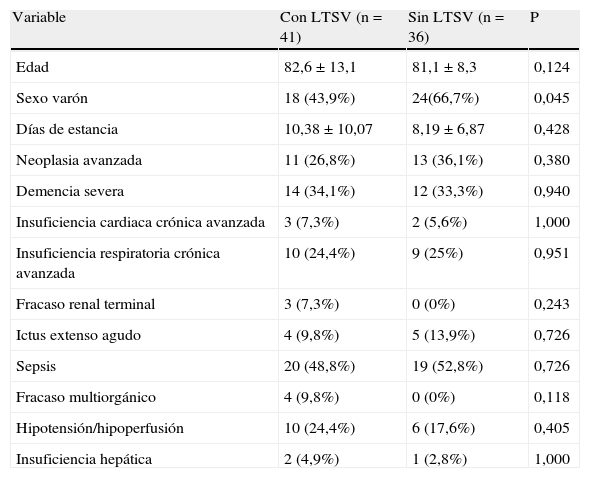
Pacientes fallecidosDurante el periodo de estudio fallecieron 77 pacientes con una media de edad de 81,9 años (DE 11,1). Cuarenta y dos de ellos eran varones (54,5%). Entre los pacientes fallecidos, 51 recibieron una ONR y 41 recibieron alguna actuación que podría calificarse de LTSV. Se compararon las condiciones clínicas entre los que fallecieron con y sin ONR y entre los que fallecieron con y sin LTSV. Los resultados se muestran en las tablas 2 y 3.
Características comparativas de los pacientes fallecidos con y sin órdenes de no reanimación
| Variable | Con ONR (n=51) | Sin ONR (n=26) | p |
| Edad | 80,9±12,3 | 83,7±8,1 | 0,382 |
| Sexo varón | 29 (56,9%) | 13(50%) | 0,567 |
| Días de estancia | 10,1±9,3 | 7,7±7,1 | 0,224 |
| Neoplasia avanzada | 18 (35,3%) | 6 (23,1%) | 0,274 |
| Demencia severa | 18 (35,3%) | 8 (30,8%) | 0,691 |
| Insuficiencia cardiaca crónica avanzada | 5 (9,8%) | 0 (0%) | 0,161 |
| Insuficiencia respiratoria crónica avanzada | 12 (23,5%) | 7 (26,9%) | 0,744 |
| Fracaso renal terminal | 1 (2%) | 2 (7,7%) | 0,262 |
| Ictus extenso agudo | 4 (7,8%) | 5 (19,2%) | 0,156 |
| Sepsis | 29 (56,9%) | 10 (38,5%) | 0,127 |
| Fracaso multiorgánico | 3 (5,9%) | 1(3,8%) | 1,000 |
| Hipotensión/hipoperfusión | 12 (23,5%) | 4 (15,4%) | 0,405 |
| Insuficiencia hepática | 3 (5,9%) | 0 (0%) | 0,547 |
| LTSV | 30 (58,8%) | 11 (42,3%) | 0,170 |
LTSV: limitación de tratamientos de soporte vital; ONR: órdenes de no reanimación.
Características comparativas de los pacientes fallecidos con y sin limitación de tratamientos de soporte vital
| Variable | Con LTSV (n=41) | Sin LTSV (n=36) | P |
| Edad | 82,6±13,1 | 81,1±8,3 | 0,124 |
| Sexo varón | 18 (43,9%) | 24(66,7%) | 0,045 |
| Días de estancia | 10,38±10,07 | 8,19±6,87 | 0,428 |
| Neoplasia avanzada | 11 (26,8%) | 13 (36,1%) | 0,380 |
| Demencia severa | 14 (34,1%) | 12 (33,3%) | 0,940 |
| Insuficiencia cardiaca crónica avanzada | 3 (7,3%) | 2 (5,6%) | 1,000 |
| Insuficiencia respiratoria crónica avanzada | 10 (24,4%) | 9 (25%) | 0,951 |
| Fracaso renal terminal | 3 (7,3%) | 0 (0%) | 0,243 |
| Ictus extenso agudo | 4 (9,8%) | 5 (13,9%) | 0,726 |
| Sepsis | 20 (48,8%) | 19 (52,8%) | 0,726 |
| Fracaso multiorgánico | 4 (9,8%) | 0 (0%) | 0,118 |
| Hipotensión/hipoperfusión | 10 (24,4%) | 6 (17,6%) | 0,405 |
| Insuficiencia hepática | 2 (4,9%) | 1 (2,8%) | 1,000 |
LTSV: limitación de tratamientos de soporte vital.
El presente trabajo pretende conocer la importancia y los factores asociados a la práctica de LTSV y ONR en los pacientes hospitalizados en un Servicio de medicina interna de un hospital de primer nivel. Se trata de uno de los pocos estudios que se centran en las ONR y LTSV en pacientes no ingresados en unidades de críticos. Además, está realizado en un área predominantemente rural a diferencia de otros estudios realizados en centros que atienden principalmente áreas urbanas6–10. Se trata de pacientes con elevada proporción de enfermedad crónica que ingresan por cuadros agudos de causa predominantemente infecciosa.
La frecuencia de la ONR en nuestro estudio se sitúa en el 10,2% de los pacientes ingresados. Este trabajo es el único que da una cifra global sobre todos los ingresados en un servicio médico y el único que conozcamos realizado en un hospital de primer nivel. Hay estudios que se centran únicamente en los fallecidos durante un determinado periodo de tiempo. De estas características es el trabajo de Vilá Santasuana et al.11, Quintana et al.6, Formiga et al.8 y Marín-Gámez et al.12. Otros se centran en pacientes fallecidos por una determinada causa. Martínez Sellés7 lo realiza sobre los pacientes fallecidos en un servicio de cardiología. Además, las cifras globales en unidades de críticos varían entre el 12,9% de los pacientes ingresados en una UCI en un periodo de 4 meses, reportado por García Lizana et al.13, y el 4,3% de Carrión Torre et al.14 sobre pacientes de una UCI polivalente de 12 camas de un hospital universitario. Por todo ello, es fácil deducir que la proporción de pacientes que reciben la ONR en nuestros hospitales no se conoce con certeza y probablemente depende del tipo de hospital y servicio clínico. De aquí la importancia de seguir indagando principalmente en servicios como Medicina Interna donde las enfermedades atendidas son variadas.
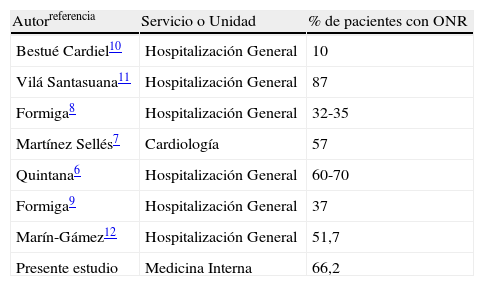
Más comparable a otros estudios es el porcentaje de pacientes que recibieron ONR entre los fallecidos que en nuestro estudio (66,2%). En la tabla 4 se ofrece una comparativa de este dato en los distintos estudios publicados en España.
Porcentaje de pacientes fallecidos con órdenes de no reanimación (ONR) en los distintos estudios
| Autorreferencia | Servicio o Unidad | % de pacientes con ONR |
| Bestué Cardiel10 | Hospitalización General | 10 |
| Vilá Santasuana11 | Hospitalización General | 87 |
| Formiga8 | Hospitalización General | 32-35 |
| Martínez Sellés7 | Cardiología | 57 |
| Quintana6 | Hospitalización General | 60-70 |
| Formiga9 | Hospitalización General | 37 |
| Marín-Gámez12 | Hospitalización General | 51,7 |
| Presente estudio | Medicina Interna | 66,2 |
No existe suficiente claridad en las historias clínicas a la hora de justificar o exponer los motivos de una ONR o una LTSV. En este trabajo solo se han podido consignar las enfermedades que podrían suponer «a priori» factores de mal pronóstico respecto al resultado de la reanimación cardiopulmonar. Probablemente estas órdenes son más frecuentes en pacientes con sepsis y enfermedad crónica en los que se prevé mala evolución. Pero el hecho de no haber podido comprobar la existencia de este tipo de factores de mal pronóstico en todos los pacientes es un hecho preocupante. No se duda de que el profesional tuviera motivos fundados para emitir la orden pero el déficit de la historia no permite valorarlos y esto produce una incertidumbre que no debería existir. En cualquier caso, son muy escasos los estudios españoles en los que se reflejan los motivos por los que se emitió una ONR en un paciente no ingresado en unidades de críticos7, por lo que este problema puede estar más extendido de lo esperado10.
La mayoría de los estudios describen la LTSV en el ambiente de cuidados críticos15. En las unidades de críticos la LTSV se plantea en procedimientos como la intubación, ventilación mecánica o el uso de medicación vasopresora. En una planta de hospitalización adopta un carácter distinto y comprende medidas como la retirada de antibióticos, la decisión de no ingreso en críticos e incluso la no realización de pruebas diagnósticas habituales. Son pocos los trabajos que han evaluado la práctica de la LTSV en plantas de hospitalización convencionales, por lo que este estudio puede aportar elementos que permitan conocer la realidad de nuestros hospitales.
Hay un grupo importante de pacientes en nuestro estudio que han recibido lo que he llamado una orden de LTSV «genérica». Se trata de pacientes con una historia clínica en la que aparecen anotaciones como «no candidatos a medidas agresivas», «paciente subsidiario de tratamiento únicamente paliativo» o simplemente «limitación del esfuerzo terapéutico». Hemos incluido estos pacientes dentro del concepto de LTSV porque en el fondo son pacientes a los que se les están limitando exploraciones invasivas, ingresos en la Unidad de Críticos y ventilación mecánica. No obstante, este tipo de órdenes no dejan claras las medidas concretas en las que piensa el profesional a la hora de emitirla y pueden ser fuente de equívocos. Sería mucho mejor especificar en la orden aquellas medidas que son objeto de la orden explicando los motivos.
Otro de los problemas planteados es el de la adecuada comunicación con el paciente y los familiares. Por nuestros datos parece demostrarse que es peor en el caso de las ONR que para otras formas de LTSV. Probablemente es más sencilla la comunicación de no realizar determinadas medidas que pueden considerarse «agresivas» en un determinado paciente que la decisión de no reanimar en caso de parada cardiorrespiratoria. Esto último exigiría dar información que algunos pacientes y familiares no están preparados para asumir16. A pesar de ello, pensamos que es preciso indagar en las expectativas e ideas del paciente de la forma que mejor aconsejen las circunstancias del caso, en diálogo con el propio paciente si es posible. Esto debe integrarse, junto con los datos médicos, en la búsqueda de la mejor decisión que respete la vida y la conciencia tanto del enfermo como del médico. Este punto es mejorable si atendemos a los datos de nuestro estudio.
También se detecta una insignificante participación en la valoración de estas situaciones de otros miembros del equipo médico o asistencial que pueden completar la visión del médico directamente responsable de la atención del paciente. Su participación podría mejorar la valoración de la futilidad de una determinada medida, asegurar que se han realizado las pruebas o tratamientos oportunos antes de aplicar la LTSV y podría aportar la visión de otros profesionales como enfermería que habitualmente dedican más tiempo al cuidado del enfermo.
Dos datos más son importantes. Uno de ellos es que entre los pacientes con ONR la LTSV no se asocia a mayor mortalidad. El otro es que entre los pacientes que fallecen no se han detectado diferencias clínicas entre los que reciben LTSV en una planta de hospitalización y los que no. Una explicación podría ser que existe poco criterio al aplicar la LTSV ya que entre pacientes con las mismas características unos la reciben y otros no. Esto alude claramente a la valoración médica de la utilidad de una medida determinada. Otra explicación sería que se aplica la LTSV a personas que no deberían haberla recibido ya que una gran proporción de pacientes con LTSV no fallecen. Por otra parte, también es posible que exista un porcentaje elevado de LTSV encubierta y no reflejada en la historia clínica que podría justificar la distorsión de los resultados. Lo mismo puede decirse en el caso de las ONR donde no hay diferencias claras entre los pacientes que fallecen sin y con ONR6.
Las limitaciones de este estudio son las propias de un estudio retrospectivo. Es posible que los datos de las historias no estén completos y en ocasiones es difícil localizarlos. Por otra parte, el número de pacientes no es muy elevado y hubiera sido mejor un tiempo de estudio más prolongado. A pesar de todo esto, creo que este trabajo es original respecto a lo existente hasta ahora. Aporta datos de la frecuencia de la ONR en una planta de hospitalización o en un hospital comarcal, aporta datos sobre la LTSV en áreas distintas a las de críticos y puede servir para mejorar la licitud de estas órdenes en planta.
Las ONR y las otras medidas de LTSV tienen aspectos diferenciales como el diferente grado de información e implicación de los familiares en las decisiones o el problema de la adecuada delimitación de la que hemos llamado LTSV «genérica». Pero si algo deja claro este trabajo es que en las decisiones de ONR/LTSV queda mucho trabajo por hacer: deben quedar razonadas y bien reflejadas en la historia clínica, debería mejorarse la comunicación con el paciente y sus familiares, debe mejorarse la valoración de la futilidad y deben revisarse los criterios médicos usados en la misma. Por otra parte, favorecer la participación del resto del equipo médico y asistencial puede ser otra de las áreas en las que queda mucho por hacer para mejorar nuestra práctica clínica.
FinanciaciónEl presente trabajo no ha contado con soporte financiero.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.