1) Presentar la morbilidad postoperatoria de las tiroidectomías totales y los resultados de su gestión clínica y costes obtenidos tras la cirugía. 2) Tras los cambios de gestión introducidos por la Unidad de Cirugía Endocrina (UCE), comparar en el Proceso de la tiroidectomía total, los resultados obtenidos en cuanto a morbilidad y costes. 3) Establecer si estos cambios mejoran el Valor del Proceso (relación beneficio/coste).
Material y métodosEstudio prospectivo de cohortes realizado en 529 tiroidectomías totales efectuadas entre 1998 y 2011. Presentamos sus características clinicopatológicas y comparamos los resultados clínicos y de gestión obtenidos tras la cirugía en 2 períodos de tiempo, 1998-2006 sin UCE (grupo 1, de 205 pacientes), y 2007-2011 con UCE (grupo 2, de 324 pacientes). Los resultados clínicos y el posible beneficio se valoraron mediante el estudio de la morbimortalidad (lesiones recurrenciales, hipocalcemia [<8 mgrs/dl], hematomas sofocantes y sangrado) y los de gestión por la valoración del tiempo de utilización de quirófano, de la estancia media y del coste total del Proceso. El estudio estadístico de comparación se hizo mediante la t de Student, para la comparación de medias y la Chi2 para comparar porcentajes aceptando como significativo p<0,05.
ResultadosEl porcentaje global de disfunciones recurrenciales transitorias (DRT) fue 6%. El de parálisis recurrenciales definitivas (PRD) de 1,5%. El de hipocalcemias, a las 24 horas, de 54,6%, al mes de 7%, a los 6 meses de 6,2% y el de hipoparatiroidismo definitivo de 1,3%. Se registraron 2,8% de hematomas sofocantes y 2% de secuelas. El tiempo quirúrgico medio fue de 98 minutos y la estancia media de 3,66 días. En la comparación de resultados de grupos, la UCE mejoró el índice de DRT en casi 7 puntos (10,2 vs 3,4%; p=0,002), el de PRD en 1,5 (2,4 vs 0,4%; p=0,3) hasta situarse por debajo del 1%, las cifras de sangrado a las 24 horas (53 vs 44 cc; p=0,002) y 48 horas (23 a 17 cc; p<0,001), la tasa de hematomas en otros 6 puntos (6,3 vs 0,6%; p<0,001), y la de hipocalcemias a las 24 horas (p=0,01). También mejoró la estancia media (4,79 vs 2,94 días; p<0,001), el tiempo de utilización de quirófanos (rebajado en 20 minutos/intervención; p<0,001), el coste total del Proceso, disminuyéndolo en más de 2.000€/Proceso (p<0,001), y produjo un ahorro total para el hospital, en el período de estudio, de 665.820€.
Conclusiones1) Los resultados globales (morbilidad postoperatoria) de nuestras tiroidectomías totales se mantienen dentro de los estándares de calidad. 2) La especialización quirúrgica y los cambios introducidos por la UCE mejoraron los resultados clínicos (mayor beneficio) y los de gestión, acortando la estancia media, el tiempo de utilización del quirófano y disminuyendo los costes. 3) El cambio de gestión incrementó el Valor del Proceso.
1) To present the postoperative morbidity of complete thyroidectomies and the results of their clinical management and costs obtained after surgery. 2) To compare the results obtained for the morbidity and costs in the complete thyroidectomy Process, after the management changes introduced by the Endocrine Surgical Unit (ESU). 3) To define whether these changes improve the Value (benefit/cost ratio) of the Process.
Material and methodsProspective study of cohorts conducted on 529 complete thyroidectomies performed between 1998 and 2011. We present their clinical-pathological characteristics and we compare the clinical and management results obtained after surgery in 2 time periods: 1998-2006 without ESU (group 1, 205 patients) and 2007-2011 with ESU (group 2, 324 patients). The clinical results and the possible benefits are assessed by studying the morbimortality (recurrent lesions, hypocalcaemia [<8mg/dl], suffocative haematomas and bleeding), and those of management, for the evaluation of the use of operating room time, the average stay and the total cost of the Process. The statistical comparison study was made using Student t test, for the comparison of means and the Chi2 to compare percentages, accepting P<.05 as significant.
ResultsThe global percentage of transient recurrent dysfunctions (TRD) was 6%, and for definitive recurrent paralysis (DRP) it was 1.5%. Hypocalcaemia, at 24hours was 54.6%, at one month 7%, at six months 6.2% and that of definitive hypoparathyroidism 1.3%. There were 2.8% of suffocative haematomas and 2% adverse effects. The mean surgical time was 98minutes, and the average stay was 3.66 days. In the comparison of results of the groups, the ESU improved the TRD index by nearly 7 points (10.2 vs. 3.4%, P=.002), that of DRP by 1.5 (2.4 vs. 0.4%; P=.3) until reaching under 1%. The figures on bleeding at 24hours (53 vs. 44 cc; P=.002) and 48hours (23 to 17 cc; P<.001), the rate of haematomas by another 6 points (6.3 vs. 0.6%; P<.001), and that of hypocalcaemia at 24hours (P=.01). The average stay also improved (4.79 vs. 2.94 days; P<.001), the use of operating room time (reduced by 20minutes/operation; P<.001), the total cost of the Process, decreasing by more than € 2,000/Process (P<.001), and produced a total savings for the hospital in the period of study of € 665,820.
Conclusions1) The global results (post-operative morbidity) of our total thyroidectomies are within the quality standards. 2) The surgical specialisation and the changes introduced by the ESU improved the clinical results (greater benefit) and those of management, cutting down the average stay and the operating room usage time and decreasing costs. 3) The change in management increased the Value of the Process.
El Valor de un Proceso quirúrgico es directamente proporcional a su adecuación (factibilidad) y calidad (beneficio) e inversamente proporcional a los costes que genera, según la ecuación: Valor=Adecuación*Calidad/Coste1. Todo aquello que mejore los términos del numerador, o disminuya el coste, incrementará el Valor del Proceso.
Las variables de la ecuación dependen del tipo de Proceso analizado y de su gestión. En este estudio analizaremos las de la tiroidectomía total, empezando por señalar, con respecto a la adecuación, que los criterios para la ejecución de la cirugía tiroidea han cambiado en los últimos años. Hoy se acepta, como «estándar», que el mejor resultado para evitar las lesiones nerviosas se alcanza mediante la identificación rutinaria del nervio recurrente y evitando su excesiva manipulación2–6. Por otra parte, salvo en los nódulos solitarios benignos, la tiroidectomía total se ha erigido como patrón quirúrgico de elección en toda la patología tiroidea porque proporciona la inmediata y permanente curación de la enfermedad, sin riesgo de recidiva y de reintervención3,5–15. Debe de ser completada con la linfadenectomía «central» en los procesos malignos16–18.
Estos cambios, hacia una cirugía más agresiva, pueden modificar e incrementar la morbilidad postoperatoria3 disminuyendo el beneficio y prolongando la estancia hospitalaria, y aumentar el coste, disminuyendo a su vez el Valor del Proceso. El índice de lesiones de los nervios recurrentes, el hipoparatiroidismo y los hematomas sofocantes son considerados como complicaciones mayores12 y están directamente relacionados con el tipo de patología tiroidea tratada, amplitud de la resección quirúrgica, realización de linfadenectomía «central» y la experiencia del equipo quirúrgico3,6,18,19.
La lesión del nervio recurrente es la complicación más temida2,4,20, siendo aceptada su tasa de lesiones como un indicador clave de la calidad de la cirugía realizada21. La disfunción recurrencial transitoria (DRT) oscila, en la literatura, entre 1-13,1%, mientras que la parálisis recurrencial definitiva (PRD) varía entre 0,05-2,5%4,18,20. El hipoparatiroidismo se produce por la lesión de las glándulas paratiroides y la hipocalcemia derivada, habitualmente transitoria, es la complicación más frecuente en las tiroidectomías totales. Su incidencia oscila ampliamente, en función de las variables antes citadas, desde 1,6 a 50%5–7,12,18. El hematoma sofocante, con una incidencia que varía entre 0,5-6%22, es la tercera complicación mayor. Por producirse en una cavidad poco distensible, puede ocasionar compresión de la tráquea, obstrucción de la vía aérea y asfixia23.
Con respecto a la gestión clínica, todos los esfuerzos actuales en los servicios asistenciales van encaminados a disminuir los costes tratando, entre otras medidas, de disminuir el número de días de hospitalización (estancias evitables)24–26 y, en el caso de la cirugía, mejorando el rendimiento de los quirófanos.
Los objetivos de nuestro trabajo, en la misma línea que otros previos27,28, son: 1) Presentar la morbilidad postoperatoria de nuestras tiroidectomías totales. 2) Evaluar los cambios producidos en la aparición de complicaciones y en los indicadores de gestión clínica, con las modificaciones en los protocolos, quirúrgico y de gestión, incorporadas con la creación de una Unidad específica de Cirugía Endocrina (UCE) en nuestro Servicio. 3) Estudiar la repercusión que todo ello tiene sobre la calidad y los costes definiendo si los cambios organizativos y de la gestión clínica introducidos mejoran el Valor del Proceso (relación beneficio/coste).
Material y métodoDescripción global de la serieEstudio prospectivo de cohortes realizado sobre 529 pacientes con patología tiroidea que fueron tratados quirúrgicamente en nuestro Servicio, entre 1998 y 2011, mediante tiroidectomía total (criterio único de inclusión). Excluimos del estudio cualquier otra tiroidectomía parcial, las reintervenciones y las tiroidectomías totales asociadas con linfadenectomía (555 pacientes). En total 465 fueron mujeres y 64 varones (7:1). Edad media de las mujeres 54,23 años (12-89) y de los hombres 55,28 años (14-79). La media global fue de 54,35 años (12-89).
Todos los pacientes ingresaron el mismo día de la intervención y fueron operados bajo anestesia general. Antes de la intervención los pacientes fueron clasificados, según sus diagnósticos clínicos, como: 386 «bocios» multinodulares, 91 nódulos solitarios, 31 carcinomas y 21 enfermedades de Basedow. La indicación quirúrgica se estableció por: sospecha de neoplasia (PAAF) en el 36,1% de los casos, síndrome compresivo en el 32,9%, crecimiento rápido 11%, hipertiroidismo 7,9%, por voluntad del paciente o indicación del endocrinólogo 6,4%, y prolongación endotorácica en el 5,7%.
Para evaluar los resultados clínicos estudiamos la morbilidad postoperatoria registrando las lesiones recurrenciales, hipocalcemias, hematomas sofocantes y traqueotomías provisionales ejecutadas. Se consideró como DRT aquella que tras ser diagnosticada por laringoscopia (ORL) revertió, y como PRD la que persistió después del año de la cirugía. Definimos como hipocalcemia las concentraciones plasmáticas de Ca<8 mgrs/dl. Se determinaron a las 24 horas, al mes, 6 meses y al año. Consideramos como hematoma sofocante el que exigió un drenado quirúrgico urgente.
Como indicadores de gestión clínica básicos para la definición del Valor del Proceso se evaluaron los tiempos medios quirúrgicos y de utilización de quirófano, la ganancia de horas de quirófano, la estancia media, el ahorro (número) de estancias evitadas, el coste por Proceso y el ahorro total. El estudio del coste/hora de utilización del quirófano y el coste por estancia/día del enfermo se hizo mediante contabilidad analítica en el Departamento de Gestión Económica del Hospital.
El coste por estancia/día fue de 987,54€. Se obtuvo sumando todos los gastos imputables al Servicio a lo largo del año (total 19.430.907,50€) y dividiéndolos por el número total de estancias consumidas en el año (total 19.675 estancias). Incluyen costes de personal, cargas sociales, material sanitario, fármacos, pruebas solicitadas, quirófano, coste de energía, mantenimiento, estructura, Unidades de Enfermería, etc.
Igualmente, el coste/hora de quirófano se obtuvo de la suma de todos los gastos imputables al Quirófano a lo largo del año (fármacos, material sanitario, otros aprovisionamientos, gasto de personal y cargas sociales, limpieza, mantenimiento, lavandería, esterilización, etc.; total 6.709.912,17€) y dividiéndolos por el número total de horas de ocupación en el año (total 9.094 horas). Fue de 737,84€.
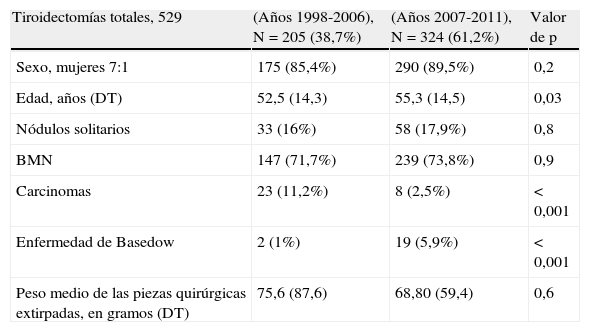
Estudio comparado de gruposCon el fin de establecer el posible interés de la subespecialización quirúrgica y de la gestión clínica del Proceso en los resultados finales, comparamos la morbilidad postoperatoria y los indicadores de gestión clínica entre dos grupos análogos de pacientes a lo largo de dos períodos de tiempo. La tabla 1 recoge las características de estos dos grupos. Entre los años 1998-2006 (sin UCE), grupo 1, constituido por 205 pacientes: 175 mujeres y 30 varones. Edad media 52,5 años (14-84) y DT 14,35 y, entre 2007-2011 (con UCE), grupo 2, formado por 324 enfermos: 290 mujeres y 34 varones. Edad media de 55,34 (12-89) y DT 14,55.
Datos demográficos y clínicosa
| Tiroidectomías totales, 529 | (Años 1998-2006), N=205 (38,7%) | (Años 2007-2011), N=324 (61,2%) | Valor de p |
| Sexo, mujeres 7:1 | 175 (85,4%) | 290 (89,5%) | 0,2 |
| Edad, años (DT) | 52,5 (14,3) | 55,3 (14,5) | 0,03 |
| Nódulos solitarios | 33 (16%) | 58 (17,9%) | 0,8 |
| BMN | 147 (71,7%) | 239 (73,8%) | 0,9 |
| Carcinomas | 23 (11,2%) | 8 (2,5%) | <0,001 |
| Enfermedad de Basedow | 2 (1%) | 19 (5,9%) | <0,001 |
| Peso medio de las piezas quirúrgicas extirpadas, en gramos (DT) | 75,6 (87,6) | 68,80 (59,4) | 0,6 |
La UCE incorporó en la intervención quirúrgica un protocolo clínico que incluía la identificación rutinaria de los nervios recurrentes y el control riguroso de hemostasia intraoperatoria mediante su revisión al finalizar la intervención, colocando al paciente en posición de Trendelenburg y efectuando maniobras de Valsalva, para aumentar la presión venosa y evidenciar un potencial foco de hemorragia.
Igualmente adoptó el modelo EFQM (European Foundation for Quality Management) de calidad (PDCA) para la gestión clínica del Proceso, proponiendo como objetivos en la planificación (P), mejorar el rendimiento de los quirófanos y rebajar la estancia media a menos de 4 días. Como medio para alcanzar este segundo objetivo (D), frente al pase de visita aleatorio, realizado por diferentes facultativos cada día de la semana en el período 1998-2006 (grupo 1), se estableció el criterio planificado de que la visita la realizara el mismo médico durante toda la semana (de lunes a viernes) y todos los médicos del grupo siguieran el mismo protocolo, de informes preelaborados, para agilizar las altas, y como medios de control (C) y ajuste (A), la reunión de los facultativos de la Unidad (lunes, miércoles y viernes) para la evaluación continuada de los resultados.
Los débitos sanguíneos, recogidos a través de los drenajes, a las 24 y 48 horas, se utilizaron, junto a la tasa de hematomas sofocantes, para valorar la posible eficacia de las medidas tomadas para el control de la hemostasia, en los pacientes del grupo 2.
El coste por utilización de quirófano, en cada Proceso, se obtuvo multiplicando el coste quirófano/hora, que ascendió a 737,87€, por el tiempo de utilización total (suma del tiempo quirúrgico, anestésico y de los tiempos adicionales no quirúrgicos). El coste de la hospitalización se obtuvo multiplicando la estancia media por el coste estancia/día, obtenido también por contabilidad analítica y que fue de 987,59€. El coste hospitalario total engloba la suma de los costes del quirófano y de la estancia hospitalaria.
En el estudio estadístico se utilizó la Chi2 para comparar porcentajes, y la t de Student para la comparación de medias, aceptando como significativo p<0,05. Se da el intervalo de confianza del 95%.
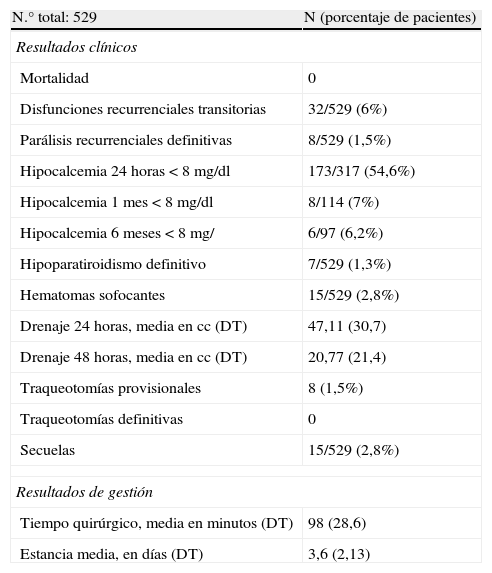
ResultadosResultados generalesRecogidos en la tabla 2.
Morbimortalidad e indicadores de gestión globales de la serie
| N.° total: 529 | N (porcentaje de pacientes) |
| Resultados clínicos | |
| Mortalidad | 0 |
| Disfunciones recurrenciales transitorias | 32/529 (6%) |
| Parálisis recurrenciales definitivas | 8/529 (1,5%) |
| Hipocalcemia 24 horas <8mg/dl | 173/317 (54,6%) |
| Hipocalcemia 1 mes <8mg/dl | 8/114 (7%) |
| Hipocalcemia 6 meses <8mg/ | 6/97 (6,2%) |
| Hipoparatiroidismo definitivo | 7/529 (1,3%) |
| Hematomas sofocantes | 15/529 (2,8%) |
| Drenaje 24 horas, media en cc (DT) | 47,11 (30,7) |
| Drenaje 48 horas, media en cc (DT) | 20,77 (21,4) |
| Traqueotomías provisionales | 8 (1,5%) |
| Traqueotomías definitivas | 0 |
| Secuelas | 15/529 (2,8%) |
| Resultados de gestión | |
| Tiempo quirúrgico, media en minutos (DT) | 98 (28,6) |
| Estancia media, en días (DT) | 3,6 (2,13) |
Las 2 series comparadas fueron homogéneas y no hubo en ellas diferencias en cuanto al sexo (p=0,2), con una proporción de 7:1 favorable a las mujeres, ni en cuanto a los diagnósticos clínicos, anatomopatológicos y peso medio de las piezas quirúrgicas extirpadas. Sin embargo, los pacientes del grupo 2 fueron 3 años mayores (p=0,03) (tablas 1 y 3).
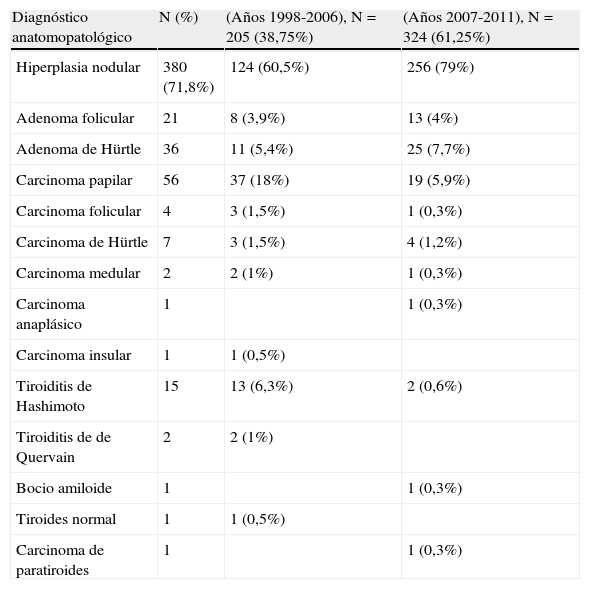
Diagnósticos anatomopatológicos de las piezas extirpadasa
| Diagnóstico anatomopatológico | N (%) | (Años 1998-2006), N=205 (38,75%) | (Años 2007-2011), N=324 (61,25%) |
| Hiperplasia nodular | 380 (71,8%) | 124 (60,5%) | 256 (79%) |
| Adenoma folicular | 21 | 8 (3,9%) | 13 (4%) |
| Adenoma de Hürtle | 36 | 11 (5,4%) | 25 (7,7%) |
| Carcinoma papilar | 56 | 37 (18%) | 19 (5,9%) |
| Carcinoma folicular | 4 | 3 (1,5%) | 1 (0,3%) |
| Carcinoma de Hürtle | 7 | 3 (1,5%) | 4 (1,2%) |
| Carcinoma medular | 2 | 2 (1%) | 1 (0,3%) |
| Carcinoma anaplásico | 1 | 1 (0,3%) | |
| Carcinoma insular | 1 | 1 (0,5%) | |
| Tiroiditis de Hashimoto | 15 | 13 (6,3%) | 2 (0,6%) |
| Tiroiditis de de Quervain | 2 | 2 (1%) | |
| Bocio amiloide | 1 | 1 (0,3%) | |
| Tiroides normal | 1 | 1 (0,5%) | |
| Carcinoma de paratiroides | 1 | 1 (0,3%) |
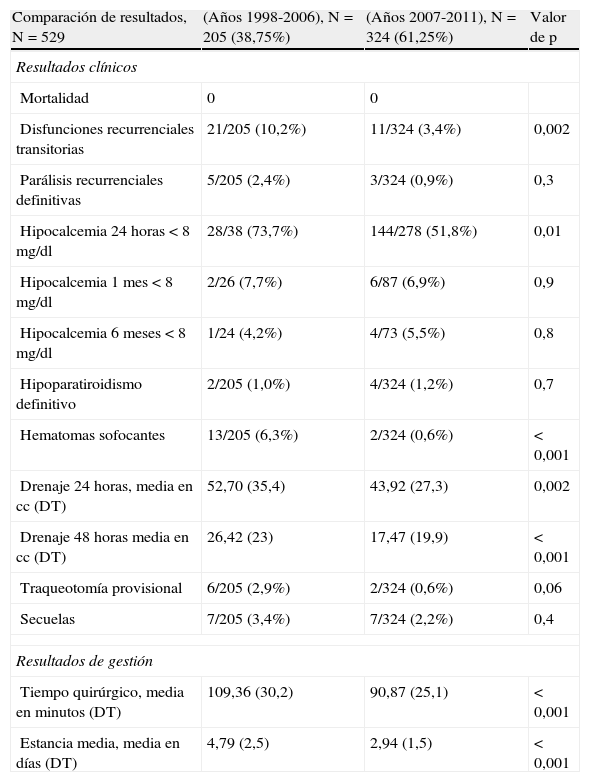
Hubo diferencias significativas entre los 2 grupos. En el período 2007-2011 la cifra de DRT descendió de 10,2 a 3,4% (p=0,002), la de hematomas sofocantes de 6,3 a 0,6% (p<0,001) y la de hipocalcemia a las 24 horas de 74 a 52% (p=0,01). También disminuyó el débito de los drenajes de 53 a 44 cc a las 24 horas (p=0,002) y de 23 a 17 cc (p<0,001) a las 48 horas. En cambio, no hubo diferencias en los porcentajes de hipocalcemia al mes, a los 6 meses y en hipoparatiroidismos definitivos. La cifra de las traqueotomías provisionales bajó de 2,9 a 0,6% (p=0,06) y la de PRD descendió también desde 2,4 a 0,9%.
Comparación de resultados clínicos y de gestióna
| Comparación de resultados, N=529 | (Años 1998-2006), N=205 (38,75%) | (Años 2007-2011), N=324 (61,25%) | Valor de p |
| Resultados clínicos | |||
| Mortalidad | 0 | 0 | |
| Disfunciones recurrenciales transitorias | 21/205 (10,2%) | 11/324 (3,4%) | 0,002 |
| Parálisis recurrenciales definitivas | 5/205 (2,4%) | 3/324 (0,9%) | 0,3 |
| Hipocalcemia 24 horas <8mg/dl | 28/38 (73,7%) | 144/278 (51,8%) | 0,01 |
| Hipocalcemia 1 mes <8mg/dl | 2/26 (7,7%) | 6/87 (6,9%) | 0,9 |
| Hipocalcemia 6 meses <8mg/dl | 1/24 (4,2%) | 4/73 (5,5%) | 0,8 |
| Hipoparatiroidismo definitivo | 2/205 (1,0%) | 4/324 (1,2%) | 0,7 |
| Hematomas sofocantes | 13/205 (6,3%) | 2/324 (0,6%) | <0,001 |
| Drenaje 24 horas, media en cc (DT) | 52,70 (35,4) | 43,92 (27,3) | 0,002 |
| Drenaje 48 horas media en cc (DT) | 26,42 (23) | 17,47 (19,9) | <0,001 |
| Traqueotomía provisional | 6/205 (2,9%) | 2/324 (0,6%) | 0,06 |
| Secuelas | 7/205 (3,4%) | 7/324 (2,2%) | 0,4 |
| Resultados de gestión | |||
| Tiempo quirúrgico, media en minutos (DT) | 109,36 (30,2) | 90,87 (25,1) | <0,001 |
| Estancia media, media en días (DT) | 4,79 (2,5) | 2,94 (1,5) | <0,001 |
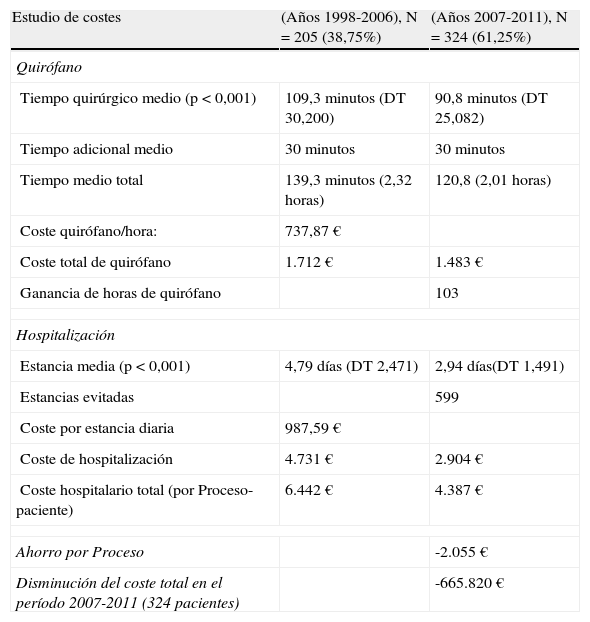
Existen también diferencias entre los 2 grupos. Con la UCE el tiempo de utilización de quirófano bajó 19 minutos por intervención, desde 139,36 a 120,87 minutos, y también la estancia media, que descendió desde 4,79 a 2,94 días (1,85 días/paciente). Esto repercutió en los costes por utilización de quirófano que, a 737,87€/hora, bajaron de 1.712€ a 1.483€, y en los de hospitalización que, a 987,59€/día, descendieron de 4.731€ a 2.904€. Sumando estos conceptos, el coste hospitalario total fue de 6.442€ en el primer período, y de 4.387€ en el segundo. Además, supuso un ahorro de 599 estancias (evitadas) y una ganancia de 103 horas de quirófano. La UCE produjo un ahorro por Proceso de 2.055€, lo que, en el cómputo total, supuso una disminución de costes para el Hospital de 665.820€.
Coste del Procesoa
| Estudio de costes | (Años 1998-2006), N=205 (38,75%) | (Años 2007-2011), N=324 (61,25%) |
| Quirófano | ||
| Tiempo quirúrgico medio (p<0,001) | 109,3 minutos (DT 30,200) | 90,8 minutos (DT 25,082) |
| Tiempo adicional medio | 30 minutos | 30 minutos |
| Tiempo medio total | 139,3 minutos (2,32 horas) | 120,8 (2,01 horas) |
| Coste quirófano/hora: | 737,87€ | |
| Coste total de quirófano | 1.712€ | 1.483€ |
| Ganancia de horas de quirófano | 103 | |
| Hospitalización | ||
| Estancia media (p<0,001) | 4,79 días (DT 2,471) | 2,94 días(DT 1,491) |
| Estancias evitadas | 599 | |
| Coste por estancia diaria | 987,59€ | |
| Coste de hospitalización | 4.731€ | 2.904€ |
| Coste hospitalario total (por Proceso-paciente) | 6.442€ | 4.387€ |
| Ahorro por Proceso | -2.055€ | |
| Disminución del coste total en el período 2007-2011 (324 pacientes) | -665.820€ | |
Seleccionamos la tiroidectomía total simple como criterio único de inclusión, sin distinción de las peculiaridades demográficas o clínicas de los pacientes, dado que entre todos los procedimientos quirúrgicos tiroideos, es el más complejo y por lo tanto más susceptible de presentar complicaciones postoperatorias. Por otro lado, permite sistematizar mejor la intervención y hacerla más reglada y ajustada para los objetivos de nuestro trabajo.
En nuestra experiencia, y tal como afirman otros grupos de investigación12,29, existe una clara prevalencia en mujeres (relación 7:1), si bien con relación a lo que ellos señalan se modifica el orden en las indicaciones quirúrgicas; así, en nuestra experiencia, la sospecha de neoplasia (36,1%) desplaza al síndrome compresivo (32,9%), mientras que otras razones de cirugía fueron el crecimiento rápido (11%), hipertiroidismo (7,9%), voluntad del paciente o indicación del endocrinólogo (6,4%) y prolongación endotorácica (5,7%).
Casi un 75% del total de las tiroidectomías de esta serie se efectuaron en pacientes diagnosticados de «bocio multinodular», y la hiperplasia nodular, con casi un 72% del total de la serie, fue el diagnóstico biópsico más común, seguido del de carcinoma y de adenoma, en términos similares a los recogidos de la literatura20. El resto fueron otros procesos benignos.
Resultados clínicos globalesLa tiroidectomía total fue eficaz porque proporcionó la inmediata y permanente curación de la enfermedad, sin riesgo de recidiva y de reintervención3,5–15. Considerando en su conjunto la tasa de DRT del 6%, y el porcentaje de PRD, del 1,5%, se sitúan dentro de los estándares exigibles4,18,23. Este resultado es satisfactorio porque la lesión unilateral produce disfonía y la bilateral obliga a realizar una traqueotomía de urgencia18. En nuestra serie hubo un 1,5% de traqueotomías provisionales; todas reversibles. La tasa de hematomas sofocantes fue 2,8%, dentro del rango descrito de 0,4-4,3%7,12,30. La de hipocalcemias a las 24 horas (54,6%) fue mayor que la descrita en la literatura3,6,7,21,29, si bien descendió al 7% al mes, al 6,2% a los 6 meses y a menos del 1,5 al año situándose, en este caso, dentro de los estándares de calidad6,12,18. En la tiroidectomía total, al abordarse ambos lóbulos tiroideos, se duplica el riesgo de disfunción o lesión de los nervios recurrentes (traqueotomía) y puede dañarse la función de las 4 glándulas paratiroides (hipocalcemia). La mortalidad fue cero.
Comparación de resultados clínicos (beneficio)Al constituirse la UCE se introdujeron cambios en la estrategia quirúrgica pasando de la identificación aleatoria de los nervios recurrentes, del primer período, a la identificación rutinaria de los mismos, para disminuir el riesgo de complicaciones, y a la extirpación de la glándula por plano capsular para conservar las paratiroides, como señalan otros autores3,4,20,31. También se introdujo un riguroso protocolo de revisión y control de la hemostasia, al finalizar la intervención, con el fin de evitar el sangrado postoperatorio. Entendemos que el sangrado, además de producir los hematomas sofocantes, constituye uno de los elementos que contribuyen a prolongar la estancia hospitalaria y el coste, y su reducción podría ayudar a disminuirla.
Con respecto a la cirugía, salvo en los nódulos solitarios benignos, en los que realizamos lobectomía, en los demás casos llevamos a cabo tiroidectomías totales porque la hiperplasia nodular, que afecta histológicamente a todo el tiroides, es el diagnóstico anatomopatológico más frecuente y, si se deja remanente tiroideo, el riesgo de recidiva oscila entre 2 y 40%7,13,14 y la reintervención produce de 3 a 10 veces más complicaciones3,32. Contribuye también la experiencia de los cirujanos en la cirugía radical, la eficacia de la hormonoterapia15, y el que esta intervención puede ser el gesto terapéutico definitivo ante un eventual carcinoma «incidental», cuya incidencia descrita oscila entre el 3 y el 16,6% de la tiroidectomías6–10,14. Desestimamos las tiroidectomías subtotales, al igual que la intervención de Dunhill (tiroidectomía casi total), porque, en caso de reintervención, obligarían al cirujano a actuar en una celda tiroidea anatómicamente desestructurada incrementándose el riesgo de complicaciones.
Cuando se comparan los resultados de los 2 grupos de pacientes tiroidectomizados, sin y con UCE, se evidencian marcadas diferencias a favor del de la UCE.
En conjunto, los resultados clínicos obtenidos por la UCE mejoraron el beneficio para los pacientes y con ello el Valor. Pensamos que la experiencia de los cirujanos y la ejecución de una cirugía minuciosa son los factores fundamentales para mejorar la eficacia de la cirugía, como también se recoge en la literatura3,4,8,19,20,33, y la creación de unidades especializadas sirve para conseguirlo9,34. Con la nuestra, mejoraron los indicadores a excepción de la hipocalcemia transitoria. En términos porcentuales, en el segundo período, 2007-2011, la cifra de DRT descendió en casi 7 puntos (p=0,002), la de hematomas en 6 (p<0,001), la de las traqueotomías provisionales en 2,3 (p=0,06), y la de PRD en 1,5 hasta situarse por debajo del 1%. También descendió el débito de los drenajes, a las 24 (p=0,002) y a las 48 horas (p<0,001), lo que posibilitó su retirada facilitando el alta hospitalaria.
Comparación de los resultados de gestión y económicosPara la definición del Valor del Proceso1, además del beneficio clínico presentado en el apartado anterior, hemos analizado la estancia media, los tiempos quirúrgicos, el coste por Proceso y el ahorro total, comparando los de los 2 grupos.
Con relación a la estancia hospitalaria señalaremos que, para la evaluación y reducción de las estancias inadecuadas en los hospitales, se han utilizado como instrumentos el Appropriateness Evaluation Protocol24, posiblemente el más utilizado, el Oxford Bed Study Instrument25 y el adeQhos26, entre otros. En ellos se analizan las causas que explican la prolongación de la estancia hospitalaria, especificándose que más del 67% del total de estancias evitables se deben a las pautas de hospitalización excesivamente conservadoras del médico a la hora de tomar decisiones en el pase de visita diaria35,36. Por ello, un importante factor condicionador sobre el que podríamos actuar era la planificación y gestión de la asistencia28,37.
En este sentido, con el fin de disminuir el número de estancias evitables, la UCE estableció el protocolo de actuación señalado en el apartado de Material y método. Con el pase de visita, ejecutado del modo previsto (mismo médico durante toda la semana, de lunes a viernes), se constató que la toma de decisiones tenía lugar con mayor antelación y se evitaba la demora en el alta de los pacientes los fines de semana (efecto de las 40 horas)36, al dejarlas debidamente planificadas, como prealtas, y ejecutarlas.
Como se hace constar en la tabla 5, los resultados en el capítulo de la estancia hospitalaria fueron mejores en el grupo 2, reduciéndose la estancia media en 1,85 días por paciente. El número de estancias evitadas, mediante el cambio de gestión, ascendió así a 599. El ahorro en el capítulo de costes por este concepto fue de 1.827€ por paciente, y de 591.948€ por los 324 pacientes operados. Además, dado que la estancia media global del Servicio, en el grupo 2.° del estudio, fue de 5 días, pudieron ingresar en las camas liberadas (por las estancias evitadas) y beneficiarse con ello, otros 120 pacientes.
También mejoró el tiempo quirúrgico en el grupo 2, disminuyendo 19 minutos por intervención, y ello a pesar de que la exigida revisión exhaustiva de la hemostasia, al concluir la intervención, supuso un incremento medio adicional de 10 minutos por intervención. Los tiempos de utilización de quirófano bajaron así, en el segundo grupo, desde 139,36 a 120,87 minutos, lo que, en términos económicos, supuso un ahorro de 229€ por intervención, y un total de 74.196€ por este concepto.
La concentración de la cirugía en un grupo reducido de cirujanos (UCE) les dotó de mayor experiencia en su realización9, mejorando la factibilidad del procedimiento y el índice de utilización de quirófano38. Las mejoras logradas en los denominados «tiempos operatorios» permitieron incluir en la misma jornada quirúrgica a otro paciente. En este sentido y teniendo en cuenta el concepto económico de «elasticidad de la demanda»39, según el cual el tiempo ahorrado durante un procedimiento produce beneficio si hay demanda para que otro pueda ser realizado, en el tiempo ahorrado y con el mismo personal de quirófano, por este beneficio adicional mejoró también el Valor.
Sumando los costes de estancia/día y el tiempo de utilización de quirófano, el coste hospitalario total fue de 6.442€ por paciente en el primer período, y de 4.387€ en el segundo. La UCE produjo un ahorro, por Proceso, de 2.055€, lo que, en el cómputo total, supuso una disminución de costes para el Hospital de 665.820€. Además supuso un ahorro de 599 estancias (evitadas) y una ganancia de 103 horas de quirófano. Como el coste del Proceso1,40 figura en el denominador de la ecuación del Valor, su disminución mejoró sustancialmente el mismo.
Para concluir señalaremos que las modificaciones incorporadas por la UCE, en los protocolos quirúrgicos y de gestión, mejoraron la adecuación y factibilidad, aumentaron el beneficio clínico (calidad) y disminuyendo sensiblemente todos los capítulos de costes, incrementaron significativamente el Valor del Proceso de tiroidectomía total.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen la ayuda prestada por la Dirección de Gestión Económica del Hospital de Basurto para realizar este trabajo.