Estudio descriptivo prospectivo del registro de sedación paliativa (SP) durante un año tras la puesta en marcha del protocolo de SP.
Criterios de inclusiónPacientes incluidos en el protocolo de SP del Hospital Universitario Virgen Macarena y para los que se había completado la «Hoja de registro de datos».
Fuentes de informaciónHojas de registro incluidas en el protocolo de SP como anexo n.° 5, incluidas como anexo 1 en este trabajo.
VariablesDatos de filiación, datos relativos a la enfermedad de base, pronóstico, nivel de información. Síntoma refractario: tipo, tiempo de evolución y tratamientos aplicados. Participación del enfermo y/o sus representantes en la toma de decisiones. Tipo de sedación, continuidad, profundidad, fármacos utilizados, duración y resultados y reajuste del resto de medidas terapéuticas.
Análisis estadísticoSe analizaron las variables mediante SPSS 14.0: para variables cualitativas se estudiaron frecuencias absolutas y proporciones. Para cuantitativas con distribución normal, medias y desviaciones típicas, y con distribución no normal, medianas y rangos.
ResultadosEn el periodo del estudio constatamos 90 casos de SP. Ello representa el 27,6% de los pacientes atendidos por el equipo de soporte de cuidados paliativos (ESCP) hospitalario, y el 7,03% de los enfermos fallecidos en el hospital. La edad media de los pacientes tratados con SP fue de 59,22 años y rango entre 40,86 y 77,58 años. Un 68,1% fueron hombres. Todos se encontraban en fase avanzada o terminal de su enfermedad, y el 49,5% en fase agónica. En el 90,4% de los casos la patología fundamental fue oncológica. Respecto a la indicación de SP, esta fue realizada de manera conjunta por el médico del ESCP y su médico responsable en 60 casos (66,6%); Los síntomas que motivaron la sedación fueron mayoritariamente: disnea, delirium y dolor. En 5 casos se consultó al Comité de Ética Asistencial. La duración media de la sedación fue de 134,02h (5,5días). En el 90% de los casos, la duración osciló entre 50 y 218,04h (2-9días). La profundidad de la SP, tras inducción, quedó registrada en el 88,8% de los casos. El consentimiento informado (CI) fue explícito en el 11,2%, otorgado antes de presentar síntomas refractarios y/o fase agónica. En el 88,8% de las sedaciones el CI fue por representación. Respecto a los fármacos empleados como opción inicial, fue midazolam en el 87,8%, y levomepromacina en el 10,2%. Hasta un 15% de sedaciones precisaron cambio o asociación de fármacos.
Conclusión1) La aplicación de un protocolo de SP y la disponibilidad del ESCP hospitalario y el Comité de Ética asistencial favorecieron el uso seguro (correcto) de la SP en un hospital sin unidad de cuidados paliativos (UCP), y el registro homogéneo de datos para su análisis, con criterios de calidad similares a los que ofrece una UCP. 2) Hemos detectado áreas de mejora que se aplicarán en la segunda versión de nuestro protocolo.
A descriptive prospective study of palliative sedation (PS) records during a one year period after starting the PS protocol.
Inclusion criteriaPatients included in the PS protocol and those who had completed the «data registry form».
Data sourcesRegistry forms included in the PS protocol as Annex 5 (included as Annex 1 in this study).
VariablesPersonal data, data regarding basal disease, prognosis, level of information. Refractory symptoms: type, time of evolution and treatments employed. Involvement of the patient and/or representatives in decision making. Type of sedation, continuity, depth, employed, duration and results, and readjustment of other therapeutic measures.
Statistical analysisThe SPSS 14.0 was used. For qualitative variables we studied absolute frequencies and proportions. For quantitative variables with normal distribution, we used means and standard deviations, and for non-normal distribution, medians and ranges.
ResultsIn the study period 90 cases of PS were counted. This represented 27.6% of the patients treated in the hospital palliative care support team (PCST), and 7.03% of the total deceased patients in our hospital. Mean age of patients undergoing PS was 59.22 years old, range between 40.86 and 77.58 years, and 68.1% were men. All patients were in an advanced or terminal stage of their condition, and 49.5% in an agonal phase. In 90.4% of the cases, the main pathology was oncological. Regarding PS indication, this was jointly made between the PCST physician and the patient's usual doctor in 60 cases (66.6%). Symptoms leading to sedation were mainly dyspnea, delirium and pain. The Ethics committee was consulted in five cases. Mean time under sedation was 134.02hours (5.5 days). In 90% of the cases, duration ranged from 50 to 218.04hours (2-9 days). Depth of PS after induction was registered in 88.8% of the cases. Informed consent (IC) was explicit in 11.2% of the cases,and given prior to the appearance of refractory symptoms and/or agonal phase. In 88.8% of sedation cases, the IC was given by a representative. Midazolam was the most used drug of choice in 87.8% of the cases, and levomepromazine in 10.2%. Up to 15% of sedations required drug changes or combinations.
Conclusion1) The application of a PS Protocol and the availability of a hospital PCST and an Ethical Care Committee favored a safe (correct) use of PS in a hospital lacking a palliative care unit (PCU), and a homogeneous data registry for their analysis, with quality criteria similar to those offered by a PCU. 2) We have detected areas of improvement that will be applied in the second version of our protocol.
La Asociación Europea de Cuidados Paliativos (EAPC)1,2 y la española SECPAL3 definen sedación paliativa (SP) como «la administración deliberada de fármacos, en las dosis y combinaciones requeridas, para reducir la conciencia de un paciente con enfermedad avanzada o terminal, tanto como sea preciso para aliviar adecuadamente uno o más síntomas refractarios y con su consentimiento explícito, implícito o delegado». En España más del 50% de los fallecimientos ocurre en hospitales4, la mayoría fuera de las unidades de cuidados paliativos (UCP). La SP es por tanto una maniobra terapéutica que puede ser aplicada en cualquier ámbito sanitario. Garantizar una aplicación con garantías clínicas y éticas debería ser una prioridad para sanitarios y gestores4.
Disponemos de escasos datos sobre la aplicación de SP en hospitales, fuera de las UCP. Tal vez uno de los trabajos más ilustrativos es el de Stone et al.5 quienes comparan la SP en pacientes fallecidos en 2 entornos sanitarios diferentes: un Hospice (un 31% recibió SP) y un hospital general en el que trabaja un equipo de soporte de cuidados paliativos (ESCP) (un 21% recibió SP). En su mayoría se trata de trabajos retrospectivos, donde los registros de baja calidad influyen en los resultados finales. La frecuencia de SP es muy variable6, probablemente relacionada con la falta de consenso y la calidad de los registros7.
La EAPC así como la Organización Médica Colegial8 recomiendan el uso de guías y protocolos para sistematizar las intervenciones también en el caso de la SP. Disponer de un marco de referencia o de unos ítems de obligado registro, consensuados, y que se ajustan a los estándares de calidad promovidos por las sociedades científicas, favorece un práctica clínica más ordenada, un registro más meticuloso y puede ayudar a prevenir su uso abusivo, no indicado o subóptimo2,9 En su documento marco, la EAPC repasa las concisiones básicas que cualquier protocolo local debería cumplir para garantizar una SP ajustada a la buena praxis y a la ética médica
El Hospital Universitario Virgen Macarena es un hospital regional que, como únicos recursos específicos de cuidados paliativos, disponía en 2008 de un ESCP hospitalario y 4 ESCP domiciliarios. El equipo hospitalario actúa como consultor en todo el hospital, asesorando en el control sintomático (físico y emocional) en aquellos casos que sufren enfermedades irreversibles en fases avanzadas o terminales, entre otras funciones. El año 2008 fue elaborado un protocolo de SP10. Se trató de un documento que orientaba sobre la indicación de la sedación, consentimiento informado (CI), elección del fármaco, inducción, seguimiento, atención familiar, apoyo al equipo y registro4–11. En su elaboración participaron profesionales de los equipos domiciliarios y hospitalario de Cuidados Paliativos, los servicios de Oncología, Medicina Interna, Unidad del Dolor, Cuidados Intensivos, Urgencias, el Comité de Ética Asistencial (CEA), y las Subdirecciones Médica, de Enfermería y de Calidad. Se sometió a revisión externa de reconocidos expertos nacionales, y fue aprobado por los comités de tumores, de ética e investigación sanitaria, y comité central de calidad.
Desde su entrada en vigor resulta más sencillo analizar los casos de SP, ya que el protocolo exige un sistema de registro homogéneo, que puede ser cumplimentado por cualquier profesional implicado. (Ver anexo 1). El protocolo se aplica en pacientes que presenten síntomas refractarios y exige CI. El médico que detecta dichos síntomas refractarios puede avisar al ESCP para valorar conjuntamente su aplicación, o puede iniciarlo y comunicarlo después al ESCP para recibir apoyo en el registro y seguimiento. Proporciona orientaciones para obtener el CI ante diversas situaciones, recomendando el consentimiento anticipado en los pacientes en situación terminal cuyos síntomas pueden llegar a hacerse refractarios, así como el consentimiento por representación en los casos que prefieren una menor información y/o no están en condiciones de otorgarlo.
En este marco nos propusimos la presente investigación con el objetivo de analizar los casos que recibieron SP en nuestro hospital regional tras la implantación del protocolo de SP. Como objetivo secundario nos planteamos detectar áreas de mejora del protocolo.
Pacientes y métodosEstudio descriptivo prospectivo del registro relativo a SP durante un año tras la puesta en marcha del protocolo de SP.
Criterios de inclusiónPacientes incluidos en el protocolo de SP del Hospital Universitario Virgen Macarena y para los que se había completado la «Hoja de registro de datos».
Fuentes de informaciónHojas de registro sobre sedación paliativa incluidas en el protocolo de SP como anexo n.° 5 y que pueden ser consultadas como Anexo 1 en este trabajo.
VariablesDatos de filiación, datos relativos a la enfermedad de base, pronóstico, nivel de información según la escala de Ellershaw12 (tabla 1); síntoma refractario: tipo, tiempo de evolución y tratamientos aplicados. Participación del enfermo y/o sus representantes en la toma de decisiones. Tipo de sedación, continuidad, profundidad según la escala utilizada en el Instituto Catalán de Oncología (ICO)13, fármacos utilizados, duración y resultados, así como reajuste del resto de las medidas terapéuticas.
Escala de Ellershaw
| Grado | Significado |
| 0 | Desconoce diagnóstico y pronóstico |
| 1 | Dudoso. ambiguo. Habla de «tumor», «bulto», «inflamación»… |
| 2 | Conoce el diagnóstico de cáncer |
| 3 | Conoce el diagnóstico de cáncer y suficientes datos como para que se plantee la posibilidad de morir de esa enfermedad |
| 4 | Completo: conoce el diagnóstico de cáncer y su pronóstico de situación terminal |
Las variables se analizaron mediante SPSS 14.0: para variables cualitativas se estudiaron frecuencias absolutas y proporciones. Para cuantitativas con distribución normal, medias y desviaciones típicas, y con distribución no normal, medianas y rangos.
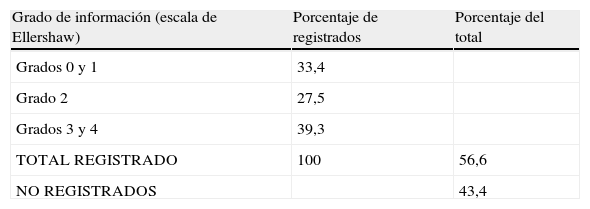
ResultadosEn el periodo del estudio constatamos 90 casos de SP. Ello representó el 27,6% de los pacientes atendidos por el ESCP hospitalario, y el 7,03% de los enfermos fallecidos en el hospital. La edad media de los pacientes tratados con SP fue de 59,22 años y rango entre 40,86 y 77,58 años. Un 68,1% fueron hombres. Todos se encontraban en fase avanzada o terminal de su enfermedad, y el 49,5% en fase agónica. En el 90,4% de los casos la patología fundamental fue oncológica. El grado de información sobre su enfermedad se había registrado en la valoración inicial en el 56,6% de ellos, y solo un 39,3% sabía detalles de mal pronóstico o tenía información completa (tabla 2).
Respecto a la indicación de SP, esta fue realizada de manera conjunta por el médico del ESCP y su médico responsable en 60 casos (66,6%); En 30 casos (33,3%) la sedación estaba ya indicada e iniciada, y el ESCP confirmó la correcta indicación, seguimiento y registro.
Previamente a la indicación de sedación, el ESCP había consultado a otras especialidades y medidas terapéuticas: Unidad del Dolor en 6 casos, Oncología Radioterápica en 4 casos, Psiquiatría en un caso, Trabajo social en un caso, Nutrición en 3 casos.
El CEA analizó 5 consultas de posibles SP durante ese periodo, 2 de ellas a petición del ESCP, que también asesoró a los profesionales que presentaron las otras 3: 1) paciente terminal no agónico, con sedación intermitente por sufrimiento emocional refractario, con dolor difícil bien controlado, con dudas para la indicación de SP continua y limitación de esfuerzo terapéutico (LET); 2) paciente que pide «eutanasia», redefinida como rechazo de tratamientos, LET y SP por sufrimiento refractario; 3) paciente que rechaza tratamientos y pide eutanasia, que se deniega, indicándose LET y sedación por sufrimiento, cuyo consentimiento otorgó en documento de voluntad vital anticipada (VVA); 4) menor cuyos padres rechazaron intubación en documento de VVA, pero lo revocaron ante la disnea refractaria y se intubó. Consultan tras la extubación y se recomienda indicar SP en la siguiente crisis de disnea refractaria además de no intubar; 5) planteamiento de LET en neonato en situación terminal, se recomienda sedación por disnea refractaria.
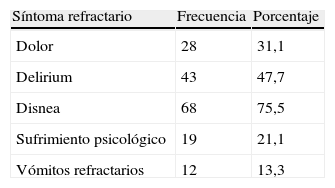
Los síntomas refractarios motivo de la sedación se pueden ver en la tabla 3. En el 21,1% de los casos se detectó sufrimiento psicológico refractario, el 84,6% de los cuales se asociaba a síntomas físicos refractarios, mientras que en 3 casos (14,4%) el sufrimiento emocional fue el único motivo de sedación.
La duración media de la sedación fue de 134,02h (5,5 días). En el 90% de los casos osciló entre 50 y 218,04h (2-9 días).
La profundidad de la SP, tras inducción, quedó registrada en el 88,8% de los casos. El 33,3% fueron superficiales (Ramsay <IV), con una duración media de 88,3h (rango entre 2 y 528h). El 55,5% fueron profundas (Ramsay ≥IV) con duración media de 54,6h (rango entre 4 y 576h).
En lo referente al tipo de sedación según su continuidad, en un 58,9% de los casos fue continua. En el otro 41,1% (n=37) fueron inicialmente sedaciones intermitentes, aunque un 60% de ellas cambiaron a sedación continua. En 2 casos no se registró el dato sobre la continuidad o intermitencia.
Respecto a la fase pronóstica, el 49,5% de las sedaciones fueron iniciadas en fase agónica (criterios de Menten ≥4). En estos casos, el 97,6% fueron sedaciones continuas, y el 76,7% profundas (Ramsay IV-VI). La duración media de la sedación en la agonía fue de 37,1h. Solo el 4,06% superó las 96h. Hasta 48 sedaciones se iniciaron en fase terminal no agónica. Su duración media fue de 230h −9,5 días−. De ellas, 36 fueron inicialmente intermitentes y 10 continuas (4 de ellas superficiales). El 100% de las SP concluyeron con el fallecimiento del paciente (2 casos en domicilio).
El CI fue explícito en un 11,2%, otorgado antes de presentar síntomas refractarios y/o fase agónica. En un 88,8% de las sedaciones el CI fue por representación, debido a causas orgánicas que comprometían la competencia del paciente (78,4%) y/o a causas psicológicas (19,6%). Una sedación fue iniciada previamente al consentimiento, que se obtuvo con posterioridad. Un paciente rechazó reiteradamente la SP aunque presentaba síntomas refractarios, y no fue administrada.
Respecto a los fármacos empleados como opción inicial, fue midazolam en el 87,8%, y levomepromacina en el 10,2%. Hasta un 15% de sedaciones precisaron cambio o asociación de fármacos. Cuando la causa de la SP fue delirium refractario (n=43), se inició levomepromacina como primera opción según protocolo en el 19,5%, precisando cambiar o asociar otro fármaco en un 12,5%; y se inició midazolam en el 78% (n=32), precisando cambiar o asociar en un 14,28%.
Hubo petición familiar de acortar activamente la agonía en 2 casos, en uno se retiraron aminas vasoactivas y en ambos se aclaró el marco ético-legal. En 3 casos el motivo registrado para solicitar la SP fue «sufrimiento familiar». En estos casos no se aplicó la sedación por no estar indicada, aunque se registró el consentimiento por si llegara a haber síntomas refractarios.
DiscusiónPresentamos los resultados de la revisión de los casos de sedación tras la implantación de un protocolo consensuado en nuestro centro hospitalario. No existen muchos trabajos que puedan ofrecer resultados procedentes de una recogida de datos prospectiva y simultánea al propio proceso de sedación. Todos los trabajos de nuestro entorno14,15 son de carácter retrospectivo y los publicados con poblaciones internacionales también16–18.
Pese a nuestras aportaciones, el trabajo no está exento de algunas limitaciones. Ofrecemos resultados descriptivos de un fenómeno complejo, lo cual impide conclusiones universalizables. No obstante, consideramos que este es el primer paso en una línea de investigación que podemos completar con estudios comparativos entre la aplicación del protocolo antes y después de inaugurarse la UCP específica en nuestra área hospitalaria, entre la aplicación en dicha planta específica y en el resto del hospital, o entre la aplicación hospitalaria y domiciliaria, así como favorecer otras iniciativas similares que permitan estudios multicéntricos. El tamaño de la muestra obliga a tomar nuestros resultados con cautela, aunque responde a la realidad clínica en la que nos movemos.
Los criterios de selección de la muestra pueden haber introducido un cierto sesgo en los resultados. Utilizar como fuente de datos las hojas de registro propuestas por el protocolo podría haber dejado fuera del análisis aquellas sedaciones que no se ajustaran al protocolo y que por ello se hubieran desarrollado al margen de él. La reflexión sobre esta posibilidad al finalizar nuestro estudio nos ha permitido introducir elementos de mejora en el protocolo. Así, se han establecido mecanismos de aviso para la detección de sedaciones fuera del protocolo a través del servicio de Farmacia que registra y abastece de los fármacos necesarios para la SP. Otro sistema de aviso podrá llegar a través de la comisión de mortalidad, mediante la detección de SP fuera de protocolo en los casos revisados
Pese a las limitaciones, podemos afirmar que la prevalencia de SP en nuestro centro (27,6%), es discretamente superior a la de Stone et al.5. Estos autores compararon un total de 115 pacientes atendidos en un Hospice o por un ESCP hospitalario de Londres. El 26% precisó SP. Su muestra procede de un entorno hospitalario parecido al de la nuestra. El porcentaje de SP en los pacientes atendidos por el ESCP hospitalario en su hospital general es del 21%. Estos autores matizan que hasta un 43% recibió fármacos sedantes para el control de síntomas. Alonso-Babarro et al.14, en una revisión retrospectiva de 370 pacientes fallecidos en domicilio, encontraron una tasa de sedación del 12% (29 pacientes). Parece coherente pensar que las defunciones, en el domicilio, se producen en pacientes con alto nivel de control sintomático, muchos de los cuales fallecerán por una insuficiencia de órgano lentamente progresiva que no precise sedación y aquellos casos más complejos no permanecerán en el domicilio por lo que la sedación, en el caso de producirse, lo hará en un entorno hospitalario o sociosanitario.
Los síntomas que motivaron la SP fueron los habituales en otras series1–19. Entendemos que el porcentaje de sedaciones realizadas o el lugar en el que se aplican no deberían considerarse criterios de calidad, sino la adecuada aplicación según protocolo y el registro de los criterios de indicación, toma de decisiones, inducción, seguimiento, y apoyo a la familia y al equipo.
Las principales dificultades éticas en nuestra serie se plantearon en las indicaciones de SP por sufrimiento emocional refractario sin síntomas físicos refractarios, que motivó 2 consultas al CEA. Este problema se plantea y analiza en otras series publicadas1–16. En caso de duda sobre la refractariedad del sufrimiento emocional, se recomienda considerar la sedación transitoria16, técnica que se aplicó en los 2 casos consultados al comité ético por el ESCP.
Nuestro CEA dispone de consultores, que se entrevistan con los profesionales que solicitan una consulta, para ayudarles a concretar el problema ético y aportar mayor información en la reunión del comité que analizará la consulta. Un médico del ESCP perteneciente al CEA suele actuar como consultor en los casos relacionados con el final de la vida, y también promueve la consulta al CEA en los casos consultados al ESCP que presentan especial dificultad en la toma de decisiones ético-clínicas, lo cual supone una mayor calidad en el proceso de toma de decisiones difíciles.
Para registrar la profundidad de la SP, el protocolo proponía utilizar la escala Ramsay-ICO13. Esta adaptación distingue dos categorías en los niveles 4 y 5: tranquilo=a y agitado=b. No conocemos otros trabajos que utilicen esta escala. Por otro lado, resulta complicado establecer el nivel de sedación en las publicaciones anglosajonas, ya que en muchas ocasiones utilizan el término drownsiness más como efecto secundario de la medicación que como fase inicial de la sedación15 Identificamos en nuestra serie que el tratamiento de rescate (dosis extras) en los casos de agitación no controlada enmascaraban la monitorización de la evolución de la sedación con esta escala y obligaban a aumentar los controles y registros. Todo ello, unido al hecho de que se trataba de una escala poco conocida en las unidades de hospitalización no específicas de paliativos, nos ha animado a promover un cambio en el protocolo y proponer el uso de la escala original de Ramsay.
La duración media de las sedaciones se corresponde con la supervivencia de los pacientes bajo sedación, aproximadamente 1,5 días en la fase agónica y 9,5 días en fase no agónica. La mayoría de las series publicadas tienen en común la brevedad entre el inicio de la sedación y el fallecimiento20: dos días en la serie de Ventafrida et al.21; 3,9 días en la de Morita et al.16; o 1,2 en la de Stone et al.5.
Existen datos que indican que la sedación no acorta la supervivencia19. ¿Cómo podemos explicar esta aparente contradicción entre unos y otros autores? La SP, como la mayor parte de los procedimientos en medicina, no es ajena a riesgos y efectos secundarios. El trabajo de Maltoni et al.19 ilustra cómo en pacientes de similares características y síntomas no hay diferencia en la supervivencia si son tratados o no con SP. La SP administrada según recomiendan las guías y protocolos en la fase final de la vida, no la acorta. Ello no se contradice con el hecho de que la sedación administrada de forma indiscriminada pueda acortar la vida del paciente que no se encuentra en sus últimos días, y que, aun siendo cuidadosos en su aplicación, puede existir un riesgo de acelerar la muerte por depresión respiratoria, aspiración o compromiso hemodinámico2–15. Así, en nuestra serie se registró un caso de fallecimiento durante la inducción, pese a titulación cuidadosa a pie de cama. Se trató de un paciente en fase agónica que sufría disnea refractaria secundaria a un cáncer de pulmón diseminado. La familia estuvo presente en la indicación, consentimiento, inducción y breve seguimiento hasta la muerte, que calificó como «en paz».
Un 4,6% de las sedaciones en la agonía duraron más de 4 días, porcentaje menor que el 10% de la serie de Menten et al.22 de pacientes en fase agónica con y sin sedación19, y que refuerza la utilidad de los criterios de Menten para determinar la fase agónica antes de iniciar la sedación.
En cuanto a los fármacos indicados para la SP en la literatura, podemos resumir 2 tipos de estrategias. Algunos autores23 proponen el uso de midazolam subcutáneo o intravenoso como primera elección, y en caso de fallo a midazolam consideran de segunda elección los neurolépticos sedativos como levomepromazina subcutánea, siendo la tercera línea los barbitúricos (fenobarbital intramuscular y subcutáneo) o el propofol intravenoso. Otros autores13 proponen como primera elección midazolam ante síntomas refractarios que no sea delirium, en cuyo caso recomiendan como primera elección levomepromazina subcutánea o intravenosa. En caso de fallo a ese primer fármaco, la segunda elección sería cambiar midazolam por levomepromacina o viceversa, o combinarlos, dejando en la tercera línea los barbitúricos y el propofol. Esta fue la estrategia elegida en nuestro protocolo, pese a que algunos revisores externos se inclinaban por la anterior.
En la práctica encontramos un problema. La ampolla de levomepromacina advierte: «uso exclusivo intramuscular». Las enfermeras de plantas no específicas de CP cuestionaban su uso intravenoso o subcutáneo, del cual existe amplia experiencia en las UCP. Ante esa dificultad, se inició midazolam en el 78% de las sedaciones por delirium refractario, con un porcentaje de éxito similar al de los tratados inicialmente con levomepromacina. Esto nos invitó a reconsiderar la estrategia en la revisión del protocolo y proponer midazolam también en delirium refractario23.
Respecto a la participación del paciente en la toma de decisiones debemos destacar que hasta un 89% de los CI para la sedación fueron por representación. Esto parece congruente con los datos disponibles en torno al grado de información de los pacientes. Es indudable que la participación del enfermo en la decisión sobre la sedación es la mejor manera de garantizar el respeto a sus deseos, pero no es menos cierto que el derecho a no ser informado quedó recogido en la legislación vigente24. En la valoración inicial indagamos el grado de información del paciente, e introducimos sistemáticamente una pregunta sobre si desea preguntar o comentar algo sobre su enfermedad o tratamientos. Esto permite a veces avanzar en la comunicación. En tales casos deberíamos registrar el nuevo nivel de información alcanzado. Esta mejora de registro está prevista en la segunda edición del protocolo. Es frecuente encontrar a pacientes que no desean mayor información sobre su enfermedad pese a ofrecérsela reiteradamente. Parece contradictorio hacerles participar en la decisión de sedación si no disponen de información explícita sobre su proceso y situación. En tales casos, en una situación de fragilidad clínica y alto impacto emocional ante síntomas refractarios, consideramos que, en nuestro medio, resulta suficiente el consentimiento por representación.
La reflexión sobre el alto porcentaje de consentimientos por representación registrados nos lleva a considerar medidas de mejora: ofrecer cursos de habilidades de comunicación en los servicios que más consultan al ESCP (Oncología y Medicina Interna), e investigar sobre los cambios en el grado de información en los pacientes atendidos por el ESCP. No existen instrumentos validados en español para conocer el grado y las preferencias sobre la información; las escalas existentes proceden del mundo anglosajón, lo cual nos plantea como posible área de investigación la elaboración y validación de tal instrumento.
En un caso de delirium agitado y disnea refractarios se inició la sedación sin consentimiento, que otorgó después la familia mediante un intérprete de chino. Casos así deben ser una excepción, pero son el reflejo de la complejidad a la que se enfrenta el clínico. En este caso, el principio de beneficencia fue el que fundamentó la toma de decisiones, ratificada posteriormente por el consentimiento de su familia.
Un paciente rechazó de forma explícita y reiterada la posibilidad de SP. El respeto a la decisión del paciente motivó que no se iniciara la SP cuando la disnea y el dolor se hicieron refractarios. La consideración a su autonomía conllevó un coste emocional añadido al equipo y, a sus ojos, un sufrimiento evitable al paciente.
El protocolo fue presentado en convocatoria extraordinaria de la sesión anatomoclínica del hospital, y en sesiones de formación continuada en los servicios clínicos, con asistencia obligatoria registrada. Las principales preguntas de los profesionales estuvieron relacionadas con la constatación de la refractariedad de los síntomas y aspectos éticos y de comunicación, y de CI. La valoración positiva de los profesionales sobre la existencia y utilidad del protocolo fue manifestada en cada sesión y en las consultas al ESCP, aunque no se registró. La reflexión sobre este asunto nos invita a investigar sobre dicha valoración y las dudas que plantea la SP a los profesionales, para lo cual serían adecuadas las metodologías cualitativas.
La aplicación de un protocolo de SP y la disponibilidad del ESCP hospitalario y el CEA favorecieron el uso seguro (correcto) de la SP en un hospital sin UCP y el registro homogéneo de datos para su análisis, con criterios de calidad similares a los que ofrece una UCP25,26.
La creación de la UCP en marzo de 2009 y el inicio del registro de datos de las sedaciones en dicha planta permitirán comparar su aplicación de esta técnica frente al resto del hospital. El uso del registro unificado en las sedaciones controladas por los equipos de cuidados paliativos domiciliarios del área permitirá compararlas con las aplicadas en el hospital.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.