Descrito hace casi 100 años, el procedimiento de Hartmann sigue vigente y es una conducta clásica para el manejo del colon izquierdo en la urgencia. La restitución del tránsito intestinal proporciona una importante mejora en la calidad de vida de los pacientes, sin embargo, la elevada morbimortalidad del procedimiento hace que solo la mitad de ellos se reconstruyan. La restitución del Hartmann laparoscópica ofrece las ventajas de los procedimientos mínimamente invasivos con morbimortalidad comparable a la cirugía convencional.
ObjetivosAnalizar la técnica quirúrgica y los resultados de una serie de pacientes en los cuales se realizó la restitución de Hartmann laparoscópica.
Material y métodosRevisión retrospectiva realizada entre marzo de 2002 y enero de 2017. La población pertenece a las Clínicas Quirúrgicas 2 y 3 del Hospital Maciel, Facultad de Medicina UDELAR, Montevideo, Uruguay.
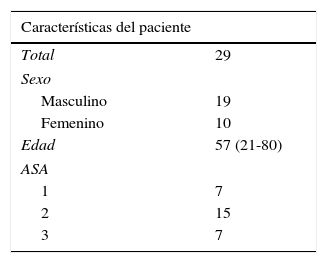
ResultadosSe operaron 29 pacientes: 10 mujeres y 19 hombres. Las enfermedades más frecuentes que determinaron el Hartmann estuvieron vinculadas a enfermedad diverticular (37,93%) u oncológica (34,48%). El tiempo mínimo transcurrido entre el Hartmann y la reconstrucción fue de 4 meses. Los tiempos operatorios variaron entre 107 y 240min. El porcentaje de conversión fue del 24,1%. Ocurrieron complicaciones mayores en el 6,90% y menores en el 13,79%. No hubo fallas de sutura. La estadía hospitalaria fue de 5,57 días. La mortalidad fue del 3,45%.
ConclusionesNuestros resultados concuerdan con la literatura internacional, la restitución del Hartmann laparoscópica es un procedimiento exigente pero factible, seguro y que otorga al paciente los beneficios de la cirugía mínimamente invasiva.
Described almost 100 years ago, the Hartmann procedure is still valid, being the classical behavior adopted for the management of the left colon in the emergency room. The restitution of the intestinal transit provides an important improvement in the quality of life of the patients, nevertheless given the high morbimortality, only half is reconstructed. Laparoscopic Hartmann restitution offers all the advantages of minimally invasive procedures with morbidity and mortality comparable to conventional surgery.
ObjectivesAnalyze surgical technique and the results of a series of patients in whom laparoscopic Hartmann restitution was performed.
Material and methodsRetrospective review was conducted between March 2002 and January 2017. The population belongs to the Surgical Clinics of the Maciel Hospital (‘Q2’ and ‘Q3’), UDELAR Medical School, Montevideo, Uruguay.
ResultsTwenty-nine patients were operated: 10 women and 19 men. The most frequent pathologies that determined the Hartmann were linked to diverticular pathology (37.93%) or oncological (34.48%). The minimum time elapsed between the Hartmann and the reconstruction was 4 months. The operative times ranged from 107 to 240min. The conversion rate was 24.1%. Major complications occurred in 6.90% and minor complications in 13.79%. There was no anastomotic leak. The hospital stay was 5.57 days. The mortality rate was 3.45%.
ConclusionsOur results are consistent with the international literature, laparoscopic Hartmann restitution is a demanding but feasible, safe procedure that gives the patient the benefits of minimally invasive surgery.
En 1923 Henri Albert Hartmann propuso la realización de colostomía ilíaca izquierda y abandono del muñón rectal como alternativa a la amputación abdominoperineal para el tratamiento del cáncer de recto1. Si bien en crónicas quirúrgicas se menciona que en 1921 Ricardo Finochietto recomendó similar procedimiento para un paciente con perforación del colon sigmoides2, el término popular con el que se designa a la confección de la colostomía ilíaca proximal y abandono del muñón rectal posresección colorrectal es «procedimiento de Hartmann».
Actualmente, el procedimiento de Hartmann se utiliza cuando se presume un elevado riesgo de falla anastomótica, siendo las indicaciones más frecuentes: la peritonitis de origen diverticular, el cáncer de colon izquierdo en oclusión o perforado y las lesiones traumáticas o isquémicas con contaminación fecal importante3–5. También puede determinar esta decisión el estado general del paciente, así como la experiencia del equipo quirúrgico.
Hartmann nunca consideró el procedimiento reversible6, sin embargo, la restitución del tránsito evita los trastornos físicos y psicológicos que genera la presencia crónica de una colostomía y mejora la calidad de vida de los pacientes7, por lo cual, este procedimiento comenzó a realizarse. Así, en 1950 Boyden presentó sus resultados en el manejo de la diverticulitis y posterior cierre de la colostomía8.
A pesar de los mencionados beneficios de la reconstrucción intestinal, en la mayoría de los pacientes esta nunca llega a realizarse debido a la elevada morbimortalidad que se le atribuye a la cirugía9–13.
En 1990 comenzó el desarrollo de la cirugía laparoscópica colorrectal y desde entonces su aplicación aumentó en forma exponencial. Al igual que para otras áreas, la cirugía laparoscópica del colon ha demostrado beneficios en cuanto al menor dolor postoperatorio, menor pérdida sanguínea, menor estadía hospitalaria, reinserción laboral más rápida y mejores resultados estéticos14,15. El primer procedimiento de restitución de Hartmann laparoscópica (RHL) se realizó en 199316, y posteriormente, múltiples autores señalaron, a través de series de casos y revisiones, los beneficios de este abordaje también para esta cirugía17–20.
El objetivo de esta comunicación es analizar la técnica quirúrgica, la factibilidad técnica y los resultados obtenidos en una serie de pacientes en los cuales se realizó RHL.
Material y métodosEn el período de tiempo comprendido entre marzo de 2002 y enero de 2017 se realizaron en las Clínicas Quirúrgicas 2 y 3 del Hospital Maciel, Facultad de Medicina, Universidad de la República, 29 RHL. Hemos analizado en forma retrospectiva las historias clínicas de los pacientes y consignado: edad, sexo, clasificación de riesgo anestésico quirúrgico de la Asociación Americana de Anestesiología (ASA), diagnóstico inicial que determinó el procedimiento de Hartmann, tiempo transcurrido entre la operación de Hartmann y la reconstrucción del tránsito intestinal, tiempo operatorio, complicaciones médicas y quirúrgicas (de acuerdo con la clasificación de Clavien-Dindo)21, mortalidad y tiempo de estadía hospitalaria. El único criterio de exclusión fue la imposibilidad de contar con la historia clínica del paciente o la falta de datos para cuantificar las mencionadas variables.
Técnica quirúrgica utilizadaPosición Lloyd Davis. Colocación de sonda vesical. El cirujano y el primer ayudante se ubican a la derecha del paciente. La pantalla se ubica frente al cirujano. Un segundo ayudante se coloca entre las piernas del paciente. Con relación al posicionamiento de los trocares, si bien nos adaptamos al biotipo del paciente, tratamos de sistematizar la colocación del siguiente modo: uno supraumbilical de 10mm, sobre línea media, uno de 10mm en flanco derecho y otro de 10mm en fosa ilíaca derecha, ambos sobre la línea axilar anterior. En la mayoría de los procedimientos (25 de los 29), se inició la cirugía por la liberación de la colostomía; esto permite, a través de la brecha parietal del estoma, iniciar la liberación del colon y de las adherencias. Una vez liberada la colostomía, se introduce el yunque de la máquina de sutura en el colon, se fija con jareta de polipropileno calibre 2-0 y se reintroduce al abdomen.
Introduciendo el dedo índice por la abertura donde estaba emplazada la colostomía y palpando desde dentro la pared abdominal, se coloca el primer trocar de 10mm, en la línea media, supraumbilical. Se procede al cierre hermético de la brecha parietal donde estaba emplazada la colostomía con poliglactina 910-calibre 0; neumoperitoneo con CO2, a una presión de 12-15mm de mercurio. Bajo visión se colocan los otros 2 trocares: uno en fosa ilíaca derecha y otro en flanco derecho. Se utilizó óptica de 30¿ en todos los casos. Se completa la liberación de adherencias (adhesiólisis). Trendelenburg extremo, para sacar las asas delgadas de la cavidad pelviana. En caso de necesidad, se procedió al descenso del ángulo esplénico del colon. Identificación del cabo rectal, esta maniobra se facilita mediante la introducción transanal de una gasa montada en pinza de Foerster o la propia máquina de sutura. Liberación del mismo exponiendo la cara anterior. En caso de muñón excesivamente largo se procedió a la resección del mismo, lo cual requiere sustituir el trocar de 10mm de la fosa ilíaca derecha por uno de 12mm para utilizar EndoGIA. Anastomosis rectocolónica, transanal, con máquina de sutura circular calibre 29mm. Prueba hidroneumática de hermeticidad. No se dejaron drenajes. No se realizó cierre del plano muscular en los sitios de colocación de los trocares. La piel se cerró con nylon calibre 4-0 a puntos separados. En el sitio del estoma, mechamos con gasa yodoformada y aproximamos la piel con 2 o 3 puntos de nylon calibre 3-0.
Estudios preoperatoriosEn todos los casos en la evaluación preoperatoria se realizó una endoscopia a través de la colostomía y del muñón rectal. Además, realizamos sistemáticamente una evaluación radiológica de la longitud del muñón rectal inyectándole contraste hidrosoluble.
Cuando el Hartmann se realizó por cáncer, los pacientes fueron evaluados previamente mediante tomografía computarizada abdominopélvica y dosificación de antígeno carcinoembrionario. La oportunidad para realizar la RHL la planteamos entre los 4 y 6 meses en patología benigna. En casos de patología neoplásica maligna, que no requiera de adyuvancia, se plantea con el alta oncológica, no antes de los 4 meses de realizado el Hartmann. En los casos de cánceres que requieren quimioterapia adyuvante, la oportunidad se plantea a partir del mes de culminada la misma. La preparación mecánica del colon se realizó con fosfato disódico por vía oral, la tarde previa a la cirugía, y el muñón rectal se preparó mediante lavados a baja presión con suero fisiológico. En todos los casos, en el preoperatorio inmediato, se realizó antibioticoterapia profiláctica con ampicilina-sulbactam.
ResultadosRevisamos en forma completa un total de 29 historias de pacientes en quienes se planteó realizar RHL; para su mejor comprensión, expondremos los resultados en tablas. Las características de los pacientes en cuanto a sexo, edad y valor del ASA se muestran en la tabla 1. Las enfermedades que habían motivado el procedimiento de Hartmann se presentan en la tabla 2. En la tabla 3 se visualizan algunas características del procedimiento quirúrgico, incluyendo el porcentaje de conversión a cielo abierto, la morbilidad (cuantificada de mayor a menor según la escala de Clavien-Dindo, considerando como mayores las de grado III en adelante y menores los grados I y II) y la mortalidad.
Enfermedad que determinó el Hartmann
| Enfermedad que determinó la realización del procedimiento de Hartmann | N (%) |
|---|---|
| Peritonitis diverticular | 10 (34,48) |
| Adenocarcinoma de colon sigmoides-oclusión intestinal | 9 (31,03) |
| Herida de arma de fuego | 2 (6,90) |
| Vólvulo de sigmoides | 2 (6,90) |
| Colopatía inflamatoria inespecífica | 1 (3,45) |
| Linfoma colónico perforado | 1 (3,45) |
| Herida de arma blanca | 1 (3,45) |
| Fístula colovesical por colopatía diverticular | 1 (3,45) |
| Perforación por fibrocolonoscopia diagnóstica | 1 (3,45) |
| Estenosis rádica de colon-oclusión intestinal | 1 (3,45) |
Características y resultados del acto quirúrgico
| Tiempo transcurrido entre el Hartmann y la RHL (meses) | 18 (6-40) |
| Tiempo operatorio (minutos) | 154 (107-240) |
| Estadía hospitalaria postoperatoria (días) | 5,57 (4-17) |
| Eventos adversos intraoperatorios | N (%) |
| Total | 5 (17,24) |
| Apertura visceral intestino delgado | 4 (13,79) |
| Apertura visceral vejiga | 1 (3,45) |
| Conversión | 7 (24,1) |
| Eventos postoperatorios (según la clasificación Clavien–Dindo) | N (%) |
| Total de complicaciones quirúrgicas postoperatorias | 6 (20,69) |
| Grado V | 1 (3,45) |
| Grado IIIb | 1 (3,45) |
| Grado IIIa | 1 (3,45) |
| Grado I | 3 (10,34) |
| Total de complicaciones médicas postoperatorias | 3 (10,34) |
| Grado IV | 1 (3,45) |
| Grado II | 2 (6,90) |
| Mortalidad | 1 (3,45) |
A pesar del desarrollo de estrategias terapéuticas que propician la restitución primaria del tránsito intestinal para el manejo del colon izquierdo en la urgencia, la realidad es que, en Uruguay, el procedimiento de Hartmann sigue plenamente vigente. Como mencionamos, la mayoría de los pacientes consideran que el cierre de la colostomía mejoraría su calidad de vida, sin embargo, las cifras de morbimortalidad del procedimiento hacen que el mismo se realice solo en la mitad de los pacientes7,9–11. La cirugía de reconstrucción del tránsito digestivo puede ser técnicamente sencilla o por el contrario, una cirugía difícil y prolongada donde influye la magnitud del proceso plástico adherencial, la longitud del muñón rectal y la experiencia del equipo quirúrgico. Desde el primer reporte acerca de la factibilidad técnica en cuanto a la realización de RHL16 se han multiplicado las comunicaciones al respecto del tema. Inicialmente, fueron reportes de casos o pequeñas series, pero en los últimos años encontramos revisiones sistematizadas y metaanálisis. Las conclusiones de estas publicaciones son coincidentes, la RHL es un procedimiento técnicamente factible, con similar índice de morbilidad mayor y mortalidad que el procedimiento abierto, pero que otorga los beneficios de la cirugía mínimamente invasiva, con lo cual, el paciente tiene menor dolor postoperatorio y menor índice de complicaciones de la herida (infección, hematoma, evisceración o eventración). Además, el abordaje laparoscópico genera un menor íleo postoperatorio, menor pérdida sanguínea y una menor estadía hospitalaria17–20.
Nuestros resultados están dentro de los reportados por estos estudios. En concordancia con la mayoría de las series internacionales, en esta serie las enfermedades más frecuentes que motivaron la indicación del procedimiento de Hartmann están vinculadas a complicaciones evolutivas de la diverticulitis o del cáncer colorrectal.
El índice de conversión, del 24,1%, está dentro de lo comunicado por otras series, con hasta el 50% de conversiones, muy por encima del 5 al 8% de conversión de otros procedimientos laparoscópicos colorrectales17,20. La causa más frecuente de conversión es la imposibilidad en el manejo de adherencias. Los autores coinciden en que si el Hartmann fue indicado por peritonitis o complicaciones como abscesos o fístulas, debemos suponer una mayor complejidad en el manejo de adherencias respecto de aquellos pacientes que no tuvieron contaminación peritoneal en la cirugía inicial (Hartmann indicado por obstrucción, isquemia)20. Otro elemento que puede influir sobre este particular es el tiempo transcurrido entre la cirugía inicial y la RHL. Si bien el tiempo de espera para intentar la RHL puede ser controversial, en definitiva, este dependerá fundamentalmente de la recuperación de la primer cirugía, ya que pueden ocurrir complicaciones graves que prolonguen el postoperatorio o, inclusive, situaciones que no dependan estrictamente de la evolución quirúrgica, como la necesidad de tratamientos adyuvantes, que hacen que el paciente no esté en oportunidad por varios meses. Roe et al.22 no hallaron diferencias, en cuanto a complicaciones y mortalidad, entre pacientes operados antes o después de los 4 meses, sin embargo, otros autores como Keck et al.23 señalan que las dificultades en el manejo de las adherencias y las lesiones de intestino delgado fueron mayores entre aquellos que se operaron antes de las 15 semanas. En nuestra serie, todos los pacientes reconstruidos tenían realizado el Hartmann desde hacía por lo menos 4 meses.
El índice de conversión, así como los eventos adversos quirúrgicos y la mortalidad de nuestra serie, se relacionaron justamente con el grado de peritonitis adherencial, ya que fue en el tiempo de adhesiólisis que se dieron todas las lesiones viscerales. Además, en 4 pacientes las adherencias nos impidieron la progresión de la cirugía en forma segura, por lo cual se decidió convertir. Otras causas de conversión estuvieron vinculadas a la intolerancia al neumoperitoneo en un paciente y en otro caso la decisión fue motivada por la presencia de una miomatosis uterina que bloqueaba la pelvis e impedía la correcta visualización del recto.
En cuanto a los aspectos técnicos del procedimiento, la modalidad preferida por la mayoría de los autores para realizar el neumoperitoneo es en forma abierta o utilizando el trocar de Hasson. No hay consenso en cuanto a la posición de los trocares y sobre todo en el timing en relación con el procedimiento de liberación de la colostomía. Algunos autores como Faure et al.24 y Slawik y Dixon25 se posicionan a la derecha del paciente y colocan el primer trocar en hipocondrio o fosa ilíaca derecha, por donde comienzan la liberación de las adherencias. Esta opción tendría como ventajas posibilitar la exploración inicial de la cavidad abdominal permitiendo evaluar la continuidad del procedimiento, evitando un innecesario desmonte de la colostomía, cuando la reconstrucción no pueda realizarse. Otros autores como Carus et al.26 y Khaikin et al.27 impulsan comenzar el procedimiento posicionándose a la izquierda del paciente e iniciando por la liberación de la colostomía. Luego, proceden a liberar manualmente las adherencias del colon descendente y la pared abdominal, progresando la disección hasta la línea media, para posteriormente colocar el trocar periumbilical bajo palpación. Si bien en esta serie se han utilizado ambas modalidades con similar éxito, preferimos el abordaje que inicia con la liberación primaria de la colostomía, ya que permite liberar gran parte de las adherencias pericolostómicas y parietales a través de la minilaparotomía del estoma, lo que acorta el tiempo quirúrgico y además hace más segura la colocación del primer trocar. Es aconsejable realizar adhesiólisis con mínima o nula utilización de electrobisturí, preferiblemente mediante tijeras o, en su defecto, si es necesario, utilizar Ligasure o bisturí ultrasónico, para minimizar la posibilidad de escaras térmicas sobre la pared intestinal, siendo causas de morbimortalidad, como ocurrió en nuestra serie. Otro aspecto técnico destacable es el descenso del ángulo izquierdo del colon para evitar la tensión en la anastomosis. Incluso algunos autores recomiendan que la maniobra sea realizada durante el procedimiento de Hartmann, para facilitar la ulterior restitución28,29.
En relación con la longitud del muñón rectal, cuando este es muy corto las posibilidades de éxito son menores. En el hombre puede interponerse la vejiga y en la mujer el útero y la vagina; es recomendable la introducción intrarrectal de una gasa montada en pinza Foerster, para realizar la liberación del muñón rectal y no involucrar otros órganos en la sutura, lo cual puede provocar fístulas complejas rectovesicales y rectovaginales. También puede darse la situación de encontrarnos un cabo distal excesivamente largo. Hemos restituido 2 pacientes que presentaban esta situación y realizamos la resección del mismo con EndoGIA para facilitar la confección de la anastomosis definitiva.
En relación con la mortalidad (3,45%) y la morbilidad quirúrgica de nuestra serie, encontramos que es comparable a las que se mencionan en revisiones y metaanálisis17–19 y, como mencionamos, está estrictamente relacionada con el tiempo de adhesiólisis. Se produjeron 4 lesiones de intestino delgado y una de vejiga; de estas, 3 se identificaron durante la cirugía (2 de intestino delgado y la de vejiga) y 2 fueron desapercibidas. Las lesiones de intestino delgado se repararon por vía laparoscópica. La lesión de vejiga se generó en el contexto de importantes adherencias que bloqueaban la visión en la pelvis, se convirtió a cirugía abierta y se reparó. Este paciente constituye el único de la serie en quien no pudo restituirse el tránsito (incluyendo los pacientes por intención de tratar y los 7 convertidos a cirugía tradicional). Además, durante la monitorización, el anestesista constató una imagen sugestiva de infarto agudo de miocardio, por lo cual la cirugía se finalizó al momento de diagnosticarla y el paciente pasó a terapia intensiva donde se realizó exclusivamente tratamiento médico. En el postoperatorio desarrolló una fístula vesical que se manejó con sonda vesical durante 3 meses y de la cual evolucionó favorablemente. En 2 pacientes la lesión de delgado fue inadvertida, y los pacientes fueron laparotomizados a las 48 y 72h ya que presentaban signos de peritonitis: uno se reparó y tuvo buena evolución, y al otro paciente se le realizó ileostomía, quedó en plan de laparotomías exploradoras y constituye el único fallecido de la serie. Con relación a las complicaciones quirúrgicas menores, como explicamos, la literatura menciona un menor índice de complicaciones de la herida quirúrgica en los pacientes en quienes se logró completar la RHL. En nuestra serie encontramos: un hematoma de la herida por la cual se extrajo la pieza, en uno de los pacientes que requirió la re-resección del colon residual distal; 2 pacientes presentaron infección de sitio superficial, uno en la zona de acceso de uno de los trocares y otro en el cierre de la ostomía, ambas tratadas con curaciones en la cama del paciente; un paciente reingresó a los 20 días por fiebre, diagnosticándose un absceso en la fosa ilíaca, el cual se trató mediante drenaje percutáneo y antibioticoterapia intravenosa, egresando del hospital 10 días después. No se produjeron ni evisceraciones ni eventraciones, y tampoco se constató estenosis de la anastomosis colorrectal.
Encontramos 3 complicaciones médicas acontecidas en 2 pacientes: el paciente que sufrió el infarto agudo de miocardio intraoperatorio presentó una uretrorragia, causada por la colocación de la sonda vesical. Otra paciente presentó una infección urinaria.
Otro elemento del abordaje laparoscópico que se menciona como beneficioso es una estadía hospitalaria menos prolongada17–19. En nuestra serie, el promedio en aquellos pacientes en quienes se pudo completar la RHL fue de 5,57 días. Además, estas revisiones mencionan como beneficio adicional el restablecimiento precoz del tránsito intestinal; esta variable, así como algunas otras que pudieron haber resultado de interés, como sería la valoración del dolor postoperatorio, no pudieron cuantificarse ya que carecíamos de esos datos en las historias clínicas. Esto constituye una de las debilidades de nuestro estudio, que como mencionamos es de carácter retrospectivo.
ConclusionesLa evidencia sugiere que la RHL puede ofrecer al paciente todos los beneficios de la cirugía mínimamente invasiva. Los resultados de nuestra serie concuerdan con lo encontrado en la literatura. La RHL es un procedimiento técnicamente exigente, pero factible. La tasa de conversión es elevada y se relaciona directamente con la cuantía de las adherencias que presente el paciente. La morbilidad y la mortalidad quirúrgica son comparables al procedimiento tradicional y, al igual que la tasa de conversión, estas se relacionan con la magnitud del proceso adherencial.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que el siguiente trabajo original no ha tenido fuente de financiación y no tenemos conflicto de intereses.