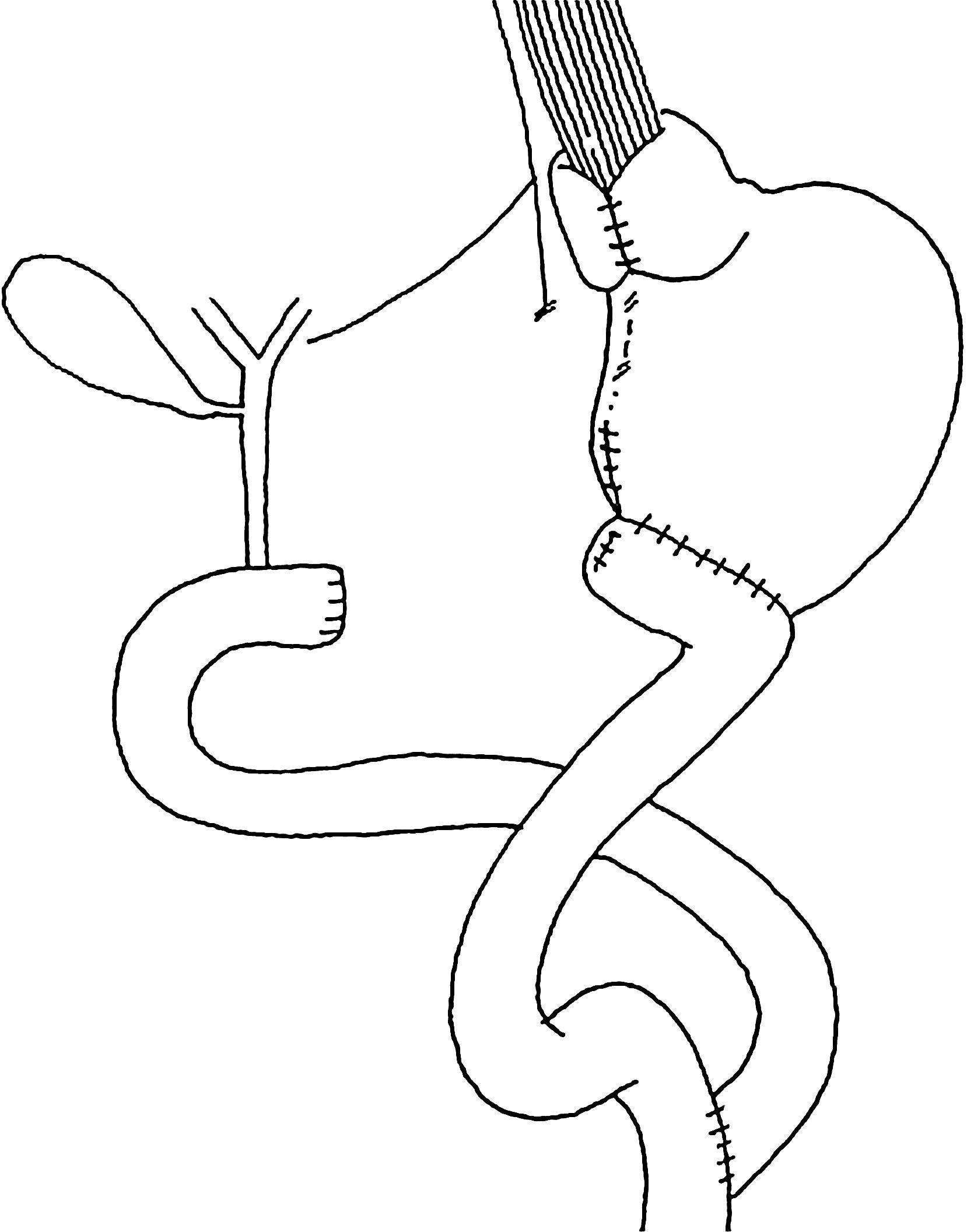
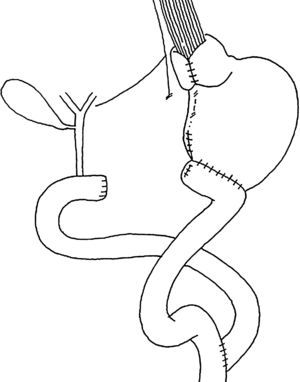
En pacientes con esófago de Barrett largo hemos sugerido efectuar fundoplicatura con antrectomía, vagotomía y derivación duodenal en Y de Roux que podría asociarse con complicaciones y efectos colaterales.
ObjetivoEl objetivo de este estudio es comparar la cirugía por vía abierta vs laparoscópica en cuanto a complicaciones postoperatorias precoces y alejadas, mortalidad y resultados alejados.
Material y métodoSe comparan 2 cohortes de pacientes, 73 pacientes con cirugía abierta y 53 pacientes operados con la misma técnica por vía laparoscópica por el mismo equipo. Solo se incluyeron los pacientes con Barret largo. Se controlan clínicamente en el postoperatorio inmediato y alejado, con endoscopia e histología anual, y se evalúan los resultados en cuanto a complicaciones precoces, alejadas y se analiza la calidad de vida y la satisfacción del paciente. Para el análisis se utilizó «t» de Student considerando un valor de p<0,05 como significativo.
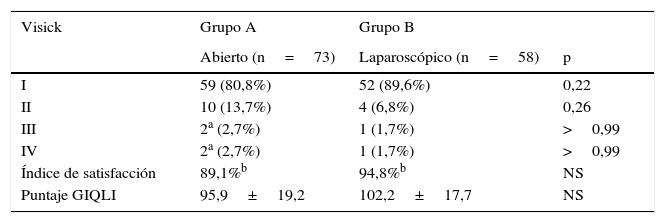
ResultadosEn cuanto a complicaciones precoces en ambos grupos no hubo diferencias significativas. No hubo mortalidad postoperatoria. En las complicaciones tardías las complicaciones totales no son significativamente diferentes entre ambos grupos (solo cambian sus causas y características) ni en cuanto a la clasificación de Visick y el puntaje de calidad de vida.
ConclusiónLa fundoplicatura con procedimiento de supresión ácida y derivación biliar por vía laparoscópica presenta similares resultados a corto y largo plazo que la cirugía abierta, pero con los beneficios de una cirugía mínimamente invasiva.
In patients with long Barrett esophagus we have suggested to perform fundoplication with antrectomy, vagotomy and Roux-en-Y duodenal diversion however it could be associated with complications and side effects.
ObjectiveThe objective of this study is to compare open versus laparoscopic surgery for early and early postoperative complications, mortality and distant outcomes.
Material and methodWe compare 2 cohorts of patients, 73 patients with open surgery and 53 patients, who underwent laparoscopic surgery using the same technique. Only patients with Long Barrett were included. They are clinically monitored in the early and late postoperative period, with endoscopy and histology at long term follow-up (3-5 years). The results were evaluated in terms of early and late complications, the quality of life and patient satisfaction were analyzed. For the analysis we used t-student considering a P<.05 as significant.
ResultsAs for early complications, there were no significant differences in both groups. There was no postoperative mortality. In the late complications, the total complications are not significantly different between the two groups (only their causes and characteristics changed) neither in terms of Visick's classification and the quality of life score
ConclusionThe fundoplication, with laparoscopic acid suppression and duodenal diversion, presents similar short-term and long-term results than open surgery, with the benefits of a mini-invasive procedure.
El esófago de Barrett es una complicación producto de un reflujo esofagogástrico crónico, y se acompaña de un mayor riesgo de adenocarcinoma. Para el esófago de Barrett corto (<C3-5,M5 de la clasificación de Praga) se recomienda efectuar solo fundoplicatura basado en la baja morbimortalidad, obtención de muy buenos resultados en términos de desaparición de síntomas y la esofagitis y regresión de la metaplasia intestinal (IM) hasta en un 60% al seguimiento alejado sin progresión a displasia o adenocarcinoma1–3. Sin embargo, persiste la controversia respecto a qué tipo de cirugía ofrecer en pacientes con Barrett largo (>C3-5, M5) porque en estos pacientes se han observado peores resultados después de este procedimiento, y muchos deben recibir medicación continua con inhibidores de la bomba de protones, y aun así los resultados no son óptimos. Esta opción quirúrgica tiene una alta tasa de recurrencia, por lo cual en nuestro departamento de cirugía hemos sugerido efectuar adicionalmente a la fundoplicatura una antrectomía, vagotomía y derivación duodenal en Y de Roux (supresión ácida y derivación duodenal) con el fin controlar el reflujo ácido y biliar (fig. 1). En la era de la cirugía abierta esta técnica mostró excelentes resultados en cuanto a morbilidad y recurrencia de esofagitis y metaplasia intestinal4,5. Ahora estamos realizando el mismo procedimiento por vía laparoscópica y ha demostrado desaparición de los síntomas y la curación de esofagitis endoscópica o úlcera péptica en una gran proporción de pacientes, que es seguido por una regresión importante de la metaplasia intestinal6. Sin embargo, esta cirugía podría asociarse con complicaciones, otros síntomas y efectos colaterales7. El objetivo de este estudio es comparar la cirugía laparoscópica en pacientes con esófago de Barrett largo en cuanto a complicaciones postoperatorias precoces y alejadas, mortalidad y resultados alejados comparado con los resultados obtenidos con la cirugía abierta, y también en evaluar la frecuencia de síntomas gastrointestinales extraesofágicos como diarrea, vómitos, síndrome de dumping y pérdida de peso después de esta cirugía.
Material y métodoSe analizan los resultados obtenidos en una cohorte de pacientes operados dentro del periodo de los años 1995 y 2000, incluyendo 73 pacientes con esófago de Barrett largo (>de 5cm o C3-5,M5 de la clasificación de Praga) sometidos a fundoplicatura con vagotomía selectiva+antrectomía y gastroyeyunanastomois en Y de Roux por vía abierta (grupo A) y se comparan los resultados observados en una cohorte prospectiva de 53 pacientes, 19 hombres y 34 mujeres, cuyas edades fluctuaban entre los 25 y 72 años, operados con la misma técnica por vía laparoscópica por el mismo equipo entre los años 2010 y 2013 (grupo B). Solo se excluyeron los pacientes con Barrett corto (<3cm). Se controlaron clínicamente en el postoperatorio inmediato y alejado, evaluando los resultados clínicos con endoscopia e histología, las complicaciones y los posibles síntomas colaterales. El seguimiento de estos pacientes fue de 88,1% (111/126 pacientes en total), ya que muchos de estos pacientes corresponden a pacientes de un solo autor (IB) y el periodo de seguimiento va de 3 a más de 15 años. Se usó la clasificación de Visick y la calidad de vida (GIQLI) (2,8) para categorizar la severidad de los síntomas colaterales en el seguimiento alejado a más de un año de estaroperados. Todos estos enfermos fueron controlados clínicamente por uno de los autores (IB). Para el análisis se utilizó la «t» de Student considerando un valor de p<0,05 como significativo.
ResultadosLos pacientes del grupo A (cirugía abierta) presentan síntomas postoperatorios asociados fundamentalmente a la resección gástrica, tales como náuseas, vómitos y saciedad precoz.
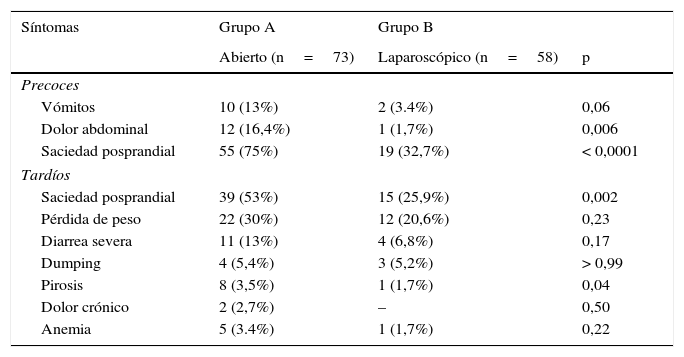
Estos mismos síntomas se observaron en el grupo B (laparoscópico), pero significativamente con menos dolor postoperatorio (p<0,05) y saciedad posprandial (p=0,0001). Los síntomas derivados del reflujo gastroesofágico desaparecen después de la operación, ya que la pirosis y la regurgitación fueron significativamente menos frecuentes. Se observó una leve diferencia entre ambos grupos en cuanto a diarrea y anemia que probablemente se explica por el mejor control dietético y suplementación vitamínica y hierro en el grupo laparoscópico (tabla 1).
Síntomas postoperatorios precoces y alejados en pacientes con esófago de Barrett extenso sometidos a fundoplicatura+vagotomia antrectomía+ gastroyeyunostomía en Y de Roux por vía abierta (grupo A) y laparoscópica (grupo B)
| Síntomas | Grupo A | Grupo B | |
|---|---|---|---|
| Abierto (n=73) | Laparoscópico (n=58) | p | |
| Precoces | |||
| Vómitos | 10 (13%) | 2 (3.4%) | 0,06 |
| Dolor abdominal | 12 (16,4%) | 1 (1,7%) | 0,006 |
| Saciedad posprandial | 55 (75%) | 19 (32,7%) | < 0,0001 |
| Tardíos | |||
| Saciedad posprandial | 39 (53%) | 15 (25,9%) | 0,002 |
| Pérdida de peso | 22 (30%) | 12 (20,6%) | 0,23 |
| Diarrea severa | 11 (13%) | 4 (6,8%) | 0,17 |
| Dumping | 4 (5,4%) | 3 (5,2%) | > 0,99 |
| Pirosis | 8 (3,5%) | 1 (1,7%) | 0,04 |
| Dolor crónico | 2 (2,7%) | – | 0,50 |
| Anemia | 5 (3.4%) | 1 (1,7%) | 0,22 |
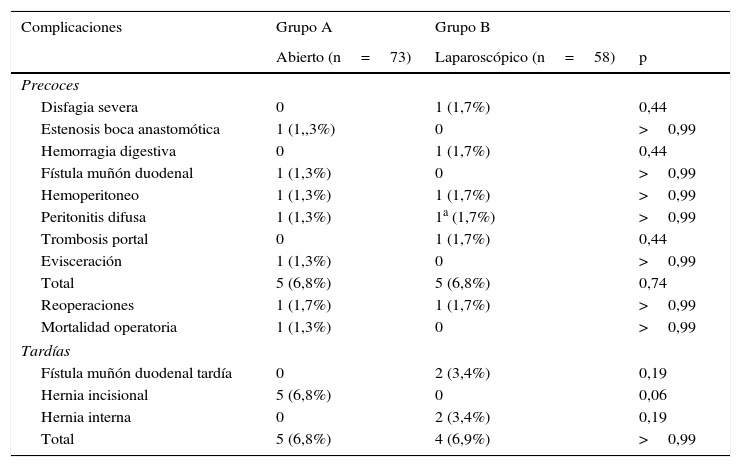
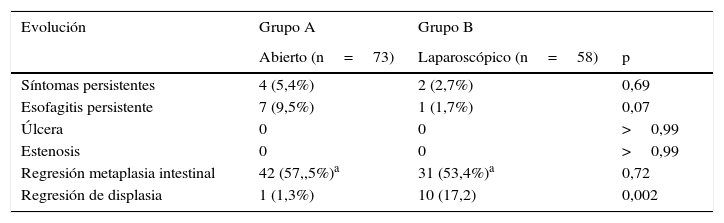
Las complicaciones postoperatorias se señalan en la tabla 2. En cuanto a complicaciones precoces en el grupo A se observaron 5 complicaciones (6,8%) propias de la cirugía gástrica, pero destaca una perforación intestinal probablemente secundaria a liberación de adherencias con electrobisturí en un paciente con múltiples cirugías abdominales previas, que provocó una pequeña quemadura inadvertida de un asa intestinal con perforación y peritonitis difusa al cuarto día postoperatorio. Esta paciente falleció a los 45 días por una sepsis a hongos que no respondió a tratamiento médico, pese a repetidos aseos quirúrgicos. En el grupo B (laparoscópico) la morbilidad precoz a un mes se observó en 5 pacientes (6,9%): un paciente con trombosis portal, una hemorragia digestiva por sangrado de la línea de sutura gástrica, un paciente con disfagia severa por estenosis al nivel de la fundoplicatura y un hemoperitoneo por un vaso de la arteria gastroepiploica, y destaca un paciente con filtración de la yeyuno-yeyunoanastomosis y peritonitis aguda que fue operada precozmente evolucionando satisfactoriamente. En este grupo no hubo mortalidad postoperatoria. Como se observa, las complicaciones totales no son significativamente diferentes entre ambos grupos, pero sí cambian sus causas y características. En las complicaciones tardías, en el grupo A destacan la aparición de hernia incisional en 5 pacientes y en el grupo B las complicaciones fueron 2 fístulas duodenales tardías (3,7%) a los 3 y 8 meses que se operaron confirmando mal vaciamiento del asa biliar, en los que se efectuó revisión de la yeyuno-yeyuno-anastomosis, evolucionando finalmente a cierre de a fistula, y 2 pacientes con hernia interna que se operaron también por vía laparoscópica. Como se observa también, en el total de complicaciones tardías no se aprecian diferencias, pero sí cambian las características y causas de estas complicaciones. En la tabla 3 se muestra la evolución endoscópica/histológica al seguimiento alejado después de la cirugía. La regresión de la metaplasia intestinal se observó en cerca de un 50% en ambos grupos. Complementariamente 11 pacientes (10 de los cuales son del grupo laparoscópico) se trataron con ablación con argón plasma y radiofrecuencia, lo que incide en la diferente regresión de la displasia en los grupos abierto o laparoscópico. No se observó progresión a adenocarcinoma en este período. Tampoco hubo diferencias en cuanto a la clasificación de Visick y el puntaje de calidad de vida que en general es menor que lo descrito para sujetos normales, después de cirugía laparoscópica fue levemente mayor en sujetos sometidos a cirugía laparoscópica y no fue significativamente diferente al grupo abierto (tabla 4).
Complicaciones precoces y tardías
| Complicaciones | Grupo A | Grupo B | |
|---|---|---|---|
| Abierto (n=73) | Laparoscópico (n=58) | p | |
| Precoces | |||
| Disfagia severa | 0 | 1 (1,7%) | 0,44 |
| Estenosis boca anastomótica | 1 (1,,3%) | 0 | >0,99 |
| Hemorragia digestiva | 0 | 1 (1,7%) | 0,44 |
| Fístula muñón duodenal | 1 (1,3%) | 0 | >0,99 |
| Hemoperitoneo | 1 (1,3%) | 1 (1,7%) | >0,99 |
| Peritonitis difusa | 1 (1,3%) | 1a (1,7%) | >0,99 |
| Trombosis portal | 0 | 1 (1,7%) | 0,44 |
| Evisceración | 1 (1,3%) | 0 | >0,99 |
| Total | 5 (6,8%) | 5 (6,8%) | 0,74 |
| Reoperaciones | 1 (1,7%) | 1 (1,7%) | >0,99 |
| Mortalidad operatoria | 1 (1,3%) | 0 | >0,99 |
| Tardías | |||
| Fístula muñón duodenal tardía | 0 | 2 (3,4%) | 0,19 |
| Hernia incisional | 5 (6,8%) | 0 | 0,06 |
| Hernia interna | 0 | 2 (3,4%) | 0,19 |
| Total | 5 (6,8%) | 4 (6,9%) | >0,99 |
Evolución posoperatoria de la enfermedad por reflujo gastroesofágico: resultados clínicos endoscópicos e histológicos
| Evolución | Grupo A | Grupo B | |
|---|---|---|---|
| Abierto (n=73) | Laparoscópico (n=58) | p | |
| Síntomas persistentes | 4 (5,4%) | 2 (2,7%) | 0,69 |
| Esofagitis persistente | 7 (9,5%) | 1 (1,7%) | 0,07 |
| Úlcera | 0 | 0 | >0,99 |
| Estenosis | 0 | 0 | >0,99 |
| Regresión metaplasia intestinal | 42 (57,,5%)a | 31 (53,4%)a | 0,72 |
| Regresión de displasia | 1 (1,3%) | 10 (17,2) | 0,002 |
Clasificación de Visick en pacientes sometidos a cirugía de supresión ácida y derivación biliar en pacientes con esófago de Barrett largo
Los resultados de varios estudios sugieren que la cirugía de supresión ácida y derivación duodenal al evitar el contenido acidobiliar que refluye al esófago presenta excelentes resultados en pacientes con esófago de Barrett largo o >C3-5M5 de la clasificación de Praga8. Se ha empleado esta operación como una solución después de recurrencia de los síntomas después de una operación antirreflujo clásico o calibración cardial con gastropexia posterior9,10, e incluso se la ha propuesto como una operación primaria para esófago de Barrett complicado con úlcera o estenosis. Estudios prospectivos comparativos con evaluación clínica sintomática y objetiva con endoscopia e histología han mostrado éxito en el 65% después de fundoplicatura de Nissen que es inferior al 95% después de las técnicas de supresión ácida y derivación de la bilis (p<0,01)4–7,9,10. Además, un estudio de nuestro grupo demostró excelentes resultados en pacientes con esófago de Barrett extenso o complicado con úlcera o estenosis sometidos a cirugía de supresión ácida y derivación duodenal al seguimiento a largo plazo, en términos de recurrencia de los síntomas, la desaparición de esofagitis erosiva proximal, la curación de la úlcera de esófago o estenosis y ninguna progresión a displasia o adenocarcinoma6. Más recientemente, Zaninotto y otros autores publicaron resultados de la regresión de la metaplasia intestinal en forma importante solo en pacientes con esófago de Barrett corto11–18. Esta técnica involucra una resección gástrica y anastomosis gastroyeyunal en Y de Roux y, por lo tanto, podría estar asociado con los síndromes posgastrectomía conocidos. Cuando se realizaron las operaciones para úlcera péptica se informó de síndromes posgastrectomía de 5% a 50% de los pacientes después, pero en la mayoría de los informes de la incidencia fue cerca del 20%.
En los últimos años en la era de la cirugía laparoscópica este tema no ha sido mencionado en la literatura. En este estudio confirmamos que las complicaciones precoces y tardías son en general similares comparando ambas vías de abordaje, ya que la cirugía abierta presenta hernia incisional y en la vía laparoscópica la complicación tardía más frecuente está especialmente dada por la incidencia de hernia interna. Otras diferencias en cuanto a síntomas se deben a la acuciosidad de la técnica quirúrgica que permite la disección laparoscópica. En cuanto a la saciedad precoz creemos que en los pacientes operados por vía abierta existe la posibilidad de una mayor pérdida del reflejo de relajación receptiva debido al daño de los ramos vagales finos o por vagotomía supraselectiva asociada lo que favorece la aparición de saciedad posprandial; este efecto no se da en el grupo laparoscópico dada la mejor visualización de los ramos vagales evitando su injuria, sin que exista un mecanismo derivado de la fundoplicatura propiamente tal. Todos los tipos de cirugía gástrica pueden resultar en diarrea postoperatoria, pero la incidencia es mayor en los pacientes que han sido sometidos a vagotomía troncular, y la incidencia es de alrededor de 20%, que van del 5% a 27%, pero en menos del 1% esta complicación es grave y la mayoría de ellos si son bien manejados con indicaciones médicas y dietéticas adecuadas presentan buena respuesta a este tratamiento12. La Úlcera recurrente anastomótica después de la cirugía gástrica es muy baja y ocurre en aproximadamente en el 5% de los pacientes que se han sometido a este tipo de procedimiento13. La cirugía debe ser realizada de una manera estándar para evitar estas complicaciones. La estasis gástrica, síndrome de dumping, dolor abdominal crónico, saciedad temprana y náuseas caracterizan el síndrome de Roux y podrían revelar una complicación secundaria a un remanente gástrico pequeño que ocurre en pacientes que han sido sometidos a una gastrectomía distal mayor que un 80% de estómago. Estos pacientes desarrollan además pérdida de peso, déficits nutricionales y anemia14. La incidencia de estos síntomas no son tan frecuentes en pacientes con esófago de Barrett, ya que en estos pacientes la resección gástrica se limita a un antrectomía o máximo una hemigastrectomía. El síndrome de dumping asociado a un vaciamiento gástrico puede ser muy frecuente de observar en el postoperatorio precoz, pero dumping severo y crónico es poco frecuente como se observó en nuestro estudio, lo que confirma reportes anteriores7. La pérdida de peso es frecuente de observar, pero en general representa la normalización del exceso de peso corporal de estos pacientes y no excede el 10% del peso preoperatorio con IMC normal. En pacientes obesos esta pérdida puede ser mayor. Se observa anemia o déficit nutricional en una pequeña proporción de los pacientes, y no representa una complicación preocupante. Por lo tanto, las complicaciones alejadas parecen ser leves o moderadas, y bien controladas no afectan la calidad de vida normal de los pacientes, y en muy pocos casos (2,7%) son catalogadas en categoría Visick IV.
El riesgo de estas complicaciones debe ser equilibrada con el riesgo de desarrollar una complicación más peligrosa de un esófago largo segmento de Barrett, como la progresión a displasia o adenocarcinoma posiblemente al no controlar el reflujo gastroesofágico.
Por lo tanto, estamos de acuerdo en que en los pacientes con corto segmento BE, un procedimiento antirreflujo clásica por vía laparocópica es una excelente opción y debe ser recomendada para estos pacientes. Sin embargo, para los pacientes con BE largo creemos que la única operación que ha demostrado objetivamente mejores resultados en términos de control de los síntomas y control de la progresión de la enfermedad es la fundoplicatura con vagotomía-antrectomía y gastroyejunostomía en Y Roux18–20.
Finalmente, reportes recientes han descrito que en pacientes obesos con EB se ha logrado resultados muy exitosos en términos de regresión de los síntomas, esofagitis, regresión de la longitud de la metaplasia intestinal después de un bypass gástrico laparoscópico que de igual manera se reduce la secreción de ácido y se abole el reflujo de bilis. Estos investigadores han confirmado nuestra convicción en cuanto a que la mejor cirugía para los pacientes con EB largo es el bypass gástrico21,22.
El hecho más importante respecto del beneficio de la cirugía laparoscópica en cuanto a resultados en comparación con la cirugía abierta se da en 3 sentidos:
- 1
La cirugía laparoscópica presenta similares resultados que la cirugía abierta en los parámetros del Barrett propiamente dicho.
- 2
Los resultados en cuanto a síntomas locales y generales tienden a ser mejores poscirugía laparoscópica.
- 3
En comparación con la calidad de vida también son mejores poscirugía laparoscópica, y así lo demuestran los estudios comparativos más recientes.
En un estudio español el puntaje de calidad de vida fue 106 (97-124), el cual es menor que el estándar, y en otro estudio referente a calidad de vida en pacientes con cirugía laparoscópica antirreflujo el puntaje de calidad de vida fue bastante similar a los sujetos normales; aun así, en el caso de nuestra serie existe una resección gástrica que de alguna manera podría afectar la calidad de vida, y un estudio de Stefanidis en un grupo de pacientes sometidos a gastrectomía distal en Y de Roux posfundoplicatura reportó excelente control del reflujo y calidad de vida. Este es uno de los estudios que más se parece a nuestra experiencia15–17.
En conclusión, la fundoplicatura, con antrectomía-gastroyeyunostomomía en Y de Roux por vía laparoscópica presenta similares resultados a corto y largo plazo que la cirugía abierta en cuanto al Barrett propiamente dicho, pero presenta los beneficios propios de un abordaje mínimamente invasivo, especialmente en síntomas locales, generales, posibles reoperaciones y calidad de vida.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.