La picnodisostosis es una enfermedad poco común que pertenece a las displasias esqueléticas que presentan fragilidad ósea y fracturas frecuentes. Radiológicamente se caracteriza por incremento de la densidad y fragilidad óseas.
ObjetivoPresentar el caso de un escolar con displasia esquelética con fracturas en hueso patológico y manejo quirúrgico.
Caso clínicoEscolar de sexo femenino, con antecedente de picnodisostosis detectado en etapa preescolar. Consulta posterior a caída de bicicleta con fractura de ambos fémures que se manejan quirúrgicamente con placa de compresión bloqueada.
Nivel de evidencia: IV.
Pycnodysostosis is a rare condition within skeletal dysplasias presenting with brittle bones and frequent fractures. Radiologically, it is characterised by increased bone density and fragility.
ObjectiveTo present the case of a primary schoolchild with skeletal dysplasia with pathological bone fractures and their surgical management.
Case reportA female primary schoolchild with a history of pycnodysostosis detected during the pre-school period. She was seen after bicycle fall that resulted in the fracture of both femurs, that were surgically managed with a locking compression plate.
Level of evidence: IV
La picnodisostosis (PDO) es una enfermedad poco común que pertenece a las displasias esqueléticas que presentan fragilidad ósea y fracturas frecuentes1. El término deriva de 3 vocablos griegos pycnos: denso; dis: defectuoso y osteos: hueso2. Radiológicamente se caracteriza por incremento de la densidad con fragilidad ósea. Se expone un caso de escolar con fracturas de fémures que se manejaron quirúrgicamente, respetando la fisis de la paciente.
Caso clínicoEscolar sin antecedentes familiares de importancia, sexo femenino. A los 2 años fue evaluada por neuróloga y genetista por retraso de crecimiento a partir del 8.° mes de vida, con examen físico que se completó con estudio con imágenes radiológicas que confirmó el diagnóstico de PDO. A los 5 años presentó caída a nivel que evolucionó con fractura de pierna derecha, que se manejó de manera ortopédica.
A los 9 años consulta por primera vez en este centro asistencial tras caída en bicicleta. Presentaba dolor e impotencia funcional de extremidad inferior derecha con aumento de volumen a nivel del muslo.
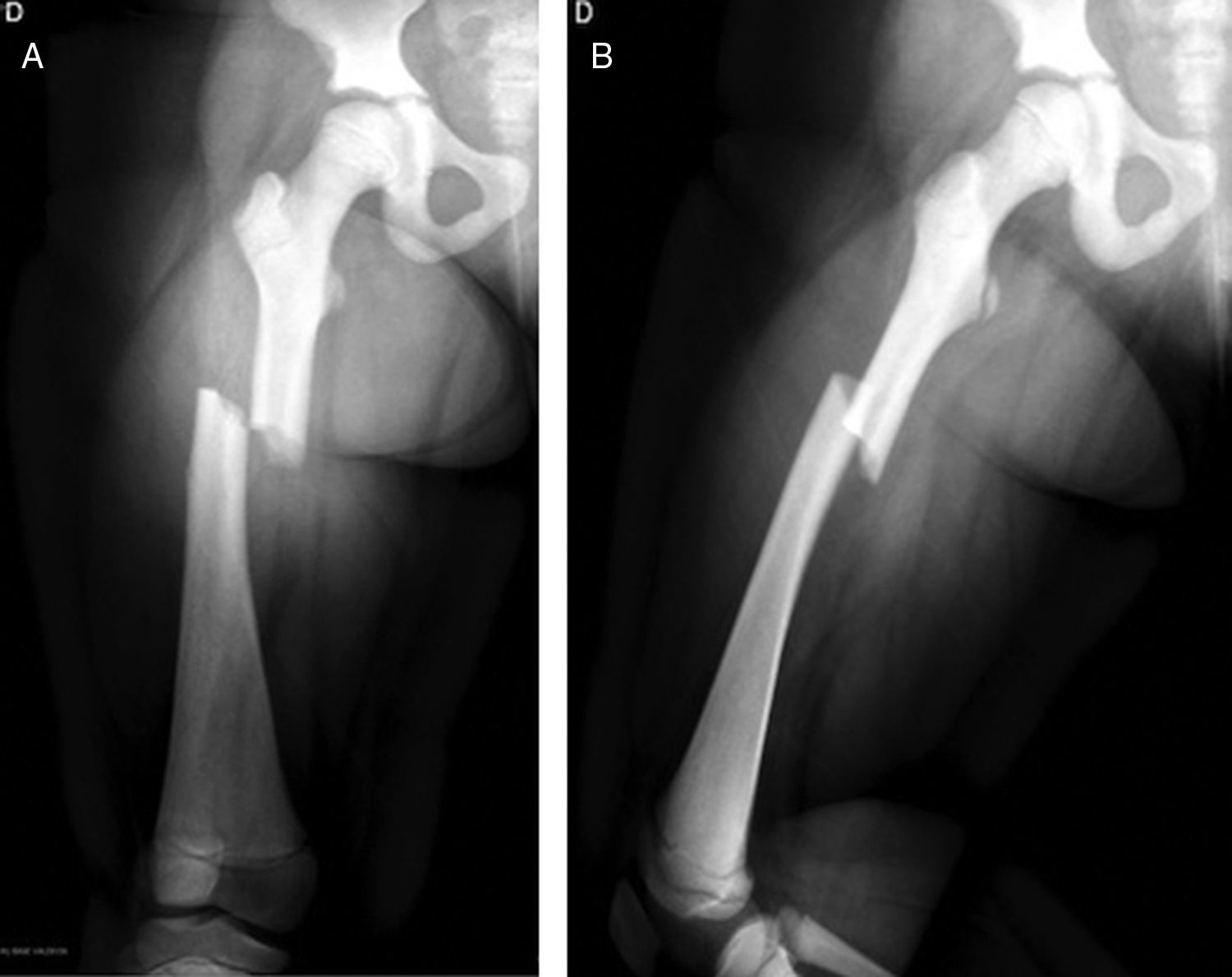
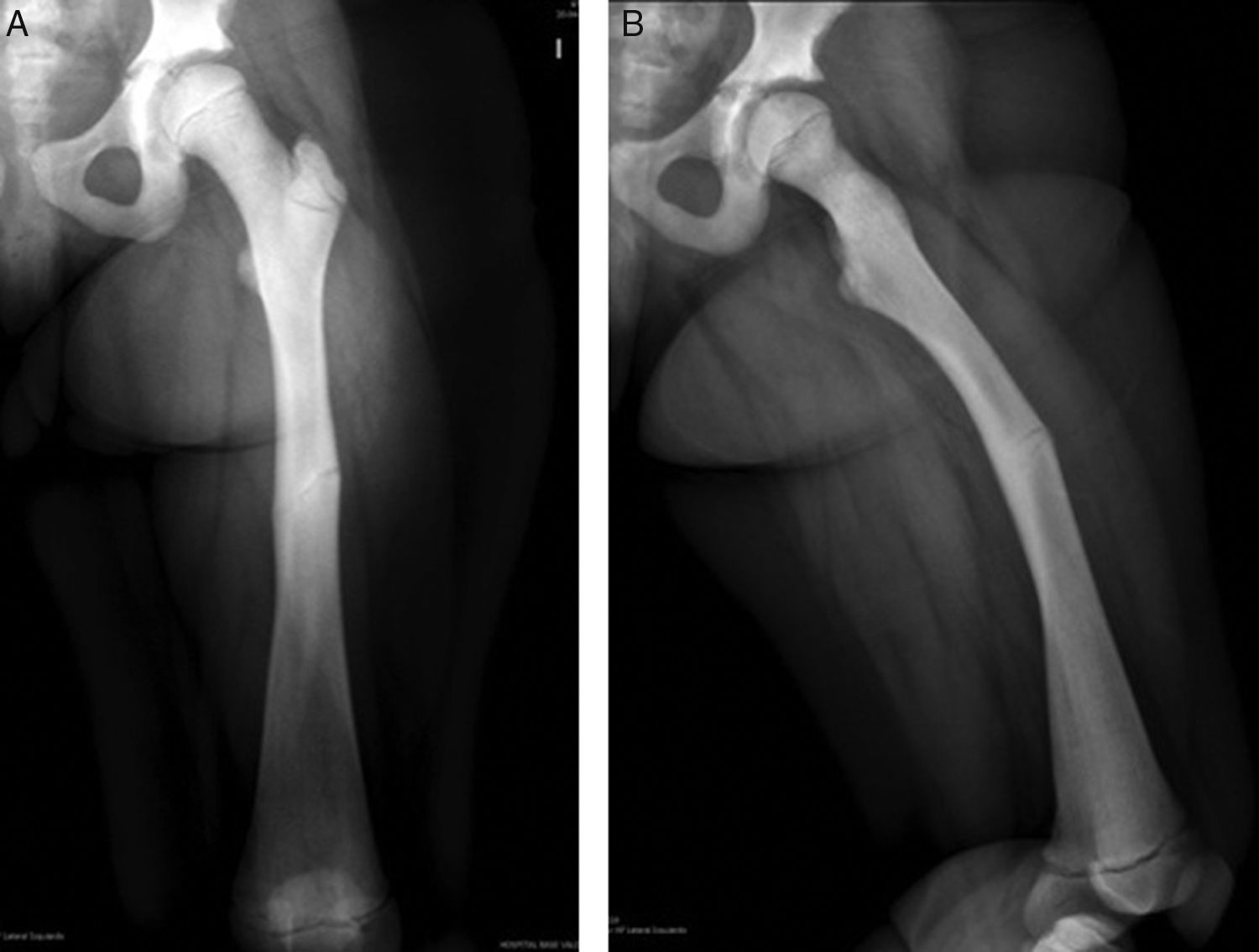
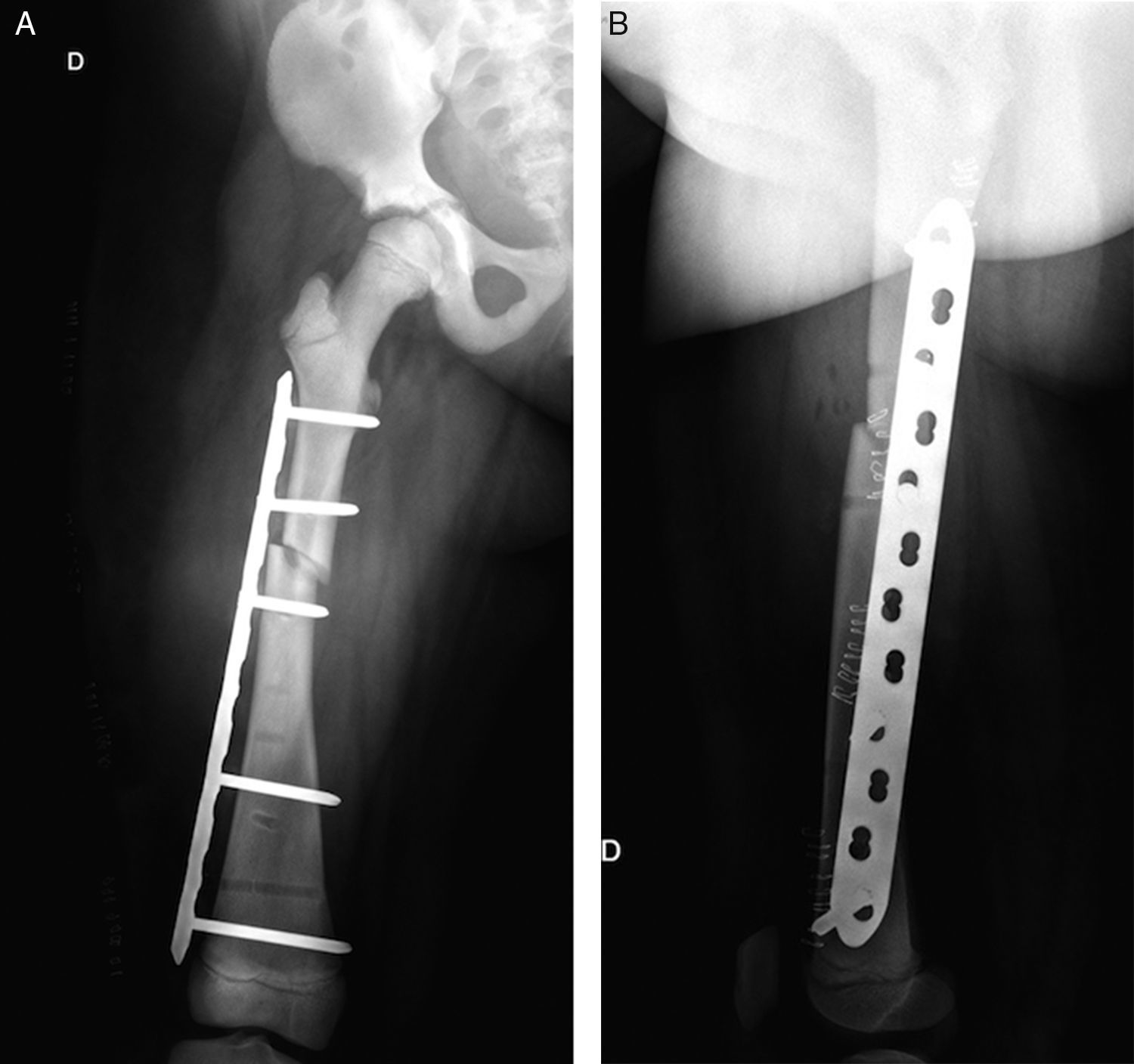
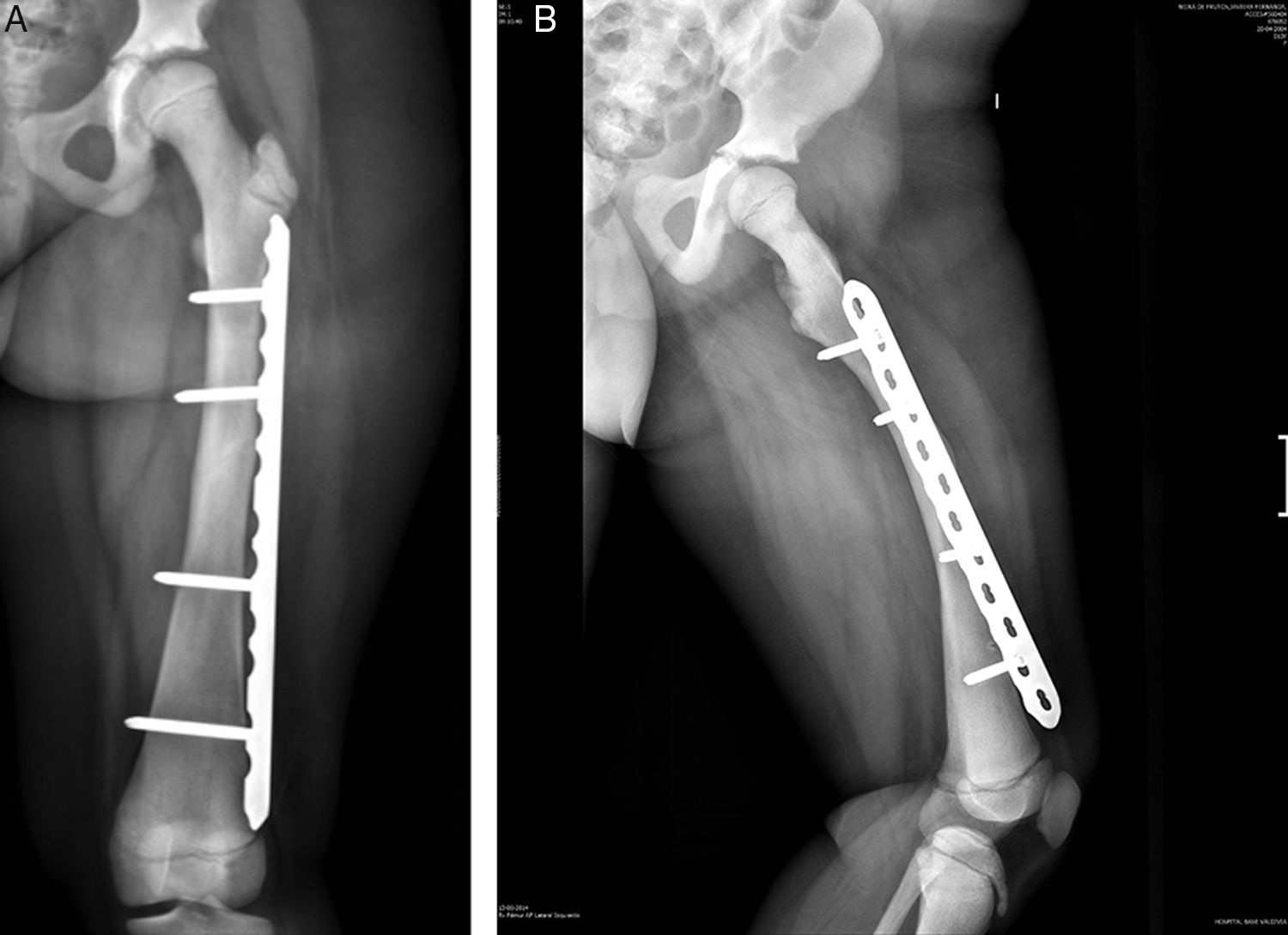
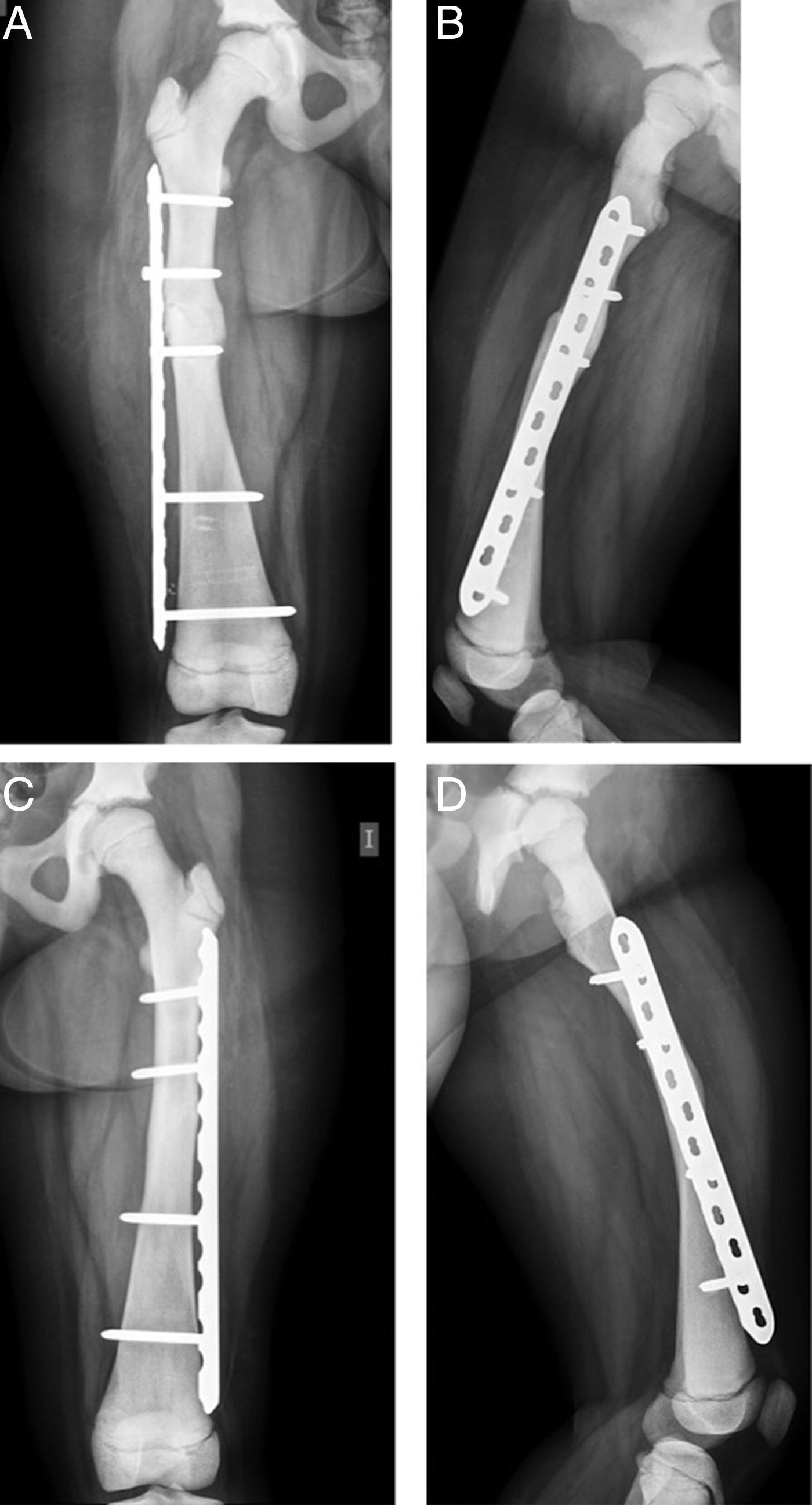
Se realizó estudio radiológico en el que se observó rasgo de fractura a nivel de fémur diafisiario derecho transverso AO PCCF 32-D/4.13, densidad ósea aumentada con engrosamiento de la cortical (fig. 1). Se obtuvieron radiografías de otros huesos largos y se encontró asociado rasgo de fractura por estrés diafisiario de fémur izquierdo AO PCCF 32-D/2.13, oblicuo incompleto, no desplazado (fig. 2). Debido al engrosamiento de la cortical y a la escasa luz de los huesos largos, se determinó realizar la estabilización quirúrgica con placa bloqueada de compresión con técnica mínimamente invasiva, preservando el periostio y con mínima agresión de partes blandas (figs. 3 y 4) al realizar abordajes pequeños de 3cm para la placa y de 1cm para cada tornillo. Con relación al manejo postoperatorio se indicó un mes en descarga, luego 2 semanas con carga progresiva para completar a los 2 meses carga con un bastón. Se observó adecuada consolidación en todos los segmentos operados en controles posteriores (fig. 5).
La PDO es una enfermedad poco común que se transmite en forma autosómica recesiva, existe consanguinidad de los padres en el 30% de los casos. El primer caso fue descrito en 1923 por Montanari, pero se conoce como tal desde 1962, cuando fue descrito por Maroteaux y Lamy, quienes lo describieron como un síndrome genético caracterizado por talla baja, aumento generalizado de la densidad ósea, acroosteolisis de las falanges distales de las manos y pies, y alteraciones en la forma del cráneo y cara4. Posteriormente, en 1965, a partir de la biografía y del análisis de los retratos del pintor impresionista francés Henri de Toulose-Lautrec (1864-1901) concluyeron que habría presentado esta enfermedad5.
La prevalencia se ha calculado en un 1-1,7 por millón de habitantes, con distribución 1:1 con relación al sexo6.
La enfermedad se desencadena por una mutación en el gen 1q21 identificado en 1995 que codifica la catepsina K (CTSK), una cisteína proteinasa lisosomal que se expresa en los osteoclastos, gen que es crítico para la remodelación ósea y la resorción de proteínas de matriz ósea, lo que resulta en la alteración de la arquitectura trabecular y disposición laminar, y determina la fragilidad ósea en esta enfermedad6–8. Esta alteración de la arquitectura ósea supondría una inapropiada adaptación a las cargas mecánicas que contribuye a la fragilidad ósea observada.
Radiológicamente se caracteriza por incremento de la densidad con fragilidad ósea, espondilolistesis, acrolistesis de falanges distales, displasia clavicular, retraso en el cierre de las suturas craneales y erupción anormal de los dientes9,10.
En una revisión de 97 casos publicada en 2011, el fenotipo más común fue baja estatura en el 95,9% casos; luego, aumento de la densidad ósea reportado en el 88,7%, seguido de fontanelas y suturas abiertas, con abombamiento frontal y parietal, fracturas frecuentes, hipoplasia maxilar y ángulo mandibular obtuso, manos y pies con acroosteolisis de falanges distales en 50%; por último, un tercio de los pacientes presentó escleras azules y ojos prominentes6.
El pronóstico vital de la PDO es generalmente bueno.
El diagnóstico puede ser establecido mediante una prueba genética de mutación en el gen CTSK o basándose en las características clínicas y radiológicas anteriormente mencionadas11. Debe diferenciarse de otras enfermedades óseas genéticas, especialmente de la disostosis cleidocraneal y de la osteopetrosis7,11,12. La hipoplasia clavicular, las características craneofaciales, especialmente las fontanelas y suturas abiertas, pueden conducir a un mal diagnóstico de disostosis cleidocraneal. Pero el aumento de la densidad ósea con fracturas frecuentes orienta al correcto diagnóstico. La baja estatura y la osteosclerosis generalizada con múltiples fracturas pueden ser mal asociadas con osteopetrosis, pero la acroosteolisis de falanges distales y la ausencia de cierre de fontanelas ayuda a cambiar el diagnóstico a PDO (tabla 1).
Caracteristicas de la picnodisostosis
| Ámbito | Característica |
|---|---|
| Base de Craneo | Aumento densidad |
| Suturas craneales | Abiertas |
| Senos Paranasales | Velados o cerrados |
| Mandibula | Ángulo obtuso |
| Clavícula | Presente o displasica |
| Manos y pies | Uñas predominantes, falanges cortas, aplásicas |
| Pelvis | Coxa plana |
| Fracturas | Frecuentes |
| Aspecto óseo | Aumento densidad con canales medulares estrechos |
| Genética | Recesivo |
| Estatura | Baja |
Fuente: Basada en Bartsocas10.
La capacidad reparativa del hueso en la PDO está en controversia. Elmore12 y Shuler13 defienden su normalidad, mientras que Meredith et al.14 refieren una disminución en ella, con retardo de consolidación, basándose en la mayor frecuencia de retardos de consolidación, en la persistencia de líneas radiolúcidas en las fracturas de estrés y en la no captación en la gammagrafía con tecnecio 99 esperada en las fracturas recientes15. Otros problemas observados con mayor frecuencia son las fracturas por estrés, refracturas e infecciones óseas posquirúrgicas.
Varios métodos de osteosíntesis se han utilizado en pacientes con PDO, incluyendo tutores externos, clavos endomedulares y placas. En un reporte de seguimiento de pacientes con múltiples fracturas, se recomienda como gold standard el uso de clavos endomedulares, como por ejemplo el Fassier Duval en el caso de pacientes en edad infantil, debido a las características de estos de repartir cargas axiales y de respetar la fisis permitiendo el crecimiento longitudinal, dado su mecanismo telescópico, aunque se describen múltiples dificultades para su instalación debido a la esclerosis y constricción del canal medular. Otros refieren problemas de consolidación ósea en relacion de uso de placas dado la riguidez de este tipo de osteosintesis; presentando también posibilidad de refractura en zonas de estrés presentes, así como en los extremos de la misma15,16.
Considerando los antecedentes señalados, el equipo determinó utilizar técnica mínimamente invasiva con placa bloqueada que tiene como ventaja no interferir directamente en el sitio de fractura, preservar la biología del hematoma fracturario, evitar la desperiostización y reducir el daño de las partes blandas al mínimo. Además, promueve la consolidación de la fractura al aportar estabilidad, respeta la actividad fisiaria al no tocarla con la osteosíntesis y, así, el crecimiento del segmento óseo. Se observa posteriomente una consolidación satisfactoria a los 2 meses con callo óseo de buen aspecto.
ConclusiónNo se conoce ningún tratamiento médico eficaz contra la PDO17: las fracturas pueden tratarse con las técnicas habituales, si bien la técnica quirúrgica puede ser más ardua dadas las características anómalas del hueso, con un diámetro medular en general más estrecho y corticales más esclerosadas. En este caso, se realizó osteosíntesis con técnica MIPPO con placa bloqueada de compresión debido a la dificultad técnica que planteaba el uso de clavo endomedular a causa de la escasa luz de los huesos largos y la esclerosis de las corticales; se intentó una mínima agresión al periostio y tejidos blandos circundantes.
Conflictos de interésNegativo.