La pitiriasis liquenoide es una enfermedad inflamatoria benigna de causa desconocida. Tiene dos formas de presentación: una forma aguda (PLEVA, pitiriasis liquenoide y varioliforme aguda) y otra crónica (PLC, pitiriasis liquenoide crónica). Ambas son más frecuentes en niños y adultos jóvenes.
ObjetivoDescribir un caso de PLC, comentar su presentación clínica, diagnóstico y tratamiento, y revisar la literatura.
Caso clínicoEscolar de 7 años que presentó episodios recurrentes de lesiones tipo pápulas eritematocostrosas brillantes de distribución centrípeta, oligosintomáticas, que desaparecían dejando máculas hipopigmentadas. La biopsia de las lesiones confirmó una pitiriasis liquenoide crónica. Durante los 3 años de seguimiento se realizaron múltiples esquemas de tratamiento para atenuar las reagudizaciones, logrando una respuesta parcial.
ConclusiónLa PLC es una enfermedad infrecuente que representa un desafío diagnóstico y terapéutico para el médico. El diagnóstico de esta entidad se sospecha por la clínica y se confirma con la histología. No tiene tratamiento específico pero presenta buena respuesta a corticoides, antibióticos, inmunosupresores y fototerapia UVB de banda angosta (UVB-nb). Esta última es la que ha reportado los mejores resultados. Es importante el seguimiento de los pacientes por el riesgo de desarrollar enfermedades linfoproliferativas.
Pityriasis lichenoides is a benign inflammatory disease of unknown etiology. There are two types of this condition: an acute form (PLEVA = pityriasis lichenoides et varioliformis acuta) and a chronic one (PLC = pityriasis lichenoid chronica). Both are more common in children and young adults.
ObjectiveTo describe a case of PLC, discuss its clinical presentation, diagnosis, treatment and present a review of the literature.
Case ReportA seven-year-old child who presented with recurrent oligosymptomatic episodes of bright erythematous papular lesions in centripetal distribution, which subsided and left behind hypopigmented macules. The biopsy of the lesions confirmed chronic pityriasis lichenoid. During the 3 years of follow-up, multiple treatment regimens were used to reduce exacerbations, resulting in a partial response.
ConclusionPLC is a rare disease that represents a diagnostic and therapeutic challenge to the physician. The diagnosis of this condition is suspected clinically and confirmed by histology. It does not have specific treatment, but it responds well to corticosteroids, antibiotics, immunosuppressants and phototherapy with UVB narrowband (UVBnb). The latter has given the best results. It is important to monitor patients for risk of developing lymphoproliferative disorders.
La pitiriasis liquenoide es una dermatosis inflamatoria infrecuente, adquirida, benigna, de etiopatogenia desconocida y con tendencia autoinvolutiva1. Se caracteriza por la aparición de lesiones papuloescamosas persistentes, que se presentan en brotes. Fue descrita por primera vez en 1894 por Neisser y Jadassohn2; luego, en 1902, Brocq la clasificó dentro de las parapsoriasis, denominándola parapsoriasis guttata (en gotas). En 1916, Mucha describió la variedad aguda que Habermann llamaría pitiriasis liquenoide et varioliforme aguda (PLEVA)3. Posteriormente, en 1966, Degos describió una variante de PLEVA, que denominó ulceronecrótica o hipertérmica4. Actualmente, la pitiriasis liquenoide se puede clasificar en una forma aguda (PLEVA), crónica (PLC) y una variante ulceronecrótica febril. Sobre la base de que estos subtipos de pitiriasis liquenoide comparten características clínicas, etiopatogénicas e histológicas, se ha planteado que forman parte de un espectro continuo de la misma enfermedad5.
La pitiriasis liquenoide en todas sus formas no tiene predilección racial ni geográfica. Si bien su incidencia es desconocida, se ha estimado que se presenta en 1/2000 habitantes. Es más frecuente en niños y adultos jóvenes, con leve predominio en varones5. El 20% de los casos se observa antes de los 10 años de edad, con peaks de frecuencia a los 5 y 10 años2,3. No obstante, se han observado casos desde el nacimiento hasta la novena década de la vida. En las grandes series de casos, la incidencia es mayor en los meses de otoño e invierno3.
La etiología de la pitiriasis liquenoide se desconoce. Su presentación en brotes sugiere la posibilidad de ser gatillada por fenómenos de hipersensibilidad frente a drogas e infecciones en un paciente susceptible. Actualmente, se piensa que la pitiriasis liquenoide es una enfermedad linfoproliferativa provocada por un estímulo antigénico, bacteriano, viral o parasitario. Por un lado, se ha asociado a infección por VIH, Toxoplasma gondii, portación faríngea de Streptococcus, entre otros agentes4. Incluso, se han reportado casos de pitiriasis liquenoide asociados a Parvovirus B196. Por otro lado, se ha relacionado también con el uso de fármacos de terapia hormonal (estrógenos y progestágenos) y agentes de quimioterapia. Ninguna de estas asociaciones se ha comprobado fehacientemente3. Otra teoría sobre su origen postula que podría ser una discrasia primaria de células T1–4.
El objetivo de este artículo es comunicar un caso de PLC, discutir su presentación clínica para llegar al diagnóstico y realizar una revisión en la literatura para comentar las opciones terapéuticas actuales según la evidencia disponible.
Caso ClínicoPaciente de 7 años, de sexo masculino, previamente sano. Consultó por un cuadro de un año de evolución de brotes de lesiones eritematocostrosas en tronco y piernas, con escaso prurito. Dichos brotes duraban 1 mes, dejando lesiones blanquecinas residuales que persistían. La madre refiere que por dichas lesiones fue tratado como pitiriasis alba sin mejoría.
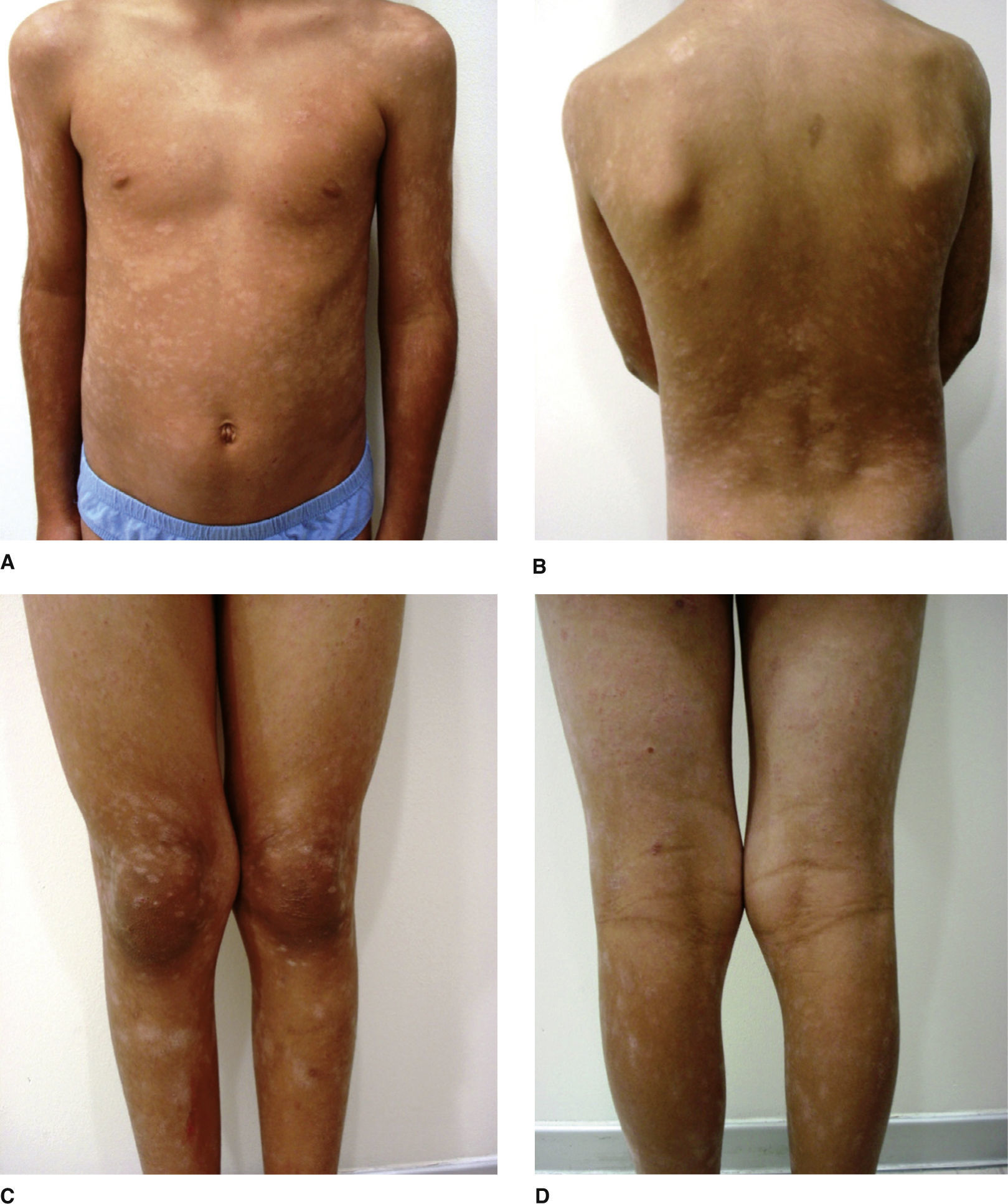
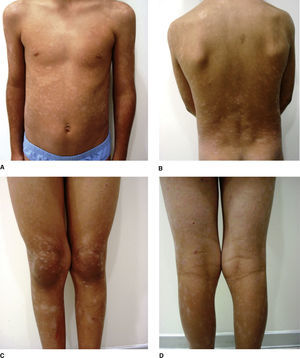
En el examen físico presentaba lesiones tipo pápulas eritematocostrosas brillantes, de 3 a 6mm, simétricas, distribuidas en el tronco, las axilas y las piernas, que se asociaban a máculas hipopigmentadas. La biopsia de las lesiones mostró dermatitis perivascular superficial liquenoide compatible con pitiriasis liquenoide crónica. Se complementó el estudio con inmunohistoquímica, resultando positivos los marcadores CD4 en el 50%, CD8 en el 50% y CD7 en el 20%. Las subpoblaciones linfocitarias fueron negativas para micosis fungoide.
Durante los 3 años de seguimiento, el paciente tuvo múltiples brotes de dichas lesiones liquenoides, por lo que recibió varios esquemas de tratamiento. Algunos episodios fueron tratados con claritromicina oral, corticoides tópicos y lubricación, con una respuesta aceptable pero con múltiples recidivas. Un mejor resultado se consiguió tras completar 20 sesiones de fototerapia UVB-nb, logrando remisión completa de las lesiones hasta por 5 meses. Reagudizaciones posteriores fueron tratadas con tacrolimus 0,03% por 3 meses con excelente respuesta, logrando, hasta el último control, 18 meses sin lesiones (fig. 1A-1D).
DiscusiónEl cuadro clínico de la pitiriasis liquenoide se caracteriza por una erupción de pápulas descamativas, de distribución habitualmente difusa con predominio central. Afecta preferentemente al tronco, la raíz de los miembros y los pliegues flexores. La afectación facial y de las mucosas es rara. Las lesiones son generalmente asintomáticas y sin afectación extracutánea, aunque a veces puede existir prurito, ardor o fiebre2. Según la velocidad de instalación, apariencia y duración de las lesiones, se reconocen tres formas de pitiriasis liquenoide: una aguda (PLEVA), otra crónica (PLC), y una variante ulceronecrótica febril. Las formas aguda y crónica representan los grupos polares de un espectro continuo que incluye estadios intermedios y formas superpuestas.
La forma aguda o PLEVA se caracteriza por la aparición súbita de una erupción polimorfa, intensa, constituida por pápulas eritematosas o eritemato-grisáceas de 3-5mm de diámetro, que suelen estar cubiertas por escamas finas y que pueden coalescer formando placas. A medida que progresa la enfermedad, aparecen vesículas y/o pústulas sobre dichas pápulas que se vuelven umbilicadas y progresan hacia una necrosis hemorrágica, adquiriendo el aspecto de lesiones purpúricas y costrosas que si se remueven, revelan úlceras necróticas. Las lesiones necróticas se curan en varias semanas dejando una cicatriz varioliforme, es decir, parches atróficos hipopigmentados. Pueden haber recidivas, ya sea de la misma forma aguda o bien de la forma crónica con lesiones papuloescamosas. Rara vez hay síntomas sistémicos. De estar presentes, estos se suelen presentar al inicio del cuadro con fiebre, astenia, artralgias y mialgias3.
La forma crónica o PLC se presenta como una erupción generalmente monomorfa persistente y asintomática, compuesta por pápulas eritematosas y descamativas de 2-5mm de diámetro, no confluentes. Estas pápulas se van oscureciendo hasta desaparecer en 2-3 semanas dejando una mácula que puede ser hiperpigmentada o hipopigmentada, que puede persistir por algunos meses y luego desaparece. Al tratar de despegar la escama adherida, esta se separa en bloque sin provocar sangrado, lo que se conoce como el signo de “escama en lacre”. La enfermedad cursa con exacerbaciones frecuentes y largos periodos de remisión. Las lesiones que aparecen en un brote evolucionan en grupo, por lo que pueden coexistir lesiones en diferentes estados evolutivos3.
Existe una tercera forma de presentación que corresponde a la enfermedad de Mucha-Habermann ulceronecrótica febril (FUHMD, en inglés). Es una variante extremadamente rara que se puede presentar en forma aislada o como complicación de PLEVA o PLC. Se manifiesta con lesiones purpúricas de instalación súbita, asociado a fiebre, afectación del estado general y de las mucosas. Tiene una evolución agresiva hasta formar úlceras necróticas. El cuadro se puede complicar con falla multiorgánica, por lo que tiene una letalidad del 25% y corresponde a una urgencia dermatológica5.
La histología de este grupo de enfermedades depende de la forma clínica y el estado evolutivo. La característica histolopatológica más común es el infiltrado mononuclear linfohistiocitario perivascular que primariamente rodea y afecta a los vasos sanguíneos de la dermis superficial, mientras que en la epidermis puede haber linfocitos dispersos1.
La pitiriasis liquenoide tiene dos patrones histopatológicos básicos: uno asociado a PLEVA y otro a PLC. En función del estadio evolutivo se pueden observar todas las imágenes intermedias entre ambas formas histológicas1.
En la histología de la forma aguda existe afectación importante de la pared vascular, con edema del endotelio y la dermis superficial, con escasa extravasación de eritrocitos. Si bien lo más característico es la necrosis focal de los queratinocitos con disqueratosis, también puede haber balonización de queratinocitos, vesiculización intraepidérmica y un infiltrado inflamatorio denso con migración de linfocitos y eritrocitos a la epidermis3.
En cambio, en la forma crónica hay infiltrado moderado en la dermis papilar con paraqueratosis compacta, acantosis leve y exocitosis intraepidérmica de células mononucleadas. La inmunohistoquímica muestra un infiltrado celular con predominio de células T y un número variable de macrófagos y células de Langerhans.
Entre ambas formas histológicas se pueden observar diferencias en los marcadores linfocitarios. Mientras en la PLEVA los linfocitos T epidérmicos tienden a expresar principalmente el marcador CD8, en la PLC estos presentan esencialmente un fenotipo CD41.
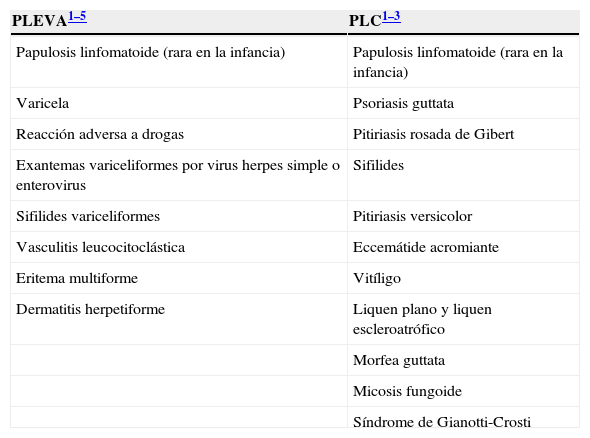
Debido a que el diagnóstico de la pitiriasis liquenoide es predominantemente clínico, es muy importante tener en cuenta los diagnósticos diferenciales de esta entidad nosológica (tabla 1). En definitiva, el diagnóstico se confirma con la histología, para lo cual es primordial una buena correlación clinicopatológica1–4.
Principales diagnósticos diferenciales de pitiriasis liquenoide: forma aguda (PLEVA) y crónica (PLC)
| PLEVA1–5 | PLC1–3 |
|---|---|
| Papulosis linfomatoide (rara en la infancia) | Papulosis linfomatoide (rara en la infancia) |
| Varicela | Psoriasis guttata |
| Reacción adversa a drogas | Pitiriasis rosada de Gibert |
| Exantemas variceliformes por virus herpes simple o enterovirus | Sifilides |
| Sifilides variceliformes | Pitiriasis versicolor |
| Vasculitis leucocitoclástica | Eccemátide acromiante |
| Eritema multiforme | Vitíligo |
| Dermatitis herpetiforme | Liquen plano y liquen escleroatrófico |
| Morfea guttata | |
| Micosis fungoide | |
| Síndrome de Gianotti-Crosti |
En relación al manejo clínico, si bien no hay tratamiento específico, se han utilizado corticoides (tópicos y sistémicos), antibióticos, inmunosupresores y fototerapia, entre otros1,2.
Para aliviar el prurito se han usado corticoides tópicos, analgésicos y antihistamínicos con buena respuesta, pero no son capaces de modificar por sí mismos la historia natural de la enfermedad2. Los corticoides sistémicos son útiles pero no se recomienda su uso prolongado excepto en la forma de úlcera necrótica (FUMHD). Se pueden administrar como monoterapia, o más frecuentemente en combinación con metrotexato2.
Los antibióticos más usados son los macrólidos, seguidos de las tetraciclinas con resultados variables (éxito entre el 25 y el 87%). La mejoría clínica se evidencia a las 2-3 semanas. El mecanismo de acción es desconocido pero se sospecha que actúan inhibiendo la quimiotaxis de los monocitos2,3. La fototerapia es el tratamiento de elección. Se han reportado excelentes resultados con fototerapia UVB. Al comparar UVB de banda ancha y angosta, la UVB-nb ha tenido menor tasa de efectos adversos en el corto plazo, por lo que actualmente algunos autores la consideran la terapia de primera línea. Sin embargo, no hay resultados de estudios que evalúen complicaciones al largo plazo2. La fototerapia UVA (340-400nm) ha demostrado altos niveles de eficacia y tolerabilidad. Un estudio comparó los efectos terapéuticos de UVB-nb y PUVA en pacientes con PL. Este concluyó que ambas opciones terapéuticas son aceptables para el tratamiento de esta enfermedad7.
Entre nuevas terapias comunicadas existe en la literatura un caso tratado exitosamente con oxígeno hiperbárico. Los autores administraron un esquema de tratamiento de diez sesiones de 1 hora de duración e a presión de dos atmósferas. El paciente tuvo mejoría evidente al finalizar el primer ciclo de oxígeno hiperbárico8.
También se ha usado tacrolimus (aplicación tópica al 0,1% y 0,03%) en pacientes con pitiriasis liquenoide. Los pacientes sometidos a este tratamiento han tenido resultados satisfactorios; sin embargo, se observó recidiva en algunos casos, aunque de menor gravedad clínica. La pauta más aceptada es de dos aplicaciones diarias, con una mejoría clínica evidente a las 4-6 semanas, logrando la desaparición total de las lesiones en 12-14 semanas9,10. Por ahora, el número de pacientes con pitiriasis liquenoide tratados con tacrolimus es muy bajo, por lo que serán necesarios estudios de mayor potencia para comprobar su verdadera eficacia.
Debido al riesgo de transformación maligna a un linfoma cutáneo de células T, el seguimiento de los pacientes es muy importante, pues requieren exploración dermatológica anual y biopsia en caso de lesiones sospechosas1–3.
ConclusiónLa pitiriasis liquenoide es una enfermedad cutánea infrecuente, cuya edad de presentación más habitual se da en adultos jóvenes y población pediátrica. Si bien el conocimiento de la pitiriasis liquenoide ha progresado desde que fue descrita por primera vez, aún quedan dudas y falta de consenso en torno a su clasificación, etiopatogenia, diagnóstico y tratamiento, por lo que representa un desafío médico desde todo punto de vista.
Se presenta un caso clínico de PLC con el fin de dar a conocer su particular forma de presentación, enfatizando que para llegar al diagnóstico es trascendental la sospecha clínica. En primer lugar, hay que tener en cuenta una amplia gama de diagnósticos diferenciales que se pueden presentar como lesiones liquenoides. En segundo lugar, la clínica se puede superponer con otras variantes de pitiriasis liquenoide, dificultando aún más el diagnóstico específico, el que se confirma con la histología.
Con el tratamiento disponible es difícil lograr la remisión completa de las lesiones. En este caso, el paciente recibió varios tratamientos, logrando la menor tasa de recurrencias con tacrolimus y fototerapia UVB-nb, lo que se condice con la eficacia terapéutica reportada en la literatura. Finalmente, hay que recalcar la necesidad de un seguimiento a largo plazo para la detección precoz de una potencial transformación maligna de las lesiones.
Conflicto de interésEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiamiento, estudios animales y sobre la ausencia de conflictos de intereses según corresponda.