La espondilitis anquilosante (EA) es la artropatía seronegativa más común y representativa. Se caracteriza por inflamación crónica del esqueleto axial, dolor referido a la columna vertebral de tipo inflamatorio y rigidez progresiva. Típicamente se manifiesta en pacientes jóvenes que inician su sintomatología entre los 20-30 años de edad y está ligada al antígeno leucocitario humano B-27 (HLA B-27). Las imágenes son fundamentales en el manejo de estos pacientes. Es deber del radiólogo reconocer los hallazgos imagenológicos presentes.
ObjetivosRealizar una revisión pictográfica de hallazgos imagenológicos presentes en la columna vertebral de pacientes portadores de EA.
Material y métodoAnálisis de las manifestaciones imagenológicas de columna más representativas de la EA en pacientes de nuestro centro en radiografía convencional, TC y RM, junto con posibles complicaciones y diagnósticos diferenciales.
Ankylosing spondyloarthritis (AS) is the most common and representative of seronegative spondyloarthropathy. It is characterised by chronic inflammation of the axial skeleton, leading to chronic back pain and progressive stiffness. It typically occurs in young patients, with symptoms often appearing with peak onset between 20 and 30 years of age, and is strongly associated with human leukocyte antigen B-27 (HLA B-27). Current imaging techniques are central in the management of these patients. The recognition of its classic imaging findings and its complications is essential for radiologists.
ObjectivesTo present a pictorial review of the spinal imaging findings in patients with AS.
Methods and materialsAn analysis will be made of the spinal imaging findings in conventional radiography, CT and MRI in multiple patients from our medical centre. The most representative findings, complications, differential diagnoses, and some radiological key points will be shown.
La espondilitis anquilosante (EA) es una artropatía que se encuentra dentro del grupo de artropatías seronegativas (con antígeno reumatoideo negativo), siendo la entidad más común y representativa de ellas. Se caracteriza por inflamación crónica del esqueleto axial, con dolor de espalda de tipo inflamatorio y rigidez progresiva, que también puede involucrar caderas, hombros, articulaciones periféricas y entesis (que corresponden a sitios de inserción de ligamentos, músculos, fascias o cápsulas en un segmento óseo).
Típicamente se manifiesta en pacientes jóvenes que inician su sintomatología entre los 20 y 30 años, que presentan en general buena respuesta a antiinflamatorios no esteroideos1. En cuanto a la predilección por sexos, existe gran disparidad de los datos, sin embargo, habitualmente se encuentra una relación H:M de 2:12.
El termino espondilitis se refiere a inflamación de la vértebra o «espondilos» y anquilosante se refiere a compromiso fibrótico o con osificaciones que forman uniones entre articulaciones de la columna, tanto articulaciones facetarias como discos intervertebrales3. Estas uniones en un principio son afectadas por un proceso inflamatorio subagudo o crónico, con edema adyacente. Posteriormente, las lesiones erosivas se vuelven inactivas y se produce formación de tejido óseo, que llena el espacio erosionado y forma puentes entre huesos y hacia el extremo del ligamento afectado, creando una nueva entesis. Estas nuevas entesis tienen una alta actividad metabólica, con abundantes terminales nerviosas y son responsables de los síntomas de características inflamatorias4.
La enfermedad está fuertemente ligada al antígeno leucocitario humano B-27 (HLA B-27), con una prevalencia del 5-15% en pacientes con HLA B-27 positivo, que poseen un riesgo 20 veces mayor que población sin este antígeno. En Latinoamérica la prevalencia de EA está cerca del 10/10.000 habitantes2,5.
Su diagnóstico está basado en la clínica característica de dolor de espalda de tipo inflamatorio, en pacientes menores de 40 años, detección de HLA B-27 y reactantes de fase aguda elevados (PCR, VHS), asociado a hallazgos radiológicos de sacroileítis y manifestaciones características en la columna vertebral.
El tratamiento de esta patología ha ido desarrollándose en el tiempo, con AINES a dosis máxima como los fármacos de primera línea y terapia física (terapia inicial), y en caso de no responder, pueden ser utilizados fármacos inhibidores de TNF alfa, que han mostrado éxito terapéutico, sobre todo en etapas tempranas, por lo que el diagnóstico precoz de estas patologías es imperativo6.
Muchas diferentes lesiones inflamatorias en la columna vertebral pueden ocurrir en la EA. El compromiso puede ser óseo, del disco, de articulaciones sinoviales y/o entesis. Las lesiones vertebrales llevan en una última instancia a la formación de sindesmófitos y anquilosis.
Las imágenes actuales cumplen un rol fundamental en la evaluación, tanto a nivel de articulaciones sacroilíacas, como en la columna vertebral1. Un protocolo adecuado para su detección es de suma importancia para diferenciar estas lesiones y así pesquisar a tiempo esta patología. Este manuscrito se centra principalmente en los hallazgos imagenológicos de la EA en la columna.
DiscusiónHace algunos años, los cambios imagenológicos que orientaban el diagnóstico de EA se basaban principalmente en la radiografía simple, sin embargo, estas alteraciones tardan al menos 5 años en aparecer una vez manifestados los primeros síntomas7,8. Actualmente son reconocidas como las principales alteraciones imagenológicas la espondilitis anterior florida o lesión de Romanus, discitis o lesión de Andersson, anquilosis, sindesmófitos, artritis de articulaciones apofisiarias y costovertebrales, entesitis, lesiones de los ligamentos interespinosos y fracturas por insuficiencia.
Muchas entidades pueden también comprometer estos elementos, como la artritis reumatoide, la degeneración discal, la hiperostosis idiopática esquelética difusa (o DISH en sus siglas en ingles), espondilodiscitis piógena, fracturas vertebrales, enfermedad de Paget, dañando el periostio, discos, articulaciones, cápsulas y ligamentos.
Estas condiciones pueden ser diferenciadas de las espondiloartropatías y específicamente de la EA gracias al conjunto entre historia clínica, laboratorio e imágenes.
Dentro del estudio imagenológico con diferentes técnicas, es importante mencionar que es de utilidad un protocolo específico para espondiloartropatías en el caso de RM, ya que se busca detectar edema de estructuras afectadas, siendo un protocolo útil en la evaluación de la columna vertebral la secuencia ponderada en T1 TSE junto a una secuencia de inversión-recuperación de tiempo corto (STIR). Debe ser empleada una matriz de 512 pixeles, con un grosor de corte de 3 a 4mm, adquirida con un resonador de 1,5Tesla. La administración de gadolinio asociada a secuencias con saturación grasa T1 turbo spin eco se requieren para una mejor evaluación de algunos aspectos, como por ejemplo la entesitis, según la experiencia de algunos autores1, al igual que la evaluación de abscesos asociados a la espondilodiscitis séptica, para la evaluación de tejido necrótico, ver la extensión de masa de partes blandas y el realce discal. También son útiles las secuencias STIR, particularmente en la evaluación de articulaciones costovertebrales.
Manifestaciones imagenológicas: radiografía convencional, TC y RMEspondilitis anterior, posterior y «cuadratura» del cuerpo vertebralLas alteraciones estructurales iniciales de la EA fueron descritas por Romanus e identificadas en radiografías convencionales, las que consistían en erosiones que involucraban los bordes anterior y posterior de las plataformas vertebrales, conocidas como lesiones de Romanus. La condición patológica asociada es con relación al anillo epifisiario en pacientes jóvenes (entendiéndose como el reborde o labrum óseo donde se insertan las fibras del anillo fibroso)9 que en adultos se encuentra fusionado al cuerpo vertebral.
La RM permite la detección de las lesiones de Romanus en hasta el 67% de los pacientes con espondiloartritis, y su especificidad y sensibilidad aumentan en ausencia de nódulos de Schmorl, osteófitos y en pacientes menores de 40 años10.
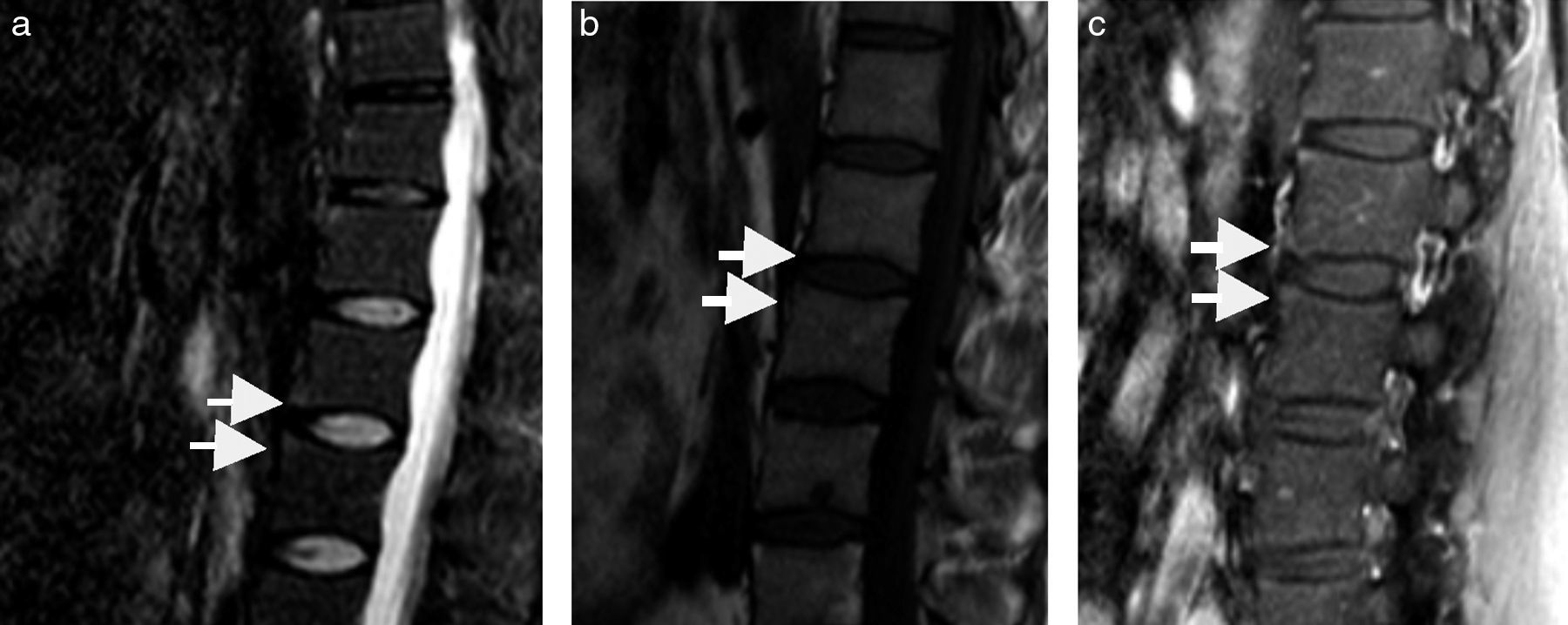
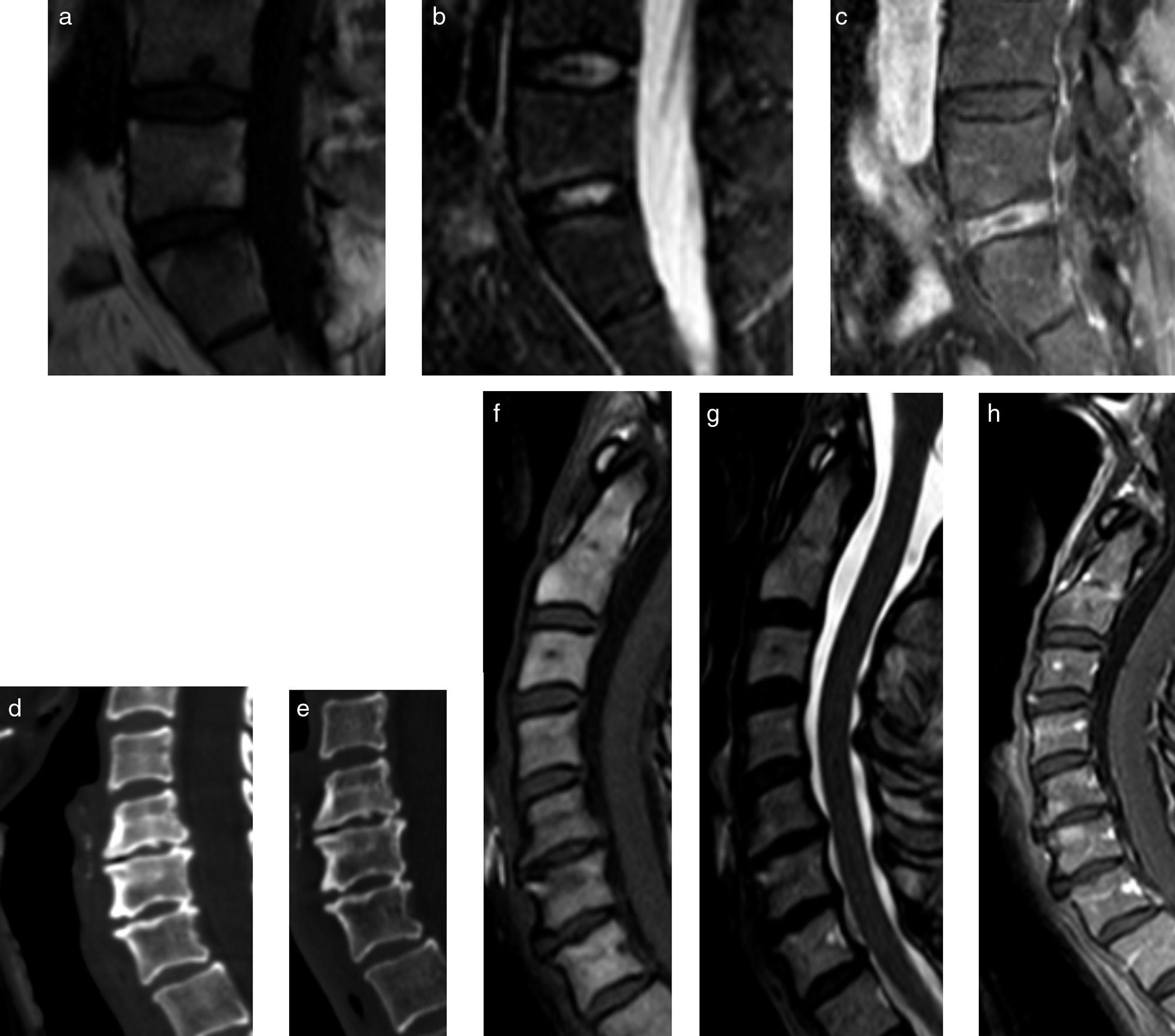
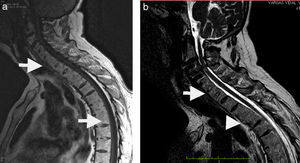
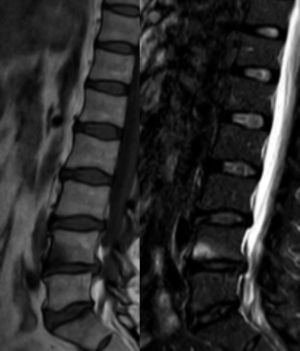
Estas lesiones pueden detectarse tanto en etapas tempranas como tardías. En la etapa activa, estas lesiones se ven como un foco de menor señal en T1 en el borde de plataformas vertebrales con aumento de señal en STIR y realce con el medio de contraste intravenoso, representando en conjunto edema óseo u osteítis (fig. 1). Se le llama anterior o posterior según su ubicación en el cuerpo vertebral, o bien espondilitis marginal.
RM. Lesión de Romanus muy inicial y sutil en bordes anteriores de cuerpos vertebrales lumbares. En la primera imagen (a), indicados con puntas de flechas blancas, se muestra una secuencia STIR, pequeños bordes hiperintensos, que representan edema en aspectos anteriores de múltiples vértebras lumbares, que se corresponden con las imágenes a la derecha: un T1 sin contraste (b), donde se observan tenues hipointensidades y realce con el uso de medio de contraste en secuencia T1 fat sat (c).
Como ya fue mencionado, estas alteraciones ocurren exactamente en el sitio de inserción del ánulo fibroso discal en la plataforma vertebral, conformando una entesis, es decir, unión entre ligamento y hueso, y por lo tanto su inflamación se llamará entesitis. En fases tardías, el borde comprometido presenta una hiperintensidad en T1, con áreas de degeneración grasa de la médula ósea. Solamente en esta etapa es visible la alteración conocida como shiny corners en la radiografía convencional (descrita a continuación), luego de un curso crónico de inflamación1,5.
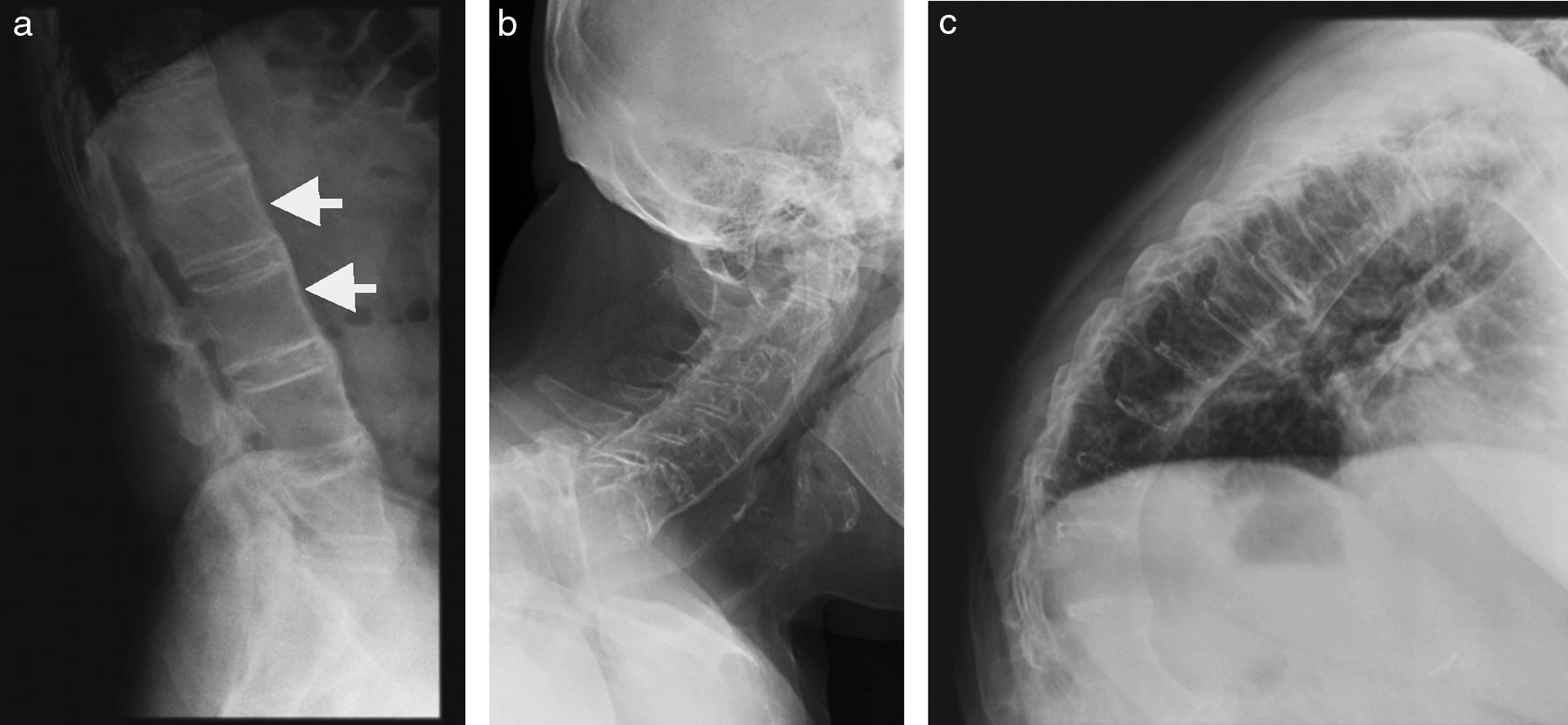
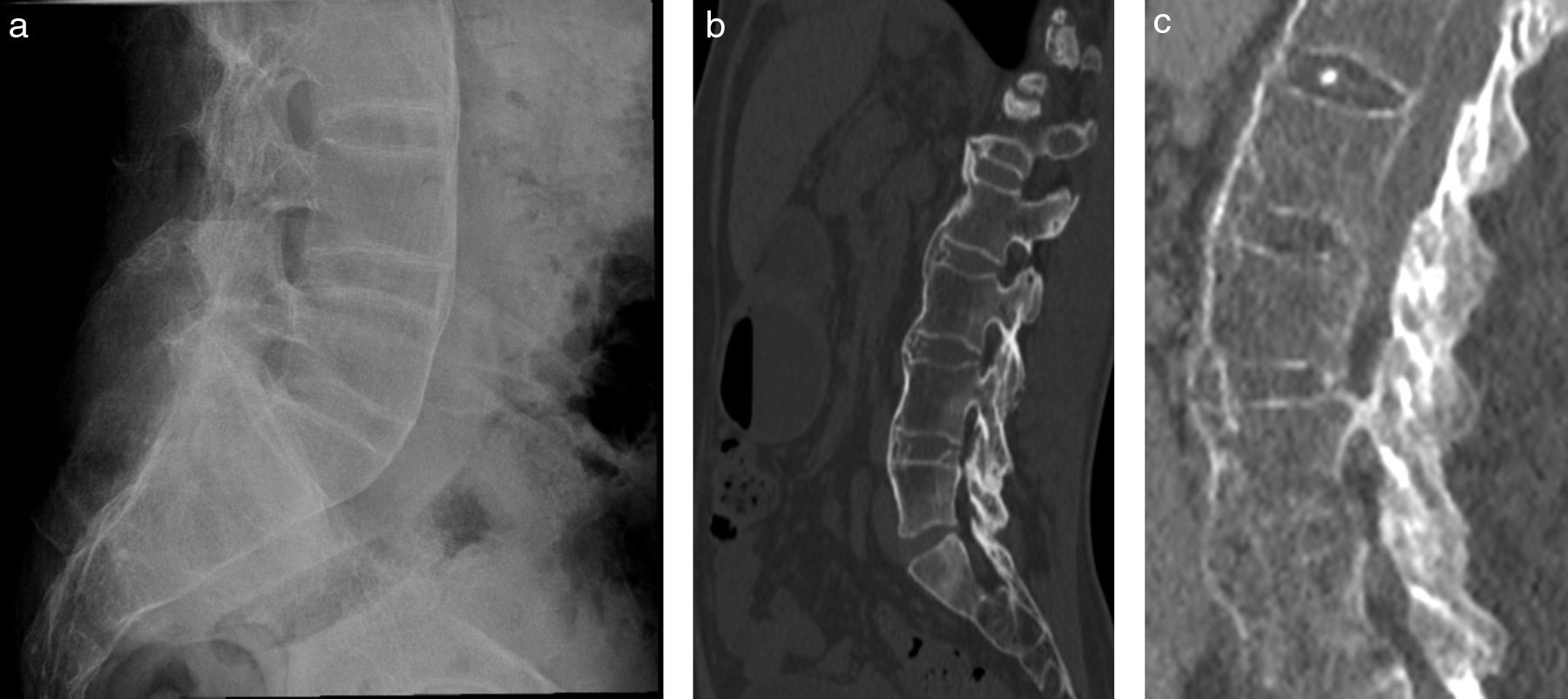
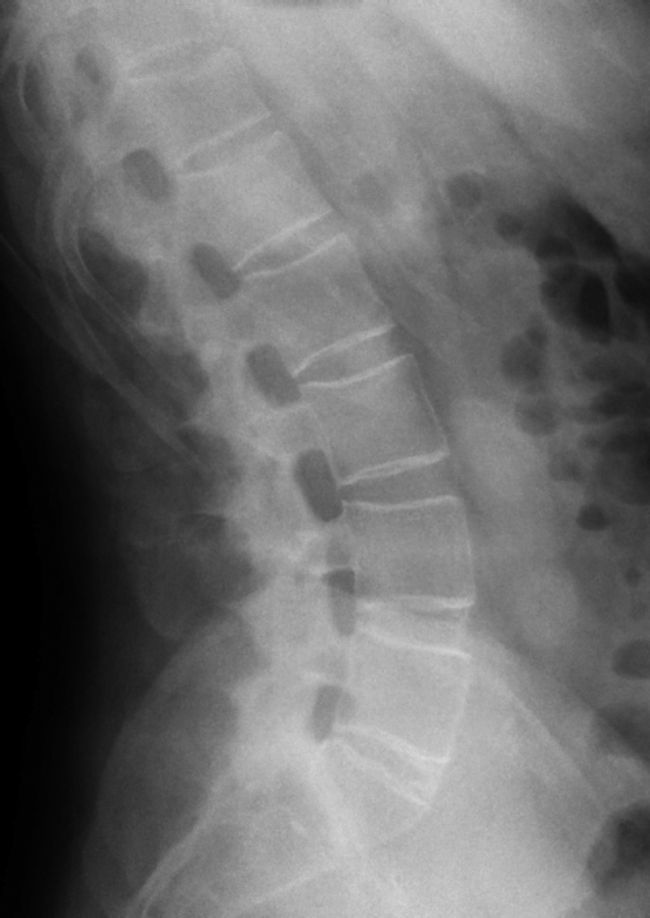
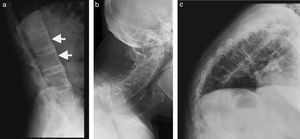
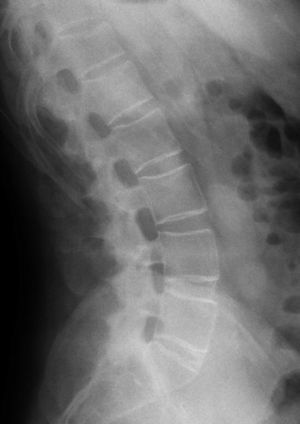
En radiología convencional, la EA en su forma más precoz se presenta como una cuadratura (squaring) de los cuerpos vetebrales, que es evidente en la proyección lateral de columna (fig. 2). Esta configuración vertebral se debe en parte a la presencia de sindesmófitos, que corresponden a calcificaciones u osificaciones heterotópicas de ligamentos o de fibras del anillo fibroso que «rellenan» la concavidad anterior normal del cuerpo vertebral. Por otro lado, la presencia de entesitis y posterior esclerosis es llamado «signo del borde reluciente» o shiny corner sign o lesión de Romanus; también contribuyen a la cuadratura vertebral (fig. 3). La infiltración grasa en los bordes de cuerpos vertebrales indica áreas de previa inflamación.
Existen estudios que sugieren que estos depósitos grasos orientan al diagnóstico de espondiloartritis cuando se observan 5 o más de ellos11.
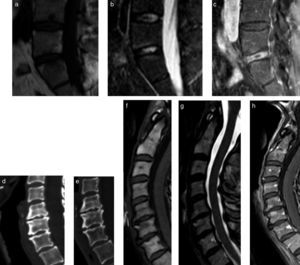
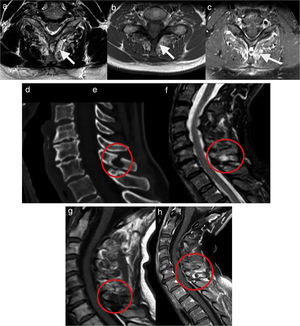
EspondilodiscitisLa inflamación del disco intervertebral es conocida con lesión de Andersson, quien por primera vez la describió en 1937. Esta inflamación aséptica ocurre en aproximadamente un 8% de los pacientes con EA detectados por radiografía. La RM da una visión mucho más temprana y acuciosa de estas lesiones, que están presentes en el 33% de los casos, poseyendo una especificidad del 59%10. En la RM estas lesiones presentan alteración de la señal del disco y disminución de su altura, además de alteración de señal en una o 2 plataformas vertebrales que conforman la unidad disco vertebral, apareciendo hiperintensas en STIR e hipointensas en T1, presentando una forma en hemiesfera (figs. 1 y 4). En fases tempranas, pueden verse líneas hiperintensas en secuecias T2 o STIR entre las interfases del ánulo fibroso y el núcleo pulposo en estas alteraciones1.
Lesión de Andersson a nivel lumbar y a nivel cervical de 2 pacientes diferentes. Las imágenes (a-c) son cortes seleccionados de RM de columna lumbar donde se observan signos de osteítis descritos previamente en plataformas adyacentes a disco L5-S1, además de realce discal periférico, sin componente de partes blandas ni colecciones en secuencia con gadolinio intravenoso. Nótese que el disco L4-L5 no presenta los signos de osteítis ni realce discal. Nótese que no hay compromiso de otras plataformas discales contiguas. Las imágenes (d-h) son cortes seleccionados de RM en columna cervical demostrando el mismo fenómeno. Nótese el aumento de densidad ósea en plataformas cervicales adyacentes al disco afectado y signos de osteítis en RM, con disminución de altura del disco afectado (segundo disco mostrado de arriba hacia abajo, nivel C5-C6).
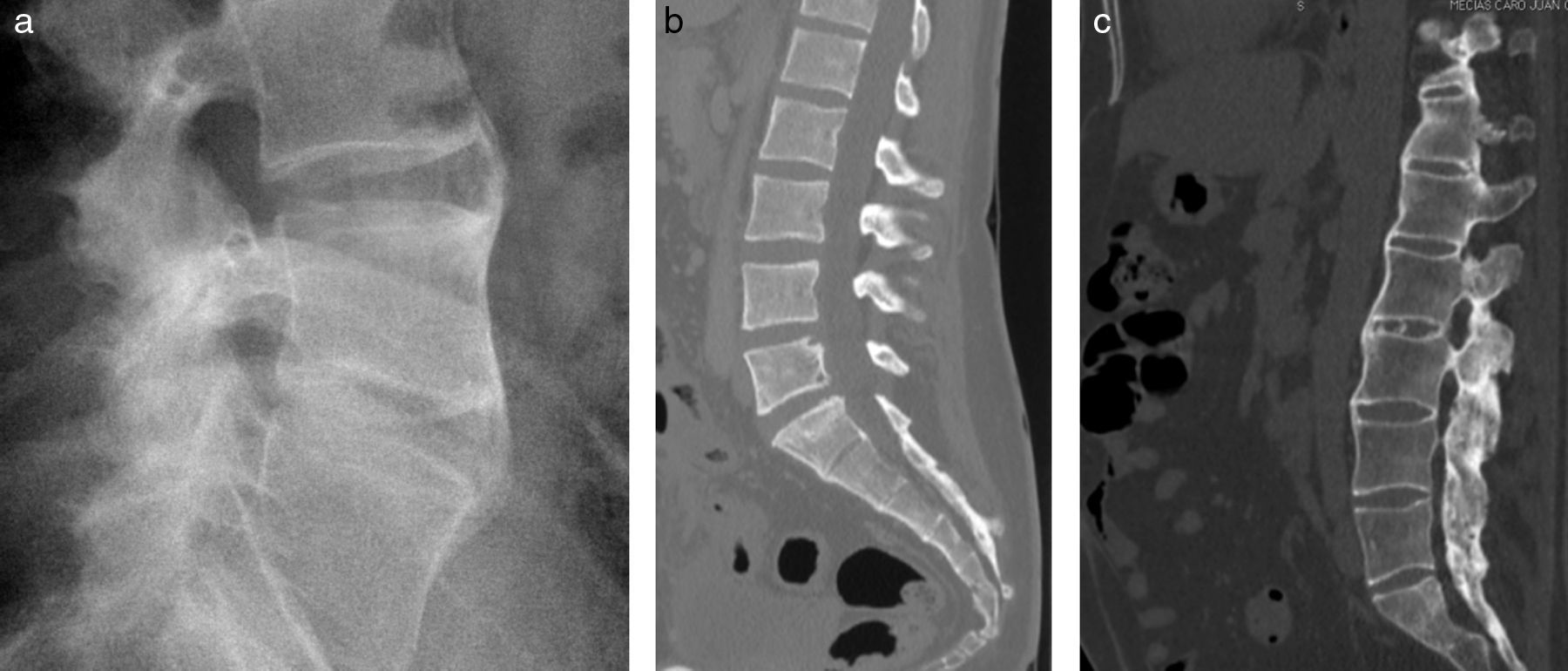
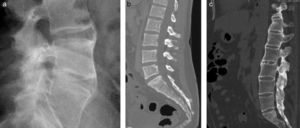
Si la inflamación progresa, se observa formación de puentes óseos entre los cuerpos vertebrales, en la periferia de los discos, característicamente finos, bilaterales y simétricos. En el caso de ser prominentes, gruesos, irregulares y asimétricos, son llamados seudosindesmófitos, y frecuentemente se encuentran asociados a otras formas de espondiloartropatías, más comúnmente artritis psoriática12. Al coexistir los sindesmófitos con anquilosis intervertebral entre articulaciones interapofisiarias, se conforma lo que es llamado columna en «caña de bambú» (fig. 5), donde existe fusión entre cuerpos vertebrales y articulaciones facetarias, con formación de médula ósea en segmentos osificados13,14 (fig. 6). Los sindesmófitos asociados a estas patologías son generalmente difíciles de identificar. Ocurren en aproximadamente el 15% de las vértebras en un paciente que padece estas patologías. La radiografía convencional es superior en la detección de sindesmófitos. En ambas técnicas los sindesmófitos se ven como protrusiones óseas anteriores a los bordes vertebrales, poseyendo baja o alta señal en STIR dependiendo del estado inflamatorio de la patología de base; este compromiso inflamatorio es mejor evaluado con RM, como antes se mencionó, es decir, detectando las lesiones de Romanus activas, etapa previa al desarrollo de sindesmófitos.
Proyección lateral de radiografía convencional (a) y cortes seleccionados de TC en ventana ósea (b y c) que muestran columnas lumbares en diferentes pacientes, con anquilosis de los 3 pilares: anterior, medio y posterior, conformando una estructura ósea continua en «caña de bambú».
La anquilosis compromete tanto bordes como disco intervertebral, uniendo el centro de los cuerpos vertebrales, se cree que por progresión de la espondilitis anterior, posterior y espondilodiscitis o lesión de Andersson. El hueso neoformado tiene la misma señal que el hueso normal en RM (isointenso al músculo en T1 e hipointenso en STIR) y queda muy bien demostrado tanto en radiografías como en RM.
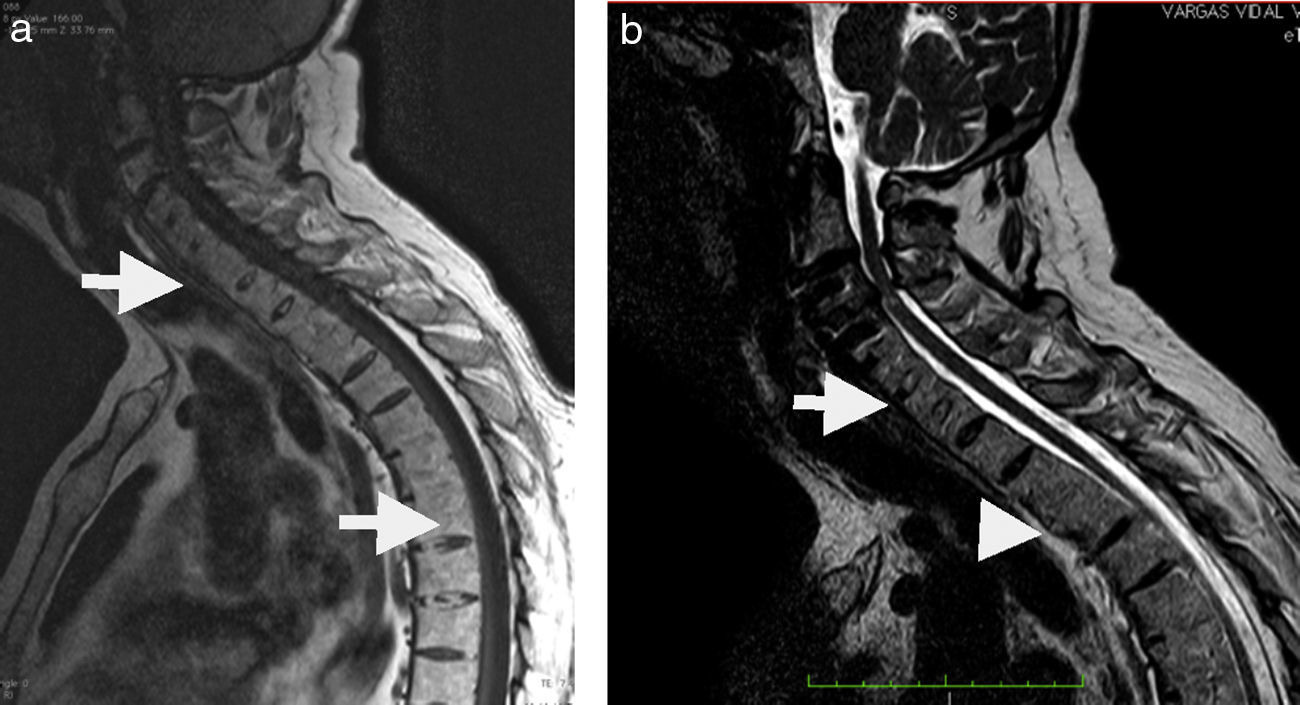
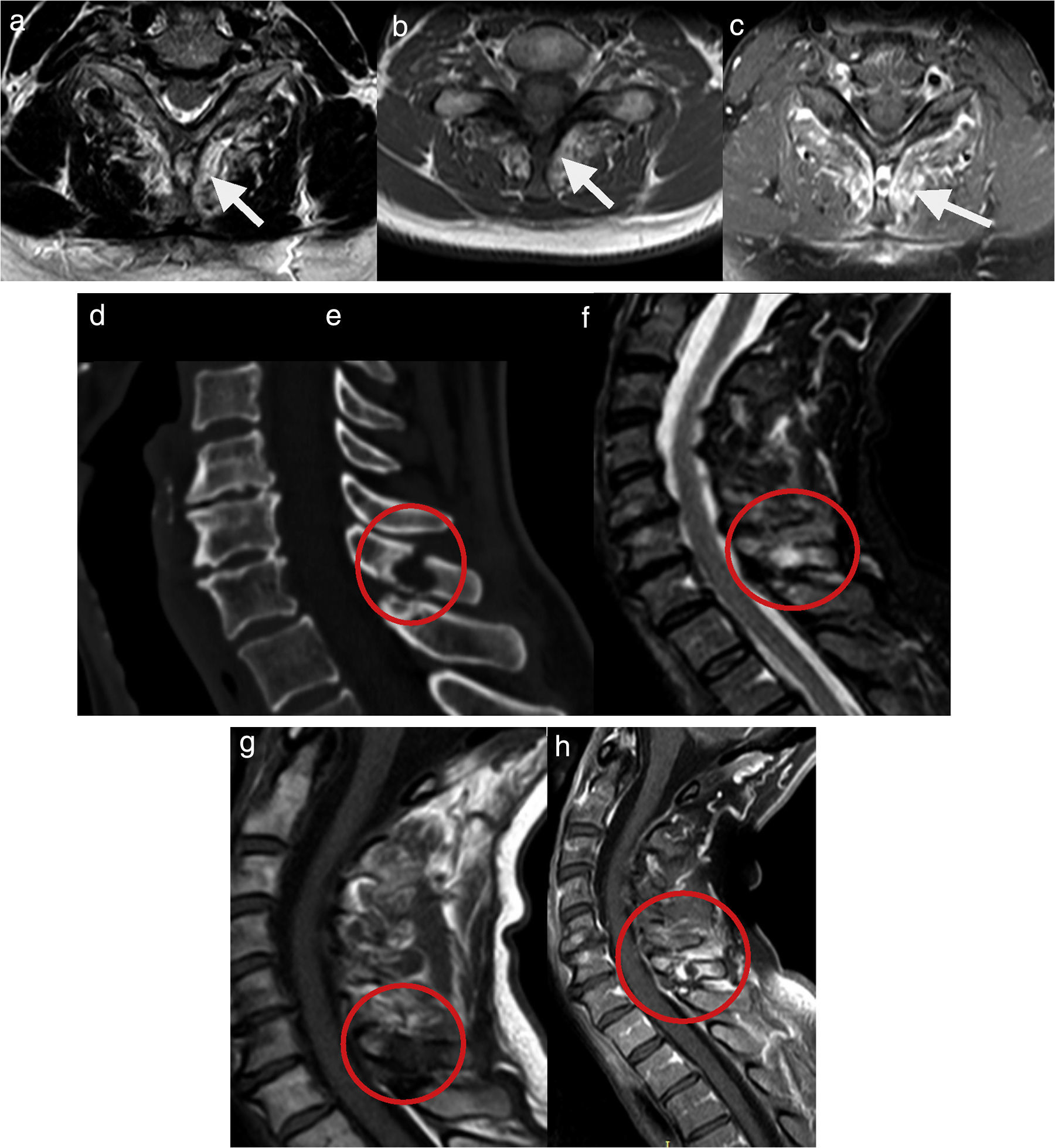
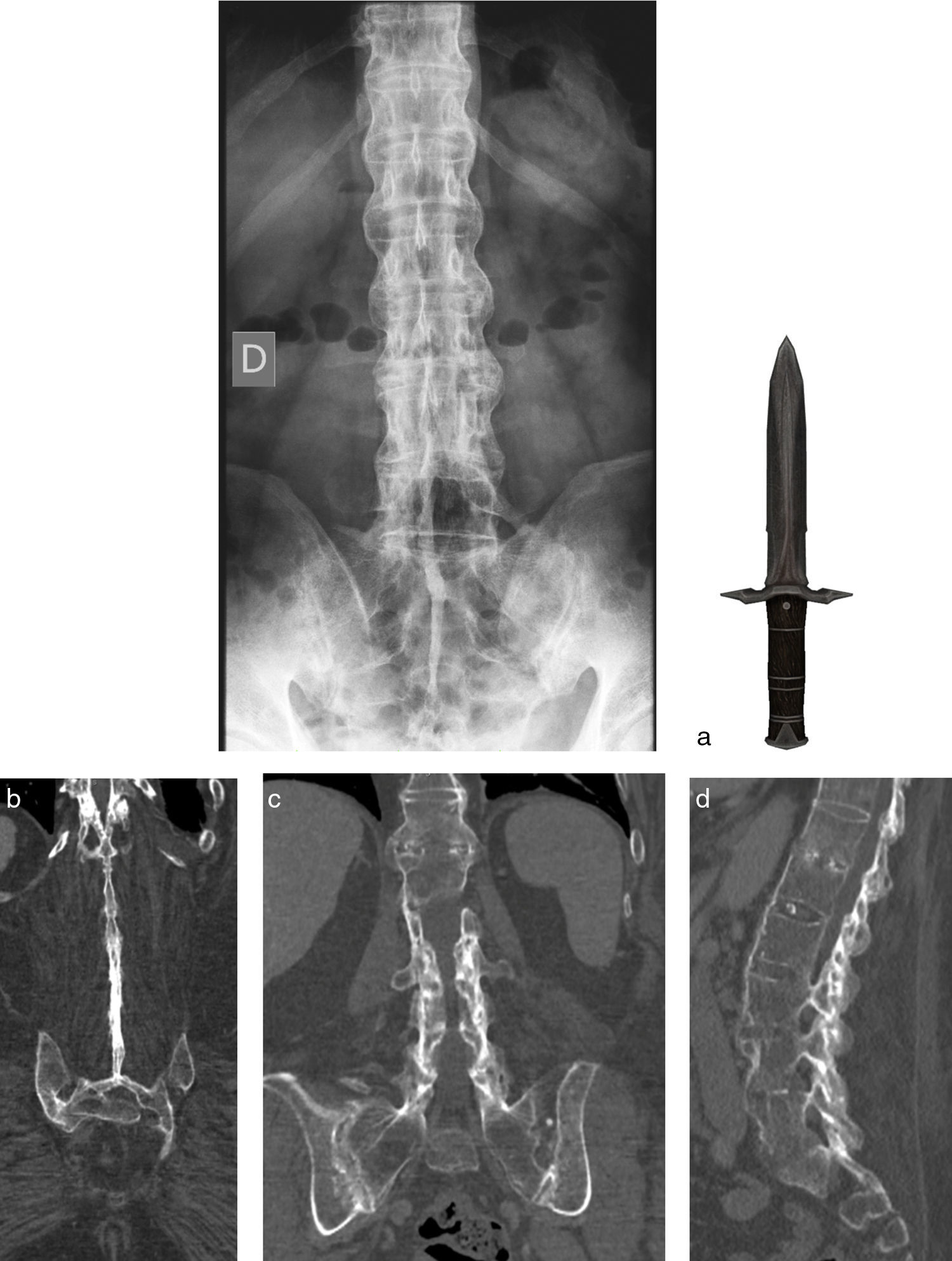
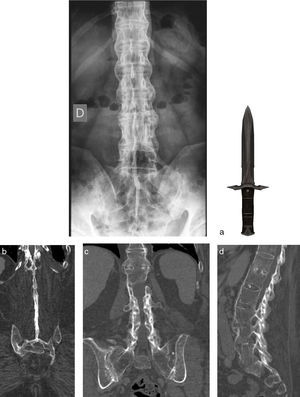
Entesitis de ligamentos espinalesLa estabilización de la columna depende de una serie de ligamentos que pueden estar involucrados en el proceso inflamatorio de la espondiloartritis. Su compromiso es más prominente cuando están afectados los ligamentos interespinosos y supraespinoso, lo que puede asociarse a edema óseo de los procesos espinosos. En T1 generalmente se ve engrosamiento de estas estructuras, mientras que en la radiografía convencional rara vez se observa erosión ósea de estos elementos (fig. 7). Este hallazgo tiene una especificidad del 87% para espondiloartritis10. En radiografía y TC, cuando esta inflamación es crónica, produce osificación de ligamentos interespinosos, de manera que se adquiere una estructura densa continua conformada por esta osificación ligamentaria y apófisis espinosas contiguas, lo que visto en radiografía PA o cortes coronales de TC se ve como una daga con el mango hacia el extremo inferior, llamado «signo de la daga» (fig. 8). La combinación de fusión entre estos ligamentos y articulaciones facetarias produce el signo de la «línea de trolley»15 (fig. 8).
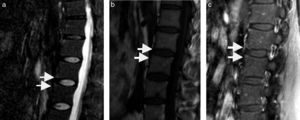
Imágenes axiales y sagitales de RM y TC, que demuestran signos de entesitis de ligamentos interespinosos y supraespinoso, marcados por círculos rojos en los cortes sagitales y flechas en los cortes axiales. Nótese el marcado realce con uso de gadolinio intravenoso (c y g) de las estructuras adyacentes a un foco de erosión ósea redondeado y prominente en el proceso espinoso de C7.
Signo de la daga y signo de la línea de trolley: la imagen superior (a) muestra una proyección PA de columna lumbar, con alteración de la configuración ósea normalmente discontinua en línea media. Normalmente esta discontinuidad está dada por los ligamentos interespinosos y supraespinoso, que en este caso están osificados, lo que hace que se vea una línea continua mediana, lo cual visto en conjunto con el sacro y crestas ilíacas conforman una imagen parecida a la de una daga, con el mango hacia el extremo inferior (que sería el sacro y parte de alas ilíacas) y el filo hacia superior (osificaciones y apófisis espinosas unidas). Si a esto le sumamos la anquilosis de articulaciones facetarias de manera bilateral, encontramos lo que es llamado el signo de la línea de trolley, con 3 columnas verticales, también visible en esta misma radiografía PA. En las imágenes inferiores se muestra el mismo fenómeno en cortes coronales de TC (b-d), donde se muestra continuidad de apófisis espinosas, determinado por la osificación de los ligamentos interespinosos y supraespinoso y la anquilosis de las articulaciones facetarias bilaterales.
Las artritis de articulaciones facetarias, costovertebrales y costotransversas son comparables con las de las articulaciones periféricas en cuanto a sus características imagenológicas, siendo muy difícil su evaluación en el plano axial, por lo tanto se recomienda la evaluación en otros planos. Su inflamación se caracteriza por derrame, sinovitis, erosiones y edema óseo, con articulaciones que pueden llegar a anquilosarse en fases tardías y por lo tanto limitar la excursión torácica (figs. 9 y 10). En RM la sinovitis no puede ser diferenciada del líquido articular en secuencias STIR o T2, sino con secuencias contrastadas16 (fig. 9).
Evolución en 6 años de un paciente con EA actualmente sintomático. Arriba (a y b) pueden observarse secuencias T2 que demuestran leves cambios degenerativos bilaterales de articulaciones facetarias a 2 niveles diferentes. Abajo, cortes ponderados en T2 (c y d) y T1 (e y f) con contraste 6 años después. Nótese los signos de anquilosis de articulaciones facetarias y realce del disco intervertebral L5-S1 con realce de plataformas vertebrales adyacentes, compatible con lesión de Andersson.
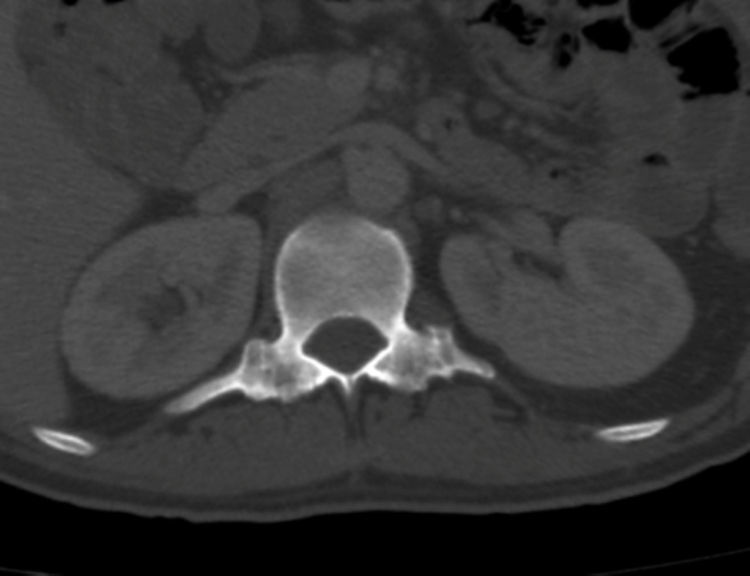
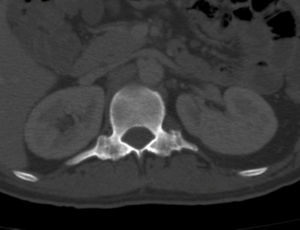
En radiografías convencionales, se produce difuminación de los surcos interfacetarios, sin embargo, este hallazgo solo es visible cuando se afectan las articulaciones facetarias lumbares o cervicales, dado que a nivel torácico las costillas impiden su adecuada visualización (fig. 10). No se debe olvidar que en proyecciones de columna lumbar, también es visible el compromiso de articulaciones sacroilíacas, bilateral y simétrica, con erosiones, esclerosis y finalmente anquilosis (fig. 11).
Erosiones costovertebralesTambién pueden evidenciarse lesiones erosivas en las articulaciones costovertebrales, con las mismas características descritas en otras lesiones inflamatorias sinoviales, que en fases tardías se manifiestan como anquilosis15 (fig. 10).
ComplicacionesLa disminución de la densidad mineral ósea es un hecho común en pacientes con EA17, especialmente en la columna vertebral18. La densitometría ósea demuestra disminución de la densidad en estados tempranos de la enfermedad, sin embargo, en etapas tardías, esta disminución puede estar falsamente normal, siendo enmascarada por la formación de sindesmófitos. La TC cuantitativa generalmente confirma dicha disminución de manera proporcional a la duración de la enfermedad18. Además, las alteraciones en la mineralización se presentan en pacientes con la enfermedad persistentemente activa, lo que juega un rol importante en los trastornos de la mineralización ósea19.
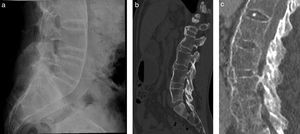
Los pacientes con EA tienen un riesgo aumentado de fracturas vertebrales20, dada la fragilidad generada por la osteopenia ya mencionada y la mayor rigidez, ocurriendo generalmente luego de un trauma mínimo21. Generalmente son a nivel discal (transdiscales) o a nivel del cuerpo vertebral (transvertebrales) y típicamente son diagnosticadas por radiografía convencional. Fracturas por insuficiencia antiguas aparecen como hiperintensas en T1, a diferencia de las recientes que aparecen hipointensas. Cuando estas fracturas sanan y forman una falsa articulación, pueden simular una osteocondrosis erosiva. Eventualmente puede haber formación de seudoartrosis (fig. 12).
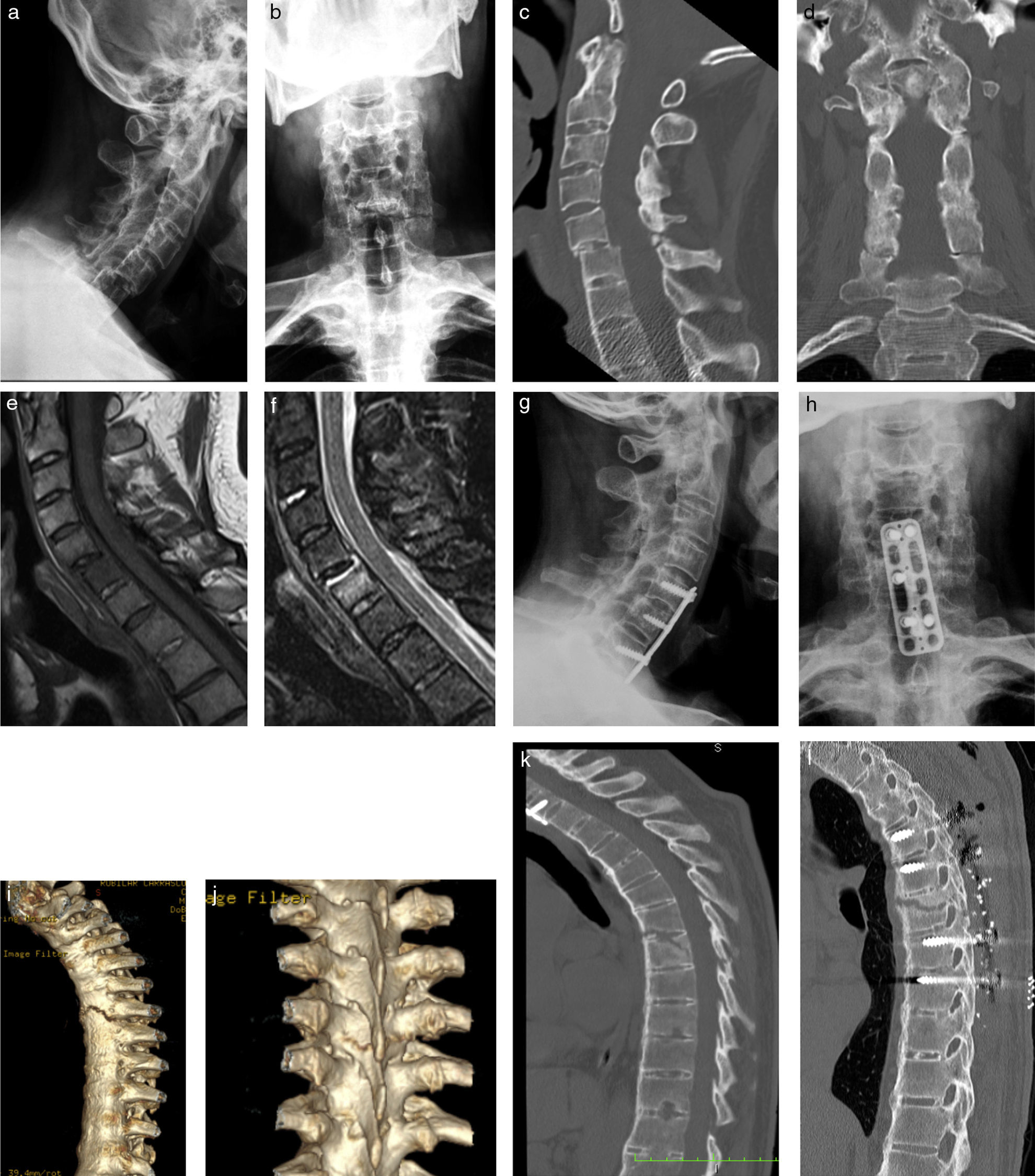
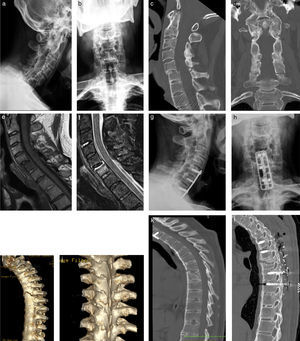
Fractura en «varilla de tiza» a nivel cervical y dorsal en un mismo paciente. Radiografías lateral (a) y AP (b) de columna cervical con signos de anquilosis en el pilar anterior (más notorio en el disco C2-C3), pilar medio (nótese continuidad del muro posterior) y del pilar posterior (facetas). Existe anterolistesis grado 1 de C5 sobre C6, que se acompaña de fractura de elementos laterales y posteriores al mismo nivel, lo que es llamado «fractura en varilla de tiza». La TC (c y d) confirma los hallazgos. Se realiza RM para descartar complicaciones neurológicas irreversibles, en la que no se evidencian signos de mielopatía, sin embargo, es visible edema óseo y de partes blandas adyacentes a la fractura (e y f). El paciente es operado con cirugía abierta, fijándose la fractura con placa y tornillos en el muro anterior (g y h). El mismo paciente años más tarde: presenta fractura en varilla de tiza a nivel dorsal, con la misma morfología que a nivel cervical anteriormente descrita; en este estudio con TC (i-k) se evidencia fractura oblicua que compromete tanto el borde anteroinferior de T6 como el cuerpo y faceta inferior de T7. Finalmente, en TC sagital (l) se muestra fijación con tornillos transpediculares, fijada a barras posteriores (no se muestran en imagen) y material de relleno óseo.
Generalmente son confundidos con sindesmófitos. Los osteófitos se caracterizan por su orientación horizontal extendiéndose desde el disco intervertebral. La presencia de esclerosis y quistes subcondrales y la ausencia de lesiones inflamatorias como erosiones son sugerentes de artrosis5.
La forma más objetiva para diferenciar sindesmófitos de osteófitos es trazar una línea entre los bordes anteriores de los cuerpos vertebrales analizados y otra línea en 45° en relación con la primera: aquellas prominencias óseas que sobrepasen los 45° representarían osteófitos, mientras que aquellas que conformen un ángulo menor serían sindesmófitos22 (fig. 13).
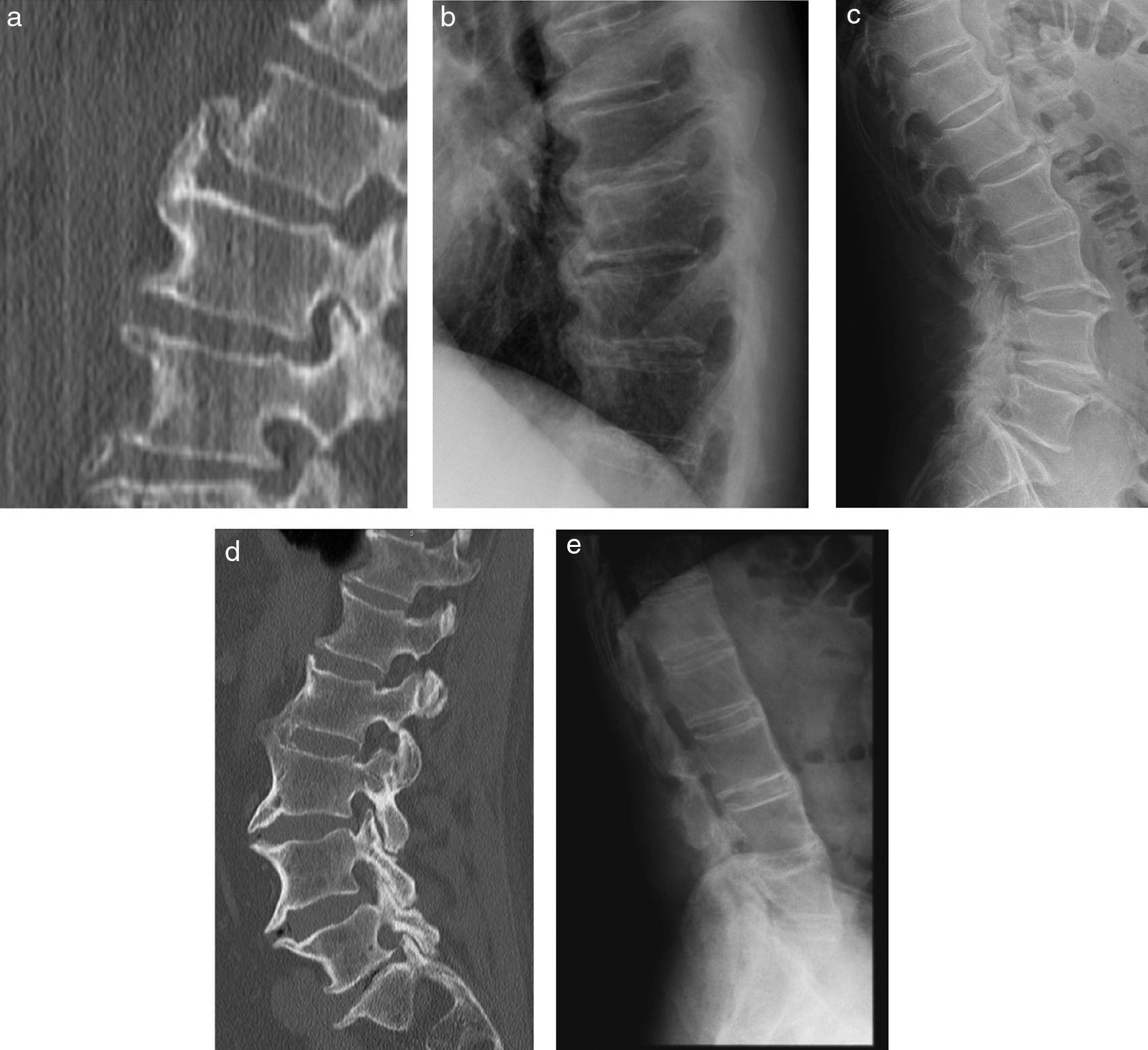
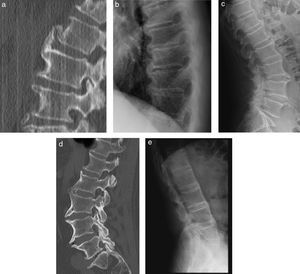
Diagnóstico diferencial. Se muestran proyecciones de TC y radiografías laterales de pacientes diferentes para demostrar diferencias entre patologías. Las primeras 2 imágenes a la izquierda (a y b) son osteófitos de un paciente con patología degenerativa discal. Nótese la disminución de espacios intervertebrales y puentes óseos anteriores a los cuerpos vertebrales, voluminosos, con un ángulo mayor de 45° en relación con el alineamiento anterior de los cuerpos vertebrales. La radiografía lumbar lateral (c) corresponde a un paciente con DISH. Nótese el respeto de los espacios intervertebrales, con osteófitos prominentes. La reconstrucción sagital de TC lumbar (d) del mismo paciente demuestra prominente osificación del ligamento longitudinal anterior, con áreas más protruyentes, que se extiende por lo menos anterior a 4 cuerpos vertebrales. Existe relativo respeto de amplitud de espacios discales y de articulaciones facetarias. Por último, imagen correspondiente a un paciente con EA (e). Nótese los sindesmófitos anteriores a los cuerpos vertebrales, que se muestran finos y conformando un ángulo menor de 45° con respecto al borde anterior de los cuerpos vertebrales.
Caracterizada por osificaciones exuberantes con un espesor de hasta 2cm en el aspecto anterolateral de 4 o más vértebras contiguas. Pueden ser encontradas también en el borde anterior de las articulaciones sacroilíacas. No se observa compromiso inflamatorio de ningún tipo en facetas, discos, o cuerpos vertebrales, así como tampoco en ningún ligamento y generalmente esta condición es asintomática (fig. 13).
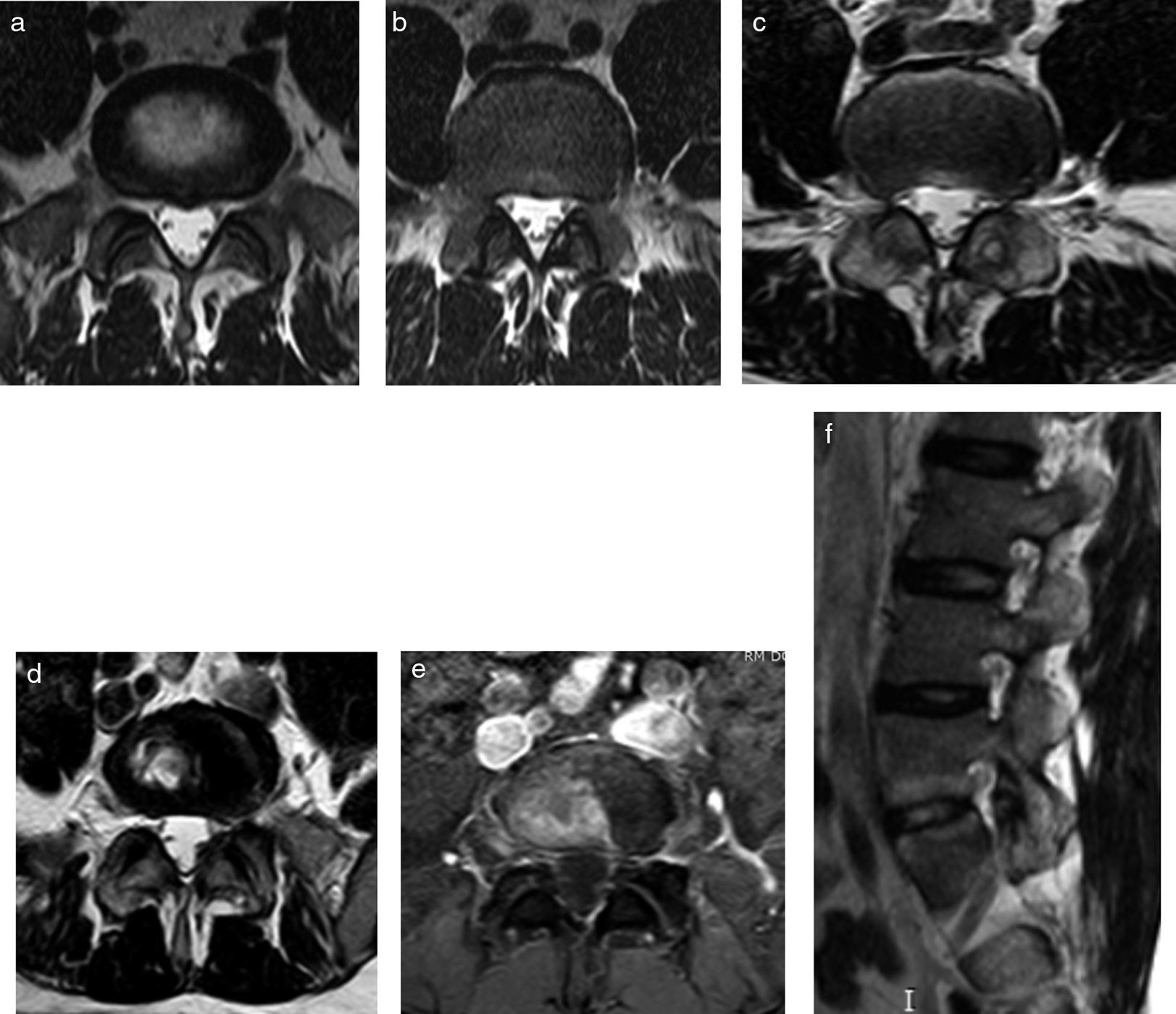
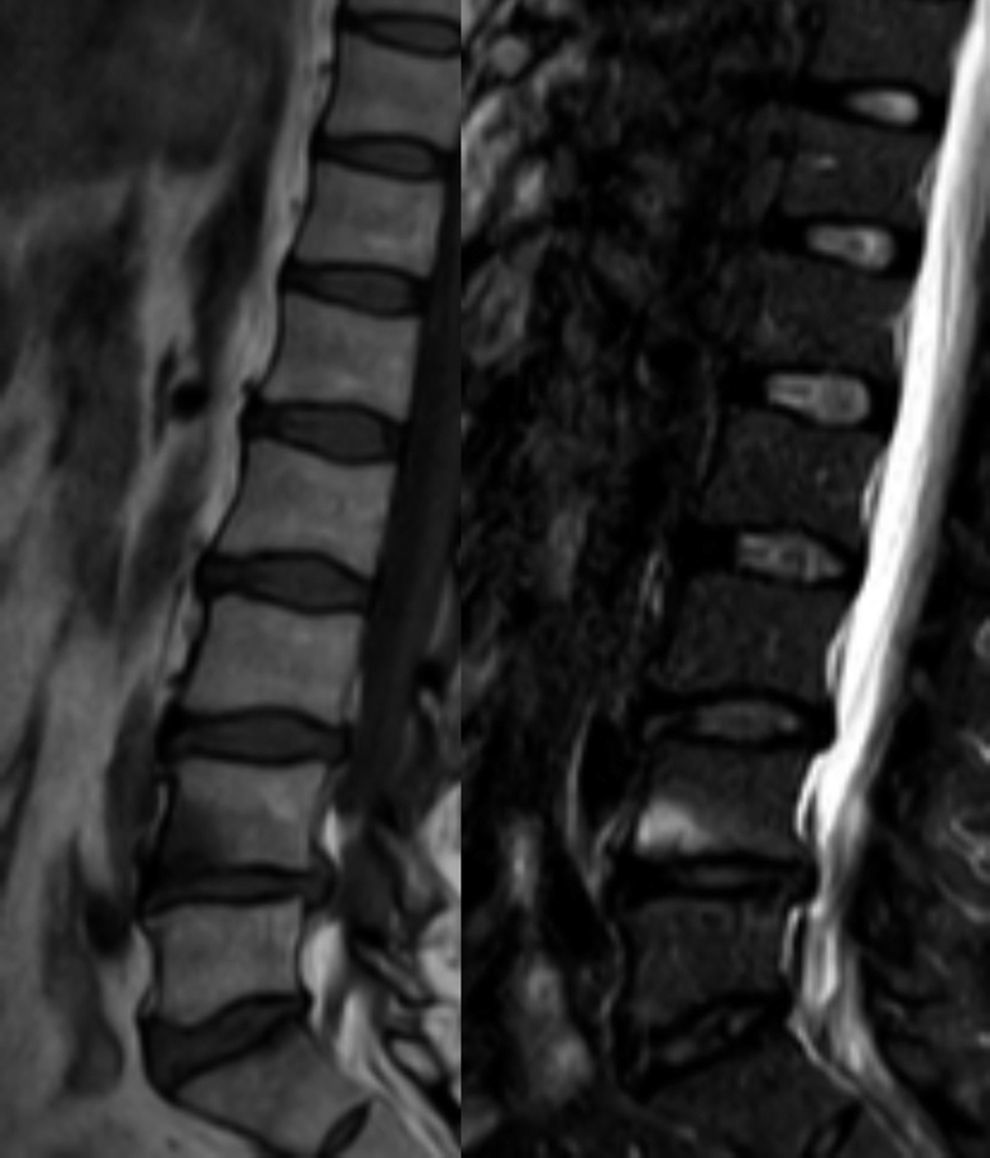
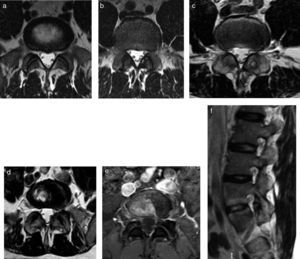
Lesión de ModicLa degeneración de plataformas vertebrales con cambios inflamatorios (Modic I en el caso de edema óseo, Modic II en el caso de degeneración grasa de la médula ósea o Modic III en el caso de esclerosis) puede ser indistinguible de una lesión de Andersson, sin embargo, esta última suele asociarse con otros hallazgos de espondiloartropatías (fig. 14). De todas formas, muchas veces no están presentes estos signos y se debe recurrir a la clínica y laboratorio.
Espondilodiscitis infecciosaDiferenciarla de una lesión de Andersson es dificultoso; generalmente el compromiso infeccioso se extiende a partes blandas, con realce circunferencial del tejido adyacente, anterior al cuerpo vertebral, colecciones y disrupción del borde entre el disco intervertebral y el cuerpo vertebral5.
SeguimientoSe han formulado métodos para monitorizar lesiones agudas y crónicas de esta patología con base en hallazgos en RM, tanto en articulaciones sacroilíacas como en columna. Las más conocidas son: el Spondyloarthritis Research Consortium of Canada MRI index for assessment of spinal inflammation in ankylosing spondylitis, el ankylosing spondylitis spine MRI score, y el método de Berlín. El más usado por poseer mayor congruencia inter-observador es el primero de los 3. El efecto de los anti-TNF alfa es conocido sobre los cambios inflamatorios de la columna después de la sexta semana de tratamiento23.
ConclusionesLa EA se caracteriza por típicas manifestaciones en RM, sin embargo, estas no son específicas y pueden verse en múltiples otras patologías de columna. Es de utilidad tener en cuenta que los cambios inflamatorios de la columna en patologías inflamatorias no ocurren de forma aislada y están asociados en su mayoría a afección de articulaciones sacroilíacas, teniendo características imagenológicas clave en sitios específicos y una evolución determinada en el tiempo.
En pacientes con historia de dolor referido a la columna vertebral inespecífico que son evaluados con imágenes es importante clasificar correctamente los hallazgos, para iniciar otros test diagnósticos correspondientes.
El seguimiento imagenológico de los cambios inflamatorios provee al reumatólogo una medida objetiva de la eficacia del tratamiento24.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.