Introducción
La arteria cerebelosa posterior inferior (PICA) es la principal rama de la arteria vertebral que irriga gran parte del bulbo raquídeo y la porción inferior de los hemisferios cerebelosos. Un infarto en esta zona puede provocar el inicio del síndrome de Wallenberg. El infarto se produce en la médula y el cerebelo. La médula controla funciones tan importantes como la deglución, la articulación del habla, el gusto, la respiración, la fuerza y la sensibilidad. El cerebelo es importante para la coordinación motora. El suministro de sangre a estas zonas se produce a través de las arterias vertebrales y de la PICA.
El síndrome de Wallenberg es un conjunto de síntomas ocasionados por la oclusión de la arteria cerebelosa posterior, lo que ocasiona una serie de alteraciones sensoriales y simpáticas. La enfermedad se inicia con la aparición de un vértigo súbito, seguido por náuseas, vómitos, ataxia ipsolateral, hipertonicidad muscular y otros signos cerebelosos, como el síndrome de Horner, que provoca ptosis, anhidrosis, hundimiento del globo ocular y/o midriasis. Los pacientes también pueden presentar dificultad para deglutir. En general, afecta a personas mayores de 40 años de edad. Normalmente se debe a factores de riesgo vascular como la hipertensión, cardiopatías, colesterol elevado y diabetes mellitus. El síndrome de Wallenberg también puede ocurrir en personas más jóvenes, pero las causas subyacentes son diferentes.
Este síndrome es poco frecuente, por lo que hay pocos estudios al respecto y escasos resultados.
Su tratamiento es principalmente sintomático, ya que el calibre de la arteria afectada no permite una desobstrucción mecánica. El objetivo del tratamiento es aliviar los síntomas y la prevención de las posibles complicaciones y recurrencias, iniciando así la fase de prevención secundaria.
Son de gran importancia tanto el diagnóstico como el tratamiento precoz, así como el ingreso en unidades de ictus especializadas para el control y la vigilancia de este tipo de pacientes, con personal de enfermería especializado, ya que reducen en gran medida las posibles complicaciones que se puedan presentar.
Desarrollo
Se presenta el caso clínico de un paciente varón de 67 años, con antecedentes personales de diabetes mellitus en tratamiento con antibióticos orales, síndrome depresivo, enolismo habitual y ex fumador, que el día 30 de abril de 2009, y de manera súbita, presenta un cuadro de intenso mareo, desviación de la comisura bucal, alteración en la articulación del habla, dismetría moderada, síndrome de Horner izquierdo incompleto y signo de Babinski derecho, por lo que acude al servicio de urgencias del Hospital Josep Trueta de Girona.
Se le realizan las siguientes pruebas complementarias: tomografía computarizada craneal, analítica general, electrocardiograma, radiografía de tórax y Doppler transcraneal y subaórtico, mediante las cuales se objetiva una lesión isquémica en la PICA. Se procede al ingreso en la unidad de ictus y se inician los cuidados enfermeros basados en el protocolo de cuidados de enfermería de esta unidad.
En el momento del ingreso el paciente mantenía las constantes vitales dentro de la normalidad, excepto la saturación de oxígeno, que era inferior a 90 %, por lo que requirió la administración de oxígeno. Neurológicamente, estaba consciente, orientado, presentaba paresia facial central derecha, alteración de la articulación del habla, dismetría moderada de las extremidades superiores, inestabilidad en la marcha y disfagia total a líquidos, con una puntuación de 9/10 en la Escala Canadiense.
En la valoración inicial por parte de enfermería se observaron las siguientes necesidades alteradas:
Respiración y oxigenación: manifestado por un patrón respiratorio ineficaz con saturaciones de oxígeno inferiores al 90 % y limpieza ineficaz de las vías aéreas con abundantes secreciones purulentas.
Necesidad de alimentación: presencia de náuseas y vómitos y deterioro de la deglución manifestado por disfagia total a líquidos.
Eliminación: modificación del patrón de eliminación por cambios en los hábitos intestinales (estreñimiento).
Movilización: se observó inestabilidad en la marcha y precisaba ayuda en la deambulación.
Reposo/sueño: manifestado por una alteración del patrón sueño-vigilia.
Seguridad: presencia de dolor, temor y ansiedad.
Plan de cuidados
Tras la valoración inicial por parte de enfermería se procedió a la planificación de los objetivos para realizar las actividades acordes con las necesidades alteradas.
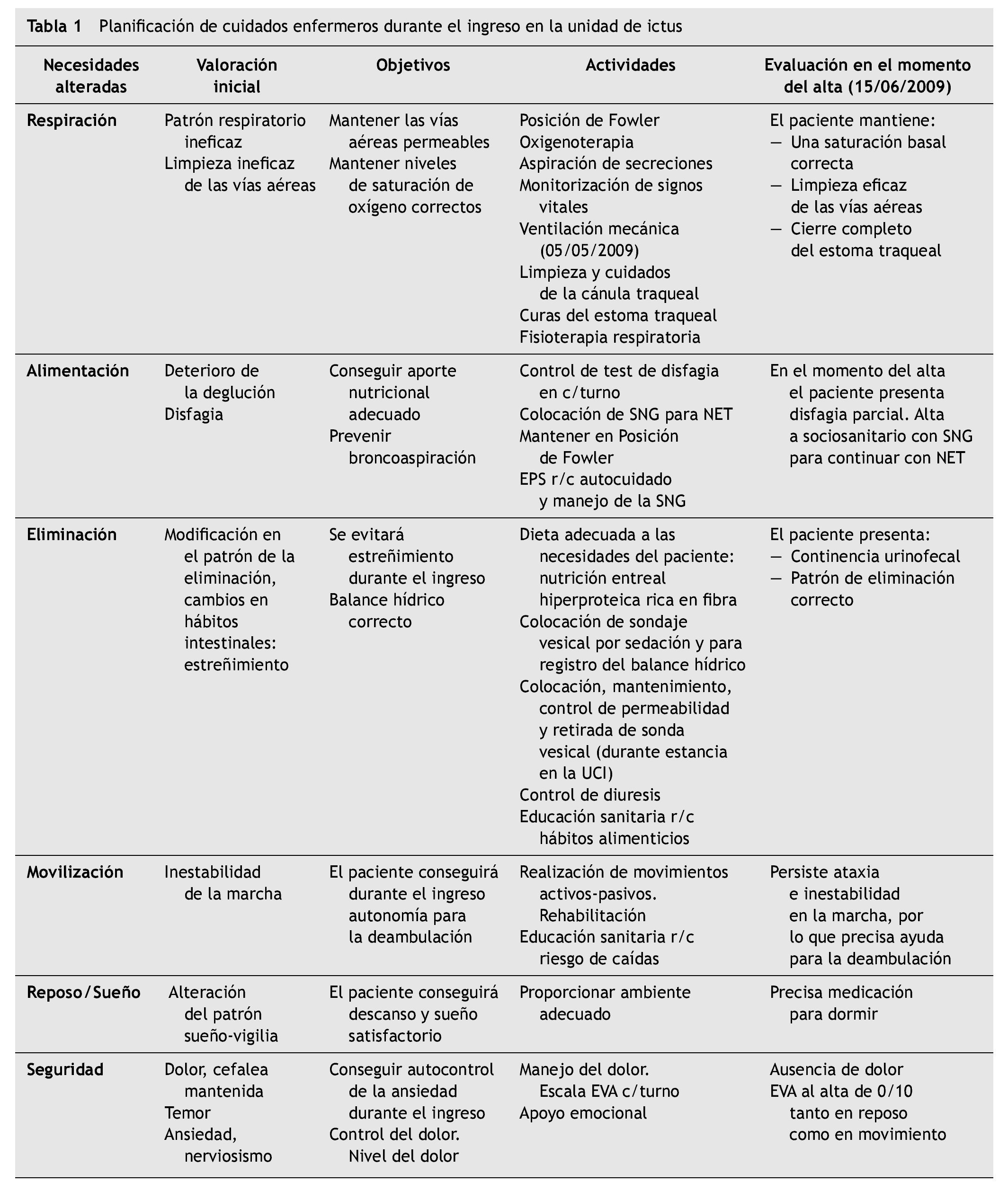
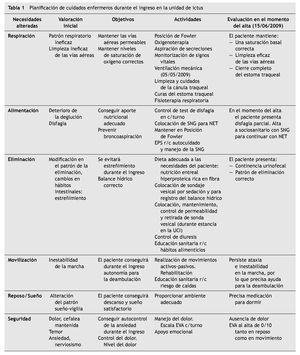
En la tabla 1 se recogen la planificación de cuidados enfermeros durante el ingreso en la unidad de ictus.
Por parte del equipo de enfermería fue necesaria una exhaustiva atención en cuanto al registro de los signos vitales y signos de alarma para poder evitar posibles complicaciones, principalmente la disfagia, que podría desencadenar una broncoaspiración, con el consiguiente empeoramiento respiratorio. Para ello fue imprescindible realizar el test de disfagia en el momento del ingreso, en la valoración inicial y en los sucesivos turnos de trabajo.
Durante la hospitalización el paciente experimentó un empeoramiento respiratorio progresivo, con desaturaciones de oxígeno inferiores al 75 %, probablemente debido a una broncoaspiración por los vómitos que continuamente presentaba. Debido a la dificultad respiratoria aguda, requirió el traslado a la unidad de cuidados intensivos (UCI) del mismo hospital, donde se le practicó una intubación orotraqueal para ventilación mecánica y se le realizó una traqueostomía posterior.
Una vez estabilizado hemodinámicamente (25 días de estancia en la UCI) volvió a ser ingresado en la unidad especializada de ictus para control neurológico y evolución clínica. En el segundo ingreso en la unidad de ictus el paciente estaba consciente, orientado, no presentaba alteración del habla ni déficits motores, aunque mantenía paresia facial. Presentaba disfagia total a líquidos, por lo que requería nutrición enteral por sonda nasogástrica. Precisaba oxigenoterapia por la traqueostomía para mantener saturaciones de oxígeno correctas y necesitaba aspiración de secreciones por abundante mucosidad. También mantenía una inestabilidad en la marcha.
La evolución del paciente en este segundo ingreso fue estable, el patrón respiratorio iba mejorando y mantenía una buena oxigenación, por lo que se procedió a la retirada de la cánula traqueal y el cierre del estoma.
En el momento del alta el paciente fue remitido a un centro sociosanitario para terminar el proceso terapéutico, ya que presentaba las necesidades de alimentación y de movilización alteradas. Fue dado de alta con sonda nasogástrica con nutrición enteral por disfagia parcial a líquidos y necesitaba ayuda para la deambulación.
Tras un período de 6 meses en el centro sociosanitario se cita al paciente a la consulta de neurología, donde se observa una mejoría en su déficit neurológico (obtiene la máxima puntuación en la Escala Canadiense: 10/10). Según la escala de discapacidad funcional, obtiene un puntuación de 3 en la escala de Ranking modificada. El índice de Barthel para el pronóstico funcional del paciente es del 95 %, y precisa ayuda en el baño y para las actividades relacionadas con la higiene.
Persiste la disfagia parcial a líquidos, pero mantiene la alimentación por vía oral y no precisa sonda nasogástrica. También mantiene la ataxia, y necesita ayuda para la deambulación.
DiscusiónEl síndrome de Wallenberg requiere una valoración constante por parte del personal de enfermería especializado para poder detectar una de las complicaciones más importantes de esta patología: la disfagia, que puede desencadenar problemas respiratorios graves, como la broncoaspiración. Debe realizarse el test de disfagia en cada turno y así constatar un control estricto de las posibles complicaciones.
En nuestro caso, cabe destacar que pese a todos los cuidados preventivos para evitar complicaciones, el paciente tuvo vómitos en varias ocasiones que desencadenaron una broncoaspiración, lo que empeoró su cuadro respiratorio y tuvo que ingresar en la UCI.
La zona cerebral afectada en este síndrome es la arteria cerebelosa posterior, en el cerebelo, donde se controlan funciones tan importantes como la respiración. Por ello, es precisa la monitorización de las constantes vitales de estos pacientes para un continuo control de saturaciones de oxígeno y poder así detectar lo antes posible un fallo neurológico a este nivel.
Conclusiones
El síndrome de Wallenberg es una patología neurológica poco conocida por su escasa frecuencia y no por ello se le debe restar importancia. La prevención de complicaciones y recurrencias es fundamental para un buen manejo de la enfermedad. Esto se consigue en gran medida con una adecuada valoración, unida a una buena planificación de los cuidados. Por ello es importante que el personal de enfermería conozca esta patología y las complicaciones más frecuentes.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
*Autor para correspondencia.
Correo electrónico:psanchezcamacho.girona.ics@gencat.cat (P. Sánchez-Camacho-Maroto)
Recibido el 17 de septiembre de 2010;
aceptado el 2 de octubre de 2010
Bibliografía
Bogousslavsky J, Caplan L. Medular de infartos y hemorragias. Cap. 41. Nueva York, NY: Cambridge University Press; 2001.
Bradley WG, Daroff RB, Fenichel FM, Jankovic J. Neurology in Clinical Practice. Principles of Diagnosis and management. http://bvs.sld.cu/revistas/med/vol39_4_00/med06400.htm [consultado: 01/10/09].
Martínez-Vila E, Riverol Fernández M, Irimia Sieira P. Departamento de Neurología y Neurocirugía. Clínica Universitaria. Facultad de Medicina. Universidad de Navarra. Síndrome Vestibular Central.
Mumenthaler M, Mattle H, Taub E. Fundamental of Neurology. Thieme; 2006.
Parker JN, Parker PN. The Official Patient's Sourcebook on Wallenberg's Syndrome: A Revised and Updated Directory for the Internet Age. San Diego, CA: ICON Health Publications; 2002.
Roldán-Valadez E, Juárez-Jiménez H, Corona-Cedillo E, Martínez-Lópeza M. Unidades de Resonancia Magnética y de Neurología, Fundación Clínica Médica Sur, México, D.F., México. La enfermedad oclusiva vertebrobasilar.Síndrome de Wallenberg [consultado: 01/10/09]. Disponible en: http://escuela.med.puc.cl/paginas/Cursos/primero/neuroanatomia/CasosNeuro/1988/CASO1/ sndrome.htm