Para el manejo de los trastornos temporomandibulares y del bruxismo de sueño (BS) se ha recurrido durante años a los dispositivos oclusales rígidos superiores (DORS). Estos dispositivos podrían modificar la posición de la mandíbula induciendo una posición más posterior de la lengua y del hueso hioides, comprometiendo la permeabilidad de la vía aérea superior y agravando los trastornos respiratorios del sueño. Este trabajo tiene como objetivo evaluar el cambio de las dimensiones lineales y de área de la luz de la vía aérea faríngea en pacientes diagnosticados con BS que estén usando un DORS, mediante una telerradiografía lateral.
MetodologíaSe reclutaron 20 pacientes del Hospital de Carabineros, de ambos sexos, diagnosticados con BS probable manejados con un DORS, a los cuales se les tomó una telerradiografía lateral sin DORS y otra con DORS sin modificar la postura para evitar distorsiones por posición craneocervical. Se analizó el área y profundidad faríngea por medio de cefalometría para medir el espacio faríngeo.
ResultadosSe observaron diferencias estadísticamente significativas en la disminución del área de la orofaringe (promedio: 41,2mm2, p=0,035) y la profundidad al nivel del gonion (promedio: 0,38mm, p=0,019) y la úvula (promedio: 1,38mm, p=0,009). No se encontró correlación entre el aumento de la dimensión vertical y las diferencias dimensionales.
ConclusiónBajo las condiciones de este estudio el uso de un DORS produce una tendencia a la disminución del área y profundidad orofaríngea.
The use of the superior rigid occlusal splint (SROS) has been used to management temporomandibular disorders and sleep bruxism for many years. These SROS could change the mandibular position leading to a more posterior position of the tongue and hyoids bone, and compromising the upper airway flow permeability and make sleep-breathing disorders worse. The aim of this study is to evaluate the linear and area changes of lumen in patients with sleep bruxism who are using a SROS, measured by lateral teleradiograph.
MethodologyThe study included 20 patients, of both sexes, from the Hospital de Carabineros, Chile, who were diagnosed with probable sleep bruxism due to using and SROS. The cephalometric analysis was performed of the area and pharyngeal depth in order to measure the pharyngeal space, by obtaining a lateral teleradiograph without SROS and a second teleradiograph using SROS, at the same time, to avoid dimensional variation due to possible craniocervical positional changes.
ResultsA statistical significance was found for oropharynx reduction (mean: 41.2 mm2, P=.035), for the gonion linear depth (mean: 0.38mm, P=.019), and at uvula level (mean: 1.83mm, P=.009). No correlations were found between the increasing vertical dimensions using SROS and pharyngeal spaces.
ConclusionThe using of a superior occlusal splint (SROS) could reduce the oropharyngeal depth and space.
Por más de 100 años los odontólogos han recurrido a los dispositivos oclusales rígidos superiores (DORS) de acrílico para el manejo conservador de trastornos temporomandibulares y bruxismo del sueño1,2.
Existe una extensa literatura científica sobre el uso de DORS en odontología. Sin embargo, su mecanismo de acción sigue siendo controvertido. Existe consenso en que tiene como objetivo principal prevenir las consecuencias dañinas del bruxismo y de las cargas nocivas a nivel del sistema estomatognático, especialmente a nivel dentooclusal. Además, se indican para deprogramar la neuromusculatura, modificar el input sensorial, reducir la actividad electromiográfica (EMG) de los músculos elevadores mandibulares y cervicales3, disminuir la hiperactividad y el dolor muscular, lograr la estabilidad oclusal y mejorar la relación estructural de la articulación temporomandibular4–8. Por otro lado, hay pocos reportes sobre los efectos adversos del uso de los DORS en los pacientes. La mayoría señala que se producen cuando estos son usados por tiempo completo en la boca, es decir, durante 24h diarias, los 7 días a la semana y que los posibles efectos adversos que se producen cuando son usados por tiempo parcial son considerados menores1. Sin embargo, el DORS, al aumentar la dimensión vertical oclusal (DVO) a una altura similar a la dimensión vertical de reposo mandibular (DVR) genera una rotación posterior mandibular y una disminución del espacio lingual, reduciendo el espacio de la vía aérea faríngea9–11. En este contexto, un aumento en la DVO producido por los dispositivos oclusales superiores en máxima intercuspidación o en relación céntrica, es decir, sin favorecer un avance mandibular, se asocia en pacientes diagnosticados de síndrome de apnea e hipoapnea obstructiva de sueño (SAHOS) a un riesgo agravante de la alteración respiratoria preexistente9,10. Sin embargo, con estos DORS la mandíbula tiene una mayor libertad de movimiento en oclusión, produciendo de este modo efectos diferenciales sobre la condición de SAHOS13.
La posición decúbito supina durante el sueño disminuye la permeabilidad de la vía aérea superior, tanto en pacientes normales como en aquellos pacientes diagnosticados de apnea del sueño. El uso de DORS pronuncia la posición posterior e inferior de la mandíbula, la posición posterior de la lengua y el hueso hioides, marcando aún más la disminución de la permeabilidad de la vía aérea y agravando los trastornos respiratorios durante el sueño12.
Además, durante la respiración el diafragma provoca una presión negativa al contraerse, permitiendo la entrada de aire a los pulmones, pero produciendo un colapso faríngeo. Esto se debe a que en el sueño hay un descenso del tono muscular, principalmente en el sueño de ondas lentas, mientras que en la fase de movimiento ocular rápido se observa atonía muscular, lo cual hace que esta fase sea la más proclive a los colapsos14,15. En la fase de movimiento ocular rápido se produce una desincronización entre los músculos de la inspiración, el diafragma y los músculos de la faringe, y por eso se produce una obstrucción. En los pacientes normales hay una leve obstrucción que no produce ninguna afección, ni ruidos, ni ronquidos16. Esta obstrucción puede verse aumentada a través de factores tales como las alteraciones craneofaciales (clase ii esqueletal)17 y el aumento del tejido adiposo en la zona del cuello o la utilización de un DORS durante la noche12,18.
Se ha observado que el 74% de los episodios de bruxismo de sueño ocurre en esta posición supina14, y que pacientes con bruxismo de sueño reportaron una alta frecuencia de desórdenes de sueño tales como ronquidos y SAHOS, considerando aquellos un factor de riesgo en el desarrollo de este síndrome14. También se ha registrado que existe un aumento en la amplitud respiratoria, es decir, un aumento en el esfuerzo respiratorio previo a un episodio de bruxismo de sueño19.
El presente estudio evalúa el posible efecto adverso que tendría el uso de un DORS sobre la luz de la vía aérea faríngea. Se seleccionaron pacientes adultos que hubieran sido diagnosticados clínicamente de bruxismo del sueño probable y que requirieran el uso de un DORS para su manejo terapéutico, midiendo cambios en el área, en las dimensiones lineales transversales anteroposteriores y la relación del aumento de la DVO con estos cambios, por medio de una telerradiografía lateral.
Materiales y métodosEl presente estudio corresponde a un estudio clínico descriptivo, correlacional, cuantitativo, transversal y ciego, para evaluar el efecto en la vía aérea faríngea del uso de un dispositivo oclusal superior en pacientes con bruxismo de sueño, medido en una telerradiografía lateral.
MuestraSe reclutaron 20 pacientes adultos de ambos sexos, diagnosticados con bruxismo de sueño, evaluados y tratados por un mismo especialista en la Clínica de Disfunción del Hospital de Carabineros. Una vez que fueron informados, voluntariamente accedieron a participar del estudio de forma libre y firmando el consentimiento informado respectivo, que fue revisado y aprobado por el comité de ética del mismo hospital. Los pacientes debieron reunir los criterios anamnésicos y clínicos de bruxismo de sueño, considerado como bruxismo probable según Lobbezoo et al. 201220.
Criterios de inclusiónLos pacientes seleccionados fueron adultos, de ambos sexos, dentados totales o desdentados parciales solo clase iii de Kennedy según McCracken21, con articulación temporomandibular asintomática con presencia o ausencia de ruidos tipo clic y que reunieron los criterios anamnésicos y clínicos de bruxismo del sueño, considerado como bruxismo probable, bajo los siguientes criterios según Kato et al.14. Todos los pacientes debieron presentar el punto 1 de la anamnesis y el punto 1 del examen clínico obligatoriamente, pudiendo presentar o no el resto de las categorías (tabla 1).
Criterios anamnésicos y clínicos para diagnosticar bruxismo del sueño probable
| Criterios anamnésicos de BS | Criterios clínicos de BS |
|---|---|
| Un miembro de la familia o pareja debe reportar rechinamiento de los dientes durante el sueño al menos durante 3 noches a la semana, por al menos 3 meses anteriores al examen | Presentar clínicamente facetas de desgaste en las piezas dentarias, coincidentes |
| Reportar incomodidad masticatoria muscular, fatiga o rigidez mandibular durante las mañanas, o cefalea tipo tensional con sensibilidad en la región temporal. | Hipertrofia muscular en el músculo masetero |
| Hipersensibilidad dentaria por las mañanas | Ruidos tipo clic al nivel de las articulaciones temporomandibulares |
| Indentaciones dentarias en el borde lingual |
Se excluyeron de la muestra aquellos pacientes diagnosticados con SAHOS, que presentaban enfermedades degenerativas al nivel de la articulación temporomandibular, que fueran desdentados totales o parciales clase i, ii y iv de Kennedy20 y/o que portaban prótesis removible o implantosoportada. Se excluyeron además los pacientes que estaban tomando medicamentos del tipo relajantes musculares, hipnóticos y/o sedantes, mujeres embarazadas o con sospecha de estarlo debido al riesgo de la exposición a rayos X y pacientes con historia de cáncer.
Descripción del métodoConfección del dispositivo oclusal superiorEn la especialidad de disfunción de la Clínica Odontológica del Hospital de Carabineros de Chile, se confeccionaron dispositivos oclusales rígidos superiores, realizando el tratamiento por el mismo operador y con el mismo laboratorio dental.
Una vez entregado el dispositivo al paciente con las indicaciones de uso e higiene por escrito, se controló posteriormente el dispositivo clínicamente pasado un mes de uso regular del mismo. Luego, el paciente fue enviado al servicio de radiología del mismo hospital para ser sometido a las tomas radiográficas. La primera telerradiografía lateral se tomó sin DORS y la segunda con DORS, en el mismo momento de las tomas radiográficas, manteniendo una posición de cabeza estandarizada por medio del plano sagital del paciente, paralelo al plano de la película y perpendicular al rayo central, estabilizando la cabeza por medio del cefalostato y orientando el plano de Frankfort paralelo al suelo y en máxima intercuspidación dentaria. El equipo que se utilizó para la toma radiográfica fue SIRONA XG D5/CEPH, año 2008, y las imágenes fueron procesadas en el software SIDEXIS.
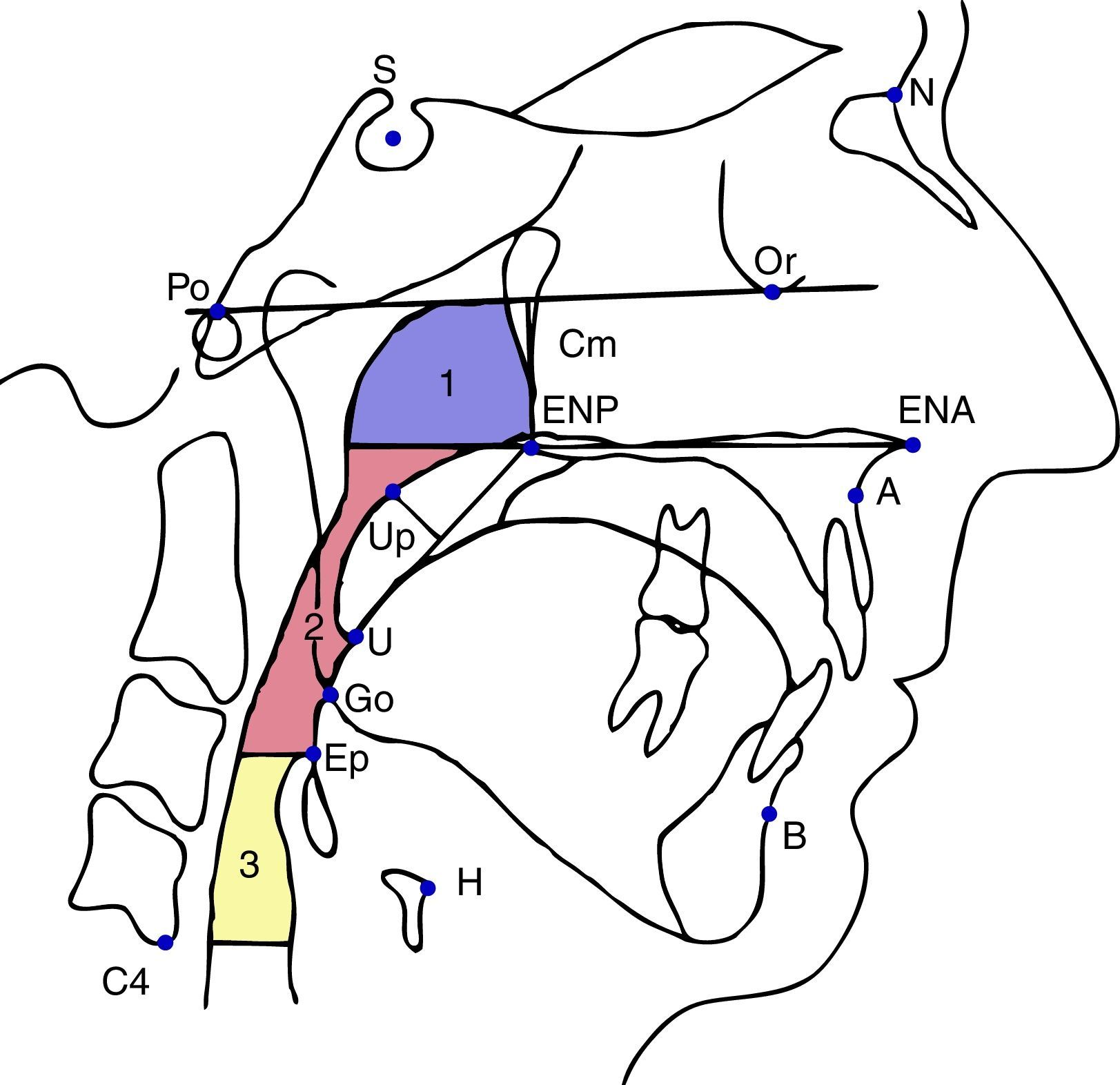
Análisis radiográficoLos análisis métricos los realizó un investigador distinto al odontólogo tratante, utilizando el programa Image-J para el manejo de imágenes digitales. Con dicho programa se realizó en una primera instancia el análisis cefalométrico de las radiografías sin DORS, tomando como parámetros para determinar la clase esqueletal los ángulos SNB, SNA, ANB, Frankfort/NA, Frankfort/Na-Pg y la convexidad del maxilar. Luego, en ambas radiografías se midió la altura facial anterior (medida entre los puntos N-B) para determinar el aumento de la DVO con el DORS. Además, se midió en ambas radiografías (sin y con DORS) el área de la vía aérea faríngea total, nasofaringe, orofaringe e hipofaringe. Se dibujó el contorno anteroposterior de la faringe teniendo como límite superior y anterior la línea Cm (cornete medio) y el inferior una paralela al plano palatino pasando por el punto C4. Posteriormente, se delimitaron los distintos segmentos de la faringe teniendo como límite inferior la proyección posterior del plano palatino, continuando con la orofaringe, desde ese punto hasta una línea paralela al plano palatino que intersecta el borde superior de la epiglotis, para finalizar en la hipofaringe hasta la línea paralela al plano palatino que pasa por el punto C422. Para el área total faríngea se sumaron las 3 áreas seccionadas nasofaringe, orofaringe e hipofaringe (fig. 1). También se midió la profundidad faríngea por medio de líneas paralelas al plano palatino (ENA-ENP), pasando por los puntos ENP, Up, U, Go, Ep y C4 (fig. 2). Finalmente, los datos recolectados fueron analizados por investigadores distintos al operador clínico y de imágenes, para asegurar el ciego en la investigación.
Los resultados se analizarán usando el test de Shapiro-Wilk para determinar la normalidad de las variables, y luego el test «t» de Student para muestras pareadas, comparando las telerradiografías sin y con DORS en un mismo paciente. Posteriormente, se agruparon los resultados entre hombres/mujeres, edad y clase esqueletal. Luego, con el test de Shapiro-Wilk se determinó la normalidad de las muestras utilizando el test «t» de Student para muestras simples en las variables de distribución normal y el test de Mann Whitney para muestras simples sin distribución normal. Para el análisis de las muestras por clase esqueletal se utilizó el test ANOVA. Finalmente, los datos fueron ordenados de menor a mayor según el aumento de la DVO, buscando la correlación de las variables métricas; para ello se utilizó el test r de Pearson.
ResultadosDescripción de la muestraLa muestra quedó conformada por 20 pacientes, de los cuales 9 (45%) eran hombres y 11 (55%) mujeres. Del total de la muestra 9 (45%) de ellos eran menores de 40 años de edad y 11 (55%) mayores de 40 años de edad. Además la muestra se caracterizó por clase esqueletal de los pacientes, de los cuales 6 (30%) eran clase i, 11 (55%) clase ii y 3 (15%) clase iii.
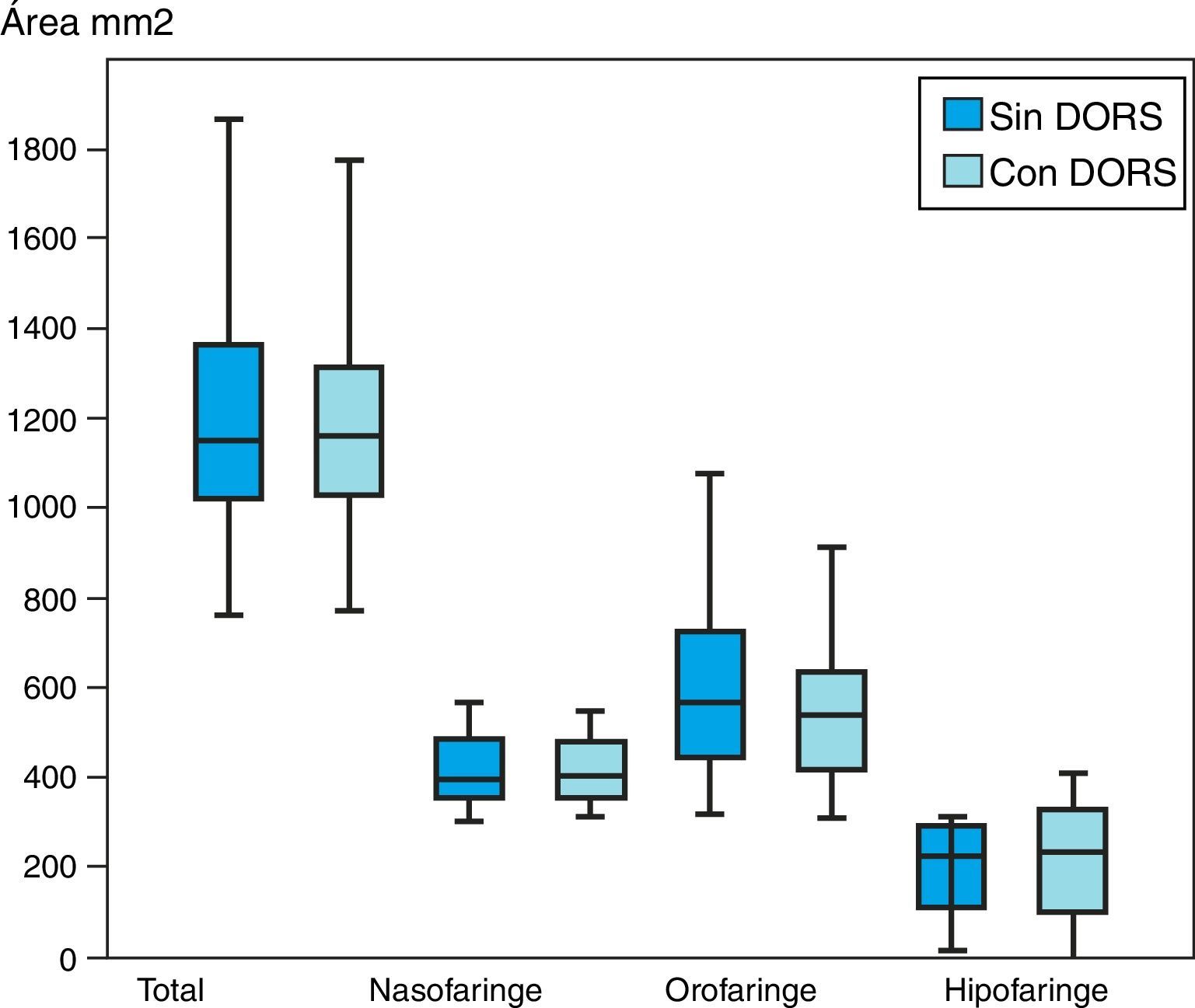
Se midió el área de la vía aérea faríngea segmentada en nasofaringe, orofaringe e hipofaringe, se observó una disminución del área con el uso del DORS en el total de la faringe (promedio: 27,88mm2) y orofaringe (promedio: 41,2mm2), encontrando un valor de p significativo en la disminución de la orofaringe (p=0,035) (fig. 3).
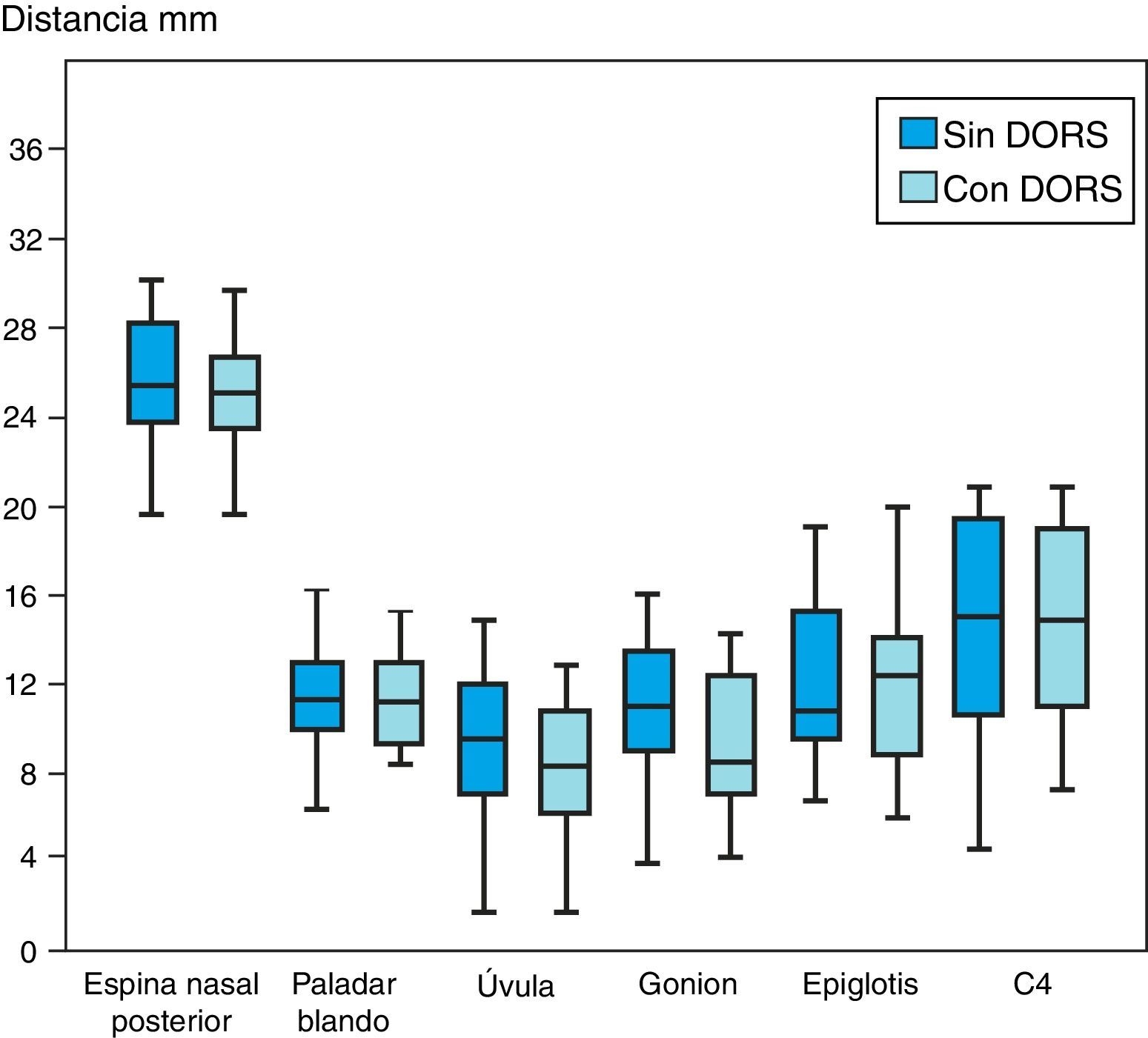
Se midió la distancia anteroposterior de la vía aérea faríngea a la altura de la espina nasal posterior, paladar blando, úvula, gonion, epiglotis y C4. Se encontró una disminución de la profundidad faríngea en la úvula (promedio: 1,32mm), gonion (promedio: 1,39mm) y epiglotis (promedio: 0,34mm), encontrando un valor de p significativo en las mediciones en la úvula (p=0,009) y gonion (p=0,19) (fig. 4).
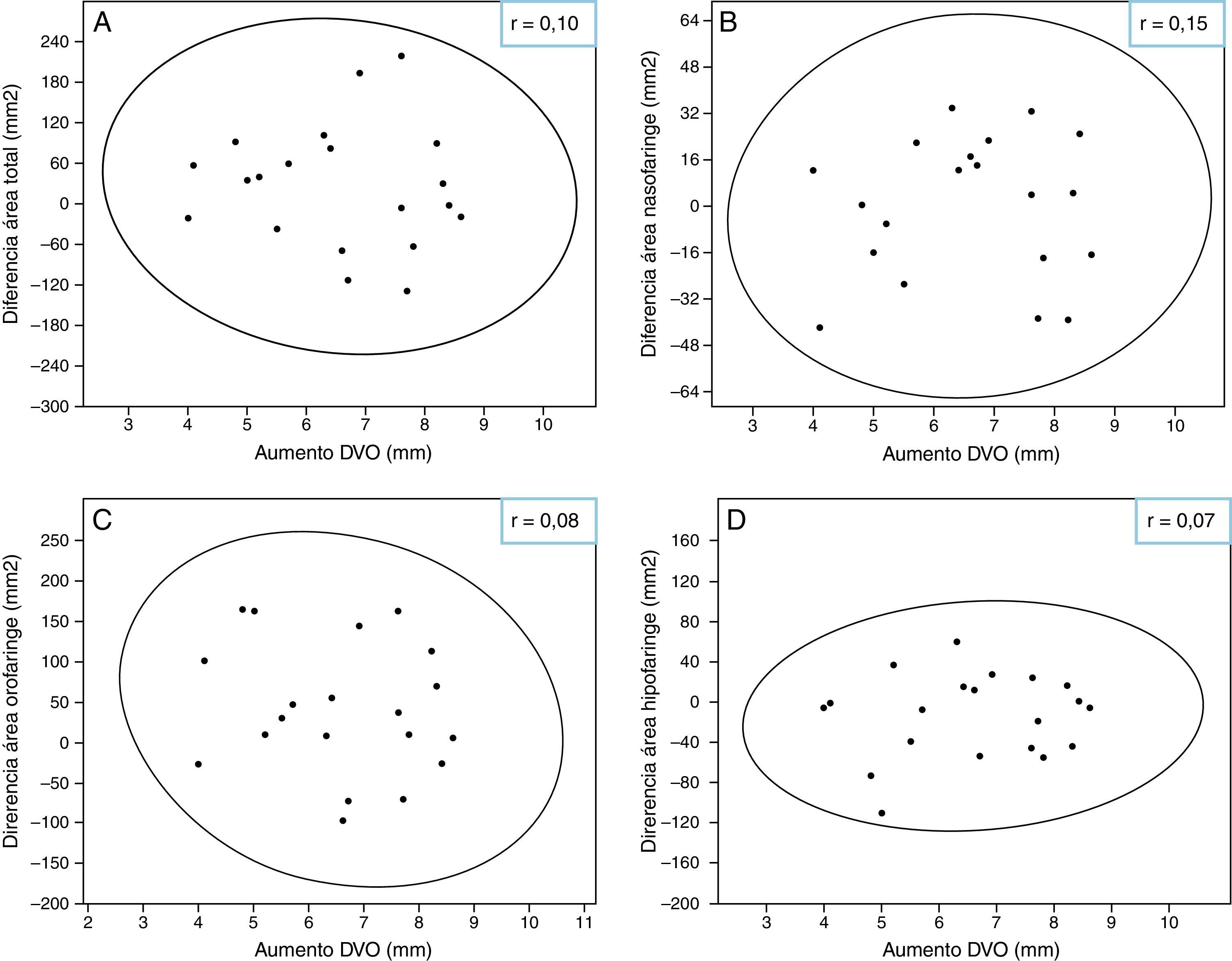
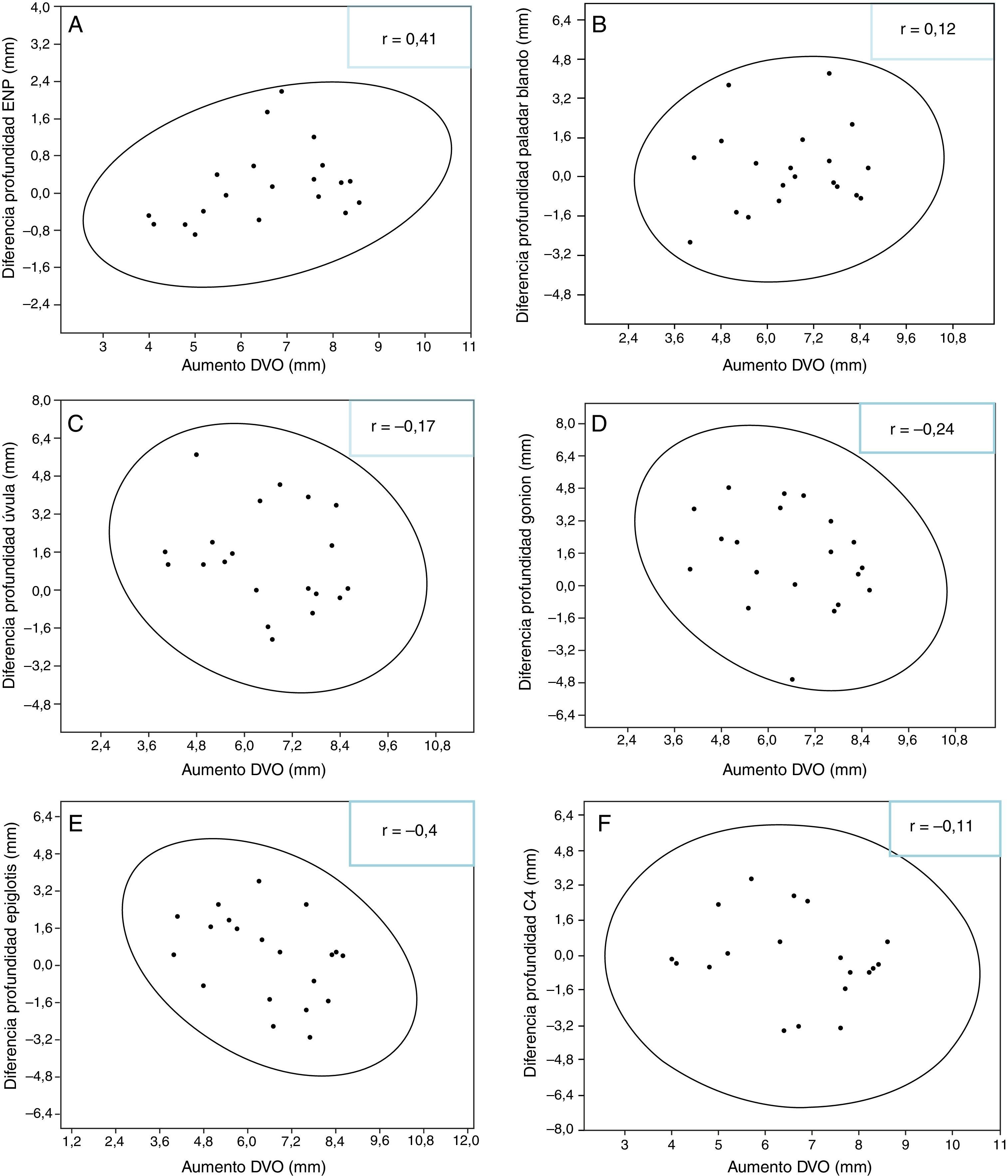
Se comparó el aumento de la DVO con las diferencias de área con el uso del DORS. No se encontró correlación entre el aumento de la DVO y la diferencia de área (fig. 5). Se comparó el aumento de la DVO con las diferencias de la profundidad de la faringe. No se encontró correlación entre el aumento de la DVO y la diferencia de profundidad (fig. 6).
Correlación entre aumento de DVO y cambios en la profundidad faríngea. A. DVO y profundidad en la espina nasal posterior. B. DVO y profundidad en el paladar blando. C. DVO y profundidad en la úvula. D. DVO y profundidad en el gonion. E. DVO y profundidad en la epiglotis. F. DVO y profundidad en C4.
En el presente estudio se midió el área faríngea total y seccionada en orofaringe, nasofaringe e hipofaringe, además de la profundidad faríngea medida en 6 distintos puntos de la faringe. Estas mediciones se realizaron en una telerradiografía lateral comparando el área y la profundidad faríngeas, sin y con el uso de un DORS.
La distribución de las muestras fue equitativa entre hombres y mujeres. Cabe destacar que el 55% de los pacientes de la muestra correspondían a la clase esqueletal tipo ii. Bajo estos parámetros se quiso evaluar si existía una correlación entre género, edad o clase esqueletal con las disminuciones de la vía aérea faríngea al utilizar un DORS, sin embargo no se encontró ninguna correlación estadísticamente significativa.
En las mediciones del área faríngea solo la orofaringe mostró una disminución estadísticamente significativa comparando las radiografías con y sin la utilización de un DORS (p=0,035), lo que indica el cambio altamente específico que puede generar el uso de un DORS, pues el área total faríngea no mostró diferencias estadísticas significativas (p=0,18).
Respecto a las mediciones de profundidad faríngea, de los 6 puntos medidos solo se encontró una disminución estadísticamente significativa en aquellas mediciones que pasaban por el punto gonion y úvula (p=0,019 y p=0,009, respectivamente). Sin embargo, se pudo observar una tendencia a la disminución de la profundidad en el total de la orofaringe, no así en la nasofaringe e hipofaringe. Esta disminución estadísticamente significativa se podría atribuir a que la lengua es desplazada posterior e inferiormente al utilizar un dispositivo oclusal superior debido al volumen que este ocupa, perdiendo su contacto a nivel anterior en la papila palatina y lateral en las caras palatinas de los molares superiores, debido a que este espacio se encuentra ocupado por el área palatina de retención del dispositivo.
Magdaleno y Ginestal en 2010 señalaron que los dispositivos oclusales podrían alterar la posición mandibular, del paladar blando, del hioides y por lo tanto de la lengua, los cuales pueden provocar una disminución del volumen de la vía aérea superior, favoreciendo los episodios de apnea e hipoapnea obstructiva del sueño1. Gagnon et al., en un estudio de 2004, señalan que el uso de dispositivos oclusales en pacientes diagnosticados con SAHOS, medidos mediante polisomnografías, agravan la alteración respiratoria. Sin embargo, esto fue observado solo en 10 pacientes, por lo tanto se requieren más estudios al respecto12.
Previamente, en 1997, Hang et al. estudian un grupo de adultos sanos comparando 2 tipos de dispositivos oclusales superiores, el primero produce un avance mandibular y el otro —considerado placebo— era de superficie oclusal lisa. El primer dispositivo estudiado muestra una mejora del 90% en el índice de disturbios respiratorios y un 70% de mejoría en la escala de somnolencia de Epworth (ESE), pero con el segundo dispositivo los resultados son diferentes, mostrando un 75% de aumento en el índice de disturbios respiratorios y cambios modestos en la escala de somnolencia Epworth23.
Debido a lo anterior, es necesario tener la precaución de evaluar y pesquisar la presencia de SAHOS en los pacientes para evitar que la indicación de un DORS para el tratamiento de bruxismo de sueño pudiera agravar el trastorno respiratorio de base. Por lo tanto, es importante evaluar si el paciente tiene roncopatía y si esta se agrava con el uso del DORS. En esos casos es importante la evaluación neurológica para determinar si existe resistencia respiratoria de la vía aérea superior y diagnosticar la severidad del posible SAHOS como leve, moderado o severo. Tan importante como el análisis neurológico es la evaluación por parte del otorrino de la nasofaringe y la orofaringe, porque los exámenes de los cornetes hipertróficos, de la desviación del tabique nasal, del flujo de aire nasal expulsado, del tamaño de la úvula, del estado de las amígdalas, de los pilares faríngeos y el largo del paladar blando son de relevancia a la hora de tomar decisiones terapéuticas.
Referente al aumento de la DVO, que implica el uso de un DORS, no se observó una correlación aparente entre la magnitud del cambio en la DVO por el uso del DORS y la disminución de la vía aérea faríngea, ya sea en área como en la profundidad. Sin embargo, Nikolopoulou et al., en 2011, señalaron que al utilizar un dispositivo oclusal para el tratamiento del bruxismo se aumenta la DVO a una altura similar a la dimensión vertical de reposo mandibular, generando una rotación posterior mandibular y una disminución del espacio lingual9. En 1996 Meurice et al. señalan que la colapsabilidad de la vía aérea superior aumenta cuando los pacientes tienen la boca abierta durante el sueño; sin embargo, dicho estudio fue hecho con una muestra muy pequeña, de solo 6 pacientes24. Hiyama et al., en el año 2000, estudian los cambios en la vía aérea superior en posición supina durante el sueño en 20 sujetos sanos. Mediante mediciones cefalométricas observan una significativa disminución en las dimensiones de todas las áreas de la vía aérea en esta posición, sin mayores cambios estructurales25. Sin embargo, todos estos estudios fueron hechos con muestras pequeñas y se requieren más estudios con muestras que sean más representativas de la población.
Existe falta de evidencia comparable al respecto de los cambios de permeabilidad de la vía aérea, ya que si bien los estudios mencionados relatan una disminución de la permeabilidad, estos fueron realizados en pacientes que presentaban SAHOS como enfermedad de base y fueron medidos por medio de polisomnografía. En cambio, el presente estudio se realizó con pacientes diagnosticados de bruxismo probable, en quienes estaba indicado el uso de un DORS para el manejo del bruxismo de sueño. La dimensión de la vía aérea fue medida mediante una telerradiografía lateral, con el propósito de observar si el DORS produce cambios posicionales que comprometieran el volumen de la vía aérea superior. Las telerradiografías fueron tomadas en posición vertical orientando el plano de Frankfort paralelo al suelo y en máxima intercuspidación dentaria, la cual de ninguna manera se asemeja a las posiciones adoptadas durante el sueño. Además, en posición supina y durante el sueño la lengua adopta una posición más posterior por efecto de la gravedad y la relajación muscular, por lo cual si este tipo de mediciones se realizaran bajo las condiciones del sueño, es probable que la disminución de la profundidad faríngea fuera aún más pronunciada.
En este estudio no se realizaron comparaciones entre el volumen de la región palatina utilizada por el DORS y el área disminuida en la orofaringe. En consecuencia, los autores sugerimos nuevas investigaciones que puedan correlacionar ambas variables.
ConclusionesBajo las condiciones de este estudio, realizado mediante telerradiografías laterales, tomadas en posición determinada por el equipo radiográfico, se puede concluir:
- 1.
El uso de un dispositivo oclusal rígido superior como tratamiento del bruxismo del sueño produce una tendencia a la disminución en las dimensiones del área orofaríngea.
- 2.
El uso de un DORS genera una tendencia a la disminución en las mediciones lineales de la profundidad orofaríngea, en especial al nivel del gonion y la úvula.
- 3.
No existe una correlación aparente entre el aumento de la dimensión vertical oclusal por el uso de un DORS y las dimensiones del área y profundidad de la faringe.
Los autores declaran no tener ningún conflicto de intereses.