La terapia con implantes dentales tiene como objetivos la óseo-integración y la restitución de la función. Sin embargo, los clínicos se enfrentan a una alta demanda estética por parte de la sociedad, por lo que se requiere conseguir un resultado armónico entre los tejidos blandos, la restauración final y un equilibrio con la dentición remanente. Para cumplir con todos estos parámetros se necesitan grandes esfuerzos cuando el clínico planea una restauración implanto-soportada de diente único, con tejidos periodontales sanos, biotipo periodontal delgado y línea de sonrisa alta1.
El tratamiento con implante inmediato postextracción en la zona estética implica riesgos como la retracción gingival en la superficie vestibular y pérdida de estabilidad primaria2. Acerca de la retracción gingival, la mayoría de los estudios concluyen que esta es inevitable y varía entre 0,6mm-1,5mm. Small y Tarnow demostraron que el 50% de las retracciones gingivales ocurren un mes después, y el 90% 3 meses después, logrando estabilizarse a los 9 meses3. Estos resultados fueron confirmados posteriormente por Kan et al.; sin embargo, los resultados de su estudio sugieren que con implantes de diente único colocados y provisionalizados inmediatamente en la zona anterior puede lograrse una tasa de éxito favorable, adecuada respuesta de los tejidos periimplantares y resultados estéticos satisfactorios4. En estos casos se recomienda incrementar el espesor del tejido gingival por medio de procedimientos de aumento de tejido blando, con el fin de que el tejido gingival sea más resistente a la retracción gingival, especialmente cuando el clínico se enfrenta a un periodonto delgado, ya que es probable que ocurra sin el injerto de tejido blando5.
Si el implante está instalado en una posición tridimensional adecuada, junto con el aumento del tejido blando y la provisionalización inmediata, reduce el riesgo de retracción gingival en la superficie vestibular6–8.
La colocación de un implante dental inmediato postextracción en el sector anterior implica la presencia de un espacio entre el aspecto oclusal del implante y las paredes óseas. Para conseguir formación ósea en estos espacios, buscando asegurar el proceso de óseo-integración de toda la superficie del implante, se han utilizado sustitutos óseos, membranas, injertos óseos o combinaciones de los anteriores. No obstante, ningún método ha demostrado superioridad sobre los otros. En la actualidad no hay consenso sobre la utilidad del uso de injertos óseos, sustitutos óseos, sustancias precursoras de la osteogénesis y/o membranas junto con un implante inmediato posextracción, ya que no se puede afirmar que brinde mejores resultados que colocar el implante inmediato postextracción solamente9–11.
Para un paciente es deseable un procedimiento quirúrgico simplificado y la reducción de costos. Por lo tanto, es importante evaluar si realmente se puede lograr óseo-integración con las distintas estrategias de reconstrucción ósea10–12.
El gap entre el implante y el tejido óseo en un alvéolo postextracción puede cicatrizar con nuevo tejido óseo y resolución del defecto. Un defecto amplio y profundo en bucal y palatino se resuelve mediante nueva formación ósea en el interior del defecto, y reabsorción ósea del aspecto externo del reborde. La nueva formación ósea es el resultado de la maduración del coágulo en el defecto contenido entre el implante y las paredes óseas10–13.
Paolantino et al. realizaron una investigación en la que colocaron implantes tanto en sitios con hueso cicatrizado (control) como en sitios con alvéolos postextracción (experimental). En los sitios donde se instalaron implantes inmediatos postextracción dejaron un gap (≤2mm) entre la pared ósea vestibular y el implante, mientras en los sitios control el hueso cortical estaba en contacto directo con el implante. No se utilizaron ni membranas ni materiales de regeneración ósea en los sitios intervenidos. Las pruebas histológicas realizadas 12 meses después revelaron que el porcentaje de contacto implante-hueso en todas las muestras era alto, estando en un rango que oscilaba entre el 62% al 71%, y no se observó diferencia entre los sitios control y experimentales14.
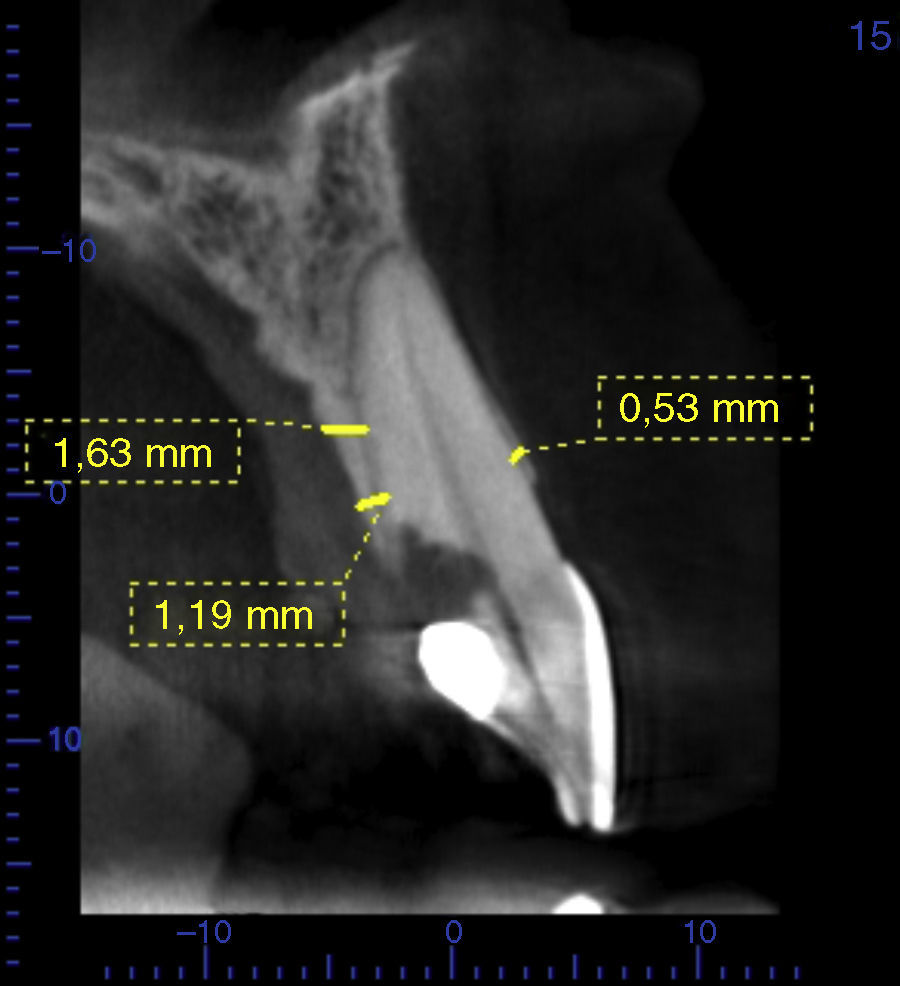
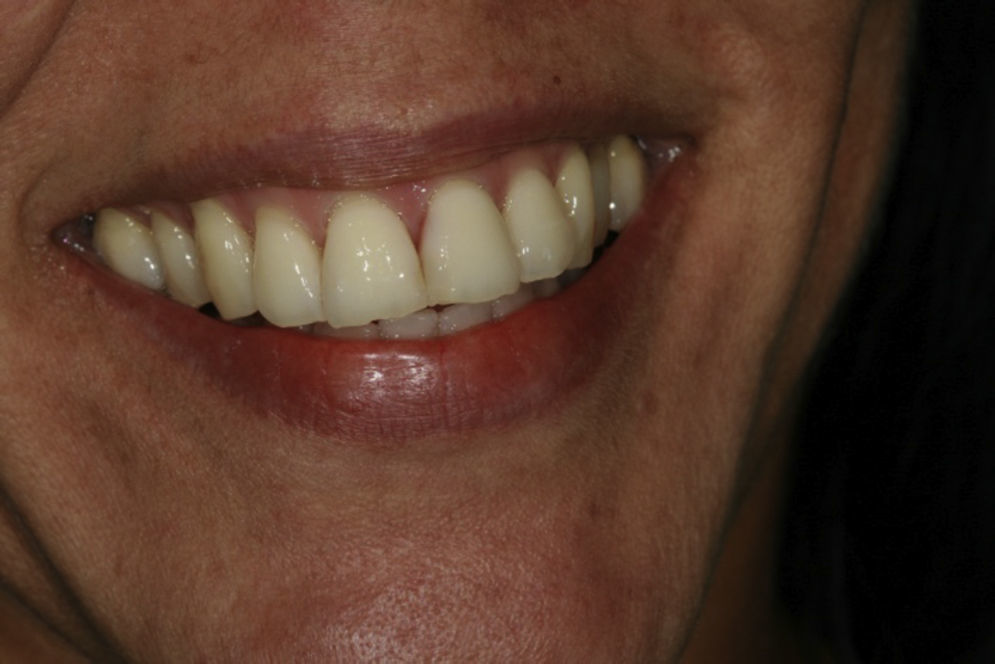
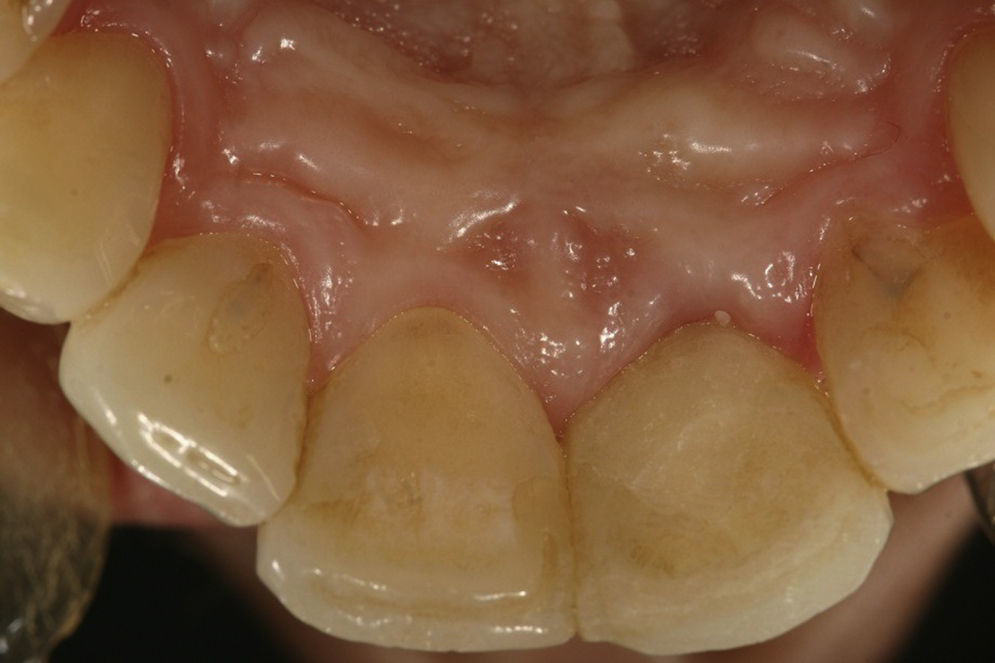
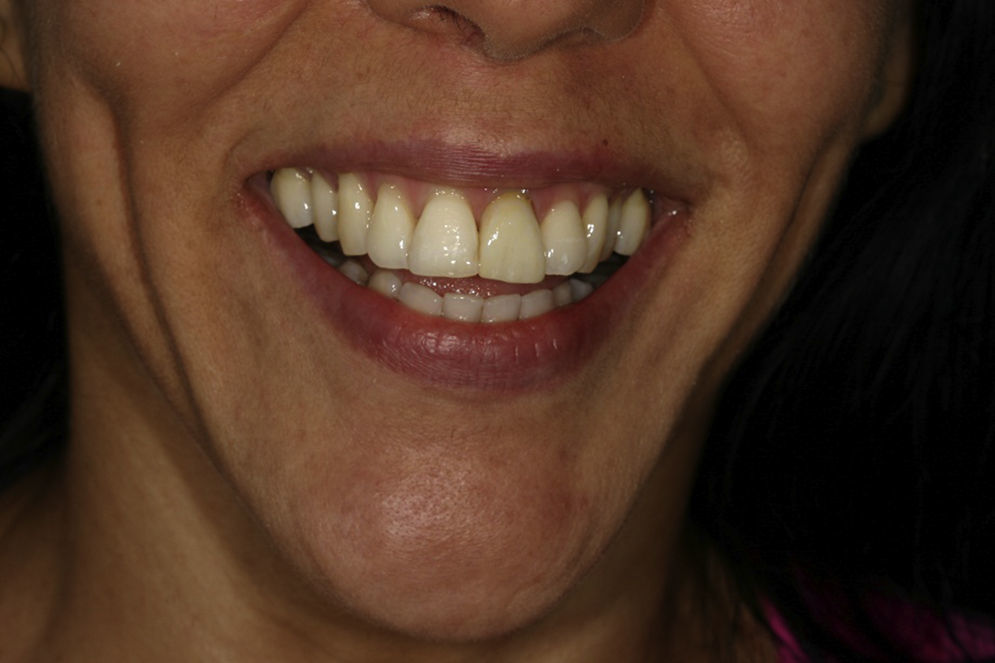
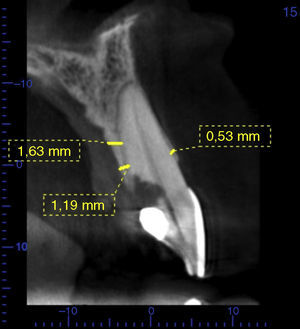
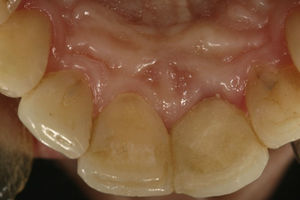
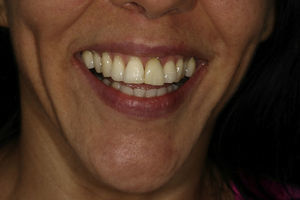
Reporte de casoPaciente de sexo femenino, de 38 años de edad, sin antecedentes médicos de importancia. El motivo de consulta fue: «mi diente está sangrado», señalando el aspecto palatino del incisivo central superior izquierdo (2.1). Al realizar la valoración clínica se observó una cavidad irregular en palatino del diente 21 a nivel cervical con extensión subgingival. La paciente no reportó antecedentes de traumatismo o endodoncia. El antecedente odontológico más reciente fue un aclaramiento dental realizado 12 meses antes. Se ordenó una tomografía cone-beam y las imágenes confirmaron una cavidad cervical profunda en el aspecto cervical palatino del diente 2.1 (fig. 1) compatible con el diagnóstico de reabsorción radicular cervical en el diente 2.1. Los demás dientes estaban sanos, al igual que los tejidos periodontales. Desde el punto de vista oclusal la paciente presentaba oclusión clase i. Estéticamente los dientes de la paciente eran de forma ovalada, línea de sonrisa alta y biotipo periodontal delgado (figs. 2 y 3). Las imágenes tomográficas revelaron una tabla ósea vestibular delgada (0,5mm), un espesor palatino en cervical de 1,5mm y una longitud radicular de 13mm.
La opción de tratamiento que se le presentó a la paciente fue un implante inmediato postextracción con provisionalización y aumento de tejido blando bucal. Se le explicaron los riesgos y beneficios del tratamiento y se diligenció el consentimiento informado. En caso de que la tabla ósea vestibular se fracturara, la segunda opción de tratamiento contemplaba regeneración ósea guiada.
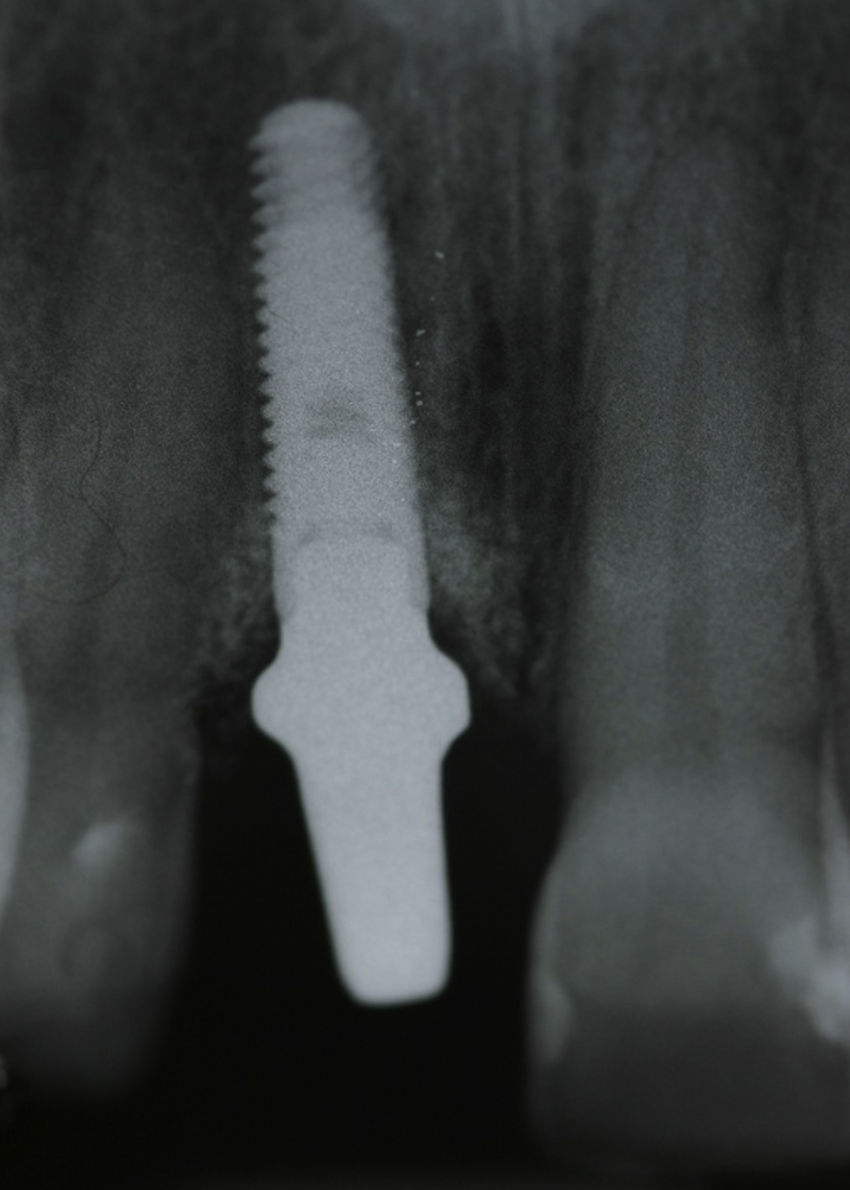
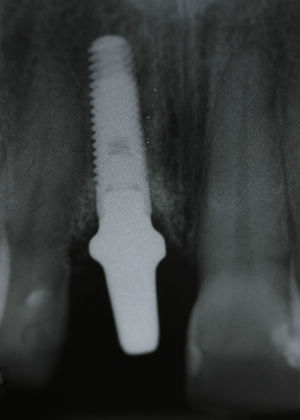
El procedimiento quirúrgico fue realizado bajo anestesia local (lidocaína 2% con epinefrina 1:80.000). El procedimiento de extracción atraumático del diente 2.1 fue realizado con periótomos y sin incisiones. Luego de la extracción se constató la presencia de la tabla ósea vestibular. La distancia entre el margen gingival y la cresta ósea fue de 3mm en vestibular y palatino. La posición del implante se definió de acuerdo a la anatomía del aspecto óseo palatino y las imágenes de la tomografía cone-beam, lo cual permitió establecer con anterioridad el requerimiento de un pilar angulado con el fin de lograr el mayor contacto hueso-implante en las porciones media y apical del implante; de esta forma se evitarían sobrecontornos bucal y palatino, tanto en la restauración provisional como en la definitiva. Con esta posición se logró un gap de 1,5mm entre el implante y la tabla ósea bucal.
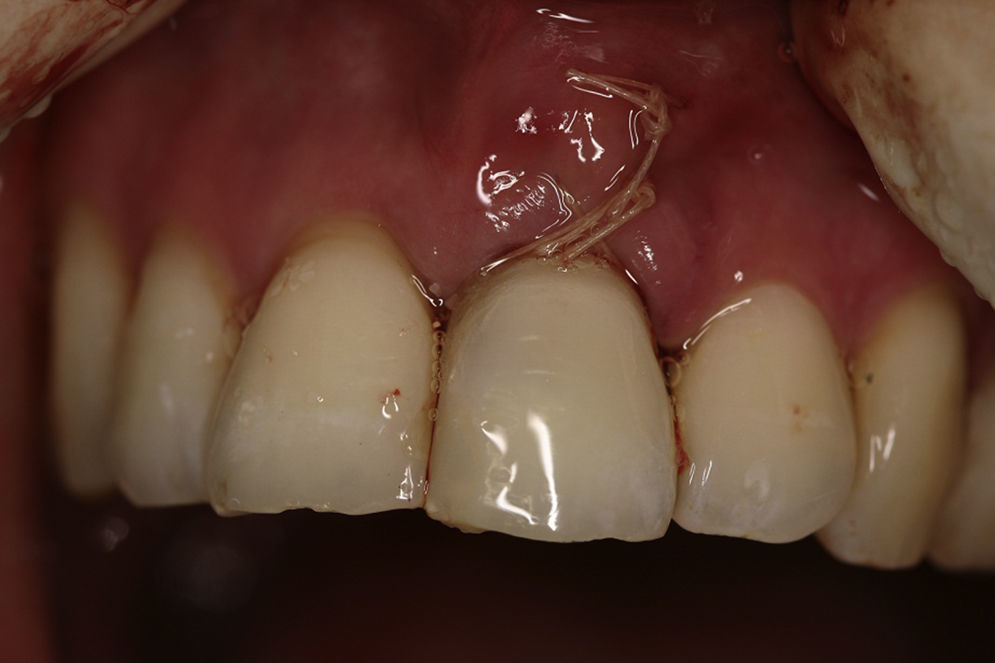
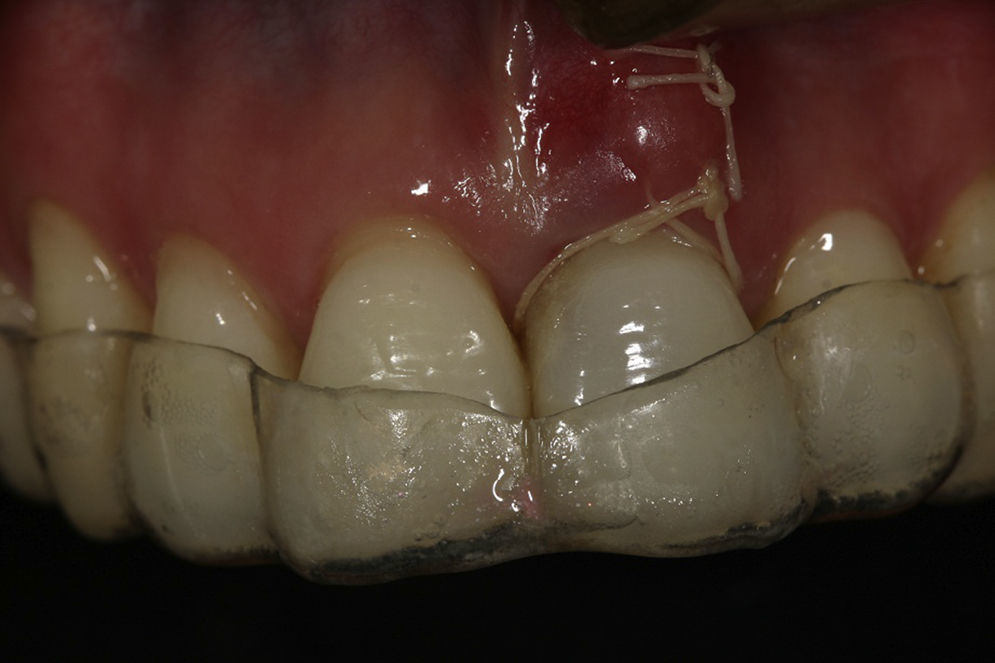
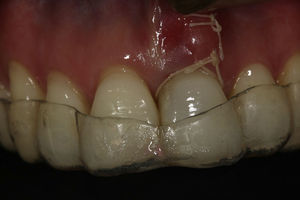
La preparación para el sitio del implante se realizó a 1.500rpm, y se insertó un implante marca Zimmer® tapered screw vent 3,7×13mm (plataforma 3,5mm) con superficies MTX y MP1 (Zimmer, Carlsbad, Ca). El torque de inserción fue de 35Ncm, logrando estabilidad primaria. Entre el tejido blando bucal y la pared ósea bucal se preparó un bolsillo con disección aguda, y en ese espacio se colocó un injerto de tejido conectivo que fue tomado del paladar, con el fin de modificar el biotipo periodontal. No se utilizó ningún tipo de material de regeneración ósea para llenar el gap entre el implante y la pared ósea vestibular (figs. 4 y 5).
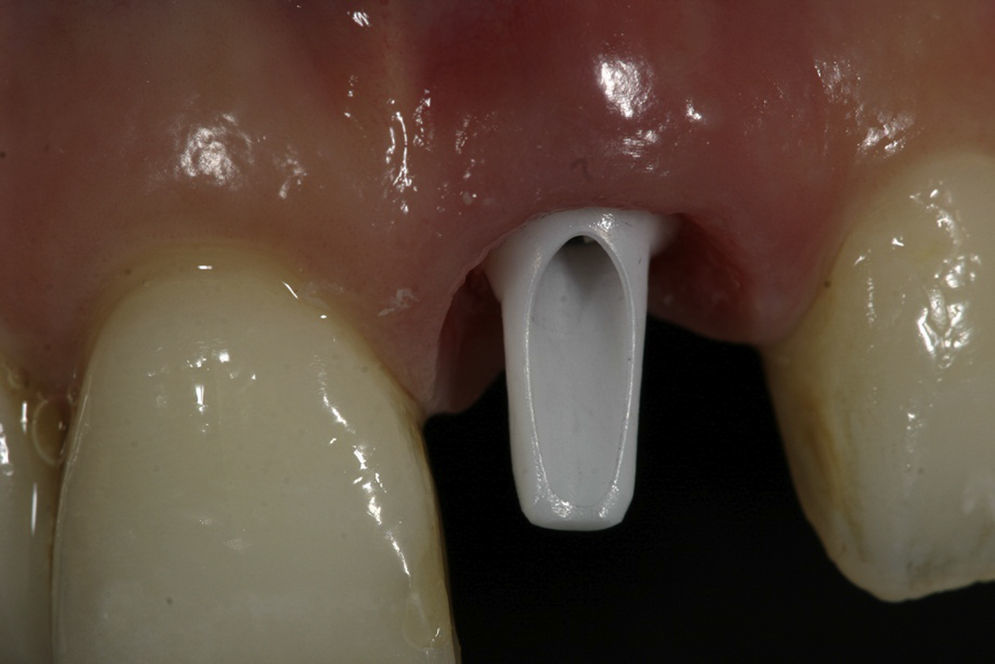
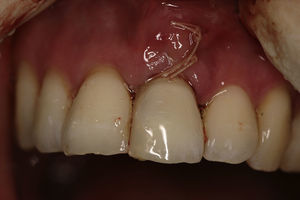
Con las condiciones anteriores se procedió con la carga inmediata no funcional. El odontólogo rehabilitador utilizó la corona del diente extraído para preparar y adaptar la corona provisional. Con este procedimiento el paciente preservó sus características dentales y faciales (estética, forma y color). El diámetro del implante y una preparación cóncava (infracontorno) en la zona cervical de la corona provisional permitió un contacto pasivo del tejido blando con la corona provisional. Para disminuir los riesgos de sobrecarga en la plataforma del implante durante el periodo de cicatrización se recomendó una placa Essix splint con espesor de 0,40, con alivio en la zona del implante (fig. 6).
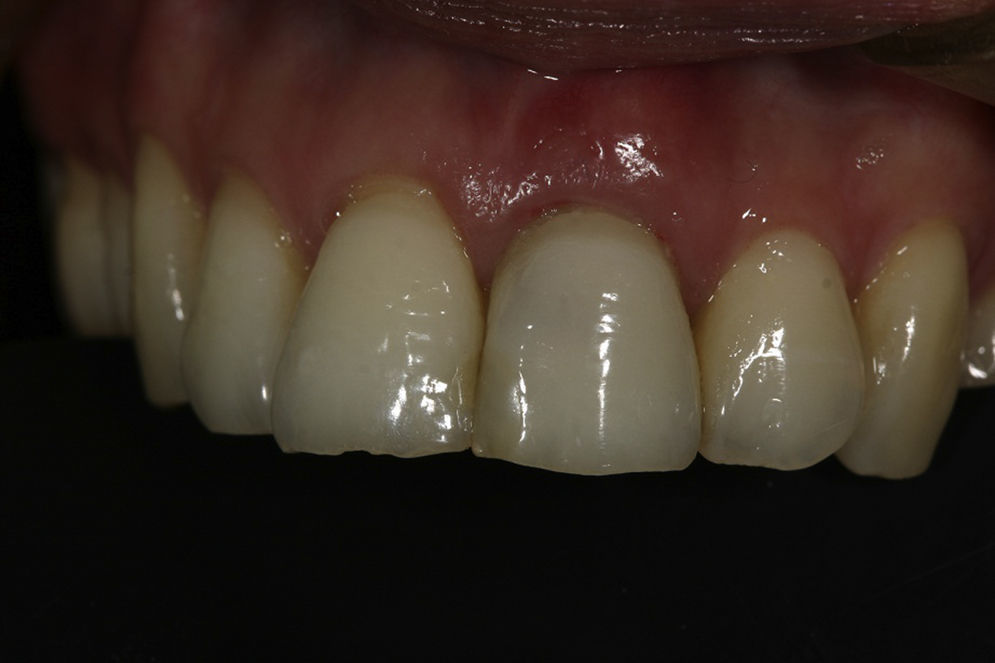
Los controles posquirúrgicos fueron realizados a los días 15, 30, 60 y 90. Antes de iniciar la rehabilitación definitiva se ordenó una tomografía de control de la zona intervenida (figs. 7 y 8).
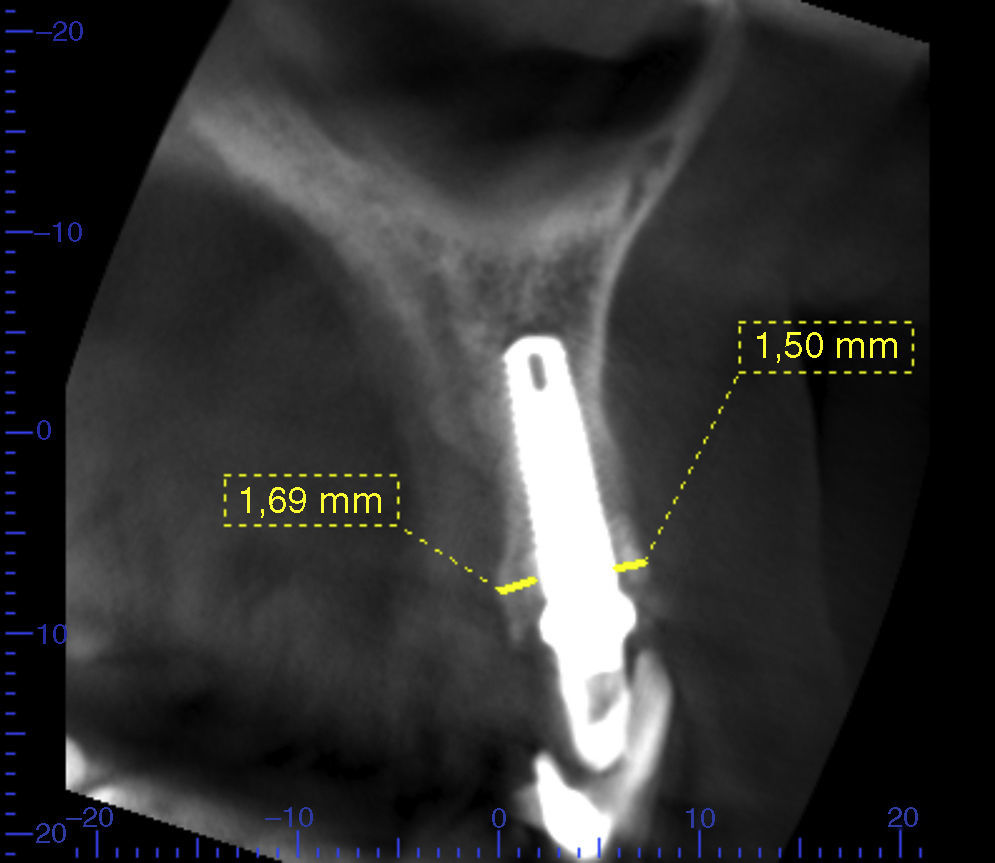
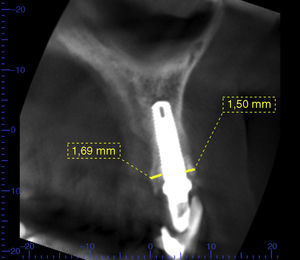
Las imágenes de la tomografía de control evidenciaron la presencia de un espesor de 1,5mm en la pared ósea vestibular, un espesor de 1,69mm en la pared ósea palatina y formación ósea en el gap (fig. 9).
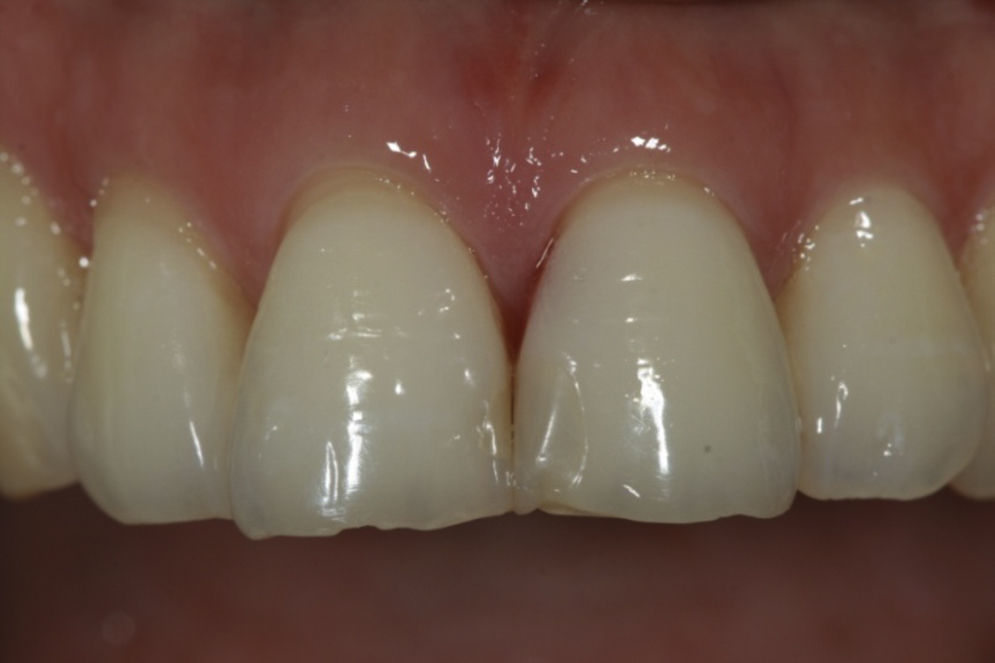
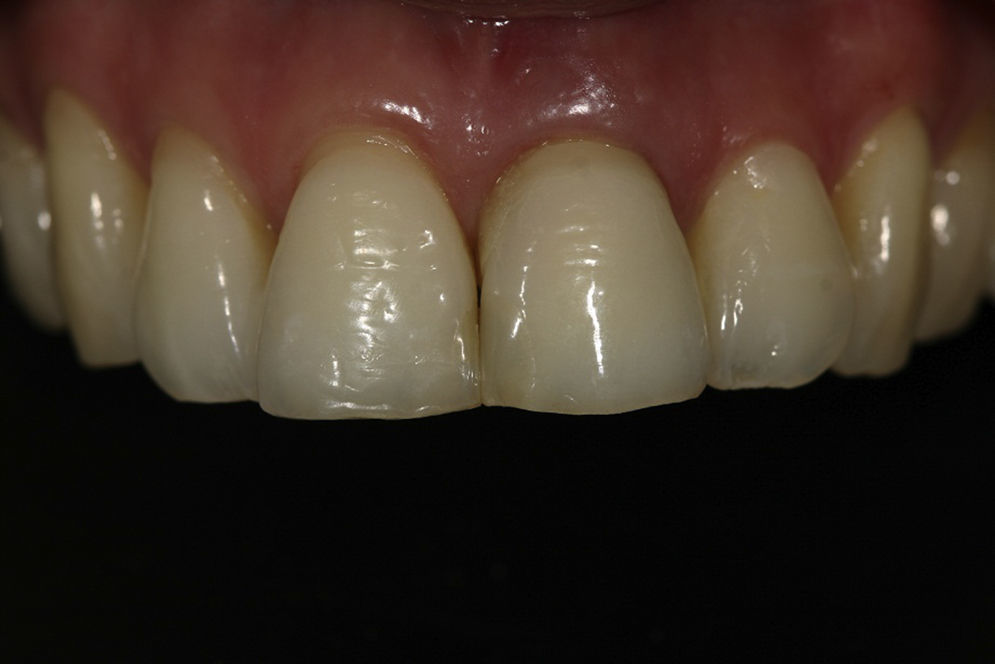
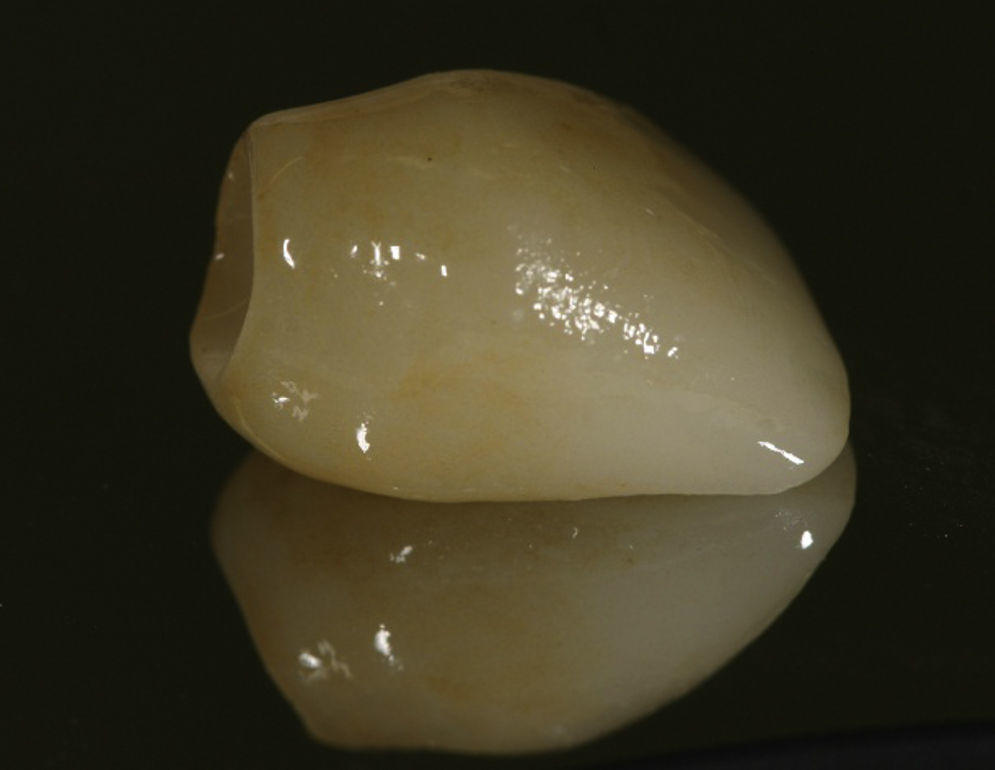
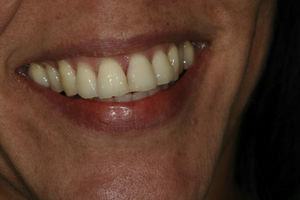
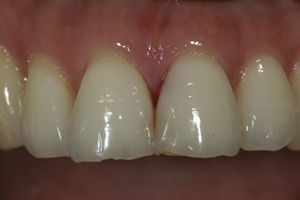
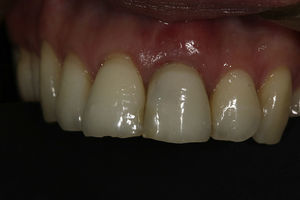
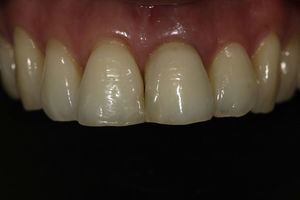
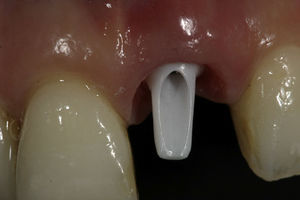
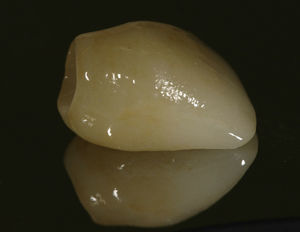
La rehabilitación final fue realizada con un pilar de zirconia (figs. 10 y 11) y una corona cerámica e.max press-emax ceram (IvoclarVivadent, Shaan, Liechtenstein) (figs. 12 y 13).
Implicaciones clínicasLa literatura ha demostrado que la carga inmediata de los implantes de diente único es un procedimiento exitoso15,16. Los reportes de 6 estudios que evaluaron 287 implantes de diente único con carga inmediata demostraron una tasa de éxito del 96,7%17.
La estabilidad del tejido blando alrededor de los implantes de diente único también ha sido objeto de estudio, de hecho se ha establecido que la papila interdental mesial y distal presenta una restitución significativa luego de un seguimiento de 18 meses18. Por el contrario, algunos autores han establecido que luego de un año ocurre una retracción gingival bucal de 0,6mm19. Por lo tanto, es importante que la restauración provisional tenga perfiles de urgencia adecuados para guiar y conformar el tejido periimplantar antes de la restauración final20. Cuando las restauraciones provisionales son colocadas en el mismo momento de la cirugía, los tejidos gingivales están soportados en la restauración temporal y no presentan cambios significativos en su anatomía. Este protocolo ofrece la posibilidad de una implantología con menor morbilidad y altos resultados estéticos. Lo anterior se ve reflejado en una alta aceptación y satisfacción del paciente21. El primer paso para determinar la colocación de un implante inmediato postextracción como opción de tratamiento es evaluar el sitio donde potencialmente se ubicaría el implante. La morfología del alvéolo residual podría complicar la ubicación ideal del implante en el alveólo postextracción; en este sentido la inclinación de las paredes axiales, la curvatura radicular y la posición final del ápice del diente extraído en el alvéolo plantean desafíos a la colocación precisa y atraumática de un implante en la posición más deseable con fines protésicos22,23. El sitio de extracción ideal para la colocación de un implante inmediato es aquel sin pérdida de soporte óseo periodontal o con muy poca pérdida de inserción en el diente que va a ser extraído; por ejemplo, dientes con compromiso endodóntico, fractura radicular, reabsorción radicular, enfermedad periapical, perforación radicular o relación corona-raíz desfavorable23.
Los sitios ideales para la colocación de implantes inmediatos no incluyen aquellos con defectos óseos bucales o circunferenciales severos, o defectos óseos de 2 o 3 paredes. Por lo tanto, la colocación de un implante inmediato debería estar limitada solo a aquellos sitios con pared ósea bucal intacta, suficiente hueso para estabilizar el implante y defecto circunferencial mínimo24,25.
Algunos autores, como Del Corso et al., han reportado el uso de fibrina rica en plaquetas y leucocitos (L-PRF) en los procedimientos de implante postextracción y restauración inmediata en sitios en los que confirmaron la presencia de un defecto óseo parcial en la pared vestibular26.
En este reporte de caso, y a diferencia del realizado por Del Corso, la pared ósea vestibular estaba intacta, según la tomografía prequirúrgica, y confirmado clínicamente, luego de realizada la extracción dental atraumática. La integridad de la tabla ósea vestibular según Paolantonio et al. y Kan et al.4,14 y el implante inmediato postextracción favorecen la presencia de un gap que configura un defecto contenido, lo cual es otra variable importante a considerar, ya que el defecto será llenado por el coágulo y hará su proceso de cicatrización normal. Ante la presencia de estas variables, no se consideró el uso de concentrado de fibrina rico en plaquetas y leucocitos. Los resultados clínicos obtenidos fueron corroborados con una tomografía posquirúrgica 3 meses después del procedimiento, que confirmó la presencia de pared ósea en el aspecto vestibular del implante, lo cual constituye otra modalidad de tratamiento para abordar este tipo de casos.
El primer paso para la colocación de un implante inmediato después de seleccionar el caso es la extracción atraumática, con el fin de minimizar el traumatismo al alvéolo durante la extracción23.
Un diagnóstico y plan de tratamiento adecuado son los factores clave para lograr un resultado exitoso después de colocar y restaurar implantes inmediatos postextracción. Para lograrlo debe tenerse en cuenta las siguientes recomendaciones, dependiendo de las circunstancias individuales de cada caso: historia clínica médica y dental, fotografías clínicas, modelos de estudio, ayudas diagnósticas del sitio propuesto para el implante como radiografías periapical, panorámica y tomografía cone-beam, siendo esta última la más importante27.
En la zona estética el festoneado del periodonto, el nivel del hueso crestal e interproximal, la línea de sonrisa y la morfología de los tejidos gingivales deben ser considerados antes de iniciar el tratamiento28,29.
La inserción inmediata de un implante con restauración inmediata luego de la extracción dental es una decisión racional si el hueso existente es de tipo denso o medio30–32. Adicionalmente, en la zona estética, la colocación de un implante inmediato postextracción es posible si los siguientes factores son favorables: ausencia de retracción gingival bucal, presencia de pared ósea bucal y presencia de encía insertada32. El clínico puede considerar la colocación de implante inmediato postextracción junto con la provisionalización si durante el procedimiento de inserción del implante se logra una estabilidad primaria con un torque de inserción entre 30Ncm a 40Ncm33. Teniendo en cuenta que la estética del sector anterior es uno de los desafíos más importantes de la implantología, además del reto de alcanzar unos contornos de tejido blando periimplantar adecuados, el uso de la corona del diente del paciente como restauración temporal permitirá la reproducción de los contactos interproximales y una conformación adecuada de los tejidos blandos periimplantares34. Esta técnica permite cumplir fácilmente con 4 de los 5 parámetros propuestos por Kois con el fin de conseguir una estética predecible: 1) se conserva la posición relativa del diente; 2) la forma del periodonto es moldeada de acuerdo al diente natural del paciente; 3) se preserva la forma original del diente; y 4) la posición de la cresta ósea puede mantener una altura adecuada con la colocación de un implante inmediato28. La única variable que esta técnica no puede modificar es el biotipo periodontal (grueso o delgado)34. En este sentido, el espesor de tejido blando es un factor crítico a considerar, ya que puede influir en el nivel del margen gingival y en la presencia de papila interdental en casos de implantes inmediatos8,35. Aunque los resultados son contradictorios, la conclusión general al respecto lleva a considerar que el biotipo periodontal desempeña un papel primordial en los procedimientos de implantes inmediatos, especialmente en los sitios susceptibles de retracción gingival8. Por ejemplo, cuando un implante está ubicado hacia vestibular, el 85,7% de los biotipos delgados presentaron 1mm de retracción gingival en comparación con el 66,7% de los casos en biotipo grueso36. Así mismo, hay evidencia para respaldar que un biotipo periodontal delgado está relacionado con mayor posibilidad de pérdida de papila en los casos de implante inmediato8,35. Ha sido demostrado que el biotipo periodontal grueso estaba asociado significativamente con la presencia de papila cuando el punto de contacto está de 3 a 7mm de la cresta ósea. La papila interdental estuvo presente en el 84% de los sujetos con biotipo periodontal grueso comparado con el 42,8% de los sujetos con biotipo delgado37.
La relación entre el biotipo periodontal y los parámetros protésicos debe ser tenida en cuenta debido a la importancia del aspecto estético, ya que estos han sido incorporados como variables de éxito en los implantes dentales. La sombra gris que exhiben los tejidos es la mayor desventaja de los implantes de titanio con pilares metálicos, y por lo tanto este es un resultado estético indeseable8. Estudios en humanos han establecido que el espesor del tejido blando periimplantar no está correlacionado con el grado de cambio de color inducido por los diferentes materiales de los pilares. Aunque los distintos materiales en que se fabrican los pilares indujeron cambio de color en los tejidos blandos periimplantares, los pilares de titanio provocaron los cambios de color más significativos en los tejidos blandos periimplantares comparados con los pilares de oro y óxido de zirconio38. Los pilares de zirconio son preferidos en ambos biotipos periodontales en la zona estética para minimizar los cambios de color en la mucosa y maximizar los resultados estéticos8.
Este reporte de caso ha pretendido enfocarse en la importancia que debe darse a la realización de una valoración diagnóstica completa y la ejecución del abordaje interdisciplinario que le permiten al clínico integrar todas la variables, con el objetivo de alcanzar resultados satisfactorios para el paciente y el equipo de trabajo.
Conflicto de interesesLos autores no reportan ningún conflicto de intereses potencial en este artículo. La literatura revisada corresponde a una revisión realizada sin sesgos, con interés académico y se correlaciona con una evidencia en su gran mayoría de reportes de casos clínicos, igual que este artículo presentado, por lo que se recomienda considerar el nivel de evidencia y recomendación para este tipo de artículos.