La neurorradiología intervencionista está firmemente establecida en el manejo de la patología cerebrovascular. El objetivo del presente manuscrito es presentar una revisión crítica de la literatura e interpretación por parte del autor, enfatizando las estrategias perioperatorias y anestésicas para prevenir complicaciones y minimizar sus efectos en caso de que estas se presenten. La planeación de la gestión anestésica y perioperatoria se fundamenta en comprender las metas de la intervención terapéutica y anticiparse a los problemas potenciales.
Interventional neuroradiology is firmly established in the management of cerebrovascular diseases. The aim of this manuscript is to present the author's critical review of the literature and interpretation emphasizing perioperative and anesthetic management strategies to prevent complications and minimize their effects if they occur. Planning the anesthetic and perioperative management is predicated on understanding the goals of the therapeutic intervention and anticipating potential problems.
El objetivo del presente artículo es presentar una revisión crítica de la literatura y su interpretación, por parte del autor, sobre las funciones que desempeña el anestesiólogo en el manejo de pacientes que se someten a procedimientos endovasculares invasivos para el tratamiento de patologías vasculares, fundamentalmente del sistema nervioso central, enfatizando las estrategias perioperatorias y de manejo de la anestesia para prevenir complicaciones y minimizar su impacto cuando estas se presenten. La práctica endovascular suele llamarse neurorradiología intervencionista (NRI) o neurocirugía endovascular. En los procedimientos NRI hay varios aspectos específicos que preocupan en la anestesia, incluyendo: a)mantener la inmovilidad durante el procedimiento para facilitar las imágenes; b)la rápida recuperación de la anestesia para facilitar el examen neurológico y el monitoreo, o para hacer una evaluación intermitente de la función neurológica durante el procedimiento; c)controlar la anticoagulación; d)controlar las complicaciones imprevistas y repentinas específicas del procedimiento durante la intervención, tales como hemorragia u oclusión vascular que pueden hacer necesaria la manipulación de la presión arterial sistémica; e)guiar el manejo médico de los pacientes en cuidado crítico durante su traslado desde y hacia las salas de radiología, y f)temas de protección personal relacionados con seguridad de la radiación1,2.
Planeación preoperatoria y preparación del pacienteDebe valorarse cuidadosamente la presión arterial basal y la reserva cardiovascular, pues con frecuencia se hace necesario manipular la presión arterial y deben preverse alteraciones relacionadas con el tratamiento. Es necesario establecer con claridad la presión arterial basal del paciente. Debe tomarse en consideración la concordancia entre las lecturas tomadas con el tensiómetro y las lecturas intraarteriales, aun cuando la decisión es individualizada. Para procedimientos que comprometen la irrigación sanguínea y el sistema nervioso central, es prudente monitorear la tensión arterial latidoalatido. Probablemente el rango de presión arterial preoperatoria se conozca mediante los valores obtenidos con el tensiómetro.
Debe establecerse un acceso intravenoso (i.v.) seguro, con conexiones seguras, con cánulas de extensión seguras para permitir la administración de medicamentos y líquidos a una distancia máxima desde el intensificador de imágenes durante la fluoroscopia. Las infusiones de anestésicos primarios o agentes vasoactivos deben administrarse a través de puertos proximales con un mínimo de espacio muerto.
Se puede colocar un sensor de oxímetro de pulso en el ortejo mayor de la pierna que recibirá la vaina introductora del catéter femoral, a fin de dar una alarma precoz de obstrucción de la arteria femoral o de tromboembolia distal, si existe la preocupación de posible isquemia en pacientes de alto riesgo. Los catéteres vesicales ayudan al manejo de líquidos y a la comodidad del paciente, dado que puede utilizarse un volumen significativo de solución heparinizada de lavado y de medio de contraste radiográfico.
Es fundamental tener un conocimiento sobre la seguridad de la radiación para trabajar en una sala de neurorradiología intervencionista. Asuma que la máquina de rayosX siempre está encendida. La exposición disminuye de manera inversamente proporcional al cuadrado de la distancia de la fuente de radiación (ley del cuadrado inverso). La angiografía por sustracción digital (DSA) genera mucha más radiación que la fluoroscopia.
Una protección óptima incluye el uso de delantales, protectores para la tiroides y escudos para la exposición a radiación. Un estudio reciente también destacó la importancia de la protección ocular de los anestesiólogos que trabajan mucho tiempo en la sala de neurorradiología intervencionista3. Las pantallas móviles de vidrio de plomo pueden ofrecer protección adicional. Con precauciones adecuadas, el equipo de anestesia debe estar expuesto a una radiación muy por debajo del límite anual recomendado para los trabajadores de la salud.
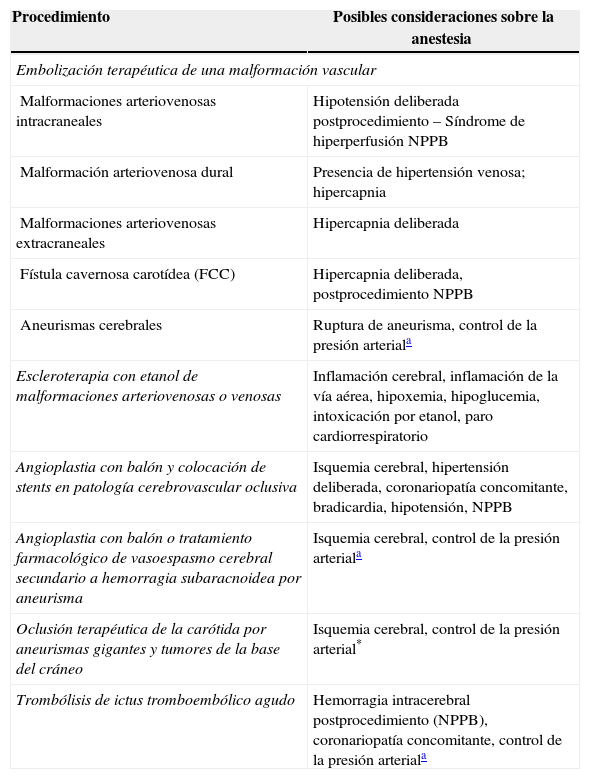
Técnica anestésicaSelección de la técnica anestésicaLa mayoría de los centros usan de rutina anestesia endotraqueal para procedimientos complejos o de larga duración. No está claro cuál sea el mejor método dentro de las consideraciones debidamente establecidas para neuroanestesia operatoria4. En la tabla 1 se resumen las áreas de interés para el manejo de la anestesia en procedimientos comunes de neurorradiología intervencionista.
Procedimientos de neurorradiología intervencionista y consideraciones primarias sobre anestesia5–11
| Procedimiento | Posibles consideraciones sobre la anestesia |
|---|---|
| Embolización terapéutica de una malformación vascular | |
| Malformaciones arteriovenosas intracraneales | Hipotensión deliberada postprocedimiento – Síndrome de hiperperfusión NPPB |
| Malformación arteriovenosa dural | Presencia de hipertensión venosa; hipercapnia |
| Malformaciones arteriovenosas extracraneales | Hipercapnia deliberada |
| Fístula cavernosa carotídea (FCC) | Hipercapnia deliberada, postprocedimiento NPPB |
| Aneurismas cerebrales | Ruptura de aneurisma, control de la presión arteriala |
| Escleroterapia con etanol de malformaciones arteriovenosas o venosas | Inflamación cerebral, inflamación de la vía aérea, hipoxemia, hipoglucemia, intoxicación por etanol, paro cardiorrespiratorio |
| Angioplastia con balón y colocación de stents en patología cerebrovascular oclusiva | Isquemia cerebral, hipertensión deliberada, coronariopatía concomitante, bradicardia, hipotensión, NPPB |
| Angioplastia con balón o tratamiento farmacológico de vasoespasmo cerebral secundario a hemorragia subaracnoidea por aneurisma | Isquemia cerebral, control de la presión arteriala |
| Oclusión terapéutica de la carótida por aneurismas gigantes y tumores de la base del cráneo | Isquemia cerebral, control de la presión arterial* |
| Trombólisis de ictus tromboembólico agudo | Hemorragia intracerebral postprocedimiento (NPPB), coronariopatía concomitante, control de la presión arteriala |
Fuente: autor.
La anestesia general minimiza los artefactos causados por el movimiento, lo cual mejora la calidad de las imágenes. El equipo que realiza la intervención puede pedir apnea intermitente para reducir aún más el artefacto del movimiento durante la angiografía por sustracción digital - DSA. La elección específica de la anestesia puede estar guiada fundamentalmente por otras consideraciones cardiacas y cerebrovasculares. Las técnicas de anestesia intravenosa total, o una combinación de concentraciones inspiradas bajas de agentes inhalados con agentes intravenosos, puede optimizar un rápido despertar de la anestesia.
Debe mantenerse una normocapnia relativa o una ligera hipocapnia consistente con la segura administración de ventilación de presión positiva, a menos que haya problemas con la presión intracraneal. Si un paciente presenta elevación de la presión intracraneal, pudiera estar indicada hipocapnia leve antes de apnea durante la inducción y superar la vasodilatación inducida por vapor durante el mantenimiento.
Sedación intravenosaUn beneficio fundamental de la sedación intravenosa es que permite la evaluación continua de las funciones neurológicas durante el procedimiento. Existen diversos esquemas de sedación, y la selección del esquema adecuado se basa en la experiencia del médico y de las metas de manejo de la anestesia. Algo que tienen en común todas las técnicas de sedación intravenosa es la posibilidad de obstrucción de la vía aérea superior. La colocación de vías aéreas nasofaríngeas puede dar lugar a hemorragia problemática en pacientes anticoagulados y generalmente se evitan. La dexmedetomidina debe usarse con precaución debido a que tiene la tendencia a producir hipotensión12.
En casos de sedación intravenosa, la cuidadosa protección de los puntos de presión y la posición cómoda de paciente pueden disminuir la necesidad de sedación, ansiolisis y analgesia. La valoración de la facilidad para realizar una laringoscopia en una situación de emergencia debe tomar en consideración el acceso a la vía aérea cuando se está haciendo la imagen.
AnticoagulaciónEl manejo cuidadoso de la coagulación evita las complicaciones tromboembólicas durante y después del procedimiento. Generalmente, después de determinar el tiempo de coagulación activado basal (ACT), se administra heparina endovenosa (70 unidades/kg) para una prolongación objetiva de 2∼3 veces el nivel basal luego de la solicitud de los intervencionistas, especialmente cuando se piensa realizar un procedimiento terapéutico. Entonces la heparina puede administrarse bien sea en forma continua o en bolo intermitente con monitoreo del ACT cada hora, como en los esquemas terapéuticos típicos.
La trombocitopenia inducida por heparina es un evento adverso infrecuente pero importante de la anticoagulación con heparina. El desarrollo de anticuerpos dependientes de la heparina luego de la dosis inicial produce síndrome protrombótico. En pacientes de alto riesgo se pueden aplicar inhibidores directos de la trombina, y su efecto se puede monitorear bien sea con aPTT o ACT. Los derivados sintéticos lepirudina y bivalirudina tienen vidas medias de 40 a 120min y de aproximadamente 25min, respectivamente. Debido a que estos medicamentos se eliminan por la vía renal, tal vez sea necesario realizar ajustes de la dosis en pacientes con disfunción renal. Argatrobán es un agente alternativo que se metaboliza principalmente por la vía hepática.
Los agentes antiplaquetarios (aspirina, los antagonistas de los receptores de la glucoproteínaIIb/IIIa y los derivados de la tienopiridina) se usan cada vez con mayor frecuencia para el manejo de la patología cerebrovascular. Abciximab (Rheopro) se ha usado para el tratamiento de complicaciones tromboembólicas. Abciximab, eptifibatide y tirofibán son antagonistas de los receptores de la glucoproteínaIIb/IIIa. La larga duración y el potente efecto de abciximab también aumentan la probabilidad de hemorragia severa. Los agentes de moléculas más pequeñas, eptifibatida y tirofibán, son bloqueadores competitivos y tienen una vida media más corta, de aproximadamente 2h. Los derivados de la tienopiridina (ticlopidina y clopidogrel) se fijan a los receptores ADP plaquetarios y alteran permanentemente el receptor; por lo tanto, la duración de la acción es la vida de la plaqueta. La adición de clopidogrel al esquema antiplaquetario se usa con frecuencia para procedimientos que requieren la colocación de dispositivos tales como stents, coils o colocación de coils con ayuda de stent, principalmente en pacientes que no han tenido un evento agudo como aneurismas que no se han rupturado.
Al final del procedimiento, o ante la eventualidad de una complicación hemorrágica, la heparina puede revertirse con protamina. Puesto que no existe un antídoto específico para los inhibidores directos de la trombina o para los agentes antiplaquetarios, la vida media biológica es una de las principales consideraciones al elegir el medicamento, y la transfusión de plaquetas es un tratamiento no específico en caso de estar indicada la reversión. Actualmente no existe una prueba precisa para medir la función plaquetaria en pacientes que toman los antiplaquetarios más nuevos. Se ha reportado que la desmopresina (DDAVP) acorta el tiempo prolongado de sangrado en personas que toman agentes antiplaquetarios tales como aspirina y ticlopidina. Se pueden usar factores coagulantes específicos, incluyendo el factorVIIa recombinante y el complejo del factorIX para combatir una hemorragia severa que ponga en peligro la vida del paciente, incluyendo la hemorragia intracraneal no controlada con la terapia de transfusión estándar. La seguridad y la eficacia de estos factores de coagulación aún no se han investigado13.
Hipertensión deliberadaDurante la oclusión arterial aguda o vasoespasmo, una forma práctica de aumentar el flujo sanguíneo colateral pudiera ser aumentando la presión de perfusión colateral, aumentando la presión arterial sistémica. El círculo de Willis es una vía colateral primaria, pero pudiera ser incompleta hasta en un 20% de sujetos normales. También hay canales colaterales secundarios que sirven de puente a vastos territorios vasculares adyacentes, especialmente para las arterias circunferenciales largas que irrigan las convexidades de los hemisferios. Estas vías se conocen como las vías colaterales pial-a-pial o las leptomeninges.
El nivel hasta el cual es necesario elevar la presión arterial depende de la condición del paciente y de la naturaleza de la enfermedad. Típicamente, durante hipertensión deliberada, la presión arterial sistémica se eleva en 30-40% por encima del nivel basal, en ausencia de alguna medida de desenlace directo como sería la resolución de los síntomas isquémicos o evidencia en imágenes de que mejoró la perfusión. La fenilefrina suele ser el agente de primera línea para la hipertensión deliberada y se titula para lograr el nivel deseado de presión arterial. Debe inspeccionarse cuidadosamente el monitor del EKG y del segmento ST para identificar signos de isquemia miocárdica. Otros presores pudieran ser apropiados en caso de bradicardia refleja excesiva o de medicamento cronotrópico basal o cuando hay demoras en la conducción. Los efectos de las catecolaminas sobre la circulación cerebral no son predecibles, pero en general todas ellas son aceptables para lograr la meta de una presión sistémica adecuada en caso de trauma cerebral.
El riesgo de producir hemorragia en un área isquémica o la ruptura de un aneurisma, debe sopesarse contra los beneficios de mejorar la perfusión; sin embargo, el aumento de la presión arterial a la luz de isquemia cerebral aguda para promover la irrigación sanguínea colateral, posiblemente ofrezca protección en la mayoría de los casos. Sin duda una clara comunicación con el equipo intervencionista es esencial para determinar la meta adecuada de presión arterial y monitorear los efectos de la manipulación de la perfusión cerebral.
Hipotensión deliberadaLas 2 indicaciones primarias para inducir hipotensión son: a)para probar la reserva cerebrovascular en pacientes que se someten a oclusión de carótidas, y b)para desacelerar el flujo a una arteria nutriente de malformaciones arteriovenosas cerebrales antes de la inyección del adhesivo (algunas veces se denomina «paro del flujo»)14. El factor más importante al elegir un agente hipotensor es la capacidad de lograr en forma rápida y segura le reducción deseada de la presión arterial, a la vez que se mantiene al paciente fisiológicamente estable, y si está despierto, no interferir con la valoración neurológica. Es importante darse cuenta de que el límite inferior de autorregulación de la población es más cercano a 70mmHg que a los 50mmHg que usualmente se establecen en los libros de texto15. Esto pudiera tener implicaciones importantes para el uso en hipotensión deliberada, puesto que garantizar una adecuada perfusión cerebral es crítico para la seguridad del paciente, especialmente cuando se utiliza anestesia general.
Manejo de crisis neurológicas y durante el procedimientoUn plan bien pensado, además de una comunicación rápida y efectiva entre los equipos de anestesia y de radiología, son requisitos críticos para obtener buenos resultados. La responsabilidad primordial del equipo de anestesia es preservar el intercambio gaseoso y, de ser necesario, asegurar la vía aérea y ayudar a la circulación sistémica. El anestesiólogo debe comunicarse con el equipo de neurorradiología intervencionista y determinar si el problema es hemorrágico u oclusivo.
En caso de oclusión vascular, la meta es aumentar la perfusión distal elevando la presión arterial, con o sin trombólisis directa. Si el problema es hemorrágico, lo indicado es la interrupción inmediata de heparina y su reversión con protamina, luego de discutirlo con el equipo intervencionista. Como dosis de reversión de emergencia se puede administrar 1mg de protamina por cada 100 unidades de dosis de heparina inicial que dieron lugar a la anticoagulación terapéutica. Se puede usar ACT para graduar con precisión la dosis final de protamina. Entre las complicaciones que se presentan por la administración de protamina encontramos hipotensión, verdadera anafilaxis e hipertensión pulmonar. En el paciente anestesiado o comatoso, el inicio súbito de bradicardia e hipertensión (respuesta de Cushing) o el diagnóstico del terapista endovascular de extravasación del medio de contraste pudieran ser las únicas claves de una hemorragia en desarrollo. La mayoría de los casos de ruptura vascular pueden manejarse en la sala de angiografía. El equipo de neurorradiología intervencionista puede tratar de sellar el sitio de la ruptura por vía endovascular y abortar el procedimiento; se puede colocar de emergencia un catéter de ventriculostomía en la sala de angiografía. Los pacientes en quienes se sospeche ruptura deberán someterse de urgencia a una tomografía, pero generalmente no está indicada la craneotomía de emergencia.
Manejo posoperatorioLos pacientes de cirugía endovascular pasan el período postoperatorio inmediato en un medio monitoreado como lo es una unidad de cuidado crítico o una unidad de cuidados intensivos, para vigilar los signos de inestabilidad hemodinámica o deterioro neurológico. Puede ser necesario controlar la presión arterial durante el traslado y la recuperación postoperatoria; por ejemplo, hipertensión inducida, si está indicado. Específicamente, los pacientes sometidos a tratamiento para enfermedad carotídea extracraneal tienen tendencia a desarrollar inestabilidad hemodinámica posterior al procedimiento, de manera similar a los pacientes sometidos a endarterectomía carotídea16.
La recuperación abrupta de una presión sistémica normal a un lecho vascular (isquémico) con hipotensión crónica puede abrumar la capacidad autorreguladora y producir hemorragia o inflamación (síndrome de hiperperfusión - NPPB). El mecanismo no está claro, pero probablemente no sea solamente un efecto hemodinámico. Sin embargo, la hiperemia cerebral probablemente se exacerbe por aumentos no controlados de la presión arterial sistémica. En ausencia de una presión de perfusión colateral inadecuada, debe prestarse constante atención para prevenir la hipertensión17.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.