Este trabajo presenta un abordaje al artículo de Douketis et al1.
Alrededor del 10% de los pacientes con fibrilación auricular deberán ser llevados a cirugía cada año, esto ofrece un reto peri operatorio para el equipo quirúrgico. Tradicionalmente se ha utilizado la terapia puente con heparina argumentando que suspender la anticoagulación por largos periodos de tiempo aumenta el riesgo de eventos trombo embólicos, sin embargo no existe consenso en esta estrategia de manejo. Actualmente el American College of Chest Phisicya 2 da un grado de recomendación 2C para la terapia puente, lo que pone en evidencia la falta de estudios de buena calidad para poder hacer una clara recomendación. Siegal et al3 publicó un meta análisis donde la terapia puente se asoció con un mayor riesgo de sangrado, con un Odss Ratio (OR) de 5.4 para cualquier tipo de sangrado y 3.6 para sangrado mayor, mientras que los eventos trombo embólicos no tenían diferencia entre terapia puente y no terapia, con un OR de 0.8, debido a la discrepancia en cuál debería ser la conducta adecuada; las publicaciones actuales sugieren 3 escenarios: el primero corresponde al paciente quien puede ser llevado a cirugía sin suspender la anticoagulación, como por ejemplo la cirugía de catarata. El segundo es el paciente que es llevado a cirugía y que requiere una coagulación cerca de lo normal y tiene riesgo bajo de eventos trombo embólicos, a este se le suspenderá la anticoagulación. Y el tercero corresponde al resto de los escenarios en que la terapia puente debe ser la opción de elección4.
El objetivo del estudioEl experimento clínico planteado por el Douketis et al. pretende determinar si en los pacientes que son llevados a cirugía o a procedimientos invasivos y que presentan fibrilación auricular en tratamiento con warfarina, la no utilización de la terapia puente con heparina de bajo peso molecular no genera mayores eventos de embolia comparado con aquellos pacientes a los que se les suministra la terapia puente y la presentación de sangrado mayor tendría una menor ocurrencia.
Diseño del estudioPara responder esta pregunta se contempló un experimento clínico aleatorizado con 1884 pacientes, mayores de 18 años que presentaban fibrilación auricular crónica y que venían recibiendo tratamiento con warfarina tres meses previos a la cirugía o procedimiento invasivo, se incluyeron pacientes con un INR entre 2 a 3 y que cumplieran al menos uno de los criterios de CHA2DS2-VASc, 934 pacientes fueron asignados a recibir dalteparina 100 UI/kg de peso dos veces y otros 950 pacientes a recibir placebo, la warfarina fue suspendida cinco días antes de la cirugía y se reanuda la noche después de la cirugía, mientras que la terapia puente y el placebo se iniciaron tres días antes de la cirugía y fue suspendida 24 horas antes de la misma, para ser reanudada de 24 a 72 horas de la intervención hasta llevar el INR a 2, los pacientes fueron seguidos entre los primeros 30 a 37 días posteriores a la cirugía para evaluar la presentación de eventos arteriales trombo embólicos incluyendo Accidente Cerebro Vascular (ACV), eventos cerebrales transitorios y embolismo sistémico, como desenlace de seguridad se evaluó el sangrado.
ResultadosLa incidencia de trombo embolismo arterial entre los pacientes que no recibieron la terapia puente fue de 0.4%, mientras que los que la recibieron fue de 0.3%, obteniendo unas diferencias absolutas del 0.1% con un I.C del 95 (−0.6 a 0.8); con valor de p=0.01 para no inferioridad y un valor de p=0.73 para superioridad.
En cuanto al desenlace de sangrado mayor este ocurrió en el 1.3% de los pacientes sin terapia puente y para el grupo con terapia puente fue del 3.2% lo cual determino un riesgo relativo de sangrado sin la terapia puente de 0.41; I.C. 95%, (0.20 a) 0.78; valor de p=0.005.
Comentarios de los revisoresUno de los aspectos metodológicos del presente estudio, y que vale la pena analizar, es el planteamiento realizado para evidenciar la no inferioridad de la terapia puente frente al placebo, lo cual es justamente una de las indicaciones cuando por razones éticas no hay justificación de evidenciar superioridad frente al placebo, en el presente estudio el tamaño de muestra se basó en las siguientes presunciones:
- 1.
Una incidencia de eventos de trombo embolismo arterial en el grupo de terapia puente del 1%5 y en los pacientes sin terapia puente también del 1.0% de acuerdo a la revisión sistemática y meta análisis de Dunn AS6.
- 2.
Un margen de no inferioridad del 1.0%.
- 3.
Con un margen de diferencias del 1%, un poder del 80% y un alfa de 0.05 a dos colas, el tamaño de muestra requerido fue de 1.641 pacientes por brazo.
Por otra parte los cálculos para el tamaño de muestra tendientes a determinar las diferencias en el sangrado mayor se basaron sobre las presunciones de una incidencia del 3% para los pacientes con terapia puente vs una incidencia del 1% de sangrado mayor en pacientes sin terapia puente, con el tamaño de muestra de 1.641 sería suficiente para encontrar superioridad con un poder del 98%, finalmente y después de dos análisis interinos, se encontró no inferioridad con el desenlace de trombo embolismo arterial y de superioridad en el desenlace de sangrado.
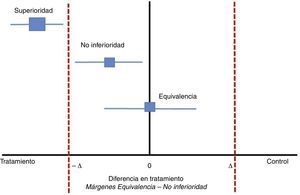
Clásicamente el experimento clínico de grupos paralelos busca encontrar diferencias entre dos intervenciones respecto a un desenlace, estas diferencias se plantean previamente para poder rechazar la hipótesis de nulidad si se encuentran dichas diferencias, ahora, en los estudios de no inferioridad lo que se plantea es que el nuevo tratamiento no sea peor que el tratamiento convencional o dicho de otra manera, al menos tan eficaz que el anterior dentro de un rango que estará entre un valor de diferencia negativo y cero (−Δa 0), mientras que en los experimentos clínicos clásicos este valor podrá estar entre una diferencia negativa si la intervención nueva es peor que la estándar o positiva si el tratamiento nuevo es mejor que el estándar, incluyendo el cero de no diferencias (−Δ a+Δ), en los estudios de no inferioridad la escogencia de las diferencias entre ambos tratamientos respecto al efecto del desenlace es crucial (figura 1), algunos autores postulan que estas diferencias podrían ser la mitad de la medida del efecto7, sin embargo primará la relevancia clínica sobre el concepto netamente estadístico.
En los estudios de no-inferioridad, el margen de diferencias estaría
Entre -Δ y cero. Adaptado de Hahn, S., Understanding noninferiority trials. 8.
Otro aspecto importante es que habitualmente los experimentos clínicos que pretenden demostrar no inferioridad prueban la hipótesis a una cola, sin embargo esto limitaría el hallazgo de superioridad si lo hubiese, luego algunos autores recomiendan probar la hipótesis a dos colas.
En algunas ocasiones en un experimento clínico se decide realizar el cambio de superioridad a no inferioridad, lo cual en general no reviste problemas por cuanto se espera que el intervalo de confianza excluya el margen de no inferioridad y además el cero de no diferencias, sin embargo en la situación opuesta no sería válido a menos que previamente hubiese definido los márgenes de no inferioridad; escoger el margen de no inferioridad es uno de los aspectos más críticos en los ensayos clínicos8, en el presente estudio se planearon dos análisis interinos basados en la superioridad de los dos desenlaces principales, sin embargo el estudio se detuvo cuando se evidenció no inferioridad en el desenlace de trombo embolismo arterial.
Finalmente podemos decir, que en las últimas publicaciones entre las cuales se encuentra la actual, sugieren que la terapia puente empeorará los resultados frente al sangrado en la cirugía y no disminuyen el riesgo de eventos embólicos por lo cual no la recomiendan1,9.
Nivel de evidenciaGrado I B10.
Artículos recomendados para revisarDouketis, J.D et al11.
Seokyung Hahn8.
Conflicto de interesesNinguno.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.