El cuidado postanestésico disminuye las complicaciones y la mortalidad postoperatorias inmediatas relacionadas con la anestesia, acorta la estancia en las unidades de cuidado postoperatorio y mejora la satisfacción de los pacientes.
ObjetivoEstablecer un conjunto de recomendaciones para el cuidado postanestésico inmediato de los pacientes que recibieron anestesia general/regional o sedación profunda/moderada en las unidades de cuidado postoperatorio.
MetodologíaEs un proceso de adaptación «rápida» de guías de práctica clínica, que incluyó búsqueda sistemática. Se calificaron las guías elegibles a adaptar, mediante AGREEII. La guía seleccionada para su adaptación como manual de práctica clínica fue Practice Guidelines for Postanesthetic Care, de la American Society of Anesthesiologists. El manual fue evaluado por un grupo de anestesiólogos y epidemiólogos mediante Delphi, en términos de implementabilidad, actualización, pertinencia, consideraciones éticas y seguridad del paciente.
ResultadoEl manual mantuvo las recomendaciones sobre evaluación y monitorización, manejo farmacológico de náuseas y vómito postoperatorio, antagonismo de los efectos de sedantes, analgésicos y agentes de bloqueo neuromuscular, el manejo de la emergencia y recuperación anestésica, y los criterios para egreso de la unidad. Se incluyeron indicaciones sobre condiciones y requisitos de la unidad y el ingreso del paciente a esta.
ConclusionesEste manual es una guía básica sobre el manejo primario de los pacientes en la unidad de cuidado postoperatorio, y puede ser modificado o adaptado según los requerimientos institucionales y para grupos específicos de pacientes; no pretende reemplazar los protocolos existentes en cada institución ni puede definir desenlaces ni pronósticos.
Post-anesthetic care reduces the anesthesia-related postoperative complications and mortality, shortens the length of stay at the postoperative care units and improves patient satisfaction.
ObjectiveTo establish a set of recommendations for immediate post-anesthetic care of patients that received general/regional anesthesia or profound/moderate sedation at the postoperative care units.
MethodologyThis is a process of ‘rapid’ clinical practice guidelines adaptation, including systematic search. The illegible guidelines for adaptation were rated using AGREEII. The guideline selected to be adapted as the clinical practice handbook was Practice Guidelines for Post-anesthetic Care of the American Society of Anesthesiologists. The manual was evaluated in terms of implementation ability, up-to-date information, relevancy, ethical considerations and patient safety by the group of anesthesiologists and epidemiologists based on Delphi.
ResultThe manual kept the recommendations on evaluation and monitoring, pharmacological management of postoperative nausea and vomiting, antagonistic actions for sedatives and analgesics and neuromuscular block agents, emergency management and anesthesia recovery, as well as the criteria for discharge from the unit. Indications about the conditions and requirements of the unit and patient admission were also included.
ConclusionsThis handbook comprises the basic guidelines for primary management of patients at the postoperative care unit. It may be amended or adapted according to the institutional requirements and for specific patient groups and is not intended to replace the existing protocols at the particular institution and does not define outcomes or prognosis.
La práctica de la anestesiología ha avanzado en la seguridad del paciente. La disminución en la mortalidad relacionada con la cirugía, la anestesia y el cuidado perioperatorio ha sido posible por mecanismos como el mejoramiento de las técnicas de monitorización, el desarrollo y difusión de las guías de práctica clínica y otros enfoques sistemáticos encaminados a reducir errores1.
Un metaanálisis de 87 estudios que midieron la mortalidad en más de 3.000 pacientes —de 21,4 millones que recibieron anestesia general para una cirugía— encontró que la mortalidad atribuible a la anestesia ha disminuido de 357 por millón (IC95%: 324-394) en el periodo 1960-1969 a 52 por millón en la primera década de este siglo. El aporte de la anestesia a la mortalidad perioperatoria fue del 3,4% antes de 1980 y disminuyó al 2,9% entre 2000-2009. Los países con menor índice de desarrollo humano tienen 5,49 veces el riesgo de morir por anestesia2. Otro metaanálisis reportó una disminución en la mortalidad perioperatoria entre 1954 y 2006 y, al comparar esta mortalidad entre Brasil y los países desarrollados, no encontró diferencias3.
En el estudio del registro de 1,37 millones de cirugías electivas en Alemania (ASAI y II), del periodo 1999-2010, 26,2 pacientes de cada millón operados tuvieron una complicación grave o murieron (IC95%: 19,4-34,6). De estos últimos, 7,3 de cada millón podrían relacionarse con la anestesia o con problemas por el cuidado del anestesiólogo (IC95%: 3,9-12,3). Solo un caso de 80 sucedió por problemas en el cuidado postanestésico4.
Las complicaciones más comunes en las unidades de cuidado postoperatorio son las náuseas y el vómito, con incidencias entre el 10 y el 30%5. Un estudio retrospectivo de 18.473 pacientes detectó un 23% de complicaciones: 6,9% de problemas del tracto respiratorio superior; 2,7% de hipotensión; 1,4% de disritmias; 1,1% de hipertensión; 0,6% de estatus mental alterado y 0,6% de eventos cardiacos mayores6. La desaturación de oxígeno es uno de los problemas mayores más frecuentes7.
Las complicaciones postoperatorias afectan la supervivencia tanto para las personas con cirugía mayor como para los adultos mayores8,9. En los primeros días posteriores a la cirugía se pueden detectar complicaciones pulmonares, infarto agudo de miocardio, sangrado, insuficiencia cardiaca aguda y delirio10. Se ha reportado que el 19,3% de las admisiones no planeadas a las UCI tienen que ver con el proceso anestésico y el 5,4% serían prevenibles; sin embargo, se ha encontrado que el 52% de dichas admisiones podrían deberse a la anestesia y que entre el 74 y el 92% serían prevenibles11.
Un adecuado abordaje postoperatorio aumenta significativamente la supervivencia, así como disminuye los eventos adversos y las admisiones no planeadas a las UCI. Este Manual incluye los aspectos clave a considerar para ese abordaje adecuado. La implementación de protocolos de cuidado postanestésico contribuye a reducir la estancia hospitalaria, las complicaciones, la mortalidad y el acceso no planeado a las unidades de cuidado crítico12.
Los cuidados postoperatorios o postanestésicos se definían como aquellos proporcionados durante la estadía en una unidad de cuidado postoperatorio. Estos cuidados deben mejorarse para que la persona inicie su recuperación o para un tránsito adecuado hacia unidades de mayor complejidad13. La prevención de complicaciones en esta unidad puede significar el egreso temprano y la disponibilidad de camas para recibir pacientes de las salas de cirugía. Si las complicaciones suceden, los pacientes requieren de una intervención oportuna o la determinación de manejo en unidades de mayor complejidad.
Una de las condiciones clave para una mayor eficacia es el balance entre el cuidado de los pacientes que necesitan más atención y los que no. El Manual de controles posquirúrgicos incluye un conjunto de recomendaciones con base en lo definido por la Asociación Americana de Anestesiología14, mediante un proceso de adaptación de guías de práctica clínica. Inicialmente se mencionarán algunas consideraciones posteriores a la anestesia; luego se indicarán los aspectos principales del ingreso del paciente a la unidad de cuidado postoperatorio, su evaluación y su monitorización. En la segunda parte, el Manual se centrará en la profilaxis o tratamiento de las náuseas y el vómito; el tratamiento durante la emergencia y la recuperación anestésica, y la producción del antagonismo de los efectos de medicamentos sedantes, analgésicos y de bloqueo neuromuscular. Al finalizar, se establecerán los procedimientos para dar salida al paciente de la unidad de cuidado postoperatorio.
DefinicionesCuidado postanestésico. Actividades emprendidas para el manejo del paciente después de completar el procedimiento que requirió anestesia para su realización y la anestesia concomitante.
Recuperación anestésica. Periodo posterior a la anestesia durante el cual se disminuye paulatinamente, en el paciente, el efecto de la misma. La valoración de la recuperación, acorde al tipo de anestesia, define el egreso del paciente de la unidad de cuidado postoperatorio.
Unidad de cuidado postoperatorio. Espacio físico en las salas de cirugía con la infraestructura y la dotación necesarias para la recuperación del paciente que ha recibido anestesia general, regional o sedación.
Evaluación y monitorización postanestésicas. Valoración y seguimiento periódico de las funciones vitales y condiciones especiales del paciente en postoperatorio, encaminadas a su optimización, que permiten el posterior traslado del paciente de forma segura fuera de las salas de cirugía.
MetodologíaFue un proceso dividido en 3 fases. Cada fase utilizó técnicas y procedimientos estandarizados para el desarrollo de guías y protocolos basados en la evidencia.
1. Conformación del grupo elaboradorSe conformó un grupo de expertos en anestesiología y en epidemiología, encargado de las directrices metodológicas para el desarrollo del Manual, basado en la evidencia. Los miembros del grupo elaborador aceptaron la participación en el proceso y declararon o no conflicto de intereses.
2. Revisión sistemática de literatura secundariaSe realizó una revisión sistemática para identificar los protocolos y guías de práctica clínica con indicaciones o recomendaciones sobre el manejo por anestesiología. La unidad de análisis fueron artículos publicados en revistas científicas o documentos técnicos encontrados como literatura gris publicados desde 2011, en inglés o español.
Estrategia de búsquedaSe diseñó una estrategia de búsqueda electrónica sensible de documentos que cumplieran con los criterios establecidos. La primera búsqueda fue efectuada el 19 de agosto de 2014.
En una segunda búsqueda se incluyeron bases de datos de organismos compiladores de protocolos y metabuscadores. Se realizaron búsquedas adicionales de guías en los sitios web de asociaciones nacionales e internacionales de anestesiología y de los 10 mejores hospitales de Estados Unidos para 201415. En estas fuentes no se identificaron nuevas guías de práctica clínica. Las fuentes de información son presentadas en la tabla 1.
Fuentes de información utilizadas para la búsqueda de guías de práctica clínica
| Compiladores de protocolos | Metabuscadores |
|---|---|
| National Guidelines Clearinghouse, EE. UU. | Tripdatabase |
| Institute for Clinical Systems Improvement, EE. UU. | Evidence Search (NICE) |
| National Institute for Health and Clinical Excellence (NICE), Reino Unido | Bases de datos |
| Guía Salud, España | Medline |
| Canadian Medical Association Infobase, Canadá | Embase |
| Hunter & New England Health Pathways, Australia | Google Scholar |
Fuente: autores.
Para la primera búsqueda se identificaron términos clave (lenguaje natural) correspondientes a la condición de salud o área de interés (anestesia, cuidado perioperatorio y protocolos clínicos). Posteriormente se construyó una estrategia de búsqueda de base compuesta por vocabulario controlado (términos MeSH, Emtree y DeCS) y lenguaje libre (variaciones ortográficas, plurales, sinónimos, acrónimos y abreviaturas).
A partir de la estrategia base se adaptaron búsquedas en los diferentes recursos, empleando (cuando fue posible) expansión de términos, identificadores de campo (título y resumen), truncadores y operadores booleanos y de proximidad.
Se buscó en los repositorios de protocolos clínicos, rastreando palabras clave mediante la herramienta «buscar» del navegador de Internet, así como una búsqueda reproducible en Google y Google Scholar, sin restricción de idioma o límite en la fecha de publicación.
Para la segunda búsqueda se modificaron los términos clave (anestesia, cuidado postoperatorio, cuidado postanestésico, protocolos clínicos, guías de práctica clínica), manteniendo el proceso integral de la primera búsqueda.
Para cada búsqueda se generó una bitácora o reporte que garantizara su reproducibilidad y transparencia. Las referencias fueron consolidadas en una base de datos en Microsoft Excel.
Las búsquedas fueron realizadas por personal entrenado, con la auditoría de un Trials Search Coordinator de la Colaboración Cochrane.
Resultados de las estrategias de búsquedaLos resultados de las 2 fases de la estrategia de búsqueda se evidencian en la tabla 2.
Resultados de la búsqueda de guías de práctica clínica para el cuidado postanestésico
| Fuente | Primera fase | Segunda fase |
|---|---|---|
| Embase/Medline | 864 | 123 |
| Google Scholar | 10 | 134 |
| National Guidelines Clearinghouse, EE. UU. | NA | 85 |
| Institute for Clinical Systems Improvement, EE. UU. | 3 | 3 |
| National Institute for Health and Clinical Excellence (NICE), Reino Unido | 16 | 8 |
| Guía Salud, España | NA | 1 |
| Canadian Medical Association Infobase, Canadá | NA | 1 |
| Hunter & New England Health Pathways, Australia | 1 | |
| Tripdatabase | NA | 723 |
| Evidence Search (NICE) | NA | 91 |
Fuente: autores.
A partir de la primera fase de búsqueda se identificaron 193 referencias que corresponderían al propósito del Manual, aunque no fuesen guías de práctica clínica. Durante la depuración de las 2 fases de búsqueda se determinó que 12 documentos eran guías de práctica clínica sobre cuidado postoperatorio.
Los 12 documentos fueron revisados por 2 expertos: uno temático (anestesiólogo) y uno metodológico (epidemiólogo). Los expertos corroboraron que las guías cumplieran con los criterios de inclusión o exclusión y que tuvieran un enfoque basado en la evidencia. De los 12 documentos, 4 cumplían con los criterios. En la tabla 3 se presenta la información de los criterios utilizados.
Criterios de inclusión y exclusión de las guías de práctica clínica encontradas
| Criterios de inclusión | Criterios de exclusión |
|---|---|
| Que contengan recomendaciones relacionadas con la pregunta relevante | Que no tengan una versión completa |
| Que en su título o resumen contengan las palabras «Guía», «Guía de Práctica Clínica», «Recomendaciones» o «Consenso», en sus vocablos en español, inglés o portugués | Que no correspondan a la población con cirugía general |
| Que su fecha de elaboración no sea mayor a 5 años | Que sean específicas para un tipo de cirugía o especialidad quirúrgica |
Fuente: autores.
Se utilizó el instrumento AGREEII (por sus siglas en inglés Appraisal of Guidelines for Research and Evaluation) para evaluar la calidad de la evidencia seleccionada16. Este análisis de la calidad se realizó de forma pareada. Se identificaron los documentos que cumplieran con los requisitos de elegibilidad como documentos fuentes para este Manual. En los Anexo se encuentra el resumen de este proceso.
De acuerdo con la calificación, la guía de práctica clínica a adoptar corresponde a la Asociación Americana de Anestesiología14, que es una actualización de la Guía desarrollada en 200217. Por concepto del anestesiólogo experto, las recomendaciones sobre las condiciones de la sala de cuidado postoperatoria, del ingreso y egreso del paciente a la sala se complementaron a partir de las guías de The Association of Anaesthetists of Great Britain and Ireland18 y de la Scottish Intercollegiate Guidelines Network19.
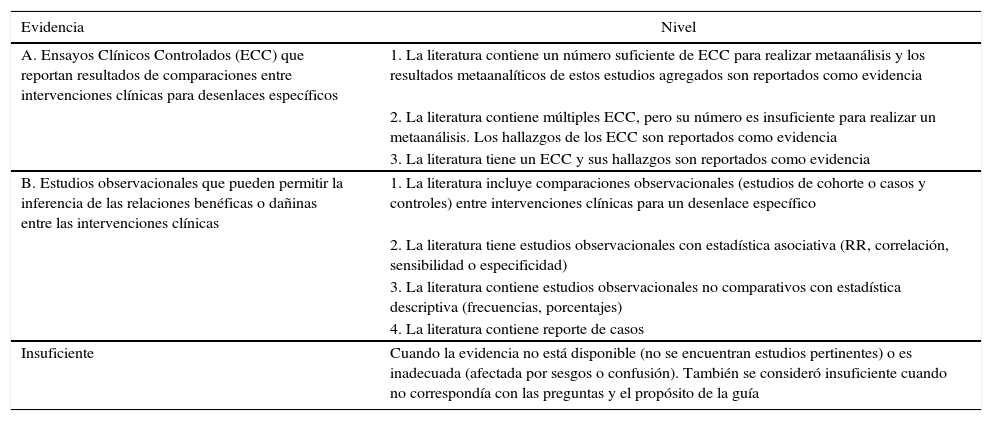
Disponibilidad y fuerza de la evidencia en la guía de práctica clínica baseLa guía de práctica clínica base tuvo en cuenta tanto la evidencia científica como la opinión de expertos. En la tabla 4 se resume la calificación de la evidencia científica publicada en revistas. La categoría nivel de evidencia se refiere a la fuerza y validez del diseño de investigación. Los niveles se relacionan con la fuerza y la calidad de los hallazgos resumidos de cada estudio (por ejemplo, hallazgos estadísticos, tipo de datos y número de estudios que reportan o replican los hallazgos) en las 2 categorías de evidencia.
Calificación de la evidencia científica
| Evidencia | Nivel |
|---|---|
| A. Ensayos Clínicos Controlados (ECC) que reportan resultados de comparaciones entre intervenciones clínicas para desenlaces específicos | 1. La literatura contiene un número suficiente de ECC para realizar metaanálisis y los resultados metaanalíticos de estos estudios agregados son reportados como evidencia |
| 2. La literatura contiene múltiples ECC, pero su número es insuficiente para realizar un metaanálisis. Los hallazgos de los ECC son reportados como evidencia | |
| 3. La literatura tiene un ECC y sus hallazgos son reportados como evidencia | |
| B. Estudios observacionales que pueden permitir la inferencia de las relaciones benéficas o dañinas entre las intervenciones clínicas | 1. La literatura incluye comparaciones observacionales (estudios de cohorte o casos y controles) entre intervenciones clínicas para un desenlace específico |
| 2. La literatura tiene estudios observacionales con estadística asociativa (RR, correlación, sensibilidad o especificidad) | |
| 3. La literatura contiene estudios observacionales no comparativos con estadística descriptiva (frecuencias, porcentajes) | |
| 4. La literatura contiene reporte de casos | |
| Insuficiente | Cuando la evidencia no está disponible (no se encuentran estudios pertinentes) o es inadecuada (afectada por sesgos o confusión). También se consideró insuficiente cuando no correspondía con las preguntas y el propósito de la guía |
Fuente: autores.
De acuerdo con los desenlaces, la intervención se consideró benéfica (B), dañina (H) o equívoca (E), cuando no significó diferencias estadísticas.
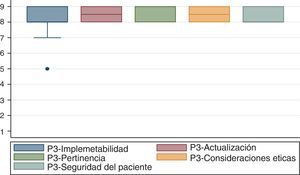
3. Método participativoSe utilizó una modificación del método Delphi20. El grupo elaborador escogió los expertos y los convocó a una reunión, el 18 de septiembre de 2014, en las instalaciones de la SCARE. Participaron 28 expertos en anestesiología y epidemiología.
Luego de presentar el contenido clínico del manual y de la discusión por los expertos, se evaluó en relación a si cumplía con las siguientes características:
- –
Implementabilidad. Posibilidad de que el manual sea fácilmente utilizado en las diferentes instituciones.
- –
Actualización. Si las indicaciones corresponden a la evidencia actual.
- –
Pertinencia. Si las indicaciones serían pertinentes para el contexto de la mayoría de las áreas quirúrgicas.
- –
Consideraciones éticas. Si sería ético utilizar este manual.
- –
Seguridad del paciente. Si existe un riesgo elevado al utilizar este Manual para los pacientes.
Se utilizó una escala ordinal de 9 categorías para calificar el acuerdo con cada una de las características mencionadas. Cada una de las indicaciones propuestas se calificó como recomendada (apropiada), contraindicada (inapropiada) o dentro de un nivel de incertidumbre21.
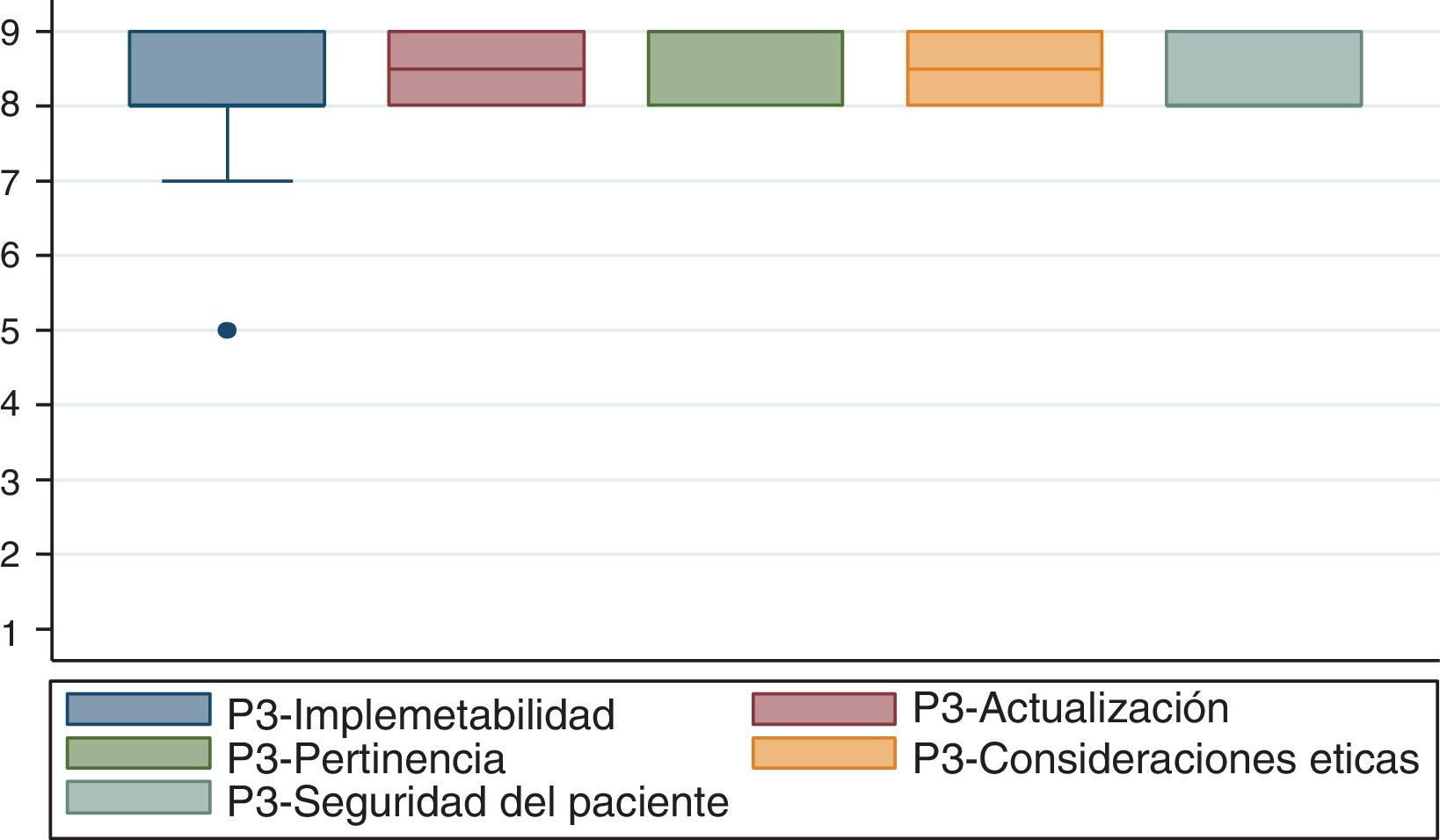
La figura 1 muestra los resultados del acuerdo logrado por los participantes del consenso.
Preparación y escritura del documento finalSe diseñó un modelo final de Manual en el que se incluyó la justificación, la metodología y la adaptación de la guía de práctica clínica base, según las recomendaciones de los expertos en el método participativo. El documento final fue desarrollado por el equipo que elaboró el Manual.
Conflicto de interesesTodos los participantes del grupo elaborador y del consenso de expertos declararon, diligenciaron y firmaron el documento sobre conflictos de intereses.
Derechos de autorSe realizaron las consultas y solicitud de permisos para la utilización y traducción de parte del contenido de las guías para la construcción del manual. La traducción y reproducción parcial se realizó con permiso de Lippincott Williams and Wilkins/Wolters Kluwer Health, Association of Anaesthetists of Great Britain & Ireland & the AAGBI Foundation e Institute of Clinical Systems Improvement. Los derechos de autor pertenecen a los autores de las guías y protocolos base, los cuales son referenciados adecuadamente en el documento.
Contenido clínicoEnfoqueEl manual tiene su eje en el manejo postoperatorio del paciente y se enfoca en la reducción de los eventos adversos mediante una evaluación uniforme del proceso de recuperación. Así se mejora la calidad de vida en el estado postanestésico, racionalizando el cuidado postoperatorio y los criterios de salida.
Este manual aplica para pacientes que recibieron anestesia general, regional o sedación profunda o moderada y podría ser modificado (o podría diseñarse un protocolo complementario) para adecuarlo a las necesidades de cierto tipo de pacientes y población tales como niños y adultos mayores. No aplica para pacientes con anestesia local sin sedación, para sedación mínima o para aquellos que requieren UCI.
Este manual no pretende reemplazar el manejo individualizado de cada paciente ni los protocolos de cada institución. Tampoco puede ni busca definir desenlaces de los pacientes.
La figura 2 presenta el esquema de la secuencia de actividades de este Manual.
Condiciones o requisitos de la unidad de cuidado postoperatorioLa unidad de cuidado postoperatorio deberá, preferiblemente, ocupar un lugar central en las salas de cirugía, con fácil acceso y movilización en y hacia la unidad. Deberá contar con monitores, medicamentos, equipos y personal de enfermería suficiente y entrenado para el manejo de los pacientes en periodo postoperatorio y sus complicaciones18.
Debe existir un anestesiólogo responsable por los pacientes entregados en la unidad de cuidado postoperatorio18.
Debe existir un sistema de comunicación y de alarmas de fácil funcionamiento. El recurso humano debe estar entrenado para usarlo racionalmente18.
Ingreso del paciente a la unidad de cuidado postoperatorioEl anestesiólogo responsable del paciente debe entregar personalmente al paciente al personal a cargo de la unidad de cuidado postoperatorio18.
El anestesiólogo debe realizar un reporte verbal de la historia clínica prequirúrgica y quirúrgica del paciente, incluyendo cualquier evento adverso que se hubiera presentado durante la cirugía18.
El anestesiólogo debe informar de las indicaciones generales del cuidado postoperatorio de acuerdo con la historia clínica, el tipo de cirugía y de la anestesia del paciente.
Indicaciones- •
Debe existir un anestesiólogo responsable de la entrega del paciente en la unidad de cuidado postoperatorio, UCI o cualquier unidad encargada de aceptar el paciente en su postoperatorio inmediato.
- •
Si se presenta alguna complicación anestésica durante la fase intraquirúrgica o en la recuperación anestésica, el anestesiólogo a cargo del acto anestésico, el anestesiólogo a cargo de la unidad de cuidado postoperatorio o, en su defecto, el anestesiólogo al cual se le entregó formalmente el cuidado del paciente debe informar del tipo de complicación y de su manejo al paciente o a su representante.
- •
Si se presenta una complicación quirúrgica debe ser informada por el cirujano responsable del acto quirúrgico.
- •
Es altamente deseable que el equipo quirúrgico, anestesiólogo y cirujano informen sobre el resultado quirúrgico al paciente o a su acompañante en la institución.
- •
Debe existir un anestesiólogo responsable de la recuperación del paciente en la unidad de cuidado postoperatorio.
El equipo de profesionales y auxiliares a cargo de la unidad de cuidado postoperatorio deben registrar toda valoración a partir de la monitorización, observaciones clínicas, lectura de exámenes diagnósticos de seguimiento, intervención, orden o prescripción terapéutica o profiláctica realizadas como parte del cuidado durante la emergencia y la recuperación anestésica, incluyendo la prevención y el tratamiento de complicaciones22.
Evaluación y monitorización del paciente en la unidad de cuidado postoperatorioFunción respiratoriaLa evaluación periódica y la monitorización de la permeabilidad de la vía aérea, la frecuencia respiratoria y la saturación de oxígeno (SpO2) deben realizarse durante la recuperación de la anestesia, para disminuir los desenlaces adversos (evidencia A2-B).
Función cardiovascularLos expertos de la ASA17 consideraron que el monitorización de la presión arterial, el pulso y el electrocardiograma detectan complicaciones, reducen desenlaces adversos y deben ser realizados durante la recuperación de la anestesia (evidencia insuficiente). Consideraron que la monitorización mediante electrocardiografía puede ser innecesaria en ciertos tipos de pacientes o según el procedimiento anestésico.
Función neuromuscularSe considera que la evaluación de la función neuromuscular reduce desenlaces adversos y debe ser realizada en la recuperación postanestésica.
La evaluación neuromuscular se inicia con un examen físico y ocasionalmente puede incluir la monitorización del bloqueo neuromuscular (evidencia B2-B).
Estado mentalEn opinión de los expertos17, cada institución debe contar con una escala que permita la evaluación del estado mental en la unidad de cuidado postoperatorio. Esto permitiría disminuir las complicaciones postanestésicas (evidencia insuficiente).
TemperaturaLos expertos están de acuerdo en que la evaluación de la temperatura del paciente está relacionada con la disminución de complicaciones postoperatorias y debe realizase durante la recuperación postanestésica (evidencia insuficiente).
El paciente idealmente debe ser llevado a la normotermia teniendo en cuenta los cambios en la autorregulación de la temperatura secundarios a la anestesia y la cirugía.
DolorLos expertos consideran que la valoración del dolor durante la recuperación disminuye algunos eventos adversos postoperatorios (evidencia insuficiente).
Este manejo puede iniciarse en la cirugía y formar parte del manejo anestésico elegido para el paciente. Puede ser seguido y evaluado en el periodo postoperatorio.
Náuseas y vómitoLa opinión de expertos es ambigua sobre la efectividad de la evaluación de las náuseas y vomito para disminuir efectos adversos; sin embargo, indican que esta debería ser realizada en la recuperación de la anestesia (evidencia insuficiente).
FluidosLos expertos están de acuerdo con los beneficios de la monitorización del estado de hidratación y del manejo de fluidos. Esto disminuye los efectos adversos y mejora el bienestar y la satisfacción del paciente (evidencia insuficiente).
Gasto urinario y micciónLa evaluación del gasto urinario detecta la retención urinaria (evidencia B3-B) pero la evidencia es ambigua para otras complicaciones (evidencia insuficiente). En opinión de los expertos17, la evaluación del gasto urinario detecta complicaciones y reduce efectos adversos. Esta evaluación puede no ser rutinaria, dependiendo de cada caso.
Hay evidencia insuficiente y opiniones ambiguas de los expertos sobre la evaluación de la micción para la detección de eventos adversos, aunque consideran que puede ser evaluada durante la recuperación.
Drenaje y sangradoLos expertos están de acuerdo en que la evaluación de sangrado y drenaje detecta complicaciones, reduce los efectos adversos y puede ser una rutina en el cuidado de los pacientes postoperatorios (evidencia insuficiente).
Indicaciones- •
La evaluación periódica de la vía aérea, la frecuencia respiratoria, la saturación de oxígeno, el pulso, la frecuencia cardiaca y la presión arterial deben realizarse durante la recuperación anestésica.
- •
La monitorización mediante electrocardiografía debe estar disponible en las unidades de cuidado postoperatorio para los pacientes que la requieran.
- •
La evaluación de la función neuromuscular se debe realizar, durante la recuperación postanestésica, a aquellos pacientes que recibieron bloqueo neuromuscular con agentes no despolarizantes o que tienen condiciones médicas relacionadas con disfunción neuromuscular.
- •
El estado de hidratación debe ser evaluado de acuerdo con el paciente, en especial para aquellos procedimientos con una significativa pérdida de sangre o fluidos y que requirieron manejo adicional de fluidos.
- •
El gasto urinario y la micción deben ser evaluados para determinados pacientes y procedimientos.
- •
El estado mental, la temperatura corporal, el dolor, la náusea, el vómito, el drenaje y el sangrado pueden ser evaluados durante la recuperación.
Los grupos de medicamentos evaluados fueron antieméticos 5-HT3, tranquilizantes y neurolépticos, metoclopramida y dexametasona.
Antieméticos 5HT3Un metanálisis de los nuevos ECC confirmó que los medicamentos 5HT3, comparados con placebo, son efectivos en la profilaxis postoperatoria de náusea y vómito y reducen el uso de rescate antiemético (evidencia A1-B). Los medicamentos específicos son: dolasetrón (reduce el vómito)23-27, granisetrón (reduce el vómito)28-32 y ondansetrón (reduce el vómito y rescates antieméticos)28-30,33-45.
TranquilizantesEl metaanálisis de los nuevos ECC corrobora que el droperidol reduce las náuseas y el vómito postoperatorio y el uso de rescate antiemético (evidencia A3-B)38,46-50. Varios ECC evidenciaron que el haloperidol es también efectivo (evidencia A2-B)34,47,49,51.
MetoclopramidaLos metaanálisis de ECC que compararon metoclopramida (10mg) con placebo no reportan diferencias estadísticamente significativas en náusea y vómito en el periodo postoperatorio inmediato (evidencia A1-E), pero indican eficacia en la reducción del vómito durante las primeras 24h del periodo postoperatorio (evidencia categoría A1-B)35,39,44,52-55.
DexametasonaEl metaanálisis de ECC reporta que este antiemético es efectivo en la profilaxis del vómito postoperatorio (reduce el uso de antieméticos de rescate) y como profilaxis de náusea (se observó efectividad a mayores dosis) (evidencia categoría A1-B)29,33,45,48,49,51,52,54-67.
CombinacionesLa combinación de 2 medicamentos antieméticos es efectiva en la profilaxis de náusea y vómito postoperatorio (evidencia categoría A2-B), sin diferencias en los efectos secundarios como cefalea, mareo, somnolencia e inquietud24,31,32,48,53,56,68-77.
ActualizaciónUna revisión sistemática78 sobre el tratamiento de las náuseas y el vómito postoperatorio considera una evidencia similar sobre los medicamentos que pueden ser eficaces para la profilaxis y el tratamiento de estos eventos. La revisión considera como primera elección farmacológica al ondansetrón.
Indicaciones- •
La profilaxis con antieméticos de las náuseas y el vómito asociado con la anestesia mejora la satisfacción y el bienestar del paciente, reduciendo los tiempos de salida de la unidad de cuidado postoperatorio.
- •
La profilaxis y el tratamiento de las náuseas y el vómito asociados con la anestesia mejora con ondansetrón, droperidol o dexametasona, que también disminuyen el rescate antiemético.
- •
Se considera como medicamento de primera línea al ondansetrón.
- •
No se tiene evidencia concluyente sobre el uso de múltiples fármacos para el tratamiento de las náuseas y el vómito en recuperación.
Un nuevo ECC79 corroboró los hallazgos de la Guía 200217 sobre la eficacia del flumazenil para antagonizar los efectos residuales de las benzodiacepinas luego de anestesia general, comparado con placebo (evidencia A3-B). En la Guía 200217 se mencionaba que el flumazenil reducía el tiempo para emergencia después de sedación (evidencia A1-B).
Los expertos17 están en desacuerdo con el uso de rutina del flumazenil para reducir los eventos adversos o mejorar la comodidad o satisfacción del paciente.
Antagonismo de los opiáceosLa Guía 200217 indicaba que la naloxona reducía el tiempo para la emergencia y recuperación de la respiración espontánea (evidencia A3-B). Los expertos no están de acuerdo con el uso rutinario de naloxona para reducir los eventos adversos o mejorar la comodidad o satisfacción de los pacientes.
Reversión de los agentes relajantes neuromuscularesLa Guía 200217 indicaba que la neostigmina es efectiva para antagonizar el efecto residual de los relajantes musculares (evidencia A1-B), aunque demostraba un aumento de los episodios de emesis postoperatoria (evidencia A1-H).
No hay consenso de los expertos en que los regímenes anestésicos diseñados para evitar el uso de antagonismo del bloqueo neuromuscular reducen los desenlaces adversos y mejoran la satisfacción y el bienestar del paciente.
Indicaciones- •
El flumazenil no debería ser administrado rutinariamente, aunque podría proporcionarse cuando se evidencie depresión respiratoria y sedación en pacientes a quienes se les puede atribuir el uso de benzodiacepinas como causa. Posterior al uso del antagonismo farmacológico, los pacientes deben ser observados por largo tiempo para asegurar que la depresión respiratoria no recurra.
- •
No se recomiendan los antagonistas opiáceos (naloxona) para su uso rutinario. Sin embargo, pueden ser administrados cuando se presenta depresión respiratoria de causa atribuible al uso de opiáceos. Después del antagonismo farmacológico, el paciente debe ser observado por un largo periodo para evitar la recurrencia en la depresión respiratoria. El antagonismo agudo de los opiáceos puede desencadenar dolor, hipertensión, taquicardia y edema pulmonar.
- •
Los antagonistas específicos deben ser administrados para revertir el bloqueo neuromuscular residual cuando esté indicado.
- •
El flumazenil, la naloxona o los antagonistas del bloqueo neuromuscular deben estar disponibles para ser administrados en caso de ser necesarios.
- •
Los antagonistas específicos del bloqueo neuromuscular deben estar disponibles para revertir el bloqueo cuando está indicado.
Un ECC80 demostró que la administración de oxígeno suplementario durante el transporte y en la unidad de cuidado postoperatorio reduce la incidencia de hipoxemia (evidencia A3B).
TemperaturaLa Guía 200217 incluía evidencia de que el calentamiento activo del paciente está asociado con la normalización de su temperatura (evidencia A2-B). Existe evidencia de que el uso de dispositivos de calentamiento por aire a presión normaliza la temperatura del paciente (evidencia categoría A3-B). Este último hallazgo se corrobora en un reciente ECC, pero no evidencia disminución de los escalofríos (evidencia A3-E)81.
Uso de agentes farmacológicos para la reducción del escalofrío postoperatorioEn la Guía 200217 se describe que la meperidina es efectiva para el manejo del escalofrío postoperatorio comparada con otros agonistas opiáceos y contra placebo (evidencia A1-B). Un nuevo ECC82 encontró que la meperidina disminuyó el escalofrío cuando se comparó con fármacos (evidencia A3-B).
Se han demostrado los efectos de la dexmedetomidina para el control de los escalofríos en niños (evidencia B3) y el relacionado con anestesia regional (evidencia A3)83-84.
Indicaciones- •
La administración de oxígeno suplementario durante el traslado y el cuidado anestésico postoperatorio debe ser realizada en los pacientes con riesgo de hipoxemia.
- •
La normotermia debería ser uno de los objetivos durante el cuidado postoperatorio. Cuando están disponibles, los dispositivos de calentamiento por aire a presión deben ser usados.
- •
La meperidina puede ser usada para el manejo del escalofrío en el postoperatorio cuando está clínicamente indicada y no tiene contraindicaciones.
Puede incrementar el tiempo de salida y debería ser obligatorio solamente en pacientes seleccionados. No se considera un requisito indispensable para el egreso de los pacientes.
Requisito que el paciente tome líquidos claros antes de la salidaPuede alargar la estancia del paciente en la unidad. No se considera imperativo que el paciente tome líquidos claros antes de la salida. En la Guía 2002 se consideró una evidencia A2-E. Los expertos no consideran que mejore la comodidad o la satisfacción del paciente17.
Requisito que el paciente cuente con un acompañante responsable antes de la salida a casaSe considera que la necesidad de tener un acompañante responsable al momento de la salida del paciente ambulatorio disminuye el riesgo de complicaciones e incrementa la satisfacción y el bienestar del paciente. Debe ser obligatorio, de acuerdo con las opiniones de los expertos. La evidencia científica es insuficiente.
Necesidad de un tiempo mínimo de estadía en la unidad de cuidado postanestésicoLa evidencia es insuficiente y los expertos no consideran que se requiera un mínimo de estadía. Esta debe ser determinada para cada caso. No hay consenso si una estancia mínima disminuye los eventos adversos o complicaciones.
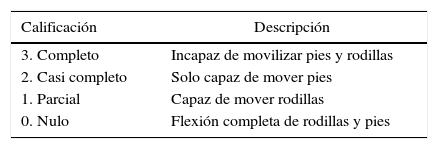
Evaluación de la actividad motora posterior a anestesia regionalSegún las normas mínimas de seguridad en anestesia de la SCARE 201385, se sugiere utilizar una escala que permita medir el retorno de la actividad motora; la más usada es la escala de Bromage86 (tabla 5).
Calificación mediante escala de Bromage para evaluación del bloqueo motor después de anestesia regional central
| Calificación | Descripción |
|---|---|
| 3. Completo | Incapaz de movilizar pies y rodillas |
| 2. Casi completo | Solo capaz de mover pies |
| 1. Parcial | Capaz de mover rodillas |
| 0. Nulo | Flexión completa de rodillas y pies |
Fuente: autores.
En una revisión sistemática se considera que toda valoración para el egreso debe incluir estado de conciencia, presión arterial, situación de dolor y náusea/vómito87. La escala de Aldrete incluye estos aspectos, por lo que se podría considerar la escala seleccionada para este fin88 (tabla 6).
Puntuación de Aldrete modificada para determinar egreso de la unidad de cuidado postoperatorio
| Calificación | Descripción |
|---|---|
| Actividad: capaz de moverse voluntariamente o seguir órdenes | |
| 2 | 4 extremidades |
| 1 | 2 extremidades |
| 0 | 0 extremidades |
| Respiración | |
| 2 | Capaz de respirar profundamente y toser libremente |
| 1 | Disnea, respiración poco profunda o limitada |
| 0 | Apnea |
| Circulación | |
| 2 | Presión arterial ± 20mm del nivel prequirúrgico |
| 1 | Presión arterial ± 20-50mm del nivel prequirúrgico |
| 0 | Presión arterial ± 50mm del nivel prequirúrgico |
| Nivel de consciencia | |
| 2 | Completamente despierto |
| 1 | Alerta al llamado |
| 0 | No responde |
| Saturación de oxígeno | |
| 2 | Capaz de mantener la saturación de O2 > 92% al aire ambiente |
| 1 | Necesita inhalar O2 para mantener saturación de O2 > 90% |
| 0 | La saturación de O2 se mantiene menor a 90% a pesar de O2 suplementario |
Fuente: autores.
El grupo de consenso considera como una práctica deseable que un funcionario de la institución acompañe al paciente hasta la salida física de la institución.
Indicaciones- •
Los requisitos de orinar o tomar líquidos antes de la salida podrían ser obligatorios en pacientes específicos.
- •
Como parte de los protocolos de salida de cada institución, todos los pacientes con egreso hospitalario deben tener un acompañante responsable al momento de la salida.
- •
No se recomienda un tiempo mínimo en la unidad de cuidado postoperatorio, de manera rutinaria. Este tiempo de estancia debe ser establecido para cada paciente.
- •
Considerar chequear la disponibilidad de vía permeable, drenajes y catéteres de ser necesario.
- •
Verificar los registros completos.
- •
Debe valorarse, mediante una escala de criterios para egreso tipo Aldrete, a cada uno de los pacientes antes de su alta de la unidad de cuidado postoperatorio.
En el caso de egreso de la unidad de cuidado postoperatorio a casa deben entregarse por escrito las recomendaciones relacionadas con la cirugía, los signos de alarma y los eventos adversos inesperados19-20.
FinanciaciónEste proyecto fue financiado por la Sociedad Colombiana de Anestesiología y Reanimación (SCARE) en convenio colaborativo con la Facultad de Medicina de la Universidad Nacional de Colombia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.