La enfermedad de Kawasaki es un estado febril agudo, cuya incidencia es de 175 por cada 100.000 niños menores de 5 años. Es una vasculitis con predilección por los vasos de pequeño y mediano calibre, especialmente por las arterias coronarias; sin tratamiento pueden desarrollarse aneurismas coronarios que conllevan riesgo de infarto agudo de miocardio y muerte súbita. Se describe el caso de un niño de 4 años a quien se diagnosticó enfermedad de Kawasaki y aneurismas fusiformes moderados en las arterias coronarias derecha e izquierda. En control a los dos meses desarrolló nuevo cuadro febril con hipercolesterolemia, trombocitosis y alteración de las pruebas hepáticas. En ecocardiograma de control se evidenció aneurisma gigante en la coronaria izquierda y mediante angiografía coronaria se detectaron dos aneurismas en la coronaria derecha. En vista de que se consideró un caso de evolución atípica, se realizó revisión de la literatura mundial en enfermedad de Kawasaki y se recomendó diagnóstico y tratamiento precoz para disminuir la morbilidad con compromiso cardiovascular severo y/o la mortalidad.
Kawasaki disease is an acute febrile state with an incidence of 175 per 100,000 children under the age of 5. It is a vasculitis with a preference for small and medium-sized vessels, especially for coronary arteries. If untreated, coronary aneurysms may pose the risk of acute myocardial infarction and sudden death. The case of a 4 year-old child who was diagnosed of Kawasaki disease and moderate fusiform aneurysms in the right and left coronary arteries is described. Follow-up visit after two months revealed fever again with hypercholesterolemia, thrombocytosis and abnormal liver testing. Control echocardiogram evidenced a giant aneurysm in the left coronary and a coronary angiography detected two additional aneurysms in the right coronary. As this was considered an atypical progress of the condition, review of global Kawasaki disease literature was carried out and early diagnosis and treatment were recommended to reduce morbidity with severe cardiovascular involvement and/or mortality.
La enfermedad de Kawasaki es una vasculitis aguda de origen desconocido, causante de la mayoría de enfermedades cardíacas en pacientes menores de 5 años de edad. Tiene una incidencia anual de 32,5 por 1.000 niños menores de 5 años. El primer caso lo reportó Tomisaku Kawasaki en enero de 1961 en el Hospital Cruz Roja de Tokyo, al describir la aparición de rash, fiebre, adenopatía cervical única y cambios en la orofaringe como una sola entidad. Entre 1961 y 1967 se diagnosticaron aproximadamente 50 casos y en 1967 se realizó la primera publicación oficial en la que se describió el síndrome febril óculo-oro-cutáneo-acrodescamativo con o sin linfadenitis cervical no supurativa.
En 1970, Noboru Tanaka evidenció aneurismas y trombosis coronaria en autopsias de niños con esta enfermedad.
CasoPaciente masculino de 4 años de edad, producto de cuarta gestación, de madre de 39 años de edad, embarazo sin complicaciones, parto vía vaginal, peso adecuado y adaptación neonatal espontánea.
Ingresó al servicio de urgencias por cuadro clínico de tres días de evolución con fiebre cuantificada hasta 39-40° grados, acompañada de emesis de tipo alimentario hasta siete episodios en el día y sospecha de patología urinaria, razón por la que fue hospitalizado. El hemograma de ingreso evidenció leucocitosis con tendencia a la neutrofilia, plaquetas normales y prueba Strepto A positiva. Se administraron 600.000 UI de penicilina benzatínica ante sospecha de amigdalitis bacteriana. A las 24 horas de hospitalización se observaron lesiones eritematosas en lengua, de fondo blanquecino y se diagnosticó gingivoestomatitis herpética, por lo que se inició manejo con aciclovir. Luego de 4 días de hospitalización, persistió la fiebre y apareció exantema maculopapular pruriginoso en axilas, zona inguinal, estómago y pies. En el quinto día se observó lengua roja, labios fisurados, edema en manos y pies y descamación posterior. Al octavo día se sospechó enfermedad de Kawasaki y se solicitó hemograma de control que evidenció trombocitosis y ecocardiograma que reportó aneurismas fusiformes de tamaño moderado en las coronarias izquierda (7,6mm) y derecha (6,3mm) sin obstrucción en el flujo, con mínimo derrame pericárdico. Se confirmó enfermedad de Kawasaki y se inició tratamiento con inmunoglobulina y ácido acetil salicílico. Al noveno día cesó la fiebre y el undécimo egresó con prescripción de Aspirina (3mg/kg/día).
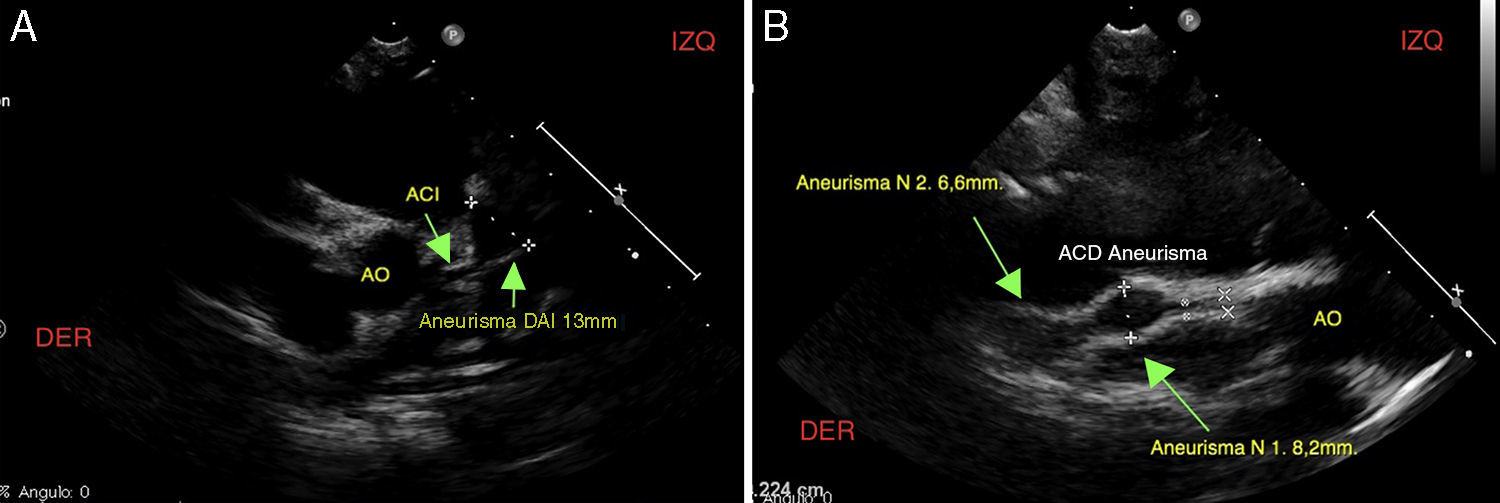
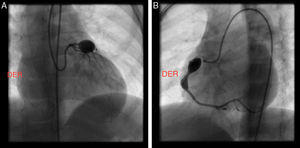
En control ecocardiográfico al mes aún persistían los aneurismas de igual tamaño. Dos meses luego del egreso, presentó fiebre de 39-40° durante dos días, consultó a Urgencias y se administró benzetacil por diagnóstico de amigdalitis. Se hospitalizó para estudio y presentó hipercolesterolemia, trombocitosis y pruebas de función hepática alteradas. El ecocardiograma evidenció aneurisma sacular gigante del tronco coronario izquierdo (13mm) y dos aneurismas de tamaño moderado a grande (8,2mm la proximal y 6,6mm la distal) en la coronaria derecha (fig. 1A y B). Se inició tratamiento con heparina durante dos meses y posteriormente se trató con warfarina 0,1mg/kg/día y ácido acetil salicílico 50mg/día. Se dio de alta con fórmula de ácido acetil-salicílico.
A. Ecocardiograma que muestra aneurisma de 13mm en la arteria coronaria izquierda (Ao: aorta; ACI: arteria coronaria izquierda y aneurisma en DAI: descendente anterior izquierda). B. Ecocardiograma que muestra dos aneurismas en la arteria coronaria derecha–proximal de 8,2mm y distal de 6,6mm (Ao: aorta; ACD: arteria coronaria derecha).
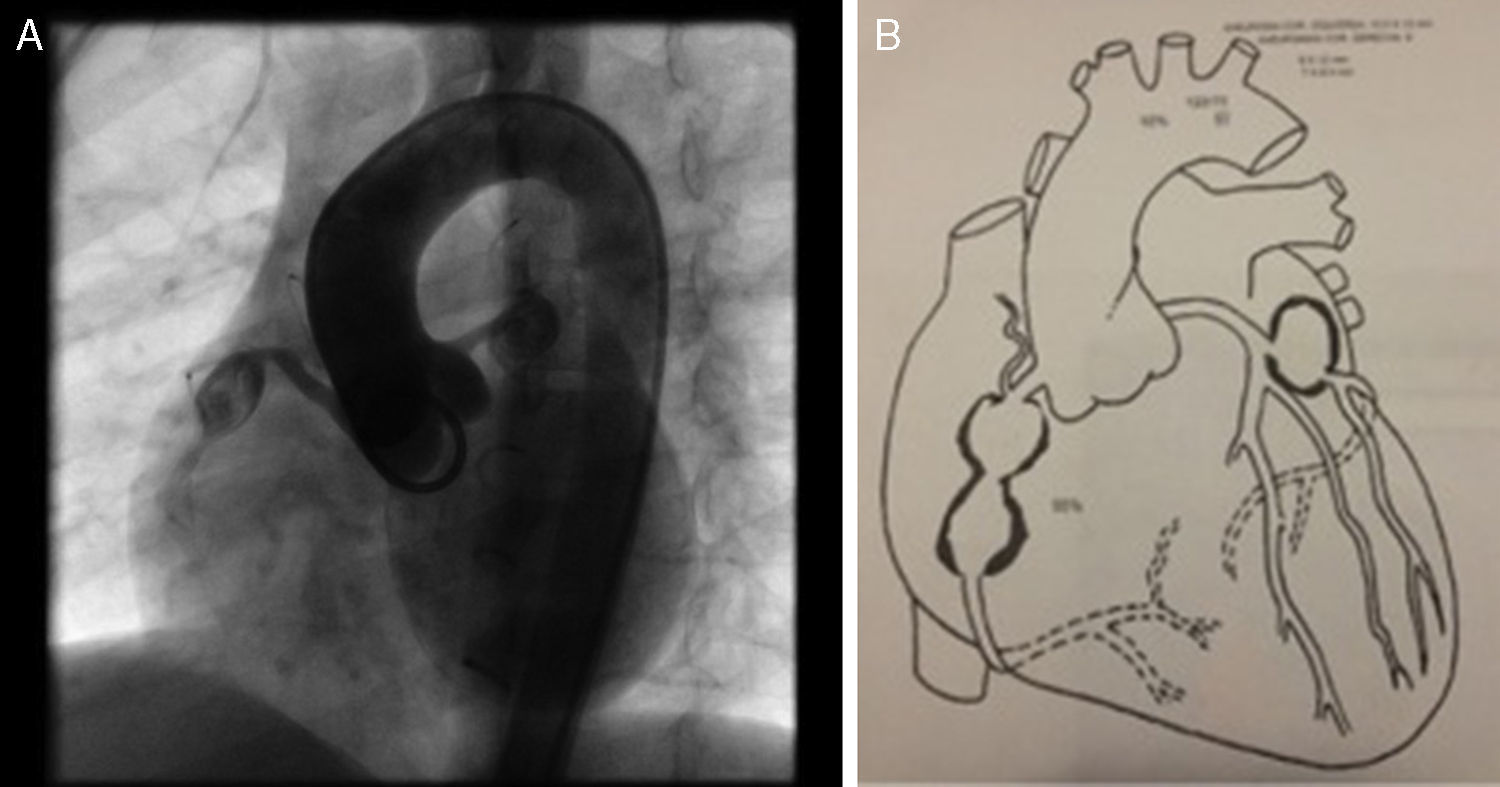
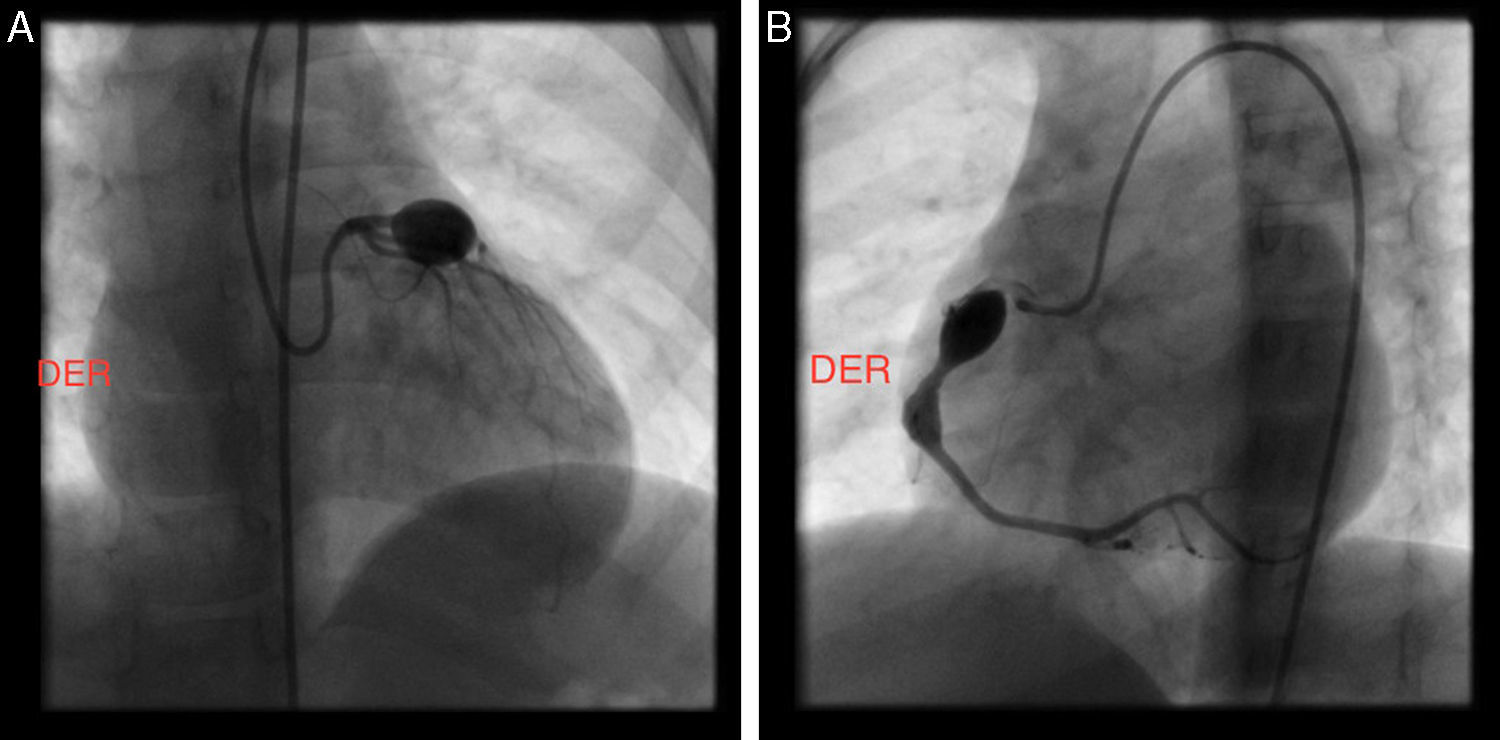
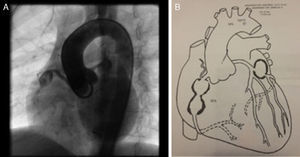
Ante la persistencia de aneurismas gigantes se remitió para valoración por Hemodinámica, quienes ordenaron cateterismo cardiaco (figs. 2A, 2B, 3A y 3B). Se trató con heparina de bajo peso molecular durante un mes y luego con warfarina en forma permanente.
A. Cateterismo cardíaco en el que se observan dos aneurismas en arteria coronaria derecha ACD (R-right - proximal visible y distal parcialmente visible) y un aneurisma en arteria coronaria izquierda - ACI. B. Diagrama de cateterismo cardíaco con tres aneurismas coronarios (dos en la arteria coronaria derecha-ACD y uno en la arteria izquierda - ACI).
La enfermedad de Kawasaki en un proceso inflamatorio vascular sistémico, que afecta predominantemente a niños desde los 6 meses hasta los 5 años de edad, aunque se han descrito casos hasta los 15 años.
En Estados Unidos, el 76% de los niños con enfermedad de Kawasaki son menores de 5 años, con una edad media de 2 años de edad; ocurre de forma estacional, principalmente en invierno y primavera, y afecta más al género masculino, con una relación de 1,7: 1.
Lesiona vasos de pequeño y mediano calibre a cualquier nivel, sin embargo, tiene predilección por las arterias coronarias en la mayoría de casos.
La hipótesis sobre la patogenia de la enfermedad postula que el agente ingresa por vía respiratoria y penetra a través del epitelio bronquial, donde es captado por los macrófagos tisulares, favoreciendo el inicio de la respuesta inmune innata. En el epitelio bronquial el agente desencadena la producción de proteínas virales que se engloban dentro de cuerpos de inclusión citoplasmática, que no son reconocidos por el sistema inmune, por lo que pueden estar en forma persistente.
Las toxinas de bacterias actúan como «superantígenos», estimulando intensamente la cadena lateral V del receptor de la célula T. Estas toxinas pueden ser producidas por cepas nuevas de Staphylococcus aureus o Streptococcus pyogenes. Además, estos macrófagos pasan al sistema circulatorio y se dirigen a través de los vasos sanguíneos hacia distintos órganos como páncreas, glándulas salivales, próstata y otros.
Otra teoría sugiere que hay una respuesta inmune de inmunoglobulina A oligoclonal en lugar de una policlonal. Esta teoría está avalada por el descubrimiento de IgA infiltrando células plasmáticas en aneurismas de arteria coronaria de pacientes fallecidos en fase aguda.
Durante la fase inicial, los vasos afectados presentan una disociación edematosa de las células del músculo liso (hay edema endotelial y subendotelial mientras la lámina elástica interna permanece intacta); siete a nueve días del inicio de los síntomas, se observa proliferación de neutrófilos, linfocitos, destrucción de la lámina elástica interna y proliferación fibroelástica. Semanas a meses después la inflamación activa se sustituye por fibrosis y formación de cicatrices; cuando ocurre remodelación arterial y revascularización se produce estenosis progresiva.
Autopsias de pacientes que padecieron la enfermedad de Kawasaki demuestran que ocurre una inflamación en múltiples órganos y tejidos, sin embargo la inflamación de las arterias coronarias es la manifestación clínica más relevante en esta patología. Los sistemas respiratorio, gastrointestinal, dermatológico, articular, urinario, nervioso y linforreticular también suelen estar comprometidos. En niños mayores se han descrito casos atípicos, que presentan coinfección con citomegalovirus, pseudoinfección intestinal, amigdalitis aguda, efusión hemorrágica de serosas con disfunción hepática, shock y/o trombocitopenia. Sin embargo, la predisposición genética también se postula como causa de la patología.
La formación de aneurismas se explicaría por el paso del agente desde el espacio intravascular al extravascular en el interior de un monocito o macrófago, dando inicio a un fenómeno inflamatorio con agregación plaquetaria y liberación de metaloproteinasas de matriz que alteran la lámina elástica interna y externa, fenómeno que ocasiona la desestructuración de la pared vascular y la formación posterior del aneurisma.
Por otro lado, se identifican dos variedades: la clásica y la incompleta. En cuanto a sus manifestaciones clínicas se distinguen tres fases: aguda, de una duración de hasta dos semanas, fiebre alta (incluso mayor a 40 grados), inyección conjuntival, exantema, enantema, edema en extremidades, adenopatías, diarrea, disfunción hepática o meningitis aséptica; la siguiente fase se denomina subaguda y permanece hasta el día 30, hay resolución del cuadro febril, persiste irritabilidad, inyección conjuntival, descamación de los dedos, trombocitosis, arteritis coronaria o riesgo de muerte súbita. Finalmente, la fase de convalescencia está presente hasta la semana 8 del inicio de los síntomas, se caracteriza por la resolución de todos los síntomas y dura hasta la normalización de la VSG.
Se consideran con mayor riesgo de padecer enfermedad coronaria los pacientes de género masculino, menores de un año, mayores de 7 años, con retraso en el diagnóstico y tratamiento (más de 5 días) o que cursen con fiebre prolongada y/o recurrente, anemia, hipoalbuminemia, leucocitosis (neutrofilia>80%), VSG alta por más de 4 semanas, AST>100, PCR alta (> 10), hiponatremia (< 133) y/o trombocitosis (> 300.000). El score de Kawasaki de la Universidad de Stanford1 es útil en el diagnóstico.
A nivel cardíaco, la cronología de la afectación vascular puede describirse en cuatro fases:
- 1.
Día 0 a 9: vasculitis de la íntima coronaria con o sin pericarditis, miocarditis, endocarditis, valvulitis o afección del sistema de conducción.
- 2.
Día 10 a 25: panvasculitis con formación de aneurismas.
- 3.
Día 28 a 30: granulación y resolución a partir de vasos más pequeños.
- 4.
Día>40: cicatrización y estenosis con fibrosis endocárdica.
Los aneurismas pueden ser fusiformes o saculares y se resuelven luego de un periodo de 5 a 18 meses. Luego de 10 a 20 años, el 39% de los pacientes con aneurismas resueltos desarrolla infarto agudo de miocardio. La Asociación Americana de Cardiología (AHA) clasifica los aneurismas en cuanto a su tamaño en: pequeños (diámetro interno<5mm), medianos (diámetro interno de 5-8mm) y gigantes (diámetro interno>8mm). El Ministerio de Salud Japonés clasifica como anormal: diámetro interno>3mm en menores de 5 años; diámetro interno>4mm en mayores de 5 años; diámetro interno>de 1,5 veces el diámetro del segmento adyacente o luz coronaria claramente irregular.
Entre tanto, el score de Harada determina el riesgo de desarrollar aneurismas coronarios antes de 9 días del inicio de síntomas y en Japón se comienza la inmunoglobulina IV si se cumplen al menos cuatro de los criterios siguientes: leucocitos>12.000/mm3, plaquetas<350.000/mm3, PCR>3, hematocrito<35%, albúmina<3,5g/dl, edad menor de 12 meses y género masculino1–7. Si hay menos de cuatro criterios y continúan los síntomas agudos, se reevalúa el score a diario.
En Norteamérica, Beiser et al., diseñaron un instrumento predictivo de lesiones arteriales coronarias en pacientes que han sido tratados con altas dosis de inmunoglobulina antes de 10 días del inicio de los síntomas. El día de la infusión de inmunoglobulina se realiza conteo de neutrófilos y bandas, concentración de hemoglobina, conteo de plaquetas y medición de temperatura. Debido a la inexactitud de los scores, se recomienda el uso de la inmunoglobulina en todos los pacientes con alta sospecha de enfermedad de Kawasaki.
El tratamiento con inmunoglobulina IV (2g/kg/día) en conjunto con ácido acetil-salicílico (80-100mg/kg/día en Estados Unidos y 30-50mg/kg/día en Asia), busca lograr un efecto antiinflamatorio que incluye modulación de producción de citoquinas, supresión de síntesis de anticuerpos y neutralización de superantígenos bacterianos para reducir el riesgo de enfermedad coronaria en los primeros 10 días (inicio de la fiebre)2.
Hasta el 15% de los pacientes no responde clínicamente a la administración de inmunoglobulina G IV; se manifiestan con persistencia de fiebre y signos de inflamación luego de 24 a 48h de la infusión. Son los pacientes de este grupo quienes tienen mayor riesgo de desarrollar enfermedad coronaria.
El uso temprano de inmunoglobulina sola o asociada a Aspirina, ha logrado prevenir la formación de aneurismas coronarios hasta en un 90%. Un 8 a un 10% del total de los pacientes, presentan aneurismas a pesar del tratamiento temprano y hasta un 25% sin tratamiento adecuado3,4.
El tratamiento en caso de aneurisma coronario gigante, incluye mantener anticoagulación con warfarina y antiagregación plaquetaria con ácido acetil-salicílico (3-5mg/kg/día) para disminuir la incidencia de secuelas cardiovasculares complejas en 20 años. El único inconveniente es el riesgo de anticoagulación permanente en niños, por lo que recomiendan realizar más estudios con anticoagulantes nuevos5.
En algunos pacientes puede usarse heparina fraccionada o heparina de bajo peso molecular (dosis basada en niveles de anti Xa en: RNPT 2mg/kg SC cada 12h, RNAT 1,7mg/kg SC cada 12h, 28 días a 3 meses 1,5mg/kg SC cada 12h, 1 a 5 años 1,2mg/kg SC cada 12h y 6 a 18 años 1,1mg/kg SC cada 12h).
En un estudio retrospectivo llevado a cabo en una gran población pediátrica, durante 17 años en un Hospital de Canadá, se concluyó que la heparina de bajo peso molecular es una alternativa útil en pacientes jóvenes con compromiso coronario severo luego de la enfermedad de Kawasaki, ya que tiene un efecto antiinflamatorio y de remodelación vascular (antiangiogénesis), mayor regresión de aneurismas coronarios y menos efectos adversos de trombosis o sangrado considerable, en comparación con la warfarina. El uso crónico de esta última se ha asociado con un control difícil de los tiempos de coagulación, sangrados importantes, osteoporosis y grados variables de polimorfismo genético6.
Otro estudio hecho en Japón durante 4 años, en el que se usó dalteparina, Aspirina e inmunoglobulina o dalteparina y Aspirina en la fase aguda de la enfermedad, confirmó que había menor resistencia a la inmunoglobulina G, además de menor lesión arterial coronaria con el uso de dalteparina gracias a su efecto anticoagulante y antiangiogénico7.
En pacientes con resistencia a la inmunoglobulina, la opción clásica era la administración de pulsos de esteroides (prednisolona–2mg/kg/día IV cada 8 horas o metilprednisolona–0,5 a 1,7mg/kg/día IV cada 12 horas), pero aún no se esclarece el papel de los corticoides en esta enfermedad (Clase Ib - grado B).
Así mismo, en pacientes resistentes a la inmunoglobulina se han descrito tratamientos exitosos con infliximab, un anticuerpo monoclonal que suprime la inflamación al bloquear el factor de necrosis tumoral alfa (dosis de 5mg/kg IV en las semanas 0 - 2 - 6 y luego cada 8 semanas)8.
Inmunosupresores como la ciclofosfamida (15mg/kg/dl o 0,6g/m2 SC por 3 a 6 meses), la ciclosporina A (3-5mg/kg/día IV hasta 5-8mg/kg/día, manteniendo un rango terapéutico entre 60-200ng/ml durante 10 a 14 días en promedio) y el metotrexate (10mg/m2 en 2 dosis, VO y una vez por semana durante aproximadamente 3 semanas) son clase III, grado C.
En caso de aneurismas gigantes en fase aguda o subaguda se puede adicionar un tratamiento con inhibidor del receptor de la glicoproteína plaquetaria IIb/IIIa, que disminuye el diámetro de los aneurismas a largo plazo, como el abciximab (bolo 0,25mg/kg y mantenimiento 0,125mg/kg/min por 12h).
La pentoxifilina inhibe la transcripción del RNA mensajero del factor de necrosis tumoral, ya que es un componente importante en el control de la cascada inflamatoria y se usa como terapia coadyuvante.
En los niños con alto riesgo de obstrucción coronaria deben ser considerados los betabloqueadores para reducir el consumo de oxígeno miocárdico y en casos específicos los bloqueadores de los canales de calcio y/o nitratos (clase IIb, grado C).
Igualmente, está la opción de iniciar terapia antitrombolítica antes de 12 horas de la sospecha del evento trombótico (trombo en aneurisma coronario o infarto miocárdico secundario a obstrucción trombótica–clase IIb, grado C). De igual forma, podrían requerirse tratamientos intervencionistas como la angioplastia con balón vs. stent en caso de estenosis secundaria de las coronarias, técnicas de ablación de trombos con rotoblade, bypass coronarios en casos de estenosis severas o trasplante cardiaco9,10.
Son indispensables el control cardiológico regular, el énfasis en un estilo de vida saludable y el seguimiento ecocardiográfico dos a tres semanas luego del inicio de la enfermedad y seis a ocho semanas después.
En el ecocardiograma se siguen las recomendaciones de la AHA y el Ministerio de Salud Japonés para medir el «Z score» de las arterias coronarias izquierda principal, derecha y descendente anterior proximales (en las coronarias distales es anormal más de 1,5 veces el tamaño del segmento adyacente). Igualmente, se mide el volumen de fin de diástole y sístole, así como la fracción de eyección. El «Z score» del diámetro de la raíz aórtica es útil ya que hay evidencia del compromiso de esta zona en pacientes con enfermedad de Kawasaki. Se debe buscar derrame pericárdico asociado a vasculitis y miocarditis por enfermedad de Kawasaki al igual que insuficiencia valvular mitral o aórtica. Si no hay visualizacion adecuada de lo anterior, se opta por la ecografía intravascular o ecocardiografía transesofágica.
Además, se hace seguimiento paraclínico con VSG, dos a tres semanas después y luego a las seis a ocho semanas. Se realizan estudios imagenológicos y prueba de esfuerzo en forma periódica.
En estudios recientes se busca determinar el uso de biomarcadores para diagnóstico y pronóstico de falla cardiaca y lesión coronaria en aquellos pacientes con resistencia a la inmunoglobulina, como el péptido natriurético cerebral y el propéptido natriurético cerebral n- terminal, y hasta ahora se han visto resultados favorables11.
Los pacientes con aneurismas coronarios gigantes (> 8mm de diámetro) tienen el peor pronóstico, pues pueden desarrollar trombosis coronaria, estenosis o infarto de miocardio. El 73% de los infartos ocurre durante el primer año de inicio de la enfermedad. Un tercio de los casos puede cursar en forma asintomática y manifestarse por la aparición de nuevas ondas Q anormalmente profundas u ondas QS en el electrocardiograma o por una perfusión miocárdica anormal con talio.
En los niños pequeños, los síntomas de infarto agudo incluyen llanto, vómito, disnea, colapso cardiovascular y choque. Los casos documentados han ocurrido durante el sueño o en reposo. En adolescentes la isquemia miocárdica puede presentarse con clínica de dolor torácico, por lo cual es necesario una alta sospecha en aquellos sin diagnóstico previo de enfermedad de Kawasaki.
Los aneurismas gigantes usualmente no se resuelven y se precisa una búsqueda de aneurismas en otros sitios (renal, braquial, femoral). Éstos se tratan con Aspirina a dosis de 3-5mg/kg/día, warfarina y seguimiento cada seis meses. Durante la evolución del paciente cualquier anormalidad en la prueba de esfuerzo debe ser estudiada mediante angiografía coronaria.
Respecto al tratamiento a largo plazo, en la actualidad se recomienda que los pacientes sin anormalidades de las arterias coronarias, no requieren tratamiento con Aspirina más allá de los tres meses posteriores al cuadro y pueden ser evaluados con electrocardiografía y prueba de esfuerzo cada tres años. Aquellos con aneurismas coronarios transitorios o pequeños deben ser tratados con Aspirina a dosis de 3-5mg/kg/día, hasta la resolución de las anomalías y deben ser evaluados cada año con ecocardiograma y prueba de esfuerzo. No es necesaria la restricción física si no hay alteración en la prueba de esfuerzo12.
Se realiza tomografía computarizada (TC) para el diagnóstico inicial de las alteraciones coronarias (dilataciones, aneurismas, estenosis o trombosis coronaria), la determinación de la función ventricular izquierda y el seguimiento de las lesiones en el tiempo. Las opciones de la TC son SPECT (del inglés single photon emission computed tomography) con diversos radionucleótidos (talio o 99m technetium - tetrofosmin–99m Tc-TF) para evaluar la perfusión miocárdica con o sin estrés (con ejercicio desde los 3 años siempre que el paciente colabore, dipiridamol o dobutamina) y definir cirugía o evaluar pronóstico. La TC sincronizada con el electrocardiograma, tiene la ventaja de adquirir datos en intervalos de tiempo predefinidos del ciclo cardíaco, tiene buena calidad de imagen en lactantes y niños y un 80% menos de exposición a la radiación. Se requiere TC multicorte de doble fuente y doble energía, ultrarrápida y de alta calidad para realizar angiografía coronaria13,14.
Por su parte, la resonancia nuclear magnética provee información importante en pacientes asintomáticos, independientemente del tipo de lesión arterial coronaria, ya que aportan datos de volumen biventricular (fin de sístole y diástole), función cardiaca, fibrosis o infarto miocárdico y perfusión cuantitativa indicando disfunción coronaria microvascular15.
Se insiste en el diagnóstico y tratamiento oportunos a fin de disminuir las posibilidades de morbilidad con compromiso cardíaco severo y/o mortalidad causados por esta enfermedad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflictos de interésLos autores declaran no tener conflictos de intereses.