La falla cardiaca es un problema de salud pública, genera grandes costos al sistema de salud por las readmisiones hospitalarias y genera morbimortalidad en los pacientes.
ObjetivoEvaluar el impacto en la clase funcional, las visitas al servicio de urgencias y las readmisiones hospitalarias en la población de pacientes atendidos en el programa de falla cardiaca de un centro de referencia cardiovascular en Colombia.
MetodologíaEstudio de cohorte retrospectivo y prospectivo. Se realizó un análisis de las características clínicas y demográficas de los pacientes un año antes y después de ingresar al programa de la falla cardiaca.
ResultadosSe incluyeron 511 pacientes, con una edad promedio de 66,4±14,3 años, 58,7% de sexo masculino. Se realizó seguimiento en un programa de la falla cardiaca en el cual se contó con los controles por cardiología y enfermería, rehabilitación cardiaca, asistencia a un programa educativo y apoyo por psicología. Luego de 18 meses de seguimiento se demostró un incremento estadísticamente significativo en la fracción de eyección en la clase funcional, se disminuyeron las consultas a urgencias en un 29,3%, las rehospitalizaciones en un 66,8% y la duración de estas en un 37,5%. La mortalidad total fue del 4%.
ConclusiónEl seguimiento multidisciplinario en programas de la falla cardiaca es factible en Colombia, mejorando la clase funcional, la fracción de eyección y disminuyendo los ingresos hospitalarios y las visitas al servicio de urgencias.
Heart failure is a public health problem. It generates morbidity in patients, hospital re-admissions and with huge costs to the health system.
ObjectiveTo evaluate the impact on functional class, visits to the emergency room, and hospital readmissions in the population of patients treated in a heart failure program of a reference cardiovascular centre in Colombia.
MethodologyA retrospective and prospective cohort study was performed. The clinical, demographic characteristics of the patients, admissions to the hospital, emergency room visits, and the costs inherent to their care were analysed one year before and after they were admitted to the heart failure program.
ResultsA total of 511 patients were included, with a mean age of 66.4 +/- 14.3 years, 58.7% of whom were male. The follow up in the heart failure program included cardiology consultation, nurse evaluations, cardiac rehabilitation, an educational program, and psychological support. After 18 months of follow up, a statistically significant increase in ejection fraction was found in functional class. Emergency room visits decreased by 29.3%, admissions to the hospital decreased by 66.8%, and the length of stay decreased by 37.5. Total mortality was 4%.
ConclusionThe multidisciplinary follow up in a heart failure program is feasible in Colombia. It improves the functional class, the ejection fraction, and decreases hospital readmissions and emergency room visits.
La falla cardiaca es una enfermedad crónica con una alta prevalencia, y se espera que su incidencia aumente a causa del envejecimiento de la población y del incremento en la tasa de infarto agudo de miocardio y los factores de riesgo cardiovasculares1. En los países desarrollados como Estados Unidos existen 4,7 millones de pacientes con falla cardiaca, se registran 400.000 nuevos casos/año que originan un millón de hospitalizaciones por año que le cuestan 7 billones anuales al sistema de salud2. Las estadísticas en Colombia son limitadas respecto a este problema de salud, y existen reportes en la literatura donde se ha encontrado un uso bajo de los medicamentos que han mostrado mejorar la sobrevida de los pacientes como los betabloqueadores y los inhibidores de la enzima convertidora de la angiotensina o los bloqueadores del receptor de la angiotensinaii; a su vez existe un seguimiento pobre de los pacientes que están en terapia con dispositivos como el resincronizador y el desfibrilador implantable3. Los programas de la falla cardiaca son una estrategia que ha surgido en el mundo como una respuesta a los altos costos de esta enfermedad y ha demostrado disminuir la mortalidad, las hospitalizaciones, los costos en la atención y mejorar la calidad de vida de los pacientes4–6.
ObjetivosEvaluar el impacto de un programa de la falla cardiaca luego de 12 meses de seguimiento en las clase funcional, la fracción de eyección, las visitas al servicio de urgencias y las hospitalizaciones a un año en un centro de referencia cardiovascular colombiano.
MetodologíaSe diseñó un estudio observacional, con intencionalidad analítica, de tipo cohorte retrospectiva y prospectiva en el cual se definió como cohorte no expuesta a la población de los pacientes antes de ingresar al programa y como cohorte expuesta a los mismos pacientes después de ingresar al programa.
Se incluyeron todos los pacientes con diagnóstico de la falla cardiaca según los criterios de las asociaciones americana del corazón y europea de cardiología7,8, que ingresaron consecutivamente al programa de la falla cardiaca desde junio de 2012 hasta abril de 2013 y que tuvieran disponible la información de seguimiento 12 meses antes y después de ingresar al programa. La intervención realizada consistió en un seguimiento multidisciplinario que incluyó:
- •
Controles por cardiología: la revisión durante los primeros 7 días después de una admisión hospitalaria, la titulación de medicamentos, el estudio de causas reversibles de la falla cardiaca, la valoración de la evolución de la fracción de eyección, la toma de decisiones respecto a la indicación de dispositivos como el desfibrilador implantable y el resincronizador, y las citas programadas según la clase funcional y las citas no programadas en caso de presentarse signos de alarma.
- •
Seguimiento por enfermería: las citas presenciales y el seguimiento telefónico para la educación sobre signos de alarma de descompensación temprana, el peso diario, la evaluación, las barreras en la adherencia al tratamiento, la presencia de comorbilidades como la depresión, la fragilidad y la estimación de la calidad de vida.
- •
Intervención por psicología: la educación sobre la importancia del autocuidado e involucrar a los cuidadores y el grupo familiar.
- •
Rehabilitación cardiaca: 12 a 24 sesiones según las necesidades del paciente, la medición de la caminata de 6minutos al iniciar y al terminar el programa.
Se definieron como desenlaces el cambio en la fracción de eyección y en la clase funcional según la asociación de Nueva York (NYHA), las visitas al servicio de urgencias y las hospitalizaciones por la falla cardiaca descompensada. Dichos desenlaces se analizaron 12 meses antes y al año de seguimiento. La información se obtuvo de la revisión de las historias clínicas y por medio del seguimiento telefónico de los pacientes. También se registró la mortalidad a 12 meses. El análisis estadístico se hizo con SPSS v20, todas las variables cualitativas se presentan con frecuencias relativas y absolutas, las cuantitativas se describen mediante media como medida de tendencia central y desviación estándar, se utilizó chi cuadrado para la comparación de las variables categóricas y t de Student para las muestras relacionadas para la comparación de promedios. En todos los casos se consideró como estadísticamente significativo un valor de p<0,05.
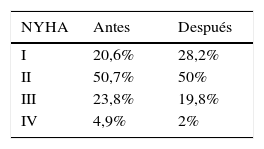
ResultadosSe incluyeron 511 pacientes, con una edad promedio de 66,4±14,3 años; el 58,7% eran de sexo masculino. El 5% tenían la falla cardiaca con función preservada y el 95% con la función reducida. La cardiopatía isquémica fue la etiología más frecuente, presentándose en el 39,7%; las demás etiologías se describen en la tabla 1. El 29,3% eran portadores de cardiodesfibrilador implantable. La fracción de eyección promedio al ingreso al programa fue de 27,4%±12, y luego de 12 meses mejoró de forma significativa, con un valor promedio de 38,72±14,48 (p<0,005). La distribución de la clase funcional al ingreso fue: NYHAI 20%, NYHAII 50,7%, NYHAIII 23,8%, NYHAIV 4,9%. Luego de un año de seguimiento se demostró mejoría estadísticamente significativa en la clase funcional (tabla 2) (p=0,046), disminuyendo el porcentaje de pacientes que se encontraban en clase funcional NYHAIII y IV y aumentando la clase funcional NYHAI.
Durante los 12 meses previos al ingreso al programa se registraron 320 hospitalizaciones por descompensación de la falla cardiaca (media: 0,96±1,01), y luego del seguimiento se demostró una reducción del número total de hospitalizaciones del 66,8% (media: 0,51±0,83, p=0,000), adicionalmente se redujo la duración de estas en un 37,5% (antes: 5,09±9,2, después 3,18±7,4 días, p=0,014). Las consultas al servicio de urgencias disminuyeron en 29,3% (tabla 3). La mortalidad total luego de un año de seguimiento fue del 4,3%, y del 2,1% de los pacientes que requirieron trasplante del corazón.
Cambio en los ingresos hospitalarios y visitas al servicio de urgencias
| Variable | Antes (media y DE) | Después (media y DE) | p |
|---|---|---|---|
| Número de hospitalizaciones | 0,96±1,01 | 0,51±0,83 | 0,000 |
| Duración de la hospitalización | 5.09±9,2 | 3,1±7,4 | 0,003 |
Media y DE: 0,96±1,01 vs. 0,51±0,83, p<0,000.
Media y DE: 5,09±9,2 vs. 3,1±7,4, p<0,003.
Los resultados del presente estudio muestran que el seguimiento de los pacientes con falla cardiaca en un programa multidisciplinario en el contexto del sistema de salud en Colombia es posible y genera grandes beneficios, como la mejoría en la fracción de eyección, la clase funcional y la morbilidad traducida como una disminución en los ingresos hospitalarios por descompensación aguda y en la duración de estos, y adicionalmente reduce el número de consultas al servicio de urgencias. Estos cambios benefician a los pacientes, a las instituciones de salud y a los pagadores, pues reducen los costos que genera la enfermedad. Previamente se habían reportado en la literatura varios estudios con resultados positivos a favor de la intervención, especialmente en la disminución del número de hospitalizaciones9–11. Estos resultados también los soporta el metaanálisis de Gwadry-Sridhar et al.5, en el cual se incluyeron 8 ensayos clínicos que permitieron calcular que para disminuir una hospitalización por falla cardiaca es necesario tratar a 9 pacientes (NNT=9). También se discute si existe un beneficio adicional en la mortalidad, como lo plantea el registro ICONS, realizado en pacientes de Canadá, donde se encontró una reducción del 13% en la mortalidad a un año12; no obstante, este resultado no ha sido consistente en los ensayos clínicos. Es importante resaltar que en el presente estudio la duración de las hospitalizaciones obtenida luego del ingreso al programa de falla cardiaca es incluso menor que la que se reporta en registros como OPTIMIZE HF, en donde se reportó que una hospitalización promedio en Estados Unidos es de 4 días13, generando una mayor rotación de camas en la institución y una disminución en los costos de la atención.
El seguimiento en programas especializados de falla cardiaca facilita además que los pacientes reciban todo el tratamiento farmacológico recomendado por las guías internacionales7,8, con la estrategia de titulación de medicamentos como los betabloqueadores y los inhibidores del sistema renina-angiotensina-aldosterona, y esto explica por qué mejora de forma significativa la fracción de eyección y la clase funcional de los pacientes14–21. Adicionalmente, permite realizar una adecuada selección de los pacientes que se benefician del implante de dispositivos como el cardiodesfibrilador implantable y el resincronizador, garantizando un seguimiento del funcionamiento adecuado de estos22,23.
La importancia de la naturaleza multidisciplinaria de los programas de la falla cardiaca es la clave fundamental de su éxito y se basa en la importancia de reconocer que en el paradigma de las enfermedades crónicas el paciente debe tener un rol activo en su tratamiento, y por esta razón requiere: educación, seguimiento, detectar las barreras para la adherencia a las medidas farmacológicas y no farmacológicas, y se precisa el apoyo del personal de enfermería, psicología y rehabilitación cardiaca, como se realizó en este estudio, para garantizar la evaluación completa del paciente24–29.
Las limitaciones del presente estudio incluyen una muestra seleccionada de pacientes de un centro cardiovascular especializado, lo cual puede generar sesgos de selección, Adicionalmente, la mayoría de los pacientes pertenece al régimen contributivo del sistema de salud, lo cual facilita el acceso a las terapias; además, no se recolectó la información respecto al tratamiento farmacológico que recibían los pacientes antes y después de ingresar al programa. Sin embargo, consideramos que es un grupo representativo de la realidad de los pacientes con insuficiencia cardiaca en Colombia, y que sus resultados pueden servir como punto de partida para replicar experiencias similares en el país, permitiendo mejorar la atención y disminuir los costos de la falla cardiaca.
ConclusiónEl seguimiento multidisciplinario en programas de la falla cardiaca es factible en nuestro medio, mejorando la clase funcional y la fracción de eyección, y disminuyendo los ingresos hospitalarios y las visitas al servicio de urgencias.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLos autores manifiestan que el trabajo de investigación se realizó sin ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
AgradecimientosLos autores agradecen a la clínica CardioVID por su colaboración en el desarrollo del proyecto de la falla cardiaca y el análisis de la información.