La enfermedad coronaria es la principal causa de la falla cardiaca en el mundo. Sin embargo, con frecuencia se niega la opción de la revascularización a los pacientes con disfunción ventricular severa.
ObjetivoDescribir las características clínicas y la mortalidad a 1 y 6 meses de los pacientes con fracción de eyección menor o igual a 35% sometidos a cirugía de revascularización coronaria en un centro de referencia en Colombia.
MetodologíaEstudio observacional, retrospectivo y descriptivo.
ResultadosSe incluyeron 1133 pacientes intervenidos entre enero de 2009 y diciembre de 2013 de los cuales 77 tenían fracción de eyección ventricular menor o igual a 35% (6,8%). La edad promedio fue 63 años (37-82). La fracción de eyección promedio fue 31% (15-35%). El diámetro de fin de diástole indexado fue en promedio 30,2 (22,1-39,2). La indicación de la revascularización fue infarto agudo de miocardio en 75,6% y falla cardiaca crónica en 24%. La mortalidad a 30 días fue de 8,1% y a 6 meses 13,5%. Se observó mejoría de la fracción de eyección ventricular a los 6 meses en el 81% de los pacientes. Se realizó viabilidad miocárdica antes de la revascularización en solo 5 pacientes (6,6%).
ConclusionesEste estudio sugiere que el pronóstico de los pacientes con disfunción sistólica severa que son llevados a la revascularización quirúrgica es similar a lo reportado en otros estudios y adicionalmente se acompaña de mejoría de la fracción de eyección.
Coronary disease is the main cause for heart failure in the world. However, the option of revascularization is often denied to patients with severe ventricular dysfunction.
MotivationTo describe clinical characteristics and mortality after 1 and 6 months of patients with an ejection fraction less than or equal to 35% who underwent coronary revascularization in a Colombian reference centre.
MethodsRetrospective, descriptive, observational study.
Results1133 patients who had surgery between January 2009 and 2013 were included, of whom 77 had ventricular ejection fraction of less than or equal to 35%. Average age was of 63 years (37-82). Average ejection fraction was 31% (15-35%). Registered end-diastolic diameter averaged 30.2 (22.1-39.2). Indication for revascularization was acute myocardial infarction in 75.6% and chronic heart failure in 24% of the cases. 30-day mortality rate was 8.1% and 6-month mortality was 13.5%. Improvement of ventricular ejection fraction was seen on 81% of the patients. Myocardial viability assessment before revascularization was conducted in only 5 cases (6.6%).
ConclusionsThis study suggests that the prognosis of patients with severe systolic dysfunction who undergo revascularization surgery is similar to other studies and additionally helps improve ejection fraction.
La prevalencia estimada de la falla cardiaca en los países desarrollados es del 1-2% y de estos al menos la mitad tienen la falla cardiaca con la fracción de eyección ventricular reducida1. La enfermedad coronaria es considerada la principal causa de disfunción ventricular, explicando entre el 50 a 60% de los casos2.
La revascularización miocárdica de pacientes con disfunción ventricular severa es un tema de controversia. Estudios realizados en la década de los años 1970 a 1980, que comparaban la supervivencia de la revascularización quirúrgica vs. el tratamiento médico mostraron de manera uniforme que la revascularización quirúrgica aumentaba la supervivencia en pacientes con la enfermedad coronaria y la fracción de eyección disminuida3–5. La reducción reportada en la mortalidad con la cirugía vs. el tratamiento médico es del 10 al 50%6–8. No obstante, la mayoría de estos estudios fueron de naturaleza retrospectiva y se realizaron antes del advenimiento del tratamiento con betabloqueadores e inhibidores del sistema renina angiotensina aldosterona, lo cual dista del tratamiento médico actual. Recientemente, se han publicado algunos ensayos clínicos, entre ellos el STICH, en el cual no se demostraron diferencias en el desenlace primario de la mortalidad por todas las causas. Sin embargo, al evaluar los desenlaces secundarios se encontró una reducción en la mortalidad cardiovascular y la hospitalización por causas cardiovasculares en el grupo de pacientes asignados a la cirugía9,10.
A la luz de esta evidencia contradictoria y tomando en cuenta que la población de los pacientes de los ensayos clínicos es altamente seleccionada, es necesario conocer los resultados de la cirugía de revascularización coronaria en los pacientes con la disfunción ventricular severa en el escenario de la vida real.
ObjetivoEl objetivo del presente estudio es describir: las características clínicas, la mortalidad a uno y 6 meses, y los cambios en la fracción de eyección de una población de pacientes con disfunción sistólica severa, definida como la fracción de la eyección ventricular menor o igual a 35% sometidos a la cirugía de revascularización coronaria. Adicionalmente, se busca describir el uso de medicamentos en esta población.
MetodologíaSe realizó un estudio observacional, descriptivo y retrospectivo en el cual se analizaron las historias clínicas de todos los pacientes que fueron sometidos a la revascularización quirúrgica por diagnóstico de la enfermedad coronaria entre enero de 2009 y diciembre de 2013.
Se incluyeron en el estudio aquellos pacientes mayores de 18 años de edad, que tenían la fracción de eyección ventricular menor o igual a 35% previo a la revascularización.
Fueron excluidos quienes no tuvieron seguimiento entre 3 a 6 meses y aquellos que se les realizó otro tipo de procedimiento quirúrgico como: la cirugía valvular o de la aorta, la cirugía de resección de aneurisma ventricular o la implantación de cardioresincronizador durante la cirugía o en los 3 meses posteriores a esta.
Se registraron las variables demográficas como: la edad, el sexo, los antecedentes patológicos importantes y las variables ecocardiográficas basales relevantes como: la fracción de eyección, el diámetro de fin de si¿stole y el fin de diástole, el adelgazamiento de la pared ventricular, la gravedad de la enfermedad coronaria (enfermedad de tres vasos, tres vasos más tronco o compromiso aislado de tronco) y la presencia o la ausencia de colaterales (según lo reportado en la coronariografi¿a), también se evaluó el uso de pruebas de viabilidad previo a la cirugía y la prescripción de medicamentos al alta del paciente.
La medición de la fracción de eyección se realizó mediante el método de Simpson y se registraron como datos iniciales los de la ecocardiografía durante la hospitalización o un mes antes de la cirugía y como comparación los de la ecocardiografía realizada 3 a 6 meses después de la intervención quirúrgica.
También se utilizó un protocolo de llamada telefónica para contactar a los pacientes en caso de que la historia clínica no contara con la información completa.
El procesamiento de los datos se realizó utilizando el programa SPSS versión 19.
Se realizó muestreo por conveniencia.
Las variables cuantitativas se describieron utilizando las medidas de tendencia central como: la media y la desviación estándar o la mediana y el rango intercuartil, según la distribución que presenten. Las variables cualitativas se describieron mediante las frecuencias absolutas y relativas.
El estudio fue aprobado por el comité de ética de la institución.
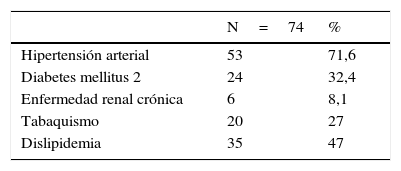
ResultadosSe incluyeron 74 pacientes, con edad promedio de 62,9 ± 9,6 años, el 73% eran de sexo masculino, la fracción de eyección promedio fue de 29,7%± 6,3%, el 32,4% eran diabéticos. La prevalencia de los factores de riesgo se describe en la tabla 1.
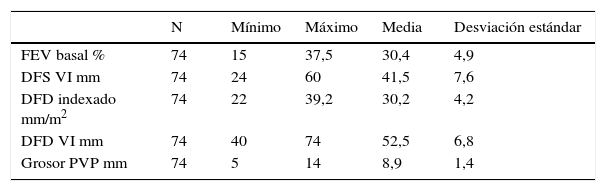
El promedio del diámetro de fin de diástole indexado fue 30,2± 4,2mm/m2. Las demás variables ecocardiográficas se describen en la tabla 2.
La indicación de la revascularización fue el infarto agudo de miocardio en 56 pacientes (75,6%) y la falla cardiaca crónica en 18 (24,3%). La mortalidad a 30 días fue del 8,1% y a 6 meses 13,5%. Se observó mejoría de la fracción de eyección ventricular mayor o igual al 10% a 6 meses en 81% de los pacientes.
Se realizaron pruebas de viabilidad miocárdica antes de decidir la revascularización en 5 pacientes (6,6%), los métodos utilizados fueron: la ecografía con dobutamina en 3 pacientes y la perfusión miocárdica en 2 pacientes. En estos 5 casos la prueba fue reportada como positiva para viabilidad.
La prescripción de medicamentos en la falla cardiaca al alta del paciente se presentan en la tabla 3.
DiscusiónEl presente estudio sugiere que la mortalidad de los pacientes con disfunción ventricular severa sometidos a la cirugía de revascularización coronaria en el escenario de “la vida real” es mayor que la que se reporta para la población general11,12, no obstante, se aproximan a los datos que se han encontrado en otros estudios como el STICH en el cual la mortalidad a un año fue el 12,7% en el grupo de cirugía vs. 11% en el grupo de tratamiento farmacológico10. Estos resultados se explican por el alto número de factores de riesgo de esta población para presentar complicaciones perioperatorias.
Adicionalmente, se encontró una mejoría importante en la fracción de eyección en un valor mayor al 10% en la mayoría de los pacientes, este desenlace es importante porque permite reevaluar la indicación de algunos procedimientos como la terapia de resincronización o el implante de un desfibrilador en prevención primaria una vez la fracción de eyección es superior al 35%13.
Al evaluar el tipo de muerte se evidencia en los reportes previos que la revascularización quirúrgica ejerce un beneficio en todos los tipos comunes de muerte en los pacientes con FEV disminuida: la muerte súbita, la muerte por falla de bomba y la muerte por infarto de miocardio y que este beneficio es mayor luego de dos años de seguimiento14.
A su vez, los resultados del estudio STICH muestran que la revascularización quirúrgica tiene mayor beneficio sobre el tratamiento médico óptimo en pacientes con FEV disminuida. Sin embargo, existe un aumento de la mortalidad inicial a corto plazo, de tal manera que el beneficio se observa a largo plazo, por este motivo actualmente se lleva a cabo el estudio STICHES (extensión del estudio STICH), en el cual se hará un seguimiento de los pacientes a 10 años de la aleatorización inicial. Este estudio nos ayudará a establecer mejor el beneficio a largo plazo de la revascularización quirúrgica.
La selección de los pacientes que pueden derivar el mayor beneficio es clave. Algunos estudios han mostrado que aquellos pacientes que tienen miocardio viable pueden tener mejores resultados en cuando a mejoría de la FEV, los síntomas y el pronóstico15. Aunque estudios más recientes muestran que la viabilidad miocárdica no identifica pacientes con mayor beneficio de sobrevida16.
Otros estudios muestran que incluso aquellos pacientes con mayor remodelamiento y peor función ventricular tienen un mayor beneficio de la revascularización quirúrgica a largo plazo. Un estudio mostró que aquellos pacientes que cumplieron al menos 2 de tres factores pronósticos como la presencia de enfermedad de 3 vasos, la FEV menor a 27%, o el volumen de fin de sístole indexado mayor a 79mL/m2 tuvieron un mayor beneficio de la revascularización quirúrgica17.
La evidencia actual, teniendo en cuenta lo anteriormente referenciado y especialmente los resultados del estudio STICH sugieren que la presencia de la disfunción ventricular severa no debería ser el único elemento de decisión a la hora de definir la pertinencia de la revascularización quirúrgica18,19. En nuestro medio no sabemos cómo se está traduciendo esta evidencia en la práctica clínica diaria.
Es importante resaltar que la mayoría de los pacientes del estudio se llevaron a cirugía en el contexto de un síndrome coronario agudo y la minoría por indicación de la falla cardiaca crónica, para este segundo grupo de pacientes, existe una percepción de mayor riesgo de complicaciones con un beneficio incierto de la intervención.
La incidencia de la falla cardiaca con la FEV disminuida en pacientes con la enfermedad coronaria está entre 10-41%,20,21, de tal manera que se espera una mayor proporción de pacientes candidatos a la revascularización quirúrgica. Tomando datos de una cohorte de pacientes con la falla cardiaca de origen isquémico que se llevaron a la revascularización, estos correspondieron a un 6,6% de los pacientes22. Estos datos reflejan la continua dificultad en definir cuáles de estos pacientes son los mejores candidatos a revascularizarse. Al respecto, diferentes estudios no aleatorizados han mostrado el beneficio de demostrar viabilidad miocárdica como factor pronóstico de recuperación funcional en estos pacientes23,24. Un metanálisis de Allman y Cols.15, demostró una fuerte asociación entre la viabilidad miocárdica y la supervivencia luego de la revascularización quirúrgica. Curiosamente, en el presente estudio encontramos una baja proporción del uso de pruebas de viabilidad 6,6% y este bajo número impidió evaluar si su resultado tenía alguna influencia pronostica. Esta observación es posible que refleje nueva evidencia derivada de un análisis más reciente de un subgrupo del estudio STICH, el cual no evidenció beneficio en mortalidad en los pacientes que se demostró viabilidad16. Estos resultados han sido controvertidos y aún faltan más evidencias de ensayos clínicos para responder esta pregunta, evaluando incluso otro tipo de técnicas como la resonancia o la tomografía por emisión de positrones. Algunos autores siguen recomendando la evaluación de viabilidad como parámetro que de estar presente puede ayudar a tomar la decisión de la revascularización, pero no debe considerarse un parámetro de exclusión o falta de beneficio cuando esta es negativa18,25.
Otros parámetros derivados de estudios observacionales y que a menudo influencian la decisión de la revascularización son: la dilatación del ventrículo izquierdo con volúmenes>140mL26,27, y el grosor diastólico de la pared posterior<5,5mm28, basándose en ello, los pacientes que tienen ventrículos muy dilatados y adelgazados se sugiere que pueden tener un pobre beneficio de la revascularización. Un estudio reciente de Panza y Cols.17, sugiere por el contrario, que los pacientes con mayor remodelación cardiaca, ventrículos más dilatados tienen un mayor beneficio de la revascularización, en este estudio se encuentra que los que cumplen dos de tres factores pronósticos: la presencia de enfermedad severa de tres vasos, la FEV<27% y el volumen de fin de sístole indexado mayor a 79mL/m2, tuvieron menor mortalidad HR 0,71, IC 95%, 0,56 to 0,89; (p=0,004).
En esta cohorte se muestra que la mortalidad a 30 días fue 8,1%, mayor a la reportada en otros estudios como el estudio STICH que fue del 4% y el estudio CASS 6,9%8,29, un metanálisis reciente de 26 estudios observacionales publicado por Kunadian y Cols.30, encontró una mortalidad promedio de 5,4% (IC 95% 4,5-6,4%). Se debe tener en cuenta que muchos de estos estudios son realizados en instituciones con un gran volumen de procedimientos. Además, a pesar del riesgo de la mortalidad perioperatoria, el mayor beneficio sobre la mortalidad de la revascularización quirúrgica se comienza a encontrar después de varios años17.
La prescripción de medicamentos de la falla cardiaca a pesar de no llegar al ideal del 100%, es muy aceptable y también similar a lo descrito en la literatura31, es importante resaltar que los pacientes recibieron la terapia estándar recomendada para la época actual.
Las limitaciones de este estudio incluyen su naturaleza retrospectiva, no se contó con la información que permita diferenciar las diferentes causas de muerte de los pacientes ni con algunos datos sobre la calidad de los vasos de los pacientes y las diferentes técnicas quirúrgicas utilizadas para identificar las variables adicionales de confusión que expliquen los resultados obtenidos.
ConclusiónEste estudio sugiere que el pronóstico de los pacientes con la disfunción sistólica severa que son llevados a la revascularización quirúrgica es similar a lo reportado en otros estudios y adicionalmente, se acompaña de la mejoría de la fracción de eyección.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesDeclaramos que durante la realización de este estudio no presentamos ningún conflicto de interés que pudiera influenciar el juicio profesional.