Las complicaciones de la cirugía artroscópica del hombro son episodios con los cuales cualquier artroscopista desearía no encontrarse. Por desgracia, su incidencia varía entre el 5,8 y el 19,5%, e incluye complicaciones comunes a cualquier intervención quirúrgica; complicaciones comunes a cualquier procedimiento artroscópico del hombro, y complicaciones específicas de la reparación artroscópica del manguito de los rotadores; a la vez, en todas se debe considerar que pueden ocurrir antes, durante y después de la intervención quirúrgica. En general, las complicaciones de la reparación artroscópica del manguito de los rotadores para los autores experimentados pueden alcanzar alrededor del 10% y las más frecuentes por orden suelen ser: rigidez, falta de cicatrización-rerrotura, síndrome doloroso y, raramente, infección. Por tanto, es importante comprender que el cirujano debe convivir con el concepto y la realidad de su propia curva de aprendizaje en el manejo de estas lesiones.
Nivel de evidencia clínicaNivel IV.
Complications of arthroscopic shoulder surgery are events that the surgeons would like not to have; unfortunately its incidence varies between 5.8 and 19.5% including: common complications of any surgery; common complications to any arthroscopic procedure on the shoulder, and specific complications to an arthroscopic repair of rotator cuff. Any of these complications may occur before, during and after surgery. In general, the complications of arthroscopic repair of the rotator cuff, for experienced authors can reach about 10%, the most frequent in order are: stiffness, no scarring - re-rupture, pain syndrome, and rarely infection. Therefore it is important to understand that the surgeon must live with the concept and the reality of his own learning curve in the management of these injuries.
Evidence levelIV.
Las complicaciones de la cirugía artroscópica del hombro son episodios con los cuales cualquier artroscopista desearía no encontrarse. Por desgracia, su incidencia varía entre el 5,8 y el 19,5%, que son cifras importantes, con el agravante de que, especialmente en nuestro medio, es evidente el subregistro de su ocurrencia, aparte de que no existe un verdadero consenso en cuanto a lo que se puede considerar como una verdadera complicación, como un dolor postoperatorio durante un tiempo prolongado (2 meses) o la rigidez postoperatoria que después mejora1.
La incidencia de complicaciones ha permanecido estable desde los primeros reportes de Small en 1986 y 1988 del 5,3%2 y el 5,2%, respectivamente, lo que demuestra la relativa seguridad de este procedimiento quirúrgico.
Posteriormente, a medida que se han expandido las técnicas artroscópicas en el hombro y han aumentado el número y tipo de dispositivos que se pueden implantar, también potencialmente ha aumentado la tasa de complicaciones del 6,5 al 9,5%3.
Para considerar un orden específico, especialmente si se tiene en cuenta cómo hay que reportar una complicación y dónde hay que encasillarla, me ha parecido útil la clasificación propuesta por Nottage, que las divide en tres grupos: complicaciones comunes a cualquier intervención quirúrgica; complicaciones comunes a cualquier procedimiento artroscópico del hombro, y complicaciones específicas de la reparación artroscópica del manguito de los rotadores, y, a su vez, se consideran antes, durante y después de la intervención quirúrgica4.
Aunque se considerarán los tres tipos de complicaciones, en este artículo se van a tratar básicamentre las postoperatorias por el hecho de que las preoperatorias corresponden más al ámbito de la historia clínica, de la exploración física, de la interpretación de las imágenes y del planteamiento prequirúrgico, y las intraoperatorias se deben analizar más en el contexto de las técnicas quirúrgicas específicas.
Antes de comenzar su análisis, debe comentarse que existe una serie de complicaciones misceláneas, por decirlo así, que, aunque no se van a tratar en profundidad, vale la pena mencionar; durante el procedimiento quirúrgico puede suceder rotura del instrumental, pueden aparecer reacciones alérgicas a medicamentos, la piel puede presentar quemaduras, puede producirse edema intraoperatorio del miembro superior por infiltarción del líquido y osificación heterotópica5,6.
En el planteamiento preoperatorio, una buena forma de evitar las complicaciones es revisar la evaluación y la conducta quirúrgicas, identificar la necesidad de realizar, de forma concomitante a la reparación del manguito de los rotadores, procedimientos en el bíceps, el subescapular, el acromion o la articulación acromioclavicular7.
Es muy importante, asimismo, tratar de pronosticar el estado y la calidad tisular, y por ende la reparabilidad de la rotura, e incluso más si con la reparación puede cumplirse con las expectativas del paciente.
En resumen, por lo general las complicaciones de la reparación artroscópica del manguito de los rotadores para los autores experimentados pueden llegar hasta un 10% y las más frecuentes por orden son las siguientes: rigidez, falta de cicatrización-rerrotura, síndrome doloroso y, raramente, infección8.
Complicaciones inespecíficasInfecciónLa tasa de infección en los procedimientos artroscópicos del hombro es muy baja y su ocurrencia es rara. La cifra que se ha establecido como la norma indicada es la de Johnson desde 1982, cuando se popularizó el uso de la esterilización del instrumental con glutaraldehído, y es el 0,04%, cifra que posteriormente aumentó en 1988 a alrededor del 0,23%, por lo que varios autores desde entonces establecieron el protocolo de administración de antibióticos profilácticos y se estabilizó de nuevo la cifra de infecciones9,10.
Las infecciones en cirugía ortopédica tanto superficiales como profundas típicamente están producidas por la familia de los estafilococos. Sin embargo, el hombro es especialmente susceptible al Propionibacterium acnes11,12. Este es un bacilo grampositivo de crecimiento relativamente lento, por lo que los cultivos deben mantenerse por lo menos durante 7 días; es anaerobio y se encuentra normalmente en la piel y se alimenta de los ácidos grasos secretados por las glándulas sebáceas abundantes en la axila; esa es su relación con el hombro; además, está directamente relacionado con el acné y los forúnculos infectados de la piel; por ello, hay que seguir un cuidado preventivo cuando surgen estas lesiones y una posible cirugía artroscópica13.
Se califica como infección postoperatoria si sucede hasta las 6 primeras semanas y su tratamiento es quirúrgico; usualmente toma por término medio de dos a tres intervenciones de lavado y desbridamiento, y en general la infección se puede controlar, incluso si en algunos casos seleccionados se retiene el material de sutura; la administración de antibióticos específicos debe prolongarse incluso durante 8 semanas. Es cierto que, a pesar de un buen resultado en términos de mejoría del proceso séptico, los pacientes pierden fuerza y movilidad, y bajan los buenos resultados.
Aunque, como se ha mencionado, la incidencia de infección en cirugía artroscópica del hombro es baja, en los últimos años ha aumentado al 0,43%; se podría argüir a favor y en contra del uso de antibióticos profilácticos: por un lado, aumenta los costos e introduce el potencial de reacciones alérgicas y selección de organismos resistentes, pero, por el otro, previene infecciones efectivamente que pudieran requerir nuevas cirugías y necesitar un uso prolongado de antibióticos terapéuticos14. No existe consenso académico ni investigador, ni de las sociedades profesionales, respecto a la validez de utilizar antibióticos profilácticos o no para este tipo de intervenciones, por lo que el mensaje es seguir los protocolos establecidos por los comités de infecciones de cada institución en particular.
Complicaciones anestésicasExisten reportes de casos que mencionan gran variedad de complicaciones secundarias a la anestesia, unas relacionadas con la posición, otras con el uso de líquidos que se tratan en otro párrafo y otras con el uso de anestesia regional.
La posición en silla de playa es la más ventajosa para muchos cirujanos, pero se debe estar sumamente vigilantes en la interpretación de la lectura de la presión arterial del paciente muy especialmente si está siendo medida en la pantorrilla; la recomendación es que el anestesiólogo mantenga la presión sistólica en 90 mmHg para prevenir hipoperfusión cerebral que pueda desembocar en una lesión neurológica como tetraplejia, accidente cerebrovascular con secuelas permanentes o incluso muerte15.
En cuanto a la anestesia regional, aunque son variadas, la ocurrencia de complicaciones secundarias a su uso son raras y en general se han reportado alrededor del 0,1%. Afortunadamente, la inmensa mayoría se resuelve alrededor de las 12 semanas y las de mayor frecuencia, antes de las 4 semanas16,17.
Las más frecuentes, que ceden rápidamente son: sensación de adormecimiento del primer y segundo dedos, sensación de corrientazos intermitentes en los tres primeros dedos, también en territorio ulnar, y algunos movimientos involuntarios de los dedos. Las que duran más del mes son: adormecimiento del aspecto radial del antebrazo, adormecimiento difuso de toda la mano, dolor sordo en la muñeca y debilidad en la abducción del meñique. Esta incidencia disminuye considerablemente con el uso del ultrasonido durante la aplicación del anestésico18,19.
De todas maneras es necesario tener en cuenta que se han reportado casos de complicaciones muy graves con lesiones permanentes de tronco del plexo braquial con uso de catéteres e incluso de tetraplejia por introducción del anestésico en el canal espinal cervical20.
El mensaje es protocolizar los procedimientos anestésicos regionales con el uso del ecógrafo con el estimulador de nervio periférico.
Complicaciones específicas de la artroscopia de hombroLesiones neurológicasEste tipo de complicaciones es frecuente aunque su incidencia global ha disminuido considerablemente al utilizar un máximo de 4,5 a 5,5 kg en la tracción y no llevar el miembro superior a posiciones de extensión ni aducción ya que en estas circunstancias se aumenta la carga en el plexo braquial (posición de decúbito lateral)21. En esta posición, las recomendaciones son de protección cervical, inclusive inclinando la cabeza ligeramente hacia el lado operado. Debe mantenerse el miembro superior en flexión anterior y abducción, proteger la zona de la cresta ilíaca y la cabeza del peroné del miembro inferior opuesto para evitar compresión del nervio femoral cutáneo superficial y del nervio peroneo común, respectivamente; debe mantenerse una presión de flujo de los líquidos de alrededor de 60 mmHg y la localización anatómica de los portales22,23.
En conclusión, la posición del cuello y del miembro superior operado debe estar controlada y debe protegerse la axila, el codo y la mano, la pelvis y la rodilla del lado contrario; debe procederse a tracción cutánea acolchada en flexión anterior y abducción del miembro superior operado con 4,5 kg de tracción y debe seleccionarse de manera apropiada la localización de los portales (fig. 1).
PortalesAunque teóricamente una posición inadecuada de los portales puede dar origen a lesiones neurológicas o vasculares, esto es muy raro. En realidad, la correcta localización de los portales es de vital importancia para una buena visualización de todas las estructuras anatómicas y el apropiado manejo del instrumental y los implantes, por lo que se debe estar suficientemente entrenado y conocer a la perfección toda la anatomía pertinente.
Manejo de los líquidosRespecto a los líquidos utilizados para insuflar la articulación glenohumeral y el espacio subacromial, su extravasación, bien por la duración prolongada del procedimiento, bien por el aumento de la presión de su flujo, puede llegar a causar desde compresión de la tráquea en el cuello hasta obstrucción completa de las vías aéreas por introducción al mediastino, aparte de la gran dificultad técnica que representa la infiltración y aumento de volumen de los tejidos blandos alrededor del hombro. Por tanto, la recomendación es mantener la presión del flujo alrededor de 60 mmHg24.
En la mayoría de los casos, el aumento de la presión y la extravasación se producen en la vecindad del deltoides y, a pesar de que no produce secuelas, es importante evitarlas.
Se recomienda minimizar el número de abordajes que permanecen abiertos a la cavidad operatoria utilizando cánulas selladoras y así mejorar la visualización, al mismo tiempo que también debe minimizarse el uso de la succión.
Complicaciones específicas de la reparación del manguito de los rotadoresRigidez postoperatoriaAunque algunos autores no consideran la rigidez postoperatoria después de la reparación del manguito de los rotadores como una verdadera complicación, para otros es una de las complicaciones más frecuentes25–29.
Uno de los problemas relativos a la consideración de rigidez postoperatoria es la enorme variabilidad en cuanto a su definición; en la bibliografía que reporta su ocurrencia se ofrecen 16 definiciones que he tratado de resumir en esta: «es la restricción de los arcos de movimiento de la articulación glenohumeral del hombro, tanto pasivos como activos, asociada con la disminución de la movilidad escapulotorácica y que ocurre tanto en la cápsula como en los planos de deslizamiento, y que lleva a una insastifacción del paciente después de cirugía artroscópica de reparación del manguito de los rotadores»; una medición exacta en grados del déficit es irrelevante.
Su incidencia se ha reportado entre el 1,5 y el 11%, y aun hasta el 32,7%; el tiempo de aparición y duración también varía, con un consenso en cuanto al momento de aparición alredor de los 3 meses30,31.
Existen factores predisponentes para su aparición: casos de compensación laboral, edad menor de 50 años, diagnóstico concomitante de tendinitis calcificante, de rigidez preoperatoria, de reparación de lesiones parciales articulares (PASTA) o del labrum concomitantes, además de afecciones sistémicas, como diabetes mellitus, historia de queloides en otros sitios, baja tolerancia al dolor, historia de síndrome doloroso regional complejo en otras localizaciones y personalidad de tipo dependiente32.
Siempre hay que tener presente y se le debe comunicar al paciente que casi inevitablemente después de una cirugía de reparación del manguito de los rotadores habrá, de manera invariable, algo de pérdida de movimiento por formación de cicatriz y disminución de la elasticidad tisular por la misma disección quirúrgica, movilización y manipulación del tendón, y su acortamiento durante la reparación33.
Yatrogénicamente se puede sobretensionar el tendón del manguito o cerrar agresivamente el intervalo de los rotadores, o someter al paciente a una inmovilización rígida prolongada y no realizar una rehabilitación apropiada; todo lo anterior deriva en una contractura capsular y la consecuente pérdida de movilidad.
Otras causas de rigidez pueden no estar relacionadas de manera directa con la cirugía, como la existencia concomitante de artrosis glenohumeral.
Clínicamente se manifiesta por la disminución pasiva y activa de los arcos de movimiento y con frecuencia la pérdida más importante es la rotación externa; esto se acompaña de un período de recurrencia y empeoramiento del dolor después que el dolor del postoperatorio inmediato haya mejorado.
La exploración física demuestra la pérdida de los arcos de movimiento como se mencionó previamemnte, tanto activos como pasivos, y una discinesia escapulo-humeral.
El manejo se inicia con el diagnóstico temprano y la mejor estrategia deberá ser la prevención, que se inicia con una educación preoperatoria exhaustiva al paciente y con la promoción, desde el postoperatorio inmediato, de la movilidad pasiva sin poner en riesgo la reparación tendinosa.
Sin embargo y a pesar de los esfuerzos tanto del paciente como del cirujano y del terapeuta, existe un grupo de hombros que van a desarrollar rigidez; en ellos será necesario realizar una manipulación o una liberación artroscópica. No hay consenso sobre el tiempo ideal de espera para practicar cualquiera de estos dos procedimientos; algunos piensan que se deben realizar precozmente hacia los 3 meses y otros, que se debe esperar hasta los 6 meses después de la cirugía, aunque la mayoría, entre los cuales se incluye el autor de este artículo, opina que esta última cifra es la más adecuada. Puesto que la manipulación con anestesia conlleva un riesgo potencial para la reparación, tampoco la mayoría de los autores sugiere esta vía34–36.
Para que el manejo no quirúrgico de la rigidez postoperatoria de la reparación del manguito de los rotadores sea satisfactorio, debe ser precoz y se debe comenzar con el manejo apropiado del dolor, primero con analgésicos opiáceos y posteriormente con antiinflamatorios tanto sistémicos como locales intralesionales después de, por lo menos, 6 semanas para los orales y 12 semanas para los inyectados localmente ya que su uso antes tiene potenciales efectos adversos en la cicatrización tendinosa. Como modalidades terapéuticas físicas se recomiendan el ultarsonido y la estimulación con TENS (estimulación nerviosa eléctrica percutánea).
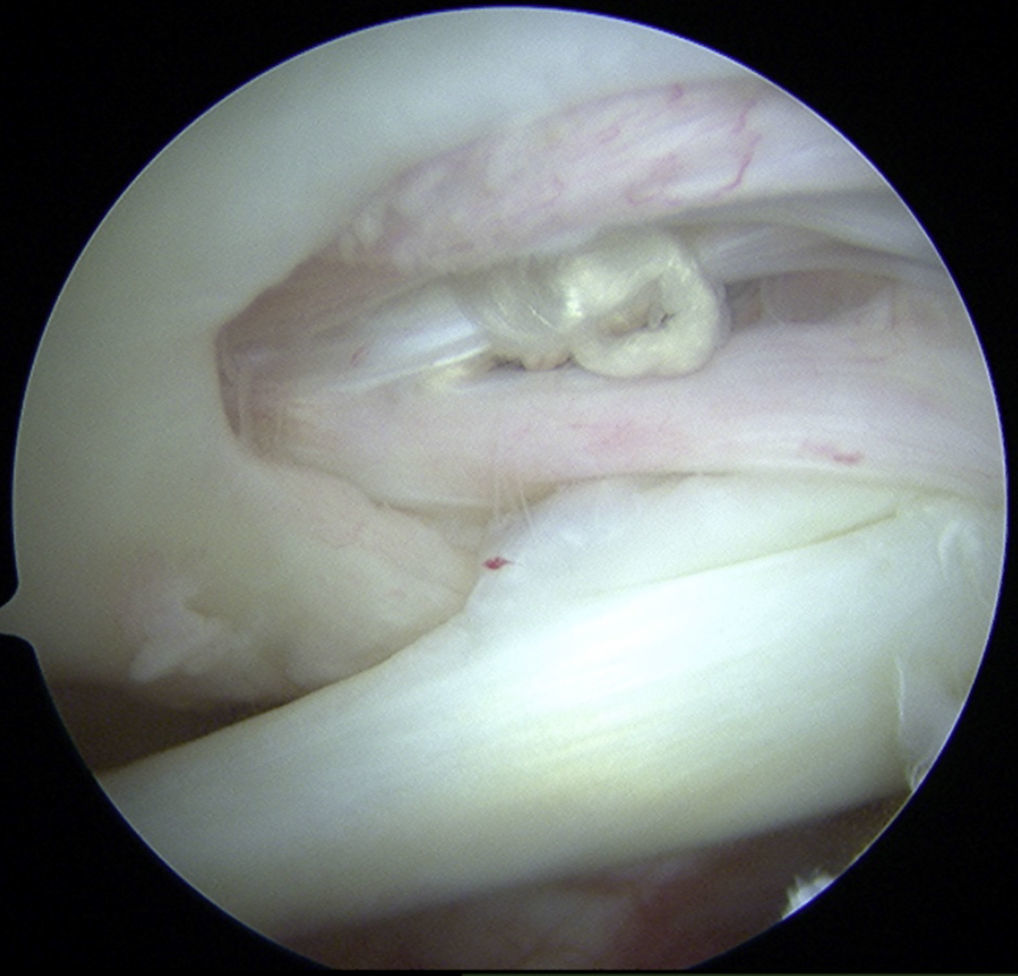
Tras unos 6 meses después de la cirugía de reparación del manguito de los rotadores con rigidez postoperatoria sin mejoría con el manejo fisioterapéutico, aunque no es lo frecuente, está indicada la liberación capsular artroscópica (fig. 2).
Otra forma de rigidez acompaña al síndrome doloroso regional complejo (SDRG), en el cual, además de la pérdida de movimiento, se identifica hiperestesia, edema y aumento de temperatura local. Es muy frecuente que en el postoperatorio de la reparación artroscópica del manguito de los rotadores estos signos estén presentes de manera leve o moderada sin que necesariamente ello constituya un SDRC, por lo que tienen que observarse muy cuidadosamente los criterios diagnósticos: tener, por lo menos, un síntoma dentro de estas cuatro categorías (sensitiva, vasomotora, sudor/edema y motor/trofismo); mostrar, por lo menos, dos o más signos en el momento de la exploración en las categorías anteriormente mencionadas, y por descarte cuando no hay otro diagnóstico que explique los síntomas37,38.
Se puede describir el SDRC como un dolor continuo con alodinia o hiperalgesia cuando el dolor es desproporcionado respecto al episodio conocido que lo desencadena; pone de manifiesto, en algún momento, edema, cambios en el flujo sanguíneo cutáneo y actividad sudomotora anormal, y en algunos casos está acompañado por disfunción límbica: insominio, irritabilidad y agitación que la sola, mala memoria y depresión39.
La existencia de SDRC en el postoperatorio de reparación artroscópica del manguito de los rotadores aunque es rara, puede presentarse40. El tratamiento, además de su apropiado y precoz diagnóstico, se basa en el control del dolor que, aparte de la ingesta oral de analgésicos opiáceos, se puede complementar con infiltación con anestésico local en los puntos dolorosos; se debe instruir al paciente en términos de permanecer activo al tiempo de observar períodos alternados de descanso, así como establecer un programa de fisioterapia en que se evite el uso de hielo y se aumente el calor húmedo en forma de hidroterapia y, a medida que se progresa, se debe insistir en la denominada desintoxicación, esto es, disminuir los opiáceos y los antiinflamatorios no esteroideos administrados y a cambio emplear antidepresivos y modificadores de la respuesta dolorosa. El siguiente paso en el tratamiento es la práctica de bloqueos nerviosos, que son bastante efectivos en el momento de reducir el «sufrimiento» del paciente, movilizar la extremidad y controlar el dolor y el espasmo41,42.
Complicaciones relacionadas con los anclajes óseosAunque son frecuentes las razones, por las cuales en el postoperatorio de una reparación del manguito de los rotadores se justifiquen en el paciente estudios con imágenes, lo ideal sería el uso de anclajes que permitan una buena visualización en la resonancia magnética, además de ofrecer una teórica biointegración a través de su degradación. Esto ha llevado a la utilización de anclajes biodegradables de ácido poliláctico (PDLA), pero su uso ha demostrado numerosas complicaciones atribuidas a la osteólisis producida no solo por el proceso de reabsorción sino también por sus propiedades mecánicas43,44.
Para evitar cualquier complicación secundaria al uso de anclajes bioabsorbibles, hoy día se usan con más frecuencia los metálicos y últimamente han ganado en popularidad los elaborados con PEEK (polieteretercetona) y los cubiertos con hidroxiapatita (fosfato tricálcico)45.
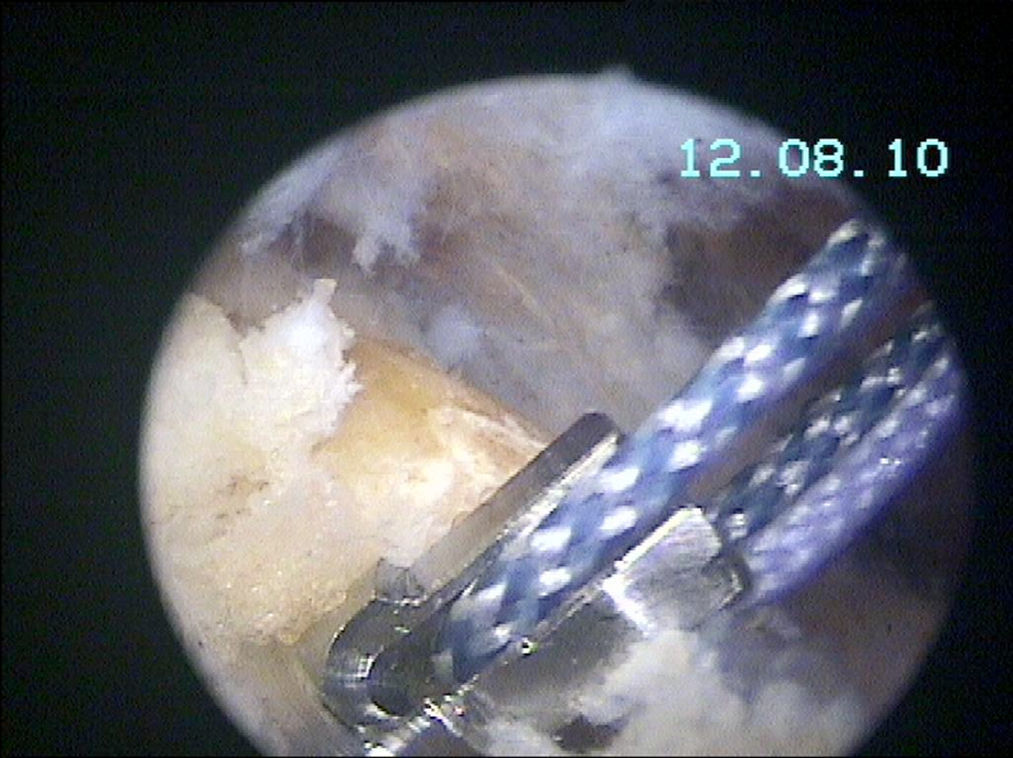
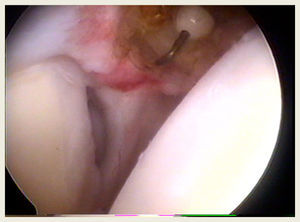
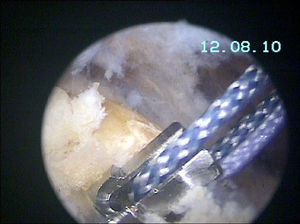
De todas maneras, el material del anclaje es solo uno de los aspectos. También existen otros dos factores: el sustrato óseo donde se implanta y la técnica con que se lleva a cabo. El desplazamiento de los anclajes es un problema generalmente relacionado con la existencia de osteopenia/osteoporosis en la tuberosidad mayor humeral/huella plantar del manguito46. Este problema técnico puede advertirse en el momento de la implantación del anclaje al penetrar en el hueso o, una vez que se ha introducido, al traccionar de las suturas para comprobar la resistencia a la tracción (fig. 3). Una vez que se ha identificado el problema, bien porque se percibe la fragilidad ósea, bien por que se desplaza al traccionar de él, el anclaje se redirecciona en sentido más medial, horizontal y subcondralmente en la cabeza o se reinserta en sentido más lateral y distalmente en la cortical humeral. Lo opuesto sucede cuando en personas jóvenes el hueso es muy duro y no se prepara el túnel de inserción y el anclaje queda protruido. Un truco para pronosticar la calidad ósea antes de implantar el anclaje es utilizar una aguja espinal n.° 18, con la cual se identifica la localización de los portales; si esta penetra el hueso, no necesita una preparación previa, pero, si la aguja no penetra el hueso de la tuberosidad mayor, es mejor crearle el camino al anclaje (fig. 4).
Otro problema técnico es deshenebrar una sutura al manipularla. La regla es observar directa y permanentemente el ojo del anclaje, donde no debe existir ningún movimiento al traccionar cualquiera de las suturas. En cuanto a estas suturas como tales, hoy día se utilizan materiales de segunda generación, esto es, de alta resistencia con una construcción trenzada de fibras de polietileno de muy alto peso molecular con un alma central y un recubrimiento periférico. Este material resistente ha logrado que la fibrilación y falla de las suturas se minimicen, y por ello ha disminuido considerablemente la falla precoz.
Respecto a los nudos, todo está basado en un entrenamiento apropiado y continuo.
Rerroturas del manguito de los rotadoresLa tasa de relesiones del manguito de los rotadores varía del 11 al 94% y estas cifras se asocian con resultados objetivos inferiores a cuando el manguito permanece íntegro y, aunque la relesión obedece a un proceso multifactorial sin un solo factor preoperatorio o intraoperatorio que sea ampliamente pronosticable, se deben tener en cuenta factores como el tamaño de la lesión porque definitivamente las lesiones más grandes presentan un índice de cicatrización más bajo en comparación con las más pequeñas y su ocurrencia, cuando se presenta, es precoz en los 3 primeros meses después de la cirugía47,48.
Afortunadamente, a pesar de que exista pobre cicatrización en el seguimiento de la reparación de muchos manguitos, existen muy buenos resultados en términos de mejoría del dolor y en la capacidad de realizar actividades de la vida diaria49,50.
Son múltiples los factores que afectan a la cicatrización del manguito de los rotadores y, con tan elevadas tasas de fallas reportadas, la pregunta que se debe plantear es la siguiente: ¿realmente cicatriza? Boileau51 demostró que la lesión aislada del supraespinoso regularmente cicatriza y que los factores que influyen para que la cicatrización sea inferior son: edad superior a 65 años y existencia de deslaminación en el subescapular e infraespinoso. De todas maneras, existen otros muchos y variados factores tanto del paciente como del cirujano que pueden afectar a esta cicatrización después de la reparación; ya se mencionaron una edad elevada y el tamaño de la lesión (fig. 5); también influyen el nivel de retracción y atrofia tanto de la unión musculotendinosa como del músculo. El tabaquismo, la osteoporosis y la diabetes e hipercolesterolemia han
demostrado tener una influencia negativa en la cicatrización del manguito52. El control apropiado de los niveles de azúcar y colesterol, y la supresión del tabaco pueden mejorar la tasa de cicatrización. Los programas de rehabilitación postoperatoria menos agresivos también pueden mejorar la cicatrización sin afectar negativamente a los arcos de movimiento53.
Es necesario tener en cuenta que el diagnóstico que ha llevado a la cirugía primaria de reparación del manguito puede estar icompleto o no ser el correcto, y para evitar esto, se deben considerar lesiones del intervalo de los rotadores, del subescapular y de la porción larga del bíceps que pueden y, de hecho lo hacen, remedar y enmascarar los síntomas y signos de una rotura del manguito; neuropatía del supraescapular, la presencia de un os acromiale y diagnósticos diferenciales de otras patologías que eventualmente pueden ser concomitantes, como radiculopatía cervical, capsulitis adhesiva y dolores irradiados no musculoesqueléticos54.
Respecto a la técnica quirúrgica, es importante la adecuada movilización de los tendones, la toma apropiada del tejido tendinoso de buena calidad y su reparación a la tuberosidad mayor sin tensión excesiva a través de una buena colocación de anclajes.
El manejo postoperatorio de igual manera tiene un papel preponderante y es bien conocido que un número significativo de pacientes no cumple con las indicaciones ni realizan la fisioterapia y puede llegar al 20%, por lo que es elevada la relación entre pobre colaboración postoperatoria del paciente y relesión del manguito55.
Finalmente, por supuesto, pueden existir combinaciones de las anteriores.
Respecto al tipo de fijación con que se repara el manguito, no hay consenso en la bibliografía sobre si la reparación con dos filas de anclajes y suturas, bien independientes una medial y otra lateral, bien en puente que reproduzca la construcción transósea, es superior a la reparación con una sola fila. Grandes metaanálisis con nivel I de evidencia no han demostrado diferencias en los resultados clínicos entre las dos técnicas; las reparaciones con doble fila tienen una comprobada tendencia hacia menos relesiones identificadas imagenológicamente, mientras que las reparaciones con una sola fila tienen una tendencia a tasas más altas de relesiones sin que ninguna de las dos tendencias presente una diferencia estadísticamente significativa relevante56,57.
Es cierto que se ha identificado un muy preocupante nuevo patrón de rerrotura de la reparación del manguito de los rotadores con doble fila, en el cual la relesión ocurre medialmente en la unión musculotendinosa y deja el fragmento tendinoso adherido a la tuberosidad mayor lateralmente y de esta manera vuelve extremadamente difícil una nueva reparación58,59.
En el diagnóstico de una rerrotura, los síntomas deberán compararse con los presentes en el preoperatorio y anotar si hay persistencia del dolor, aparición de rigidez o debilidad. En cuanto a la imagen para el seguimiento postoperatorio de la reparación del manguito, el ultrasonido (fig. 6) tiene una sensibilidad del 91%, una especificidad del 86% y una seguridad del 88%, mientras que la resonancia magnética tiene una seguridad en el diagnóstico entre el 70 y el 90% (fig. 7)60,61.
Cuando se identifica una rerrotura después de un reparación del manguito de los rotadores, la pregunta que se debe plantear es si es prudente proceder a una revisión. Ocasionalmente, la relesión se identifica en un estudio habitual de seguimiento o como parte de un protocolo. Claramente en estos casos, no hay ninguna indicación quirúrgica. En los pacientes jóvenes que no estan satisfechos con el resultado postoperatorio, la revisión de la rerrotura es una opción terapéutica aceptable ya que los seguimientos, por lo menos, al año muestran buenos índices de cicatrización con mejora de los síntomas62. Sin embargo, es necesario tener en cuenta y comunicarle al paciente que la incidencia de complicaciones posterior a la revisión es el doble que después de la primera63. Últimamente, la decisión de proseguir con una revisón debe tomarse de común acuerdo entre el cirujano y el paciente tras sopesar riesgos y beneficios, en especial al tener en cuenta los factores pronósticos ya mencionados, como calidad tisular, tamaño de la lesión previa, estado general de salud del paciente, etcétera.
Solo se mencionan las diferentes opciones quirúrgicas, aparte de la reparación de revisión (figs. 8 y 9) y son el aumento biológico con parches, las transferencias tendinosas o, en casos justificados, la prótesis reversa64.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.