El genu valgo artrósico severo (> 20°) puede presentar distintos grados de insuficiencia del ligamento colateral medial e inestabilidad articular. El objetivo de este trabajo retrospectivo evalúa nuestra experiencia en el tratamiento del genu valgo severo con prótesis de estabilidad aumentada y propone un método para la evaluación y clasificación del genu valgo artrósico.
Material y métodosA 27 pacientes (28 rodillas) con genu valgo artrósico severo se les realizó una artroplastia total de rodilla primaria con un implante de estabilidad aumentada, y un seguimiento promedio de 6.2 años. Se confeccionó una nueva clasificación del genu valgo artrósico que contempla la suficiencia ligamentaria y por lo tanto relaciona el tipo de rodilla con el tipo de implante necesario.
ResultadosSe utilizó una prótesis constreñida en 17 pacientes con un eje promedio de 22,7° y el ligamento colateral medial atenuado. En 11 casos con un eje promedio de 28,1°, LCM incompetente y/o recurvatum, se optó por bisagras rotatorias. Se confeccionó una nueva clasificación del genu valgo artrósico que considera el desgaste y estabilidad articular, el grado de deformidad de la rodilla y la suficiencia ligamentaria.
DiscusiónLas prótesis constreñidas deben utilizarse en pacientes que presenten inestabilidad exclusivamente en el plano coronal, aún en genu valgo severo, con LCM atenuado. Debe reservarse el uso de bisagras rotatorias a aquellos pacientes que presentan incompetencia ligamentaria, inestabilidad combinada (recurvatum) y/o déficit neuro-muscular severo.
Nivel de evidencia 3.
This retrospective level 2 analysis evaluates the prosthesis type selected in our department for the treatment of the severe valgus knee and proposes a new classification for the valgus knee osteoarthritis.
Material and methodsA total knee arthroplasty with a constrained or hinged knee prosthesis was performed in 28 valgus knees. The average follow-up was 6.2 years. A new classification that considerates the ligament sufficiency status was developed in order to relate the different knee types with the different type of eventually needed implants.
ResultsConstrained prosthesis was used in 17 patients with an attenuated medial collateral ligament, and a rotating hinge in 11 patients with incompetent medial collateral ligament and/or recurvatum. The postoperatory Knee Society Score was of 85 points. The valgus knee was classified in 5 types considering the knee valgus deformity, the ligament sufficiency and joint stability and wear.
DiscussionThe classification proposed clearly defines the ligament status and valgus knee types, and it seems to be a comprehensive tool to select the appropriate prosthesis. Constrained prosthesis must be used on patients who present coronal instability with attenuated medial collateral ligament. Rotating hinges must be reserved for those patients who have medial collateral ligament incompetence, recurvatum, combined instability and/or severe muscular deficiency.
Level 3 of evidence.
El genu valgo artrósico sintomático es causa frecuente de reemplazo articular, y la correcta comprensión de esta patología, sus características y derivaciones, nos permitirá definir el tratamiento adecuado para cada paciente.
El genu valgo artrósico severo (> A 20°) puede presentar inestabilidad articular en los planos coronal, sagital o combinada (multidireccional) debido a que las deformidades severas en ocasiones se acompañan de algún grado de insuficiencia del ligamento colateral medial (LCM)1–8. Evaluar la suficiencia ligamentaria en el examen físico y radiográfico preoperatorio 1,8,9 nos permitirá identificar a los pacientes en los que será necesario utilizar un implante con estabilización aumentada (superior a una prótesis estabilizada posterior) al realizarse la artroplastia total de rodilla primaria (ATR)10–17.
En al caso de existir algún grado de insuficiencia del LCM, un implante estándar no será capaz de lograr una rodilla estable en el corto o mediano plazo1,3,10,11. Existen diferentes grados de constreñimiento protésico para suplir los diferentes grados de insuficiencia ligamentaria e inestabilidad articular.
Los implantes constreñidos presentan un poste central más alto y ancho que la prótesis estabilizada posterior, el cual encaja entre los cóndilos femorales protésicos de un implante femoral con cajón más grande que el estándar, generando estabilidad coronal y sagital. Los componentes femoral y tibial no están unidos entre sí, y permiten un movimiento axial y rotacional de 2° o 3°, pero el poste central no esta preparado para soportar las cargas completas de este tipo en el mediano y largo plazo, por lo que los ligamentos colaterales deben tener algún grado de suficiencia9,12,14,18.
Las bisagras rotatorias son mecánicamente estables en todas las direcciones, ya que los componentes tibial y femoral si están vinculados por medio de un eje que restringe la rotación y la traslación en los planos coronal y sagital. Estos implantes no necesitan de suficiencia ligamentaria alguna19–21.
Sin embargo, a mediano y largo plazo, el uso de implantes de mayor constreñimiento implica potenciales complicaciones como puede ser un mayor desgaste, la rotura de los elementos de estabilización y el riesgo de aflojamiento mecánico por la mayor transmisión del estrés a las interfaces12,18,19,22. Por ello es fundamental comprender la indicación específica de estos implantes para sólo utilizarlos en los casos en que resulte necesario.
La clasificación más utilizada para el genu valgo artrósico es la de Krackow5–7, que divide al genu valgo artrósico en tres tipos. Tipo 1: Deformidad en valgo mínima con defecto óseo en el compartimento lateral, retracción lateral de partes blandas e indemnidad de estructuras blandas mediales. Tipo 2: Genu valgo con ligamento colateral medial evidentemente atenuado. Tipo 3: Genu valgo severo asociado a secuela de osteotomía valguizante tibial.
Esta clasificación hace foco en el genu valgo artrósico de cierto grado de complejidad, destinado a la artroplastia de rodilla y fue diseñada en tiempos en los que los conceptos para el tratamiento protésico del genu valgo artrósico estaban aún definiendo sus puntos esenciales.
El propósito de este trabajo es definir los diferentes tipos de genu valgo artrósico, distinguir los distintos grados de suficiencia ligamentaria, clasificar el genu valgo artrósico con un método sencillo y reproducible (que permita asociar la clasificación con el tipo de implante a seleccionar para una ATR), y evaluar nuestra experiencia en el tratamiento del genu valgo severo con prótesis de estabilidad aumentada.
Materiales y métodosEntre enero de 2008 y marzo de 2017 se realizaron en nuestro centro 1173 ATR primarias, en 40 de las cuales (3,4%) se utilizó una prótesis constreñida o una bisagra rotatoria. De estos 40 pacientes, 35 fueron operados por genu valgo artrósico (3% del total).
Los criterios de inclusión para este estudio fueron: 1- Genu Valgo Artrósico> a 20°; 2- ATR primaria; 3- Utilización de un implante constreñido o bisagra rotatoria; 4- Seguimiento mínimo de 3 años.
De los 35 pacientes operados por genu valgo artrósico, cinco fueron excluidos por presentar un valgo menor a 20°, uno por presentar una deformidad extra-articular y uno por no cumplir con el seguimiento mínimo de 3 años.
La serie quedó conformada de 28 ATR en 27 pacientes, con 17 mujeres y una edad promedio de 68,4 años (40 a 86 años) y un seguimiento promedio de 6.2 años (3 a 12 años). 18 ATR fueron derechas y un paciente se operó de ambas rodillas con un intervalo de 12 meses.
El diagnóstico preoperatorio fue genu valgo artrósico severo (> a 20°) con un eje promedio de 24,7° (20° a 55°), en 3 casos asociado a recurvatum mayor a 10°.
Las cirugías se realizaron en quirófano de flujo laminar, con anestesia raquídea hipotensiva y manguito hemostático. Se utilizó un abordaje para rotuliano interno y se administró Cefazolina en tres dosis de 1 gr. EV (pre, intra y postoperatoria). Se utilizó Heparina de bajo peso molecular como profilaxis antitrombótica.
En todos los casos se realizó la liberación y balanceo de partes blandas en forma progresiva, comenzando por la tenotomía de la Fascia Lata, la liberación del ligamento colateral lateral mediante la osteotomía del epicóndilo lateral y la sección del músculo Poplíteo sólo en caso necesario.
Los controles postoperatorios (PO), clínicos y radiográficos, se efectuaron a las tres, seis y nueve semanas, a los tres y seis meses y luego anualmente.
La evaluación clínica de los pacientes se realizó mediante el Knee Society Score23,24.
Evaluación preoperatoriaEn el examen preoperatorio del paciente se consideró la estabilidad y el rango de movilidad articular, la suficiencia ligamentaria, la presencia de defectos óseos y el tipo y magnitud de la deformidad de la rodilla.
Se evaluó la suficiencia de los ligamentos colaterales con maniobras de estrés y radiografías de frente monopodálica y con estrés (la evaluación clínica puede subestimar la insuficiencia ligamentaria13).
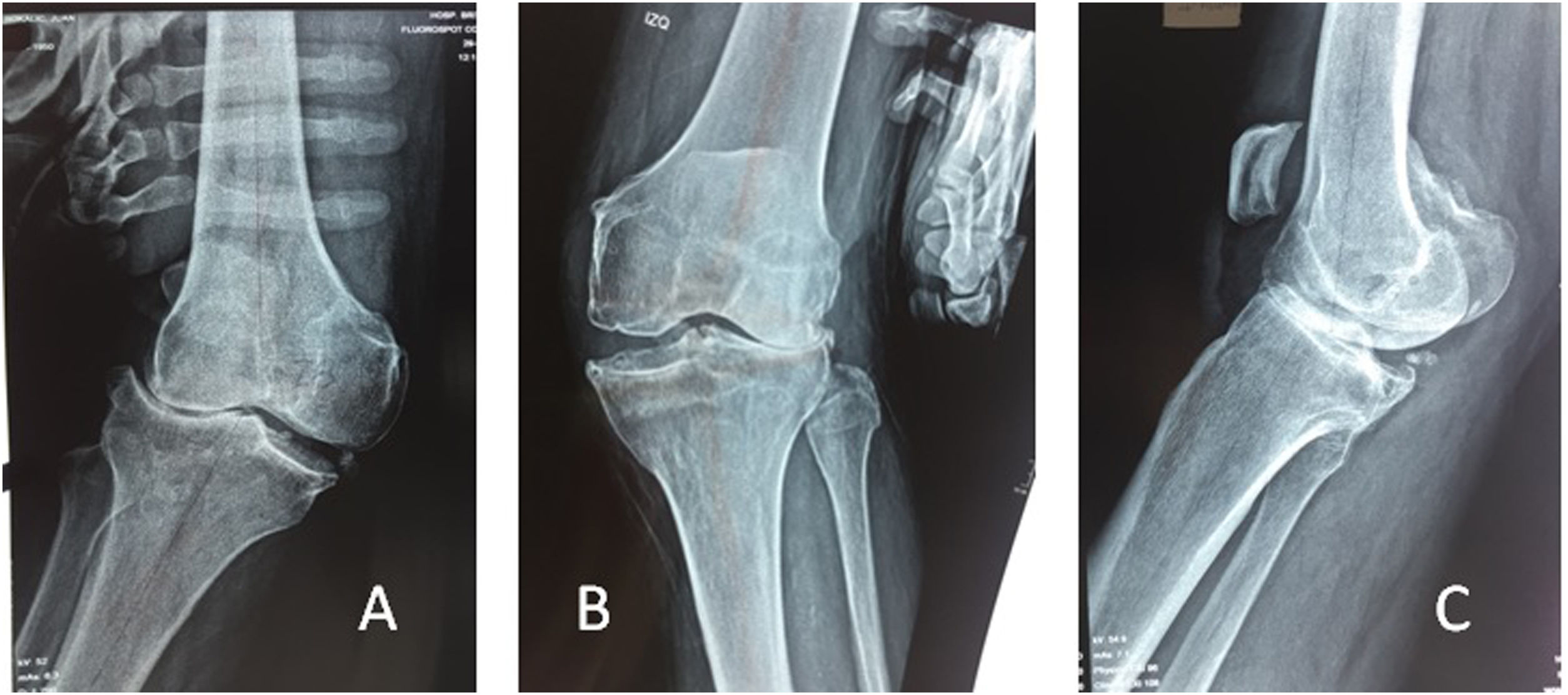
Se consideró el LCM como suficiente, cuando en la maniobra de estrés no aumentaba la deformidad articular (fig. 1-A). Se lo consideró atenuado cuando el ligamento permitía el aumento de la deformidad, pero con un claro tope mecánico (fig. 1-B). Se consideró el ligamento colateral como incompetente cuando aumentaba la deformidad como una bisagra, sin tope (fig. 2).
A- Genu Valgo de 28° con LCM suficiente. La deformidad en valgo es a expensas del desgaste articular y del defecto óseo del platillo tibial lateral. B- Genu valgo con LCM atenuado. La deformidad es también debido a la insuficiencia del LCM, que se observa elongado. C- Recurvatum de 26°.
A- Paciente femenino de 71 años de edad con genu valgo artrósico severo izquierdo y LCM incompetente. B y C- Radiografía monopodálica y con estrés en valgo. Se aprecia el defecto óseo en el platillo tibial lateral y el aumento de la deformidad (55°) con ausencia de tope ligamentario. D- Control radiológico PO inmediato. E- Control a los 3 años PO.
Se confeccionó una clasificación del genu valgo artrósico que considerara todas las características discutidas. Tipo 1: Pinzamiento del compartimento lateral menor al 50%. Tipo 2: Pinzamiento del compartimento lateral completo, con genu valgo menor a 20°. Tipo 3: Genu valgo artrósico mayor a 20° (severo), con ligamento colateral medial suficiente. Tipo 4: Genu valgo artrósico con ligamento colateral medial atenuado. Tipo 5: Genu valgo artrósico con ligamento colateral medial incompetente y/o recurvatum mayor a 10° (fig. 1-C). Cualquiera de estos grados (especialmente los más severos) puede describirse con o sin defecto óseo asociado.
ResultadosLos 17 pacientes en los que se utilizó una prótesis constreñida presentaban un eje promedio de 22,7° (20° a 27°) y LCM atenuado. Se utilizaron 8 prótesis TC3® (DePuy®, J&J®, Warsaw Ind. USA), 4 Legacy® (LCCK®) NEXGEN® (Zimmer®, Warsaw Ind. USA), 3 Optetrak® (Exactech®, Gainesville, Fla.) y 2 Villalba® (Ind. Argentina).
Se utilizaron bisagras rotatorias en 11 pacientes con un eje promedio de 28,1° (21° a 55°). De estos, 8 presentaban un LCM incompetente (2 con artritis reumatoidea) y 3 un genu valgo severo asociado a recurvatum de 10°, 15° y 26° (2 con afección neuropática del miembro operado). Las bisagras rotatorias utilizadas fueron 9 Endo-Modell® (Waldemar Link®, Hamburgo, Alemania) y 2 Rotax® FII SA. (Saint Just Malmont, Francia).
En 26 casos (93%) se utilizaron tallos femorales y tibiales cementados, y en 2, tallos no cementados.
La movilidad preoperatoria fue de 102° y la PO de 108° promedio. Un paciente con AR que presentaba un déficit preoperatorio de 10° grados de extensión fue el único caso con un déficit de extensión en el PO (-5°).
El KSS mostro una mejoría de 36 puntos promedio, con 49 puntos promedio (40 a 53) en el preoperatorio y 85 puntos (75 a 93) en el PO. La puntuación funcional mejoró de 54 puntos promedio (34 a 62) en el preoperatorio a 80 puntos (73 a 85) en el PO.
El eje PO promedio fue de 5,3° (0° a 8°) de valgo.
Tres pacientes presentaron demarcación alrededor del componente tibial, dos en zona 1, y uno en las zonas 1 y 2, todas menores a 2mm y que no mostraron progresión hasta el último control.
La sobrevida protésica al final del seguimiento fue del 100%.
DiscusiónLa palabra atenuado fue utilizada originalmente por Krackow5 para describir la insuficiencia parcial del LCM, pero con el tiempo su uso se hizo confuso e inespecífico. Definir la suficiencia ligamentaria de la articulación tibio femoral candidata a una artroplastia es un punto fundamental para comprender el tipo y grado de lesión articular, diferenciando la atenuación de la incompetencia ligamentaria para así definir el grado de constreñimiento protésico necesario.
La clasificación de Krackow 5,24 no contempla las rodillas con genu valgo artrósico leve, ya que se enfoca en las que son de tratamiento protésico. Incluso, el mismo Krackow 7 incluye en el Tipo 2 de su clasificación rodillas que presentan el LCM atenuado e incompetente, utilizando ambos términos como sinónimos.
La clasificación de Krackow resulta entonces insuficiente, ya que no incluye todos los tipos de genu valgo artrósico, no define con precisión el estado ligamentario de cada tipo, asocia innecesariamente la osteotomía valguizante como un factor determinante, no incluye el recurvatum como elemento crítico, y no diferencia claramente entre atenuación e incompetencia ligamentaria. Existe incluso, en las distintas publicaciones, diferencias de descripción de la clasificación de Krackow, ya que en ocasiones aparece la incompetencia ligamentaria como grado 25,7,25,26, y en otras como grado 38.
Ranawat, en cambio, sí hace una diferenciación clara y clasifica a las rodillas con LCM incompetente en el Tipo 38.
Una clasificación, para ser universal, debe definir en forma comprensible y reproducible, los aspectos que hacen al tratamiento del genu valgo artrósico sintomático en función del grado de desgaste articular, la suficiencia ligamentaria y la estabilidad articular. Todos estos aspectos son de evaluación imprescindible en el genu valgo severo (> 20°)3, ya que este presenta con cierta frecuencia algún grado de insuficiencia del LCM, por lo que un implante estándar podría no ser capaz de lograr una rodilla estable, especialmente a mediano plazo1,3,11,18.
En la evaluación clínica del paciente, la distinción entre un LCM suficiente y uno atenuado es en cierto punto subjetiva, ya que puede ser sólo el dolor palpable sobre el ligamento y su aparente elongación clínica y radiográfica lo que nos incline a hacer el diagnóstico, y es justamente esta sospecha de atenuación ligamentaria la que nos debe llevar a suplementar la estabilidad articular con una prótesis más compleja.
En esta serie la prótesis constreñida se utilizó en 17 casos con deformidad exclusivamente en el plano coronal y LCM atenuado, con un eje promedio de 22,7°.
Anderson y cols. 23 reportaron una serie de 55 ATR con un seguimiento similar, utilizando un implante constreñido, en pacientes con valgo> a 15°, inestabilidad exclusivamente en el plano coronal y LCM atenuado. Sus resultados clínicos y funcionales fueron similares a este trabajo y no reportaron revisiones.
Lachiewicz y cols. 2 publicaron su experiencia en 54 pacientes con un eje promedio de 20° de valgo y LCM atenuado, utilizando la prótesis TC3® (DePuy®, J&J®, Warsaw Ind. USA) con una sobrevida del 96% a 10 años.
Se utilizaron bisagras rotatorias en esta serie en 11 pacientes, con un eje en valgo promedio de 28,1° y LCM incompetente, 3 de los cuales presentaban inestabilidad multidireccional por recurvatum asociado.
Bistolfi y col. 22 reportaron el resultado de 98 ATR utilizando el modelo Endo Modell® (Waldemar Link®, Hamburgo, Alemania), con un seguimiento máximo de 15 años y una sobrevida protésica del 79,8% a 10 años. Refieren una puntuación del KSS de 82 puntos y un rango de movilidad de 109°, ambos similares a esta serie. Este trabajo es de interés ya que detalla las complicaciones del uso de este tipo de implantes (luxación protésica, rotura del mecanismo de captura del polietileno, inadecuado cementado de los vástagos y aflojamiento mecánico).
Kowalczewski y cols. 17 presentaron una serie de 12 pacientes operados con prótesis Endo-Modell® (Waldemar Link®, Hamburgo, Alemania) y con un seguimiento promedio de 10 años. Si bien no describen el eje preoperatorio, remarcan que los pacientes presentaban deformidades importantes con LCM con un grado no definido de insuficiencia. Al igual que en nuestra serie, reportan demarcación no progresiva del componente tibial.
Los implantes constreñidos presentan un poste central del polietileno, que inserto en el cajón femoral genera estabilidad mecánica coronal y sagital, compensando a un eventual LCM atenuado, pero que no es suficiente como estabilizador de la rodilla en el caso de que el LCM sea incompetente9,12,14,18,27.
Las bisagras rotatorias son mecánicamente estables en todas las direcciones, ya que los componentes tibial y femoral están vinculados por medio de un eje que restringe la rotación y la traslación en los planos coronal, sagital y axial. Estos implantes no requieren de suficiencia ligamentaria alguna y sí pueden estabilizar una rodilla con incompetencia ligamentaria o recurvatum28–31.
Durante el examen físico preoperatorio debe evaluarse el estado de los ligamentos colaterales, estableciendo su suficiencia, atenuación o incompetencia, y documentando la evaluación con las respectivas radiografías en estrés, ya que subestimar la insuficiencia ligamentaria y utilizar un implante menos estabilizado que el necesario conducirá a la falla del mismo en forma precoz, sino inmediata. Por otro lado, la correcta interpretación de la suficiencia ligamentaria nos permitirá no excedernos en el grado de estabilización de la prótesis, ya que, a mediano y largo plazo, el uso innecesario de implantes de mayor constreñimiento implica potenciales complicaciones como un mayor desgaste, la rotura de los elementos de estabilización y el riesgo de aflojamiento mecánico por la mayor transmisión del estrés a las interfaces12,18,19,22.
La diferenciación entre un ligamento colateral suficiente, atenuado o insuficiente es imprescindible para comprender integralmente el genu valgo artrósico, y no es un aspecto menor la correcta utilización de los términos para definir el estado ligamentario.
Si tomamos como concepto fundamental que al realizar una ATR debemos usar el implante de menor grado de constreñimiento posible pero todo el constreñimiento necesario para maximizar la duración de la prótesis, comprender correctamente los fundamentos para la selección del implante es crítico.
Las limitaciones de este trabajo son las propias de un trabajo de tipo retrospectivo, con un bajo número de pacientes y un seguimiento acotado. Las fortalezas radican en que los pacientes fueron operados en el mismo centro con igual evaluación preoperatoria y técnica quirúrgica.
El diseño de este trabajo no permite definir categóricamente las indicaciones para la utilización de prótesis de rodilla con estabilidad aumentada, pero permite sugerir que las prótesis constreñidas deben utilizarse en pacientes que presenten inestabilidad exclusivamente en el plano coronal y LCM atenuado, mientras que las bisagras rotatorias deben usarse en pacientes que presentan inestabilidad combinada, con incompetencia del LCM, recurvatum y/o déficit neuro muscular.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Ningún beneficio de tipo alguno fue percibido por cualquiera de los autores por la confección de este estudio.