La corrección del hallux valgus es una de las cirugías más frecuentemente realizadas en el ante pie. El hallux valgus es una deformidad compleja. Encontramos alteraciones óseas, articulares y de los tejidos blandos que componen la articulación metatarsofalángica del hallux.
El primer metatarsiano con frecuencia está desviado en varo con relación al eje del segundo metatarsiano. Rotado en su eje longitudinal y a menudo es más corto que el segundo. El primer rayo puede presentar desviación valga a nivel de la articulación interfalángica, deformidad conocida como hallux valgus interfalángico.
A nivel de las articulaciones cuneometatarsianas y metatarsofalángicas del primer metatarsiano se observa desviación vara de la primera y valga de la carilla articular distal de la segunda.
Los tejidos blandos que rodean la articulación MT-F estan alterados. Cápsula medial atenuada y lateral contraida. Tendones flexores y extensores lateralizados por el valgo de la falange. Al contraerse los tendones, la deformidad aumenta.
El músculo abductor del hallux se coloca plantarmente, y el aductor con sus dos inserciones en el sesamoideo lateral se desplaza al primer espacio intermetatarsiano alterándose su relación articular con la cabeza del metatarsiano.
Todas estas deformidades descritas varían en intensidad y aumentan si el paciente presenta hipermovilidad articular o severa pronación del pie.
The correction of the hallux valgus is one of the most frequent surgeries performed in the forefoot. Hallux valgus is a complex deformity. We found bone, joint and soft tissue alterations that make up the metatarsophalangeal joint of the hallux.
The first metatarsal is often deviated in varus from the axis of the second metatarsal, rotated on its longitudinal axis and often shorter than the second. The first x-ray may show a valgus deviation at the level of the interphalangeal joint, a deformity known as interphalangeal hallux valgus.
Varus deviation is observed in the cuneo-metatarsal joint and a valgus deviation is observed in the distal joint facet of the metarsophalangeal.
There are changes in the soft tissues surrounding the MT-F joint. The medial capsule is attenuated and the lateral contracted. Tendons flexors and extensors are laterally aligned by the valgus of the phalanx. When the tendons contract, the deformity increases.
The abductor muscle of the hallux is placed plantarly, and the adductor with its two insertions in the lateral sesamoid moves to the first intermetatarsal space, altering its articulate relation with the metatarsal head.
All these described deformities vary in intensity, and increase if the patient presents with joint hypermobility or severe pronation of the foot.
La corrección del hallux valgus es una de las cirugías más frecuentemente realizadas en el ante pie. El hallux valgus es una deformidad compleja. Encontramos alteraciones óseas, articulares y de los tejidos blandos que componen la articulación metatarsofalángica del hallux.
El primer metatarsiano con frecuencia está desviado en varo con relación al eje del segundo metatarsiano. Rotado en su eje longitudinal y a menudo es más corto que el segundo. El primer rayo puede presentar desviación valga a nivel de la articulación interfalángica, deformidad conocida como hallux valgus interfalángico.
A nivel de las articulaciones cuneometatarsianas y metatarsofalángicas del primer metatarsiano se observa desviación vara de la primera y valga de la carilla articular distal de la segunda.
Los tejidos blandos que rodean la articulación MT-F estan alterados. Cápsula medial atenuada y lateral contraida. Tendones flexores y extensores lateralizados por el valgo de la falange. Al contraerse los tendones, la deformidad aumenta.
El músculo abductor del hallux se coloca plantarmente, y el aductor con sus dos inserciones en el sesamoideo lateral se desplaza al primer espacio intermetatarsiano alterándose su relación articular con la cabeza del metatarsiano.
Todas estas deformidades descritas varían en intensidad y aumentan si el paciente presenta hipermovilidad articular o severa pronación del pié.
Múltiples procedimientos quirúrgicos se han descrito en la literature médica para corregir esta deformidad. No todos ellos pueden corregir adecuadamente las deformidades óseas, articulares, y de tejidos blandos descritos.
La decisión de que procedimiento quirúrgico es razonable para la deformidad estudiada, depende de varios factores como: historia médica del paciente, examen clínico del pie, estudio minucioso de las Rx. con medición de los ángulos IM, ángulo MT-F, posición de los sesamoideos, inclinación de la articulación cuneo metatarsiana, ángulo distal de la superficie articular de la cabeza del metatarsiano, congruencia articular y presencia de hipermovilidad articular entre otros.
A pesar de que el cirujano entienda la deformidad y su entrenamiento en cirugía de pie y tobillo sea adecuado, no dejan de presentarse complicaciones, las cuales están reportadas en la literatura con rangos entre 10 a 50%1,2.
Entre las complicaciones más frecuentes está la recidiva de la deformidad. Su incidencia varía entre 10 a 20% de los casos3. Otras complicaciones frecuentes son el desarrollo de hallux varus, problemas en la consolidación de las osteotomías, metatarsalgia de transferencia, necrosis a vascular de la cabeza del primer metatarsiano, e infección.
De particular importancia es la recidiva de la deformidad. Cuando se presenta es un problema no solamente para el paciente por su inconformidad sino para el cirujano al ver que su procedimiento escogido fracaso.
La causa de la recidiva es multifactorial e incluye factores relacionados con el paciente, con la cirugía realizada y la competencia del cirujano que la realizó4.
Procedimientos realizados en pacientes juveniles recidivan con más frecuencia que en adultos5. La hipermovilidad es otro factor que hay que tener en cuenta para escoger el procedimiento indicado. La presencia de metatarsus aductus se asocia con un resultado menos favorable.
Enfermedades sistémicas como gota, reumatismo articular, condiciones neuromusculares se asocian con más recidivas.
Factores relacionados con la cirugía son causa de recidiva. Una técnica mal indicada para la deformidad estudiada es tal vez una de las causas más comunes de recidiva, así como una técnica mal realizada conlleva a complicaciones frecuentes.
Complicaciones descritas en este manuscrito por los otros autores como metatarsalgia por transferencia se relaciona con acortamiento postoperatorio del primer metatarsiano. El cirujano debe escoger técnicas quirúrgicas que limiten el acortamiento del hueso.
La necrosis a vascular de la cabeza se a reportado en la literatura con valores que oscilan entre 0 a76%6. Se presenta en osteotomías distales tipo Chevron por la desperiotización masiva que se puede realizar o cuando este procedimiento se combina con liberación de los tejidos blandos del primer espacio IM.
Afortunadamente estas isquemias son más radiológicas que clínicas y los pacientes a menudo están asintomáticos.
El hallux varus es una complicación desafortunada, estéticamente mal tolerada y funcionalmente importante por la dificultad de calzar zapatos adecuados.
No hay dudas que su desarrollo se debe a algún grado de iatrogenia por parte del cirujano tratante.
Factores como plicación exagerada de la cápsula medial, excesiva resección de la eminencia medial, corrección exagerada del ángulo IM y liberación lateral con resección del sesamoideo lateral, son algunos de los problemas encontrados en esta complicación7.
Otras complicaciones aunque no tan frecuentes como las anteriores, son los problemas de consolidación de las osteotomías o artrodesis realizadas. La excesiva desperiostización, el manejo inadecuado de los tejidos que rodean el hueso y defectos en la fijación de la osteotomía pueden ser algunas causas de los retardos o no unión de las osteotomías. La cirugía de Lapidus es conocida por sus problemas de consolidación de la artrodesis C-M, su incidencia se a reportado hasta en un 20%. Afortunadamente muchas de ellas no causan síntomas en los pacientes8. Nuevos métodos de fijación han disminuido esta complicación.
Se han discutido someramente algunas de las complicaciones presentadas en la cirugía para corregir hallux valgus. Complicaciones siempre se presentaran como en cualquier otra cirugía. El conocimiento de su paciente, el examen clínico de la deformidad, un estudio riguroso de las imágenes diagnósticas, un procedimiento quirúrgico bien realizado e indicado evitarán la frecuencia de ellas.
La educación del paciente sobre su deformidad y su corrección quirúrgica es fundamental. El paciente es parte integral del resultado del ‘procedimiento, su adherencia al tratamiento debe ser total para que el resultado medico sea el buscado
InfeccionesLa infección en el sitio operatorio es una complicación esperada durante la cirugía de pie y tobillo9.
En el caso especifico, múltiples técnicas quirúrgicas son usadas para la corrección de esta deformidad, la incidencia sin embargo es muy baja, en la mayoría de estos procedimientos según la literatura.
Del 0.5% al 6.5% es la tasa de infección aceptada en la cirugía programada pie y tobillo.
Rango donde están reportados los diferentes estudios de seguimiento a corto, mediano y largo plazo.
En especifico para el tratamiento quirúrgico de hallux valgus, y sus técnicas basadas en osteotomías distales, diafisiarias, proximales o artrodesis, la incidencia de infección es muy baja entre el 1.5% al 12%, siendo muy similares en todas técnicas, siendo estas infecciones solo superficiales en la mayoría y tratadas con antibióticos orales10,11.
Se deben tener en cuenta factores de riesgo que aumentan la incidencia de infección antes de la cirugía, como la diabetes mellitus, la mas importante. La presencia de neuropatía diabética y un control no adecuado de la Hemoglobina Glicosilada -HbA1c- antes de la cirugía, el riesgo de complicaciones es de un 5% por cada aumento de 1% de los niveles séricos de HbA1c. por arriba de 7% El 48% de estas complicaciones son infecciones en el sitio operatorio12.
El uso de antibiótico profiláctico preoperatorio y peri operatorio - durante las primeras 24 horas- es un factor protector para prevenir la infección postoperatoria; pero su uso postoperatorio no disminuye el riesgo por lo cual no se recomienda para evitar aumento en la resistencia bacteriana13.
El tiempo de aparición y signos locales o sistémicos definen la clasificación, durante un posoperatorio, de cirugía de hallux valgus como con en el resto de cirugía programada en pie y tobillo14.
La infección superficial del sitio operatorio o la infección profunda, son los términos a definir para poder iniciar un manejo. Basándose en la clasificación para infecciones peri operatorias para procedimientos quirúrgicos inespecíficos.
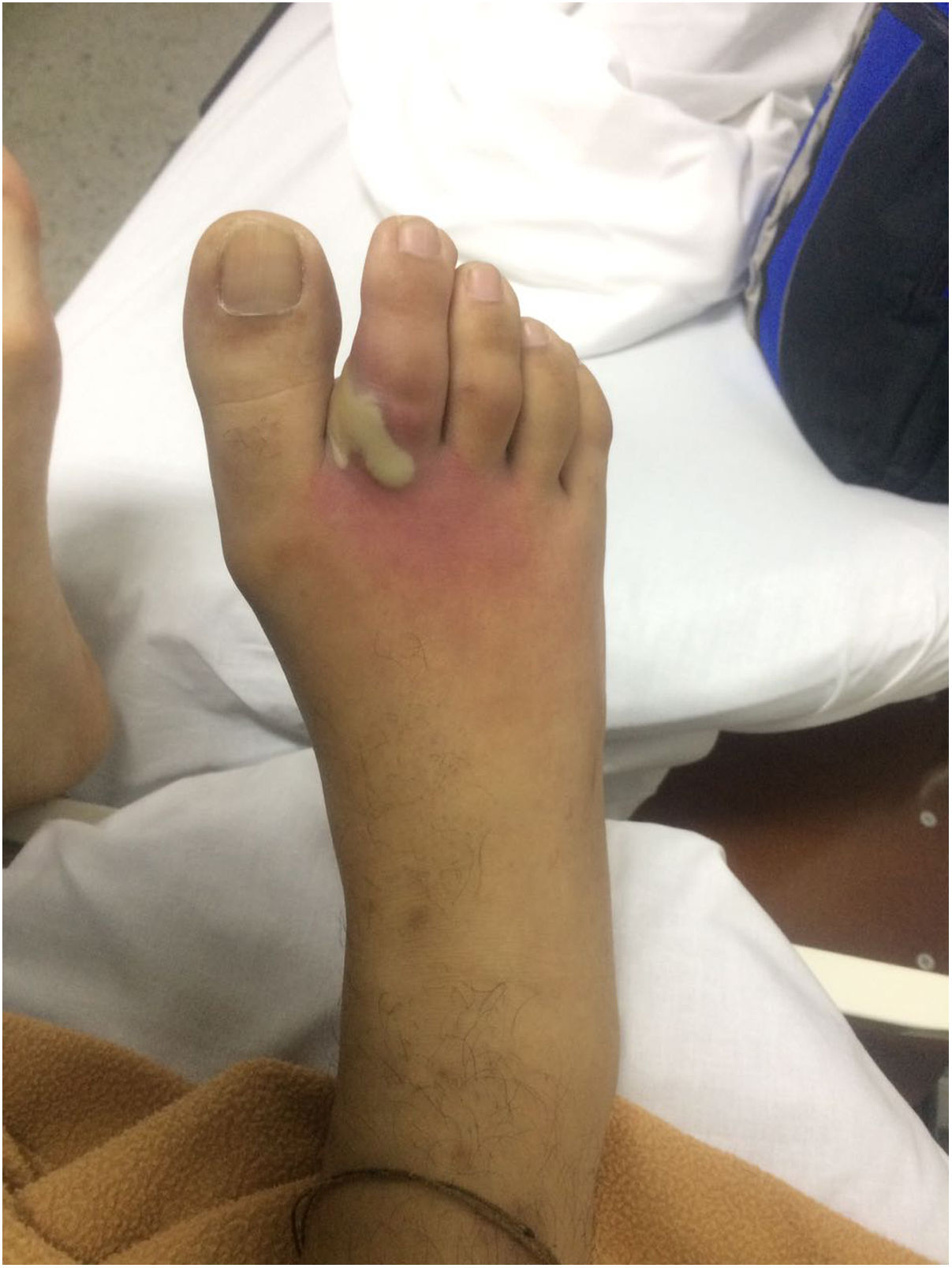
Se define a la infección superficial quirúrgica la que involucra la piel y el tejido celular subcutáneo, de aparición dentro de los 30 primeros días, con signos locales de infección como rubor, calor, irritación, zona de absceso dentro de la cicatriz. Y la infección profunda se define como aquella que compromete tejidos mas profundos al tejido celular subcutáneo, después de 30 días de realizada la cirugía y con presencia de drenaje purulento a nivel del sitio operado; con dehiscencia de la herida espontanea, presencia de fiebre mayor a 38°C, signos locales de infección anteriormente ya descritos y un cultivo positivo para microorganismo tomado en forma aséptica al ser llevado a cirugía.
Cuando se sospecha infección en el sitio operatorio, se deben solicitar paraclínicos sanguíneos estándar, como; cuadro hemático con conteo completo de células sanguíneas, buscando leucocitosis con desviación a la izquierda de la curva y velocidad de sedimentación globular aumentada, proteína C–reactiva aumentada.
Se debe realizar demarcación de la zona de eritema, con marcador indeleble y así poder evaluar el progreso ante el tratamiento antibiótico ya sea oral o parenteral. (Ver figs. 1 y 2).
Cualquier infección en la que esté involucrado material de osteosíntesis debe evaluarse el posible retiro del material de osteosíntesis. Esta limitado por grado de consolidación de la osteotomía o artrodesis, siendo 6 semanas el promedio de espera para consolidación. En consecuencia, uno debe realizar un desbridamiento óseo cuando sea clínicamente necesario15.
Si el paciente es llevado a cirugía debe realizarse en dos etapas:
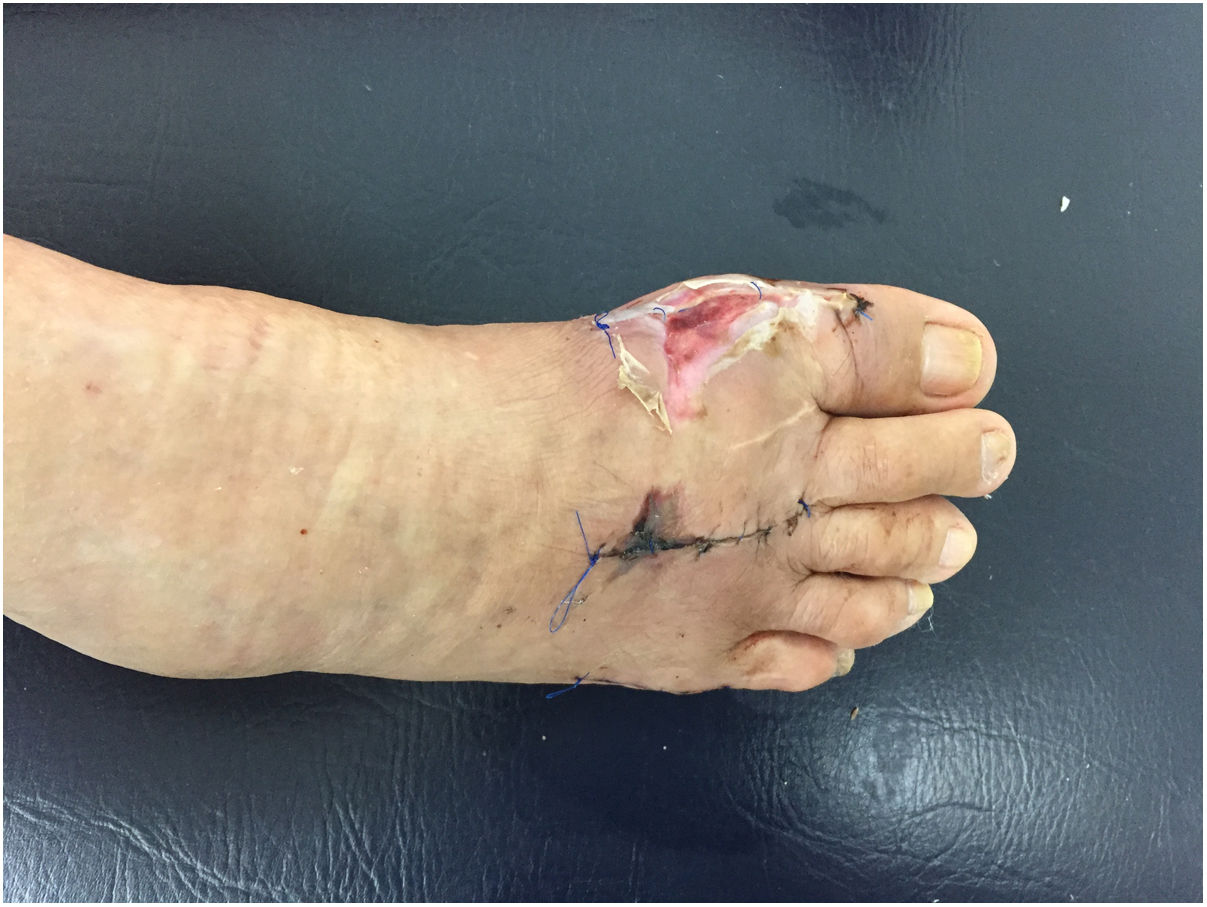
El primer procedimiento es realizar un lavado y desbridamiento quirúrgico, obtener cultivos y evaluar la infección. Si la infección es limitada y el material de osteosíntesis no es purulento, el tratamiento posterior puede incluir antibióticos intravenosos u orales dependiendo del escenario clínico. Si el material de osteosíntesis es purulento con una infección obvia, se debe retirar el material de osteosíntesis y colocar antibiótico local (cualquiera que sea su presentación y que se adapte a la anatomía).
La segunda etapa implica un segundo lavado quirúrgico, nueva toma de cultivos en caso de evidencia clínica y paraclínica de persistencia de infección, y elección de nueva estrategia antibiótica para continuar el tto. medico. En esta etapa se pueden realizar los tratamientos para el manejo de las secuelas como la perdida de hueso, deformidades, o lesiones en los tejidos blandos.
Como conclusión, en la cirugía de hallux valgus la infección presenta una baja frecuencia en todos los tipos de osteotomías, es mas impórtate definir los factores de riesgo de cada paciente y manejarlos antes de la cirugía.
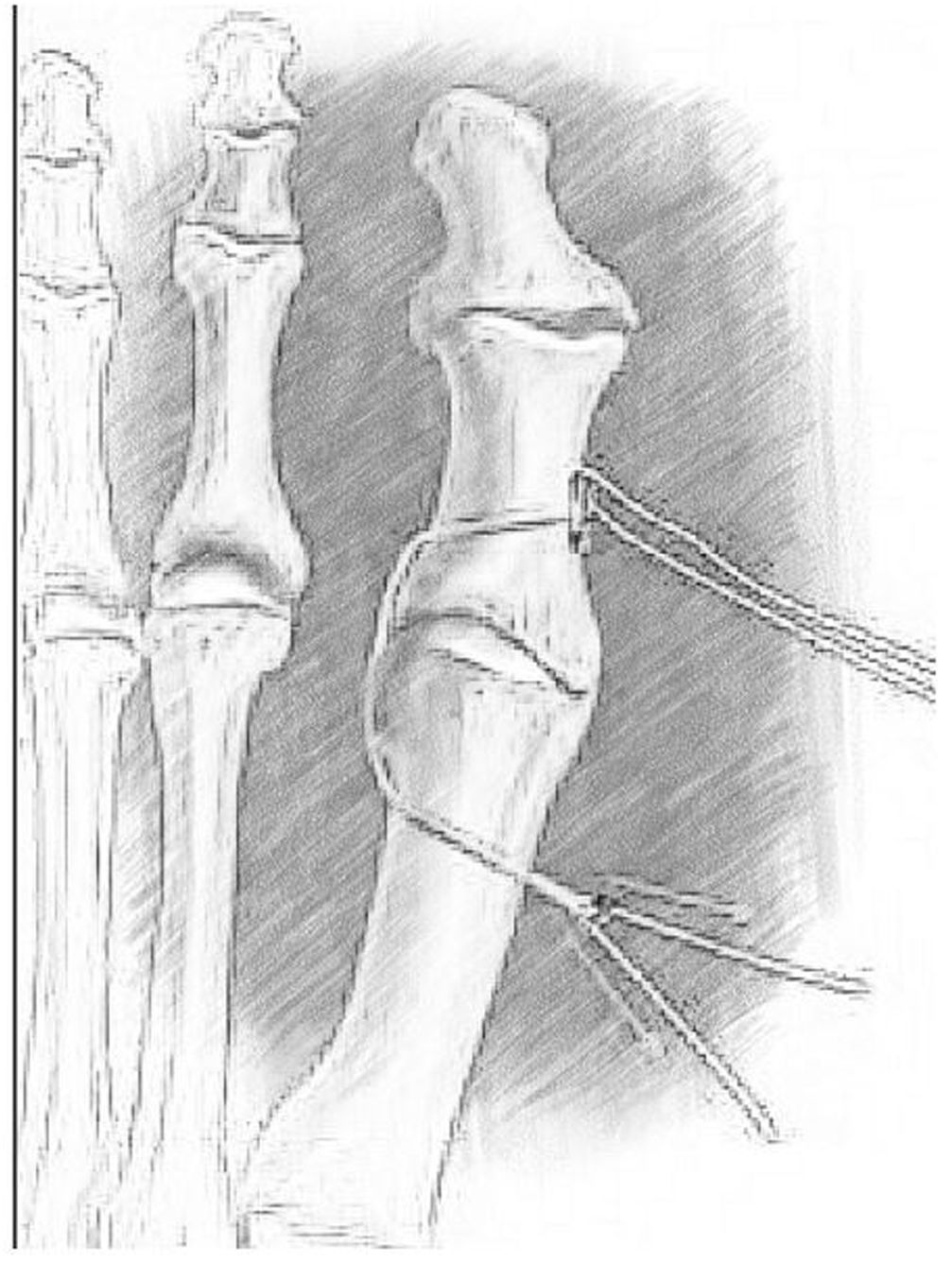
HipercorrecciónEl hallux varus es la deformidad producida por un imbalance en la musculatura que atraviesa la articulación MF y que se caracteriza por la desviación medial del hallux, la supinación de la falange proximal y la contractura en flexión de la articulación IF. El hallux varus puede ser causado por enfermedades como la poliomielitis, el Charcot-Marie-Tooth, la necrosis avascular de la cabeza del primer metatarsiano, la artritis reumatoide o puede ser el resultado de un trauma sobre el hallux o como una complicación en la corrección del hallux valgus16. Al hallux varus iatrogénico referirá este artículo. Frecuentemente se presenta como una deformidad triplanar con supinación de la falange y flexión de la articulación interfalángica*. Su incidencia varía entre el 2 y el 17%.
Etiología: Las principales causas de la deformidad en varo del hallux son: 1. Extracción del sesamoideo fibular. 2. Remoción excesiva de la eminencia medial. 3.Liberacion excesiva de los tejidos blandos laterales. 4.Tensión excesiva de los tejidos blandos mediales, 5. Consolidación viciosa de la osteotomía, 6. Excesiva tensión en los vendajes postoperatorios. La modificación de la técnica de McBride ha disminuido la incidencia de HV al 1%. En la técnica original de McBride se reseca el sesamoideo lateral lo que permite la migración medial del sesamoideo medial factor que sumado a la acción no antagonizada del abductor (por liberación del aductor) ejercen un vector varizante sobre el hallux. Existen otras técnicas asociadas al hallux varus residual como el Keller Brandes, el scarf, las osteotomías proximales y el Lapidus.
Clasificación: Hay dos tipos de hallux varus iatrogénico: uno estático que se debe a la sobre corrección del ángulo intermetatarsiano o a la resección excesiva de la eminencia medial y el otro tipo es el dinámico que se origina en la alteración del equilibrio tendinoso y muscular que gobiernan al hallux. El HV estático no afecta el balance muscular y se caracteriza por ser uni planar, pasivamente corregible y asintomático e términos generales El HV dinámico tiende a ser sintomático, irreductible y multiplanar. Existen otras clasificaciones pero dada la variabilidad de la etiología iatrogénica (muchos factores involucrados) se hacen poco reproducibles.
Patoanatomìa: El HV es el producto de la pérdida del balance entre las estructuras óseas, las cápsulo-ligamentarias y las tendinosas del hallux que llevan progresivamente el hallux en dirección medial. El HV por lo general cursa con un exceso de tensión de las estructuras mediales y laxitud de las laterales de forma que el extensor hallucis longus, el flexor hallucis longus y el flexor hallucis brevis se desplazan medial al eje del hallux aumentando cada vez más la fuerza deformante en varo. Las causas de este desbalance puede agruparse en: 1. Pérdida del soporte óseo: La resección excesiva de la eminencia medial deja deja sin soporte articular al sesamoideo medial con la consiguiente inestabilidad del sesamoideo y la creación de una fuerza deformante en varo a través de la porción medial del FHB. 2. Extracción del sesamoideo lateral: este procedimiento compromete la estabilidad de las estructuras plantares laterales provocando el componente de flexión plantar de la articulación IF que se presenta como dedo en garra. 3. Pérdida del balance muscular en la falange proximal. La sección del aductor del hallux sumada a la acción de la porción medial del FHB y a la liberación capsular lateral de la MF producen un desbalance de la articulación MF puesto que la integridad (o contractura) de las estructuras mediales se convierten en una fuerza deformante progresiva en varo al migrar cada vez más el hallux hacia medial. Una vez el centro de la base de la falange proximal pasa de la línea media, el EHL se convierte en un vector que lleva cada vez màs al hallux al varo y en extensión mientras el FHL flexiona la IFP creando un dedo en garra. 4.Sobrecorrección del ángulo intermetatarsiano: Aunque es más frecuente asociado a la osteotomía del primer metatarsiano, puede presentarse también en la técnica de McBride al quedar muy tenso el aductor transferido al primer metatarsiano. A medida que el primer metatarsiano migra hacia lateral, los tejidos blandos mediales aumentan su actividad varizante en el hallux. 5. Sobre corrección del hallux valgus interfalàngico: La sobre corrección del hallux valgus interfalàngico, debido a la extracción de una cuña de base medial (Akin) mayor a la necesaria, le confiere al EHL y al FHL un vector deformante en varo del hallux llevándolo a la subluxación. 6. Capsulorrafia medial muy tensa. Produce varo sobre el hallux y además comprime al sesamoideo contra la cabeza del primer metatarsiano. 7.Vendaje Posquirúrgico demasiado apretado: Mantener al hallux en una posición viciosa en varo mientras los tejidos blandos cicatrizan, favorece la contractura de los mismos llevando a mal-alineación del hallux17.
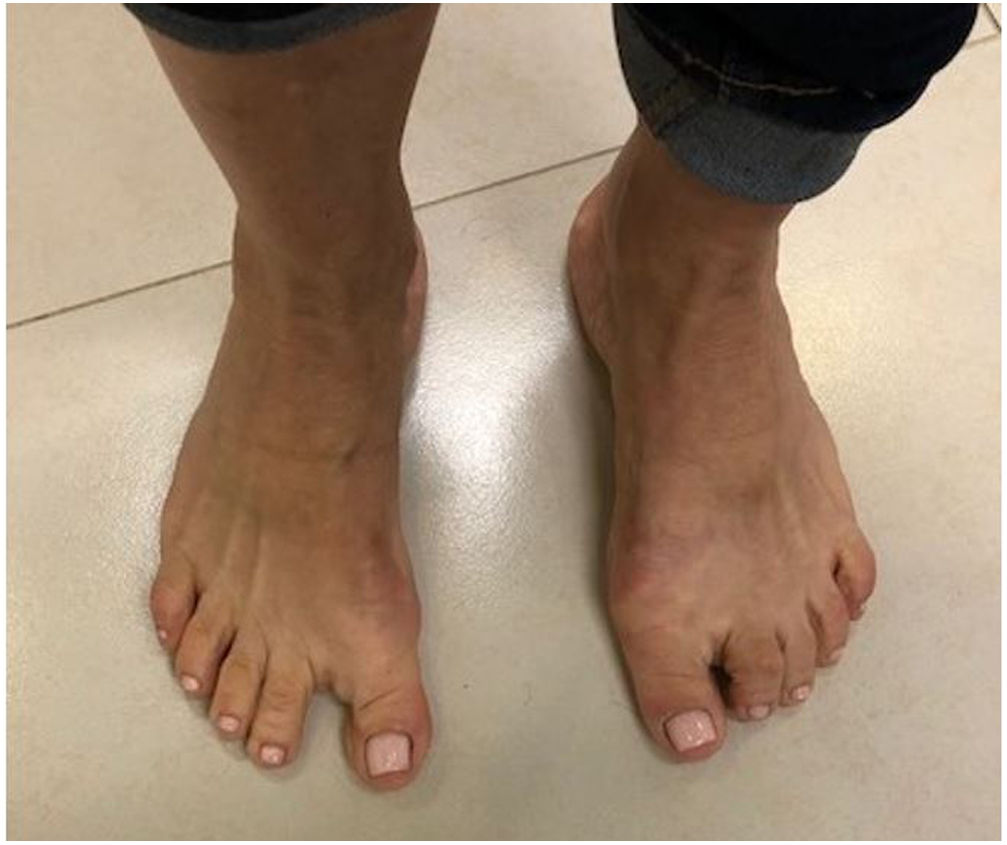
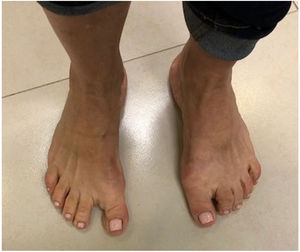
Clínica. fig. 3. Los síntomas asociados al HV son el dolor, la dificultad para adaptarse al calzado, perdida de potencia en el despegue por inestabilidad MF y la cosmesis. La tolerancia
Paciente con hallux varus residual a la cirugía correctora del hallux valgus a la deformidad en varo del hallux depende de la la velocidad de progresión de la deformidad, la presencia de movilidad o rigidez en la MF o en la IF y la presencia de cambios degenerativos articulares en una o ambas articulaciones.
Diagnóstico: El diagnóstico del HV es eminentemente clínico. A la inspección con el paciente en bipedestación se debe evaluar la magnitud de la(s) deformidad(es), detectar la presencia de hiperextensión y/o rotación de la MF, las pistas que puedan ofrecer las cicatrices de los abordajes quirúrgicos y el estado de los tejidos blandos. Con el paciente sentado se evalúan las articulaciones MF e IF en cuanto a estabilidad, movilidad, irreductibilidad de la deformidad, dolor y crepitación que hagan sospechar la presencia de artrosis. En la marcha debe descartarse la perdida de la fuerza prensil del hallux producto de la flexión plantar de la falange distal. En caso de artrosis MF debe investigarse por antecedentes que hagan sospechar una infección profunda (el uso repetido de antibióticos en el postoperatorio o un retardo en la cicatrización) o la práctica de una técnica quirúrgica inadecuada. El examen debe descartar o confirmar: 1. Desplazamietno medial de la articulación MF, 2.-supinaciòn del hallux 3. Actitud en extensión del hallux proximal. 4. Tensión en el EHL 5. Desplazamiento medial del sesamoideo tibial y dolor con su movimiento. 6 Perdida de la prensión con el hallux. 7. Deformidad en martillo del hallux con cavo dorsal. 7. Bursitis IF 8. Aductus progresivo de los dedos menores 9. supinación compensatoria del retropié con sobrecarga en el quinto metatarso y metatarsalgia por transferencia de carga desde el hallux.
Radiología: En las radiografías antero posterior y lateral de ambos pies con apoyo se evalúa la magnitud de las deformidades y el estado articular tanto de la MF como de la IF. La proyección tangencial de sesamoideos determinará la presencia de cambios degenerativos en la articulación metatarso sesamoidea y la posición de los sesamoideos en la cabeza del metatarsiano. La resonancia magnética es útil en caso de sospecha de infección o de necrosis avascular de la cabeza del metatarsiano18. Los principales puntos para evaluar son. 1. Cantidad de eminencia medial resecada. 2.subluxacion medial del sesamoideo tibial. 3. Ausencia del sesamoideo fibular 4. ángulo intermetarsiano 5. Longitud del Primer metatarsiano (debe ser más largo que el segundo). 6. Valgo de la falange o complicaciones de la osteotomía de la falange sí esta se hubiera hecho. 7. Cambios degenerativos articulares 8. Cambios degenerativos en los sesamoideos.
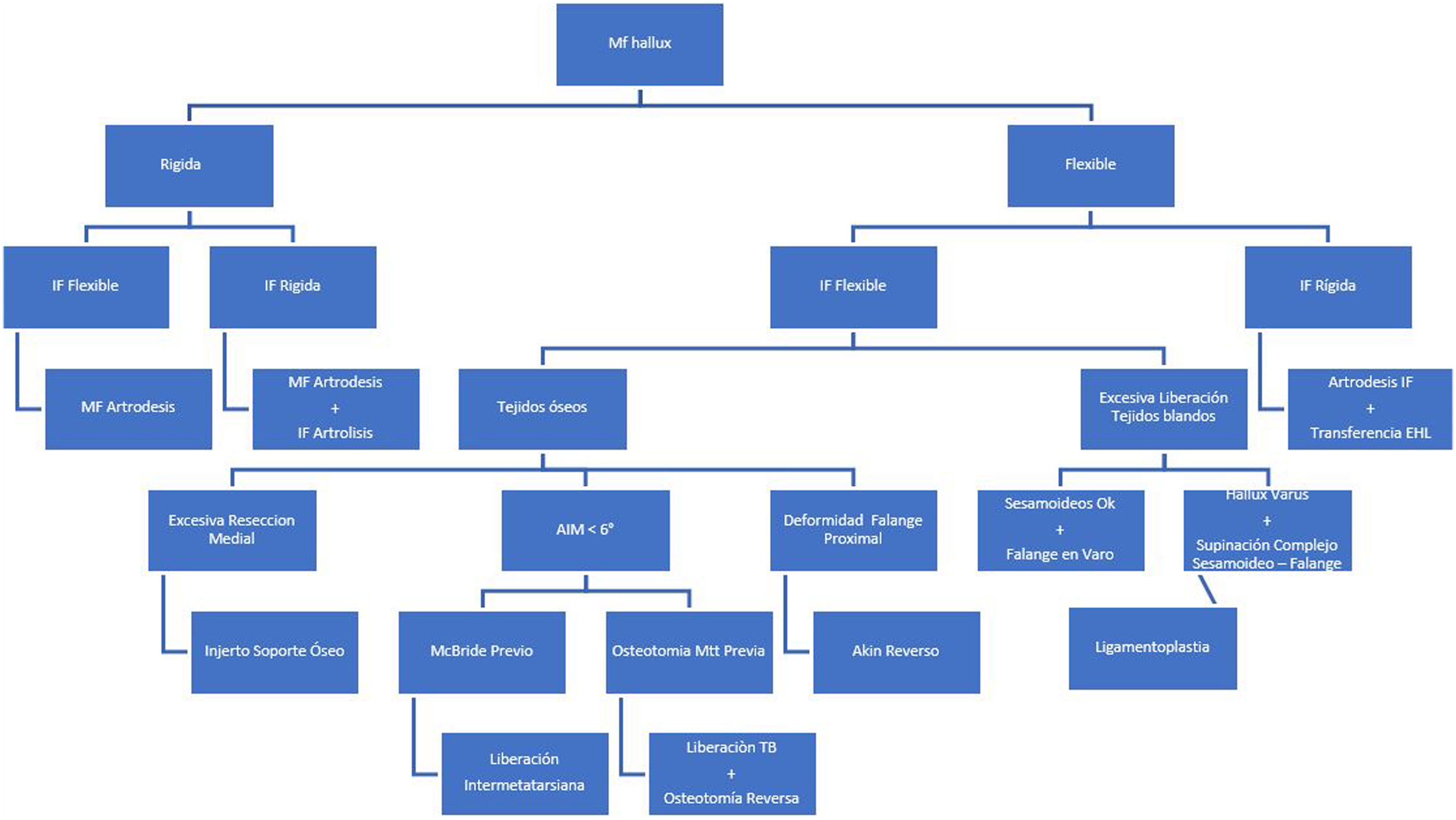
Tratamiento: En la figura 4 se plantea un algoritmo que ayuda a la toma de decisiones. La conducta definitiva se basa en las siguientes variables: 1. Tiempo de evolución, 2. Tipo de cirugía previa, 3. Movilidad de las articulaciones MF e IF, 4. Deformidades óseas y articulares (incluyendo las deformidades rotacionales, 5.Integridad balance tendinoso. En cuanto al tiempo de evolución: A. No quirúrgico: Si el diagnostico se hace en forma temprana al postoperatorio (2 a 4 semanas), se debe intentar con un vendaje “reverso” para mantener el hallux en 10° a 15° de valgo y dejarlo por 8 a 12 semanas. Terminado este tiempo se continúa con una férula nocturna y modificación del calzado por 3 meses. Hay un 22% de buenos resultados al final del tratamiento. Si el tiempo transcurrido de la cirugía es de 6 a 8 semanas, se debe realizar alargamiento en “Z” de la cápsula medial. B. Quirúrgico. Para ofrecer un procedimiento que preserve la función articular esta debe ser móvil, reductible, sin artrosis y con un adecuado balance muscular o de lo contrario, una artrodesis debe ser la opción quirúrgica evitando fusionar la MF y la IF. El tratamiento quirúrgico tiene varias opciones: 1. Intervención sobre los tejidos blandos: El objetivo es balancear las estructuras tendinosas y ligamentarias e incluyen: tenodesis, transferencias tendinosas, endobotón, y ligamento plastia. Cuando la deformidad se diagnostica tempranamente y deba a una excesiva plicatura de las estructuras capsulares y ligamentarias mediales, puede hacerse una relajación capsular medial, seguida de la plicatura lateral y la tenotomía del abductor con un manejo ortésico en la etapa del postoperatorio. 2.Intervención sobre hueso. Las alternativas son: la cirugías para soporte óseo en la eminencia medial, osteotomías sobre el primer metatarsiano y osteotomía sobre la falange proximal del hallux. 3.Intervenciones sobre la articulación: Artrodesis de la MF o de la IF del hallux. 1.Intervenciones sobre los tejidos blandos: Puede hacerse con autoinjerto, aloinjerto o mini endobotón (fig. 5). Aunque hay descritas varias técnicas, las más usadas son las de liberación del abductor, reparación del tendón conjunto o imbricación de la capsula lateral. A. Tenodesis (corrección estática) o transferencia tendinosa (corrección dinámica): Ambas contraindicadas en caso de rigidez articular y/o artrosis. (a). Transferencia del abductor del hallux (AbH). El tendón se desinserta de la base de la falange proximal, se pasa plantar al ligamento intermetatarsiano para insertarlo nuevamente en la región lateral de la base de la falange proximal. (b). Tenodesis del AbH. Se escoge un tercio del tendón el cual se separa del hueso sesamoideo y se pasa a través de dos agujeros: desde medial hacia lateral por un primer túnel labrado en la base de la falange proximal y se regresa desde lateral hacia medial por otro orificio realizado en el metatarsiano. La tenodesis del AbH debe ser una alternativa solo cuando no están disponibles el EHL o el EHB. (c).Transferencia del Primer interóseo dorsal. Se desinserta el tendón de la base de la falange proximal del segundo dedo y es transferido a un túnel hecho en la base de la falange del hallux..(d) Transferencia del Extensor Hallucis Longus. En esta técnica hay tres variantes: 1. Para una corrección dinámica, se libera completamente el tendón de su inserción distal, se pasa por debajo del ligamento intermetatarsiano y se inserta
en la región lateral y plantar de la base de la falange proximal del hallux. Este procedimiento pretende transformar una fuerza deformante en una fuerza correctora. Para impedir un dedo en martillo residual, se hace necesaria la realización de la artrodesis de la articulación IF del hallux. Aunque hay una disminución de la potencia extensora del hallux los desenlaces son satisfactorios. 15 pies operados en 14 pacientes reportaron mejoría de los síntomas y de la deformidad. 2. Transferencia hendida. Se toma la mitad lateral del tendón y se pasa debajo del ligamento intermetatarsiano para insertarlo en la región plantar y lateral de la base de la falange proximal del hallux19. Esta técnica evita la necesidad de la artrodesis en la articulación IF pero afecta la capacidad extensora de la porción medial remanente debido a la tracción ejercida por la mitad transferida20. 3. La mitad lateral del EHL se libera desde proximal y se pasa por debajo del ligamento intermetatarsiano para insertarlo en el primer metatarsiano. Funciona como una tenodesis y no altera la función del tendón residual21. e. Tenodesis del Extensor Hallucis Brevis (EHB). En esta técnica se libera el tendón de la unión miotendinosa y se cambia su ruta desde la inserción distal por debajo del ligamento intermetatarsiano e insertándolo en un túnel que va desde lateral hasta medial en el primer metatarsiano22. Debe liberarse la inserción dorsal para evitar la supinación residual del hallux. B. Ligamentorrafia. Puede hacerse una reconstrucción del ligamento colateral lateral (técnica de Saragaglia) o refuerzo del ligamento colateral lateral con fascia lata. Sin embargo en estàs técnicas aun no hay resultados a largo plazo, pueden ser costosas y conllevan los riesgos de infección del aloinjerto. C. Mini endobotòn: se hacen dos túneles: uno sobre la falange proximal y otro sobre el primer metatarsiano. Se pasa el dispositivo desde medial hacia lateral y desde la falange terminando en el metatarsiano. Se tensa el endobotòn hasta obtener la posición adecuada. Aunque aun no hay reportes en el largo plazo, las complicaciones potenciales deben ser tenidas en cuenta: la fractura de la falange proximal o de la cabeza del primer metatarsiano, la sobre o sub corrección, rigidez articular. D. Liberación primer espacio intermetatarsiano. Se hace un abordaje sobre el primer espacio intermetatarsiano, se reseca toda la fibrosis que sea posible tanto en sentido proximal como distal hasta que la falange adopte una posición de 10-15° en valgo. 2. Intervenciones óseas: La excesiva remoción de la eminencia medial puede corregirse con una cirugía de soporte óseo. Si hay una inversión del ángulo intermetatarsiano, los tejidos blandos pueden eventualmente corregir la deformidad pero si hay una mala unión de la osteotomía este corrección no se obtendrá y por eso está indicado realizar una osteotomía. Entre las técnicas descritas están: A. Soporte óseo: Indicado para hallux varus flexibles y cuando la deformidad se deba a resección excesiva de la eminencia medial. El procedimiento pretende aumentar el soporte al sesamoideo medial y estabilizar la falange proximal. B. Chevrón distal del primer metatarsiano, con desplazamiento medial de la cabeza, liberación lateral de la cápsula y de ser necesario, hacer una cuña de cierre para corregir el DMA. El ligero acortamiento resultante, relaja la articulación MF y por tanto mejora la movilidad. C. Scarf reverso más osteotomía de apertura falange. Descrito para hallux varus secundario a osteotomías de scarf y Akin. Los autores reportan 5 casos con 38 meses de seguimiento, mejoría del ángulo MF desde -10° a 11°, el ángulo intermetatarsiano de 5° a 9° con un reporte de mejoría en todos los pacientes23. 3.Intervenciones articulares: A. La artrodesis se reserva para articulaciones con deformidades rígidas y/o cambios degenerativos. Mejora la estabilidad y el dolor pero no están exentas de complicaciones como la metatarsalgia por transferencia, la no-unión, la artrosis IF del hallux y las restricciones residuales para el calzado. En lo posible se trata de evitar la fusión de la MF y la IF con el fin de evitar un acortamiento que afecte negativamente el brazo de palanca del hallux. En caso de requerirse, inicialmente de hace la fusión MF pero después de hace una artrolisis de la MF y de ser necesario se hace una artrolisis o una osteomía re orientadora en la falange. B. Artroplastia resección. Indicada en mayores de 65 años. Según los hallazgos pueden darse los siguientes escenarios: 1. MF rígida y/o artrósica: Artrodesis MF. Si la IF es rígida y/o artrósica y además hubo una resección excesiva de la eminencia medial o si en la cirugía hubo agresión articular, a la artrodesis MF se le asocia la artrolisis de la IF o una artroplastia de interposición. .2. si la IF es rígida y/o presenta cambios degenerativos per con una MF viable: se realiza liberación de la cápsula medial sobre el bunion y se complementa con la transferencia del EHL al metatarsiano y se asocia a una artrodesis de la IF. 3. Si ambas articulaciones son viables se procederá así: A. Si hay una resección excesiva de la eminencia medial se indica una cirugía de soporte óseo con autoinjerto o aloinjerto. B. Inversión del Angulo intermetatarsiano. Si el motivo es la mala-unión de la osteotomía del metatarsiano, debe revisarse la osteotomía e intervenir (plicatura p.e) los tejidos blandos laterales. Si la causa es por liberación excesiva de los tejidos blandos, el tratamiento consistirá en la picadura de los tejidos blandos laterales. C. Mala unión de la osteotomía de Akin por exceso de la cuña de cierre: se debe hacer esta vez una cuña de cierre lateral o una apertura lateral. Debe buscarse el paralelismo de las superficies articulares en la falange proximal e igualar la longitud del hallux al segundo dedo. D. Excesiva liberación de los tejidos blandos laterales. Hay dos subtipos de deformidad en este ítem: 1 Varo de la falange con los sesamoideos en buena posición: Es indicativo que la liberación estuvo limitada a los tejidos blandos distales a los sesamoideos y2 varo de la falange con supinación del hallux: aquí se produjo una alteración del complejo suspensorio sesamoideofalàngico con una sesamoidectomia. Esta inestabilidad puede requerir de una artrodesis MF por la inestabilidad que genera la lesión. En ambos casos se puede realizar la reconstrucción de los tejidos blandos laterales con técnicas estáticas o dinámicas. 1. Artrodesis IF del hallux seguido por transferencia del extensor hallucis longus por debajo del ligamento intermetatarsiano e insertándolo en la cara medial de la falange proximal del hallux. 2. Se hace un Split del EHL, la mitad se pasa por debajo del ligamento intermetatarsiano y se inserta en la base lateral de la falange proximal del hallux. 3. Aumentación de los tejidos blandos con el Tight-Rope. No artrosis, no inversión del ángulo intermetatarsiano, deformidad flexible. Otro forma de analizar las alternativas quirúrgicas corresponde al siguiente enfoque:
1.Transferencias dinámicas: A. Liberación medial con reparación del aductor. Su dificultad radica en el antecedente de cirugía de Mac Bride en donde se sección el tendón conjunto (aductor del hallux+flexor hallucis brevis). La retracción del tendón puede no hacer viable su reinserción a la base de la falange. B. Liberación medial con transferencia del EHL con o sin artrodesis de la articulación IF: El tendón abandona su función extensora y deformante en varo para convertirse en una fuerza correctora cuando es desinsertado de la falange distal y es reorientado por debajo del ligamento intermetatarsiano y reinsertado en la región lateral y plantar de la base de la falange proximal del hallux. Si el ligamento intermetatarsiano fue seccionado previamente, el tendón se pasa por debajo de la cicatriz existente. La decisión de hacer una artrodesis IF en esta técnica depende de la presencia de artrosis y/o rigidez MF: si la hay, debe preservarse la movilidad IF y por tanto debe transferirse solo la mitad lateral del EHL. C. Liberación medial con transferencia del primer interóseo intermetarsiano dorsal. Se desinserta el tendón de su inserción en la base proximal del segundo metatarsiano y se transfiere a la base de la falange proximal del hallux. La fuerza resultante tiene un poder corrector suficiente para corregir la deformidad pero técnicamente es demandante por el reducido tamaño del tendòn3. D. Liberación medial con transferencia del abductor hallucis a la base lateral de la falange proximal. Aunque ha sido utilizado con frecuencia para el manejo de esta deformidad, técnicamente es difícil dada la escasa longitud del tendón a transferir. Dada la trayectoria del tendón y el sitio de reinserción puede dar lugar a la supinación de la falange. Una variante descrita a esta técnica es la reinserción del tendón conjunto.
2. Transferencias estáticas: A. Liberación medial con una transferencia “reversa” del Abductor del hallux. Una vez hecha la liberación medial de la cápsula, se desinserta un tercio del grosor del tendón de su unión en la falange proximal, se liberan su sus conexiones al sesamoideo tibial. Ya liberado se pasa de medial a lateral por un túnel hecho en la base de la falange proximal y se pasa nuevamente desde lateral hacia medial por otro túnel labrado en el primer metatarsiano para fijarlo al periostio medial y al tendón abductor original. El seguimiento a esta técnica ha mostrado una corrección de la deformidad, una recuperación del ángulo intermetatarsiano, y un retorno del sesamoideo a una adecuada posición. B. Liberación medial con transferencia hendida modificada del EHL Esta técnica es la respuesta al problema generado por la técnica de la transferencia original del EHL en donde la tracción ejercido por el tendón transferido terminaba por dañar la función. El tendón se secciona desde proximal, se pasa por debajo del ligamento intermetatarsiano. Hay una sutil tendencia a la supinación de la falange proximal. C. Liberación medial con tenodesis del EHL. La transferencia del tendón por debajo del ligamento intermetarsiano y la zona plantar y lateral de la base de la falange proximal explica la supinación residual del hallux con que estos paceintes suelen quedar.
3. Ligamentoplastias. Se han propuesto diferentes materiales entre artificiales y aloinjertos para reparar las estructuras laterales liberadas durante el procedimiento corrector del hallux valgus. Se busca disminuir la fuerza deformante y darle estabilidad al sistema sesamoideo. Existen dos técnicas 1. Liberación medial con reconstrucción lateral con sutura Ligapro® (Técnica de Saragaglia) y 2. Liberación capsular medial con reconstrucción del ligamento lateral con fascia lata o reparación capsular con anclaje de tejidos blandos.
4. Soporte óseo. Esta técnica se reserva para pacientes a quienes se les hizo resección excesiva de la eminencia medial del hallux. Se talla un trozo de autoinjerto y se asegura con tornillos. Esta técnica no solo brinda soporte al sesamoideo medial al impedir su subluxación medial sinò que le presta apoyo a la base de la falange proximal. La estabilización de la articulación MF contribuye a la restauración del balance muscular entre instrinsecos y extrínsecos.
Recidiva y subcorreccionesLa obtención de resultados efectivos y satisfactorios a largo plazo de la corrección quirúrgica del hallux valgus, es quizá, el objetivo primordial de cualquiera de las opciones terapéuticas aplicadas. La probabilidad de éxito de cualquier tipo de cirugía empleada sin la presencia de recurrencia del hallux valgus dependerá de múltiples factores como son la pericia del cirujano, la elección del método de corrección, antecedentes patológicos de los pacientes, entre otros24–27.
La técnica quirúrgica debe corregir todos los elementos del problema, prominencia medial o bunión, incremento de el ángulo intermetarsiano, congruencia de la articulación metatarso falángica del hallux, subluxación de los sesamoideos, pronación del hallux o hallux valgus interfalangico.
La subcorreción, también designada como recurrencia28,29, es una de las complicaciones más frecuentes de la cirugía de corrección del hallux valgus30–33, y aunque existen diferentes criterios de definición, la más reconocida por los autores, se refiere a la presencia de un ángulo de hallux valgus (AHV) postoperatorio mayor o igual a 20 grados con menos de 10 grados de corrección angular34–37. Esta complicación es de importante consideración debido a su estrecha relación con la satisfacción del paciente.
Las tasas de recurrencia varían mucho de acuerdo con la técnica usada para la corrección de la deformidad inicial de hallux valgus, pero en general se ha reportado en el rango de 2-25%38–40. A más largo plazo la tasa puede ser considerablemente mayor como la encontrada en estudio de Pentikainen et al, quienes informaron una recurrencia de 73% después de aproximadamente 8 años de seguimiento. De igual manera, Jeuken et al, con un seguimiento promedio de cerca de 14 años, reportaron tasas de recurrencia tan altas como 78% en pacientes a los que se les corrigió la deformidad inicial con osteotomía de Scarf, y 73% en aquellos corregidos con osteotomía de Chevron. Sin embargo, estos resultados contrastan con los obtenidos por Coughlin et al. que reportan una tasa de recurrencia de 4.72% en pacientes con hallux valgus tratados con osteotomía crescentica proximal y reconstrucción de los tejidos blandos con osteotomía de Akin opcional41.
En la literatura se han descrito múltiples factores predisponentes para la recurrencia del hallux valgus y diferentes investigadores han contribuido con evidencia a la lista de factores de riesgo asociados a la ocurrencia de esta complicación; es concebible que una combinación de estos factores pueda ser responsable del alto nivel de recurrencia que se observa en algunos estudios42.
Existen antecedentes familiares o patológicos que se han visto relacionados con una mayor probabilidad de recurrencia como lo son los trastornos neuromusculares hereditarios, la artritis reumatoide, hipotiroidismo, la gota, neuropatía diabética, parálisis cerebral, parkinsonismo, y la hiperlaxitud generalizada como en el caso del síndrome de Ehlers-Danlos o el síndrome de Marfan43,44. Más recientemente, Aiyer et al., relacionaron el metatarsus adductus, un deformidad congénita en la que se presenta contractura marcada en los tejidos blandos y deformidad ósea del ante pie, como un factor relacionado con la recurrencia de hallux valgus45.
La tasa de recurrencia del hallux valgus depende también en gran medida de la deformidad preoperatoria; diversos factores anatómicos se han descrito también como elementos predisponentes para fracaso de la corrección quirúrgica del hallux valgus. Un gran AHV, el ángulo intermetatarsiano (AIM), la posición de los sesamoideos y el ángulo articular metatarsiano distal (DMAA), la incongruencia articular, y una cabeza metatarsal de forma redonda en las radiografías postoperatorias se han identificado como factores de riesgo para la recurrencia de la deformidad de hallux valgus46.
El hallux valgus severo puede tener una alta probabilidad de recurrencia después de una osteotomía proximal en comparación con hallux valgus moderado, independientemente de la edad; se ha demostrado que un ángulo preoperatorio del hallux valgus mayor de 40 grados puede ser un factor de riesgo para la recurrencia y que un ángulo de hallux valgus menor o igual a 15 grados y un ángulo intermetatarsiano menor de 10 grados en el momento del seguimiento temprano se puede disminuir riesgos de recurrencia. La mala congruencia de las articulaciones entre la superficie de la articulación metatarsiana distal y la superficie de la articulación de la falange proximal, incluso sin un AHV muy alto, puede predisponer para recurrencia después de una osteotomía de Scarf.
Más allá de factores de riesgo relacionados con la anatomía y antecedentes del paciente, es de suma importancia la pericia (competencia técnica) del cirujano y el juicio acertado para la selección de la técnica adecuada con el poder suficiente para corregir la deformidad de acuerdo con su severidad. Es así como la realización de una cirugía de bajo poder como son las osteotomías distales, con corrección insuficiente del AHV y la posición sesamoidea, es decir, con subcorreción al hacer una mala liberación de los mismos, se ha asociado directamente con la recurrencia del HV.
Se debe conocer la potencia de corrección para cada procedimiento, considerando la magnitud del ángulo intermetatarsiano que puede corregir cada osteotomía, de modo que se pueda seleccionar el mejor procedimiento quirúrgico para cada paciente. En general, las osteotomías distales son menos potentes y se prefieren para las deformidades leves. Las osteotomías proximales o combinadas proximal y distal, así como la artrodesis tipo Lapidus o artrodesis metatarsofalangica son potentes y capaces de corregir grandes ángulos intermetatarsianos; son la elección general para las deformidades graves.
Con diferentes tipos de osteotomías se ha encontrado variabilidad en la tasa de recurrencia; la osteotomía de Scarf asociada o no a osteotomía de Akin ha demostrado tasas de recurrencia de hasta 30%, mientras que para la osteotomía de Chevron se han reportado tasas de 10-58%. También, los pacientes sometidos a procedimientos de realineación de los metatarsianos menores han mostrado menos probabilidades de recurrencia con tasas de 33% cuando se compara con intervenciones sin realineación con tasas de 80% de recurrencia.
Se ha considerado que la recurrencia del AHV después de la osteotomía de Scarf se desarrolla en pacientes con una mala congruencia de la articulación metatarsofalángica del hallux preoperatoria en lugar de deformidades angulares. Adicionalmente, el DMAA debe medirse antes de un procedimiento de Chevron; si es mayor a 15 grados, se debe agregar un Chevron de cuña de cierre medial o un procedimiento de Akin.
Otras fallas en el procedimiento quirúrgico de corrección inicial del HV o del tratamiento ortopédico en general que se han descrito en la literatura como factores predisponentes de recurrencia son la liberación incompleta del tejido blando lateral, la hipermovilidad, la unión defectuosa o fractura de una osteotomía metatarsal, pie plano valgo no tratado, y la plicatura insuficiente de la cápsula medial y del tendón del abductor del hallux47.
Los procedimientos de tejidos blandos que utilizan métodos sin osteotomía y sin artrodesis generalmente se han considerado menos eficaces, especialmente para la corrección de la deformidad moderada y severa y la prevención de la recurrencia.
Se han reportado además, factores sociales o de comportamiento del paciente que contribuyen en cierto grado a la recurrencia del HV como son el uso de ciertos zapatos (tacones altos, caja estrecha en antepie) que predisponen al desarrollo de HV primario, y el desgaste continuo después de la corrección también puede contribuir a la recurrencia. El tabaquismo se ha asociado a una alta probabilidad de no unión o mal unión que a su vez predisponen para un resultado no deseable y recurrencia48 y aumento del índice de infección que predispone aún más a un mal resultado.
Los pacientes adolescentes, que son aun inmaduros a nivel musculo esquelético, son especialmente vulnerables a la recurrencia del hallux valgus con una alta tasa de más de 50%49. Estas cifras están relacionadas con el hecho de que, a diferencia de la población adulta, la fisis metatarsiana sigue abierta, haciendo cualquier cirugía de corrección un procedimiento con mucho riesgo de complicación. En la actualidad, no se cuenta con suficiente evidencia y de buena calidad, que indique los parámetros para la selección adecuada de pacientes adolecentes y el procedimiento ideal para minimizar el riesgo de recurrencia. Es por esto que la mayoría de autores sugieren retrasar la cirugía de corrección del hallux valgus la finalización del periodo de adolescencia con confirmación radiológica de cierre de las fisis.
El abordaje quirúrgico de la recurrencia del HV tiene la misma indicación que la deformidad primaria; se debe intervenir en caso de dolor en la eminencia metatarsal medial o metatarsalgia de transferencia50,51. Esta cirugía por lo general requiere más experiencia por parte del cirujano que para la corrección inicial, pues se requiere usualmente una cirugía de igual o mayor potencia que la realizada con anterioridad.
El tratamiento de la recurrencia de HV debe basarse en la magnitud de la deformidad, la presencia de artrosis en la articulación metatarsofalangica, el DMAA, y la presencia de artrosis e inestabilidad en la primera y segunda articulación tarsometatarsal.
No existe un procedimiento único que funcione para todas las deformidades recurrentes de HV. Existen varias opciones quirúrgicas descritas en la literatura para el tratamiento de una deformidad de hallux valgus recurrente: osteotomías de primer metatarsiano, artroplastia de resección, fusión de la primera articulación metatarsofalángica, y fusión de la primera articulación tarsometatarsiana. El tratamiento exitoso requiere corregir la alineación ósea y restablecer la congruencia de las articulaciones; adicionalmente, estos procedimientos óseos deben combinarse con el equilibrio capsulotendinoso de los tejidos blandos para lograr la corrección.
Iyer y cols. recomiendan el uso de osteotomía cuña de apertura proximal para casos moderados de hallux valgus en pacientes sin aumento de DMAA. En los casos en que hay un DMAA aumentado, los autores recomiendan osteotomías dobles o utilizar una osteotomía de Akin de la falange proximal para crear un pie de apariencia más normal; la falta de corrección del DMAA puede contribuir a la recurrencia postoperatoria de la deformidad con tasas hasta de 65%. La osteotomía de Akin no realinea la orientación del tendón alrededor de la primera articulación metatarsofalangica y rara vez se debe usar sola para corregir una deformidad recurrente.
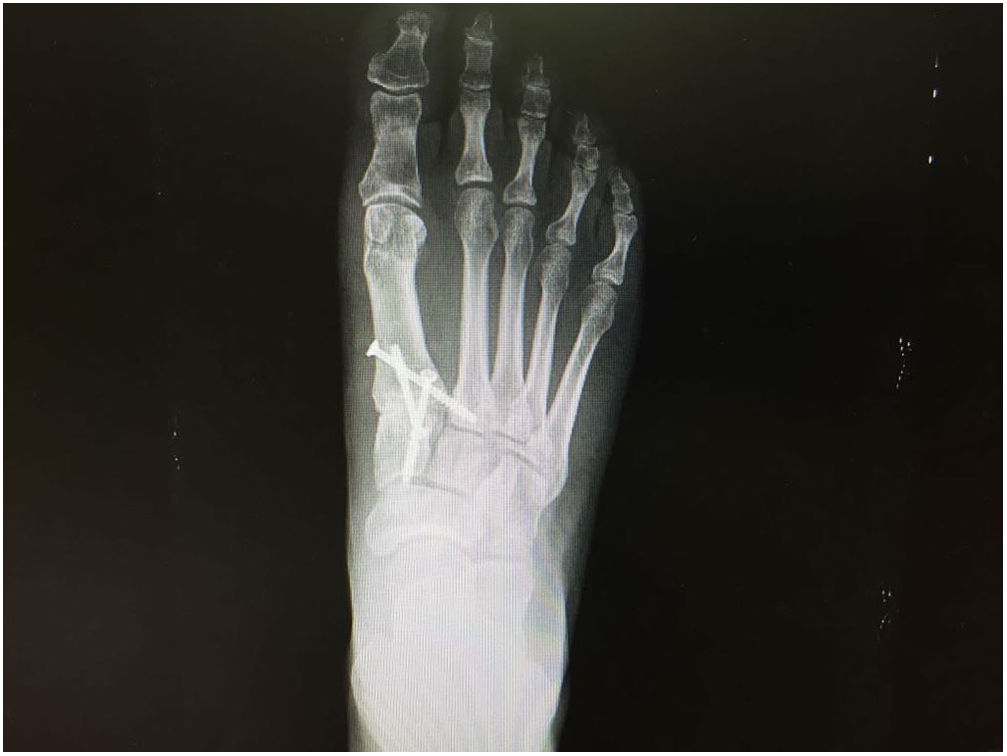
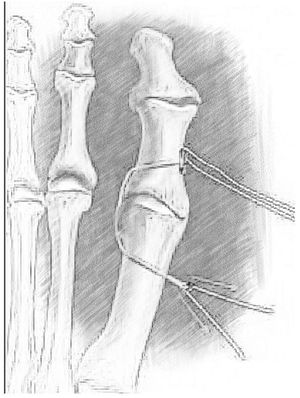
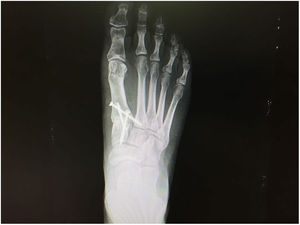
Como salvamento de la recurrencia después de una osteotomía quirúrgica o una artrodesis fallida, muchos autores han recomendado una artrodesis de Lapidus (fig. 6) o artrodesis de la primera metatarsofalángica del hallux. Sin embargo, el procedimiento de Lapidus está contraindicado en pacientes con una fisis abierta, un primer metatarso muy corto y artritis de la articulación metatarsofalangica del hallux; la artroplastia de resección como la cirugía tipo Keller se ha reservado históricamente para pacientes de edad avanzada que tienen demandas funcionales limitadas debido a complicaciones potenciales de metatarsalgia de transferencia y acortamiento del hallux, personalmente prefiero no usar este tipo de cirugías.
De igual forma, se ha reconocido que los casos en los cuales la hipermovilidad, la cual no es fácil de determinar clínicamente y su inestabilidad especialmente en el plano coronal, es una causa probable de recurrencia y responde bien a la corrección con el procedimiento de artrodesis tarso metatarsiana tipo Lapidus. El procedimiento Lapidus y sus modificaciones se ha descrito como la única técnica quirúrgica ideal para abordar específicamente la inestabilidad del primer metatarsiano y la recurrencia del metatarso primo varo que se correlaciona fuertemente con el desarrollo de la deformidad del HV. Sin embargo, Doty y Coughlin (2013) contradicen esta premisa argumentando que la movilidad de la articulación metatarsocuneiforme puede ser necesaria para el desarrollo de una deformidad de hallux valgus, pero que la “hipermovilidad” puede no ser la causa, sino el resultado de una deformidad en hallux valgus52.
Un estudio reciente demostró que introducir un tejido blando similar a la sindesmosis entre el primer y el segundo metatarso podría estabilizar el primer metatarso y prevenir la recurrencia de la deformidad durante 5 años con una tasa de menos de 35%; se sugiere como alternativa efectiva y segura a los procedimientos actuales de osteotomía y artrodesis para la corrección de la deformidad de HV.
Tener tambien en cuenta que al corregir la deformidad del primer rayo o hallux vagus podemos comprometer la parte funcional del resto del antepie como es el caso de la metatarsalgia, esto tambien comprometeria el buen resultado de la cirugia, por lo cual podemos empezar tambien a pensar en compensar el acortamiento producido con las osteotomias en el primer metatarsiano con osteotomias plantiflexoras tipo Chevron o alargamientos del primer metatarsiano con osteotomias como la de Scarf.53.
En resumen, la recurrencia o falla para la corrección quirúrgica del hallux valgus se debe enfocar en el reconocimiento de las patologías generales de los pacientes, las condiciones sociales que los rodean, la selección del tipo de cirugía que tenga el suficiente poder de corrección para la deformidad con el objetivo de equilibrar en sus componentes óseos y de tejidos blandos, ademas de los cuidados a largo plazo de los pacientes con el tipo de calzado.
Dolor crónico – MetatarsalgiaSe define metatarsalgia como el dolor localizado en la región central del antepie. Esto significa que los síntomas son específicos del aspecto plantar del segundo, tercer y cuarto rayos. Aunque varias causas de metatarsalgia se asocian con patología del hallux y deformidades del quinto rayo, el dolor localizado en el aspecto plantar de estos, hace parte de una patología diferente54.
El dolor plantar y central del antepie tiene una relación directa con el ciclo de la marcha y por lo tanto debe de entenderse la mecánica de la misma para identificar el momento y las posibles causas de la metatarsalgia.
Durante el ciclo normal, el 40% de la marcha corresponde a la fase de balanceo, mientras el 60% corresponde a la fase de apoyo. La metatarsalgia puede considerarse exclusiva de la fase de apoyo y esta se subdivide en tres momentos biomecánicos específicos conocidos como mecedoras. Estos hacen referencia a la posición del pie desde el momento que éste choca contra el piso (justo al terminar el ciclo de balanceo) y hasta el despegue del antepie para iniciar un nuevo ciclo
La primera mecedora, que ocupa el 10% de la fase de apoyo, corresponde al contacto del talón con el piso.
La segunda mecedora, que ocupa el 20% de la fase de apoyo, corresponde al contacto global del pie con el piso, momento en el cual la extremidad soporta la totalidad de la carga corporal axial, pues la extremidad contralateral se encuentra en la fase de balanceo
La tercera mecedora, que ocupa el 30% de la fase de apoyo, corresponde al momento previo al despegue del pie del piso o “momento pre-balanceo”
Teniendo en cuenta la participación de las mecedoras segunda y tercera, el contacto del antepie con el piso es permanente durante aproximadamente el 50% de un ciclo normal de marcha, lo cual explica porque los síntomas de la metatarsalgia son más frecuentes en estos dos momentos.
La evaluación clínica de las hiperqueratosis de la planta del antepie, pueden sugerir al examinador, en que mecedora de la fase de apoyo se produce la alteración biomecánica que conduce a la metatarsalgia. Aunque infrecuentes, las metatarsalgias de la primera mecedora, se presentan exclusivamente en deformidades congénitas como el pie cavo y se asocian con contractura del complejo gastrosoleo y la fascia plantar.
El dolor se presenta en el momento del choque del talón, secundario a un imbalance muscular entre flexores y extensores que termina por generar una contractura de la metatarsofalángica de los artejos centrales lo que se percibe como un dolor localizado en el aspecto plantar de los mismos
Las hiperqueratosis de la segunda mecedora, característicamente se presentan como lesiones localizadas justo bajo las cabezas de los metatarsianos y no tienen una extensión distal en dirección de los artejos. Con un examen cuidadoso se puede aislar cada hiperqueratosis e identificar que es específica para cada artejo, aun cuando estén comprometidos la totalidad de los rayos.
Las hiperqueratosis de la tercera mecedora se extienden distalmente en dirección de los artejos y su apariencia es más global en el antepie semejando una figura más esférica (resultado de la rotación externa del antepie durante la fase de prebalanceo).
En un intento por simplificar la compresión de la patología, Espinosa, Brodsky y Maceira, hacen una propuesta para la clasificación y causa de la metatarsalgia:
I Primaria: incluye las patologías relacionadas con la estructura anatómica de los metatarsianos, la distribución y relación biomecánica entre los mismos y con el resto del pie. La alteración más frecuente es el 2° rayo largo, que rompe la simetría del arco metatarsal del antepie. Otras alteraciones incluyen la declinación plantar aumentada de los metatarsianos menores y clínicamente se asocia con la fase de apoyo de la marcha; la hiperextensión de los metatarsofalángicas de los artejos menores, más sintomática durante el momento de despegue; insuficiencia del 1er rayo; frecuentemente asociada a hallux valgus, hipermovilidad del primer rayo o acortamiento relativo de este último; prominencia de la cabeza del metatarsiano (por infección, tumor o malformación congénita); pie equino y contractura del complejo gastrosoleo.
II. Secundaria: El denominador común de metatarsalgia es la sobrecarga indirecta de la planta del antepie. Las causas son diversas y deben ser identificadas específicamente para la correcta propuesta de tratamiento. Se incluyen en la metatarsalgia secundaria: 1) La inestabilidad metatarsofalángica que puede tener como origen las artritis inflamatorias, segundo rayo largo, artroplastias de resección y la ruptura de la placa plantar; 2) Neuritis intermetatarsiana, asociada a Neuroma de Morton o Síndrome de atrapamiento en el túnel del tarso; 3) Enfermedad de Freiberg, que se manifiesta como una osteonecrosis de la cabeza del metatarsiano afectado lo que aumenta la presión en la planta del antepie; 4) Hallux Rigidus, que puede ser congénito o por primer metatarsiano elevado. Ocasionalmente como consecuencia de un trauma que afecta la primera articulación metatarsofalángica. Mecánicamente, la limitación para la extensión del hallux acorta la fase de apoyo y acelera la elevación del talón en el ciclo de la marcha. El resultado es la supinación del antepie y la consecuente transferencia de carga a los metatarsianos menores al momento del despegue; 5) Mal alineamiento metatarsal postraumático. Se produce incremento de la presión plantar si el metatarsiano quedó alineado en plantiflexión o transferencia de carga al rayo vecino si la consolidación del metatarsiano afectado quedó en extensión.
III. Iatrogénica: Como consecuencia de cirugía fallida, por mal unión o seudoartrosis de osteotomía metatarsiana o artrodesis disfuncional de la primera articulación tarso-metatarsiana. La alteración mecánica en estos casos puede ser el acortamiento metatarsal, la plantiflexión o la elevación anormal de uno o más rayos55.
Evaluación clínicorradiográficaLa historia es de gran ayuda para iniciar la aproximación a la patología. El paciente debe evaluarse en posición sentado y en bipedestación con apoyo monopodal y bipodal. La palpación y digitopresión ayudan a establecer puntos dolorosos. La evaluación funcional debe incluir el examen muscular y establecer un posible imbalance. La inspección de la planta del antepie y las características de las hiperqueratosis guían al examinador acerca del momento mecánico que da origen a la metatarsalgia (mecedora en la fase de apoyo). Establecer si hay presencia de planiflexión de los metatarsianos centrales o elevación e hipermovilidad del primer rayo; patología del hallux (rigidus, valgus, varus); retracción del complejo gastrosoleo; pie cavo; alteración en la movilidad pasiva y activa del tobillo y el pie; dolor con la digitopresión intermetatarsiana; cambios inflamatorios a la altura de las metatarsofalángicas que sugieren sinovitis; alteración en la estabilidad de la articulación metatarsofalángica, evidenciada mediante la prueba de cajón dorsal del artejo (test de Lachman); practicar el test de Silfverskiöld con el fin de identificar si la contractura del tríceps surae es propia de los gastrocnemios o del complejo gastrosoleo y finalmente la evaluación de la integridad neurovascular56.
Radiográficamente deben incluirse proyecciones anteroposterior, lateral y oblicua del pie y del tobillo. El apoyo facilita la interpretación del comportamiento de las articulaciones metatarsofalángicas durante la fase de apoyo. Debe establecerse la posición de los rayos tanto en el plano sagital como coronal y la alineación y longitud de los mismos y la relación articular (subluxación o luxación de la metatarsofalángica)
TratamientoI. Conservador: Busca disminuir o controlar el dolor, pero debe aclararse que no corrige ninguna alteración anatómica estructurada57.
Incluye:
Terapia física: para estiramientos del tríceps-surae y balance muscular entre extensores y flexores, musculatura intrínseca y extrínseca.
Modificación de calzado: para redistribuir presiones. El calzado debe tener una caja ancha, adecuada talla, suela flexible y tacón bajo.
Puede asociarse una plantilla con botón o barra metatarsiana retrocapital. Las ortesis termoformadas facilitan el diseño para cada caso particular.
Inyección de corticosteroides: para disminuir la respuesta inflamatoria y la fibrosis. Debe usarse con precaución para evitar efectos indeseables como degeneración capsular, ruptura de la placa plantar o atrofia de tejidos blandos.
Desbridamiento de la hiperqueratosis: para disminución transitoria de la presión.
II. Quirúrgico: Busca reducir las presiones anormales en la planta del antepie, mediante la corrección de alteraciones anatómicas y/o funcionales que afectan la biomecánica del pie y tobillo.
Osteotomía distal del metatarsiano: descomprime la contractura articular, traslada la cabeza del metatarsiano a una posición proximal al callo, regulariza la longitud de los metatarsianos y corrige la formula metatarsal. Debe evitarse la depresión plantar de la cabeza del metatarsiano, para lo cual se asocia a la osteotomía, la resección de una cuña o segmento trapezoidal de la metafisis con el fin de elevar el centro de rotación de la cabeza del metatarsiano, lo que además de quitar la presión plantar, mejora la actividad de la musculatura intrínseca de los artejos y contribuye a controlar el imbalance muscular58.
Osteotomía diafisiaria del metatarsiano: se práctica para ecualizar la longitud de los metatarsianos. Haciendo un corte oblicuo de dorsal a plantar y de proximal a distal, se consigue acortar y elevar el metatarsiano59.
Osteotomía basal metatarsiana: es efectiva cuando está indicada la extensión específica de un rayo como sucede en una metatarsalgia de la segunda mecedora y un callo plantar aislado. Se práctica una cuña de base dorsal en la metafisis proximal del metatarsiano. Al cerrar la osteotomía, la cabeza del metatarsiano se eleva y disminuye la presión en el antepié.
Artrodesis tarsometatarsiana del primer rayo: indicada en pacientes con inestabilidad de la columna medial. Corrige la alineación del primer rayo en el plano sagital y coronal y reduce la transferencia de carga a los rayos centrales.
Artroplastia de resección: útil en presencia de deformidad severa de la cabeza del metatarsiano (artritis reumatoidea o tumor). La resección aislada de la cabeza de un metatarsiano, puede producir una metatarsalgia de transferencia.
Condilectomía plantar de la cabeza del metatarsiano: indicada en queratosis plantar intratable. Hoy por hoy de uso infrecuente, pues las osteotomías distales cumplen el mismo objetivo y no ponen en riesgo la placa plantar.
Balance de tejidos blandos: la transferencia de flexor a extensor en las deformidades flexibles de los artejos menores busca potenciar la actividad de la musculatura intrínseca (flexión de la metatarsofalángica y extensión de las interfalángicas) y reducir la potencia de la musculatura extrínseca que tiende a subluxar dorsalmente la articulación metatarsofalángica. Según el hallazgo del test de Silfverskiöld puede asociarse al balance muscular un alargamiento del tendón de Aquiles o la resceción del gastrocnemio medial60.
Corrección del pie equino cavo: debe incluir corrección ósea y balance muscular.
Resección del neuroma interdigital: Indicado cuando el tratamiento conservador es refractario. Debe advertirse la posibilidad de la hipoestesia interdigital.
Identificar el origen específico de la metatarsalgia es fundamental para establecer el tratamiento correcto.
Asociar al examen clínico y radiológico un análisis de marcha facilita la toma de decisiones. El objetivo en cualquier caso es reducir la presión dolorosa en la planta del antepie, situación que puede requerir la corrección de alteraciones oseas y el balance muscular del pie y el tobillo.
Complicaciones que afectan a la diáfisis del primer metatarsiano: mala unión y no uniónDespués de la osteotomía del primer metatarsiano, una mala posición y una alteración del sitio donde se debía de hacer la osteotomía puede ocasionar problemas. Para evitar estos problemas una de las recomendaciones es realizar una herida amplia, una estable osteotomía y una fijación mecánicamente estable y sobre todo hacer un adecuado post operatorio donde el tiempo para la consolidación de la misma es muy importante61. Como todos sabemos algunas osteotomías son más estables que otras sin embargo la opinión nuestra de cómo se va a comportar dicha osteotomía es la más importante y si debemos permitir la de ambulación o no del paciente.
Es muy posible que dos procedimientos similares en dos pacientes diferentes requieran de dos métodos de fijación diferentes y el apoyo en el post operatorio puede estar más restringido para alguno de ellos. A continuación hablaremos de los más comunes de ellos.
Acortamiento. Siempre está asociado por supuesto a osteotomías que comprometen el 1er metatarsiano (MTT)62. Dejando muy claro que todas las osteotomías que realizamos en el 1er MTT pueden ocasionar un acortamiento fisiológico (es decir que no altera la mecánica normal del ante pie), por esta razón antes de realizarla determinamos el tipo de osteotomía que debemos hacer y si está relacionada con acortamientos exagerados, como por ejemplo la osteotomía de “Wilson” con un promedio de acortamiento de 11mm. El principal problema asociado con el acortamiento del 1er MTT se desarrolla debajo de la cabeza del 2° MTT, es difícil saber cuánto acortamiento hace que las cargas se trasladen al 2° MTT o en ocasiones una fractura o dolor asociado a zonas de presión en la planta del pie, pero existen varios factores que pueden estar asociados, incluyendo la longitud inicial del 1er MTT antes de la osteotomía, si además presenta una desviación en flexión dorsal, la cantidad de valgo que tenía antes de la osteotomía, el rango de movilidad de la MTF, la estabilidad de la articulación MTF, pero definitivamente los que más están relacionados con acortamiento e inestabilidad de la MTF (como la osteotomía de Keller) son los que mas ocasionan este tipo de problemas63.
Ciertos procedimientos (osteotomía de Mitchel, osteotomía de Wilson, y osteotomía en cuña de cierre proximal), tienen mayor potencial de generar problemas en los demás metatarsianos, para esto es indispensable realizar un planeamiento quirúrgico para recuperar la longitud del 1er MTT y/o disminuir la longitud del 2° MTT. Los cirujanos experimentados afirman que con la osteotomía de Mitchell, puede ocurrir una desviación hacia plantar en el segmento distal del primer MTT que podría ayudar a aliviar o mejorar una potencial metatarsalgia por acortamiento. Sin embargo si el 1er MTT es significativamente corto puede quedar más corto después de la osteotomía y la metatarsalgia sería una consecuencia segura. Sin embargo cuando el dolor aparece se debe realizar una estrategia para solucionarlo sin que a veces sus resultados sean óptimos.
El alargamiento del 1er MTT es una tarea difícil anatómica y técnicamente, ya que los metatarsianos por su forma nos se dejan “estirar” bien e incluso es mejor interponer segmentos de hueso, aunque la reabsorción es algo que puede ocurrir con la posterior inclinación distal al sitio del injerto. Si el 2° MTT es significativamente más largo que el 1er MTT y el 3er MTT, es indispensable el acortamiento del 2° MTT que llevaría a un alivio inmediato del dolor. Sin embargo lo más comúnmente observado es que el 2° y el 3er MTT necesiten de acortamiento para mejorar el patrón de carga de los MTT menores, esto asociado a una osteotomía para hacer una flexión plantar de la parte distal del 1er MTT64.
Deformidad en flexión dorsal. Este tipo de deformidad ocurre la mayoría de las veces asociado a osteotomías en la base del primer MTT, aunque también pueden ocurrir distalmente posterior a osteotomías como el Chevron, Mitchell, u osteotomía de Wilson. La dorsiflexion es una deformidad que ocasiona un poco de acortamiento y esto debería ser evitado, sin embargo en los estudios realizados este tipo de deformidad se ve poco relacionado con metatarsalgia, sin embargo acortamientos severos y deformidades en flexión dorsal severas pueden ser algunas veces tolerados ya que entran otros factores a tener importancia como; la rigidez del ante pie y medio pie, la relación entre la longitud del 1er MTT y los demás metatarsianos, nivel de actividad de cada paciente, sin embargo si este problema ocurre es mucho más fácil de manejar que una deformidad en flexión plantar.
Después de una osteotomía en cuña de base lateral en la parte proximal del 1er MTT, una deformidad en flexión dorsal puede aparecer, esto ocurre usualmente porque en el sitio de la osteotomía existe la tendencia a remover más hueso del dorso del 1er MTT que en la cortical plantar al mismo nivel. Después de la osteotomía el MTT es desviado hacia lateral y dorsal, y es esta combinación de movimientos la que ocasiona la mala unión de la osteotomía, si esto se asocia a que el material de osteosíntesis que usemos no sea el adecuado, casi que es segura la aparición de la deformidad.
Si la deformidad en extensión del primer metatarsiano aparece esta debería estar relacionada con la perdida en la altura del arco longitudinal medial, ya que se perdería el apoyo que recibe la cabeza del 1er MTT. Y entonces debe realizarse una osteotomía para llevar el 1er MTT en flexión plantar. Existen muchas técnicas para realizar este tipo de osteotomías, entre las más recomendadas esta una osteotomía a 1cm de la articulación cuneo metatarsiana en forma de semi circulo que permite la desviación hacia plantar sin acortar aun más el metatarsiano. O la colocación de una cuña (injerto óseo) de base dorsal que recupere la longitud y la desviación dorsal del 1er MTT.
Después de una osteotomía de Wilson, el acortamiento y la flexión dorsal del 1er MTT pueden ocurrir, debido a la no adecuada fijación del fragmento capital, y presenta con mayor frecuencia asociado a esta mala unión metatarsalgia lateral en el pie comprometido.
Después de una osteotomía e Chevron, la deformidad en flexión dorsal del segmento capital puede aparecer secundaria a una mala fijación del segmento distal en la osteotomía cuando esto ocurre los autores recomiendan el acortamiento del 2° y el 3er MTT ya que la osteotomía y la nueva fijación de la cabeza del 1er MTT lo llevaría a una muy posible necrosis a vascular65. Si no es posible o si la metatarsalgia no mejora, la artrodesis de la MTF es la solución, particularmente mejor si usamos un injerto de hueso para corregir la deformidad y realizar la fusión.
Una desviación dorsal del 1er MTT puede aparecer después de una artrodesis de la articulación MTF, esta deformidad definitivamente mejora después de hacer una osteotomía flexora del 1er MTT.
Deformidad en flexión plantar. La deformidad en flexión plantar del 1er MTT ocurre de forma poco frecuente y está casi siempre relacionada con una mala fijación en el sitio de la osteotomía, es frecuente que esto ocasiona una sobre carga sobre la cabeza del 1er MTT, con el subsecuente desarrollo de un callo difuso de piel y la necesidad de usar plantillas para mejorar el área de presión, es muy importante realizar lo antes posible la osteotomía en cuña de base dorsal para mejorar la posición, no olvidar que si a la deformidad se le suma acortamiento del 1er MTT se debe realizar la corrección usando injerto de hueso.
No uniones del 1erMTT. Ya sea proximal o distal puede ocurrir después de realizar cualquier osteotomía, y está muy relacionada con los métodos que usamos para realizar la fijación de la misma por esta razón es una complicación muy poco común, y mas que no uniones se observa con más regularidad retardo en la consolidación de las osteotomías, es muy importante esperar el tiempo suficiente antes de dar el diagnostico (4 a 6 meses) ya que una consolidación exitosas ocurre casi siempre si realizamos una adecuada inmovilización.
Las no uniones se pueden prevenir preparando de forma adecuada las superficies de los huesos a fusionar y una adecuada fijación inter fragmentaria, los problemas casi siempre están asociados a un acortamiento del 1er MTT o a una muy mala posición al momento de fijar la osteotomía. Por esta razón la solución al problema está en relación con realizar una nueva osteotomía, colocar injertos de hueso y realizar una mejor estabilización en los fragmentos de hueso.
Lesiones nerviosas asociadas al halluxEl atrapamiento parcial o completo de una rama cutánea nerviosa puede tener como resultado anestesia o disestesia en el sitio de la lesión, proteger las ramas sensitivas al momento de la cirugía debe ser mandatorio, sin embargo ocurren este tipo de lesiones. La pérdida en la sensibilidad del área casi siempre es manejada con masajes, siempre producen una muy notable mejoría en pocas semanas después de la cirugía. En ocasiones es necesario re explorar la herida quirúrgica y resecar la parte proximal del nervio con respecto al área que presenta los síntomas66. El uso de estimulador eléctrico tras cutáneo es muy útil si la intervención quirúrgica falla, en muy raras ocasiones un síndrome doloroso regional complejo se desarrolla. Uno de los nervios más frecuentemente lesionados es la rama cutánea dorsal del hallux, muy asociado con incisiones dorso mediales al momento de realizar los procedimientos quirúrgicos o también se encuentra atrapado en los tejidos fibrosos producto de la cicatrización en la cara dorso medial del 1er MTT, la complicación más frecuentemente asociada a esta lesión es una área de poca sensibilidad en el dorso del pie que no ocasiona ninguna otra alteración.
La rama plantar cutánea medial, se encuentra justo plantar al abductor hallucis longus, los síntomas aparecen cuando el paciente empieza a caminar ya que se desarrolla con frecuencia un neuroma que obliga al paciente a caminar apoyando el borde externo del pie, los autores sugieren la exploración quirúrgica y resección del neuroma, se debe tratar de ocultar la rama del nervio después de la resección del neuroma.
En ocasiones la rama común del nervio interdigital es lesionada cuando se explora el 1er espacio intermetatarsiano, de igual manera la forma como se expresa la lesión, es con la formación de un neuroma interdigital, la sensibilidad de la cara plantar del primer espacio interdigital puede estar comprometida o presentar disestesias en este mismo lugar, el tratamiento incluye además de la exploración quirúrgica para resecar el neuroma la liberación del ligamento inter metatarsiano para evitar la formación de un nuevo neuroma.
Necrosis avascular de la cabeza del primer metatarsianoPara nadie es un secreto que dentro de las complicaciones que se nombran dentro de los procedimientos distales, se encuentra la necrosis avascular con porcentajes variados en su presentación entre el 0% y 50%, pero más allá de los números, es difícil decir con certeza que tan cercana esta complicación ha estado de nuestro ejercicio profesional67.
Es necesario conocer inicialmente la vasculatura del cabeza del primer metatarsiano y su relación con los cortes de la osteotomía, en especial la osteotomía tipo Chevron. La base de los metatarsiano se encuentra primariamente irrigada pos las arterias dorsales y plantares, la arteria nutricia puede tener orígenes disimiles ya sea de sus ramas plantares o dorsales nuevamente. Proveniente de la arteria dorsal está la primera rama dorsal la cual es la principal fuente de irrigación de la cabeza del primer metatarsiano. Esta transcurre por el lado medial del primer metatarsiano hasta la cara plantar de la cabeza del primer metatarsiano. Cuatro ramas ingresan a la cabeza ya sea en la inserción de la cápsula y luego en la región metafisiaria, ingresando por el lado medial o plantar abrazando y formando un plexo por entero la cabeza del primer metatarsiano al nivel del cuello proximales a la inserción de la cápsula articular68. En un estudio publicado por Malal y colaboradores, se identificó a la esquina lateral plantar del corte de la osteotomía de Chevron como critica en su posible relación con la necrosis avascular69. Incluso se ha propuesto que la liberación lateral como factor que de alguna forma puede incrementar este riesgo, pero con resultados disimiles según diferentes publicaciones70. Jones y colaboradores describen en su artículo la relación de la vasculatura con la osteotomía de Chevron y recomiendan evitar una “sobre - penetración” de la sierra más allá de la cortical lateral, así como evitar una amplia disección de la cápsula articular para minimizar el riesgo de lesión vascular71.
Existe a pesar de su rareza una clasificación radiológica para la necrosis avascular en donde se divide en tres estadios72
- I.
Precolapso:
- •
temprano con hallazgos radiológicos normales,
- •
intermedios con cambios de osteoporosis por desuso y
- •
tardíos con aumento de la densidad ósea).
- •
- II.
Colapso
- •
tempranos con escalón articular sin perdida del contorno de la cabeza y
- •
tardíos donde ya es presente la fragmentación de la cabeza.
- •
- III.
Artritis
- •
temprana con diminución del espacio articular quistes óseos subcontrates y osteofitos y
- •
tardíos con esclerosis y ausencia del espacio articular.
- •
Ante la sospecha radiológica de una necrosis aséptica de la cabeza del primer metatarsiano, las dos alternativas de elección para el seguimiento son la gammagrafía ósea y la resonancia magnética73. La gammagrafía ósea puede brindar un 85% de sensibilidad en este escenario, pero cabe la pena resaltar que podemos enfrentarnos ante consolidación ósea o fenómenos de revascularización temprana que son de hecho escenarios del postoperatorio normal de la osteotomía. Los estudios con resonancia magnética aportan cambios morfológicos en sus señales T1 y T2 patognomónicos de necrosis avascular, no obstante fracturas, osteotomías recientes, infección, tumores o síndrome doloroso regional complejo pueden ser similares en sus hallazgos a los encontrados en una necrosis aséptica de la cabeza del primer metatarsiano.
Una vez hecho el diagnostico las alternativas de manejo se encuentran directamente relacionadas con los síntomas y los cambios radiológicos. En estadios tempranos la restricción del apoyo y uso de AINES son de elección. En estados intermedios es preferible la observación, dado que se espera la remodelación ósea para finalmente llevar a procedimientos de queilectomia, desbridamiento o artrodesis de la metatarso - falángica del Hallux una vez los cambios artrósicos se han instaurado, es esencial en este escenario tener en cuenta el riesgo de no unión por la lesión vascular instaurado, pero la elección del procedimiento está en la evaluación individual de cada paciente.
Lesiones tendinosas asociadas a cirugía de hallux valgusLas lesiones tendinosas como complicación de cirugía de hallux valgus se presenta como una rara circunstancia. En la mayoría de revisiones literarias aparecen de manera aislada y como reporte de casos. No existen series que nos permitan determinar la real incidencia de estas lesiones y la propuesta terapéutica correcta así como protocolos de manejo.
Básicamente se ha descrito la lesión de flexor hallucis longus especialmente en las osteotomías de la falange proximal a pesar de la multiplicidad de estructuras tendinosas que rodean el primer radio74.
Recordando la anatomía la articulación metatarsofalángica del dedo gordo del pie es diferente a la de los dedos menores por tener un sistema sesamoideo y un grupo de músculos intrínsecos, que estabilizan la articulación y proporcionan fuerza motora al primer radio75. Los músculos y tendones que abrazan la primera articulación metatarsofalángica y que controlan el dedo gordo del pie, se dividen en cuatro grupos. En la superficie dorsal el extensor largo y corto del hallux pasan centralmente, insertándose en las falanges distal y proximal, respectivamente. El extensor hallucis longus está anclado por los ligamentos frondiformes, una banda fibrosa que se interdigita medial y lateralmente con los ligamentos colaterales y de los sesamoideos, formando la cápsula de la articulación metatarsofalángica. Los tendones del flexor corto y largo, pasan por la superficie plantar, con las terminaciones tendinosas medial y lateral del flexor hallucis brevis que se inserta en los sesamoideos medial y lateral. Distalmente, los sesamoideos se unen a la base de la falange proximal por la placa plantar. El tendón del flexor hallucis longus se localiza en la cara plantar del complejo sesamoideo, pasa por una vaina para insertarse en la base de la falange distal. Los tendones del abductor y adductor del hallucis tienen una localizan plantar en la superficie plantar medial y lateral, respectivamente, de la articulación metatarsofalángica y se insertan en la base de la falange proximal y del sesamoideos adyacente. La mitad plantar de la cápsula de la articulación metatarsofalángica está reforzada por los tendones abductor y adductor del hallux, mientras que su mitad dorsal es comparativamente delgada, sin refuerzos tendinosos.
Es así como esta compleja anatomía genera riesgos especialmente en abordaje quirúrgico para el tratamiento de hallux valgus así como las diferentes patologías del primer radio. .
Los abordajes comúnmente utilizados medial o dorsal así como los distintos abordajes percutáneos ofrecen riesgo de lesión sobre las estructuras tendinosas sin embargo no existe referencia en la literatura de series o frecuencias en las cuales se presente esta situación76.
Se han descrito múltiples complicaciones asociadas al manejo quirúrgico del hallux valgus sin embargo en revisiones y metanalisis no se ha evidenciado la incidencia de este tipo de lesiones77.
En 2001 Sammarco realiza una revisión bibliográfica sin mención de lesiones tendinosas como complicaciones de la cirugía de hallux valgus78.
Las lesiones más comúnmente encontradas del aparato tendinoso del hallux suele ser las lesiones de flexor hallucis longus, siendo más frecuentes las traumáticas asi como las asociadas a enfermedades sistémicas con artritis psoriasica, gota, diabetes, enfermedades renales, lupus eritematoso sistémico, entre otras. En estas enfermedades se evidencian alteraciones estructurales que debilitan el tendón.
Se han descrito 3 zonas en las cuales puede haber lesiones así:
Zona 1 distal a los sesamoideos hasta la inserción
Zona 2 entre lose sesamoideos y el nudo maestro de Henry
Zona 3 proximal al nudo maestro de Henry
Como tratamiento se han descrito múltiples procedimientos, desde reparaciones término terminales, trasferencias tendinosas, tenodesis e incluso artrodesis interfalangicas, depende de la zona en la que se produzca la ruptura.
Brand en 1991 realiza el reporte de un caso acerca de la lesión de flexor hallucis longus en cirugía de hallux valgus. Describe además el tratamiento quirúrgico correctivo. Refiere que la ruptura se presenta durante el procedimiento como una laceración parcial. La paciente refería dolor con la marcha y el apoyo. Plantean la realización de desbridamiento del muñón distal y la tenodesis al EDL del muñón proximal.
Gillot en 2012 reporta el caso de paciente de 45 años que 6 semanas posterior a tratamiento con osteotomía de Akin bilateral presenta imposibilidad para realizar flexión plantar del hallux. 8 semanas posteriores al procedimiento se realiza ultrasonografía que reporta integridad del FHB y ruptura tipo rasgado de FHL en la base de la falange proximal. Se realizó a las 10 semanas posteriores a la lesión exploración y reparación termino terminal, logrando resultados satisfactorios. En ambos casos los autores no describen lesiones neurológicas asociadas sin embargo en la literatura aparece con relativa frecuencia estas lesiones asociadas a lesiones traumáticas de FHL.
Ambos autores justifican la necesidad de reparación quirúrgica en el papel que juega la plantiflexion del hallux en la mecánica de la marcha, su papel en la fase propulsiva y la función propioceptiva de esta acción.
Se ha descrito acerca de las reparaciones tendinosas del FHL la posibilidad de perdida de la movilidad y deformidad en flexión de la articulación interfalangica del hallux. Coghlan reporta la necesidad de alargamiento en z posterior a reparación en paciente atleta y en general lo sugiere para pacientes con altas demandas funcionales79.
No se ha evidenciado reportes de lesiones tendinosas en otros procedimientos diferentes a la osteotomía de akin. Y es así como en series de artroplastias metatarsofalangicas a pesar de la gran exposición de los tejidos circundantes a la articulación metatarsofalangica no se han reportado evidencia de lesiones tendinosas80,81.
A pesar de ser un riesgo potencial no se han descrito este tipo de complicaciones en el uso de técnicas percutáneas para la corrección del hallux valgus. En un estudio que compara la técnica de Scarf y técnicas percutáneas de corrección no se encontraron complicaciones asociadas a lesiones tendinosas en ninguno de los 2 procedimientos82.
En cuanto a la osteotomía de moberg similar técnicamente a la osteotomía de Akin no se han encontrado descripciones que evidencien alteraciones a nivel tendinoso. un artículo de revisión lo menciona como complicaciones sin hacer referencia estadísticas al respecto; tampoco para la artrodesis metatarsofalangica en el tratamiento de hallux rigidus83,84.
En una revisión sistemática realizada en la Europa Central en 2017 acerca de la efectividad del tratamiento del hallux valgus en adultos se tuvo en cuenta las complicaciones descritas en las distintas series evaluadas. En ninguna de las series se describe las lesiones tendinosas como una complicación especifica85.
A pesar de la baja frecuencia reportada y la ausencia de series, se ha descrito una prueba para determinar la integridad del flexor hallucis longus posterior a osteotomía de Akin la cual consiste en situar un disector apoyado en el aspecto plantar de la falange proximal, posteriormente se realiza un giro del disector lo que generara una flexión de la falange proximal, en caso de no evidenciar esta flexión se recomienda realizar exploración del tendón86.
En conclusión a pesar de la aparente inherencia que conlleva los procedimientos quirúrgicos del hallux valgus con respecto a las lesiones tendinosas no existe reporte significativo en la literatura actual lo cual puede deberse a la poca frecuencia o la renuencia de reportar dichas lesiones. Las estrategias terapéuticas definidas en caso de presentarse dicha complicación están asociadas a las mismas utilizadas para rupturas traumáticas en las cuales la reparación quirúrgica parece ofrecer ventajas funcionales sobre las técnicas no quirúrgicas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.