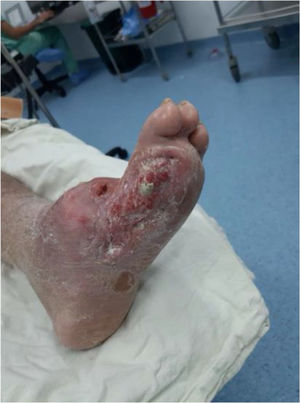
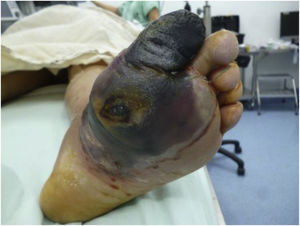
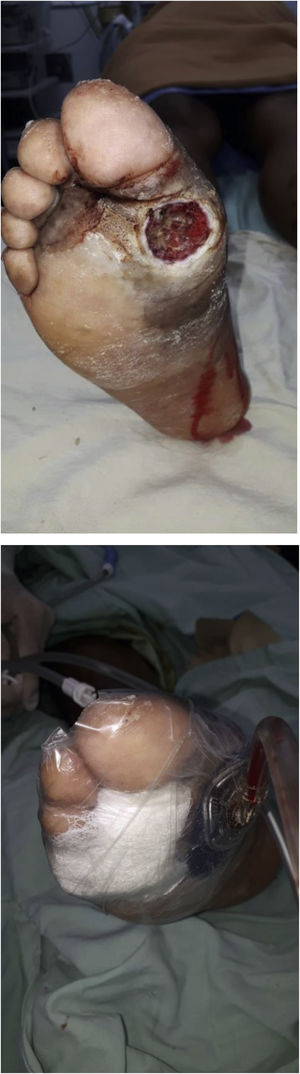
El ataque de pie diabético es uno de los desenlaces más fatídicos para el paciente con diabetes, lo que demuestra la importancia del control en una enfermedad que avanza hasta presentar cambios macroscópicos importantes en el miembro inferior. Durante la progresión de la Diabetes, la enfermedad puede derivar en un aumento de la morbilidad e intervenciones invasivas y limitantes para el paciente, de ahí la importancia de la detección e intervención temprana y oportuna de la patología por parte del equipo médico. Estas recomendaciones van dirigida a médicos generales y especialistas en diversas ramas médicas, con el objetivo de enfatizar el cómo se debe realizar el abordaje integral del paciente con pie diabético. Abarcando la prevención, diagnóstico inicial, evaluación de la progresión de la patología, estratificación con las clasificaciones propuestas, y por último el tratamiento según el estadio en el que se encuentre el paciente. Esto con el fin de minimizar desenlaces, intervenciones y complicaciones derivadas de la progresión del pie diabetico. Hablamos de recomendaciones y no de guías debido a la ausencia en un gran número de oportunidades de evidencia científica debidamente estructurada (I y II). Tal vez lo más importante por recalcar en todas estas recomendaciones es recordarle al lector que en los casos de afectación de un pie diabético, siempre se debe tener en cuenta que el pie contralateral también ha estado sometido a la misma enfermedad durante el mismo tiempo y por lo tanto aunque no tenga síntomas se debe considerar igualmente enfermo y se debe examinar también.
Nivel de evidencia: IV.
Diabetic foot is one of the most fatal outcomes for patients with diabetes; the importance of control in a disease that progresses until presenting important macroscopic changes in the lower limb is absolutely relevant. Along diabetes progression, the disease can lead to increased morbidity and invasive and limiting interventions for the patient, hence the importance of early and timely detection and intervention of the pathology by the medical team. These recommendations are addressed to general practitioners and specialized faculty in various medical branches, emphasizing how a comprehensive approach to the patient with diabetic foot should be carried out. Covering prevention, initial diagnosis, evaluation of the progression of the pathology, stratification with the proposed classifications, and finally the treatment according to the stage in which the patients are, is actually well described herein in order to minimize unsatisfactory outcomes, interventions and complications derived from the progression of diabetic foot. We are talking about recommendations and not guidelines due to the absence in a large number of opportunities of properly structured scientific evidence (I and II). Perhaps, the most important thing to emphasize in all these recommendations is to remind the reader that in cases of treating a diabetic foot, it should always be kept in mind that the contralateral foot is not healthy because it has also been subjected to the same disease, for the same period of time and stressed equally as well. Therefore, even if the contralateral foot does not have symptoms, it should be considered equally ill and should be examined and treated likewise.
Evidence level: IV.
La diabetes mellitus (DM) es un problema de salud pública, según la federación internacional de diabetes para el año 2017 a nivel mundial se registraron 425 millones de casos de diabetes1,2. Esta patología es más frecuente en países en desarrollo en donde hay dificultades con los estilos de vida saludables, y además carencia para identificar factores de riesgo para el desarrollo de la enfermedad3,4.
El pobre control de esta patología lleva a la presencia de múltiples complicaciones, tanto micro como macrovasculares5, además es una de las principales causas de amputación no traumática de miembros inferiores, se ha documentado que el 50% de los pacientes con primera amputación requerirán más amputaciones dentro de los siguientes 3 años6,7. Es fundamental la identificación de factores de riesgo como primer paso para prevenir estas complicaciones8–10.
Usualmente los médicos generales y especialistas, no recuerdan la importancia de realizar una evaluación integral del paciente, con el fin de realizar un diagnóstico temprano de las complicaciones microvasculares de la diabetes (retinopatía, nefropatía, pie diabético en riesgo, entre otros)11,12. Los pacientes al ser atendidos por el personal médico, deberían ser monitorizados permanentemente frente a las diversas complicaciones de la diabetes y en busca los factores de riesgo con la finalidad de focalizar el problema, y plantear una intervención directa en el modelo de atención primaria en salud, dentro de cualquiera de los diferentes contextos en los que se encuentre el paciente: ambulatorio u hospitalario13,14.
Uno de los aspectos principales para la prevención de complicaciones en pacientes con diabetes es el de concientizar a los pacientes sobre los cambios en el estilo de vida, en donde se hace énfasis en las alteraciones que presentan respecto a la mala alimentación y la malnutrición15,16. A pesar del impacto sobre la salud que tiene esta enfermedad, en Colombia, existen pocas investigaciones al respecto y además, no se ha indagado a profundidad la aplicación de estrategias de prevención para Diabetes Mellitus tipo 2 (DM2) y pie diabético17,18.
El objetivo general de estas recomendaciones es establecer pautas de manejo del pie diabético desde el punto de vista ortopédico y de cirugía de pie en pacientes atendidos en consulta externa, hospitalización y urgencias utilizable en las diferentes instituciones de salud. Para la elaboración de estas recomendaciones se han tomado publicaciones previas basadas en la evidencia y apoyadas en un consenso de expertos en el área, toda vez que increíblemente no existe suficiente evidencia para haber realizado una revisión sistemática o un metanálisis conducentes a la elaboración de guías de práctica clínica.
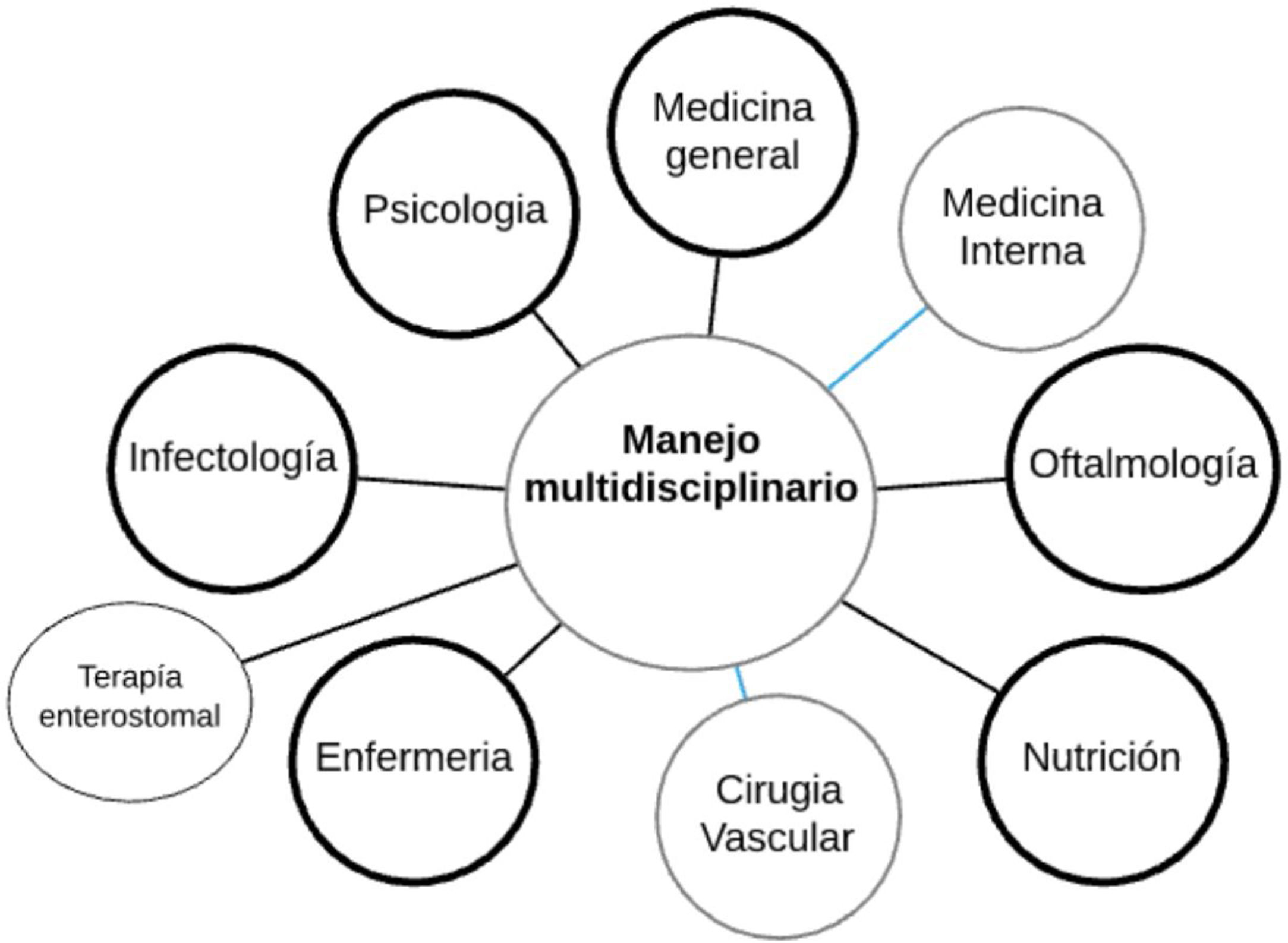
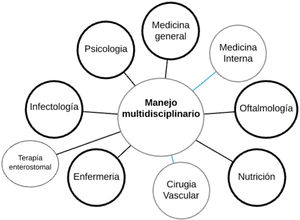
Tal vez lo más importante de estas recomendaciones es que van dirigidas a un manejo integral del paciente no solo desde la interdisciplinariedad sino mediante la trans-disciplinariedad. Tanto como debe saber el ortopedista de la enfermedad, debe saber el internista sobre el pie al igual que todos los demás especialistas, médicos generales y terapeutas.
EpidemiologíaLa diabetes mellitus (DM) es una de las enfermedades más frecuentes, tiene una prevalencia del 6% en nuestra comunidad 19 De otro lado, la prevalencia del pie diabético a nivel mundial es del 8% al 13% entre los pacientes con diabetes mellitus, afectando principalmente a pacientes con edades entre 45 y 65 años. El riesgo de amputaciones para los pacientes diabéticos es hasta 15 veces mayor que en pacientes no diabéticos. La incidencia de amputaciones en pacientes diabéticos se sitúa entre 2,5-6/1000 pacientes/año.
Para el año 2010 a nivel mundial se estimó que el diagnóstico de diabetes supera los 152 millones de personas, teniendo una mayor incidencia en el continente africano y asiático 20 en la federación internacional de diabetes estimo que para el periodo 2011 - 2012 336 millones de personas tendrían el diagnóstico confirmado de DM y que 280 millones estarían en riesgo de desarrollar la enfermedad21.
En Colombia la diabetes tipo 2 es una de las primeras causas de consulta en diferentes servicios de instituciones de salud, además con alta tasa de mortalidad en población mayor de 45 años22. En Bogotá, se encontró una prevalencia de DM2 del 5,16% en hombres y del 3,8% en mujeres23. En el 2010 la diabetes ocupó el cuarto puesto en mortalidad de mujeres mayores de 45 años según los indicadores básicos de salud de Colombia24,25.
Entre las 10 primeras causas de hospitalización, consulta externa y mortalidad en Colombia, en población mayor de 45 años se encuentra la Diabetes Mellitus. El pie diabético se reporta como un 20% de las hospitalizaciones por Diabetes Mellitus 26,27 y hasta el 10% de los pacientes que ingresan con lesiones de pie diabético, requieren estancias hospitalarias prolongadas o amputación de la extremidad afectada.
La incidencia de amputaciones en pacientes diabéticos es de 5,97 por cada 100.000 diabéticos/año, y aumenta en edades superiores a los 45 años a 9,15 por cada 100.000 diabéticos/año28.
Definición de Pie diabéticoEl síndrome del pie diabético (PD) es una de las complicaciones más graves de la diabetes, este comprende infección, ulceración y destrucción de tejidos profundos, asociados con neuropatía diabética (ND) y enfermedad arterial periférica (EAP), daño articular, dermatológico y de tejidos blandos29,30.
También se puede definir en forma muy general y poco precisa al PD como la alteración clínica de origen preferentemente neuropático e inducida por aumento de la glucosa en sangre mantenida en el tiempo, a la que se adicionan eventos isquémicos secundarios que, con desencadenantes traumáticos repetitivos, produce lesión y/o ulceración del pie y/o destrucción articular del tobillo y pie31.
La Definición del modelo Latinoamericano de San Elian detalla y define sin omisiones el Ataque del pie Diabetico de la siguiente manera:
“Es un síndrome que se presenta como un ataque agudo o crónico del pie caracterizado por una o más heridas cuya etiología, complejidad y gravedad es variable en destrucción de tejidos en extensión y profundidad, zonas y aspectos anatómicos que puede ser agravado por isquemia, infección, edema y neuropatía con riesgo de amputación y/o muerte en los pacientes con diabetes”. Esta definición diferencia claramente las heridas del pie diabético de las infecciones de partes blandas y de las úlceras arteriales o venosas de las extremidades inferiores en personas con diabetes. Además especifica que la úlcera solo es un tipo más de herida del pie diabético y no la que lo define evitando el abuso del término y su generalización para todas las heridas del síndrome32.
La presencia de úlcera suele producir pérdida de la funcionalidad del miembro, amputación y deterioro (psíquico y económico), convirtiéndose en la discapacidad más frecuente del diabético33. Por lo anterior, la identificación precoz del paciente en riesgo es el primer paso, seguido de la educación al paciente y su familia para el desarrollo de actividades de autocuidado34. Se ha documentado que en países subdesarrollados y en vías de desarrollo como el nuestro, no hay atención oportuna ni programas eficientes de promoción y prevención para evitar estas lesiones35.
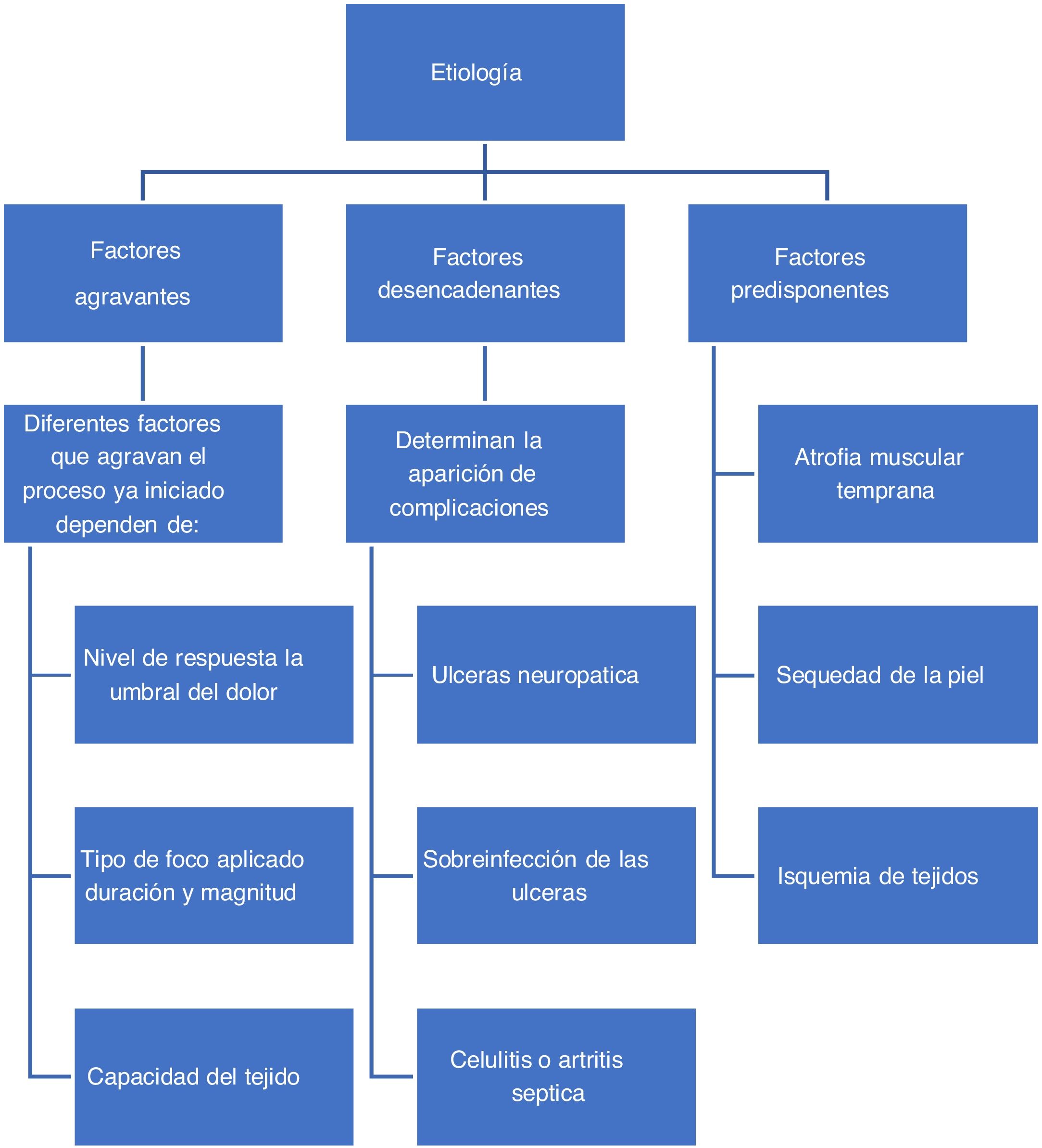
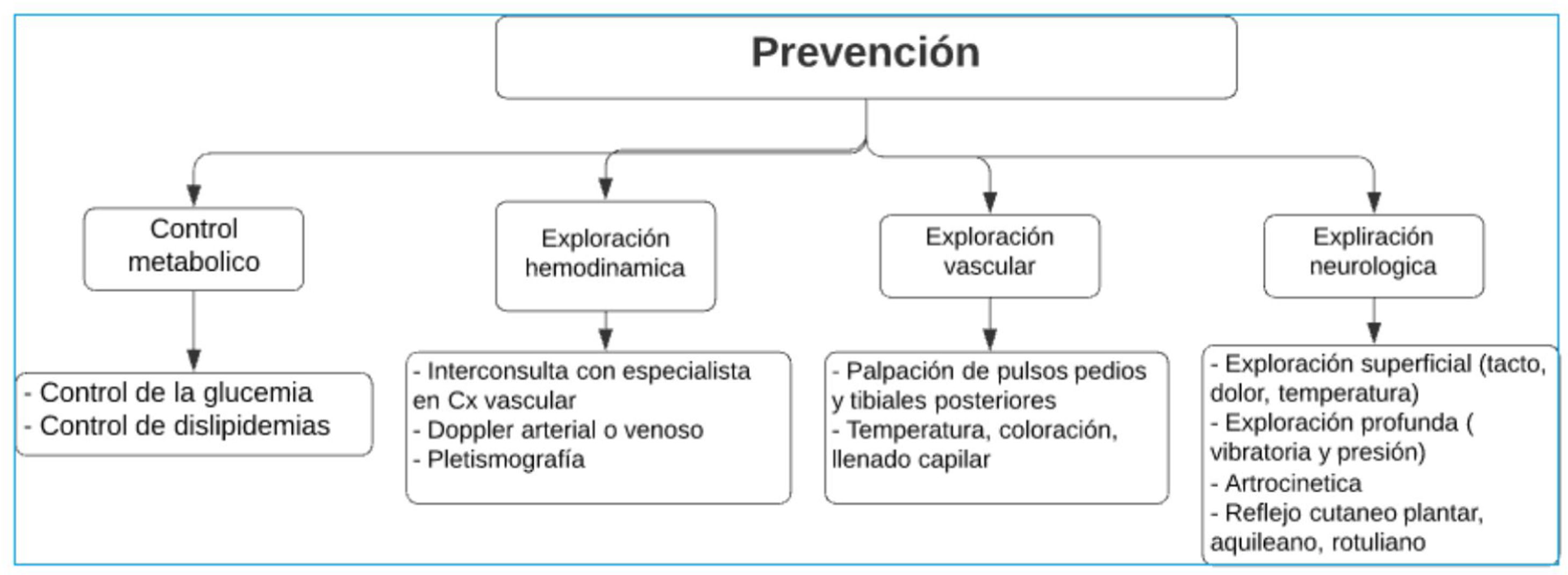
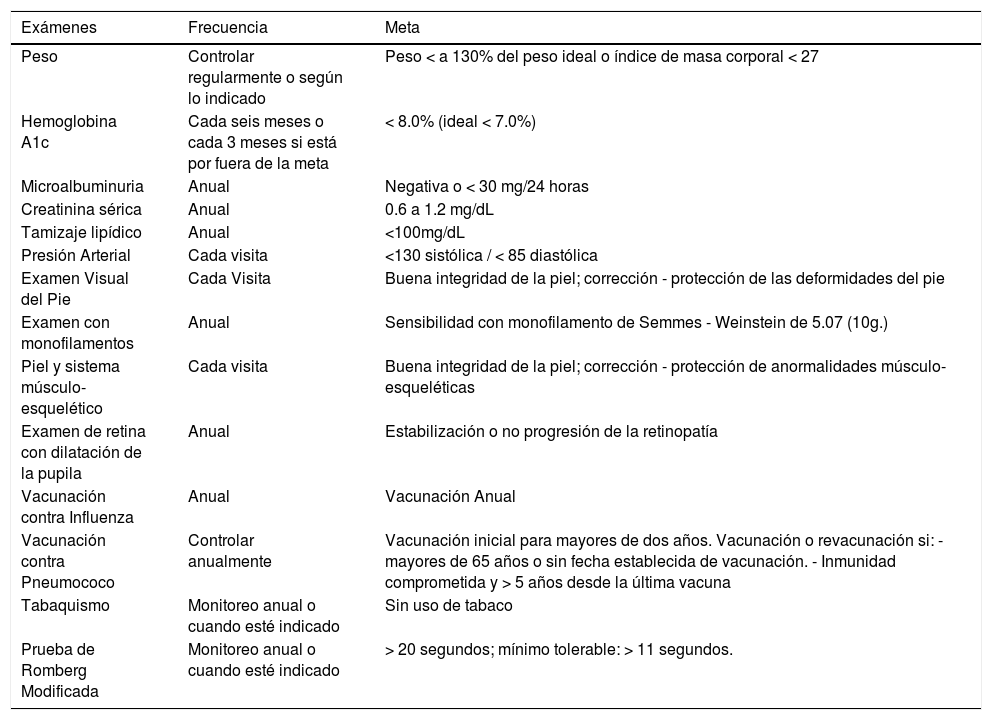
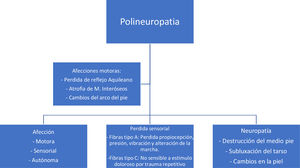
EtiologíaSe puede definir a los factores que generan la aparición de un pie diabético como factores desencadenantes, agravantes o predisponentes, todos estos también considerados como factores intrínsecos en su conjunto. (Ver fig. 1)
Al igual que los factores previamente mencionados existen factores extrínsecos. Dentro de los factores extrínsecos se encuentran las causas mecánicas, térmicas y químicas que pueden ser originadas por uso de calzado inadecuado siendo el causante del 50% de los nuevos casos de PD. Respecto al factor térmico este se produce por la pérdida de sensibilidad al calor por la neuropatía, así se producen lesiones por la exposición prolongada a temperaturas elevadas (Agua caliente p.ej) sin la acción refleja de”retiro” desencadenada por la sensación de calor y dolor.
Los factores intrínsecos incluyen deformidades previas del pie (dedos en martillo, garra, hallux valgus, neuroartropatía de Charcot)36, estas deformidades aumentan la presión plantar y causa lesiones progresivas por trauma repetitivo en sitios donde no lo debería haber, que con la disminución de la sensibilidad, tienden a profundizar en los tejidos hasta convertirse en lesiones severas. Esto se convierte en un círculo vicioso, la atrofia muscular por la denervación, o la misma presencia de una neuroartropatía de Charcot, conllevan la aparición de deformidades que a su vez alteran las zonas de presión en el pie y promueven la formación de úlceras37.
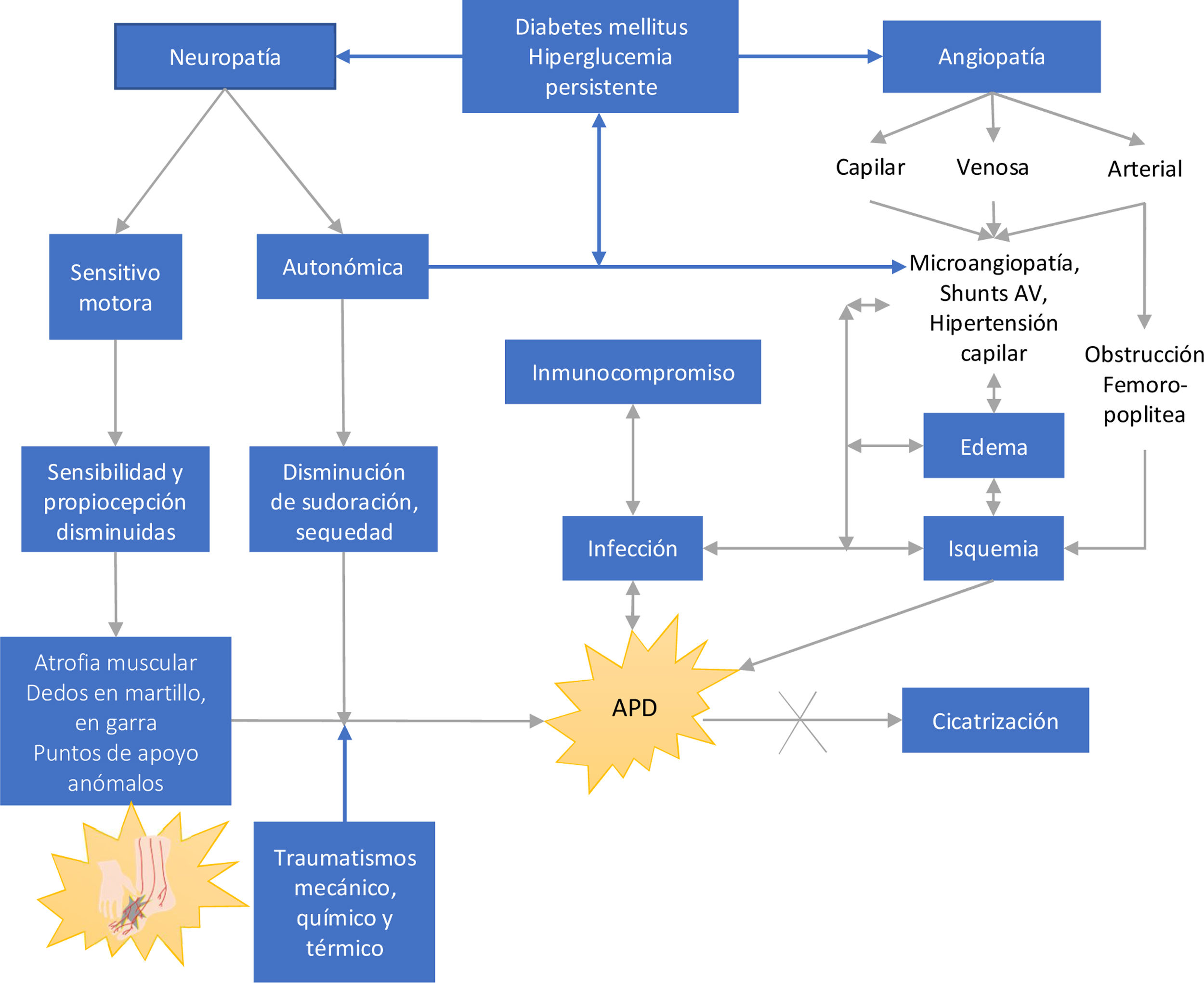
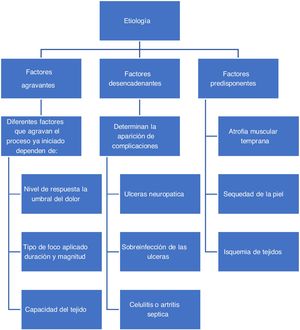
Fisiopatología del pie diabéticoLa hiperglucemia persistente como complicación crónica de la diabetes mellitus, es el sustrato biológico para el daño del endotelio vascular y neuropático, de las capas arteriales y de la actividad inmunológica (Ver fig. 2). Los cuatro factores agravantes de San Elián son la neuropatía, isquemia, infección y edema. La neuropatía está dividida en sensitiva motora y autonómica, siendo la sensitiva motora causante de insensibilidad y disminución de la propiocepción y la que provoca la pérdida del dolor, importante mecanismo de protección. El conjunto de factores intrínsecos agravantes dan lugar a las condiciones adversas que propician el desarrollo de una úlcera38,39.
La pérdida del tono muscular a causa de la neuropatía motora permite que se produzcan contracturas musculares en ciertas áreas y debilidad en otras (alteraciones de la musculatura intrínseca del pie). La pérdida propioceptiva del miembro inferior facilita el daño articular y la rigidez o deformidad articular y la pérdida de la activación y contracción muscular sincrónica que hace posible la transferencia de cargas en el pie (control neuromuscular en la cadena cinética de la marcha) se pierde paulatinamente hasta provocar la diversos tipos de deformaciones, en las cuales, el pie modifica su morfología plantar normal y pierde los patrones de apoyo normales para la bipedestación durante la marcha40,41.
Los puntos de apoyo anormales se localizan en prominencias óseas del metatarso, principalmente en el primer artejo si concurre con un hallux valgus. Los pies con atrofias musculares neuropáticas son más susceptibles a la deformación por calzado inadecuado, de modo que se produce presión de un artejo sobre otro y la consiguiente formación de las úlceras “en beso”. Esta situación es más evidente en pacientes con isquemia.
La neuropatía autonómica genera un pie seco, pues cesa la sudoración del pie regulada por esta vía nerviosa. La presencia de agentes infecciosos como hongos, agravan al desarrollo agrietamientos, soluciones de continuidad pequeña y mediana, un entorno biológico ideal para el desarrollo de infecciones. Si se presentan y desarrollan ambos trastornos neurológicos, el pie de los pacientes diabéticos se torna muy susceptible a ulceraciones, por lo que ante el menor traumatismo químico, físico, mecánico o térmico es inevitable la devastadora presencia de una lesión, que por lo general evoluciona a una úlcera y se infecta. La neuropatía periférica en el ámbito de las arteriolas da lugar a un incremento de los cortocircuitos arteriovenosos y a la suplencia por angiosomas vecinos, situación prácticamente única en el pie.
Siguiendo el diagrama de la figura 2, se observa que el otro componente del pie diabético (muy probablemente una entidad nosológica diferente) es la angiopatía, la cual se define como una afectación de los vasos sanguíneos en el entorno arterial, venoso y capilar. Independientemente de la afectación macrovascular y microvascular, su efecto directo es la isquemia del pie. La insuficiencia venosa y la afección capilar por infección generan edema, e inclusive se ha postulado a estas lesiones vasculares angiopáticas, como un factor desencadenante por hiperemia ósea, de la neuroartropatía de Charcot.
Se ha encontrado una correlación positiva entre los cortocircuitos arteriovenosos y la duración de la enfermedad (r=0.62, p <0.001). Los puentes arteriovenosos se relacionan directamente con el grado de neuropatía autonómica, principalmente en los casos de neuropatía sensitiva y motora avanzada.
La neuropatía autonómica por la presencia de puentes Arterio-Venosos (AV) parece tener un lugar en la fisiopatología del pie diabético. Su consecuencia en el pie diabético es la gangrena o la cronicidad de las úlceras neuropáticas, lo cual, aun sin isquemia por obstrucción femoropoplítea explica la razón de que aún con un predominio neuropático, la gangrena o la cronicidad de las úlceras, persista porque el componente fisiopatológico de las mismas sea en realidad de tipo mixto. La isquemia favorece la persistencia o el incremento de la sepsis, pues impide la oxigenación adecuada de los tejidos y el correcto flujo de elementos formes de defensa en el sitio de la lesión; al corregirse el edema, la cicatrización mejora. Si estos factores persisten y no se revierten, la cicatrización y la respuesta al tratamiento serán deficientes, y las consecuencias serán devastadoras42.
Dentro del desarrollo del pie diabético se destacan tres aspectos que intervienen enormemente en esta complicación, la neuropatía periférica, la enfermedad arterial oclusiva y la infección agregada.
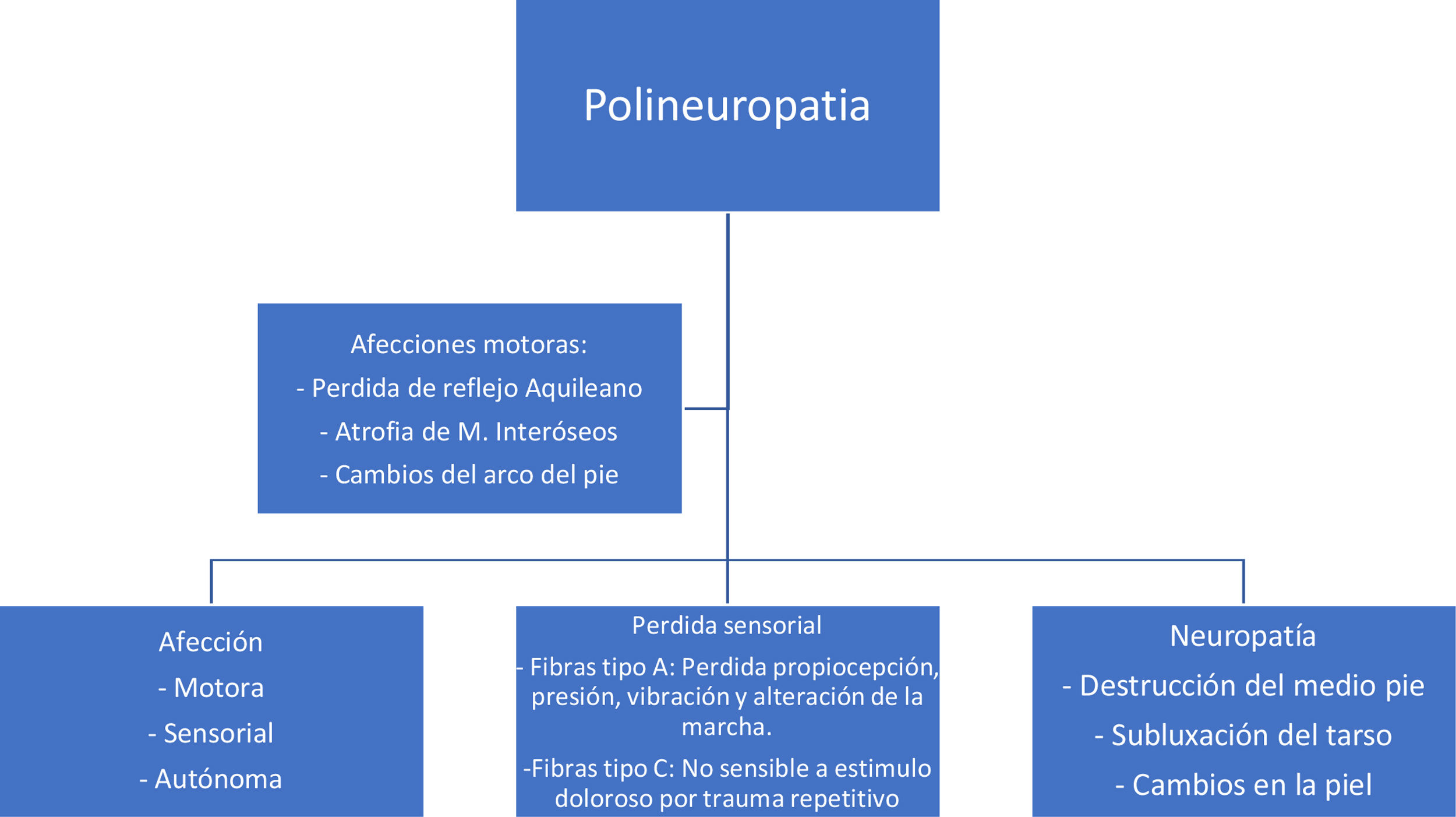
En la diabetes mal controlada se presenta como complicación una polineuropatía que afecta la parte motora y sensitiva. Se presenta una destrucción progresiva de las fibras motoras, como consecuencia inicial a esto se da una pérdida del reflejo aquiliano, seguido de atrofia en músculos interóseos43,44, lo que produce un cambio anatómico en el pie, se generan deformidades, depresión de cabezas metatarsianas, contractura de los dedos y tobillo equino. En cuanto a la parte sensitiva se afectan las fibras tipo A y tipo C lo que produce pérdida de los diferentes tipos de sensibilidad (propiocepción, presión, vibración, dolor) lo que predispone a traumas repetidos, formación de ampollas o fracturas, pérdida de reflejos dolorosos de protección. Adicionalmente presentan piel seca por falta de regulación del sistema autónomo y a fisuras, las cuales serían puerta de entrada para microorganismos patógenos45,46. (Ver fig. 3)
Factores de riesgo en Pie DiabéticoLos principales factores de riesgo para el desarrollo de un pie diabetico y la secuencia de lesiones que terminan en gangrena y amputación son:
- a.
Neuropatía periférica,
- b.
Higiene insuficiente,
- c.
Deformidad,
- d.
Adulto Mayor,
- e.
Presión plantar elevada,
- f.
Insuficiente control metabólico,
- g.
Hiperqueratosis,
- h.
Tabaquismo,
- i.
Amputación previa,
- j.
Onicomicosis con deformidad de la uña,
- k.
calzado inadecuado,
- l.
Pérdida propioceptiva
Los pacientes con 2 o más factores de riesgo deben ser controlados cada 6 meses, los pacientes con 4 o más factores de riesgo cada 3 meses.
Manifestaciones clínicas y DiagnósticoComo se ha mencionado y se ha establecido en la literatura científica, el momento más importante para evitar complicaciones con el paciente diabético es la promoción y prevención de su salud, lo cual inicia con un diagnóstico precoz para evitar infecciones y potencial amputación de la extremidad47.
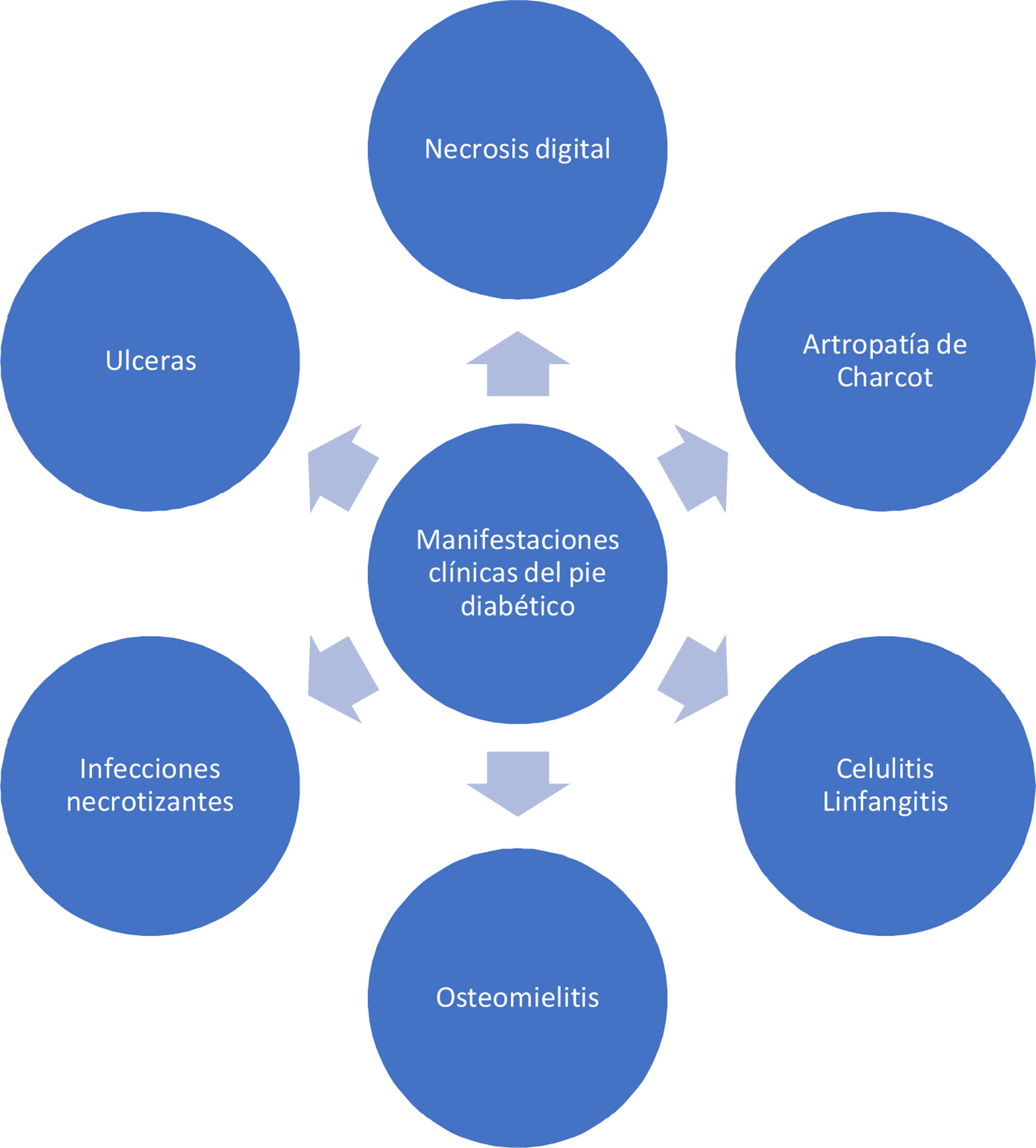
Existen diversas clasificaciones desarrolladas a través del tiempo (Ver fig. 4). Algunas aún en uso a pesar de su obsolescencia y de su aparente utilidad en centros hospitalarios con altas tasa de amputación y muerte a causa del pie diabetico. Muchas de estas clasificaciones son usadas por preferencias subjetivas de acuerdo a la complejidad del ataque de pie diabetico que confrontan o desde la óptica de su especialidad. Las que han sido populares, son las clasificaciones de Texas y Wagner no incluyen la neuropatía de Charcot en su evaluación y se enfocan en la infección y la isquemia minimizando otras importantes variables y por esa razón han caído progresivamente en desuso48,49,. La Neuro osteoartropatía diabética o Charcot como parte de patologia de pie diabético está incluida en el Sistema Latinoamericano de San Elian, que tiene un gran impacto en publicaciones a nivel mundial y hace parte de las recomendaciones de práctica clínica de la Federación Internacional de Diabetes50,51.
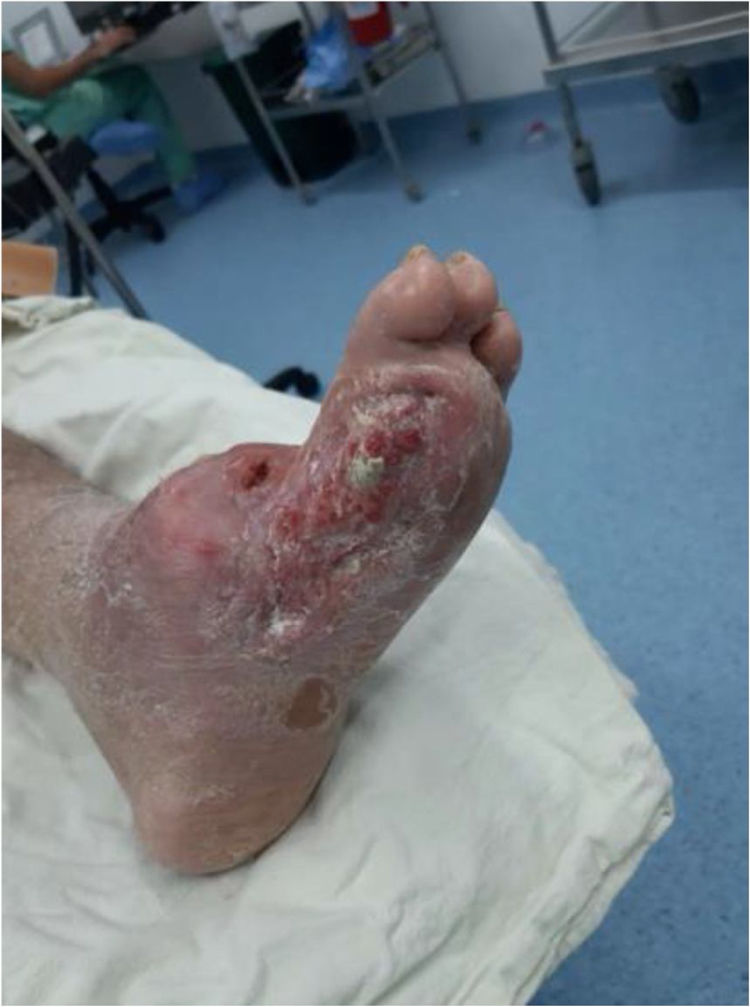
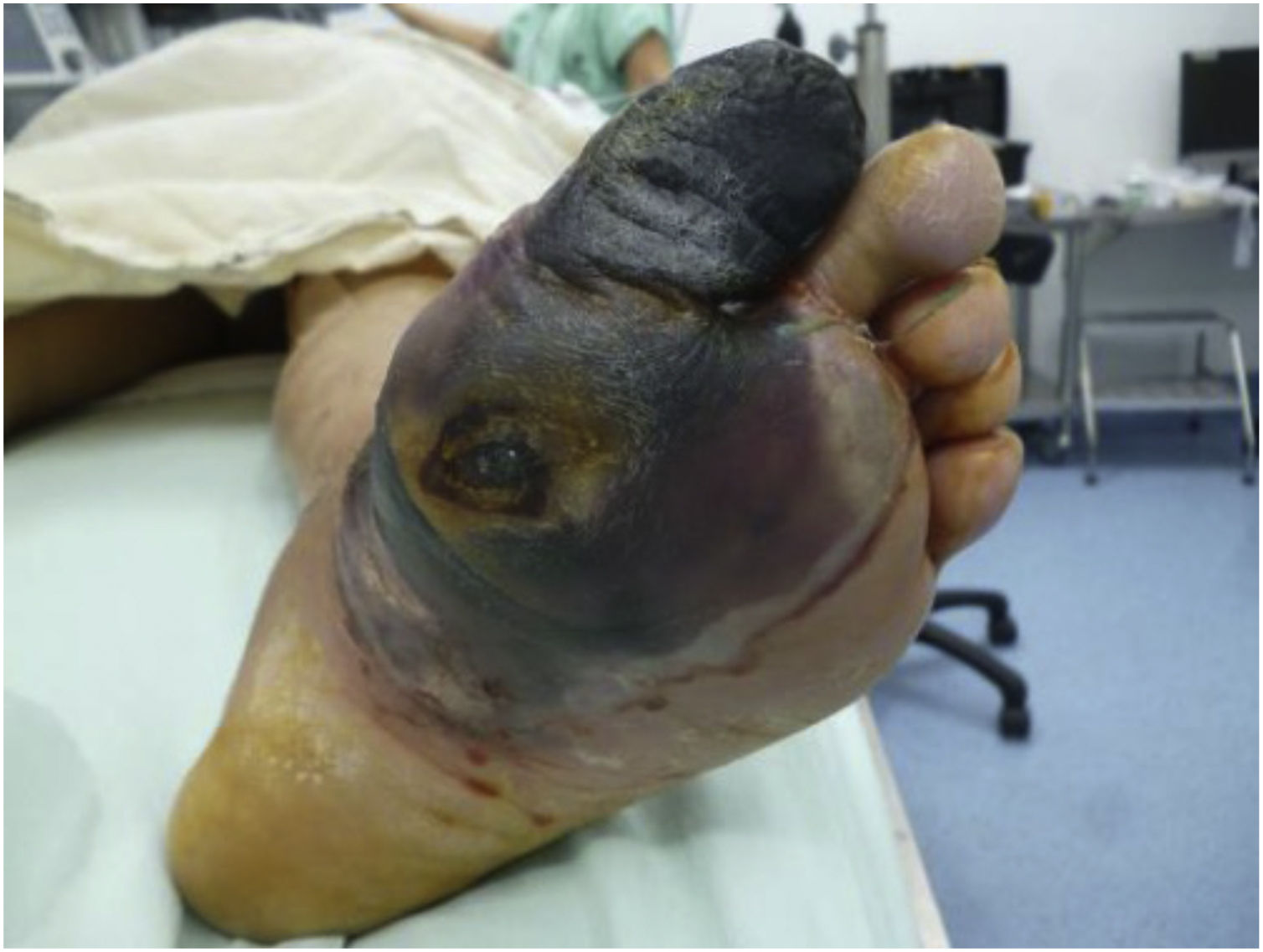
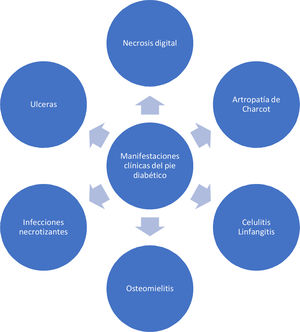
Recientemente Vas y cols. 52 definen el término “Ataque del Pie Diabético” (APD) para describir el síndrome del pie diabético. El informe describe tres tipos de APD que incluyen el ataque por isquemia, infección y neuropatía grave (Charcot). De acuerdo con el concepto de San Elian para el APD son cinco los tipos de ataque al adicionar el ataque por edema grave bilateral secundaria a nefropatía y el ataque mixto. El Ataque del Pie Diabético se caracteriza por una presentación devastadora, en un pie con una inflamación aguda, destrucción progresiva de la piel y necrosis de tejidos, asociado en ocasiones con respuesta sistémica significativa. Puede evolucionar negativamente en cuestión de horas de una herida sencilla hasta poner en riesgo la viabilidad de la extremidad afectada. El ataque puede ser de inicio súbito sin problema previo o tratarse de la agudización de un proceso crónico por isquemia, neuropatía o ambos; por lo que su retraso diagnóstico o la no intervención temprana genera riesgo significativo de amputación mayor de extremidades.
El pie de Charcot también llamado osteopático, es una neuroartropatía de etiología multifactorial cuyo desarrollo e historia natural en el desarrollo de deformidades severas del pie, es motivo de estudios, postulando múltiples teorías acerca de la fisiopatología de su desarrollo, inicialmente se evidencia eritema, calor, y edema. En cuanto a la parte radiográfica se observa luxación tarso-metatarsiana y subluxación plantar del tarso53,54.
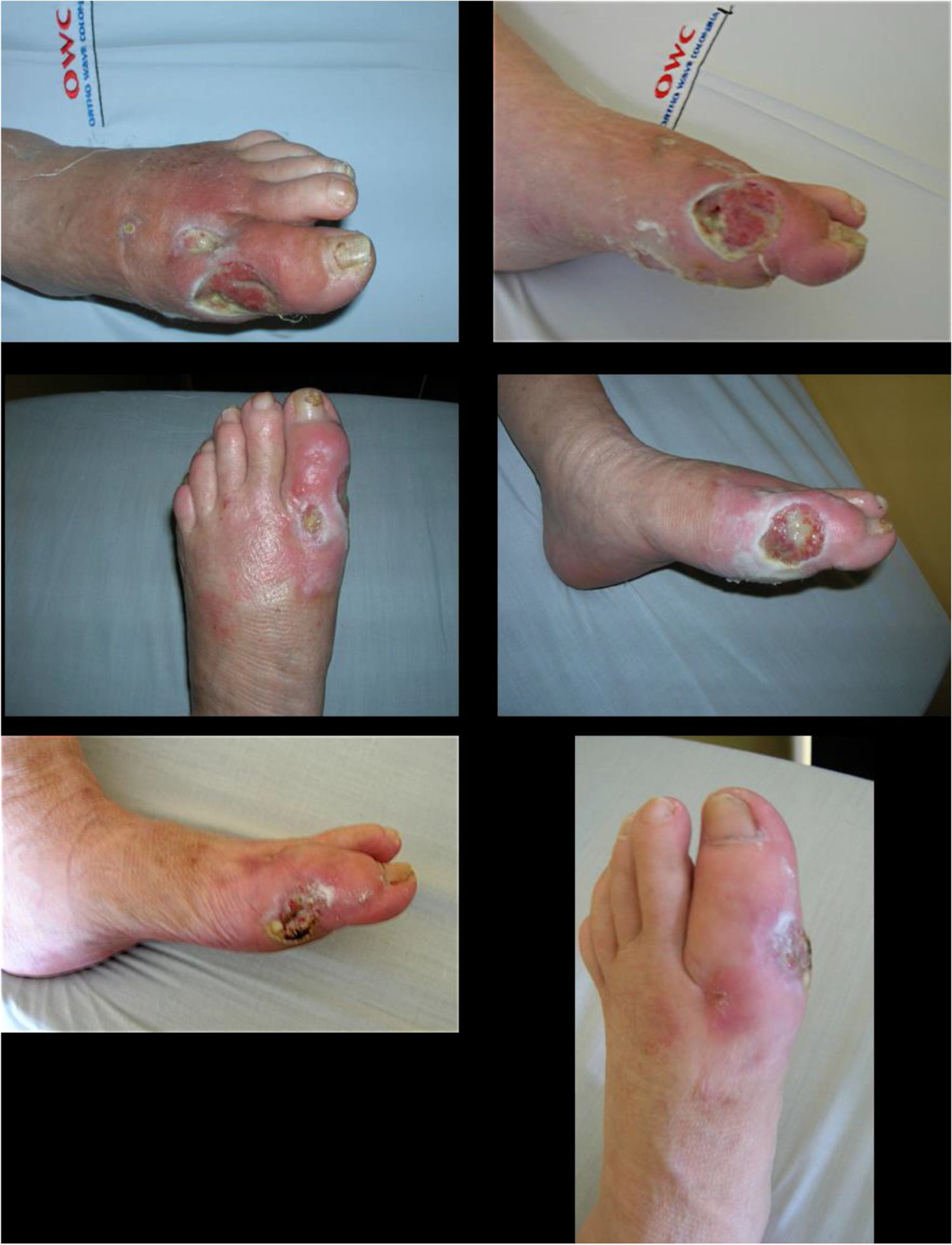
Las infecciones que se presentan en el pie diabético pueden variar en severidad, desde celulitis a fascitis necrotizante, el mal control de la patología metabólica pone al paciente a un estado de inmunosupresión lo cual lo predispone al desarrollo de infecciones, coadyuvado por los cambios patológicos de la piel mencionadas anteriormente55,56. Dentro de los patógenos más prevalentes en estas infecciones se encuentran (estafilococos, estreptococos, enterococos, Escherichia coli y otras bacterias Gram negativas), especialmente Staphylococcus aureus resistente a la meticilina en un 30% a 40% de los casos 57,58
Como consecuencia de la formación de úlceras que se sobreinfectan puede presentarse una propagación de los microorganismos a nivel del sistema linfático, causando linfangitis en esta predominan líneas eritematosas que ascienden por el dorso del pie y la pierna. La linfangitis y la celulitis producen infecciones por gram positivos las cuales pueden progresar a estadios de sepsis59.
La Infección necrotizante de tejidos blandos se presenta cuando se sobrepasa el tejido subcutáneo y afecta tendones, tejido muscular. Generalmente son polimicrobianas con gérmenes anaerobios.
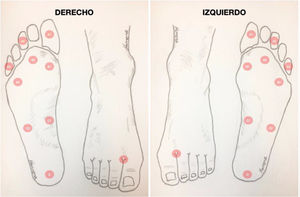
El examen neurológico del pie debe incluir el examen de monofilamentos de Semmes Wenstein 5.07 en el cual la presión aplicada al doblarse el monofilamento es de 10 gramos, lo cual se considera como el valor determinante para definir la presencia de una neuropatía diabética. Alternativamente se puede realizar el Ipswich Touch Test (IpTT) (Ipswich, ciudad de la región de Suffolk, Inglaterra) en el cual se realiza una presión ligera sobre el segundo artejo, el quinto artejo y el dorso del hallux, o utilizar el mismo sistema de registro de monofilamentos pero haciendo el examen con un diapasón (Ver fig. 5). Es posible indicar la realización del autoexamen con monofilamento en pacientes que cuenten con buen soporte y alto nivel de escolaridad, que conozcan que tipo de monofilamento utilizar. Si no se cuenta con esta clase de red de apoyo, el realizar manipulación de la extremidad,con dispositivos no aptos como un monofilamento, podría derivar en lesiones en piel y riesgo de úlceras por no realizar el examen con materiales indicados.
Recientemente ha sido definido de manera objetiva el examen propioceptivo del tobillo y pie mediante la prueba de Romberg modificada (Valores Normales de 20 a 40 Seg). Valores inferiores a 11 segundos en la prueba indican pérdida absoluta de propiocepción y por lo tanto del control neuromuscular que afecta críticamente al sistema de transferencia de cargas del pie, y aumenta el riesgo de caídas y lesiones por sobrecarga mecánica articular. La prueba de Romberg modificada debe realizarse rutinariamente si hay sospecha clínica de una neuropatía diabética y la neuropatía debe ser sospechada en pacientes diabéticos si la prueba de Romberg modificada se encuentra por debajo de 11 segundos. De la misma manera, el objetivo de la rehabilitación propioceptiva se debe fijar en para pacientes diabéticos en ese valor mínimo de protección articular de 11 segundos para evitar la pérdida propioceptiva articular que pueda desencadenar tempranamente una artropatía de Charcot60.
Diagnóstico diferencial entre Celulitis y Artropatía de Charcot: Clínicamente la artropatía de Charcot no cursa con herida, el edema, el eritema y el dolor típicamente mejoran con decirle al paciente que levante el pie durante un periodo de tiempo de varios minutos; en cambio, la infección no mejora con esta prueba diagnóstica. En caso de presencia de úlcera se debe realizar la prueba de exposición ósea (probe to bone) en la cual si se palpa de manera directa el hueso desde el exterior es prácticamente seguro de que haya una infección ósea; no palpar el hueso no significa por otro lado que se pueda descartar una infección ósea61,62.
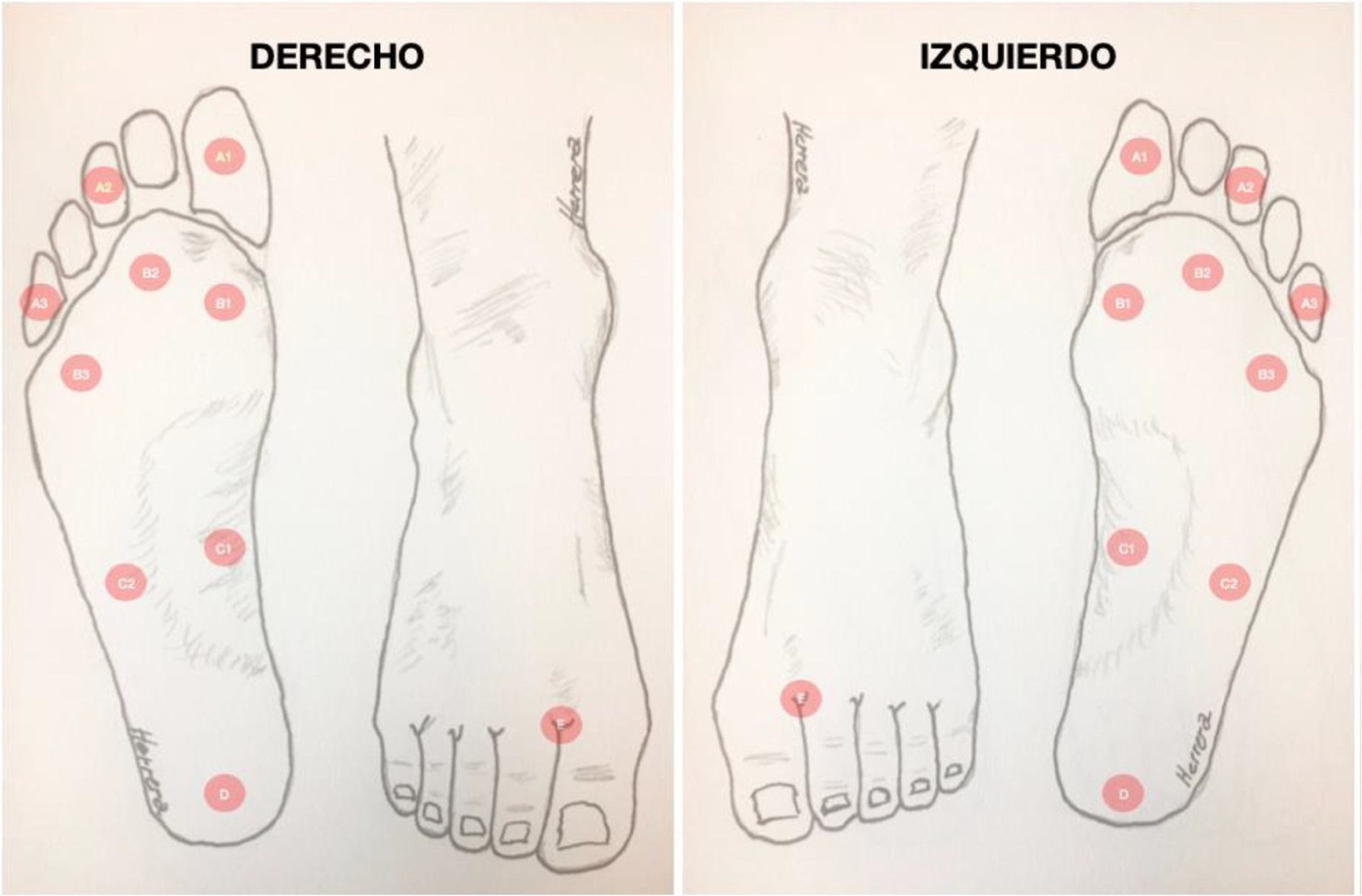
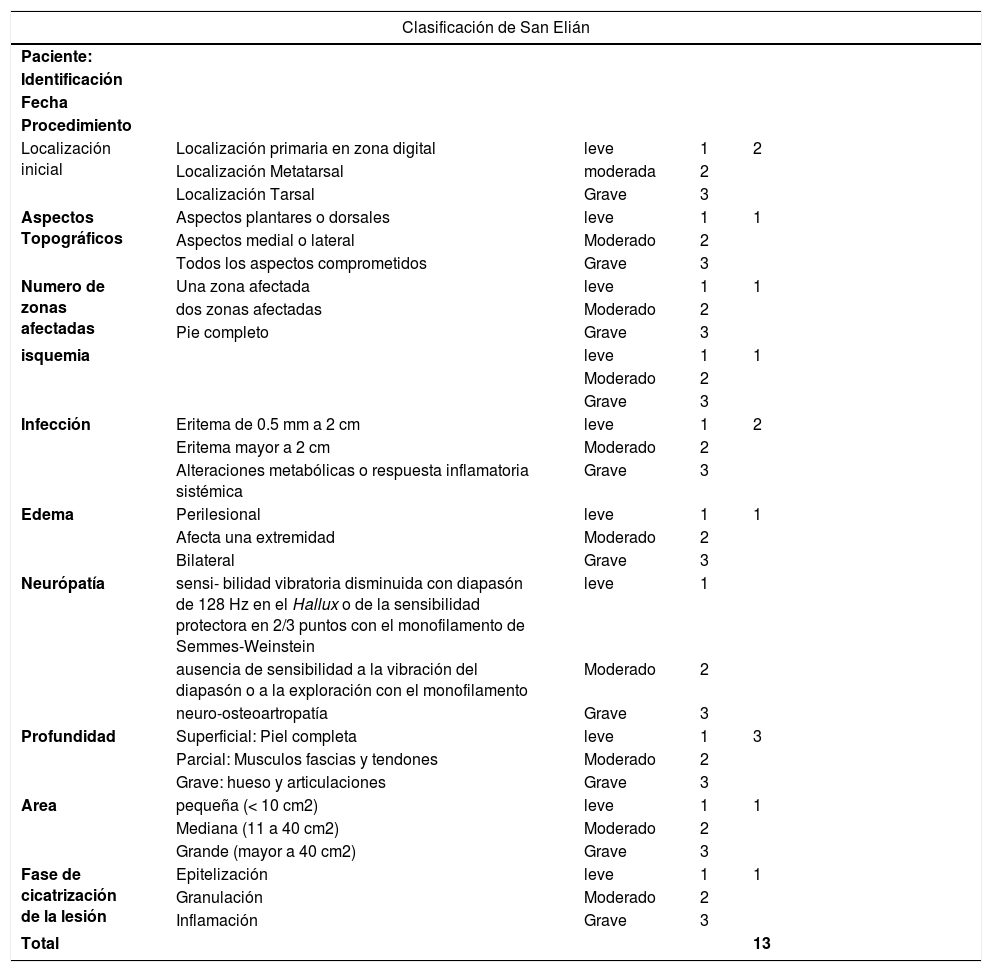
Clasificación del pie diabético: Sistema Latinoamericano de San EliánEl sistema de San Elian (San Elián Centro de prevención y salvamento del Pie Diabético, Veracruz-México) incluye acciones de diagnóstico, clasificación, tratamiento, seguimiento y prevención63–66. Cómo la clasificación se basa en la ubicación de las lesiones en los pies y los grados según la gravedad de la lesión, contempla 10 variables y estas se dividen en leve, moderado y grave. (Ver tablas 1 y 2)67–69.
Discriminación de puntajes de la Clasificación de San Elián
| Anatomicos | Localizacion incial (1-3) | 1. Falangica/ Digital | Leve |
| 2. Metatarsal | Moderado | ||
| 3. Tarsal | Grave | ||
| Aspecto Topografico (1-3) | 1. Dorsal o Plantar | Leve | |
| 2. Lateral o Medial | Moderado | ||
| 3. Dos o mas | Grave | ||
| No. De Zonas afectadas | 1. Una | Leve | |
| 2. Dos | Moderado | ||
| 3. Tdo el pie (heridas multples) | Grave | ||
| Agravantes | Isquemia (1-3) | 0. No. Norm.Indice T/B | 0.9-1.2 |
| 1. Leve Indice T/B | 0.7-0.89 | ||
| 2. Moderada Indice T/B | 0.5-0.69 | ||
| 3. Grave Indice T/B | menor de 0.5 | ||
| Infeccion (1-3) | 0. No | Sin signos | |
| 1. Leve | Eritema 0.5 a 2cm | ||
| 2. Moderada | Eritema >2cm abceso | ||
| 3. Grave | Inflamacion de dificil control | ||
| Edema (1-3) | 0. No | Sin edema | |
| 1. Leve | Localizado a la zona | ||
| 2. Moderada | Unilateral ascendente | ||
| 3. Grave (bilateral) | Secunadrio a enfermedad sistemica | ||
| Neuropatía (1-3) | 0. No | Sin | |
| 1. Leve | Inicial disminure sensibilidad 10 gr | ||
| 2. Moderada | Avanzada ausencia de sensibilidad | ||
| 3. Grave | NOAD - Charcot | ||
| Afeccion tisular | Profundidad (1-3) | Leve Superficial | Ulcera |
| Moderado Parcial* | Sin osteomielitis | ||
| Grave | Total | ||
| Area (1-3) | Leve | Pequeña <10cm | |
| Moderado | Mediana 10-40cm | ||
| Grave | Grande >40cm | ||
| Fase de cicatrización (1-3) | Leve | Epitelizacion | |
| Moderado | Granulacion | ||
| Grave | Inflamacion |
Resultados de la Clasificación de San Elián
| Grado de gravedad | Puntaje | Pronostico |
|---|---|---|
| I Leve | <10 | Bueno para cicatrización exitosa y evitar amputación. (Éxito 9/10) |
| II Moderado | 11 a 20 | Amenaza de perdida parcial del pie pronostico relacionado a una terapéutica correcta con una buena respuesta biológica del paciente. (Éxito 7/10) |
| III Grave | 21 a 30 | Amenaza la extremidad (amputación mayor) y la vida. Resultado independiente. Del uso. De una terapéutica correcta por mala respuesta biológica. |
- 1.
Grado I (leve, buen pronóstico para la cicatrización exitosa)
- 2.
Grado II (moderado, amenaza parcial, los resultados son dependientes de una terapéutica adecuada aplicada y asociado a la respuesta biológica del paciente).
- 3.
Grado III (grave, amenaza para la extremidad afectada y la vida). (Ver tabla 3)
Tabla 3.Clasificación San Elián
Clasificación de San Elián Paciente: Identificación Fecha Procedimiento Localización inicial Localización primaria en zona digital leve 1 2 Localización Metatarsal moderada 2 Localización Tarsal Grave 3 Aspectos Topográficos Aspectos plantares o dorsales leve 1 1 Aspectos medial o lateral Moderado 2 Todos los aspectos comprometidos Grave 3 Numero de zonas afectadas Una zona afectada leve 1 1 dos zonas afectadas Moderado 2 Pie completo Grave 3 isquemia leve 1 1 Moderado 2 Grave 3 Infección Eritema de 0.5 mm a 2 cm leve 1 2 Eritema mayor a 2 cm Moderado 2 Alteraciones metabólicas o respuesta inflamatoria sistémica Grave 3 Edema Perilesional leve 1 1 Afecta una extremidad Moderado 2 Bilateral Grave 3 Neurópatía sensi- bilidad vibratoria disminuida con diapasón de 128 Hz en el Hallux o de la sensibilidad protectora en 2/3 puntos con el monofilamento de Semmes-Weinstein leve 1 ausencia de sensibilidad a la vibración del diapasón o a la exploración con el monofilamento Moderado 2 neuro-osteoartropatía Grave 3 Profundidad Superficial: Piel completa leve 1 3 Parcial: Musculos fascias y tendones Moderado 2 Grave: hueso y articulaciones Grave 3 Area pequeña (< 10 cm2) leve 1 1 Mediana (11 a 40 cm2) Moderado 2 Grande (mayor a 40 cm2) Grave 3 Fase de cicatrización de la lesión Epitelización leve 1 1 Granulación Moderado 2 Inflamación Grave 3 Total 13
Razones por las cuales utilizar la Clasificación de San Elián
- 1.
Reclasifica las heridas de pie DM.
- 2.
Nos ayuda a visualizar las mejoras en las condiciones clínicas del pte II –III.
- 3.
Reevaluando las heridas, hay mejores resultados en la cicatrización.
- 4.
Nos da a conocer los procedimientos fallidos, que pueden terminar en amputaciones/muerte.
- 5.
Se analiza el paciente de una manera más integral y no tan específica (hay que recordar que el pie está unido al cuerpo) (Ver tabla 4). tabla 6
Tabla 4.Criterios de remisión ambulatoria para pacientes que son valorados por pie diabético o
Guía de Referencia para personas con Diabetes Mellitus La referencia o interconsulta debe ser considerada en las siguientes áreas:ENDOCRINOLOGIA 1. Pacientes tipo 1 al momento del diagnóstico 2. Niños y adolescentes con Diabetes Mellitus 3. Hipoglucemia severa que resulta en convulsiones o requiere manejo por urgencias dos veces en seis meses 4. Hipoglicemia de difícil manejo 5. Coma cetoacidótico o hiperosmolar dos veces en el año 6. Manejo de Insulina con bomba 7. Consulta pre-concepción 8. Embarazo acompañado de Diabetes - Tipo 1, Tipo 2 o Gestacional 9. Progresión de una complicación diabética 10. Progresión de microalbuminuria o macroalbuminuria 11. Necesidad de utilización de esteroides sistémicos 12. Terapia combinada con necesidad de más de dos drogas 13. Más de un año con: • Hipertensión mayor a 130/85 • Hemoglobina Glicosilada mayor de 8.0% • Colesterol: - HDL - menor de 35 para hombres y 45 para mujeres - LDL - mayor de 100 - Triglicéridos - mayores de 250NEFROLOGIA 1. Hipertensión arterial mayor a 130/85 por más de un año 2. Niveles de creatinina mayores a 2 mg/dL. 3. Depuración de Creatinina menor a 50 mL/min. 4. Hiperkalemia persistente o acidosis metabólica 5. Insuficiencia renal Referencia recomendada para Endocrinología o Nefrología Tabla 6.Clasificación de las infecciones. Clasificación de las infecciones -- IDSA (federación internacional de infecciones)
Manifestación Gravedad Herida sin inflamación No infectada 2 o más signos de inflamación, celulitis < 2cm, infección en piel y tej subcutaneo Leve Celulitis > 2cm, linfangitis, infección en fascia, tendón, articulación, hueso, abscesos profundos Moderada Infección extensa, inestabilidad hemodinámica, toxémico Grave
Estos criterios son un estado del arte en el cuidado de los pacientes con Diabetes Mellitus. Reconocemos que nuestros médicos, personal paramédico y especialistas en formación tienen diferentes niveles de experiencia en diferentes áreas de la medicina. Aunque es imposible crear reglas de juego rígidas respecto a la referencia de pacientes, esta siempre debe considerarse cuando alguna de las metas trazadas para el paciente no se está cumpliendo. Incluso un experto debe considerar una interconsulta con otro especialista cuando no es capaz de alcanzar una meta con el paciente. (ver tabla 5)
Criterios de hospitalizaciónLos criterios de hospitalización se definen en la tabla 7. tabla 8
Metas en el control de la Diabetes en el paciente con pie diabético no ulcerado
| Exámenes | Frecuencia | Meta |
|---|---|---|
| Peso | Controlar regularmente o según lo indicado | Peso < a 130% del peso ideal o índice de masa corporal < 27 |
| Hemoglobina A1c | Cada seis meses o cada 3 meses si está por fuera de la meta | < 8.0% (ideal < 7.0%) |
| Microalbuminuria | Anual | Negativa o < 30 mg/24 horas |
| Creatinina sérica | Anual | 0.6 a 1.2 mg/dL |
| Tamizaje lipídico | Anual | <100mg/dL |
| Presión Arterial | Cada visita | <130 sistólica / < 85 diastólica |
| Examen Visual del Pie | Cada Visita | Buena integridad de la piel; corrección - protección de las deformidades del pie |
| Examen con monofilamentos | Anual | Sensibilidad con monofilamento de Semmes - Weinstein de 5.07 (10g.) |
| Piel y sistema músculo-esquelético | Cada visita | Buena integridad de la piel; corrección - protección de anormalidades músculo-esqueléticas |
| Examen de retina con dilatación de la pupila | Anual | Estabilización o no progresión de la retinopatía |
| Vacunación contra Influenza | Anual | Vacunación Anual |
| Vacunación contra Pneumococo | Controlar anualmente | Vacunación inicial para mayores de dos años. Vacunación o revacunación si: - mayores de 65 años o sin fecha establecida de vacunación. - Inmunidad comprometida y > 5 años desde la última vacuna |
| Tabaquismo | Monitoreo anual o cuando esté indicado | Sin uso de tabaco |
| Prueba de Romberg Modificada | Monitoreo anual o cuando esté indicado | > 20 segundos; mínimo tolerable: > 11 segundos. |
Pasos para la atención integral del paciente con pie diabético en consulta Externa, urgencias, y hospitalización
Evaluación por cirugía vascularClasificación de Fontaine
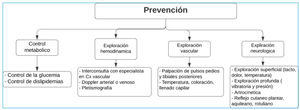
Recordar que los pacientes en fase I con enfermedad grave a pesar de estar asintomáticos, como adultos mayores con múltiples comorbilidades y con movilidad reducida (EAOP enmascarada), por lo tanto antes de evaluar el dolor al deambular se debe hacer evaluación de la marcha y valorar presencia de neuropatías. (Ver tabla 9)
Parámetros nutricionales
| Paraclínicos:- Proteínas totales, albúmina, globulina, vitamina B12, vitamina D3, |
| Recordar:- La metformina bloquea la absorción de vitamina B12 a nivel intestinal.- La vitamina D3 favorece la absorción intestinal de calcio, para la formación y restauración ósea.- Los pacientes diabéticos presentan vasculopatías condicionadas por la edad y además otras comorbilidades como osteoporosis |
Tabla 10. Flujograma para manejo de infecciones en el pie diabetico.
Clasificación de las infecciones -- IDSA (federación internacional de infecciones)
Tabla 11. Clasificación de las infecciones
Cuándo consultar a cirugía vascular u ortopédica:
Tabla 12. Criterios consulta cirugía vascular
Criterios para definir amputaciones
- 1.
Sensación térmica fría de la piel
- 2.
Valoración de pulsos pedios ausentes incluso utilizando doppler.
- 3.
Eco doppler arterial positivo para occlusion arterial de grandes vasos.
- 4.
Índice tobillo brazo menor a 0.5, daño severo.
- 5.
Pletismografía de ser posible
- 6.
Anemia <11g/dl
- 7.
Valoración de la úlcera y sus comorbilidades de acuerdo a criterios de San Elián.
La función endotelial desregulada, dada por la resistencia que posee el endotelio, se ha identificado como marcador de daño vascular temprano para el desarrollo de prediabetes y diabetes mellitus tipo 2. La progresión de estos cambios microvasculares hacia cambios macroscópicos en el miembro inferior se puede evidenciar con la aparición de la hiperemia reactiva, la progresión de estos cambios pueden ser estratificados mediante el uso de diversas pruebas como índice tobillo brazo, pletismografía, eco doppler. Se ha descrito una alta correlación entre pacientes con hiperemia reactiva y niveles elevados de HbA1c. Se requiere un abordaje integral, valoraciones por cirugía vascular y ortopedia para definir el nivel de amputación o la posibilidad de revascularización. Cuando se decide realizar una amputación se debe establecer el nivel de acuerdo al compromiso vascular definido y a la viabilidad de los angiosomas vecinos al sitio de la úlcera o la necrosis, la decisión de amputación debe ser basada en el estado clínico del paciente y soportada por resultados en pruebas como el eco doppler muestra el grado de oclusión del vaso, índice tobillo brazo siendo menor a 0.9 presencia de daño microvascular y 0.5 daño severo70., o la pletismografía que evidencia el grado de oclusión. Por otra parte los pacientes con presencia de anemia y valores de hemoglobina menor a 11g/d poseen una correlación importante con desenlaces de amputación dada principalmente por el factor progresión de úlceras71. En cuanto al nivel de la amputación, por experiencia se prefieren las amputaciones suprapatelares (AK) para evitar necrosis secundaria de la piel, sin embargo esto ha venido cambiando sustancialmente porque se ha demostrado que la sobrevida de los pacientes se altera enormemente después de una amputación suprapatelar. En cada caso se debe realizar una individualización de la decisión y en realidad no hay reglas generales que puedan ser aplicadas poblacionalmente desde el punto de vista de evidencia científica.
ÚlcerasTabla 13. Flujograma para manejo de úlceras.
Objetivos de manejo de pie diabético no ulcerado con adecuado control de diabetes:
- 1.
Corrección de deformidades asociadas a hiperqueratosis que puedan producir úlceras por zonas de presión. La corrección quirúrgica no se descarta en presencia de un adecuado control de la enfermedad. Actualmente se discute si en efecto hay o no un beneficio de aplicar técnicas quirúrgicas mínimamente invasivas. En los casos en los que no hay control adecuado de la enfermedad las correcciones deberán ser realizadas en el calzado mediante utilización de ortesis de contacto total72,73.
- 2.
Rehabilitación nociceptiva y propioceptiva: Se debe realizar fisioterapia con estimulación con superficies y drenaje linfático para recuperar la sensibilidad de 10 gramos (monofilamento de Semmes Wenstein 5.07), y se establece un plan casero de ejercicios de por vida con ejercicios propioceptivos de esquina y de circuitos (caja de carrera y figura en 8) donde el paciente caminará los circuitos con el objetivo de mantener la propiocepción en valores mayores a 11 seg en la prueba de Romberg modificada. Al estar involucrada la fatiga mecánica (estrés) en la fisiopatología de la artropatía de Charcot, la rehabilitación propioceptiva tendrá que hacerse de manera similar a la que se realiza en las fracturas por estrés en el tobillo y pie (caja de carrera y figura en 8, por la edad en ocasiones no se integran ejercicios de marcha o trote de espaldas y carioca). Usualmente, la rehabilitación propioceptiva en fisioterapia es prescrita por el ortopedista, el fisiatra o el cirujano de pie, teniendo en cuenta la estabilidad de la plataforma (estable o inestable), la retroalimentación visual (con o sin retroalimentación visual) y el patrón de apoyo (monopodal o bipodal), pero dicha prescripción debe ajustarse tanto en la prescripción como en la ejecución al valor de la prueba de Romberg modificada. Con valores de 0 o 1 segundos la rehabilitación propioceptiva debe realizarse en plataforma estable con retroalimentación visual y apoyo bipodal, de 2 a 11 segundos puede realizarse en plataforma estable sin retroalimentación visual y apoyo monopodal incluyendo ejercicios de esquina; con valores mayores, a partir de los 12 segundos, la rehabilitación debe realizarse con plataforma inestable sin retroalimentación visual y apoyo monopodal; A partir de los 15 segundos pueden incluirse en plan casero ejercicios de circuito (caja de carrera y figura en 8). La rehabilitación no termina cuando la fisioterapeuta o el médico tratante consideren que debe terminar, sino cuando los objetivos de rehabilitación propioceptiva se hayan cumplido de acuerdo con el resultado de la prueba de Romberg modificada.
- 3.
Manejo de piel y faneras: se debe mantener la hidratación de la piel con cremas hidratantes evitando aplicar la crema en los espacios interdigitales74,75. En casos de hiperqueratosis y micosis ungueal se debe iniciar manejo con sulfato de magnesio (Sal de Epson) para ablandar las faneras y las hiperqueratosis. En casos severos de deformidad ungueal se debe tratar la onicomicosis de manera oral con Itraconazol o Terbinafina76,77. (Ver tabla 13).
Tratamiento para las Onicomicosis (hongos en las uñas) Las infecciones por hongos producen a largo plazo deformidades de las uñas. Las deformidades en las uñas constituyen un factor de riesgo para el pie diabético. Las deformidades moderadas pueden ser manejadas por el paciente y no requieren la utilización de medicamentos antimicóticos por vía oral.
Las deformidades severas, usualmente están localizadas en una o dos uñas, se manejan mejor con limado y cuidados por el paciente o un especialista en cuidado del pie, y en general no requieren medicación oral. En algunos casos se puede realizar una ablación de la uña (quitar definitivamente la uña) cuando las medidas antes mencionadas no logran mejorar la deformidad.
Los pacientes diabéticos con infecciones por hongos en múltiples uñas con deformidades severas son los candidatos para recibir medicación oral bajo las siguientes circunstancias:
- -
Cuando tienen neuropatía periférica clínicamente significativa o enfermedad vascular periférica
- -
Cuando se les ha realizado cuidado especializado de las uñas al menos por dos meses
- -
Cuando están utilizando calzado de profundidad adecuada con las correcciones necesarias
- -
Cuando tienen riesgo potencial de lesiones por el desbridamiento mecánico, aún realizado por un especialista
Debido a sus efectos sobre la Citocromo p-450, el Itraconazol ha demostrado causar hipoglucemia al incrementar los niveles sanguíneos de los hipoglucemiantes orales. La Terbinafina se metaboliza en el hígado, no tiene efectos sobre los niveles de azúcar en la sangre en pacientes que se encuentran recibiendo hipoglicemiantes orales. Ninguno de los medicamentos tiene efecto en los niveles de azúcar en pacientes que se encuentran utilizando insulina78,79.
Muchos Estudios demuestran que la utilización del Itraconazol en pulsos es igualmente efectiva que la utilización diaria de la Terbinafina. El itraconazol se utiliza por 7 días al mes por tres meses (42 cápsulas) mientras la Terbinafina se utiliza diariamente por 12 semanas (84 tabletas)
Muchas investigaciones muestran que no hay una relación de costo beneficio en la realización de cultivos de hongos previo a la iniciación de esta terapia, razón por la cual no se recomienda realizarlos80,81.
Control de la Diabetes en el paciente no ulceradoAdicionalmente al control de la patología específica en el paciente con pie diabético no ulcerado se debe tener en cuenta los objetivos globales mínimos de control de la enfermedad, que también deben ser revisados periódicamente por el Fisiatra, Podólogo, Ortopedista o Cirujano de pie y tobillo. (Ver tabla X), con el fin de realizar un manejo integral de la patología sistémica y así prevenir desenlaces como deformidades y úlceras82–84.
Tabla 14. Metas en el control de la Diabetes en el paciente con pie diabético no ulcerado.
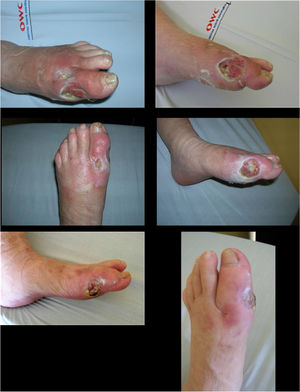
Manejo de deformidades en pie diabético no ulceradoLa neuroartropatía de charcot o artropatía de Charcot es una patología compleja de difícil manejo en el contexto de un paciente con una patología metabólica crónica asociada (DM) que además puede presentarse con lesiones diversas en órganos blanco y que puede conllevar a morbilidades severas en el paciente85,86. (Ver tabla 13) Representa un reto diagnóstico y terapéutico. La artropatía de Charcot fue descrita hace más de 140 años y por el neurólogo francés Jean Marie charcot como una artropatía asociada a la sífilis en el pie y el tobillo dentro de la historia natural de la enfermedad en su evolución a sífilis terciaria (compromiso neurológico). Aunque han pasado más de 140 años la neuroartropatía de Charcot continúa siendo un reto con respecto a la comprensión de su fisiopatología, por lo cual su manejo sigue siendo mucho más dirigido a corregir las deformidades, y no a la prevención de su aparición o a la rehabilitación articular en estadios temprano87,88. En 1936 WR Jordan estableció la asociación causal entre los cambios de la neuroartropatía de Charcot y la diabetes mellitus. Hoy la Diabetes Mellitus es la primera causa de neuroartropatía de Charcot. Inicialmente, esta patología fué asociada a enfermedades neurológicas diversas que en cualquier condición generen una denervación periférica y una neuroartropatía degenerativa. A medida que la terapia con antibióticos fue evolucionando y la sífilis fue perdiendo fuerza como epidemia, se vio como otras condiciones que producían una neuropatía periférica también podían generar un compromiso articular similar. Con el aumento en la expectativa de vida y la aparición de enfermedades en asociadas a la dieta y el estilo de vida moderno con un aumento en la incidencia de la diabetes mellitus se vio que la neuropatía periférica secundaria esta enfermedad metabólica, también podría generar la misma patología articular que generaba la sífilis.
El riesgo de presentar artropatía de Charcot en pacientes con diabetes mellitus se puede ver representado en una prevalencia entre el 0,08% y el 13% en poblaciones de alto riesgo, sin embargo estas tasas de incidencia y prevalencia y demás datos epidemiológicos podrían estar minimizados ya que el diagnóstico de esta patología usualmente es tardío o se confunde con procesos infecciosos.
En cuanto a la etiología y a la fisiopatología del desarrollo de la enfermedad se han descrito varias teorías que pueden explicar la historia natural del desarrollo de la patología, la teoría neuro traumática habla de una disminución o pérdida de sensibilidad protectora, esta pérdida de sensibilidad, asociada a un micro trauma repetitivo, produce a nivel articular una efusión intracapsular progresiva, está poco a poco y al presentarse de manera persistente, produce una laxitud ligamentaria lo que conlleva a inestabilidad articular, esta inestabilidad persistente y progresiva lleva a una destrucción progresiva de las superficies articulares, lo cual explica apenas parcialmente el desarrollo de la neuroartropatía. Por ejemplo, no se ha logrado explicar la presencia de neuroartropatía en pacientes postrados en cama, que sin estar sometidos a ningún tipo de trauma, aún así desarrollan deformidades secundarias a neuroartropatía.
Existe también una teoría del reflejo neurovascular, en ella se trata de explicar el desarrollo de la patología por resorción ósea hiperémica por aumento del flujo sanguíneo. Este aumento del flujo sanguíneo secundario a una disfunción endotelial se da por pérdida del tono del músculo liso endotelial. Finalmente, este aumento del flujo sanguíneo llevará a una osteólisis del hueso esponjoso y la lisis progresiva conlleva a una pérdida de contacto de las superficies articulares por resorción ósea con la consecuente inestabilidad progresiva y la instauración final de una deformidad en los diferentes segmentos articulares del pie.
Actualmente se considera una entidad con un componente etiológico multifactorial, una combinación de las teorías antes mencionadas. Es decir, microtrauma repetitiva en un pie sin sensibilidad con propiocepción disminuida (Romberg modificado <11 seg.), aunque bien perfundido puede llevar a una artropatía de charcot. La falta de sensibilidad hace que el paciente no perciba el trauma y con la deambulación aumente el daño óseo. Aparece tempranamente edema óseo con posterior elongación y ruptura capsular y ligamentaria. Finalmente se produce una destrucción articular y una deformidad segmentaria articular del pie.
Clasificación de Neuroartropatía de CharcotPatrones de Sander y Frykberg:
Patrones de lesión dependiendo de la localización articular.
Patron 1: Antepie: Metatarsianos, falanges,
Patron 2: Articulacion de Lisfranc
Patron 3: Articulacion mediatarsiana e intercuneanas
Patrón 4: Tobillo y subtalar
Patron 5: Calcaneo (Fractura avulsión por insuficiencia)
Historia natural de la artropatía de CharcotEl paciente inicialmente consulta por edema que le dificulta el uso de calzado, este edema puede o no ser consecuencia de algún tipo de traumatismo. 75% de los pacientes puede presentar dolor, esto quiere decir invariablemente que un porcentaje de los pacientes que debutan con edema y calor local no van a presentar dolor. En un paciente diabético en ausencia de una herida siempre se debe sospechar inicialmente neuroartropatía de Charcot antes que infección. Hay que tener en cuenta que en ocasiones algunas especialidades o especialistas que no conozcan sobre la Fisiopatología del Pie Diabético van a sugerir, por ver una inflamación, que se intervenga quirúrgicamente al paciente para hacer drenaje pensando en una infección u osteomielitis cuando en realidad se trata de una artropatía de Charcot. Aunque la arroparía de Charcot puede ser diagnosticada en una serie radiológica convencional de tobillo y/o pie, se debe recordar que siempre es obligatorio tomar estudios complementarios para tomar desiciones89. Siempre se debe tener una tomografía e idealmente una gammagrafía con leucocitos marcados. El uso de la emisión simple de positrones en el TAC (SPECT) es también una alternativa complementaria a ser tenida en cuenta antes de decidir realizar una intervención quirúrgica90.
Como regla general la irrigación periférica no está afectada de una manera significativa y los pacientes presentan pulsos presentes, a menos que el edema sea tan severo que no permita su adecuada localización. En general, los pacientes con neuroartropatía de Charcot, suelen conservar una perfusión sin gran compromiso. Como hallazgo importante, podemos encontrar un aumento en la temperatura en comparación al otro pie (aumentada 3-8%), la piel se encuentra eritematosa, caliente, y la respuesta sensitiva está disminuida, esto incluye la respuesta propioceptiva, vibratoria y claramente al dolor. Se debe siempre evaluar la sensibilidad de dos puntos con los monofilamentos de 10 gr. (Semmes-Wenstein 5.07). Adicionalmente se puede observar, aunque a menudo este signo puede estar oculto por el edema que presenta el paciente, una atrofia de la musculatura intrínseca del pie. Estos signos, se pueden apreciar en la etapa activa, la etapa inicial de la enfermedad, que es la fase inflamatoria, en este momento no encontramos deformidades ni ulceraciones, que se presentarán más tarde en la enfermedad.
Eichenholtz la clasificó en tres estadios: desarrollo, coalescente y reconstructiva. Esta clasificación se basa en el estadio radiológico de la patología, pero también nos habla de una etapa aguda o activa de la enfermedad y una etapa de secuelas en la que se establecen cambios definitivos en la forma del pie, donde se pueden presentar deformidades que conllevan a ulceraciones y en caso de no manejarse adecuadamente a procesos infecciosos. En la fase de desarrollo se evidencian en la radiografía fracturas, formación de derbis óseos, fragmentación de cartílago y hueso subcondral. Adicional a esto, a nivel articular podemos ver distensión capsular, ligamentos laxos y subluxación articular. En la fase de coalescencia la patología evoluciona y progresa; en esta fase, no inflamatoria, podemos observar, absorción de debris, reducción de edema, y las fracturas en consolidación. Finalmente, encontramos la tercera fase que es la fase reconstructiva, en ella evidenciamos anquilosis articular, proliferación hipertrofia ósea, y desintegración ósea severa, esta se puede confundir a menudo con la lisis ósea que se presenta en los procesos infecciosos.
En la etapa aguda se encuentra clínicamente edema, osteopenia, fracturas múltiples, cuerpos libres, luxaciones o subluxaciones, esto se acompaña de cambios conocidos como osteólisis diabética, esto es una serie de cambios atróficos en la cabeza de los metatarsianos y en las falanges. Puede haber osteolisis severa en el retropié en especial en el tobillo y en la articulación subtalar. Las fracturas de tobillo coexisten con estos cambios, aunque en ocasiones también pueden ser el desencadenante de la patología.
Los cambios reparativos, en la fase reconstructiva, esto es, una vez a concluido la fase inflamatoria, muestran hipertrofia, esclerosis, fragmentos óseos, remineralización y disminución del edema. Es en esta etapa, es donde vemos las secuelas representadas en la deformidad en equino, en mecedora, cuboides caído, etc. Son estas deformidades las que llevan a presentar ulceraciones, que asocian generalmente un proceso infeccioso, y donde desafortunadamente es donde se diagnostican muchos de estos pacientes. Cuando la enfermedad avanza hasta esta etapa se requieren manejos quirúrgicos extensos y se pueden presentar complicaciones que pueden terminar incluso en la amputación91.
En presencia de edema, insensibilidad y aumento de la temperatura en un paciente diabético, con o sin antecedente de trauma o injuria en el pie, se debe sospechar una neuroartropatía de Charcot y se deben solicitar radiografías en tres proyecciones con apoyo. En estas se deben buscar los hallazgos previamente descritos en la fase aguda92,93.
Si hay ulceraciones es difícil diferenciar con solo la radiografía la artropatía de una osteomielitis, en este caso se deberán además solicitar reactantes de fase aguda. Estos nos ayudan a establecer un proceso infeccioso agudo. Generalmente en estos pacientes es difícil hacer el diagnóstico diferencial entre neuroartropatía de Charcot y un proceso infeccioso, El ortopedista debe apoyarse en cuantas herramientas diagnósticas tenga a su disposición para poder realizar un adecuado diagnóstico entre estas patologías, para así poder dar un manejo adecuado y disminuir dentro de lo posible las secuelas de la enfermedad94.
La biopsia de hueso se podría considerar el estándar de oro para el diagnóstico de la enfermedad, en esta evidenciamos hueso y tejido blandos envuelto en capas de sinovial es patognomónico de la artropatía de Charcot, sin embargo, el riesgo beneficio de la realización de este procedimiento, en el que, se puede, en el contexto de un paciente sin infección, llevar un patógeno externo y desencadenar un proceso infeccioso severo, lo hace no ser utilizado de manera rutinaria.
La resonancia magnética puede ser útil en los estados iniciales, pero es difícil diferenciarlos de una osteomielitis asociada. La Tomografía Axial con emisión simple de positrones (SPECT por su nombre en inglés) puede diferenciar la neuroartropatía de Charcot de una osteomielitis y detectarla en estados tempranos hasta con un 95% de sensibilidad y especificidad cuando se utilizan leucocitos marcados (99mTc-HMPAO) y reconstrucción 3D.
En los estadios iniciales de la enfermedad, se puede dar manejo conservador, este manejo está indicado para tratar de evitar las deformidades que se presentan como secuelas de la enfermedad, dentro de las estrategias para llevar a cabo el manejo conservador, se encuentran la inmovilización y disminución del stress sobre la extremidad afectada, esto se realiza con inmovilización y no apoyo por 8-12 semanas mientras se para de la fase activa a la fase inactiva, esto tratando de conservar un pie plantígrado mientras la fase aguda de fragmentación ósea y daño articular cesa. El uso de muletas puede aumentar el estrés en la extremidad contralateral, esto puede conllevar a que, ante el aumento del estrés se presente neuroartropatía en la extremidad contralateral que por supuesto también padece la misma enfermedad de origen metabólico (Diabetes Mellitus). La inmovilización con ortesis (brace) o Walker rígido de tobillo son una buena opción; el yeso de contacto total se utiliza cada vez menos debido al poco confort para el paciente debido a los olores incómodos que produce pero su utilidad en casos de difícil control como en zonas rurales es indiscutible. La literatura a lo largo de la historia ha respaldado buenos resultados clínicos tras el uso de dispositivos de soporte no removibles como el yeso de contacto total para el tratamiento de úlceras plantares en artropatía de charcot, teniendo poca evidencia de buenos resultados con dispositivos removibles; sin embargo, es importante recalcar que se a cual sea el dispositivo de descarga ya sea para prevención o tratamiento escogido para el paciente, se debe tener como principal objetivo un seguimiento estricto y una adecuada adherencia al tratamiento por parte del paciente, ya que incluso el mejor dispositivo de descarga no será efectivo si no se utiliza adecuadamente. Cualquiera que sea el dispositivo seleccionado, éste deberá cumplir con el objetivo reducir la presión plantar en la ubicación anatómica del pie en riesgo de ulceración, que a su vez es el principal factor para la prevención del desarrollo de úlceras plantares en pies con neuropatía.
Cuando se decide utilizar yesos de contacto total con apoyo, este yeso se debe cambiar de manera semanal por la disminución del edema para darle la forma adecuada a medida que la forma de la extremidad se modifica por disminución del edema.
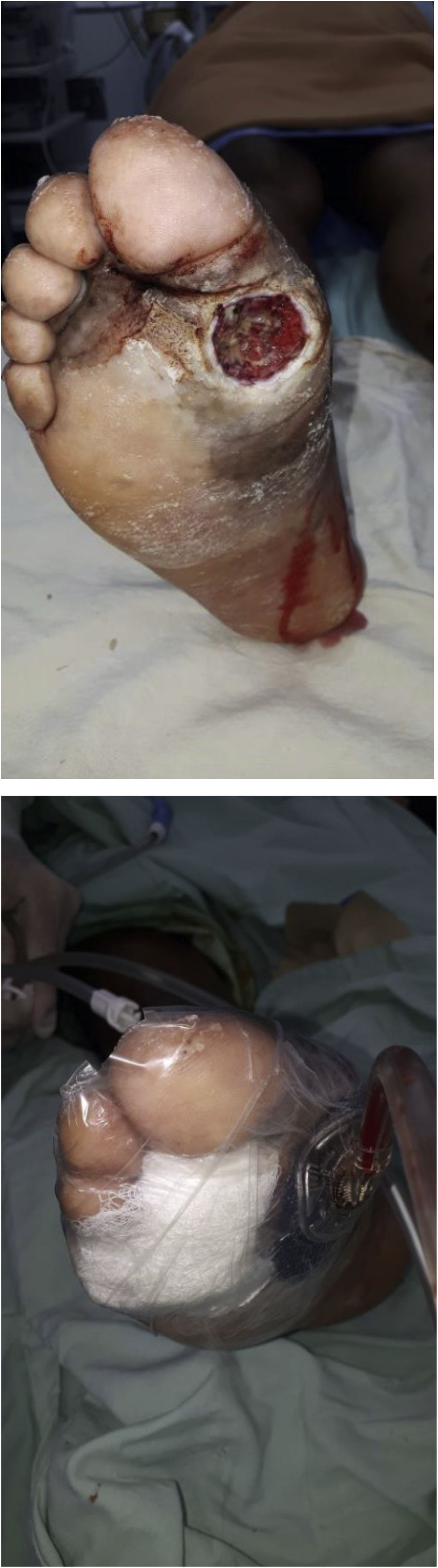
En el caso de presentarse ulceraciones se deben realizar desbridamientos y observación cautelosa de la evolución, se deben realizar la cantidad de desbridamientos necesarios hasta que la ulceración esté completamente limpia. Usualmente, estas ulceraciones están prestas a complicarse con infecciones por lo que es de primordial importancia su manejo juicioso y la observación clínica constante de las mismas.
Debe existir una disminución de la carga sobre la extremidad afectada y esta debe mantenerse por 3-6 meses. Es de suma importancia llevar la enfermedad a fase reparativa con disminución del edema con la menor deformidad residual posible. El éxito de este manejo depende directamente de la cantidad de destrucción ósea que se haya presentado durante la fase inflamatoria. Se debe hacer seguimiento radiográfico para ver cambios reparativos y evaluar la progresión de la enfermedad, esto nos ayudará a evaluar el pronóstico de la patología y a predecir la posibilidad de requerir manejo quirúrgico adicional.
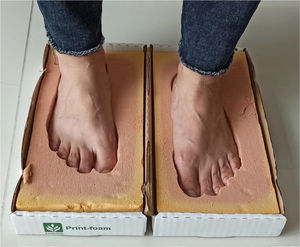
Se pueden usar múltiples tipos de inmovilización: Yeso de contacto total, walker no articulado, yeso bivalvado, braces que permiten deambulación segura mientras se da la consolidación de las fracturas. Si como consecuencia de la enfermedad se dan deformidades severas del medio pie usualmente estas, en caso de no ser corregidas quirúrgicamente requieren calzado a la medida que se amolden a la nueva forma del pie a fin de evitar ulceraciones y potenciales infecciones (insertos o plantillas de contacto total realizados sobre molde del pie preferiblemente en plastazote). La toma de la impresión plantar se realiza en espumas y para la confección del calzado se debe tener en cuenta la circunferencia del antepié tomada a la altura de la cabeza de los metatarsianos y 6cm. (Ver fig. 6) proximal a esta medida (circunferencia del mediopié) para que la caja del zapato donde se va a colocar el inserto de contacto total sea suficientemente amplia.
En cuanto a la afectación de la articulación del tobillo, si nos encontramos con una articulación inestable, pero sin deformidad significativa, se puede manejar con calzado a la medida adicionando una ortesis para tobillo. Un retropié muy inestable o mal alineado requiere una ortesis de tobillo-pie de reacción a piso que disminuye la carga en el retropié en un 32%.
En pacientes con desmineralización ósea asociada se ha propuesto el uso de bifosfonatos: Estudios no han demostrado cambios en la progresión clínica o radiográfica con su uso. Solo se considera terapia coadyuvante para lograr más rápido llegar a la fase de inactividad, se requieren estudios con mejor diseño epidemiológico para ver su verdadera utilidad en el manejo de la patología.
Existen nuevas terapias para el manejo de la artropatía, como todo lo novedoso, faltan estudios que apoyen concretamente su uso y por lo tanto no hay un consenso ni una indicación precisa para aplicarlas en el paciente, sin embargo, vale la pena mencionarlas, entre estas encontramos el ultrasonido de baja potencia, estimulación eléctrica osea, que es un coadyuvante en no uniones e inclusive en fracturas agudas para promover consolidación. Se espera que se realicen estudios con mejor metodología para evaluar su potencial beneficio, aunque por otro lado son terapias de bajo riesgo para el paciente, así que pueden presentarse como herramientas útiles para el manejo de esta compleja patología.
Inicialmente se debe agotar la posibilidad de manejo no quirúrgico para llevar de enfermedad activa a enfermedad inactiva y reparativa. Si estos manejos fallan, se deberá pensar en la realización de un manejo quirúrgico. Las intervenciones quirúrgicas por ende solo se deben llevar a cabo cuando han fracasado los intentos para tener un pie plantígrado estable con el manejo conservador, o cuando persiste la destrucción ósea y ulceración a pesar de no haber carga. Es decir, un pie con inestabilidad persistente, deformidad severa y destrucción progresiva pese a manejo ortopédico, así como ulceraciones persistentes por prominencias óseas.
Manejo Quirúrgico del pie de Charcot:
La primera regla y la más importante es ”no realizar procedimientos quirúrgicos en la fase aguda”, esto puede llevar a la exacerbación de la atrofia y resorción ósea. La segunda regla, no menos importante es en consecuencia: “se recomienda realizar los procedimientos en la etapa inactiva o reparativa”. Algunas series han mostrado resultados positivos en estadios 0 o 1 para prevenir posterior deformidad si el manejo conservador ha fallado, se requieren series más extensas para dejar esto como una recomendación rutinaria.
Se deben tener en cuenta la edad y las condiciones médicas generales del paciente para tomar la decisión de manejo quirúrgico. Siempre se debe evaluar y realizar un balance riesgo beneficio de cirugías reconstructivas amplias en pacientes de 60-70 década de vida, en pacientes mayores, siempre se debe evaluar y hacerse la pregunta ¿Es el paciente candidato a una cirugía reconstructiva mayor?, o por las condiciones del paciente su evolución, pronóstico y resultado quirúrgico será más predecible con una artrodesis.
Existen múltiples procedimientos quirúrgicos que se pueden llevar a cabo, dentro de estas encontramos resecciones óseas, osteotomías, reconstrucción ósea mayor, artrodesis, y claro, si todo esto falla, el paciente puede requerir una amputación. Aparte mencionar el manejo quirúrgico de los procesos infecciosos asociados que requerirán desbridamientos quirúrgicos hasta obtener curación del proceso infeccioso. (Ver fig. 7).
La ostectomía de prominencias óseas plantares en ulceraciones frecuentes es el procedimiento más frecuente en artropatía de Charcot. Se realiza a través de tres incisiones elipsoidales con escisión de las úlceras plantares asociadas. Existen reportes de mejor pronóstico y evolución en los procedimientos para resección de prominencias óseas en las de la columna medial, sin embargo, hay reportes de curación hasta de 86% en úlceras de la columna lateral.
Para el manejo de las fracturas en artropatía de Charcot, en la articulación del tobillo las fracturas no desplazadas se pueden manejar con medios conservadores con inmovilización 3 meses, durante este tiempo se debe realizar un seguimiento juicioso clinico y radiografico de la fractura y articulación comprometida. Las fracturas desplazadas por otro lado se deben individualizar, generalmente requieren reducción abierta y fijación interna, se puede intentar en algunos casos realizar reducción cerrada pero no son bajas las tasas de desplazamiento secundario, y en este caso lo más aconsejable es la realización de artrodesis, al igual que en caso de algún grado de artrosis preexistente. Siempre tener en cuenta que por las condiciones patológicas del hueso existe una alta tasa de desplazamiento hasta con 3 meses de inmovilización. Tampoco es infrecuente la necrosis avascular, que requiere fusión para estabilizar la articulación.
En cuanto al trauma y fracturas del retropié, o deformidad residual, si el compromiso es de la articulación subtalar o de la articulación transversa talo se considera realizar artrodesis. Si el paciente presenta una avulsión de la tuberosidad del calcáneo, está rara vez requiere manejo quirúrgico. Las deformidades del medio pie generalmente se manejan con resección de exostosis, en caso de presentarse deformidad severa y ulceración, se debe pensar en realizar una artrodesis si se presenta una deformidad en equino se puede pensar en realizar un alargamiento de Aquiles o en osteotomías en el medio pie, como la de Cole.
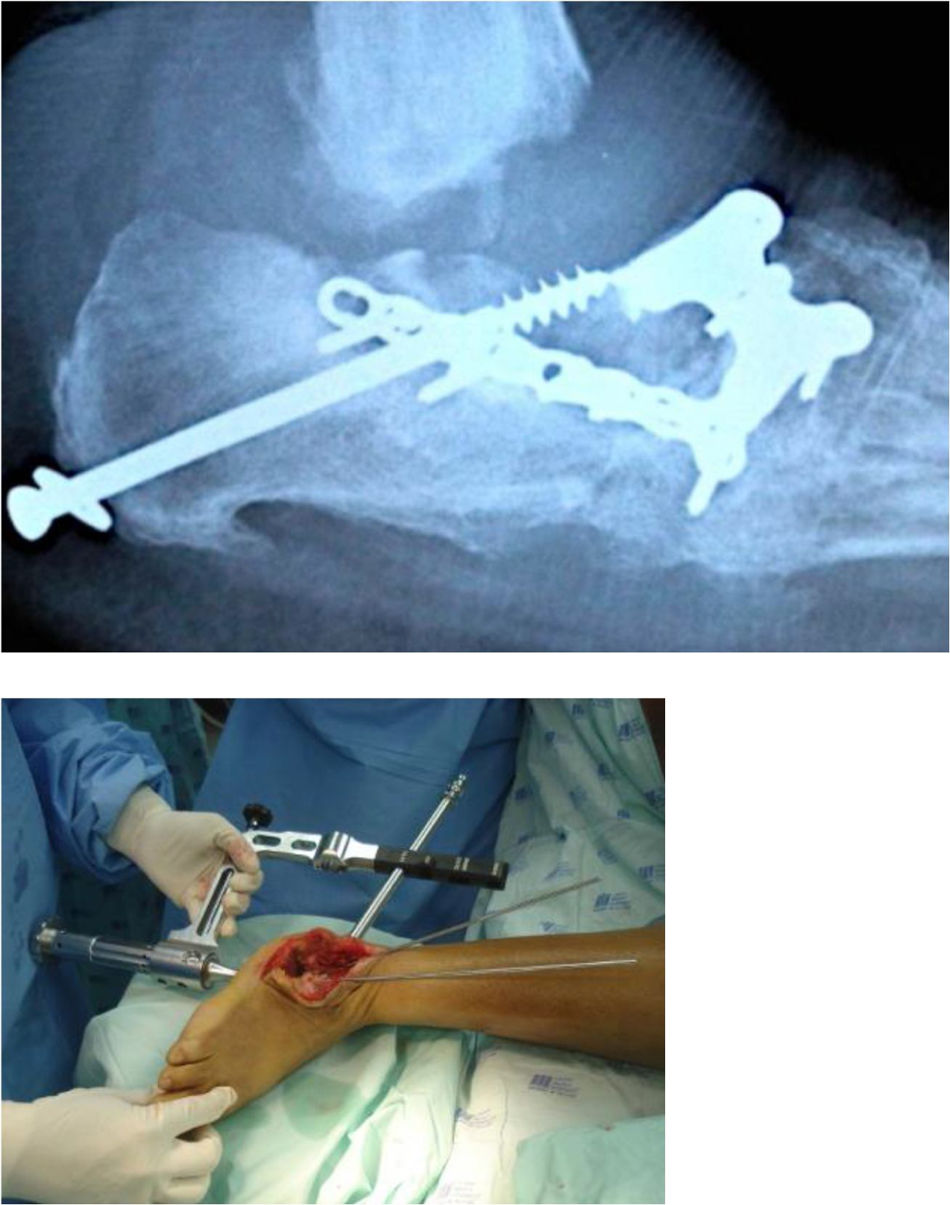
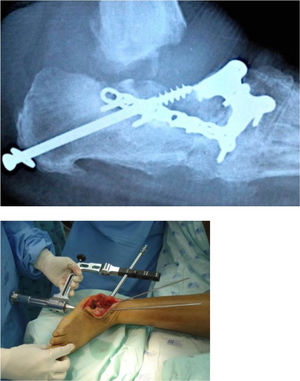
Para realizar la fijación, ya se de fracturas, artrodesis u osteotomías, según sea el caso, se prefiere en la actualidad el uso de super constructos, estos se basan en principio de puente con elementos de fijación rígidos a través de toda el área de osteólisis,sacrifican articulaciones sin patología pero mejora notablemente en términos de estabilidad y resultados a técnicas convencionales. Esto quiere decir que la fusión abarca más allá de la zona con lesión hasta articulaciones no involucradas, aumentando la estabilidad de la fijación, en ocasiones adicional se debe realizar una resección ósea para disminuir la tensión en los tejidos blandos con la fijación. Se debe usar el material más rígido posible, para poder brindar la mayor estabilidad posible. El material se usa con la mejor ventaja mecánica posible,esto es, dependiendo del tipo de deformidad a manejar, se han diseñado diferentes tipos de constructos que aprovechen en lo posible algún tipo de ventaja para mejorar la estabilidad del mismo. A este respecto, existen algunas técnicas que vale la pena mencionar, entre ellas tenemos la técnica placa plantar, que consiste en la utilización de placas plantares en caso de deformidades en mecedora del medio pie. Uso de placas bloqueadas transarticulares, como sabemos las placas bloqueadas ofrecen mejor estabilidad axial, buscando así aprovechando el hueso sin compromiso, disminuir la tasa de pérdidas de reducción, esto también se busca con el uso de tornillos axiales trans articulares, utilizando tornillos canulados y fijándose a estructuras óseas con menor compromiso, se busca igual ganar estabilidad en el constructo y a la vez realizar un procedimiento menos invasivo a fin de disminuir las tasas de infección. Como otra alternativa está la fijación externa en uno o dos tiempos, útil en caso de requerir el manejo concomitante de un proceso infeccioso, y que han probado buenos resultados en la corrección progresiva de las deformidades al tiempo que se manejan los tejidos blandos comprometidos. Todos estos constructos buscan obtener un pie plantígrado lo más funcional posible, evitar recaídas y disminuir el riesgo de amputación. (ver fig. 8)
Finalmente, siempre se debe recordar que los remplazos articulares del tobillo y pie están contraindicados en la neuroartropatía de Charcot debido a la evidente falta de control neuromuscular por disminución o ausencia de propiocepción95.
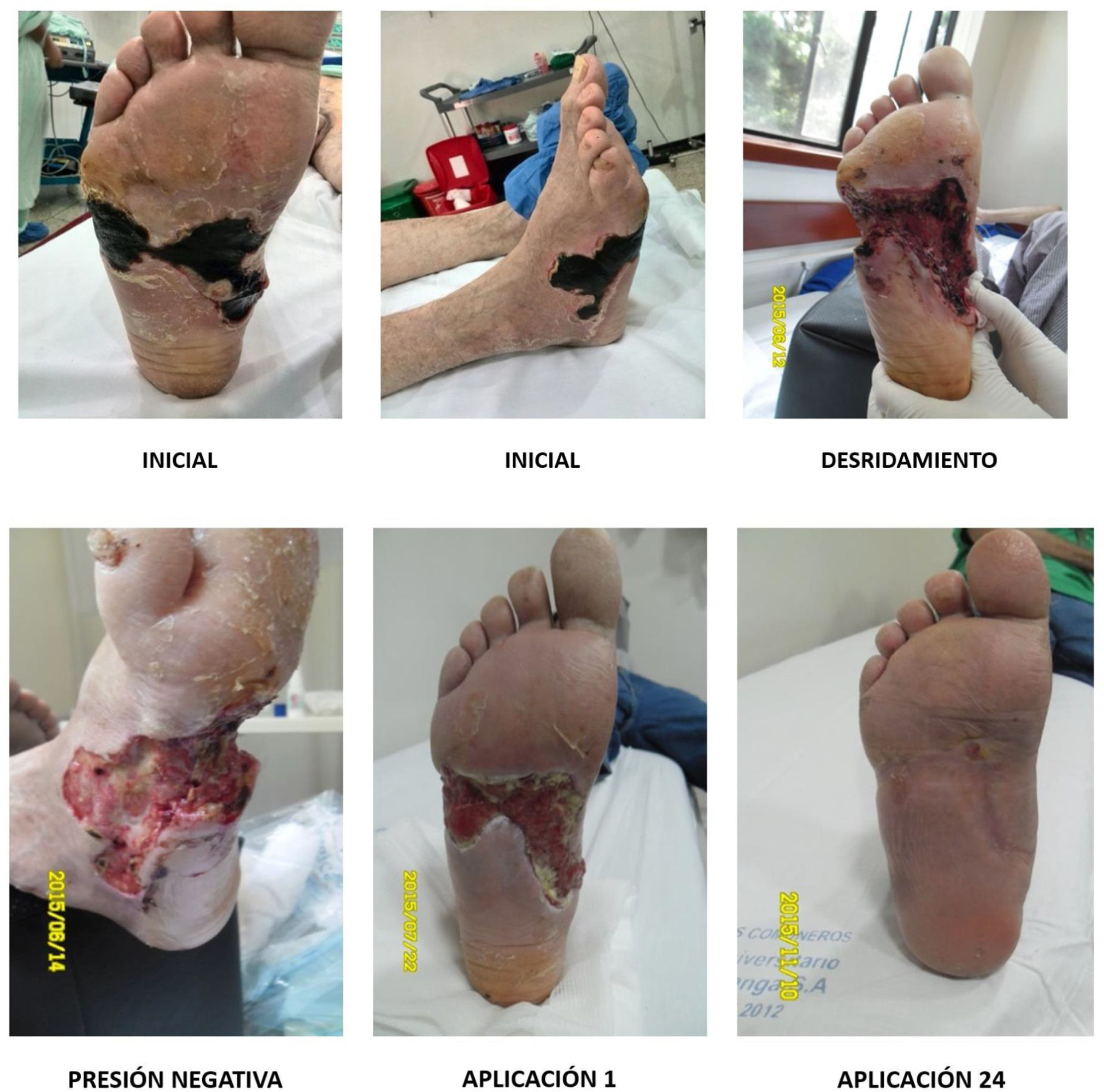
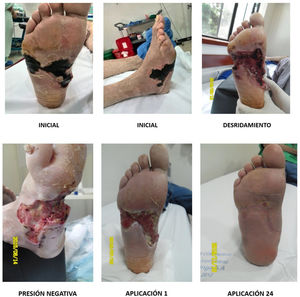
El pie diabético UlceradoManejo de las úlceras de pie diabético: El manejo de las úlceras en pie diabético sin presencia de zonas amplias de necrosis puede realizarse mediante diferentes técnicas de manera ambulatoria. Resumiendo, tenemos diferentes técnicas que pueden ser utilizadas para el control bacteriano local de la úlcera y para la estimulación de la cicatrización. Por norma general hay que explicar que sin control local de la contaminación bacteriana o infección local no habrá ningún tipo de cicatrización, así que las técnicas empleadas para controlar la contaminación o infección local son primordiales para la adecuada cicatrización de la piel y por ende la resolución de la úlcera. Por otro lado, no solo el control de la contaminación o infección local llevará a una adecuada cicatrización de la piel. En ese orden de ideas podemos separar el manejo de una úlcera en dos partes: control de la infección y contaminación local, y estimulación de la cicatrización96.
Control de la infección local en un pie diabético ulcerado: Para realizar el control local de contaminación bacteriana y/o infección de úlcera en un pie diabético, hay que entender primero los mecanismos fisiológicos y fisiopatológicos involucrados en la génesis de de la úlcera: microangiopatía y neuropatía secundaria. Una úlcera diabética no aparecerá si no hay microangiopatía y si la microangiopatía no ha producido una neuropatía secundaria. En presencia de estos dos factores, una vez vulnerada la barrera natural de la piel, irremediablemente habrá una colonización bacteriana local de la úlcera. En otras palabras, como en cualquier herida, después de 6 horas de exposición de los tejidos tegumentarios subyacentes a la piel, la herida deberá considerarse contaminada, y deberá realizarse un cierre por segunda intención. Entendiendo que la úlcera en el pie diabético es una herida contaminada, hipovascular, con un componente neuropático, y que el cierre será por segunda intención, habrá que corregir cada uno de los factores que produjeron la génesis de la úlcera 97 El primero: controlar la diabetes. Si la diabetes no se puede controlar de forma ambulatoria, la úlcera tampoco podrá ser tratada de forma ambulatoria. Si la Diabetes se puede controlar de forma ambulatoria, la úlcera seguramente también podrá ser controlada de forma ambulatoria. El primer factor para mejorar la vascularidad de un pie diabético ulcerado será el control de la enfermedad que es lo que dio origen al problema. Partiendo del principio de que en ausencia de gangrena local o generalizada, no hay una microangiopatía crítica, y que el pie posee angiosomas susceptibles suplir por vecindad a otros angiosomas durante un proceso fisiológico que toma 7-21 días, sabemos que si controlamos localmente la contaminación de la herida después de 21 días comenzaremos a tener elementos de cicatrización clínicamente significativos.
En un pie normal se considera infectada una herida quirúrgica si se mantiene con drenaje seroso después de 21 días, mientras que en el tercio proximal de la pierna y hacia proximal, en un tiempo menor a 14 días se considera una herida infectada en presencia de un drenaje seroso prolongado. A diferencia de otras heridas, las heridas en el pie y en particular en un pie diabético, toman un tiempo exageradamente mayor en cicatrizar, lo cual genera una enorme confusión en la literatura médica respecto a la metodología de la realización de ensayos clínicos con técnicas de estimulación de cicatrización. Por regla general, es mejor siempre desbridar el tejido necrótico antes que colocar estimuladores de cicatrización. Eso no significa el no uso de estimuladores de la cicatrización como factores de crecimiento plaquetarios o factores de crecimiento recombinante. (Ver figs. 9 y 10)
Factor de Crecimiento Epidérmico Recombinante Humano (FCErh): Es un agente coadyuvante en la cicatrización de úlceras complejas, su aplicación es intra y perilesional, controla y estimula la migración celular por medio de la proliferación del fibroblasto, de los queratinocitos y de las células endoteliales vasculares; disminuye el stress oxidativo, promueve la diferenciación y sobrevida celular ante episodios o agresiones metabólicas; su aplicación se hace posterior a un desbridamiento juicioso de los tejidos desvitalizados y un adecuado control de la infección y de la perfusión arterial.
Tiene un perfil de seguridad adecuado, teniendo precaución en pacientes con enfermedad coronaria no compensada, bloqueos tipo III cardiacos no tratados y pacientes en complicaciones agudas de la DM, está contraindicado en pacientes con patologías malignas activas; para su aplicación se requiere de personal profesional en salud, con un entrenamiento en el manejo de los posibles eventos adversos que se puedan presentar como: dolor en el sitio de aplicación, escalofrío, prurito, los cuales pueden ser controlados con terapias de soporte como antipiréticos, analgésicos y antihistamínicos; su uso ha evidenciado una notable disminución en los tiempos de cicatrización en pacientes con úlceras complejas una vez se ha logrado el control de la infección.
El uso de Nepidermina (Epiprot ®) en una dosis de 75μg administrada tres veces por semana, unido a un seguimiento a las recomendaciones del médico tratante, mejora la granulación y disminuye el tiempo de curación generando excelentes resultados en el cierre por segunda intención en úlceras complejas como las del pie diabético.
Se requiere experiencia en el uso de este tipo de medicación local, y se considera puede servir como un coadyuvante en el manejo de las úlceras una vez se ha logrado un adecuado control metabólico y de la infección, y se ha realizado un desbridamiento adecuado de los tejidos desvitalizados (Ver fig. 11).
Antisépticos: Entre los antisépticos locales que pueden utilizarse en ausencia de una proliferación fibroblástica normal debido a bajas tensiones de Oxígeno (O2) local, las opciones son muy escasas. Se debe evitar utilizar elementos yodados, peróxido de Hidrógeno (Agua Oxigenada) y alcohol etílico e isopropílico, que además de matar bacterias, dañan la bicapa lipídica de los fibroblastos reduciendo su población y retardando la cicatrización. Las opciones reales de uso de antisépticos locales incluyen al ácido acético en concentraciones del 4% a 20% en las cuales este actúa como bactericida y bacteriostático por disminución de pH local a valores de 4 (por debajo de 4 las bacterias no sobreviven y por encima de 2,8 los fibroblastos sobreviven) lo que permite a los fibroblasto utilizar esa brecha aniónica local para proliferar cicatrizar en un ambiente libre de bacterias. Cuando los pacientes no tienen una neuropatía pronunciada, no se recomienda su uso porque suele ser muy doloroso. La clorhexidina en preparaciones comerciales es un antiséptico local bactericida altamente eficiente en el control de la infección, pero debe evitarse su uso en soluciones alcoholizadas y jabonosas por el efecto de alcoholes y jabones sobre los fibroblastos, lo cual hace en ocasiones difícil su consecución. El ácido hipocloroso es un bacteriostático y bactericida por degradación intracelular que normalmente es producido por los neutrófilos (intracelularmente) en una reacción inflamatoria convencional de defensa inmunitaria: el neutrófilo utiliza el O2 molecular para producir peróxido de hidrógeno mediante la NADPH oxidasa, el neutrófilo toma gránulos azurófilos extracelulares cargados de mieloperoxidasa y la libera intracelularmente para catalizar la reacción entre peróxido de hidrógeno y cloro intracelular con el fin de producir ácido hipocloroso y degradar el patógeno de manera intracelular. El ácido hipocloroso es supremamente potente en el interior del neutrófilo, pero de manera extracelular produce efectos sobre de degradación mortal sobre la membrana de los fibroblastos y toda célula viva que esté en la cercanía; es difícil conseguirlo en preparaciones comerciales antisépticas y es importante saber que no es lo mismo que el hipoclorito de sodio, que además de tener los efectos del ácido hipocloroso, produce quemaduras químicas locales en donde es aplicado. El amonio cuaternario (Tensoactivo Catiónico), también puede ser utilizado como medio local bactericida de baja potencia, pero produce una importante mortalidad asociada de fibroblastos cicatriciales, por lo cual aunque es muy efectivo para mantener limpia la herida, también lo es para evitar su cicatrización; su principal uso es para desnaturalización de cápsides virales. La Polihexametileno biguanida (PHMB) es un bactericida indicado en el tratamiento de infecciones de heridas agudas y crónicas que actúa sobre microorganismos gram (+), gram (-) y fúngicos. Por su mecanismo de acción no genera resistencia bacteriana; los apósitos que lo contienen en su parte interna evitan la acción antimicrobiana en el lecho de la úlcera, equilibrando la respuesta inflamatoria. Las colagenasas, no tienen ningún efecto bactericida ni bacteriostático, así que no se recomienda su uso para mantener limpia una úlcera diabética. El uso de la colagenasa es únicamente para descuidar el tejido necrótico de la úlcera de una manera rápida, pero no hay disminución de flora bacteriana con su utilización.
El verdadero problema con los antisépticos locales es que se consiguen en el supermercado, y en una cultura como la latinoamericana, el paciente rápidamente confunde la prescripción médica con la adopción de medidas vernáculas adoptadas y adaptadas por la población general (uso de calendula, flor del Sauco, lirio rojo, emplastros de café, emplastros de panela, aplicación local de bicarbonato, sal yodada, sal no yodada, sal santificada, agua del nevado, etc.)98. Entendiendo que el 90% de los médicos latinoamericanos no conocen la farmacodinámica ni la farmacocinética de los jabones antisépticos con los que se lavan las manos a diario, si no se toma el tiempo necesario para que el paciente aprenda a discernir entre una prescripción médica y una medida vernácula, el paciente reemplazará o adaptará la prescripción médica incluso antes de llegar a casa por recomendación del primo, tío, vecino, suegra, o conocido que también tuvo una herida igual en, por ejemplo, “la espalda”.
Los apösitos con Polihexametilbiguanida (PHMB, Vulcosan® PHMB) con acción dentro del apósito; El complejo antimicrobiano PHMB es un apósito estéril listo para usar, impregnado con una solución líquida de complejo antimicrobiano PHMB *. La solución se utiliza para la descontaminación y profilaxis de infecciones contra microorganismos y para la protección preventiva contra patógenos bacterianos y fúngicos en heridas agudas o crónicas. La combinación altamente efectiva de componentes disuelve el biofilm, limpia la herida y crea un ambiente óptimo, favoreciendo la formación de tejido de granulación99.
Antibioticoterapia: El manejo antibiótico en el paciente con pie diabético de manera ambulatoria debe realizarse basado en el conocimiento específico del germen o grupo de gérmenes que están infectando la úlcera diabética mediante la realización de antibiograma. En términos generales, el uso de antibióticos en el paciente con gangrena, debe ser calculado teniendo en cuenta que habrá una alteración de la biodisponibilidad del antibiótico por la presencia de microangiopatía. A la hora de la prescripción se debe considerar la concentraciones inhibitoria mínimas (MIC) en el resultado del antibiograma y de acuerdo con eso se deben ajustar las mezclas de antibióticos y las dosis de las mismas. Si no se puede garantizar la biodisponibilidad del antibiótico por vía enteral y se requiere manejo parenteral, es preferible no manejar de manera ambulatoria al paciente100,101.
Experimentalmente se han utilizado diluciones de antibióticos entregados localmente y de manera semanal de acuerdo con el resultado del antibiograma obtenido de cultivos tomados de manera intraoperatoria (en ambiente estéril de salas de cirugía) directamente de la úlcera mediante el uso de Plasma Rico en Plaquetas (PRP), que ha demostrado inhibición bacteriana eficaz en estudios in vitro al igual que consistencia del PRP como sistema de entrega local en la liberación del antibiótico. Se requieren estudios clínicos completos para determinar la rutinaria aplicación del PRP con diluciones antibióticas en el manejo ambulatorio en este tipo de casos y la definición de las indicaciones precisas de cuándo utilizar el tratamiento de acuerdo con la clasificación de riesgo y severidad de San Elian102,103. (Ver fig. 12) Sin embargo, tanto el PRP como los antibióticos, ambos, han demostrado ser seguros en su aplicación y en algunos casos especiales a pesar de carecer de estudios evidencia I y II se puede justificar su uso de la manera descrita la dilución antibiótica y selección del antibiótico de acuerdo al antibiograma.
a y b: úlcera diabética desbridada quirúrgicamente con exposición articular medial y dorsolateral de la MF del Hallux izquierdo; c y d: evolución de la úlcera después de 4 semanas de aplicación semanal del PRP con la dilución antibiótica y selección del antibiótico de acuerdo al antibiograma; e y f: evolución de la úlcera después de 8 semanas de aplicación local del PRP con con la dilución antibiótica y selección del antibiótico de acuerdo al antibiograma.
Una vez se recibe hospitalariamente un paciente por una úlcera diabética, habitualmente remitidos desde una consulta de atención primaria, de diabetes o que consulte a urgencias la primera evaluación corre a cargo de un médico general, quien de acuerdo a la gravedad del paciente llamara al servicio de ortopedia que se encargará de hacer el manejo con las diferentes especialidades (Medicina interna, Infectología, Cirugía Vascular, Oftalmología de acuerdo a su compromiso, Nutrición, Enfermería/terapia enterostomal, Psicología), que deben llevar a cabo una valoración de la lesión del paciente104. (Ver fig. 13).
PrevenciónSe deben tener en cuenta acciones específicas para el cuidado de los pies en las cuales se deben educar los pacientes desde el personal de enfermería, medicina general y diferentes especialidades, dentro de estas destacamos:
- -
Revisión diaria de pies (buscar heridas, resequedad, infección, lesiones interdigitales), preferiblemente con un espejo para observar la planta o pedir ayuda a otra persona.
- -
Prevenir la piel seca con el uso de cremas humectantes.
- -
Lavado diario de pies con agua tibia previamente probada con la mano para evitar quemaduras.
- -
Secar los pies meticulosamente (regiones interdigitales), nunca dejar los pies húmedos, utilizar talco para evitar la humedad
- -
No se deben utilizar antisépticos potentes (yodo) ni callicidas.
- -
Si aparecen ampollas o infecciones, debe consultarse inmediatamente al médico.
- -
Utilizar zapatos ergonómicos, que permitan mantener la postura natural del pie y que sea a la medida del paciente, teniendo en cuenta la longitud del primero o segundo dedo y de acuerdo al dedo más largo utilizar zapatos que sean un través de dedo mayor y así se evitan en el tiempo las deformidades y los roses.
- -
Utilizar medias de algodón o lana para evitar heridas, o talladura por costuras
- -
No caminar sin zapatos.
- -
Evitar el consumo de tabaco activo o pasivo.
Realizar rutinariamente ejercicios propioceptivos con el objetivo de mantener la prueba de Romberg modificado en un valor> a 11 seg.
(Ver fig. 14)
En ningún caso hay que olvidarse de:
- •
Control de la glucemia.
- •
Control exhaustivo de los factores de riesgo cardiovascular asociados (HTA, dislipemias, tabaco, sobrepeso entre otros). Explicar al paciente lo que debe hacer en casa y se le debe transmitir a la familia o sea socializar.
- •
Valoración por ortopedia/traumatología, cirugía vascular, infectología y nutrición.
- •
Tras recibir el alta de la unidad de pie diabético es preciso seguir la evolución del paciente.
- •
Desde su consulta de atención primaria, su médico referente irá valorando la progresión del pie, la educación del paciente y se dedicará junto con enfermería y terapia enterostomal a las curas pertinentes. Precisamente, uno de los objetivos en atención primaria es el control, seguimiento y fomento de la independencia de la persona en el cuidado de su enfermedad crónica.
- •
En todo momento, se debe intentar un feed-back entre los distintos profesionales. Se debe aclarar que los pacientes diabéticos pueden presentar patologías coronarias sin ninguna sintomatología y esto aumenta valoraciones por cardiología (Angiografía).
- •
Una de las cosas más importantes para favorecer la curación es evitar el apoyo del pie inicialmente. La mayoría de las úlceras aparecen sobre prominencias óseas y están producidas por el apoyo al deambular. Se pueden usar zapatos, sandalias, apósitos, almohadilla, férulas, fieltros adhesivos consiguiendo así una distribución de la presión y disminuir las fuerzas de impactos y cizallamiento (plantillas). En una gran mayoría de las personas con pie diabético que presentan deformidades óseas deben ser programados por consulta externa a tratamientos quirúrgicos por Ortopedia.
Fisioterapia para estimulación neurológica en la extremidad no ulcerada tanto de manera hospitalaria como ambulatoria (la otra extremidad padece la misma enfermedad y 50% de los pacientes presentarán en los siguientes 3 años lesiones en la extremidad contralateral).
NutriciónEn el 2007 la OMS recomendó para los pacientes con diabetes una dieta hipocalórica, siguiendo el control por nutricionista y la reducción de grasa saturada, azúcares y de sodio, así como incrementar el consumo de frutas y verduras para fomentar la pérdida de peso Ver tabla 15.
Tabla 15. Parámetros nutricionales
Suplementación NutricionalLa suplementación con Vitamina B12 es material actual de estudio y controversia como adyuvante en el manejo del pie diabético. Existen diversos reportes de deficiencia de vitamina B12 hasta en un 50% de los pacientes, esta deficiencia per se, está relacionada con lesiones neuropáticas periféricas autonómicas, lo que puede acelerar la neuropatía diabética. Es sabido además, que la metformina, hipoglucemiante oral frecuentemente usado en pacientes con DM, causa una deficiencia de Vitamina B12, aparentemente ligada a disminución de la absorción en el íleo terminal, y que puede aparecer tan solo 4 meses después de iniciado el tratamiento105. En algunos estudios se ha utilizado la suplementación con Vitamina B12 a la par de hipoglucemiantes en pacientes con pobre control de su DM, en estos pacientes se ve una mejoría de los síntomas relacionados con la neuropatia diabetica, aunque no ocurre siempre, se recomienda la suplementación o el uso de la Vitamina B12, idealmente realizando mediciones de niveles en sangre para monitoría.
A este respecto, se realizó un estudio de 2021 por parte de Didangelos y cols 106 en el que se realiza suplementación con Vitamina B12 durante un año, a pacientes con neuropatía pero que presentan al inicio del estudio control adecuado de sus cifras glucémicas, y se comparan valores en neuroconducciones del nervio sural, respuesta a estímulos vibratorios, test de calidad de vida y en escala análoga de dolor, todos estos parámetros mejoraron con respecto a un grupo comparativo que fue manejado de manera paralela con placebo. Y no dolor encuentran que estos valores mejoran con lo encontrado al inicio del estudio, sino que, en los pacientes a los que les fue suministrado placebo presentaron un deterioro progresivo en cada uno de los mismos.
Basados en estos hallazgos en la literatura, en la plausibilidad biológica de los cambios degenerativos neurológicos periféricos que se presentan con la deficiencia de vitamina B12, y el efecto secundario conocido de la metformina acusando déficit de la misma, se recomienda un control periodico de los niveles sanguíneos de vitamina B12 y la suplementación a fin de prevenir o ralentizar la progresión de la neuropatía asociada a DM.
FinanciaciónEstudio financiado con recursos propios de los autores.
Conflicto de InterésLos autores no manifiestan algún conflicto de interés.