Los trastornos mentales son muy prevalentes en la población general; a pesar de ello, solo alrededor de un tercio reconoce que los tiene y accede a los servicios de salud. El objetivo es determinar los potenciales factores asociados con la falta de autorreconocimiento de trastornos y problemas mentales entre la población colombiana.
MétodosEn la Encuesta Nacional de Salud Mental 2015 (ENSM 2015) realizada en Colombia, se recogieron las respuestas de los adultos mayores de 18 años a la pregunta sobre si tenían algún problema o trastorno mental que hayan puntuado positivo en trastornos mentales medidos por el CIDI 3.0 o en problemas mentales detectados por el SRQ-20. Se realizó un análisis bivariable con posibles variables relacionadas y otro multivariable de regresión logística.
ResultadosSe obtuvo una muestra de 10.870 adultos; el 12,25% (1.332) sufría trastornos y el 30,2% (3.282), problemas. Del total de personas con trastornos y problemas, el 7,9% se autorreconoció con ellos. Las variables asociadas con el autorreconocimiento de trastornos o problemas fueron: ser mujer (OR=1,8; IC95%, 1,4-2,3), tener disfunción familiar (OR=1,5; IC95%, 1,2-2,0), haber sufrido un evento traumático (OR=1,8; IC95%, 1,4-2,2), consumir sustancias psicoactivas (OR=0,5; IC95%, 0,4-0,7), no ser pobre (OR=1,9; IC95%, 1,2-3,0) y tener enfermedades crónicas (OR=1,6; IC95%, 1,3-2,1), entre otras variables asociadas.
ConclusionesEl autorreconocimiento de los adultos es de gran relevancia para iniciar el acceso a la atención. Los resultados proveen variables asociadas que permiten planear intervenciones para promover el autorreconocimiento en esta población.
Mental disorders are very prevalent in the general population. Despite this, it is estimated that only about a third of the people affected is able to recognise problems on their own and to access health services. The aim was to determine the factors associated with the lack of self-recognition of mental problems and disorders in the Colombian population.
MethodsThe National Mental Health Survey (ENSM-2015) conducted in Colombia identified adults over 18 years that answered “yes’ to the question ‘Have you had a mental problem or disorder?’, had a positive score in mental disorders measured by the Composite International Diagnostic Interview (CIDI) 3.0, or in mental problems detected by the SRQ-20. A bivariate analysis, as well as a logistic regression, were performed with possible related variables.
ResultsA sample of 10, 870 adults was obtained, of whom 12.25% (1,332) had mental disorders and 30.2% (3282) had mental problems. Of those individuals with disorders and problems, 7.9% recognised themselves as affected. The variables associated with self-recognition of disorders or problems were, among others: being female (OR=1.8; 95%CI, 1.4-2.3), family dysfunction (OR=1.5; 95%CI, 1.2-2.0), to have experienced a traumatic event (OR=1.8; 95%CI, 1.4-2.2), illegal substance consumption (OR=0.5; 95%CI, 0.4-0.7), not being poor (OR=1.9; 95%CI, 1.2-3.0), and having chronic illnesses (OR=1.6; 95%CI, 1.3-2.1).
ConclusionsSelf-recognition is of great relevance to improve access to care by adults. The results provide associated variables that allow planning interventions that can promote the recognition of mental problems or disorders in this population.
Las enfermedades mentales tienen prevalencias en la población adulta que pueden oscilar entre el 5 y el 26% en el último año, sean cuales fueren el país o la región del mundo en que se estudien, y la carga y las consecuencias que tienen estas enfermedades afectan a la calidad de vida de quienes las padecen1. En estudios sobre carga de enfermedad en el mundo, se ha visto que las enfermedades mentales, especialmente los trastornos del espectro depresivo y ansioso, así como las derivadas del consumo de alcohol, se sitúan entre las primeras causas de pérdida de años de vida ajustados por discapacidad (AVAD) en la gran mayoría de los países del mundo2.
A pesar de este impacto, la atención a la salud mental y el acceso a ella tienen una clara brecha respecto a otras enfermedades crónicas no transmisibles, con deficiencias en la disponibilidad y la oferta de recursos que puedan atender las exigencias de dichos trastornos3,4. La identificación de estas deficiencias ha tenido impacto en la formulación y el establecimiento de la atención a la salud mental en los países5–7, pero la implementación de dichas políticas no ha logrado causar un incremento en la atención y el reconocimiento de los pacientes que padecen dichas enfermedades, sino que, por el contrario, persiste un porcentaje de ciudadanos que no acceden a los servicios de salud, lo que conlleva una demora en su atención o que en ocasiones se atiendan prioritariamente los casos de mayor gravedad o con eventos más catastróficos (intento de suicidio, accidente de tránsito, evento de heteroagresión)1,8,9.
En el contexto de las enfermedades mentales, el proceso de acceso a la salud ratifica y demuestra la complejidad de su dinámica, ya que no se reduce exclusivamente a la existencia y la disponibilidad de los recursos, sino que existen otras variables y otros actores (usuarios, profesionales de salud, Estado) que tener en cuenta para lograr que quienes las padecen accedan a la salud mental10,11. En diversos estudios en el mundo12,13, se ha encontrado que el principal obstáculo que refieren los pacientes con enfermedades mentales es lo que se ha agrupado bajo la categoría de barreras actitudinales, que en su gran mayoría son propias de cada individuo y se crean en los contextos sociales, culturales y políticos en los que se desarrolla cada persona, lo que puede afectar al reconocimiento de la enfermedad mental, la toma de conciencia de la necesidad de atención y su posterior acceso a este servicio.
Dichas barreras actitudinales pueden tener relación con diversos factores que hacen parte de la interacción y las dinámicas del proceso de acceso a la salud, por lo que su identificación ha sido un punto de partida para intervenir en ellos y así aumentar la proporción de pacientes que acceden a los servicios de salud mental14. En varios de los estudios se han identificado variables como el deseo de manejar la enfermedad por sí mismo, el conocimiento o la alfabetización en salud mental, los prejuicios o las ideas relacionadas con los procesos de estigmatización y los constructos sociales o culturales; entre estos se encuentra el apoyo en la familia, en la religión u otras conductas, que se han identificado como temas que se agrupan en las llamadas barreras actitudinales, las cuales limitan el reconocimiento de enfermedad mental y su posterior acceso a servicios de salud15-19. Otro factor tiene que ver con el autorreconocimiento del estado de salud, que, además de su relación con las variables citadas, puede vincularse con la toma de conciencia sobre el estado mental y la consecuente necesidad de consultar.
Esta identificación de las principales causas de las barreras actitudinales es necesario hacerla en cada país y territorio, pues pueden variar según constructos o ideas de cada cultura. En lo que respecta a la población colombiana, en la última encuesta de salud mental (ENSM 2015), se indagó por los porcentajes de atención y autorreconocimiento entre los entrevistados mayores de 18 años con algún tipo de problema de salud mental en los últimos 12 meses. En el grupo de adultos jóvenes (18-45 años; n=5.889), el 36,5% tuvo algún problema en el lapso establecido, y de estos solo el 38,5% reconoció el problema y solicitó algún tipo de servicio de salud por esta razón. Al explorar las razones de quienes no habían consultado, se encontró que las más frecuentes eran no considerarlo necesario (47%), descuido de su salud (24%) y no querer hacerlo (16%). En el grupo de adultos mayores de 45 años (n=4.981), los que no buscaron algún tipo de atención en salud mental fueron el 76%, y la razón referida para no consultar o buscar la atención fue el descuido (24%)20.
Partiendo del hecho de una deficiencia y un pobre reconocimiento de los problemas mentales en la población colombiana, y también de la realidad de que para la población adulta las principales razones de no acceder a los servicios de salud son secundarias a causas actitudinales, se plantea un estudio que permita identificar las variables relacionadas con un mayor o menor autorreconocimiento de la enfermedad mental, y en especial indagar acerca de las variables asociadas con la falta de autorreconocimiento de la enfermedad y los problemas mentales, lo que podría indicar nuevas formas de intervención para lograr un mejor acceso de estas personas que, por no reconocerse como enfermas, nunca consultan por dichos motivos.
MétodosLa ENSM 2015 es un estudio de corte transversal y con una muestra representativa del país, en la cual se incluyó a individuos de todos los grupos etarios, y se definió como adultos a los mayores de 18 años. Esta encuesta contó con la recopilación de una gran cantidad de variables sociodemográficas, antecedentes de eventos de violencia, confianza en terceros, presencia de trastornos o problemas de salud mental y consumo de sustancias psicoactivas o de alcohol, mediante diversos instrumentos debidamente validados. Para una mayor profundización acerca de los instrumentos utilizados durante el estudio, pueden consultarse los documentos y artículos relacionados con la ENSM20–22.
En la ENSM se realizaron preguntas explícitas y adaptadas para la población colombiana acerca de si habían sufrido algún problema o enfermedad mental en los últimos 12 meses. Asimismo se confirmó la presencia o la ausencia de problemas o trastornos de salud mental mediante instrumentos validados previamente, como el cuestionario autoaplicable de 20 ítems (SRQ-20), en el caso de problemas de salud mental, y el cuestionario diagnóstico de trastornos mentales Composite International Diagnostic Interview (CIDI) 3.0 (entrevista diagnóstica internacional compuesta asistida por computador) (CIDI-CAPI 3.0)1,22–24.
A partir de esos datos, se investigaron las variables asociadas con el reconocimiento de enfermedad mental en los adultos, entre las que se incluyeron variables sociodemográficas, de percepción de ambiente laboral, de sensación de discriminación, de apoyo de terceros, de consumo de sustancias psicoactivas, socioeconómicas y de disfunción familiar. El autorreconocimiento informado por los participantes se comparó con la presencia de un trastorno mental definido por el CIDI 3.0 y los problemas de salud mental identificados, con el SRQ-20. La evaluación de la pobreza del hogar se calculó con el índice de pobreza multidimensional (IMP).
En primer lugar, como parte del análisis se observó la distribución porcentual de los individuos dentro de las categorías de cada una de las variables nominales y ordinales, y se encontró que algunas de ellas tenían bajas frecuencias. Para obtener mejores resultados en los análisis bivariables y en el modelo logístico propuesto, se realizó una nueva categorización de algunas de las variables. Las variables de naturaleza continua también se categorizaron en grupos de riesgo relevantes clínicamente, y se construyeron las variables cursar una enfermedad crónica, sensación de discriminación, participación en grupos y confianza en terceros, a partir de las respuestas de la ENSM.
Tras la categorización de las variables, se realizaron los modelos bivariables con cada una de las variables citadas respecto a la variable de interés (autorreconocimiento de problema o trastorno mental). De estos modelos bivariables, se seleccionaron las variables con p<0,20 para conformar un modelo multivariable. La selección final de las variables en el modelo de regresión logística multivariable se realizó mediante el método por pasos. En cada uno de los modelos se presenta como medida de asociación el riesgo relativo indirecto, como odds ratio (OR) con su error estándar y su intervalo de confianza del 95% (IC95%). El procesamiento de los datos se realizó usando el programa STATA versión 14.
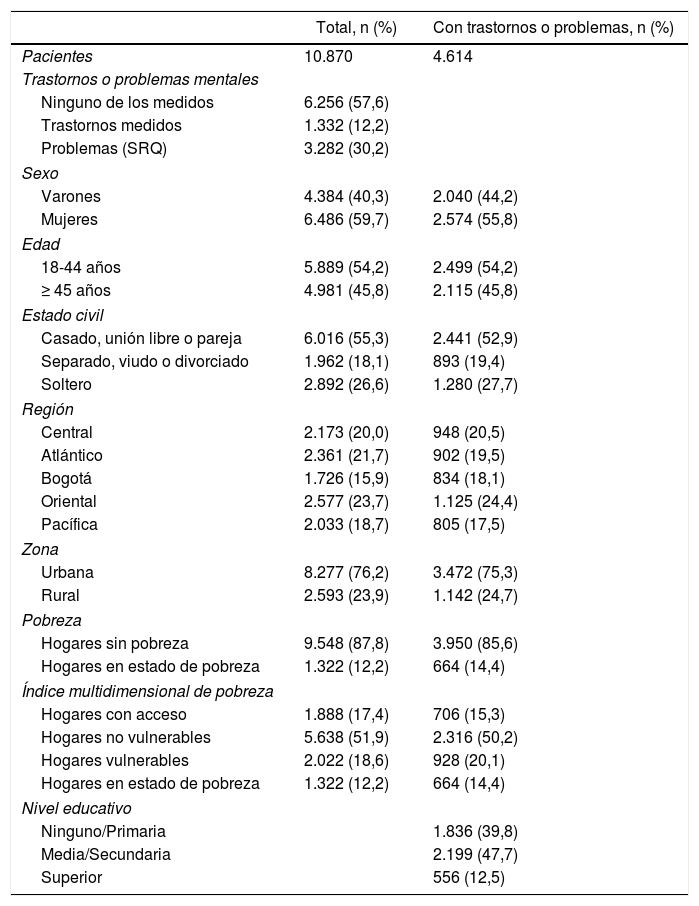
ResultadosA continuación se presentan los datos sociodemográficos de toda la muestra del país y la muestra de personas con algún trastorno mental —trastornos afectivos (depresión y bipolares) o ansiosos (ansiedad generalizada, pánico y fobia social)— abuso o dependencia de alcohol y problemas mentales según el SRQ-20. En la muestra total, 4.614 personas (32,4%) presentaron algún trastorno (de los medidos) o problema mental según el SRQ-20 (tabla 1).
Descripción de la muestra total y de aquellos con trastornos o problemas mentales
| Total, n (%) | Con trastornos o problemas, n (%) | |
|---|---|---|
| Pacientes | 10.870 | 4.614 |
| Trastornos o problemas mentales | ||
| Ninguno de los medidos | 6.256 (57,6) | |
| Trastornos medidos | 1.332 (12,2) | |
| Problemas (SRQ) | 3.282 (30,2) | |
| Sexo | ||
| Varones | 4.384 (40,3) | 2.040 (44,2) |
| Mujeres | 6.486 (59,7) | 2.574 (55,8) |
| Edad | ||
| 18-44 años | 5.889 (54,2) | 2.499 (54,2) |
| ≥ 45 años | 4.981 (45,8) | 2.115 (45,8) |
| Estado civil | ||
| Casado, unión libre o pareja | 6.016 (55,3) | 2.441 (52,9) |
| Separado, viudo o divorciado | 1.962 (18,1) | 893 (19,4) |
| Soltero | 2.892 (26,6) | 1.280 (27,7) |
| Región | ||
| Central | 2.173 (20,0) | 948 (20,5) |
| Atlántico | 2.361 (21,7) | 902 (19,5) |
| Bogotá | 1.726 (15,9) | 834 (18,1) |
| Oriental | 2.577 (23,7) | 1.125 (24,4) |
| Pacífica | 2.033 (18,7) | 805 (17,5) |
| Zona | ||
| Urbana | 8.277 (76,2) | 3.472 (75,3) |
| Rural | 2.593 (23,9) | 1.142 (24,7) |
| Pobreza | ||
| Hogares sin pobreza | 9.548 (87,8) | 3.950 (85,6) |
| Hogares en estado de pobreza | 1.322 (12,2) | 664 (14,4) |
| Índice multidimensional de pobreza | ||
| Hogares con acceso | 1.888 (17,4) | 706 (15,3) |
| Hogares no vulnerables | 5.638 (51,9) | 2.316 (50,2) |
| Hogares vulnerables | 2.022 (18,6) | 928 (20,1) |
| Hogares en estado de pobreza | 1.322 (12,2) | 664 (14,4) |
| Nivel educativo | ||
| Ninguno/Primaria | 1.836 (39,8) | |
| Media/Secundaria | 2.199 (47,7) | |
| Superior | 556 (12,5) | |
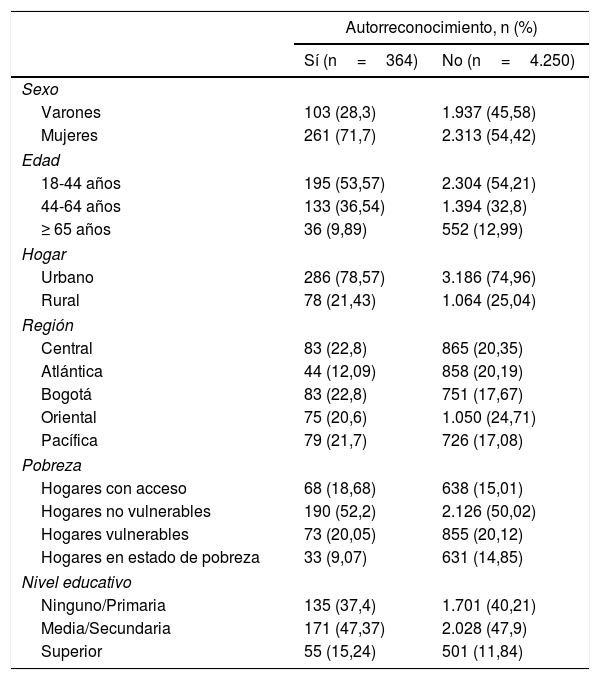
De las personas con algún tipo de trastorno o problema, el 7,9% (n=364) reconoce su dificultad mental, mientras que el 92,3% (n=4.250) no lo reconoce (tabla 2).
Características de las personas que se autorreconocen con trastornos o problemas mentales
| Autorreconocimiento, n (%) | ||
|---|---|---|
| Sí (n=364) | No (n=4.250) | |
| Sexo | ||
| Varones | 103 (28,3) | 1.937 (45,58) |
| Mujeres | 261 (71,7) | 2.313 (54,42) |
| Edad | ||
| 18-44 años | 195 (53,57) | 2.304 (54,21) |
| 44-64 años | 133 (36,54) | 1.394 (32,8) |
| ≥ 65 años | 36 (9,89) | 552 (12,99) |
| Hogar | ||
| Urbano | 286 (78,57) | 3.186 (74,96) |
| Rural | 78 (21,43) | 1.064 (25,04) |
| Región | ||
| Central | 83 (22,8) | 865 (20,35) |
| Atlántica | 44 (12,09) | 858 (20,19) |
| Bogotá | 83 (22,8) | 751 (17,67) |
| Oriental | 75 (20,6) | 1.050 (24,71) |
| Pacífica | 79 (21,7) | 726 (17,08) |
| Pobreza | ||
| Hogares con acceso | 68 (18,68) | 638 (15,01) |
| Hogares no vulnerables | 190 (52,2) | 2.126 (50,02) |
| Hogares vulnerables | 73 (20,05) | 855 (20,12) |
| Hogares en estado de pobreza | 33 (9,07) | 631 (14,85) |
| Nivel educativo | ||
| Ninguno/Primaria | 135 (37,4) | 1.701 (40,21) |
| Media/Secundaria | 171 (47,37) | 2.028 (47,9) |
| Superior | 55 (15,24) | 501 (11,84) |
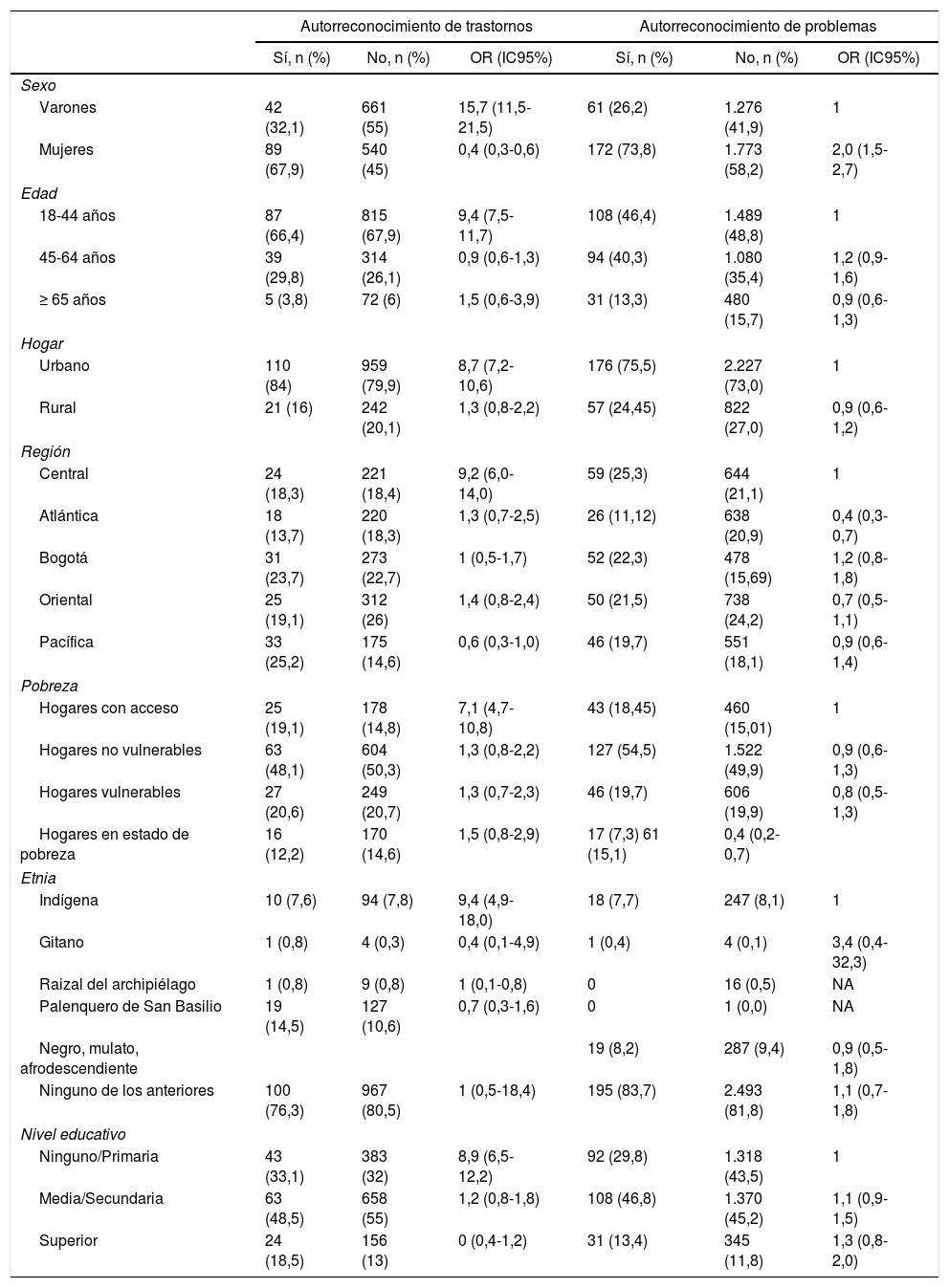
En el análisis bivariable de los trastornos mentales, se observa que las mujeres y los gitanos tienden más a reconocer sus trastornos que las personas de otros grupos (tabla 3). Los problemas en adultos presentan una distribución semejante a la presentada en los trastornos. Entre las mujeres y en los hogares sin pobreza o con mayor estado de pobreza hay mayor autorreconocimiento de problemas. Las otras variables tienen la misma tendencia.
Autorreconocimiento de trastorno mental: análisis bivariable
| Autorreconocimiento de trastornos | Autorreconocimiento de problemas | |||||
|---|---|---|---|---|---|---|
| Sí, n (%) | No, n (%) | OR (IC95%) | Sí, n (%) | No, n (%) | OR (IC95%) | |
| Sexo | ||||||
| Varones | 42 (32,1) | 661 (55) | 15,7 (11,5-21,5) | 61 (26,2) | 1.276 (41,9) | 1 |
| Mujeres | 89 (67,9) | 540 (45) | 0,4 (0,3-0,6) | 172 (73,8) | 1.773 (58,2) | 2,0 (1,5-2,7) |
| Edad | ||||||
| 18-44 años | 87 (66,4) | 815 (67,9) | 9,4 (7,5-11,7) | 108 (46,4) | 1.489 (48,8) | 1 |
| 45-64 años | 39 (29,8) | 314 (26,1) | 0,9 (0,6-1,3) | 94 (40,3) | 1.080 (35,4) | 1,2 (0,9-1,6) |
| ≥ 65 años | 5 (3,8) | 72 (6) | 1,5 (0,6-3,9) | 31 (13,3) | 480 (15,7) | 0,9 (0,6-1,3) |
| Hogar | ||||||
| Urbano | 110 (84) | 959 (79,9) | 8,7 (7,2-10,6) | 176 (75,5) | 2.227 (73,0) | 1 |
| Rural | 21 (16) | 242 (20,1) | 1,3 (0,8-2,2) | 57 (24,45) | 822 (27,0) | 0,9 (0,6-1,2) |
| Región | ||||||
| Central | 24 (18,3) | 221 (18,4) | 9,2 (6,0-14,0) | 59 (25,3) | 644 (21,1) | 1 |
| Atlántica | 18 (13,7) | 220 (18,3) | 1,3 (0,7-2,5) | 26 (11,12) | 638 (20,9) | 0,4 (0,3-0,7) |
| Bogotá | 31 (23,7) | 273 (22,7) | 1 (0,5-1,7) | 52 (22,3) | 478 (15,69) | 1,2 (0,8-1,8) |
| Oriental | 25 (19,1) | 312 (26) | 1,4 (0,8-2,4) | 50 (21,5) | 738 (24,2) | 0,7 (0,5-1,1) |
| Pacífica | 33 (25,2) | 175 (14,6) | 0,6 (0,3-1,0) | 46 (19,7) | 551 (18,1) | 0,9 (0,6-1,4) |
| Pobreza | ||||||
| Hogares con acceso | 25 (19,1) | 178 (14,8) | 7,1 (4,7-10,8) | 43 (18,45) | 460 (15,01) | 1 |
| Hogares no vulnerables | 63 (48,1) | 604 (50,3) | 1,3 (0,8-2,2) | 127 (54,5) | 1.522 (49,9) | 0,9 (0,6-1,3) |
| Hogares vulnerables | 27 (20,6) | 249 (20,7) | 1,3 (0,7-2,3) | 46 (19,7) | 606 (19,9) | 0,8 (0,5-1,3) |
| Hogares en estado de pobreza | 16 (12,2) | 170 (14,6) | 1,5 (0,8-2,9) | 17 (7,3) 61 (15,1) | 0,4 (0,2-0,7) | |
| Etnia | ||||||
| Indígena | 10 (7,6) | 94 (7,8) | 9,4 (4,9-18,0) | 18 (7,7) | 247 (8,1) | 1 |
| Gitano | 1 (0,8) | 4 (0,3) | 0,4 (0,1-4,9) | 1 (0,4) | 4 (0,1) | 3,4 (0,4-32,3) |
| Raizal del archipiélago | 1 (0,8) | 9 (0,8) | 1 (0,1-0,8) | 0 | 16 (0,5) | NA |
| Palenquero de San Basilio | 19 (14,5) | 127 (10,6) | 0,7 (0,3-1,6) | 0 | 1 (0,0) | NA |
| Negro, mulato, afrodescendiente | 19 (8,2) | 287 (9,4) | 0,9 (0,5-1,8) | |||
| Ninguno de los anteriores | 100 (76,3) | 967 (80,5) | 1 (0,5-18,4) | 195 (83,7) | 2.493 (81,8) | 1,1 (0,7-1,8) |
| Nivel educativo | ||||||
| Ninguno/Primaria | 43 (33,1) | 383 (32) | 8,9 (6,5-12,2) | 92 (29,8) | 1.318 (43,5) | 1 |
| Media/Secundaria | 63 (48,5) | 658 (55) | 1,2 (0,8-1,8) | 108 (46,8) | 1.370 (45,2) | 1,1 (0,9-1,5) |
| Superior | 24 (18,5) | 156 (13) | 0 (0,4-1,2) | 31 (13,4) | 345 (11,8) | 1,3 (0,8-2,0) |
El análisis multivariable (tabla 4) muestra que ser mujer es un factor para que una persona con trastorno se reconozca, comparado con ser varón, tras controlar por otras variables (OR=2,27). Haber sufrido un evento traumático se asocia con el autorreconocimiento, comparado con no haberlo sufrido (OR=2,0). Haberse sentido discriminado o rechazado es un factor asociado con reconocimiento del trastorno que se presenta. Tener problemas familiares aumenta el autorreconocimiento, así como tener mayor apoyo emocional. El consumo de sustancias diferentes del alcohol y no consumir sustancias aumentan el autorreconocimiento respecto al consumo de alcohol tras controlar por otras variables.
Modelo de regresión ajustado para variables asociadas con el autorreconocimiento de trastornos mentales
| Variable | ORa (IC95%) |
|---|---|
| Sexo | |
| Mujeres | 2,3 (1,5-3,5) |
| Varones | 1,0 |
| Eventos traumáticos | |
| No | 1,0 |
| Sí | 2,0 (1,3-3,0) |
| Alguna vez se ha sentido discriminado o rechazado | |
| No | 1,0 |
| Sí | 2,2 (1,45-3,2) |
| Apoyo emocional | |
| Alto | 1,9 (1,1-3,1) |
| Medio | 1,0 (0,6-1,8) |
| Bajo | 1,0 |
| Consumo de sustancias | |
| Alguna sustancia | 2,1 (1,31-3,51) |
| Alcohol | 1 |
| Ninguna sustancia | 2,5 (1,56-3,96) |
| Disfunción familiar | |
| No | 1 |
| Sí | 1,8 (1,20-2,70) |
IC95%: intervalo de confianza del 95%; ORa: odds ratio ajustada.
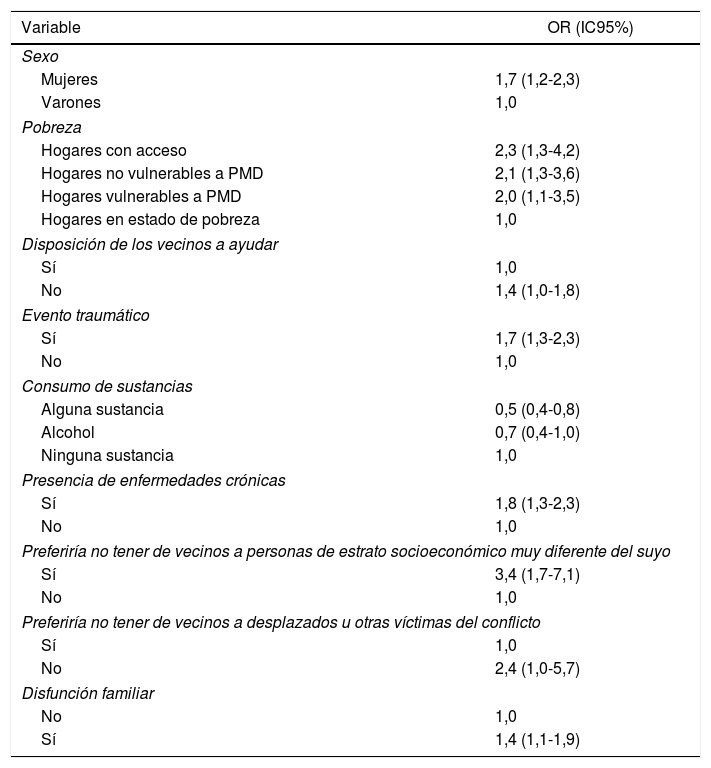
La tabla 5 muestra las variables asociadas con el autorreconocimiento de los problemas mentales. Al igual que en el modelo bivariable, la única variable sociodemográfica asociada con el autorreconocimiento de los problemas fue ser mujer (OR=1,7). Además, en este modelo se observa que provenir de un hogar sin pobreza (medida por el índice multidimensional de pobreza) conlleva mayor autorreconocimiento, comparado con los hogares con menos acceso (OR=2,3); no tener vecinos dispuestos a ayudar y haber vivido eventos traumáticos se asociaron con mayor autorreconocimiento. Consumir sustancias diferentes del alcohol disminuye el autorreconocimiento de problemas, pero cursar con enfermedades crónicas aumenta el autorreconocimiento, entre otras variables (tabla 5).
Modelo de regresión ajustado para variables asociadas con el autorreconocimiento de problemas mentales
| Variable | OR (IC95%) |
|---|---|
| Sexo | |
| Mujeres | 1,7 (1,2-2,3) |
| Varones | 1,0 |
| Pobreza | |
| Hogares con acceso | 2,3 (1,3-4,2) |
| Hogares no vulnerables a PMD | 2,1 (1,3-3,6) |
| Hogares vulnerables a PMD | 2,0 (1,1-3,5) |
| Hogares en estado de pobreza | 1,0 |
| Disposición de los vecinos a ayudar | |
| Sí | 1,0 |
| No | 1,4 (1,0-1,8) |
| Evento traumático | |
| Sí | 1,7 (1,3-2,3) |
| No | 1,0 |
| Consumo de sustancias | |
| Alguna sustancia | 0,5 (0,4-0,8) |
| Alcohol | 0,7 (0,4-1,0) |
| Ninguna sustancia | 1,0 |
| Presencia de enfermedades crónicas | |
| Sí | 1,8 (1,3-2,3) |
| No | 1,0 |
| Preferiría no tener de vecinos a personas de estrato socioeconómico muy diferente del suyo | |
| Sí | 3,4 (1,7-7,1) |
| No | 1,0 |
| Preferiría no tener de vecinos a desplazados u otras víctimas del conflicto | |
| Sí | 1,0 |
| No | 2,4 (1,0-5,7) |
| Disfunción familiar | |
| No | 1,0 |
| Sí | 1,4 (1,1-1,9) |
IC95%: intervalo de confianza del 95%; OR: odds ratio ajustada; PMD: pobreza multidimensional.
En este último modelo se combinan los problemas y los trastornos, y con ello se realiza un modelo de regresión en el cual se evidencia un mayor autorreconocimiento entre las mujeres, las personas de 18 a 44 años, las que provienen de hogares con mayores recursos, las que sufren disfunción familiar, las que han sido discriminadas, las que no consumen sustancias, las que han vivido eventos traumáticos y las que no tienen enfermedades crónicas (tabla 6).
Modelo de regresión multivariable de autorreconocimiento de trastornos o problemas (combinado) en adultos
| Variable | ORa (IC95%) |
|---|---|
| Sexo | |
| Mujeres | 1,8 (1,4-2,3) |
| Varones | 1 |
| Edad | |
| 18-44 años | 1,6 (1,1-2,4) |
| 45-64 años | 1,5 (1,0-2,3) |
| ≥ 65 años | 1 |
| Pobreza | |
| Hogares con acceso | 1,9 (1,2-3,0) |
| Hogares no vulnerables a PMD | 1,7 (1,1-2,4) |
| Hogares vulnerables a PMD | 1,6 (1,0-2,4) |
| Hogares en estado de pobreza | 1 |
| Disfunción familiar | |
| No | 1 |
| Sí | 1,5 (1,2-2,0) |
| Alguna vez se ha sentido discriminado o rechazado | |
| No | 1 |
| Sí | 2,1 (1,7-2,6) |
| Evento traumático | |
| Sí | 1,8 (1,4-2,2) |
| No | 1 |
| Consumo sustancias | |
| Alguna sustancia | 0,5 (0,4-0,7) |
| Alcohol | 0,7 (0,5-1,0) |
| Ninguna sustancia | 1 |
| Presencia de enfermedades crónicas | |
| Sí | 1,6 (1,3-2,1) |
| No | 1 |
IC95%: intervalo de confianza del 95%; ORa: odds ratio ajustada; PMD: pobreza multidimensional.
La ENSM 2015 en Colombia permitió establecer e identificar la prevalencia de problemas y enfermedad mentales, así como variables que estuvieran asociadas con el reconocimiento de los propios usuarios o encuestados. Entre las principales variables asociadas con un mayor autorreconocimiento, tanto de problemas como de enfermedades mentales, se halló el sexo femenino, algo similar a lo encontrado en diversos estudios25,26, lo que podría explicarse por diversos factores. Entre estos se encuentra la mayor prevalencia de enfermedades mentales en las mujeres que en los varones, lo cual pude llevar a que estas consulten más frecuentemente, y razones culturales, como que la mujer sería más frágil o más sensible a lo psíquico, y podría consultar por psicopatología sin ser juzgada o considerada débil, como puede ocurrir en el caso del hombre1,27.
Al revisar características relacionadas con los hogares, la ubicación en zona rural habitualmente se asocia con un menor autorreconocimiento de trastornos mentales, lo cual puede explicarse por las dificultades y la escasez de recursos relacionados con educación sobre salud mental, así como factores culturales propios de cada región28,29. Este menor autorreconocimiento en zonas rurales se ha documentado repetidamente en varios países, como Australia30 y Brasil31, donde se evidencian diferencias en el autorreconocimiento y un menor uso de los servicios y los tratamientos de enfermedades mentales. Dicho hallazgo, descrito en otros países, no se encontró en Colombia, lo cual podría explicarse por una mayor influencia de lo urbano sobre lo rural o una mayor educación en salud en esta área de nuestro país. Sin embargo, requiere más estudios.
Encontrarse en buena situación económica tuvo algún tipo de asociación con el autorreconocimiento de trastornos mentales; los hogares con mayores ingresos y con alguna vulnerabilidad según el IMP tenían una mayor asociación con el autorreconocimiento de problemas. Este hallazgo es congruente con que la pobreza puede tener un impacto en la aparición y el reconocimiento de enfermedades mentales32,33; sin embargo, ello varía entre estudios y según el tipo de instrumento utilizado para medir la pobreza, por lo que en ocasiones se replantea si se debe evaluar la pobreza como un todo o desagregarla por los elementos que la componen, como el estado de la vivienda y el estado ocupacional34. Por otra parte, se mantiene la asociación entre alguna vulnerabilidad por el IMP con el autorreconocimiento de los problemas mentales, y se puede proponer que, durante la fase más incipiente de los trastornos, se tiende a aceptar más la necesidad de acceder a servicios de salud mental o a tomar conciencia de la situación en estratos con alguna vulnerabilidad, en los que es posible que se haya realizado recientemente una mayor educación en salud mental.
Sentirse discriminado por cualquier razón es un factor asociado con un mayor autorreconocimiento de problemas y de problemas y trastornos, lo que podría explicarse debido a que la segregación o el rechazo llevan a un funcionamiento mental que está más alerta a los posibles problemas, lo que teóricamente podría asociarse con un mayor reconocimiento de algún tipo de psicopatología. En este sentido, algunos grupos que pueden sufrir mayor discriminación, como los migrantes, se autorreconocen con mayor frecuencia; como se demostró en el estudio de Caplan en inmigrantes latinos, reconocían su propio trastorno depresivo y presentaban a la vez las puntuaciones más altas en el instrumento utilizado para determinar el estigma percibido35.
Padecer enfermedades crónicas también presentó asociación con un mayor autorreconocimiento de problemas mentales, lo que concuerda con otros hallazgos en el mundo de que la presencia de enfermedades crónicas favorece un mayor autorreconocimiento y, por ende, mayor acceso a los servicios de salud8,33,36. En nuestra sociedad puede darse un mayor reconocimiento de otras enfermedades somáticas a expensas de lo mental, que posiblemente esté menos estigmatizado que lo orgánico. De modo similar a lo que ocurría con el proceso de discriminación, se sabe que padecer alguna enfermedad crónica puede asociarse con una mayor carga o estrés, que puede evidenciarse como un proceso de enfermedad mental que se acepta mejor, por motivarse en una enfermedad somática. Por otra parte, puede existir un sesgo, ya que quienes padecen enfermedades crónicas tienen más exposición y contacto con los servicios de salud4, y en estos se privilegian ordinariamente las enfermedades somáticas y de la mente, y hay mayor sensibilidad al hecho de consultar y de asociar problemas físicos con otras dolencias físicas.
Haber vivido cualquier evento traumático también se asoció con un mayor autorreconocimiento de problemas y trastornos mentales, ya que estos eventos causan en algunos casos dolencias físicas y mentales37,38.
Contar con algún grado de apoyo emocional se asoció con un mayor autorreconocimiento, lo que podría explicarse porque el apoyo de terceros permite al individuo tener una vía para canalizar la carga y los síntomas psicológicos, y minimizar de una manera subjetiva la carga y el estrés con que lidia8,25,33.
La mayor disfunción familiar se asocia con mayor autorreconocimiento a medida que la gravedad de la disfunción familiar aumenta, como se ha encontrado en estudios realizados en España39 y Ecuador40, en los que se hallaron mayores reconocimientos y prevalencia de trastornos mentales en las familias con mayor disfunción. Posiblemente esto sea secundario a que, en las familias con disfunción y conflictos internos, faltan el apoyo y el acompañamiento que se presentan en otro tipo de familias; es decir, por proximidad, este sería el primer grupo al que el individuo se acercaría para adaptarse y superar las dificultades o problemas en que se encuentre.
Uno de los factores con mayor asociación con el autorreconocimiento de problemas y trastornos mentales en el análisis bruto es la percepción del individuo de su propia salud mental; así, cuanto peor es la percepción o la sensación de una mala salud mental, mayor es la asociación con el proceso de autorreconocimiento. Esto concuerda con lo informado por diversos estudios llevados a cabo en Europa8, Estados Unidos35,41 y Canadá33, y cuya explicación radica principalmente en que si el individuo tiene una sensación de mala salud mental, es porque ya presenta síntomas asociados con psicopatología, como síntomas ansiosos o depresivos, que alteran su percepción de la propia salud mental y permiten el autorreconocimiento de dichos problemas o trastornos.
Por otra parte, el abuso del alcohol se asoció con menos autorreconocimiento, lo que puede relacionarse con la actitud de negación en que muchas veces se encuentra este tipo de personas consumidoras de sustancias ilegales o alcohol.
Una de las más grandes fortalezas del estudio es contar con una muestra representativa de la población colombiana, lo que permite la extrapolación de sus hallazgos a los adultos del país. Además, haber explorado la asociación de diversos factores vinculados con el proceso de autorreconocimiento permite dilucidar o establecer factores que pueden mejorar o disminuir el autorreconocimiento de problemas o trastornos mentales en la población colombiana. El uso de instrumentos validados como el CIDI y el SRQ-20 permite la adecuada identificación, y con ello la confirmación de que el autorreconocimiento de psicopatología en los individuos sea válido y real.
Entre sus debilidades se encuentra, en primera instancia, el tipo de diseño del estudio, dado que, por sus características, no es posible establecer relaciones de causalidad, y por ello solo se pueden proponer posibles asociaciones con los factores o las variables exploradas. Otra debilidad del estudio es el sesgo de memoria para las preguntas relacionadas con haber tenido problemas de salud mental en el último año. Esta medición, a pesar de sus dificultades, se sigue utilizando en psiquiatría y salud mental, y es la mejor aproximación a la prevalencia de las enfermedades. También se puede presentar un sesgo de deseabilidad social, ya que en este tipo de encuestas los entrevistados pueden dar respuestas para aparentar o disminuir la imagen negativa que puedan tener algunas variables; por ejemplo, decir que sí se siente el apoyo de la familia o de los vecinos porque es lo esperado socialmente, aunque en realidad no cuente con ellos. Sin embargo, se procuró disminuir este tipo de sesgos al entrenar a los encuestadores en neutralidad, confianza y capacidad de escucha en las entrevistas.
Para terminar, este estudio, además de abrir un área de investigación en nuestro país, provee datos que alimentan el conocimiento en y desde Latinoamérica, y abre nuevas opciones al concepto de autorreconocimiento, que van un poco más allá de lo habitual, al seleccionar a las personas con problemas y trastornos aún no detectados, o que al menos declaran no tener conciencia de ellos. Esto, a la vez, provee claves para visualizar la importancia de los factores psicosociales no solo respecto a la influencia de lo social en lo psíquico, sino de lo psíquico como motor de lo social, por medio de la detección de los problemas y trastornos que inician un proceso de acceso a salud.
ConclusionesEl proceso de autorreconocimiento de los problemas y las enfermedades mentales hace parte fundamental —casi podría ser el primer paso— del proceso para acceder a los servicios de salud mental, en cualquier población y en el caso particular de la población adulta de Colombia, por lo cual el establecimiento de factores o variables asociadas con él es necesario, con el objetivo de diseñar o establecer medidas de intervención o políticas en salud sobre dichas variables, para controlarlas o promoverlas. Esto busca aumentar el autorreconocimiento de dichas enfermedades en los adultos de Colombia y con ello, posiblemente, el acceso al cuidado y la atención.
Conflicto de interesesNinguno.
Al Ministerio de Salud y Protección Social de Colombia por el préstamo de la Base de Datos del Estudio Nacional de Salud Mental 2015.