La pobreza se ha relacionado en algunos estudios con peores desenlaces en problemas y trastornos mentales. Se lo considera un círculo en el cual la pobreza favorece la aparición de la enfermedad mental y esta a su vez conduce a mayor pobreza. En Colombia no existen estudios al respecto.
ObjetivoDescribir la asociación en Colombia entre problemas y trastornos mentales y la condición de pobreza según el Índice de Pobreza Multidimensional (IPM).
Material y métodosEmpleando la muestra de la Encuesta Nacional de Salud Mental 2015, ponderada por los factores de expansión para la población, mediante entrevistas semiestructuradas se emplearon los instrumentos SRQ-20, AUDIT C y A, PCL-modificado, APGAR familiar y CIDI-CAPI, para establecer la prevalencia de problemas y trastornos mentales, clasificando entre pobres y no pobres según el IPM.
ResultadosSe entrevistó en total a 13.200 hogares, el 13,5% de ellos en condición de pobreza; en estos, el 6,2% de la población adolescente reportó algún trastorno a lo largo de la vida y el 4,6% en los últimos 12 meses; en contraste, en el mismo grupo de edad, pero no en condición de pobreza, las tasas fueron del 7,2 y el 3,3% respectivamente. En adultos en pobreza, la prevalencia de trastornos a lo largo de la vida fue del 9,2 y el 4,3% en el último año; los no pobres mostraron prevalencias del 9,1 y el 3,9 respectivamente.
ConclusionesExiste una relación entre no acceder de manera suficiente a la canasta de bienes básica y la presencia de afecciones mentales en la población colombiana; no obstante, no parece que haya asociación entre la exacerbación de la pobreza y un mayor deterioro de la salud mental.
Poverty has been associated in some studies with poorer outcomes in mental problems and disorders. A circular relationship has been considered in which poverty fosters the appearance of mental illness and this facilitates greater poverty. There are no studies in Colombia on this subject.
ObjectiveTo describe the association between mental problems and disorders and poverty according to the Multidimensional Poverty Index (MPI) in Colombia.
Material and methodsUsing the 2015 National Mental Health Survey, adjusted with the expansion factors for the population. The prevalences of mental problems and disorders obtained through semi-structured interviews employing the instruments SRQ-20, AUDIT C and A, modified PCL, familiar APGAR and CIDI CAPI. The poverty status was determined by the MPI.
ResultsA total of 13,200 households were interviewed, of which 13.5% were classified as in a poverty condition, 6.3% of the adolescents of poor households reported a life-time prevalence of any mental disorder, and 4.6% in the last 12 months. On the other hand, the prevalences for the same age group not in a poverty condition were 7.2% and 3.3%, respectively. For adults in poverty, the prevalence of life-time mental disorders were 9.2%, with 4.3% in the last year, while those not considered poor showed prevalences of 9.1% and 3.9% for the same time periods.
ConclusionsFor the population of Colombia, there is a relationship between not being able to access the basic basket of goods and the presence of mental diseases, although there does not seems to be an association between an increase in poverty and the deterioration of mental health.
No existe una única definición de pobreza; en general, se refiere a la carencia o falta de acceso al conjunto básico de bienes y servicios en un nivel que se considera inaceptable, y la pobreza extrema es la situación en que las carencias significan un detrimento excesivo del bienestar o amenazan la vida.
Debido a que evitar la enfermedad tal vez sea la necesidad primaria del ser humano, la relación entre pobreza y salud se manifiesta desde la definición de la canasta de bienes y servicios que se considera básica, y en la literatura científica hay evidencia que da cuenta del círculo de retroalimentación entre las dos, mediante el cual la pobreza favorece la aparición de la enfermedad y las precarias condiciones de salud pueden convertirse en una barrera para acceder a la canasta básica.
En razón de ello, la OMS incluyó entre los objetivos del milenio proyectos que pueden mitigar o controlar factores asociados al incremento de la pobreza, como la falta de educación, la falta de acceso a salud y las desigualdades de género1.
El concepto de salud en sus comienzos ignoraba el componente del adecuado funcionamiento mental de la población, pero actualmente se conoce que para un completo bienestar el individuo debe contar con salud tanto física como mental, entendiendo por esta no únicamente la ausencia de trastornos mentales, sino también la capacidad de resiliencia de los individuos para hacer frente a las eventualidades de la vida cotidiana, lo que le permite la toma consciente de decisiones para contribuir a la sociedad desde distintas dimensiones2,3.
Desde la década de los ochenta se ha explorado la relación entre pobreza y salud mental. Entre los primeros autores se encuentra el grupo liderado por el Dr. Saraceno, que propuso la existencia de un ciclo bidireccional en el que se dificulta establecer la relación de causalidad inicial entre el incremento de la pobreza y el deterioro de la salud mental4.
De acuerdo con Saraceno, la pobreza puede deteriorar salud mental por el aumento del estrés que genera la exclusión social, el escaso acceso a servicios de salud, la disminución del capital social y el incremento de la violencia. Por su parte, la enfermedad mental puede ser un factor que incremente el tamaño o la profundidad de la pobreza debido al mayor gasto en salud, la pérdida de productividad, la estigmatización de los pacientes y la posible pérdida del empleo5.
Otra posible explicación de por qué la enfermedad mental puede precipitar que una persona se encuentre en situación de pobreza es la discapacidad que genera, lo que limita la capacidad productiva del individuo. En el estudio de carga de enfermedad global del año 2010, se encontró que las enfermedades mentales, incluido el abuso de sustancias, representaron el 7% de todos los años de vida ajustados por discapacidad (AVAD) perdidos, que incluyen los años perdidos por muerte prematura, y el 23% si solo se toman los años vividos con discapacidad6.
Con el fin de establecer la relación entre la condición de pobreza y la prevalencia de enfermedad mental, países como Canadá han financiado estudios que emplean datos provenientes de encuestas nacionales. En el caso canadiense, Caron et al7 emplearon la base de la encuesta nacional de salud comunitaria, salud mental y bienestar para explorar la relación entre la presencia de enfermedades y los niveles de ingresos de los entrevistados, y encontraron mayor relación con el trastorno depresivo mayor, la fobia social y el abuso de sustancias.
Colombia ha realizado avances en la medición de la pobreza al emplear, además de la línea de ingresos, el Índice de Pobreza Multidimensional (IPM), con el que se busca evaluar mejor el acceso a los bienes y servicios básicos. En materia de salud mental, en 1993 se realizó el primer Estudio Nacional de Salud Mental (ENSM), con actualizaciones en 1997 y 2003, con el propósito de estimar la prevalencia de los problemas y enfermedades mentales, y se exploran las relaciones con las variables demográficas. Sin embargo, no existen estudios que evalúen la interconexión entre la condición de pobreza y la salud mental.
En 2015 la Universidad Javeriana fue la encargada de conducir el ENSM e incluyó, dentro del conjunto de preguntas de la encuesta, la consulta de las variables necesarias para calcular el IPM con el fin de explorar la relación entre el acceso a mercados y la condición de salud mental de los colombianos. El presente artículo muestra los resultados del análisis exploratorio entre la pobreza y la presencia de enfermedad mental en la población colombiana mayor de 12 años.
Material y métodosEs un estudio observacional de corte transversal y ámbito nacional, que tuvo como base una submuestra de la muestra maestra de estudios poblacionales para salud del Ministerio de Salud y Protección Social, con la posterior ponderación de los resultados con los factores de expansión de la población. La población de referencia son personas de 7 o más años no institucionalizadas; la muestra fue de tipo probabilístico, estratificada por sexo, edad (7-11, 12-17, 18-44 y ≥ 45 años) y las regiones del país (Atlántica, Oriental, Central, Pacífica y Bogotá); con una representatividad según los grupos de estratificación, estos están ponderados y son representativos de la población colombiana. La descripción detallada de la metodología se explica en el protocolo del estudio, que se puede revisar en la página web del Ministerio de Salud y Protección Social
Para el diagnóstico de problemas y enfermedades mentales en adultos y adolescentes, se emplearon el cuestionario autoaplicado (SRQ-20), la entrevista diagnóstica internacional compuesta (CIDI) en su versión computarizada8 y el cuestionario AUDIT9. Entre las enfermedades mentales se incluyeron: depresión, suicidio, trastorno afectivo bipolar, trastorno de ansiedad generalizada, trastorno de pánico y fobia social. En el caso de la población infantil, se empleó el Diagnostic Interview Schedule for Children (DISC)10, que incluye enfermedades mentales de la población infantil como trastornos del afecto, de ansiedad y de la conducta. Además se utilizó la herramienta APGAR familiar11, cuyo objetivo es evaluar el nivel de disfunción familiar percibido por el individuo.
Para determinar la condición de pobreza se empleó el IPM, que reúne las dimensiones de salud, educación, condiciones de la niñez y la juventud, servicios públicos domiciliarios, trabajo y condiciones de la vivienda, lo que permite una mejor aproximación que usando la línea de ingresos12, y por esta razón lo utiliza el Departamento Nacional de Estadística DANE13, cuya encuesta fue incorporada al ENSM.
El IPM toma valores entre 0 y 1, incrementándose conforme lo hacen las limitaciones, por lo que 1 correspondería a no haber accedido, en un nivel aceptable, a ninguno de los bienes y servicios considerados básicos y 0, a reportar acceso suficiente a la canasta básica. Dentro del cálculo, cada una de las cinco dimensiones puede sumar 0,2 y este valor se divide equitativamente entre el número de preguntas de la dimensión.
Pese a que la metodología de cálculo es estándar, no existen lineamientos sobre cuál debe ser el punto de corte del IPM para considerar pobre al individuo. En el caso colombiano, el DANE emplea 0,33 como el valor límite a partil del cual se establece que la persona no cuenta con las condiciones aceptables de bienestar y, por lo tanto, se clasifica en la condición de pobreza14.
Además, con el objetivo de evaluar si existe un gradiente entre pobreza y salud mental, la muestra se dividio en cuatro grupos. El primero, denominado «con acceso» y compuesto por quienes arrojaron 0 en el IPM, es decir, los individuos que no tuvieron ningún problema de acceso en las dimensiones evaluadas a un nivel aceptable; el segundo, de individuos con IPM > 0 y ≤ 0,2115, se llamó «no vulnerable» por cuanto presentó algunas limitaciones pero no se encuentra cercano a caer en situación de pobreza; el tercero, identificado como «vulnerable» por su cercanía al umbral de pobreza multidimensional, se conformó con aquellos con IPM > 0,21 y < 0,33; y finalmente, el grupo de quienes se encuentran en situación de pobreza.
Los resultados del IPM fueron contrastados con los referentes a la presencia de problemas o enfermedades mentales para explorar si existe evidencia de asociación.
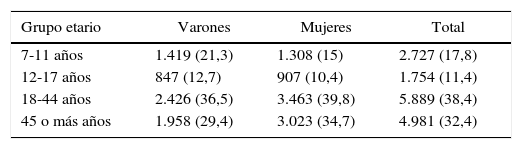
ResultadosLa ENSM se aplicó a 13.200 hogares, el 77,3% de ellos en zona urbana. La partición por sexo fue equilibrada, con el 51,7% de mujeres, y en la distribución por grupos etarios la mayor proporción se encontró entre los 18 y los 44 años, seguidos de los mayores de 45 (tabla 1).
Distribución demográfica de la muestra
| Grupo etario | Varones | Mujeres | Total |
|---|---|---|---|
| 7-11 años | 1.419 (21,3) | 1.308 (15) | 2.727 (17,8) |
| 12-17 años | 847 (12,7) | 907 (10,4) | 1.754 (11,4) |
| 18-44 años | 2.426 (36,5) | 3.463 (39,8) | 5.889 (38,4) |
| 45 o más años | 1.958 (29,4) | 3.023 (34,7) | 4.981 (32,4) |
Los valores expresan n (%). Las proporciones fueron ponderadas con los factores de expansión de la población.
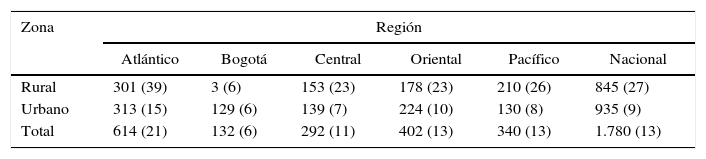
En la muestra, el 13,5% de los hogares se encontraban en condición de pobreza. La región con mayor porcentaje de hogares en pobreza fue Atlántico y el menor se registró en Bogotá. La distribución al interior de las regiones por tipo de zona (tabla 2) mostró que la zona rural, comparada con la urbana, salvo en el caso de Bogotá, tiene mayor proporción de sus hogares en situación de pobreza.
Pobreza multidimensional por región y zona rural o urbana
| Zona | Región | |||||
|---|---|---|---|---|---|---|
| Atlántico | Bogotá | Central | Oriental | Pacífico | Nacional | |
| Rural | 301 (39) | 3 (6) | 153 (23) | 178 (23) | 210 (26) | 845 (27) |
| Urbano | 313 (15) | 129 (6) | 139 (7) | 224 (10) | 130 (8) | 935 (9) |
| Total | 614 (21) | 132 (6) | 292 (11) | 402 (13) | 340 (13) | 1.780 (13) |
Los valores expresan n (%). Las proporciones fueron ponderadas con los factores de expansión de la población.
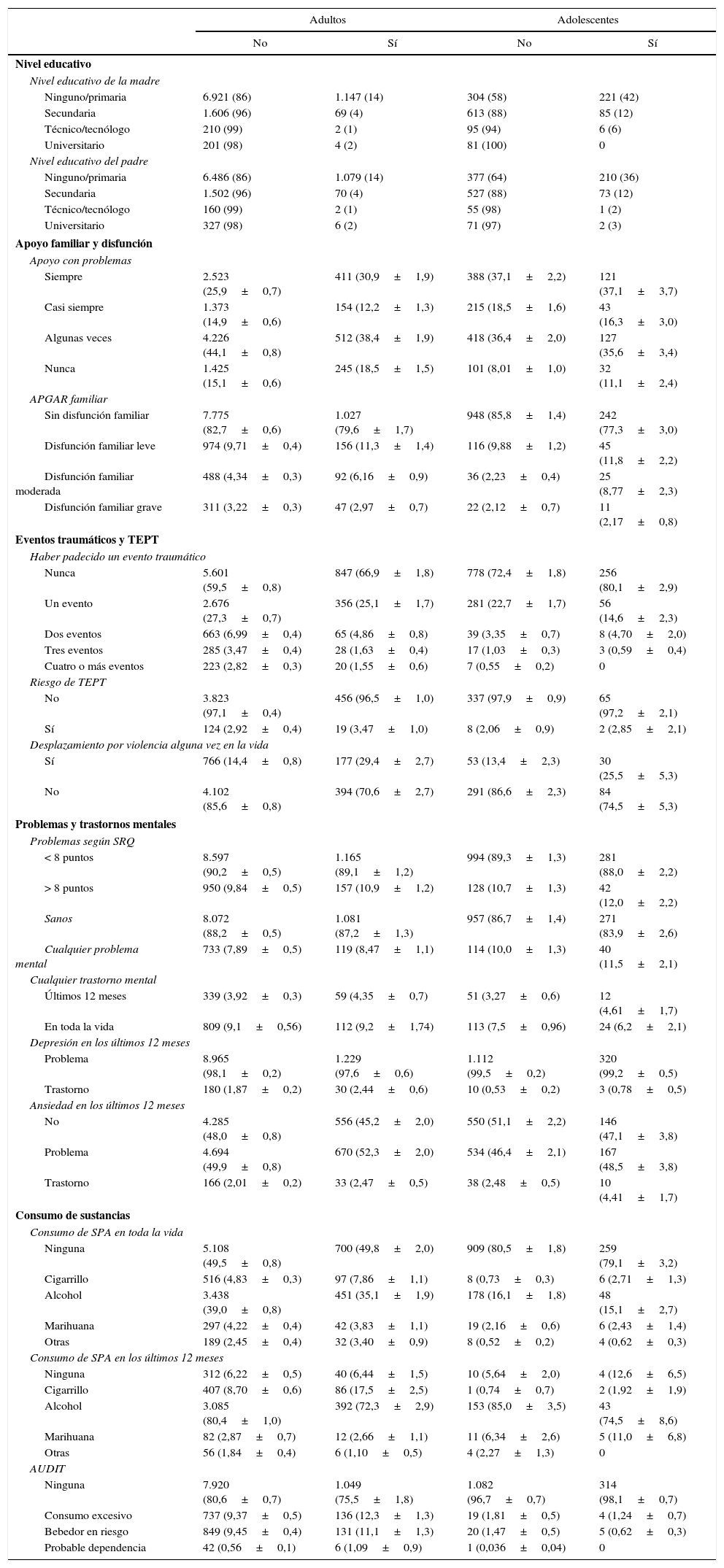
En la muestra, el nivel educativo de los padres mostró una relación inversa con la pobreza. La secundaria de los padres se asocia a mayor reducción en puntos porcentuales de los niveles de pobreza, y en los niveles tecnológico y universitario la pobreza está muy cerca de desaparecer (tabla 3).
Resultados de adultos y adolescentes, pobres y no pobres según IPMD
| Adultos | Adolescentes | |||
|---|---|---|---|---|
| No | Sí | No | Sí | |
| Nivel educativo | ||||
| Nivel educativo de la madre | ||||
| Ninguno/primaria | 6.921 (86) | 1.147 (14) | 304 (58) | 221 (42) |
| Secundaria | 1.606 (96) | 69 (4) | 613 (88) | 85 (12) |
| Técnico/tecnólogo | 210 (99) | 2 (1) | 95 (94) | 6 (6) |
| Universitario | 201 (98) | 4 (2) | 81 (100) | 0 |
| Nivel educativo del padre | ||||
| Ninguno/primaria | 6.486 (86) | 1.079 (14) | 377 (64) | 210 (36) |
| Secundaria | 1.502 (96) | 70 (4) | 527 (88) | 73 (12) |
| Técnico/tecnólogo | 160 (99) | 2 (1) | 55 (98) | 1 (2) |
| Universitario | 327 (98) | 6 (2) | 71 (97) | 2 (3) |
| Apoyo familiar y disfunción | ||||
| Apoyo con problemas | ||||
| Siempre | 2.523 (25,9±0,7) | 411 (30,9±1,9) | 388 (37,1±2,2) | 121 (37,1±3,7) |
| Casi siempre | 1.373 (14,9±0,6) | 154 (12,2±1,3) | 215 (18,5±1,6) | 43 (16,3±3,0) |
| Algunas veces | 4.226 (44,1±0,8) | 512 (38,4±1,9) | 418 (36,4±2,0) | 127 (35,6±3,4) |
| Nunca | 1.425 (15,1±0,6) | 245 (18,5±1,5) | 101 (8,01±1,0) | 32 (11,1±2,4) |
| APGAR familiar | ||||
| Sin disfunción familiar | 7.775 (82,7±0,6) | 1.027 (79,6±1,7) | 948 (85,8±1,4) | 242 (77,3±3,0) |
| Disfunción familiar leve | 974 (9,71±0,4) | 156 (11,3±1,4) | 116 (9,88±1,2) | 45 (11,8±2,2) |
| Disfunción familiar moderada | 488 (4,34±0,3) | 92 (6,16±0,9) | 36 (2,23±0,4) | 25 (8,77±2,3) |
| Disfunción familiar grave | 311 (3,22±0,3) | 47 (2,97±0,7) | 22 (2,12±0,7) | 11 (2,17±0,8) |
| Eventos traumáticos y TEPT | ||||
| Haber padecido un evento traumático | ||||
| Nunca | 5.601 (59,5±0,8) | 847 (66,9±1,8) | 778 (72,4±1,8) | 256 (80,1±2,9) |
| Un evento | 2.676 (27,3±0,7) | 356 (25,1±1,7) | 281 (22,7±1,7) | 56 (14,6±2,3) |
| Dos eventos | 663 (6,99±0,4) | 65 (4,86±0,8) | 39 (3,35±0,7) | 8 (4,70±2,0) |
| Tres eventos | 285 (3,47±0,4) | 28 (1,63±0,4) | 17 (1,03±0,3) | 3 (0,59±0,4) |
| Cuatro o más eventos | 223 (2,82±0,3) | 20 (1,55±0,6) | 7 (0,55±0,2) | 0 |
| Riesgo de TEPT | ||||
| No | 3.823 (97,1±0,4) | 456 (96,5±1,0) | 337 (97,9±0,9) | 65 (97,2±2,1) |
| Sí | 124 (2,92±0,4) | 19 (3,47±1,0) | 8 (2,06±0,9) | 2 (2,85±2,1) |
| Desplazamiento por violencia alguna vez en la vida | ||||
| Sí | 766 (14,4±0,8) | 177 (29,4±2,7) | 53 (13,4±2,3) | 30 (25,5±5,3) |
| No | 4.102 (85,6±0,8) | 394 (70,6±2,7) | 291 (86,6±2,3) | 84 (74,5±5,3) |
| Problemas y trastornos mentales | ||||
| Problemas según SRQ | ||||
| < 8 puntos | 8.597 (90,2±0,5) | 1.165 (89,1±1,2) | 994 (89,3±1,3) | 281 (88,0±2,2) |
| > 8 puntos | 950 (9,84±0,5) | 157 (10,9±1,2) | 128 (10,7±1,3) | 42 (12,0±2,2) |
| Sanos | 8.072 (88,2±0,5) | 1.081 (87,2±1,3) | 957 (86,7±1,4) | 271 (83,9±2,6) |
| Cualquier problema mental | 733 (7,89±0,5) | 119 (8,47±1,1) | 114 (10,0±1,3) | 40 (11,5±2,1) |
| Cualquier trastorno mental | ||||
| Últimos 12 meses | 339 (3,92±0,3) | 59 (4,35±0,7) | 51 (3,27±0,6) | 12 (4,61±1,7) |
| En toda la vida | 809 (9,1±0,56) | 112 (9,2±1,74) | 113 (7,5±0,96) | 24 (6,2±2,1) |
| Depresión en los últimos 12 meses | ||||
| Problema | 8.965 (98,1±0,2) | 1.229 (97,6±0,6) | 1.112 (99,5±0,2) | 320 (99,2±0,5) |
| Trastorno | 180 (1,87±0,2) | 30 (2,44±0,6) | 10 (0,53±0,2) | 3 (0,78±0,5) |
| Ansiedad en los últimos 12 meses | ||||
| No | 4.285 (48,0±0,8) | 556 (45,2±2,0) | 550 (51,1±2,2) | 146 (47,1±3,8) |
| Problema | 4.694 (49,9±0,8) | 670 (52,3±2,0) | 534 (46,4±2,1) | 167 (48,5±3,8) |
| Trastorno | 166 (2,01±0,2) | 33 (2,47±0,5) | 38 (2,48±0,5) | 10 (4,41±1,7) |
| Consumo de sustancias | ||||
| Consumo de SPA en toda la vida | ||||
| Ninguna | 5.108 (49,5±0,8) | 700 (49,8±2,0) | 909 (80,5±1,8) | 259 (79,1±3,2) |
| Cigarrillo | 516 (4,83±0,3) | 97 (7,86±1,1) | 8 (0,73±0,3) | 6 (2,71±1,3) |
| Alcohol | 3.438 (39,0±0,8) | 451 (35,1±1,9) | 178 (16,1±1,8) | 48 (15,1±2,7) |
| Marihuana | 297 (4,22±0,4) | 42 (3,83±1,1) | 19 (2,16±0,6) | 6 (2,43±1,4) |
| Otras | 189 (2,45±0,4) | 32 (3,40±0,9) | 8 (0,52±0,2) | 4 (0,62±0,3) |
| Consumo de SPA en los últimos 12 meses | ||||
| Ninguna | 312 (6,22±0,5) | 40 (6,44±1,5) | 10 (5,64±2,0) | 4 (12,6±6,5) |
| Cigarrillo | 407 (8,70±0,6) | 86 (17,5±2,5) | 1 (0,74±0,7) | 2 (1,92±1,9) |
| Alcohol | 3.085 (80,4±1,0) | 392 (72,3±2,9) | 153 (85,0±3,5) | 43 (74,5±8,6) |
| Marihuana | 82 (2,87±0,7) | 12 (2,66±1,1) | 11 (6,34±2,6) | 5 (11,0±6,8) |
| Otras | 56 (1,84±0,4) | 6 (1,10±0,5) | 4 (2,27±1,3) | 0 |
| AUDIT | ||||
| Ninguna | 7.920 (80,6±0,7) | 1.049 (75,5±1,8) | 1.082 (96,7±0,7) | 314 (98,1±0,7) |
| Consumo excesivo | 737 (9,37±0,5) | 136 (12,3±1,3) | 19 (1,81±0,5) | 4 (1,24±0,7) |
| Bebedor en riesgo | 849 (9,45±0,4) | 131 (11,1±1,3) | 20 (1,47±0,5) | 5 (0,62±0,3) |
| Probable dependencia | 42 (0,56±0,1) | 6 (1,09±0,9) | 1 (0,036±0,04) | 0 |
SPA: abuso de sustancias psicoactivas; TEPT: trastorno por estrés postraumático.
Los valores expresan n (%) o n (media±desviación estándar). Las proporciones fueron ponderadas con los factores de expansión de la población.
Al indagar por la respuesta a solicitud de ayuda o apoyo en caso de sufrir algún problema, se encontró que, tanto en los hogares en estado de pobreza como en los que no, la entidad o grupo al que más se solicita apoyo es la misma familia, con un 94% en el grupo de los adolescentes y aproximadamente un 80% en el grupo de los mayores de 18 años16. Más de la mitad de los adolescentes manifestaron recibir apoyo siempre o casi siempre independientemente de la condición de pobreza, mientras que en los adultos de la población pobre se observó una mayor percepción de haber recibido ayuda.
La disfunción familiar, evaluada mediante el APGAR familiar, evidenció que, tanto en el grupo de adultos como en el de adolescentes, las familias clasificadas sin ninguna disfunción eran más frecuentes en los hogares que no se encontraban en estado de pobreza, con proporciones del 82 y el 85% respectivamente. No se observaron diferencias entre los grupos al revisar las familias que presentaban una disfunción familiar grave, pero sí se encontró que los hogares en condición de pobreza eran más frecuentemente clasificados con disfunción familiar moderada que los hogares sin condición de pobreza (tabla 3).
Eventos traumáticos, desplazamiento y riesgo de trastorno de estrés postraumáticoAl preguntar por experiencias que los encuestados hayan considerado traumáticas, los hogares que refirieron el mayor número fueron los que no se encontraban en estado de pobreza. A las personas que refirieron haber tenido algún evento traumático, se les evaluó si se encontraban en riesgo de trastorno de estrés postraumático (TEPT), y no se encontraron diferencias entre pobres y no pobres, con probabilidades de entre 3,5 y 2,1 (tabla 3).
Los eventos traumáticos se subdividieron y se exploró el problema del desplazamiento forzado por violencia, y se encontró que los hogares en estado de pobreza refirieron más frecuentemente haber sido desplazados por la violencia alguna vez en su vida, un 29,4% de los adultos y el 25,5% de los adolescentes, comparado con el 14,4 y el 13,4% de los mismos grupos en hogares no clasificados como pobres según el IPMD.
Problemas y trastornos mentalesEn cuanto a los problemas mentales, tanto en adultos como en adolescentes, la mayoría obtuvo menos de 8 síntomas y no se encontró relación con la condición de pobreza.
Al revisar la prevalencia de cualquier trastorno evaluada en los últimos 12 meses, los datos reflejan una leve diferencia, más alta en los hogares en condición de pobreza, diferencia que se mantuvo en los adultos cuando se evaluó la prevalencia en toda la vida (tabla 3).
En cuanto a trastornos de ansiedad, se encontró que, al igual que con los problemas, los hogares en condición de pobreza tenían mayores prevalencias, el 2,47% de los adultos y el 4,41% de los adolescentes, pero las diferencias con los no pobres no superaron un punto porcentual.
Además de explorar problemas y trastornos de manera general, se preguntó a los individuos acerca de psicopatología relacionada con depresión y ansiedad. En cuanto a la depresión, en todos los hogares se reportó al menos un síntoma de psicopatología, con una prevalencia de trastorno depresivo más alta en los hogares en condición de pobreza, el 1,87% de los adultos y el 0,78% de los adolescentes (tabla 3).
A diferencia de la depresión, se encontraron hogares entrevistados sin síntoma ansioso alguno, y aunque las diferencias no superaron los cuatro puntos porcentuales, este porcentaje resultó más alto en los hogares no pobres, el 48% de los adultos y el 51,1% de los adolescentes.
Consumo de sustancias psicoactivas (SPA) y alcoholSin importar la condición de pobreza, se encontró que las sustancias más frecuentemente consumidas por el grupo de adultos son, en orden descendente, alcohol, cigarrillo, canabinoides y otras (cocaína, inhalantes, tranquilizantes); en los adolescentes el ordenamiento se mantuvo, salvo por los canabinoides, que se ubicaron en el segundo lugar (tabla 3).
Al comparar el consumo de SPA entre quienes se encuentran en pobreza y los que no, la proporción de personas que consumen cigarrillo, tanto adultos como adolescentes, fue 2 veces más alta en la población pobre; la proporción de no pobres que indicaron consumir alcohol frente a los pobres fue más alta, y la cantidad de personas que usan marihuana disminuye en los adultos, pero aumenta en los adolescentes, en presencia de pobreza (tabla 3).
Aunque la población se dividió en cuatro categorías para verificar si existe un gradiente entre pobreza y salud mental, solo se muestran los datos entre pobres y no pobres debido a que no se encontraron diferencias al emplear las categorías propuestas.
DiscusiónEn la ENSM se encontró una pobreza nacional mediante el IPMD del 13,5%, cifra inferior a la presentada por el DANE (21,9%)17, pero debe tenerse en cuenta que, aunque se emplearon los mismos cuestionario y método de cálculo, el diseño muestral utilizado tuvo como objetivo estimar la prevalencia de problemas y enfermedades mentales en la población colombiana, no evaluar la pobreza, y en consecuencia el valor encontrado no es mejor estimador que el reportado por el DANE.
En cuanto al vínculo entre educación y pobreza, los resultados coinciden con lo reportado en la literatura, a mayor nivel educativo disminuye la proporción de personas en situación de pobreza7,18, y casi llegan a desaparecer en niveles superiores a la secundaria. Sin embargo, no es posible afirmar que una causa la otra porque la relación es bidireccional.
La fuente más frecuente de apoyo en adultos y adolescentes, independiente de la condición de pobreza, fue la familia, pero no hay evidencia para afirmar que la pobreza condiciona el soporte familiar, tanto de quienes dijeron recibir siempre apoyo de la familia como de quienes señalaron que nunca lo recibían, la proporción fue mayor en la población pobre, y sin importar la edad o la condición de pobreza, es mayor la proporción de personas que afirman recibir ayuda de la familia solo en ocasiones. La evidencia proveniente de estudios realizados en población latina respalda la hipótesis de que sea la familia la fuente más importante de apoyo para afrontar los problemas, pero encuentra que la población pobre recibe menos ayuda y se apoya en buena parte en sus vecinos19,20.
Dentro de la muestra del ENSM, la disfunción familiar, salvo en el caso de la disfunción familiar grave, sí parece tener una relación positiva con la pobreza. Pese a que la gran mayoría de los estudios sobre disfunción familiar que en el último lustro han utilizado la herramienta APGAR, existen pocos estudios que hayan explorado la relación entre pobreza y disfunción familiar; uno de estos tuvo lugar en Perú21, y llegó a conclusiones similares.
La percepción de los encuestados de haber sufrido eventos considerados traumáticos se mostró mayor en la población que no se encontraba en condición de pobreza. Debido a que no se indagó por el tipo de eventos considerados traumáticos, no es posible saber si se debe a que la condición de pobreza afecta a la concepción de lo que es traumático y lo que no, o a que los tipos de eventos traumáticos que afectan a cada población sean diferentes, como señalan otros estudios22, en los que la clasificación de los eventos muestra diferentes frecuencias por categoría entre las poblaciones de pobres y no pobres.
Al igual que en estudios desarrollados en otras naciones con conflicto armado23–25, los resultados muestran que el desplazamiento por violencia afecta más a la población en condición de pobreza. Ello puede deberse a que, al igual que la pobreza, los conflictos se recrudecen en la zonas rurales.
Al evaluar el riesgo de TEPT, aunque hubo mayor proporción de individuos adultos en los hogares en estado de pobreza, las diferencias entre ambos grupos no fueron elevadas. Al respecto no hay consenso en la literatura, posiblemente por diferencias entre las poblaciones estudiadas; en algunos estudios, quienes se encontraban por debajo de la línea de pobreza presentaron más riesgo de obtener una prueba positiva para TEPT26 y otros no encontraron diferencias27.
La presencia de problemas de salud mental y los trastornos de ansiedad y depresión, medida en los últimos 12 meses y durante toda la vida, fue ligeramente más alta en la población pobre. Estos hallazgos son compatibles con los de Caron et al7 en la encuesta comunitaria de salud canadiense Salud Mental y Bienestar (CCHS), la cual utilizó como herramienta para evaluar problemas psicológicos la escala de estrés psicológico de Kessler y la presencia de trastornos con el CIDI. En sus resultados, Caron et al. encontraron que los individuos con menores ingresos tenían mayor proporción de estrés y problemas psicológicos (28,5%), así como de trastorno depresivo (6,51%), manía (1,64%), agorafobia (1,3%) y trastorno de pánico (2,13%). Todas estas diferencias fueron estadísticamente significativas.
Cabe aclarar que la población del estudio de Caron et al. únicamente incluyó a sujetos mayores de 15 años. Sin embargo, los estudios sobre población adolescente28,29 encontraron que los jóvenes que vivían en los hogares con menores ingresos tenían mayor riesgo de sufrir síntomas afectivos (odds ratio [OR] = 6,24; intervalo de confianza del 95% [IC95%], 4,05-9,62) y conductuales (OR=5,43; IC95%, 3,49-8,44).
Al evaluar en el grupo de los adultos el consumo de sustancias ilegales de toda la vida, no pareció que hubiera diferencia entre quienes fueron clasificados en pobreza y los que no, mientras que para el uso de sustancias legales la distancia fue más amplia. Un ejemplo de los estudios que evalúan el consumo de sustancias con conclusiones similares pero mayores distancias para soportarlas se realizó en Argentina30. En ese estudio se encontró el mismo orden de las SPA de mayor consumo, y el alcohol era la sustancia más frecuentemente consumida, sin que se modificara dependiendo del nivel de ingreso mensual del hogar. Además, el autor observó que los hogares con menores ingresos poseían las mayores prevalencias de consumo de sustancias tanto legales como ilegales en la vida y en los últimos 12 meses. Las diferencias en el tamaño del efecto entre los estudios pueden deberse a que el grupo evaluado en Argentina solo incluyó a personas de 18-34 años y a que el consumo de sustancias no se evaluó mediante una herramienta validada.
El análisis sobre el consumo de alcohol mostró que, en la población adulta, aunque la proporción de personas que indicaron consumir alcohol es mayor en la población no pobre, los trastornos asociados al consumo de alcohol fueron ligeramente más prevalentes entre los individuos pobres.
Estos resultados son similares a los de un estudio31 finlandés que aplicó el CIDI a una muestra de la población laboralmente activa, que encontró que aquellos con menores ingresos tenían mayor riesgo de trastornos por consumo de alcohol (OR=1,81; IC95%, 0,83-1,69); aunque este valor no fue estadísticamente significativo, el autor concluye que los bajos ingresos estaban más correlacionados con la presencia de enfermedades mentales, como el abuso de alcohol.
Sin embargo, no todos los estudios han encontrado que los trastornos por consumo de alcohol se encuentren asociados con el estado de pobreza. Sareen et al32, utilizando la información de la encuesta NESARC de Estados Unidos con 34.563 individuos, de los que se obtuvieron los ingresos por hogar, encontraron que los hogares de los cuartiles de menores ingresos tenían menores prevalencias de trastornos por consumo de alcohol que el cuartil más alto (0-25%, 28%; 25-50%, 31,5%; 50-75%, 36,2%; 75-100%, 39,6%).
Como se observa en los resultados, varios hallazgos de nuestro estudio se contraponen con los de otros países, probablemente por la medida de pobreza que utilizamos, la cual no se limita únicamente a los ingresos, sino que tienen en cuenta una gran parte de los determinantes de la condición de ser pobre. En la revisión sistemática realizada por Lund et al33, se centraron principalmente en la relación entre pobreza y enfermedades mentales en países de bajos y medianos ingresos, incluyendo distintos indicadores de pobreza como educación, empleo, estado de la vivienda y seguridad alimentaria, entre otros. El autor encontró 115 estudios que exploraron dicha relación, con la mayor proporción de artículos encontrando una relación positiva entre los indicadores de pobreza y enfermedad mental, incluso después de dividir los estudios según se fueran poblacionales, clínicos, hospitalarios, etc. Al finalizar los autores concluyen que se debería replantear la pregunta de si hay relación entre pobreza y salud mental y modificarla por cuál de los indicadores de pobreza (educación, empleo, condición de vivienda, ingresos) genera mayor impacto en las enfermedades mentales.
ConclusionesDados los datos de la ENSM, en general, distancias entre la población pobre y la que no lo es con relación a la existencia de problemas y enfermedades mentales no son grandes, pero las conclusiones son similares a las de estudios en otras poblaciones y constituyen evidencia de que sí puede haber relación entre no acceder de manera suficiente a la canasta de bienes básica y las afecciones mentales en la población colombiana. No obstante, no parece que hay asociación entre la exacerbación de la pobreza y el mayor deterioro de la salud mental.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste estudio fue financiado por COLCIENCIAS y el Ministerio de Salud y Protección Social bajo la invitación para presentar propuesta para ejecutar la Encuesta Nacional de Salud Mental “ENSM”; contrato 762-2013.
Conflicto de interesesLos autores declaran no tener ningún tipo de conflicto de intereses en relación con este estudio.
Agradecemos a las personas que colaboraron durante el proceso del estudio, en especial a Jorge Caro por la colaboración.