La Encuesta Nacional de Salud Mental (ENSM) de 2015 busca profundizar en la realidad de la situación mental de los menores de edad de Colombia, teniendo en cuenta la carga de enfermedad que representan y que algunos trastornos mentales del adulto tienen su origen en la niñez o en la adolescencia, lo cual exige un mayor conocimiento del problema para diseñar intervenciones oportunas y disminuir las complicaciones a largo plazo.
ObjetivoDeterminar la prevalencia y los factores asociados de los trastornos en los últimos 30 días y los últimos 12 meses.
MétodosSe aplicó la entrevista estructurada Diagnostic Interview Schedule for Children (DISC-P), que provee diagnósticos del DSM-IV a los cuidadores de niños no institucionalizados de 7–11 años. Se evaluaron los siguientes trastornos: depresión mayor, distimia, ansiedad generalizada, ansiedad de separación, déficit de atención e hiperactividad en sus tres presentaciones (mixto, inatento e hiperactivo), negativista desafiante y de conducta. El instrumento fue asistido por computador.
ResultadosSe presentan las prevalencias de los trastornos tanto en los últimos 30 días como en los últimos 12 meses. En general se observa una prevalencia de cualquiera de los trastornos medidos del 3% (intervalo de confianza del 95% [IC95%], 2,2%-4,0%) en los últimos 30 días y del 4,7% (IC95%, 3,6%-6,2%) en los últimos 12 meses. Son más frecuentes en las mujeres. El trastorno por déficit de atención e hiperactividad es el más frecuente (el 2,3 y el 3,0%). Además, los trastornos de la conducta de inicio habitual en la infancia son los más frecuentes en este grupo etario, con prevalencias del 2,5% en los últimos 30 días y el 3,2% en el último año. Se presentan factores de riesgo asociados.
ConclusionesLa ENSM de 2015 provee una información sobre la realidad de la situación mental de los niños de 7–11 años de Colombia que permitirá diseñar estrategias de prevención, diagnóstico y tratamiento más apropiados y precisos.
The 2015 National Mental Health Survey aimed to expand our knowledge about the real mental state of children in Colombia, taking into account the fact that most mental disorders in adults begin during childhood or adolescence. It is essential to have an improved knowledge of the magnitude of this issue and to design timely interventions that reduce long term complications.
ObjectiveThe aim of the study was to determine the prevalence of the disorders in the last 12 months and 30 days according to the DSM-IV, as well as to collect data about social and demographic variables.
MethodsThe structured Diagnostic Interview Schedule for Children (DISC-P), which provides DSM-IV diagnoses, was applied to carers of non-institutionalised children between 7 and 11 years old. The disorders evaluated included: major depressive disorder, dysthymia, generalised anxiety disorder, separation anxiety disorder, attention deficit hyperactivity disorder in its three kinds (mixed, inattentive, and hyperactive), oppositional defiant disorder, and conduct disorder. The instrumentation was computer-assisted.
ResultsPrevalences of the disorders are present both in the last 30 days and in the last 12 months. In general, there is a prevalence of any of the disorders of 3% (95% CI, 2.2-4.0) in the last 30 days, and 4.7% (95% CI, 3.6-6.2) in the last 12 months. When evaluated individually, attention deficit hyperactivity disorder is the most frequent disorder, with a prevalence of 2.3% and 3.0% in the last 30 days and the last 12 months, respectively. In addition, the disorders that are known to frequently begin during childhood are the most common disorders in the age group studied, with a prevalence of 2.5% in the last 30 days and 3.2% in the last year.
ConclusionsThe 2015 National Mental Health Survey provides precise information about the real mental situation in children between the ages of 7 and 11 years in Colombia, compared with past epidemiological studies in the country, which were restricted to specific populations. By improving the reliability on knowledge about mental disorders in children, it will be possible to design more appropriate and precise strategies for prevention, diagnosis, and treatment.
El bienestar y el adecuado desarrollo de los niños dependen, entre otros factores, de entornos suficientes y necesarios que favorezcan su proceso de adquisiciones cognoscitivas, afectivas y relacionales que permitan un acceso a la edad adulta aprovechando sus talentos y potenciales garantizando un espacio en el cual la personalidad se forme de manera sana. Los trastornos mentales y las situaciones de discapacidad inciden de manera importante en el desarrollo de esas capacidades. A los niños que los padecen se les debe dar la oportunidad de acceder a entornos favorables reduciendo sus factores de riesgo y garantizando el derecho a su desarrollo y su bienestar. Para tal fin, se hace necesario conocer la prevalencia de esos trastornos, la caracterización y el conocimiento sobre ellos de manera que este sirva de insumo para la formulación de intervenciones y políticas públicas. Esto se hace a través de estudios poblacionales de carácter nacional1,2.
Hay que tener en cuenta que las condiciones neuropsiquiátricas son la primera causa de años vividos con discapacidad en la población de 10 a 24 años (el 45% de este grupo) y que el consumo de alcohol es el principal factor de riesgo de años de vida ajustados por discapacidad3. Esto se puede relacionar con la evidencia de que los niños con algún trastorno mental tienen entre 6 y 9 veces más riesgo de desenlaces desfavorables en la adolescencia y la edad adulta, tales como desescolarización, paternidad indeseada, falta de apoyo social, inestabilidad en las relaciones, dificultad para mantener un empleo o problemas legales4. Podemos pensar entonces que se debe estudiar en detalle la situación en la niñez, y describir sus alteraciones y riesgos se convierte en un elemento invaluable en términos preventivos y una oportunidad para intervenciones oportunas en términos de salud pública.
A pesar de las diferencias metodológicas entre los estudios poblacionales en las franjas etarias de 4–17 años que se han publicado, se encuentra que alrededor de 1 de cada 3-4 niños y adolescentes sufre algún trastorno mental a lo largo de la vida según el DSM-IV5 y 1 de cada 10 niños presenta serias alteraciones emocionales6. Además, a los 12 meses de seguimiento, 1 de cada 8 niños presenta un trastorno mental según los criterios del DSM-IV, lo cual corresponde a una prevalencia del 12–13,4% de los niños de 8–15 años7,8. Asimismo el 14% de los niños de esa edad que tienen al menos un trastorno mental también tienen comorbilidad con otros diagnósticos psiquiátricos, lo cual corresponde a una prevalencia total de comorbilidad del 1,8%8.
Los trastornos mentales más frecuentes de la niñez y la adolescencia son los trastornos de ansiedad, seguidos por los trastornos de conducta, los trastornos afectivos y el consumo de sustancias psicoactivas5,8. Sin embargo, por diagnóstico individual, el trastorno por déficit de atención es el más frecuente, seguido del trastorno oposicionista desafiante, ansiedad de separación y trastorno depresivo9. Las niñas suelen tener mayor prevalencia de trastornos de ansiedad y afectivos, mientras que en los niños son más prevalentes los trastornos de conducta; asimismo la prevalencia de los trastornos por consumo de sustancias psicoactivas es similar entre varones y mujeres5. En cuanto a trastornos específicos, las prevalencias de los trastornos depresivos en la vida varían entre el 0,2 y el 3,4%; de distimia, del 0,04 al 1,0%; de ansiedad por separación, del 1,1 al 9%; del trastorno por déficit de atención e hiperactividad (TDAH),del 1,6 al 15,9; de trastorno negativista desafiante, del 2,8 al 8,6%, y del trastorno de conducta, del 0,6 al 3%10–17. Además, hay que tener en cuenta que es frecuente la comorbilidad con otros trastornos o que unos predispongan a la aparición de otros. En este sentido, se considera al trastorno depresivo como factor de riesgo del consumo de sustancias psicoactivas, mal desempeño escolar y desenvolvimiento social inadecuado18–20; el trastorno de ansiedad generalizada es un factor de riesgo de diferentes trastornos de ansiedad o afectivos en la adolescencia y la edad adulta, así como de enfermedades psicosomáticas y dificultades escolares y relacionales21; es frecuente encontrar TDAH en relación con los trastornos de conducta, del aprendizaje, depresivos y de ansiedad, del lenguaje y del espectro autista, la epilepsia, el síndrome de Gilles de la Tourette y el trastorno obsesivo-compulsivo, entre otros22,23.
En los niños y adolescentes, los factores de riesgo de trastorno mental pueden ser individuales, familiares, parentales y sociales. Entre los factores individuales están el sexo, la edad, su origen étnico, la salud física, el funcionamiento cognoscitivo y psicológico, las exposiciones prenatales y perinatales a enfermedades, maltrato o abuso físico, el consumo de alcohol y otras sustancias psicoactivas y el estado nutricional. Entre los factores familiares y parentales, se encuentran la educación de los padres, la edad, el estatus socioeconómico, el empleo, el estado civil de los padres, la historia de trastornos psiquiátricos, el antecedente de maltrato en la infancia, los problemas del funcionamiento y la estructura familiar6,24–26. La edad de inicio de los trastornos de ansiedad y el TDAH es en los primeros años de la edad escolar, mientras que los trastornos de conducta por lo general se inician en la adolescencia temprana (12–15 años) y los trastornos afectivos, al inicio de la adolescencia tardía17.
En cuanto al tratamiento, existen barreras para reconocer y tratar este tipo de condiciones, como que los cuidadores y los profesionales de la salud no los reconozcan y la estigmatización de quienes las padecen, además de barreras físicas que dificultan su atención precoz27–29. El tratamiento de los trastornos mentales de niños y adolescentes es más frecuente cuando producen mayor malestar a los niños y su entorno. Los trastornos de conducta y el TDAH son los que cuentan con mayor frecuencia de intervenciones terapéuticas, el 46,4 y el 47,7% respectivamente, mientras que entre los trastornos con menor prevalencia de tratamiento se encuentran los de ansiedad, como el trastorno de ansiedad generalizada y el trastorno de pánico (32,2%). Además, los niños con diagnósticos mentales reciben tratamiento más frecuentemente que las niñas, y son más frecuentes las intervenciones en los niños mayores (12–15 años) que en los menores (8–11 años)5,17.
Conocer de primera mano las prevalencias de estos trastornos en nuestro país es a la vez una necesidad para la formulación de políticas preventivas y asistenciales y un deber con los niños que las padecen y sus familias. El presente trabajo describe algunas de las más prevalentes enfermedades mentales en la población colombiana de 7–11 años de edad y estima la prevalencia en los últimos 30 días y los últimos 12 meses.
MétodosEs un estudio observacional de corte transversal y ámbito nacional, que tuvo como base una submuestra de la muestra maestra de estudios poblacionales para salud del Ministerio de Salud y Protección Social. La población de referencia es la población de 7–11 años no institucionalizada; la muestra es de tipo probabilístico, estratificada por sexo y las regiones del país (Atlántica, Oriental, Central, Pacífica y Bogotá); la descripción detallada de la metodología se explica en un artículo destinado a ello y disponible en la página web del Ministerio de Salud y Protección Social.
Para la población de 7–11 años, se entrevista al cuidador del niño seleccionado (por lo general, la madre o el padre) para realizar la entrevista DISC-IV-P (3.0.1) asistida por computador, que evalúa los trastornos seleccionados durante los últimos 30 días y los últimos 12 meses. Los trastornos medidos son el depresivo mayor, distimia, trastorno de ansiedad generalizada, trastorno de ansiedad por separación, TDAH, trastorno negativista desafiante y trastorno de conducta. También se midieron variables sociodemográficas, otros problemas, factores asociados y comorbilidades.
Para el análisis, los datos fueron ponderados teniendo en cuenta la estimación de las varianzas en encuestas complejas; se presentan las prevalencias expresadas en valores absolutos y porcentajes con sus intervalos de confianza del 95% (IC95%). La asociación de trastornos mentales se evaluó con modelo de regresión logística en el que se incluyeron para el análisis sexo, escolarización, nivel educativo de la madre, nivel educativo del padre, composición familiar, número de hermanos, número de personas en el hogar, trastorno mental de alguno de los padres, consumo de alcohol de alguno de los padres, consumo de sustancias de alguno de los padres, ideación suicida de alguno de los padres, edad de la madre, problemas de aprendizaje, desplazamiento por la violencia, vivencia de algún evento traumático, ubicación geográfica, región del país, pobreza del hogar y por lo menos una condición crónica. Se determinaron las variables que se incluirían en el modelo multivariable mediante técnicas automáticas de selección de variables (eliminación por stepwise backward).
ResultadosLos resultados son representativos de la población infantil colombiana entre 7 y 11 años. En general, los hallazgos con coeficientes de variación (CV) < 16,6% se consideran confiables desde el punto de vista estadístico, los que se encuentran entre el 16,6 y el 33,3% deben ser evaluados con precaución y los que resultan mayores se consideran imprecisos30. En este reporte se presentan los resultados con CV < 33,3%, pero de las prevalencias de los trastornos en los últimos 12 meses y los últimos 30 días (tablas 1 y 2) se presentan todas las estimaciones y se indica cuáles tienen un CV ≥ 33,3% que, por lo tanto, deben ser interpretados con precaución.
Prevalencia de trastornos mentales en niños en los últimos 30 días según sexo
| Trastornos mentales | Varones | Mujeres | Total | |||
|---|---|---|---|---|---|---|
| % | IC95% | % | IC95% | % | IC95% | |
| Trastornos del afecto | 0,04* | 0,0-0,2 | + | +-+ | 0,04* | 0,0-0,2 |
| Depresión mayor | 0,04* | 0,0-0,2 | + | +-+ | 0,04* | 0,0-0,2 |
| Distimia | + | +-+ | + | +-+ | + | +-+ |
| Trastornos de ansiedad | 1,1 | 0,6-1,9 | 0,9* | 0,5-1,6 | 1,0 | 0,7-1,5 |
| Ansiedad por separación | 0,9 | 0,5-1,7 | 0,6* | 0,3-1,2 | 0,7 | 0,5-1,2 |
| Ansiedad generalizada en el último mes | 0,5* | 0,2-1,3 | 0,3* | 0,1-0,7 | 0,4 | 0,2-0,8 |
| Trastorno de la conducta | 0,4* | 0,1-1,7 | + | +-+ | 0,2* | 0,1-0,9 |
| Trastorno negativista desafiante | 0,5* | 0,2-1,2 | 0,3* | 0,1-0,8 | 0,4* | 0,2-0,8 |
| TDAH cualquier tipo | 2,1 | 1,3-3,6 | 2,4* | 1,4-4,2 | 2,3 | 1,5-3,4 |
| TDAH tipo inatento | 0,7* | 0,2-2,6 | 0,9* | 0,2-3,1 | 0,8* | 0,3-2,0 |
| TDAH tipo hiperactivo | 1,2 | 0,8-2,0 | 1,4* | 0,8-2,4 | 1,3 | 0,9-1,9 |
| TDAH tipo combinado | 0,2* | 0,1-0,7 | 0,1* | 0,0-0,6 | 0,2* | 0,1-0,5 |
| Trastornos de inicio habitual en la infancia | 2,4 | 1,4-4,0 | 2,7* | 1,6-4,5 | 2,5 | 1,7-3,7 |
| Cualquier trastorno | 2,7 | 1,8-4,0 | 3,2* | 2,1-5,1 | 3,0 | 2,2-4,0 |
| Comorbilidad | ||||||
| Solo un trastorno en los últimos 30 días (cualquier tipo) | 59,1 | 39,5-76,2 | 94,4 | 83,7-98,2 | 78,6 | 65,5-87,6 |
| Solo un trastorno en los últimos 30 días (cualquier tipo) | 40,9 | 23,8-60,5 | 5,6* | 1,8-16,3 | 21,4 | 12,4-34,5 |
CV: coeficiente de variación; IC95%: intervalo de confianza del 95%; TDAH: trastorno por déficit de atención e hiperactividad.
+: las estimaciones corresponden a casos en los que no se encontró frecuencia alguna (distimia).
Prevalencia de trastornos mentales en niños en los últimos 12 meses según sexo
| Trastornos mentales | Varones | Mujeres | Total | |||
|---|---|---|---|---|---|---|
| % | IC95% | % | IC95% | % | IC95% | |
| Trastornos del afecto | 0,2* | 0,1-0,5 | 0,01* | 0,0-0,1 | 0,1* | 0,0-0,3 |
| Depresión mayor | 0,2* | 0,1-0,5 | 0,01* | 0,0-0,1 | 0,1* | 0,0-0,3 |
| Distimia | + | +-+ | + | +-+ | + | +-+ |
| Trastornos de ansiedad | 1,6 | 1,0-2,6 | 2,3* | 1,1-4,8 | 2,0 | 1,2-3,2 |
| Ansiedad de separación | 1,6 | 1,0-2,5 | 2,0* | 0,9-4,6 | 1,8 | 1,1-3,0 |
| Ansiedad generalizada en el último mes | 0,5* | 0,2-1,3 | 0,3* | 0,1-0,7 | 0,4 | 0,2-0,8 |
| Trastorno de la conducta | 0,4* | 0,1-1,7 | + | +-+ | 0,2* | 0,1-0,9 |
| Trastorno negativista desafiante | 0,6* | 0,3-1,3 | 0,3* | 0,1-0,8 | 0,4 | 0,2-0,8 |
| TDAH cualquier tipo | 2,6 | 1,6-4,2 | 3,3 | 2,1-5,2 | 3,0 | 2,1-4,1 |
| TDAH tipo inatento | 0,7* | 0,2-2,6 | 1,4* | 0,6-3,4 | 1,1* | 0,5-2,2 |
| TDAH tipo hiperactivo | 1,6 | 1,0-2,7 | 1,8 | 1,1-2,9 | 1,7 | 1,2-2,4 |
| TDAH tipo combinado | 0,3* | 0,1-0,8 | 0,2* | 0,1-0,6 | 0,3* | 0,1-0,5 |
| Trastornos de inicio habitual en la infancia | 2,9 | 1,8-4,6 | 3,6 | 2,3-5,5 | 3,2 | 2,4-4,4 |
| Cualquier trastorno | 3,8 | 2,8-5,3 | 5,6 | 3,7-8,3 | 4,7 | 3,6-6,2 |
| Comorbilidad | ||||||
| Solo un trastorno en los últimos 12 meses (cualquiera) | 68,4 | 51,7-81,3 | 95,2 | 88,2-98,1 | 84,4 | 75,1-90,7 |
| Dos o más trastornos en los últimos 12 meses (cualquier tipo) | 31,6 | 18,7-48,3 | 4,8* | 1,9-11,8 | 15,6* | 9,3-24,9 |
CV: coeficiente de variación; IC95%: intervalo de confianza del 95%; TDAH: trastorno por déficit de atención e hiperactividad.
+: las estimaciones corresponden a casos en los que no se encontró frecuencia alguna (distimia).
Se entrevistaron 13.200 hogares para obtener toda la muestra del estudio. El 13,5% se encuentra en condición de pobreza según el Índice Multidimensional de Pobreza. En estos hogares se encuestó a 2.727 cuidadores de niños de 7–11 años: el 16,3% de la muestra en la región Central, el 24,5% en la Atlántica, el 15,3% en Bogotá, el 26,5% en la Oriental y el 17,4% en la Pacífica. Las características de la población se describen en la tabla 3.
Características de la población encuestada
| Población, n | 2.727 |
|---|---|
| Sexo | |
| Varones | 1.419 (52) |
| Mujeres | 1.308 (48) |
| Escolarizados | |
| Sí | 2.663 (97,7) |
| No | 64 (2,3) |
| Vive con: | |
| Ambos padres | 1.375 (58,9) |
| Familia reconstruida | 381 (16,3) |
| Padre o madre solteros | 578 (24,8) |
| Ubicación geográfica | |
| Urbana | 2026 (74,3) |
| Rural | 701 (25,7) |
Se observa una prevalencia de cualquiera de los trastornos medidos en los últimos 30 días del 3% en la población de niños de 7–11 años; el 78,6% de ellos tuvieron un solo diagnóstico, mientras que el 21,4% tuvo más de uno. Las prevalencias de cada trastorno se presentan en la tabla 1.
Según la condición de pobreza, tiende a ser mayor la prevalencia de los trastornos mentales en los últimos 30 días evaluados en los niños de hogares en situación de pobreza, donde la prevalencia es del 3,7% (IC95%, 2,2-6); entre los niños de familias que no se encuentran en situación de pobreza la prevalencia es del 2,6% (IC95%, 1,8-3,7). Respecto a la ubicación del hogar, también parece ser mayor la prevalencia de trastornos mentales en los niños que residen en áreas urbanas (3,3%; IC95%, 2,3-4,6) que entre los que habitan en el área rural (2,2%; IC95%, 1,1-4,0).
Prevalencia de trastornos mentales en niños colombianos en los últimos 12 mesesSe observa una prevalencia de cualquiera de los trastornos medidos del 4,7% de la población de 7–11 años en los últimos 12 meses; el 84,4% de ellos tuvieron un solo diagnóstico, mientras que el 15,6% tuvo más de uno. Las prevalencias de cada trastorno se presentan en la tabla 2.
Según la condición de pobreza, tiende a ser mayor la prevalencia de los trastornos mentales en los últimos 12 meses evaluados en los niños de familias en situación de pobreza (5,8%; IC95%, 3,5-9,3) que en los de familias que no se encuentran en esa situación (4,1%; IC95%, 3,1-5,5). De manera similar a la prevalencia a los 30 días, es mayor la frecuencia de trastornos mentales en niños que residen en áreas urbanas (5,5%; IC95%, 4,0-7,4) que en los que habitan el área rural (2,6%; IC95%, 1,5-4,6).
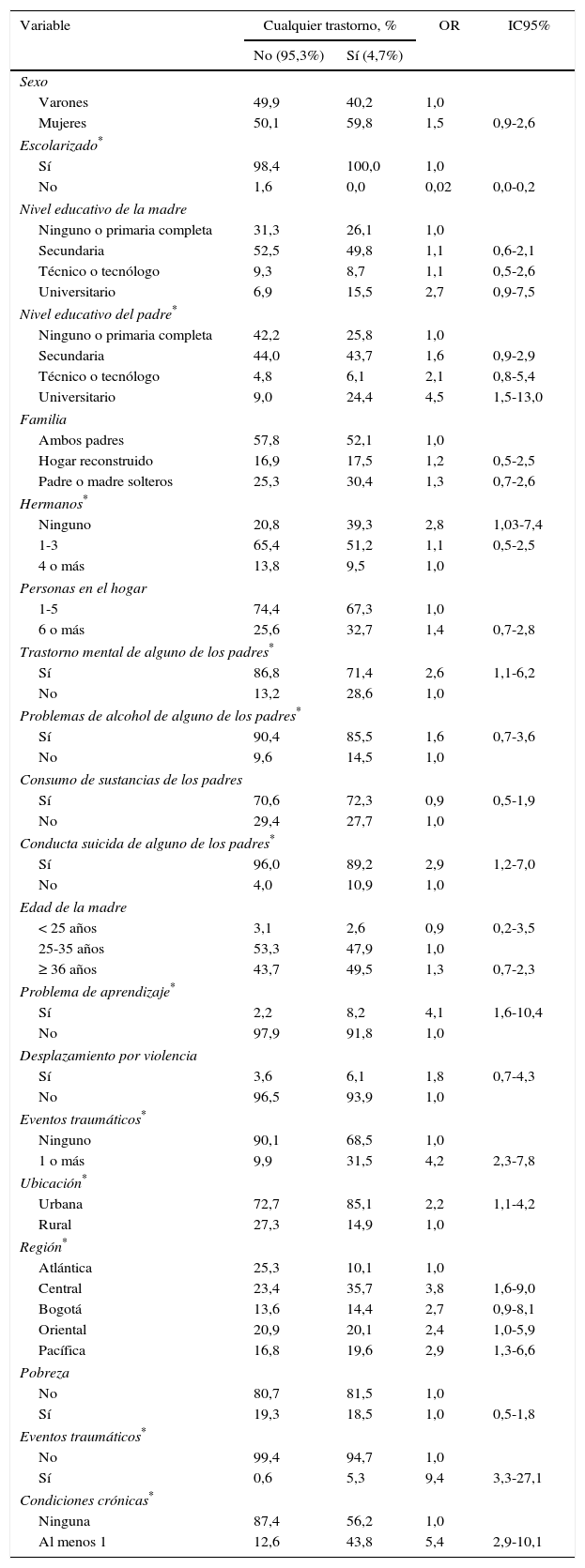
Diferentes factores se han asociado a la presencia de trastornos mentales en niños. En el análisis bivariable de este estudio se encuentra que la escolarización del niño, el nivel educativo del padre, el número de hermanos, la región del país y el área donde viven, la historia parental de psicopatología o consumo de alcohol problemático, la conducta suicida de alguno de los padres, la exposición a eventos traumáticos y la presencia de condiciones crónicas o trastorno del aprendizaje se relacionan con una mayor prevalencia de cualquiera de los trastornos medidos (tabla 4).
Factores asociados a los trastornos mentales medidos en la población infantil
| Variable | Cualquier trastorno, % | OR | IC95% | |
|---|---|---|---|---|
| No (95,3%) | Sí (4,7%) | |||
| Sexo | ||||
| Varones | 49,9 | 40,2 | 1,0 | |
| Mujeres | 50,1 | 59,8 | 1,5 | 0,9-2,6 |
| Escolarizado* | ||||
| Sí | 98,4 | 100,0 | 1,0 | |
| No | 1,6 | 0,0 | 0,02 | 0,0-0,2 |
| Nivel educativo de la madre | ||||
| Ninguno o primaria completa | 31,3 | 26,1 | 1,0 | |
| Secundaria | 52,5 | 49,8 | 1,1 | 0,6-2,1 |
| Técnico o tecnólogo | 9,3 | 8,7 | 1,1 | 0,5-2,6 |
| Universitario | 6,9 | 15,5 | 2,7 | 0,9-7,5 |
| Nivel educativo del padre* | ||||
| Ninguno o primaria completa | 42,2 | 25,8 | 1,0 | |
| Secundaria | 44,0 | 43,7 | 1,6 | 0,9-2,9 |
| Técnico o tecnólogo | 4,8 | 6,1 | 2,1 | 0,8-5,4 |
| Universitario | 9,0 | 24,4 | 4,5 | 1,5-13,0 |
| Familia | ||||
| Ambos padres | 57,8 | 52,1 | 1,0 | |
| Hogar reconstruido | 16,9 | 17,5 | 1,2 | 0,5-2,5 |
| Padre o madre solteros | 25,3 | 30,4 | 1,3 | 0,7-2,6 |
| Hermanos* | ||||
| Ninguno | 20,8 | 39,3 | 2,8 | 1,03-7,4 |
| 1-3 | 65,4 | 51,2 | 1,1 | 0,5-2,5 |
| 4 o más | 13,8 | 9,5 | 1,0 | |
| Personas en el hogar | ||||
| 1-5 | 74,4 | 67,3 | 1,0 | |
| 6 o más | 25,6 | 32,7 | 1,4 | 0,7-2,8 |
| Trastorno mental de alguno de los padres* | ||||
| Sí | 86,8 | 71,4 | 2,6 | 1,1-6,2 |
| No | 13,2 | 28,6 | 1,0 | |
| Problemas de alcohol de alguno de los padres* | ||||
| Sí | 90,4 | 85,5 | 1,6 | 0,7-3,6 |
| No | 9,6 | 14,5 | 1,0 | |
| Consumo de sustancias de los padres | ||||
| Sí | 70,6 | 72,3 | 0,9 | 0,5-1,9 |
| No | 29,4 | 27,7 | 1,0 | |
| Conducta suicida de alguno de los padres* | ||||
| Sí | 96,0 | 89,2 | 2,9 | 1,2-7,0 |
| No | 4,0 | 10,9 | 1,0 | |
| Edad de la madre | ||||
| < 25 años | 3,1 | 2,6 | 0,9 | 0,2-3,5 |
| 25-35 años | 53,3 | 47,9 | 1,0 | |
| ≥ 36 años | 43,7 | 49,5 | 1,3 | 0,7-2,3 |
| Problema de aprendizaje* | ||||
| Sí | 2,2 | 8,2 | 4,1 | 1,6-10,4 |
| No | 97,9 | 91,8 | 1,0 | |
| Desplazamiento por violencia | ||||
| Sí | 3,6 | 6,1 | 1,8 | 0,7-4,3 |
| No | 96,5 | 93,9 | 1,0 | |
| Eventos traumáticos* | ||||
| Ninguno | 90,1 | 68,5 | 1,0 | |
| 1 o más | 9,9 | 31,5 | 4,2 | 2,3-7,8 |
| Ubicación* | ||||
| Urbana | 72,7 | 85,1 | 2,2 | 1,1-4,2 |
| Rural | 27,3 | 14,9 | 1,0 | |
| Región* | ||||
| Atlántica | 25,3 | 10,1 | 1,0 | |
| Central | 23,4 | 35,7 | 3,8 | 1,6-9,0 |
| Bogotá | 13,6 | 14,4 | 2,7 | 0,9-8,1 |
| Oriental | 20,9 | 20,1 | 2,4 | 1,0-5,9 |
| Pacífica | 16,8 | 19,6 | 2,9 | 1,3-6,6 |
| Pobreza | ||||
| No | 80,7 | 81,5 | 1,0 | |
| Sí | 19,3 | 18,5 | 1,0 | 0,5-1,8 |
| Eventos traumáticos* | ||||
| No | 99,4 | 94,7 | 1,0 | |
| Sí | 0,6 | 5,3 | 9,4 | 3,3-27,1 |
| Condiciones crónicas* | ||||
| Ninguna | 87,4 | 56,2 | 1,0 | |
| Al menos 1 | 12,6 | 43,8 | 5,4 | 2,9-10,1 |
IC95%: intervalo de confianza del 95%; OR: odds ratio bruta.
En el análisis multivariable, las variables que siguen siendo significativas para la presencia de cualquiera de los trastornos mentales medidos son el nivel educativo del padre, la región del país, la escolarización del niño, la pobreza, los eventos traumáticos y las condiciones crónicas (tabla 5).
Modelo multivariable de los factores asociados a trastornos mentales
| Variable | ORa | IC95% |
|---|---|---|
| Nivel educativo del padre* | ||
| Ninguno o primaria completa | 1,0 | |
| Secundaria | 2,0 | 1,1-3,7 |
| Técnico o tecnólogo | 2,7 | 1,0-7,3 |
| Universitario | 5,5 | 1,9-16,6 |
| Región* | ||
| Atlántica | 1,0 | |
| Central | 3,6 | 1,4-8,9 |
| Bogotá | 1,5 | 0,5-4,8 |
| Oriental | 1,3 | 0,5-3,4 |
| Pacífica | 2,2 | 0,8-6,0 |
| Escolarizado* | ||
| Sí | 1,0 | |
| No | 0,0 | 0,0-0,2 |
| Eventos traumáticos* | ||
| No | 1,0 | |
| Sí | 3,1 | 1,6-6,1 |
| Pobreza* | ||
| No | 1,0 | |
| Sí | 2,2 | 1,1-4,6 |
| Condiciones crónicas* | ||
| Ninguna | 1,0 | |
| Al menos 1 | 4,5 | 2,4-8,5 |
IC95%: intervalo de confianza del 95%; ORa: odds ratio ajustada.
Como es común en estudios sobre población infantil y adolescente, las prevalencias de trastornos mentales muestran una gran variabilidad según las metodologías aplicadas, los instrumentos de medición y las franjas de edad, entre otros5,8,9.
Los datos epidemiológicos hasta el año 2005 indicaban una prevalencia del 20% de trastornos mentales en niños y adolescentes, y un 4-6% de ellos requerían atención médica. Según un metanálisis de 2015 que incluye 41 estudios de 27 países, se estima que la prevalencia de los trastornos mentales en niños y adolescentes es de alrededor del 3,4%8. Sin embargo, al comparar los estudios realizados en diferentes países, los resultados son heterogéneos, posiblemente por las diferencias culturales de cada país y los instrumentos utilizados para la evaluación de los trastornos en la población infantil. En nuestro país, hasta la ENSM 2015, se había excluido de las grandes encuestas epidemiológicas la identificación de los trastornos mentales, aunque se han realizado algunos estudios particulares sobre enfermedades específicas. La prevalencia general de los trastornos mentales en niños y adolescentes es superior a la encontrada en el ENSM 2015, la cual es del 3,0% de los niños de 7–11 años en los últimos 30 días y del 4,7% en el último año.
La prevalencia general de los trastornos depresivos es de alrededor del 2,6%. Entre los estudios que han evaluado la prevalencia puntual del trastorno depresivo mayor en niños, se han encontrado valores entre el 0,6 y el 3%8. Este resultado es superior al encontrado en la ENSM 2015, teniendo en cuenta que la prevalencia de cualquier trastorno depresivo es del 0,04% en los últimos 30 días y del 0,1% en el último año. Esta prevalencia es inferior a la encontrada en algunos estudios llevados a cabo en el país. Por ejemplo, en Antioquia y en Huila, se realizaron estudios con el instrumento CDI (Child Depressive Inventory), y encontraron prevalencias de síntomas depresivos entre el 17,1 y el 21,7% de los niños de 8–11 años31,32. Según nuestro hallazgo, se marca una diferencia entre la evaluación de un problema clínico relacionado con la medición de síntomas de dicha entidad afectiva: al evaluar exclusivamente síntomas, se puede exagerar la gravedad de una enfermedad mayor. Al evaluar a población infantil a través de sus inmediatos cuidadores, estos podrían medir con más certeza los síntomas y marcarlos de manera positiva si la intensidad que ellos perciben en el menor así lo amerita, mientras que un niño podría marcar «sí» a una respuesta de un síntoma cuando puede ser una manifestación leve. De todas maneras, consideramos que esta cifra se acerca más a la realidad de lo que se observa en la práctica clínica cotidiana, en la que se tiende a asistir a niños con trastornos.
Entre las limitaciones del estudio, por dificultades en el trabajo de campo de la encuesta y los costos que ello conlleva, está que se desarrolló únicamente con los cuidadores, y no con profesores o niños. Esta situación puede originar que el cuidador o responsable del menor pueda restar importancia a algunos síntomas por el deseo de cuidar a su protegido y provea algún sesgo de información. No obstante, ya que este es el primer estudio que evalúa trastornos mentales en población infantil en Colombia, sus resultados proveen una línea de base que permite pensar en acciones de promoción y prevención para este grupo de población. Las prevalencias encontradas son en algunos casos más altas y en otras, comparables; estos resultados podrían deberse a diferencias poblacionales, culturales o metodológicas, lo cual es difícil de determinar con el estudio.
La distimia tiene una prevalencia general menor que el trastorno depresivo mayor, pero los síntomas depresivos subsindrómicos y los trastornos depresivos menores han mostrado prevalencias más altas en niños, adolescentes y adultos jóvenes que el trastorno depresivo mayor. Esto es similar a los hallazgos de la ENSM 2015, ya que para la distimia no se encontraron frecuencias en las mediciones en los últimos 30 días y los últimos 12 meses.
Los trastornos de ansiedad son los más frecuente en niños y adolescentes, con una prevalencia general del 8% (2%-24%)7. En la ENSM 2015 los trastornos de ansiedad medidos en niños tienen una prevalencia del 1% (IC95%, 0,7-1,5) en los últimos 30 días y del 2% (IC95%, 1,2-3,2) en el último año, prevalencias que son menores que las encontradas en estudios epidemiológicos, puesto que se estudió un menor número de enfermedades en general (el 0,4% en Brasil, 1999; el 3,8% en Chile, 2007-2009; el 2,2% en Puerto Rico, 2002; el 9% en Irán, 2013; el 0,6% en Reino Unido, 1999, y el 0,2% en Reino Unido, 2004). En la ENSM 2015, se encuentra en las niñas mayor prevalencia de cualquier trastorno de ansiedad en los últimos 12 meses que en los niños (el 2,3 frente al 1,6%), algo que podría explicarse porque el ENSM estudió población general y no solamente población escolarizada. En general, los hallazgos sobre los trastornos de ansiedad y los trastornos del comportamiento se ven afectados por factores que se debe tener en cuenta en este país: en Colombia hay una situación socioeconómica compleja que incluye pobreza, desplazamiento y violencia, por lo que el primer factor es que nos hemos convertido tolerantes sobre muchas de las manifestaciones clínicas relacionados con la angustia y la violencia, y a veces se les da menos importancia o se relativiza en uno mismo o en las personas de nuestro entorno. Por otro lado, la sobrexposición al fenómeno de la violencia podría hacer que el familiar se acostumbre y lo perciba como una realidad normal.
A este respecto, estudios realizados en poblaciones específicas que incluyen a niños han mostrado resultados similares respecto a la frecuencia de trastornos de ansiedad. Cuando estos estudios comparan población infantil afectada directamente por situaciones relacionadas con el conflicto armado33,34, los trastornos de ansiedad resultan ser los más prevalentes.
Los trastornos de ansiedad más frecuentes en los niños son el trastorno de ansiedad por separación y el trastorno de ansiedad generalizada. El trastorno de ansiedad por separación es uno de los trastornos más frecuentes en esta población, con prevalencias de un 1,4–6,2% según diferentes estudios epidemiológicos12,15,17,35–37,13,38,39. Estos resultados son similares a los encontrados en la ENSM 2015, en la que la prevalencia del trastorno de ansiedad por separación es del 1,2% en los últimos 30 días y el 1,8% en los últimos 12 meses. En Colombia no se habían realizado estudios epidemiológicos sobre este trastorno en niños, aunque se ha evaluado a adultos retrospectivamente y se ha encontrado prevalencias de ansiedad por separación en la infancia del 0,8% de las mujeres y el 0,3% de los varones. En cuanto al trastorno de ansiedad generalizada, los resultados de estudios epidemiológicos mencionan prevalencias de un 0,4-3,8%, excepto en un estudio de Irán, cuya prevalencia es más alta. Estos resultados son similares a los encontrados en la ENSM 2015, en la que la prevalencia del trastorno de ansiedad generalizada es del 0,4% tanto en los últimos 30 días como en el último año. Desde el punto de vista clínico, resulta comprensible la mayor frecuencia de los trastornos de ansiedad en esta etapa de la vida, puesto que el proceso de separación es a esas edades el motor fundamental de desarrollo.
Respecto al TDAH, en niños de 5–15 años la prevalencia puntual general es del 3,4%8,40 y la prevalencia a 12 meses en población de 4–17 años varía del 2 al 8,7%12,15,17,35–37,13,38,39,41. Estos resultados epidemiológicos son similares a los hallados en la ENSM 2015, la cual encuentra una prevalencia del 2,3% en el último mes y el 3% en los últimos 12 meses. Estos resultados contrastan con hallazgos de estudios realizados en Colombia en el pasado, que encontraron prevalencias del 5,7% en un estudio bogotano42, el 16,9% de los niños de 7–11 años en un estudio en Antioquia43 y hasta el 17,1% en otros estudios llevados a cabo en el país44,45. Al comparar los datos de la ENSM 2015 con los datos de otros países, se ve la coherencia de lo que de verdad corresponde como prevalencia de esta entidad clínica. Las diferencias de prevalencias en varios estudios de TDAH en el mundo es un hecho conocido y que se ha estudiado ampliamente, con múltiples explicaciones, como la gran comorbilidad del trastorno (en cerca del 70% de los casos, el diagnóstico se acompaña de al menos otra entidad), los diagnósticos diferenciales (más de la mitad de los criterios diagnósticos pueden presentarse en otras condiciones) y la utilización de instrumentos de detección como prueba diagnóstica34. Los estudios poblacionales siempre han mostrado prevalencias menores que los estudios clínicos46 debido al sesgo de selección, y la ENSM es un ejemplo de ello.
Se considera que parte de las diferencias en las prevalencias con otros estudios puede deberse a la metodología ya mencionada. También que puede haber elementos cognitivos en que, dependiendo de experiencias recientes que exalten o disminuyan el estado afectivo basal del sujeto en el momento de la encuesta, este conteste de manera diferente de como habría respondido en otras circunstancias47–49; en esta encuesta se pregunta primero por bienestar emocional del niño y después se pasa a preguntar por los trastornos, a diferencia de aplicar únicamente el DISC, cuyo diseño solo pregunta por elementos negativos y no positivos de las emociones y conductas del niño.
En diferentes estudios se ha encontrado que la prevalencia del TDAH del subtipo inatento es del 4,3%, la del subtipo hiperactivo es del 2% y la del subtipo combinado, del 2,2%9,36,50, mientras que en la ENSM 2015 se encuentra que en el último año es más frecuente el subtipo hiperactivo (1,7%), seguido del inatento (1,1%) y el mixto (0,3%); no obstante, es importante mencionar que, dadas las características de la muestra y los niveles de precisión, los intervalos de confianza se cruzan unos con otros, lo que indicaría la necesidad de un nayor tamaño muestral en el futuro, con el fin de tener resultados más precisos. Asimismo, en los últimos 30 días y últimos 12 meses, el TDAH es ligeramente más prevalente en las niñas que en los niños según la ENSM 2015, lo cual difiere de los hallazgos sobre la enfermedad en otros estudios. Esto último teniendo en cuenta que se ha encontrado mayor frecuencia en varones que en mujeres, con una proporción que varía de 4:1 a 9:1 dependiendo del estudio analizado51,52.
La prevalencia de los trastornos de conducta a los 12 meses es del 6% (5%–14%). Entre los trastornos de conducta, el negativista desafiante tiene una prevalencia de un 2,8–11% según estudios epidemiológicos5,12,15,17,35–37,13,38. Estos resultados difieren de los encontrados en la ENSM 2015, en la que la prevalencia del trastorno negativista desafiante en los últimos 30 días y los últimos 12 meses es del 0,4%. Con respecto al sexo, los resultados de la ENSM 2015 reportan una prevalencia ligeramente mayor en los niños que en las niñas, resultado que concuerda con hallazgos de otros estudios que han reportado que no parece que haya una diferencia significativa en las prevalencias según el sexo, ya que en los varones es del 11,2% y en las mujeres, del 9,2%.
Con respecto al trastorno de conducta, la prevalencia según los estudios epidemiológicos varía entre el 0,6 y el 3,0% de los niños, con una frecuencia mayor en los niños que en las niñas12,15,17,35,13,38. Los resultados de la ENSM son similares a los de estos estudios epidemiológicos, aunque la prevalencia fue ligeramente inferior a la encontrada en esos reportes. La prevalencia en los últimos 30 días y los últimos 12 meses es del 0,2% de los niños de 7–11 años, con una prevalencia ligeramente mayor en los niños que en las niñas. Estos resultados contrastan con estudios realizados en poblaciones específicas de Colombia. Un estudio llevado a cabo en Bogotá en un colegio distrital mostró una prevalencia de trastorno de conducta del 28,6%53, pero contaba con una población seleccionada.
Al explorar los factores asociados con los trastornos mentales en la infancia, se encuentra que, en el modelo sin ajustar, se encuentran once variables que se relacionan con mayor riesgo de sufrir alguno de los trastornos mentales medidos; al aplicar el modelo multivariable y ajustar entre estas, siguen siendo significativas la escolaridad del niño, el nivel educativo del padre, la pobreza, la exposición a eventos traumáticos, la región del país en la que vive y sufrir condiciones crónicas; tiene relevancia la asociación entre la exposición a eventos traumáticos —dada la alta frecuencia de exposición a estos en nuestro medio— y un hallazgo interesante que genera muchas incógnitas: la menor asociación entre trastornos mentales y la falta de escolarización de los niños.
Al comparar estos hallazgos con los de otros estudios, como el realizado en Puerto Rico en 200412, en el que analizaron según la educación de los padres, el nivel educativo de los niños, el nivel de ingresos del hogar o el área de residencia, que encontró mayor asociación con la prevalencia de cualquier trastorno en la zona urbana que en la rural (odds ratio [OR] = 1,9). En el estudio realizado en Chile en 200911, se encontró que las variables asociadas con cualquier trastorno mental en niños fueron el antecedente de trastorno mental en los padres (OR = 3,3) y la estructura familiar; tiene el mayor riesgo las familias monoparentales (OR = 2,5). Cabe aclarar que las asociaciones de los tres estudios se obtuvieron después de los ajustes realizados en cada una de sus muestras, pero se debe resaltar que, tanto en el estudio de Chile como en el de Puerto Rico, se incluyó un mayor número de trastornos, además de que los participantes no eran exclusivamente niños, sino que se incluyó a los adolescentes, por lo cual probablemente las asociaciones establecidas fueron diferentes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste estudio está financiado por COLCIENCIAS y el Ministerio de Salud y Protección Social, bajo la invitación para presentar propuesta para ejecutar la Encuesta Nacional de Salud Mental (ENSM); contrato 762-2013.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Alejandro Rozo y Rafael Ruiz por la colaboración en la elaboración de diferentes partes de los documentos.