El síndrome de reacción cutánea con eosinofilia y síntomas sistémicos (DRESS) es una reacción idiosincrásica a medicamentos que se caracteriza por erupción cutánea, fiebre, linfadenopatía y disfunción de órganos internos. Se revisa el caso de una paciente con trastorno afectivo bipolar (TAB) que sufrió una respuesta inflamatoria sistémica asociada al uso de ácido valproico y, además, tuvo una importante reactivación de los síntomas al usar otros medicamentos cuyos mecanismos de acción farmacológicos son diferentes. El diagnóstico de DRESS es principalmente de exclusión, por lo que puede tardarse en detectarlo y terminar en una entidad potencialmente mortal.
DRESS syndrome (skin reaction with eosinophilia and systemic symptoms) is an idiosyncratic drug reaction characterized by rash, fever, lymphadenopathy, and internal organ dysfunction. This case report is on a patient with bipolar affective disorder who presented with a systemic inflammatory response associated with the use of valproic acid, and an important activation of symptoms when used with other drugs with a different pharmacological action mechanism. The diagnosis of DRESS syndrome is primarily by exclusion, and its detection may be difficult, which could potentially become fatal for the patient.
El trastorno afectivo bipolar (TAB) es una de las formas más graves de enfermedad mental y se caracteriza por los cambios en el estado de ánimo1. Afecta a ambos sexos por igual en todos los grupos de edad y su prevalencia mundial es de aproximadamente un 3-5%. La tasa de mortalidad de la enfermedad es 2–3 veces mayor que en la población general2 y cursa con periodos entre depresión, hipomanía y manía. En la manía aguda, la monoterapia con ácido valproico (AV) tiene una eficacia similar a la de los fármacos antipsicóticos y el litio, pero la combinación de AV con un antipsicótico es más eficaz que cualquier fármaco empleado en monoterapia3. El AV es uno de los estabilizadores de ánimo más utilizados en la población general que padece esta condición. Se han asociado al uso de este medicamento algunos efectos adversos, del tipo de reacciones inmunitarias o dermatológicas, que pueden variar desde una erupción simple hasta un síndrome de reacción cutánea con eosinofilia y síntomas sistémicos (DRESS), con graves consecuencias.
A continuación se revisa el caso de una paciente tratada en el Hospital Mental de Antioquia, quien previamente firmó el consentimiento informado con el que aceptó el estudio y la difusión y publicación de su caso de modo anónimo, cumpliendo los lineamientos establecidos en el Reporte Belmont y la declaración de Helsinki.
Revisión del temaEl síndrome DRESS es una reacción medicamentosa grave caracterizada por una erupción cutánea morbiliforme que se acompaña de linfadenopatía, anormalidades hematológicas y afección orgánica multisistémica. Aunque la incidencia exacta del síndrome DRESS es desconocida, los datos epidemiológicos estiman que la población en riesgo se encuentra entre 1/1.000 y 1/10.000 individuos expuestos a los medicamentos4. Las manifestaciones clínicas pueden aparecer 2–6 semanas luego del inicio del medicamento y se asocia con una tasa de mortalidad cercana al 10% de los casos4.
Dentro de la fisiopatología del síndrome DRESS, se ha incluido: a) defectos enzimáticos del metabolismo de algunos medicamentos que generarían productos «anómalos», que reaccionan bioquímicamente con las proteínas celulares y modifican su estructura; b) la inmunosupresión, cuando se acompaña de una reactivación o una infección primaria por el Herpesvirus humano 6 (HH-6), lo cual se demuestra por la disminución inicial de linfocitos tipo B, baja concentración de inmunoglobulinas G, A y M y aumento de interferón alfa, interleucina 5 y otras citocinas4,5, y c) la predisposición genética asociada a ciertos alelos del antígeno leucocitario humano6,7.
Entre las manifestaciones clínicas, la gran mayoría de los casos (97%) presentan erupción cutánea que puede ser eritematosa, purpúrea, pustulosa o maculopapular. La cara, el tronco y las extremidades superiores son los primeros lugares afectados. Las erupciones cutáneas están precedidas por periodos de fiebre, con temperaturas que oscilan entre los 38 y los 40°C4.
En cuanto a la afección multisistémica: el 94% presenta afección hepática, manifestada por elevación de las transaminasas en el 59% de los pacientes y hepatomegalia en el 12%. Los hallazgos histopatológicos comunes son hepatotoxicidad con esteatosis microvesicular y necrosis8,9. Entre las alteraciones hematológicas, el 66% de los pacientes presentan eosinofilia10 y el 27%, linfocitos atípicos. Otras anomalías hematológicas descritas incluyen linfocitopenia (51,9%), linfocitosis atípica (18,5%) y trombocitopenia (3,7%). El 8% sufre afecciones renales como nefropatía tubulointersticial con elevación de la creatinina sérica, hematuria microscópica o proteinuria que genera insuficiencia renal aguda.
Existen más de 140 reportes de caso sobre síndromes de hipersensibilidad cutánea asociados a antiepilépticos11). Sin embargo, este caso es muy valioso por la serie de reacciones cruzadas que la paciente presentó ante otros medicamentos con diferentes mecanismos de acción farmacológica.
Caso clínicoUna mujer de 22 años, natural y residente en Medellín (Antioquia, Colombia), ingresó por primera vez en octubre de 2010 al servicio de hospitalización del ESE Hospital Mental de Antioquia con cuadro clínico, de 1 semana de evolución, consistente en expansividad, logorrea, ideas delirantes de contenido místico, labilidad afectiva e insomnio. Se le realizó el protocolo de paraclínicos de la institución (por ser su primer episodio psicótico), entre ellos tomografía computarizada (TC) de cráneo, pruebas de función renal (urea, creatinina), pruebas de función hepática (bilirrubina total y directa, alanino aminotransferasa y aspartato aminotransferasa) y cuadro hemático, cuyos resultados estaban dentro de los límites de la normalidad. Se diagnosticó finalmente TAB en fase maniaca con síntomas psicóticos, que se trató con carbonato de litio 900mg/día y AV 750mg/día, con adecuada tolerancia y mejoría clínica, por lo cual se le dio el alta luego de 10 días de hospitalización, con dosis de litio de 0,49 mEq/l y AV 56μg/ml.
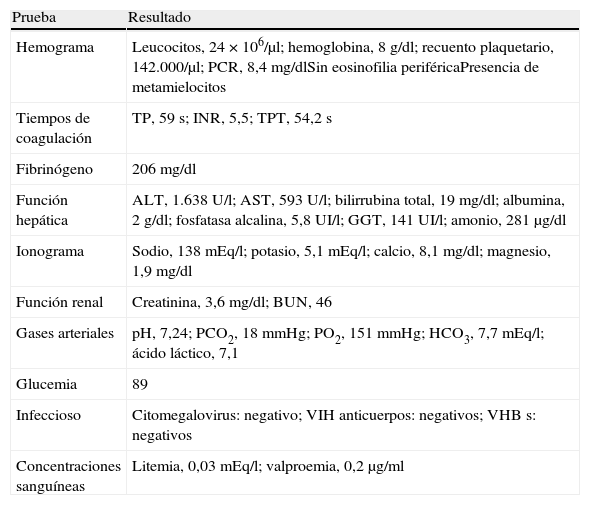
Un mes tras el alta, comenzó la aparición de pequeñas lesiones pruriginosas y eritematosas en tronco, cara y extremidades, asociadas a fiebre y malestar general, por lo cual consultó a su servicio de medicina general donde le diagnosticaron exantema de posible origen viral, y dieron el alta con analgésicos y «cremas». La paciente continuó en casa con el exantema generalizado, náuseas, vómito y edema de extremidades inferiores. Pasados 10 días, ingresó al servicio de urgencias en malas condiciones generales, deshidratada, con alteración del sensorio pero termodinámicamente estable (presión arterial, 113/63mmHg; frecuencia cardiaca, 115 lpm; frecuencia respiratoria, 26rpm; temperatura, 37,5°C; saturación de oxígeno, 92%), pupilas midriáticas de respuesta lenta e ictericia generalizada. La apertura ocular era espontánea, no daba respuesta verbal a preguntas sencillas ni seguía órdenes y mostraba hiperreflexia generalizada. Durante el curso de los siguientes días, se encontraron linfadenopatías generalizadas. Se ordenaron paraclínicos que demostraron grave disfunción multisistémica y hepática (tabla 1). Se diagnosticó entonces insuficiencia hepática aguda secundaria a hepatitis inmunoalérgica por medicamentos (síndrome de DRESS o hipersensibilidad) con criterios de gravedad como bilirrubina > 17,5mg/dl, PT > 50 de etiología tóxica y APACHE II 24, los cuales indicaban una probabilidad predictiva de muerte del 49,6%. Se decidió entonces activar hora cero para donante de hígado.
Exámenes paraclínicos
| Prueba | Resultado |
| Hemograma | Leucocitos, 24×106/μl; hemoglobina, 8 g/dl; recuento plaquetario, 142.000/μl; PCR, 8,4 mg/dlSin eosinofilia periféricaPresencia de metamielocitos |
| Tiempos de coagulación | TP, 59 s; INR, 5,5; TPT, 54,2 s |
| Fibrinógeno | 206 mg/dl |
| Función hepática | ALT, 1.638 U/l; AST, 593 U/l; bilirrubina total, 19 mg/dl; albumina, 2 g/dl; fosfatasa alcalina, 5,8 UI/l; GGT, 141 UI/l; amonio, 281μg/dl |
| Ionograma | Sodio, 138 mEq/l; potasio, 5,1 mEq/l; calcio, 8,1 mg/dl; magnesio, 1,9 mg/dl |
| Función renal | Creatinina, 3,6 mg/dl; BUN, 46 |
| Gases arteriales | pH, 7,24; PCO2, 18 mmHg; PO2, 151 mmHg; HCO3, 7,7 mEq/l; ácido láctico, 7,1 |
| Glucemia | 89 |
| Infeccioso | Citomegalovirus: negativo; VIH anticuerpos: negativos; VHB s: negativos |
| Concentraciones sanguíneas | Litemia, 0,03 mEq/l; valproemia, 0,2μg/ml |
TP: tiempo de protrobina. TPT: tiempo parcial de tromboplastina. INR: International normalized ratio.
ALT: alanino amino trasferansa, AST: aspartato amino trasferasa GGT: gama glutamil trasferasa.
BUN: nitrógeno ureico en sangre. VIH: anticuerpos contra el virus de la inmunodeficiencia adquirida VHBs: anticuerpos de superficie contra el virus de la hepatitis B.
Se inició manejo con vasopresores debido a la hipotensión y la hipotermia, y se realizaron controles paraclínicos diariamente. Se descartó enfermedad renal crónica asociada por ecografía renal y se confirmó una adecuada posición de monitorización de presión intracraneal (PIC) por TC. La paciente continuó manejo invasivo en la unidad de cuidados intensivos.
Al quinto día de estancia hospitalaria, las transaminasas comenzaron a descender y luego, al documentarse mejoría de la función hepática, el grupo de trasplante hepático conceptuó que ya no había indicación de trasplante. La paciente comenzó a tener picos febriles en la unidad de cuidados intensivos, por lo que se realizaron hemocultivos con resultados negativos. Se sospechó entonces un foco infeccioso pulmonar, y se encontró atelectasia e infiltrados en las imágenes radiológicas. Neumología realizó fibrobroncoscopia, y aisló infección por Pseudomonas aeruginosa. El cuadro infeccioso se trató inicialmente con meropenem, con el cual la paciente sufrió una erupción generalizada, por lo que se decidió cambiar de antibiótico a ciprofloxacino, que hubo que retirar inmediatamente a causa de erupción cutánea. Posteriormente se inició cefepima, con adecuada tolerancia.
Luego de 1 mes en la unidad de cuidados intensivos, la paciente sufrió un episodio convulsivo tónico clónico generalizado con versión cefálica, de aproximadamente 3min de duración, motivo por el cual se le realizó TC simple de cráneo, que reportó pequeño foco hemorrágico donde se encontraba la aguja de PIC. Además de las imágenes diagnósticas, se le practicó punción lumbar para estudio de líquido cefalorraquídeo, con resultados negativos. Se inició entonces levitiracetam 500mg/12h para control de las convulsiones, pero la paciente volvió a sufrir erupción generalizada en tronco, abdomen y extremidades, sin compromiso facial o de mucosas, por lo se determinó manejo sintomático y se retiró el medicamento. La paciente continuó con evolución satisfactoria, fue destetada de la ventilación mecánica luego de 1,5 meses de estancia hospitalaria en UCI, y 2 meses después, luego de controlar su componente infeccioso, se le dio el alta sin anticonvulsivos ni antibióticos. Además, durante su estancia hospitalaria fue valorada por Psiquiatría por manifestar síntomas depresivos asociados a enfermedad médica, pero no se encontró una descompensación de su TAB y continuó tratamiento psiquiátrico con quetiapina 100mg/12h.
DiscusiónLos primeros reportes sobre hipersensibilidad a los fármacos antiepilépticos aparecieron en los años treinta como eventos secundarios a la administración de fenitoína12. Con los años, el síndrome también se ha descrito con varios nombres, como «reacción de hipersensibilidad al Dilantin», «síndrome de fenitoína», «síndrome de hipersensibilidad al fenobarbital», «Dilantin syndrome», «Kawasaki-like syndrome», «erupción cutánea con eosinofilia» y «síntomas similares al síndrome de mononucleosis»4,6. En 1959 Sidney Saltzstein realizó la primera descripción de esta entidad, actualmente conocida como síndrome DRESS, aunque empleó el término «linfoma inducido por medicamentos» para describir los hallazgos histológicos compatibles con linfoma y las reacciones adversas cutáneas11.
En 2007, Kardaun et al13 cuestionaron el acrónimo DRESS, partiendo de la base de que la eosinofilia no necesariamente está presente a la hora de realizar el diagnóstico, y propusieron un sistema de clasificación que permite determinar si el caso es definitivo, probable, posible o negativo. Como parámetros clasificatorios se incluyen fiebre > 38,5°C, ganglios linfáticos agrandados, eosinofilia, linfocitos atípicos, afección cutánea, afección de órgano, más de 15 días para la resolución de los síntomas y la evaluación de otras posibles causas. Estos criterios pueden colaborar en el proceso diagnóstico, pero los autores son claros en decir que el juico clínico es lo más importante.
En una revisión de la literatura, en la que se revisaron 131 publicaciones independientes que incluían 172 casos de síndrome de DRESS, se encontraron 44 fármacos relacionados con esta entidad11. Carbamazepina (el 27% de los casos), alopurinol (11%), lamotrigina (6%), fenobarbital (6%) y fenitoína (4%) fueron los fármacos más comúnmente relacionados con el síndrome DRESS. Respecto a lo sociodemográfico del síndrome, la edad promedio reportada en la literatura es de 40,7 ± 20,9 años, y para la aparición de las manifestaciones clínicas se estima un promedio de 3,9±2,6 semanas tras la administración del fármaco11,12.
Lo interesante de este caso es la reactivación de los síntomas cutáneos con el uso de varios medicamentos que tienen mecanismos de acción y estructuras químicas diferentes de los anillos aromáticos de los anticonvulsivos, lo que hace muy difícil el manejo posterior con moduladores afectivos. Habría sido muy interesante realizar pruebas genéticas a la paciente para la ampliación del estudio de su caso, pero por las dificultades socioeconómicas actuales que la paciente vive y la falta de apoyo de su aseguradora en salud para realizarlas, no contamos con ellas en el momento. A pesar del reto terapéutico, la paciente logró evolucionar satisfactoriamente y mantener estabilidad afectiva usando un antipsicótico de segunda generación. El caso clínico y la literatura nos demuestran que el diagnóstico y el tratamiento tempranos son cruciales para disminuir la alta tasa de mortalidad de la entidad. El tratamiento incluye la suspensión del agente causal, medidas de soporte y el uso de esteroides, tópicos en los casos leves y sistémicos en los graves4–6.
ConclusionesLa descripción del caso nos permite concluir que el síndrome de hipersensibilidad a los anticonvulsivos es una entidad de baja prevalencia pero con consecuencias médicas fatales. Que sea una reacción idiosincrásica que no depende de la dosis ni del tiempo de administración aumenta la importancia de considerarlo en el diagnóstico diferencial de los pacientes que están en tratamiento con AV o cualquier anticonvulsivo, ya que el TAB es una de las enfermedades mentales más comunes en nuestro medio y el AV, uno de los medicamentos más empleados para su tratamiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Hospital Mental de Antioquia por facilitar la información del caso, y a los pacientes anónimos que nos permiten aprender tanto de ellos.