Revisar los criterios diagnósticos, epidemiología, fisiopatología, manifestaciones neurológicas, diagnóstico y tratamiento de las manifestaciones del lupus eritematoso sistémico en el sistema nervioso central.
MétodosBúsqueda de la literatura en bases de datos (PubMed), complementada con la revisión de las bibliografías que figuran en los artículos identificados. Para la selección de la bibliografía no se limitó el tiempo de publicación y solo se incluyeron artículos en español y en inglés.
ResultadosEl compromiso del sistema nervioso central es una de las principales causas de morbimortalidad en pacientes con lupus eritematoso sistémico. Manifestaciones comunes (incidencia acumulada mayor al 5%) incluyen ataques cerebrovasculares y convulsiones; son relativamente poco comunes (1-5%) la disfunción cognitiva, la confusión aguda y la psicosis, mientras que los trastornos neuropsiquiátricos restantes son inusuales (menos del 1%). Los mecanismos que pueden conducir a estas manifestaciones incluyen lesiones intracraneales vasculares (vasculitis y trombosis), producción de autoanticuerpos frente a antígenos neuronales, ribosomas y fosfolípidos, y la inflamación relacionada con la producción local de citoquinas. Las pruebas serológicas, el estudio de líquido cefalorraquídeo y las imágenes han sido utilizados para apoyar el diagnóstico clínico. El tratamiento se basa en el uso de corticosteroides, inmunosupresores y medicamentos sintomáticos. El tratamiento antiplaquetario y anticoagulante se realiza cuando se encuentran títulos moderados a altos de anticuerpos antifosfolípidos.
ConclusionesLa afectación de órganos vitales, como el cerebro, en los pacientes con lupus eritematoso sistémico impulsa los esfuerzos para desarrollar herramientas de diagnóstico de enfermedad neuropsiquiátrica asociada a lupus eritematoso sistémico, para guiar decisiones terapéuticas eficaces.
To review the epidemiological, pathophysiological, and neurological manifestations, as well as the diagnosis and treatment of central nervous system involvement in systemic lupus erythematosus.
MethodsA literature search was performed using PubMed database complemented by review of literature references listed in identified articles. There were no limits to publication date of the literature references. Only articles in English and Spanish were included.
ResultsCentral nervous system involvement is one of the major causes of morbidity and mortality in systemic lupus erythematosus patients. Common disorders (cumulative incidence >5%) were cerebrovascular disease and seizures, and relatively uncommon (1-5%) were severe cognitive dysfunction, acute confusional state, psychosis, while the remaining neuropsychiatric disorders were unusual (less than 1%). Mechanisms that can lead to neuropsychiatric manifestations include intracranial vascular lesions (vasculitis and thrombosis), autoantibody production against neuronal antigens, ribosomes, and phospholipids, and inflammation related to local cytokine production. Serological tests, cerebrospinal fluid, and imaging investigations have been used to support the clinical diagnosis. Treatment is based on the use of corticosteroids, immunosuppressants, and symptomatic treatment. The use of antiplatelet and antithrombotic drugs was indicated when positive moderate-to-high titres of anti-phospholipid antibodies were present.
ConclusionsThe involvement of vital organs and tissues, such as the brain, in patients with systemic lupus erythematosus, impels efforts to develop diagnostic tools for systemic lupus erythematosus associated neuropsychiatric disease to guide effective therapeutic decisions.
El lupus eritematoso sistémico (LES) es una enfermedad autoinmune caracterizada por la pérdida de tolerancia a antígenos propios, producción de autoanticuerpos patogénicos y daño a múltiples órganos1. El curso clínico está caracterizado por periodos de remisiones y de recaídas. Las mujeres se encuentran más frecuentemente afectadas que los hombres, en una razón mujer:hombre de 9:12. La prevalencia oscila entre 10-150 casos por cada 100.000 habitantes3,4, con una tasa de supervivencia a 10años del 70%4.
El LES tiene un espectro clínico amplio con una variedad de signos y síntomas que comprometen diferentes órganos y sistemas, incluyendo el sistema nervioso central (SNC)3. La naturaleza heterogénea del LES explica el amplio espectro de subfenotipos (por ejemplo, nefritis lúpica).
El compromiso neurológico en el LES comprende las diversas manifestaciones psiquiátricas y neurológicas que se desarrollan secundarias al daño del SNC. Su importancia clínica radica en el impacto en la mortalidad, en la calidad de vida y en los puntajes de severidad y de daño orgánico5.
El LES neuropsiquiátrico (LESNP) puede preceder, coincidir o seguir al diagnóstico de LES, pero comúnmente (50-60%) se produce en el primer año después del diagnóstico de LES, en presencia de actividad generalizada de la enfermedad (40-50%)6.
El artículo busca realizar una revisión narrativa de los criterios diagnósticos, epidemiología, fisiopatología, manifestaciones clínicas, métodos diagnóstico y tratamiento de pacientes con LESNP.
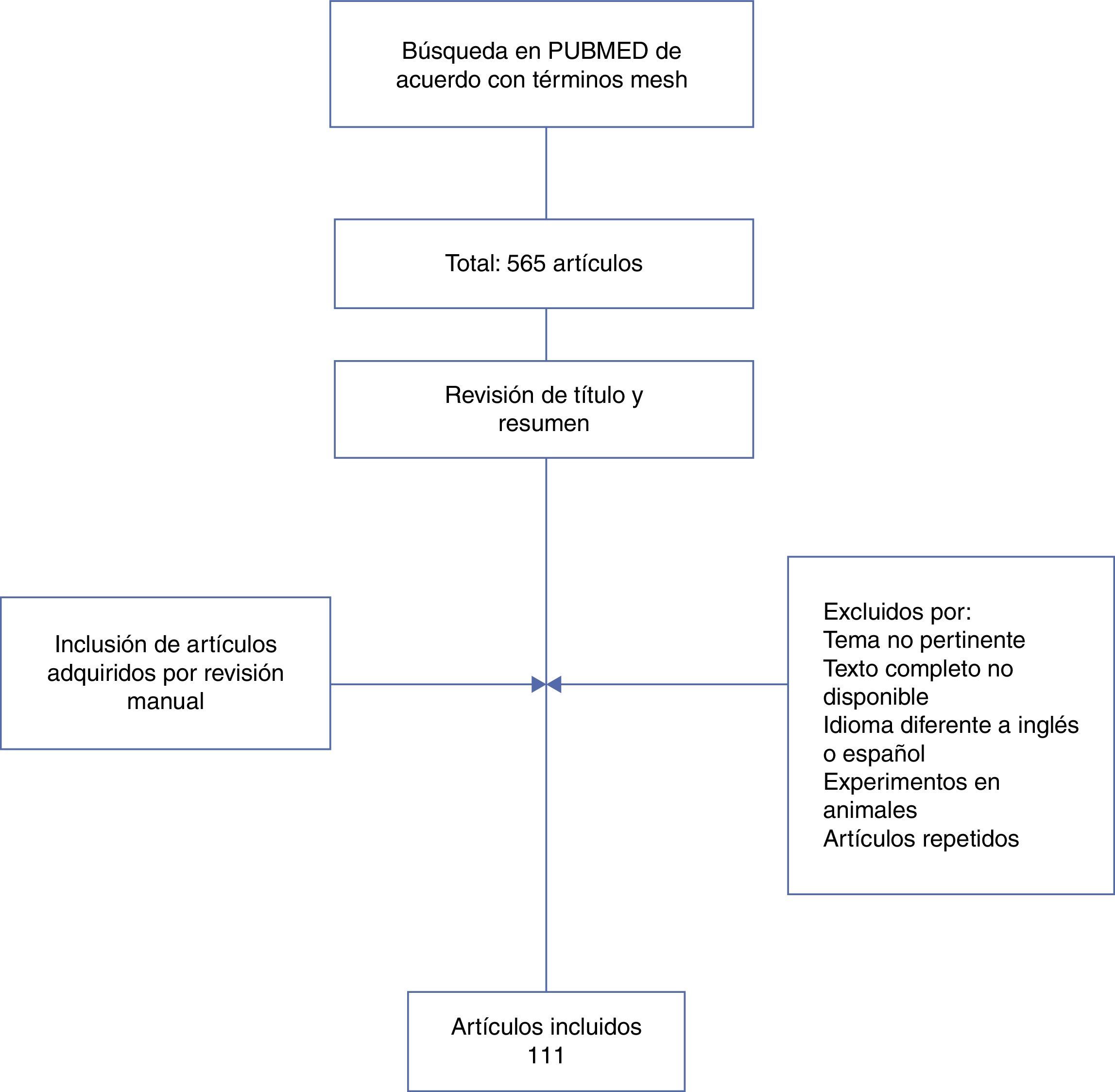
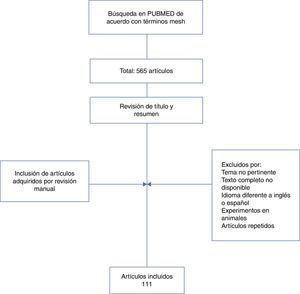
MétodosSe realizó una revisión de la literatura en PubMed de revisiones y metaanálisis publicados hasta julio de 2013, que incluyeran solo adultos. La búsqueda fue limitada a idiomas español e inglés, incluyendo combinaciones de los siguientes términos: «systemic lupus erythemathosus» [Mesh], «central nervous system» [Mesh], «Neuropsychiatric Systemic Lupus Erythematosus» [Majr]. La información fue recolectada de los artículos: epidemiología, manifestaciones clínicas, enfoque diagnóstico y terapéutico de pacientes con LES y compromiso del SNC (fig. 1).
Flujograma de selección de artículos.
Modificada de Rhiannon20.
En 1999 el Colegio Americano de Reumatología (ACR, por sus siglas en inglés) define 19 síndromes clínicos dentro de las manifestaciones neuropsiquiátricas del LES7,8, con el fin de estandarizar la evaluación diagnóstica clínica y paraclínica (técnicas de imagen y test neurosicológico), que se le debería realizar a un paciente con LES. Doce de estas manifestaciones son específicas del SNC e incluyen meningitis aséptica, enfermedad cerebrovascular, síndromes desmielinizantes, cefalea (incluyendo migraña e hipertensión endocraneana benigna), trastornos del movimiento (corea), mielopatía, convulsiones, estado confusional agudo, trastorno de ansiedad, disfunción cognitiva, trastorno del ánimo y psicosis6,7,9.
Clásicamente los criterios del ACR han sido ampliamente usados en el diagnóstico de los pacientes con LES, contando con un 85% de sensibilidad y un 95% de especificidad10,11, siempre y cuando el paciente cumpla 4 de los 11 criterios (tabla 1).
Criterios diagnósticos de LES, ACR 1982
| Rash malar (mariposa) | Eritema fijo plano o elevado sobre la eminencia malar con tendencia a respetar los pliegues nasolabiales |
| Lupus discoide | Placas eritematosas elevadas con escamas queratósicas adherentes y tapones foliculares; a veces retracción en las lesiones antiguas |
| Fotosensibilidad | Rash cutáneo como resultado de reacción anormal a la luz solar (según historia clínica o examen físico) |
| Úlceras orales | Ulceración oral o nasofaríngea, habitualmente indolora, observada por un médico |
| Artritis no erosiva | Compromiso de 2 o más articulaciones periféricas con edema, dolor, derrame articular |
| Serositis | 1. Pleuritis (derrame o roce pleural, dolor pleurítico)2. Pericarditis (ECG, derrame o roce pericárdico) |
| Trastornos renales | 1. Proteinuria persistente>0,5g/día o >3+2. Cilindros celulares: eritrocitos, Hb, granulares, tubulares o mixtos |
| Trastornos neurológicos | 1. Convulsiones. En ausencia de toxicidad medicamentosa y alteraciones metabólicas conocidas como uremia, cetoacidosis y alteraciones electrolíticas2. Psicosis. En ausencia de todos los factores descritos |
| Trastornos hematológicos | 1. Anemia hemolítica con reticulocitosis2. Leucopenia menor de 4.000 en 2 o más ocasiones3. Linfopenia menor de 1.500 en 2 o más ocasiones4. Trombocitopenia menor de 100.000 en ausencia de toxicidad medicamentosa |
| Trastornos inmunológicos | 1. Células LE positivas2. Anticuerpos anti ADN nativo3. Anticuerpos anti Sm4. Pruebas serológicas falsas positivas para sífilis: por lo menos 6 meses consecutivos, confirmadas por: inmovilización del treponema; FTA abs. |
| Anticuerpos antinucleares | Un título anormal de anticuerpos antinucleares por inmunofluorescencia o por una prueba equivalente en cualquier momento y en ausencia de medicamentos implicados en síndrome de lupus inducido |
Modificado de Arthritis Rheum., 1982;25:1271-1277.
En los últimos años, grupos como el SLICC12 han revisado y evaluado los criterios propuestos por el ACR en 1982 y proponen una nueva clasificación en la cual se incluyen manifestaciones no tenidas en cuenta previamente (tabla 2).
Criterios revisados de LES (SLICC)
| Lupus cutáneo agudo, lupus cutáneo subagudo | Rash malar, variante lúpica de necrólisis epidérmica tóxica, fotosensibilidad, rash maculopapular |
| Lupus cutáneo crónico | Rash discoide clásico, lupus hipertrófico, paniculitis por lupus |
| Úlceras orales | Palatinas o nasales en ausencia de otra enfermedad que las explique |
| Alopecia sin otras causas que la expliquen | |
| Sinovitis de 2 o más articulaciones o edema en 2 articulaciones, 30 min de rigidez matutina | |
| Serositis | Pleuritis típica o dolor pericárdico de más de un día de duración |
| Renal | Cilindros hemáticos o relación proteinuria/creatinuria que represente más de 500mg/24h |
| Neurológico | Convulsiones, psicosis, mononeuritis múltiple, mielitis, neuropatía craneal o periférica, estado confusional agudo |
| Anemia hemolítica | |
| Leucopenia | <4.000/mm por lo menos una vez o linfopenia <1.000mm3 al menos una vez |
| Trombocitopenia | <100.000mm3 |
| Criterio inmunológico | ANA por encima del nivel de referencia de laboratorio, anti dsADN por encima del nivel de laboratorio, presencia de anti Sm, positividad de anticuerpos antifosfolípido, complemento bajo, test de Coombs directo positivo |
Adaptado de Petri et al.12.
El diagnóstico de lupus según los criterios del SLICC se hace si el paciente cumple 4 de los criterios anteriormente listados o si presenta nefritis lúpica probada por biopsia más la presencia de ANAS o anti-ADNds. Estos tienen una sensibilidad del 97% y una especificidad del 84%7.
Vale la pena resaltar que en los criterios diagnósticos del SLICC, en cuanto a manifestaciones neuropsiquiátricas se refiere, incluye un mayor número de tópicos sumado a psicosis y convulsiones, y evita incluir algunos síndromes neuropsiquiátricos que no son específicos del LES pero que son tenidos en cuenta por los criterios del ACR.
EpidemiologíaEl LESNP se asocia a gran morbilidad (inmunosupresión, discapacidad y deterioro de calidad de vida) y mortalidad13,14. La prevalencia de manifestaciones neuropsiquiátricas es del 30-40% (tabla 3)15. La prevalencia de los síntomas neuropsiquiátricos se ha estimado en un rango del 4% hasta el 91%16-19. Las diferencias en los datos reportados se han atribuido a diferencias en los diseños de estudios, en la definición de los casos, y a la ausencia de métodos diagnósticos específicos. Asimismo, existe dificultad para atribuir los síntomas directamente a actividad del LES o determinar si son secundarios a reacciones adversas al tratamiento, manifestaciones sistémicas o infecciones19.
Prevalencia de manifestaciones neuropsiquiátricas en LES
| Comunes (> 5%)Cefalea (3-40%)Disfunción cognitiva (1-20%)Trastornos del estado del ánimo (1-20%)Convulsiones (7-10%)Enfermedad cerebrovascular (7-22%)Ansiedad (1-8%) |
| Poco comunesEstado confusional agudo (3-4,5%)Psicosis (2,5-3,5%)Polineuropatía (2-3%)Mielopatía (1-1,5%) |
| Raros (<1%)Neuropatía craneal (0,5-1%)Mononeuropatía (0,5-1%)Meningitis aséptica (0,5-1%)Movimientos anormales (0,6%)Síndrome desmielinizante (0,3%)Síndrome de Guillain-Barré (0,3%) |
Modificada de Bertsias y Boumpas15.
Los factores de riesgo que se han encontrado asociados a la presencia de manifestaciones neuropsiquiátricas en pacientes con LES son, principalmente, 3, e incluyen la actividad sistémica del LES y daño de órgano (sin incluir SNC) con índices de severidad elevados, actividad serológica y tratamiento con altas dosis de esteroides15. En segundo lugar, la presencia previa o concurrente de eventos neuropsiquiátricos, y por último la presencia de anticuerpos antifosfolípidos (anticardiolipinas, anti β2 glucoproteína o anticoagulante lúpico) persistentemente positivos6.
Latinoamérica, por su parte, aún se encuentra en la realización de estudios que le permitan caracterizar epidemiológicamente a la población que padece lupus, y grupos como el Grupo Latinoamericano de Estudio de Lupus (GLADEL) encabezan estos estudios. En una de sus publicaciones reportan las diferencias étnicas de acuerdo al órgano comprometido. Específicamente, el compromiso del SNC se presenta más en pacientes de raza mestiza, diferencias que se atribuyen a variables socioeconómicas y a cuidado médico4.
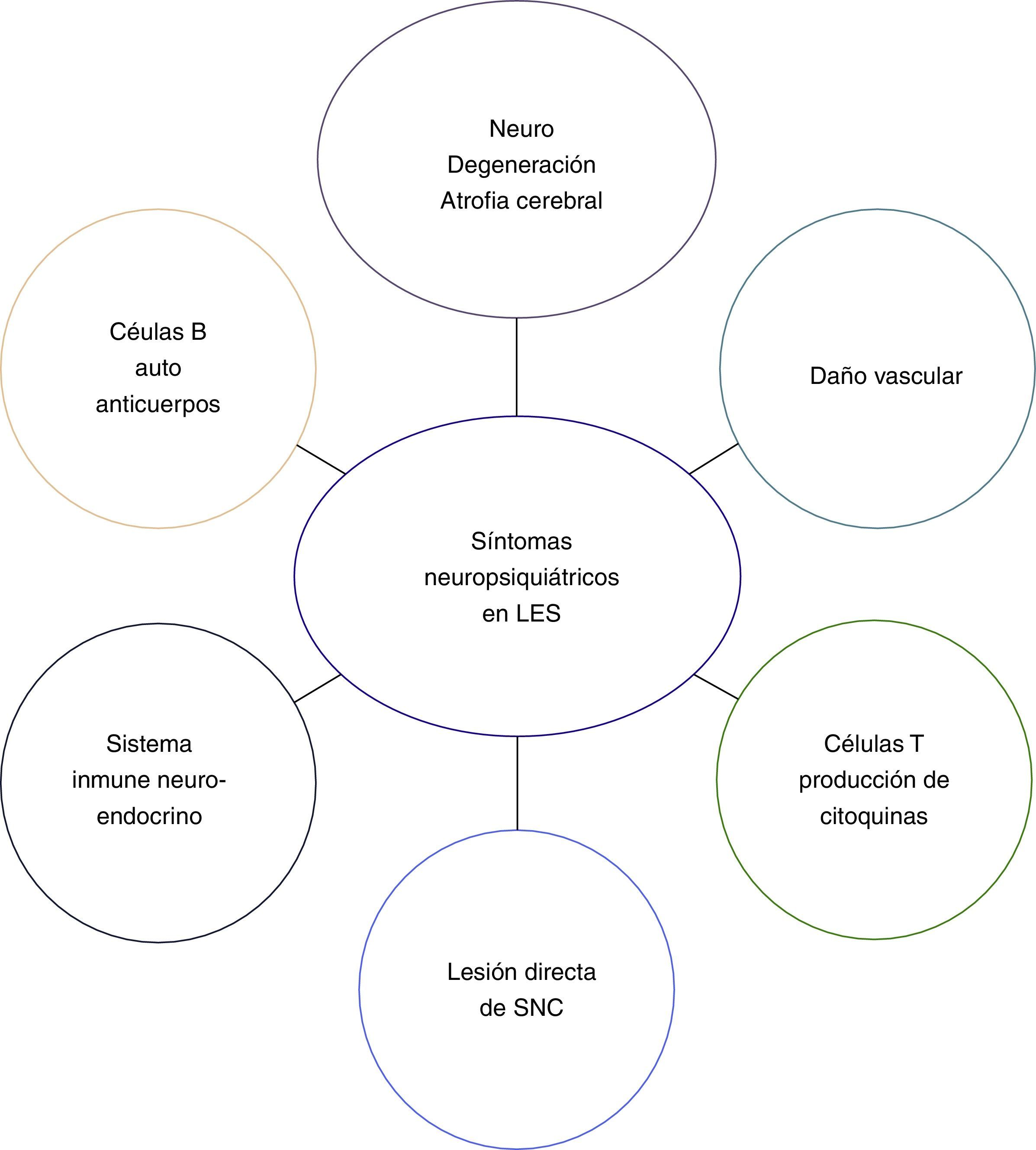
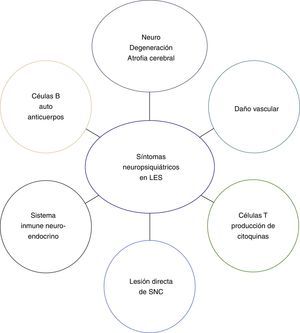
FisiopatologíaLa patogénesis del LESNP es desconocida. Sin embargo, es poco probable que un mecanismo patogénico sea exclusivamente causal en la gran variedad de síndromes de LESNP. La figura 2 muestra los mecanismos patogénicos postulados que causan los síntomas neuropsiquiátricos en el LES.
Dentro de estos mecanismos se encuentran:
- 1.
Vasculopatía. Se ha logrado establecer que más que un proceso de vasculitis, lo que ocurre es un proceso de vasculopatía, en el cual se acumulan múltiples células mononucleares alrededor de los vasos sanguíneos, se generan cambios proliferativos de la íntima y se produce hialinización vascular, propiciando alteraciones en la barrera hematoencefálica, lo que permite el paso de autoanticuerpos al SNC o genera pequeños infartos debido a oclusión luminal20-22.
Múltiples microinfartos, engrosamiento no inflamatorio de vasos pequeños con proliferación intimal, oclusión de pequeños vasos y embolia o hemorragia intracraneal, son manifestaciones vasculares encontradas en pacientes con LES5.
- 2.
Autoanticuerpos. Múltiples anticuerpos han sido implicados en la fisiopatología de la enfermedad, como colaboradores en la vasculopatía, además de favorecer la lesión neuronal directa23:
- a.
Anticuerpos anti-ribosomales P: compromiso difuso del SNC.
- b.
Anticuerpos antifosfolípidos (anti B1 glucoproteína, anticardiolipinas, anticoagulante lúpico): relacionados con manifestaciones locales tales como enfermedad cerebrovascular, convulsiones, trombosis venosas y disfunción cognitiva.
- c.
Anticuerpos antineuronales: se han relacionado con psicosis y convulsiones. El 45% de los pacientes con LES y con compromiso del SNC presentan estos anticuerpos, en contraste con solo el 5% de pacientes con LES sin manifestaciones neuropsiquiátricas20,24.
- d.
Otros anticuerpos que se han encontrado asociados con LESNP son los anticuerpos antigangliósido, antineurofilamento, antiproteína ácida fibrilar glial, anti SM, anti receptores de NMDA y anti histona25.
- a.
- 3.
Disfunción de plexo coroideo. El plexo coroideo posee células gliales que tienen receptores de complejos inmunes, con evidencia de depósito de complemento e IgG20.
- 4.
Procesos pro-inflamatorios. Los efectos de las citoquinas tienen un papel en la patogénesis del LESNP. Se han encontrado niveles de IL-2, IL-10, IFNalfa y gamma elevados en el suero de pacientes con LESNP, e IL-1, IL-2, IL-6, IL-8, IL-10 TNF-α e IFNa en el líquido cefalorraquídeo (LCR)26.
- 5.
Efectos inmunes neuroendocrinos. Se cree que el LES activo puede dar lugar a una respuesta de estrés crónico, con la activación resultante de los sistemas noradrenérgico y del eje hipotálamo-hipófisis-adrenal20.
- 6.
Daño directo sobre el SNC. Metaloproteinasas, estrés oxidativo y toxicidad de aminoácidos excitadores20.
- 7.
Factores fisiopatológicos no inmunológicos. Hasta el 70% de las manifestaciones neurológicas pueden ser debidas a infecciones del SNC27, ya sea por gérmenes oportunistas como por no oportunistas, complicaciones metabólicas debido a uremia, hiperglucemia o manifestaciones relacionadas con la terapia con corticosteroides u otros inmunosupresores23.
La autoinmunidad y la inflamación son respuestas inmunológicas que pueden afectar la función y la morfología de las células del SNC28,29. Cambios estructurales, factores neuropatogénicos, neurodegeneración y activación de célulasB y T pueden explicar los mecanismos autoinmunes e inflamatorios involucrados en el daño del SNC30-32 que pueden ocurrir en el LES (tabla 4).
Daño cerebral en lupus
| Atrofia cerebral | Daño neuronal y glialAtrofia cortical |
| Eventos cerebrovasculares | Infartos isquémicos y hemorrágicos |
| Neurodegeneración | Reducción de N-acetilaspartato |
| Células T | Incremento en la producción de IL-6, IL-10. Il-8, TNF e IFN |
| Células B | Anticuerpos citotóxicos cerebrales, anti-ribosomales P, anti-NMDA, anti recepetor NR2, antifosfolípidos |
| Factores patogénicos | Infiltración de células inmunes, producción de citoquinas, incremento de moléculas de adhesión celular, activación de complemento, apoptosis, activación de macrófagos y microglía, producción de mediadores citotóxicos (citoquinas, especies reactivas de oxígeno)Sobreproducción de metaloproteinasas |
A continuación se describen las manifestaciones clínicas neurológicas y psiquiátricas que comprometen el SNC.
CefaleaEs motivo de controversia su inclusión como manifestación del LES, dado que no se ha logrado probar una clara relación de este síntoma con actividad de la enfermedad y su prevalencia no parece ser mayor que la presentada por la población general10,33. Varios estudios han dilucidado la prevalencia de esta manifestación y la ubican en un rango del 32 al 78%34. Su incidencia acumulada corresponde entre el 10 y el 20%, encontrándose con mayor frecuencia en caucásicos (20-40%) y menor en asiáticos (3-5%), siendo los tipos más frecuentes la migraña, la cefalea tipo tensión y la cefalea por hipertensión endocraneana35,36.
La cefalea no se relaciona con la actividad lúpica o anticuerpos antifosfolípidos en suero ni con el fenómeno de Raynaud, pero se requieren investigaciones posteriores al respecto. Las manifestaciones neurológicas del lupus no se relacionan con un tipo específico de cefalea. La cefalea puede estar asociada a ansiedad y depresión35. Teniendo en cuenta lo anterior, la cefalea en un paciente con LES debe valorarse y clasificarse igual que en un paciente sin LES. El ACR la considera como una manifestación neuropsiquiátrica del LES y se adhiere a la definición propuesta por la Sociedad Internacional de Cefalea (International Headache Society [IHS])37.
El abordaje inicial debe hacerse igual al de un paciente que no padezca LES15, es decir, realizando búsqueda activa de causas de cefalea secundaria y, en caso de que clínicamente esté indicado, deben realizarse neuroimágenes y estudio del LCR. Es importante resaltar patologías como meningitis aséptica, trombosis de senos venosos y hemorragia subaracnoidea, que se pueden manifestar inicialmente con cefalea6.
Una mención especial refiere el término «cefalea lúpica», que si bien como se mencionó antes no existe suficiente evidencia hasta el momento que soporte su uso sistemático, se encuentra incluido dentro de los criterios de actividad lúpica del SLEDAI (acrónimo de Índice de Actividad de Enfermedad de LES) y la refieren como una cefalea severa, incapacitante, persistente, que no responde al manejo con analgésicos narcóticos, que sigue a la actividad de la enfermedad y cede con corticosteroides3.
Meningitis asépticaLa meningitis aséptica se define como la meningitis con cultivos bacterianos negativos en LCR38,39. Los mecanismos etiológicos incluyen infecciones, vacunas, medicamentos, neoplasias (tabla 5)40.
Causas de meningitis aséptica
| Causas infecciosas | Causas no infecciosas |
|---|---|
| VirusEnterovirus-polio, coxsackie, ECHOVirus herpes-simplex tipo 1, humano 6, varicela zoster, cytomegalovirus, Epstein-Barr.Respiratorios-adenovirus, rinovirus, influenza A y BArbovirusVIHHongosCryptococcus neoformansHistoplasma capsulatumCoccidioides immitisBlastomyces dermatitidesCandidaParásitosToxoplasma gondiiNeurocisticercosisTriquinosisNaegleriaBartonella henselae | Postinfeccioso/posvacunalRubéolaVaricelaRabiaPertusisInfluenzaFiebre amarilla |
| MedicamentosAntiinflamatorios no esteroideosTrimetoprim-sulfametoxazolAzatioprinaInmunoglobulinaIsoniazidaAlopurinolCarbamazepinaSulfasalazina | |
| Enfermedades sistémicasLupus eritematoso sistémicoGranulomatosis de WegenerArtritis reumatoideEnfermedad de KawasakiEnfermeda de BehcetSarcoidosisNeoplasias |
Modificada de Kumar40.
Las manifestaciones clínicas incluyen fiebre, cefalea, signos meníngeos, LCR con pleocitosis y cultivos negativos38. Es una entidad rara en pacientes con LES, en la que se han encontrado etiologías como Mycobacterium tuberculosis, Criptococcus neoformans, linfopenia, actividad sistémica del LES41, uso de esteroides y antiinflamatorios no esteroideos42. El tratamiento es de soporte en las causas infecciosas y en las no infecciosas; además, se debe suspender el medicamento relacionado o tratar la causa subyacente40. Los esteroides también se han usado en esta entidad43.
Enfermedad cerebrovascularLa enfermedad cerebrovascular en paciente con LES se ve en el 7-10% de los pacientes caucásicos y afroamericanos, y en el 4-8% de los pacientes hispanos44. Los tipos de ataque cerebrovasculares (ACV) que se observan con mayor frecuencia en pacientes con LES son el ACV isquémico, el ataque isquémico transitorio (>80%), la enfermedad multifocal (7-12%), la hemorragia intracraneal (3-5%) y la trombosis de senos venosos (2%)45. Los pacientes con LES tienen riesgo incrementado de ACV con respecto a la población general. Los factores de riesgo asociados son la actividad del lupus con un puntaje de SLEDAI mayor o igual a 6 (HR 2,1; IC95%: 1,0-4,6), la presencia de anticuerpos antifosfolípidos (OR 4,3-22,2) y enfermedad valvular cardiaca (OR 7,1-8,3)6,46.
La presencia de ACV en LES se atribuye a angiopatía de pequeño vaso, a formación de autoanticuerpos contra antígenos neuronales, ribosomales y fosfolipídicos, a producción intratecal de mediadores inflamatorios, a ateroesclerosis prematura, a trombosis venosa y arterial, a embolismo, a disección y a vasculitis13,47.
Los pacientes con LES tienen mayor riesgo de ACV comparado con la población general (RR 7,9; IC95%: 4,0-13,6)48, el cual es atribuido a ateroesclerosis temprana, coagulopatía, vasculitis y embolismos cardiogénicos. El ACV y/o AIT comprenden el 80% de los casos, la enfermedad multifocal el 7-12%, la hemorragia cerebral el 7-12%, la hemorragia subaracnoidea el 3-5% y la trombosis de senos venosos el 2%15. Además de los factores de riesgo independientes del LES (edad, hipertensión, diabetes mellitus), la actividad y la duración del LES y la presencia de anticuerpos anticardiolipinas se han encontrado asociados6.
Las imágenes se deben realizar para excluir hemorragias, determinar el daño cerebral e identificar la lesión vascular responsable del déficit neurológico. El tratamiento es similar al de pacientes sin LES, trombólisis o cirugía según indicación, y el control de factores de riesgo en la prevención secundaria. El tratamiento se diferencia en la necesidad de anticoagulación o antiagregación ante la presencia de anticuerpos anticardiolipinas o del uso de esteroides e inmunosupresores ante la actividad severa del LES15.
Enfermedad desmielinizanteLa mielopatía en pacientes con LES se ve en el 40-50% de los pacientes entre 2-4años después del inicio del diagnóstico. La presentación más frecuente es la mielopatía transversa aguda. El factor de riesgo que se ha encontrado asociado es la positividad en los anticuerpos anticardiolipinas (OR 9,6; IC95%: 1,8-50,7)6.
Cursa con la aparición de lesiones inflamatorias focales en la sustancia blanca cerebral, provocando el funcionamiento anormal de las fibras nerviosas en las vías neuronales (motoras, sensoriales, visuales, etc.) y produciendo déficit neurológico y discapacidad clínica según la localización topográfica de la lesión39.
El tratamiento incluye la combinación de metilprednisolona y ciclofosfamida intravenosa, con mayor eficacia en las primeras horas6. Las recaídas pueden ocurrir y requerir terapia inmunosupresora de mantenimiento. La plasmaféresis se ha usado en casos severos o refractarios49, así como la anticoagulación en mielopatía asociada a antifosfolípidos6.
Déficit cognitivoLa disfunción cognitiva incluye compromiso en la atención, razonamiento, funciones ejecutivas (planeación, organización, secuenciación), memoria, procesamiento visuoespacial, lenguaje o velocidad psicomotora39,50. Esta manifestación es más común en caucásicos (10-20%)51. En pacientes con LES se observa un compromiso leve a moderado; se evidencia mayor compromiso en dominios de atención, memoria visual/verbal, y constituye un gran impacto en el funcionamiento laboral, educacional o social52. Los factores de riesgo asociados con la actividad lúpica con SLEDAI≥16 (OR 13,4; IC95%: 4,0-36,6), con daño por lupus evaluado por índice de SLICC≥1,0 (OR 6,8; IC95%: 2,0-23,6), anticuerpos anticardiolipinas53,54.
La presencia de anticuerpos antineuronales como el receptor de N-Metil-D-aspartato, anti-ribosomalesP, anticuerpos antifosfolípidos, mediadores inflamatorios como citoquinas y metaloproteasas, polimorfismos en el gen del factor neurotrófico cerebral, daño de sustancia blanca y gris, daño crónico y actividad de la enfermedad, han sido mecanismos asociados con el déficit cognitivo en pacientes con LES55,56.
Las pruebas neuropsicológicas deben realizarse ante su sospecha, previa evaluación de diagnósticos diferenciales como abuso de sustancias, tratamiento (sedantes, esteroides), historia de problemas de aprendizaje, trauma craneoencefálico, lesiones estructurales o vasculares del SNC, alteraciones metabólicas. Así mismo, se encontrará atrofia cerebral, lesiones en T2 e infartos cerebrales en la resonancia nuclear magnética (RNM). Debe considerarse la realización prioritaria de RNM si el paciente es menor de 60años, el deterioro cognitivo fue rápido, tiene déficit neurológico focal, presencia de anticardiolipinas o de otra manifestación neuropsiquiátrica concomitante15.
El tratamiento incluye soporte psico-educativo, control de la actividad de LES, de factores de riesgo cardiovascular y de depresión, y anticoagulación si existe positividad serológica de anticardiolipinas15.
PsicosisEsta manifestación se caracteriza por tener una severa alteración de la percepción de la realidad. Los episodios psicóticos en pacientes con LES ocurren al inicio o al primer año de diagnóstico de la enfermedad y se caracterizan por presentar ilusiones o alucinaciones con impacto en el funcionamiento social y laboral57. La actividad del lupus y la asociación con otras manifestaciones psiquiátricas son factores de riesgo asociados con su aparición54.
Su diagnóstico se hace al excluir otras etiologías, como enfermedad estructural o infecciosa del SNC, medicamentos o abuso de drogas psicoativas u otra enfermedad mental39. Durante la evaluación de cualquier paciente psicótico debe considerarse la enfermedad sistémica orgánica. La psicosis en LES puede presentarse como paranoia con alucinaciones visuales y auditivas; la recuperación generalmente es completa y no es frecuente observar recaídas58.
La psicosis suele atribuirse al daño mediado por desregulación autoinmune, aunque pueden estar involucradas las alteraciones metabólicas o los medicamentos52. Se ha reportado que del 1,3 al 5% de los pacientes con LES y psicosis se encuentran relacionados con la terapia con corticosteroides a dosis altas59 o antimaláricos60. Sin embargo, la presencia de otras manifestaciones del SNC asociadas a anticuerpos antifosfolípidos y actividad del LES se asocia con mayor frecuencia a psicosis en comparación con psicosis inducida por corticosteroides61.
DepresiónLa depresión en pacientes con LES ocurre más frecuentemente en caucásicos (10-20%) comparados con pacientes asiáticos (1-2%), con tasas superiores de prevalencia con respecto a pacientes sanos o con otras enfermedades autoinmunes como artritis reumatoide6.
Se ha demostrado que la depresión es una expresión clínica de activación celular periférica, inflamación, inducción de estrés oxidativo, activación de microglias, disminución de neurogénesis y aumento de apoptosis62.
En el LES, el sistema inmune se activa, así como la producción de citoquinas pro inflamatorias que afectan el metabolismo de la serotonina63. Así mismo, estas citoquinas están involucradas en alteraciones en la biosíntesis de neurotransmisores como las catecolaminas, la dopamina y la epinefrina63,64, y son responsables de la hiperactividad del eje hipotálamo-pituitaria-adrenal y de los síntomas neurovegetativos65.
La depresión en pacientes con LES se encuentra estimada en más del 20% y cumple un papel importante en la predicción de actividad de la enfermedad66,67. También se ha demostrado la depresión como una causa de problemas de adherencia al tratamiento68 y se encuentra asociada con una peor función cognitiva69.
La asociación entre LES y trastornos del ánimo se ha explicado por altas dosis de corticoides, estrés fisiológico, discapacidad propia producida por la enfermedad y autoanticuerpos contra el tejido neuronal y anti-ribosomalesP58,66.
AnsiedadEn la mayoría de los pacientes con LES, la ansiedad es secundaria al estrés y no una manifestación directa39. Factores de riesgo para su aparición incluyen la afectación del SNC, daño cerebral directo, trastornos neuropsiquiátricos concomitantes, administración de esteroides, autoanticuerpos y la respuesta del paciente a la carga de la enfermedad58.
Para el tratamiento, ha reportado eficacia el uso de las terapias sintomáticas, inmunosupresores, anticoagulantes y medicamentos psicotrópicos adyuvantes58. El tratamiento cognitivo-conductual asistido tiene un impacto favorable sobre los síntomas. En la actividad del LES generalizado, la combinación de los glucocorticoides y la terapia inmunosupresora (por lo general ciclofosfamida, seguido de mantenimiento con azatioprina) resulta en una mejora significativa6.
Estado confusional agudoLa frecuencia de aparición de esta manifestación en pacientes con LES va del 1,8 al 4,7%, generalmente asociada con actividad generalizada de la enfermedad, junto con estados tanto de hiperactividad como hipoactividad6.
Ante la presencia de cambios en el estado mental en pacientes con LES, se debe realizar la misma valoración que en otros pacientes, con especial consideración hacia la realización temprana de imágenes. Además, para los pacientes que están siendo tratados con terapia inmunosupresora debe llevarse a cabo una evaluación exhaustiva de las infecciones10. Si no existe causa subyacente aparente o solo se evidencia actividad lúpica, el tratamiento consiste en el uso de esteroides, inmunomoduladores y antipsicóticos15.
Movimientos anormalesLa presencia de movimientos anormales en pacientes con LES puede corresponder a uno de los signos tempranos de compromiso de SNC, con una edad promedio de presentación entre los 20 y 30años6. La corea es la manifestación más frecuente, siendo más raros el hemibalismo y el síndrome parkinsoniano70. Los anticuerpos anti-cardiolipinas presentes incrementan el riesgo de aparición de esta entidad (OR 10,5; IC95%: 1,1-102)54.
Como diagnóstico diferencial se encuentran las enfermedades de Wilson, Huntington, medicamentos (neurolépticos, anticonceptivos orales, fenitoína, L-dopa, bloqueadores de canales de calcio) y drogas psicoactivas39.
Histológicamente, hay evidencia para apoyar una fisiopatología mediada por anticuerpos y patología isquémica en los demás10. La patogénesis de la corea no está clara, pero puede involucrar interacciones directas de anticuerpos antifosfolípidos con estructuras neuronales en los ganglios basales52.
El tratamiento sintomático con antagonistas de la dopamina es generalmente eficaz y los glucocorticoides en combinación con agentes inmunosupresores pueden usarse en presencia de actividad del LES6.
ConvulsionesLas crisis epilépticas se presentan con mayor frecuencia en pacientes con LES que en la población general (OR 4,0). La mayoría son episodios únicos, siendo la recurrencia poco frecuente (12-22%)71. Diferentes factores se han asociado con mayor presencia de crisis epilépticas en LES, como la actividad lúpica con SLEDAI>15 (OR 3,2; IC95%: 1,1-11,2), anticuerpos anticardiolipinas, anticuerpo anti-Smith, raza afroamericana54,72.
La fisiopatología de las crisis en el LES no está completamente dilucidada. Existen estudios que sugieren un efecto directo de anticuerpos sobre las neuronas, que causan su disfunción, mientras que otros estudios sugieren que se debe a la isquemia focal o a infartos resultantes de la oclusión vascular secundaria a la trombosis, embolia, hemorragia o vasculopatía mediada por anticuerpos antifosfolípidos10,52. Así mismo, se ha involucrado la secreción de citoquinas proinflamatorias (tales como la interleucina [IL]1 y 6, y factor de necrosis tumoral-α [FNT-α]), que conduce a la activación del eje hipotalámico-hipofisario suprarrenal, con la consiguiente reducción del umbral de convulsiones73.
Factores de riesgo asociados a su aparición son la actividad generalizada del LES, presencia de anticuerpos séricos contra fosfolípidos y compromiso renal, y antecedente previo de psicosis.
Para su evaluación y clasificación se debe conocer la semiología de la crisis, lo que permite un enfoque terapéutico, así como realizar el diagnóstico diferencial con síncope, histeria, hiperventilación, tics, narcolepsia, abstinencia de alcohol o drogas de abuso, hemorragia subaracnoidea, uso de medicamentos como quinolonas e imipenem, trauma, hipoglucemia, hiponatremia o trastornos conversivos6,39,52. El electroencefalograma es una herramienta diagnóstica; sin embargo, puede ser normal en períodos interictales e incluso durante crisis parciales simples. La realización de neuroimágenes sirve para descartar la presencia de lesiones estructurales y, en algunos casos, como parte del diagnóstico se puede realizar prueba terapéutica y determinar la respuesta a medicamentos anticonvulsivantes si existen crisis recurrentes. Si solo son debidas a actividad de LES, se manejan con esteroides o inmunosupresores15.
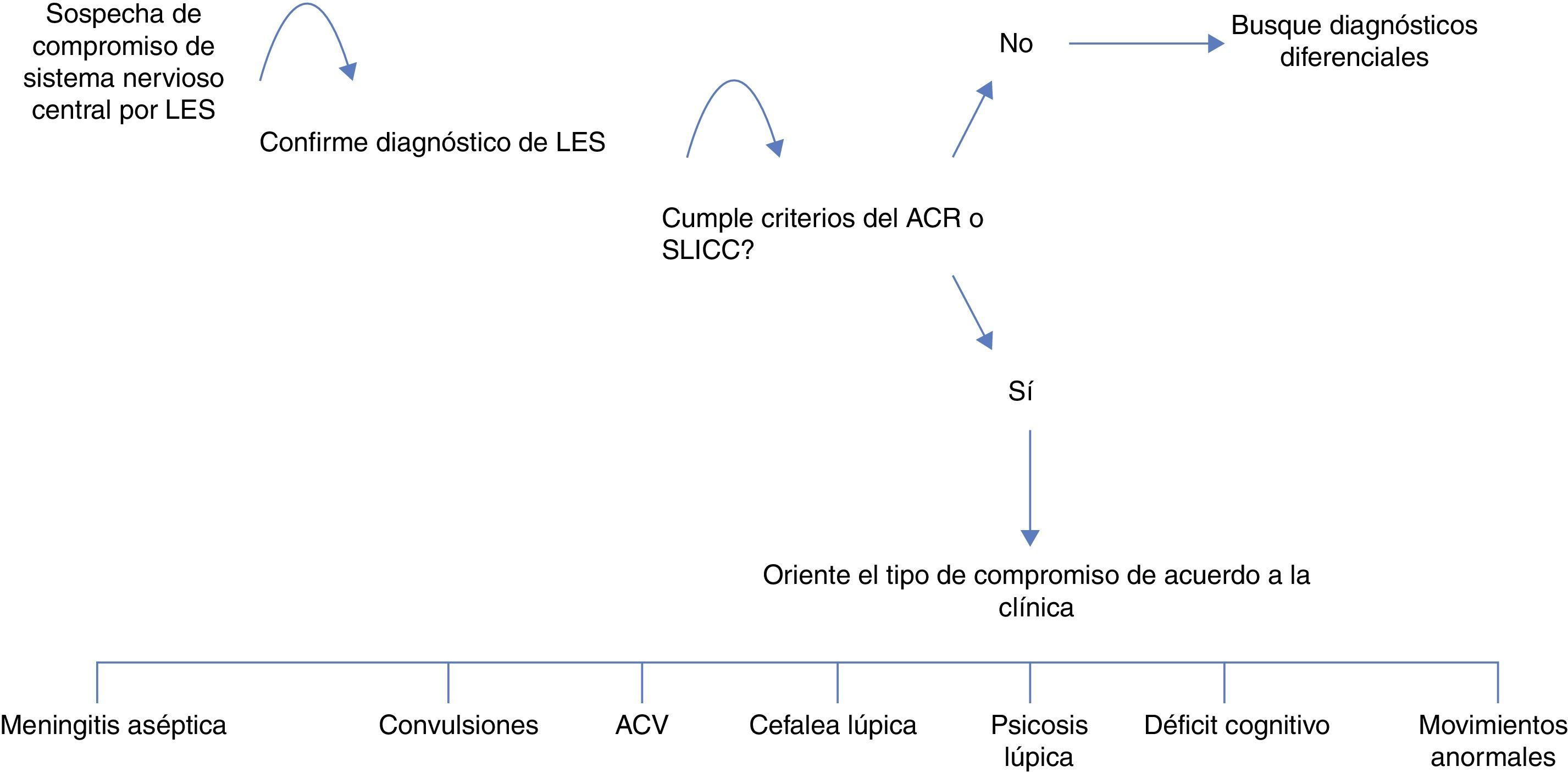
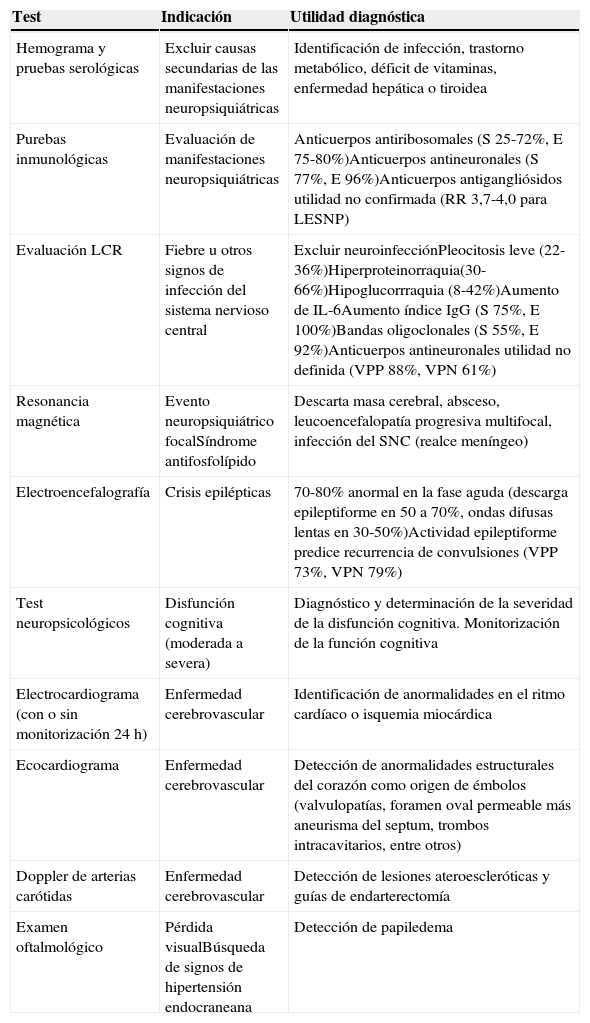
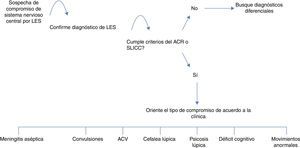
DiagnósticoLa primera herramienta, y de gran utilidad, es una adecuada anamnesis y examen físico dirigidos, esto es especialmente cierto en las manifestaciones neuropsiquiátricas del LES, en el cual un examen neurológico exhaustivo permitirá orientar o llegar al diagnóstico etiológico y, paralelamente, descartar diagnósticos diferenciales tales como infección, trastornos metabólicos, hipoglucemia, hiponatremia, trastornos tiroideos, trastornos hepáticos, síndromes convulsivos, trastornos cognitivos o psiquiátricos3,6,15. Algunos exámenes paraclínicos son de gran utilidad para esto y se enuncian en la tabla 6. El enfoque difiere según la manifestación neuropsiquiátrica (fig. 3)6,15,26,31,74-78.
Evaluación en compromiso neurológico en LES
| Test | Indicación | Utilidad diagnóstica |
|---|---|---|
| Hemograma y pruebas serológicas | Excluir causas secundarias de las manifestaciones neuropsiquiátricas | Identificación de infección, trastorno metabólico, déficit de vitaminas, enfermedad hepática o tiroidea |
| Purebas inmunológicas | Evaluación de manifestaciones neuropsiquiátricas | Anticuerpos antiribosomales (S 25-72%, E 75-80%)Anticuerpos antineuronales (S 77%, E 96%)Anticuerpos antigangliósidos utilidad no confirmada (RR 3,7-4,0 para LESNP) |
| Evaluación LCR | Fiebre u otros signos de infección del sistema nervioso central | Excluir neuroinfecciónPleocitosis leve (22-36%)Hiperproteinorraquia(30-66%)Hipoglucorrraquia (8-42%)Aumento de IL-6Aumento índice IgG (S 75%, E 100%)Bandas oligoclonales (S 55%, E 92%)Anticuerpos antineuronales utilidad no definida (VPP 88%, VPN 61%) |
| Resonancia magnética | Evento neuropsiquiátrico focalSíndrome antifosfolípido | Descarta masa cerebral, absceso, leucoencefalopatía progresiva multifocal, infección del SNC (realce meníngeo) |
| Electroencefalografía | Crisis epilépticas | 70-80% anormal en la fase aguda (descarga epileptiforme en 50 a 70%, ondas difusas lentas en 30-50%)Actividad epileptiforme predice recurrencia de convulsiones (VPP 73%, VPN 79%) |
| Test neuropsicológicos | Disfunción cognitiva (moderada a severa) | Diagnóstico y determinación de la severidad de la disfunción cognitiva. Monitorización de la función cognitiva |
| Electrocardiograma (con o sin monitorización 24h) | Enfermedad cerebrovascular | Identificación de anormalidades en el ritmo cardíaco o isquemia miocárdica |
| Ecocardiograma | Enfermedad cerebrovascular | Detección de anormalidades estructurales del corazón como origen de émbolos (valvulopatías, foramen oval permeable más aneurisma del septum, trombos intracavitarios, entre otros) |
| Doppler de arterias carótidas | Enfermedad cerebrovascular | Detección de lesiones ateroescleróticas y guías de endarterectomía |
| Examen oftalmológico | Pérdida visualBúsqueda de signos de hipertensión endocraneana | Detección de papiledema |
E: especificidad; LESNP: lupus neuropsiquiátrico; S: sensibilidad; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
Adaptado de Bertsias y Boumpas15.
Ante la presencia de manifestaciones neuropsiquiátricas en pacientes con LES, se deben solicitar exámenes de laboratorio para excluir otras patologías, así como marcadores de actividad del LES como anti-ADN y complemento.
Se ha encontrado asociación entre síntomas neuropsiquiátricos y anticuerpos específicos. Se han descrito 20 anticuerpos (11 específicos del cerebro y 9 sistémicos) en pacientes con LESNP. Estos incluyen anticuerpos que se dirigen contra los antígenos específicos del cerebro (neuronal, gangliósido, sinaptosomas, glía, receptores metil-D-aspartato, linfocitotóxicos) y antígenos sistémicos (fosfolípidos, células nucleares, citoplásmicos, endoteliales)79. No se encontró especificidad entre los anticuerpos específicos del cerebro o sistémicos para cualquiera de las manifestaciones neuropsiquiátricas79.
El deterioro cognitivo, la psicosis y la depresión se asociaron con muchos anticuerpos. Los títulos elevados de anticuerpos anticardiolipina se reportaron con más frecuencia, y se encontraron en los pacientes con deterioro cognitivo, psicosis, depresión, convulsiones, corea, ACV, mielitis transversa y migraña44,80. Los anticuerpos anti-ribosómicosP se han asociado con psicosis y depresión81. Un metaanálisis publicado en 2006 informó que los anticuerpos anti-ribosómicosP tienen una sensibilidad y una especificidad limitadas (23 y 80%, respectivamente) para el LESNP y no distinguen entre subgrupos (por ejemplo, psicosis frente a la depresión)82.
Por otra parte, el anticuerpo anti-N-metil-D-aspartato (NMDA) se encuentra presente en pacientes con varias manifestaciones neuropsiquiátricas, incluyendo disfunción cognitiva y depresión83, pero su asociación con otras manifestaciones no ha sido concluyente. Los anticuerpos antigangliósidos se encuentran presentes en pacientes con cefalea84.
Pruebas neuropsicológicasLa evaluación psicométrica puede ser útil para diferenciar características funcionales de la enfermedad orgánica. Una batería de 11 o 12 pruebas, que requieren de 1 a 4h para completar, pueden ser utilizadas85. El déficit de atención en pacientes con LESNP fue el principal marcador entre los estudios, así como los déficits en el aprendizaje y la memoria de material verbal y no verbal, las funciones psicomotoras verbales y no verbales de fluidez, las habilidades visuoespaciales y la destreza motora50,55.
Análisis de líquido cefalorraquídeoLa evaluación de LCR puede ser normal en pacientes con LESNP, excepto en los casos de meningitis aséptica, vasculitis y mielitis transversa. Algunos informes, sin embargo, han observado anormalidades inmunológicas, incluyendo niveles elevados de anticuerpos anti-ADN, producción intratecal de IgG, bandas oligoclonales, complejos inmunes e IL-626.
ElectroencefalografíaAproximadamente el 80% de los pacientes con lupus activo en SNC tendrán un electroencefalograma (EEG) anormal86. La actividad de onda lenta difusa es el patrón más típicamente asociado con encefalopatía, mientras que los cambios de actividad se pueden observar en pacientes con convulsiones o problemas neurológicos focales.
La especificidad del EEG, sin embargo, no es tan alta como su sensibilidad. EEG anormales también se han observado en pacientes con alteraciones neurológicas con o sin lupus del SNC y en aquellos con lesiones activas e inactivas.
Estudios de imágenesUn gran número de métodos de imagen están disponibles para su uso en el diagnóstico de LESNP, y los más útiles son la tomografía computarizada (TAC) y la RNM.
La TAC es útil para la detección de anomalías estructurales, focales (como infartos, hemorragias, tumores, abscesos y realce meníngeo) y atrofia cortical76. Es una imagen poco sensible para la evaluación de manifestaciones como convulsiones, estados de confusión, depresión mayor, trastorno cognitivo, así como para evaluar la sustancia blanca, la presencia de pequeños infartos, las lesiones puntiformes, el edema cerebral focal, la mielitis transversa, la lesión cerebral difusa y la leucoencefalopatía76.
La RNM es más sensible que la TAC y puede revelar anormalidades que reflejan LESNP focal31. El protocolo recomendado incluye imágenes en secuencias T1/T2 convencional, recuperación de la inversión de líquido atenuado (FLAIR), DWI y Di-s mejorados secuencias T1. Es una técnica útil para excluir la masa cerebral o un absceso, puede descartar una infección del SNC (realce meníngeo) con moderadas sensibilidad (55-60%) y especificidad (50-70%) en pacientes con manifestaciones neuropsiquiátricas agudas6.
Así mismo, la RNM también puede revelar lesiones de sustancia blanca periventricular o hiperintensidades en pacientes con LES que no tienen síntomas neuropsiquiátricos87. Se considera el estudio de neuroimagen más útil en los pacientes con LES, especialmente en aquellos con defectos neurológicos focales, convulsiones, disfunción cognitiva crónica o síndrome antifosfolípido y disfunción neurológica, así como en los pacientes con trastornos afectivos, estados de confusión o cefalea31,76.
Los pacientes con LES tienden a perder mayor volumen del cuerpo calloso cerebral y presentar dilatación periventricular en comparación con personas sanas61,87. La atrofia cerebral es la anormalidad más común que se produce en el 8,7 al 32% de los pacientes, especialmente en aquellos con la enfermedad de mayor duración, con historia de isquemia cerebral y déficit cognitivo88.
Como se mencionó, los pacientes con LES tienen un mayor riesgo de presentar ACV en comparación con la población general. En la RNM se pueden observar múltiples infartos pequeños de la sustancia gris cortical o profunda como múltiples lesiones hiperintensas en T2 y en las imágenes de FLAIR88. En la enfermedad de los vasos grandes, los infartos relacionados con uno o más territorios arteriales se pueden ver en la TAC o en la RNM.
La RNM ha demostrado ser más sensible para la detección de anomalías de la sustancia blanca, en particular con el FLAIR. Las alteraciones en la RNM han sido reportadas en el 54 al 81% de los pacientes con LESNP y en el 15 al 50% de los pacientes sin manifestaciones neuropsiquiátricas44,89. Las secuencias T2 detectan edema y son, por lo tanto, más sensibles que las secuencias de T1 para la identificación de anormalidades en pacientes con LESNP. En los pacientes con afectación neurológica focal predominan las lesiones en la sustancia blanca periventricular y subcortical, por lo general en la distribución de un vaso sanguíneo cerebral importante. Se han encontrado lesiones dentro de la sustancia blanca cerebral en hasta el 70% de los pacientes con LES, distribuidas de forma difusa en ambos hemisferios cerebrales90,91. Sin embargo, estas lesiones de sustancia blanca multifocales no son específicas, por lo que tienen más probabilidades de ser atribuidas a hipertensión, a LES de larga data o a enfermedad de vasos pequeños relacionada con la edad52.
Cuando la RNM convencional es normal o no proporciona una explicación de los signos y síntomas, se pueden realizar neuroimágenes avanzadas. Modalidades que deben considerarse (según la disponibilidad y la experiencia local) incluyen espectroscopia de resonancia magnética, imágenes de transferencia de magnetización, RNM cuantitativa o tomografía computarizada por emisión de fotón único (SPECT) o tomografía por emisión de positrones (PET)52. Estos estudios de imagen pueden revelar alteraciones adicionales de sustancia blanca y gris, con modesta especificidad para LESNP. Así mismo, pueden proporcionar información adicional sobre los trastornos metabólicos y funcionales en pacientes con LES con síntomas neurológicos6.
La espectroscopia de resonancia magnética se ha utilizado para monitorizar los cambios en ATP y fosfocreatina durante los episodios agudos de lupus CNS, y la RNM de protón se ha usado para estudiar los cambios anatómicos en los cerebros de los pacientes con LES con atrofia cerebral92.
La PET se basa en el uso de oxígeno radiomarcado para evaluar el metabolismo de las células del cerebro, radiomarcado CO2 para evaluar el flujo sanguíneo vascular cerebral y glucosa marcada radiactivamente, lo que ha demostrado anormalidades en el metabolismo celular y el flujo sanguíneo regional en pacientes con LES93.
TratamientoEl tratamiento de las manifestaciones neuropsiquiátricas del lupus va más allá del objetivo principal de este artículo, de manera que se abordaron algunos principios generales. Lo primero y más importante a resaltar es que antes de iniciar cualquier tratamiento inmunosupresor/inmunomodulador se debe descartar cualquier tipo de infección coexistente con la manifestación lúpica, dada la alta probabilidad de empeorar el curso clínico de un proceso séptico. Como segunda medida, el uso de antiparasitarios previo al inicio de tratamiento inmunosupresor/inmunomodulador evitará principalmente la infección diseminada por Strongyloides stercoralis. Una vez abordadas estas 2 consideraciones, se debe proceder al tratamiento específico de cada complicación43,52.
En la actualidad no existen tratamientos específicos o una terapia estandarizada para el tratamiento del LESNP, debido a que no hay estudios que demuestren la eficacia y la seguridad de los mismos. Las manifestaciones neuropsiquiátricas del LES son un reflejo de un proceso inflamatorio sistémico que deriva en neurotoxicidad, de manera que el tratamiento inmunosupresor/inmunomodulador debe administrarse de manera sistémica. El uso de uno u otro inmunosupresor dependerá de si el paciente se encuentra con altos índices de actividad o se encuentra en ajustes de terapia inmunomoduladora crónica. El SLEDAI94 ha sido validado para la evaluación de la actividad de la enfermedad95.
Aquí el compromiso del SNC es determinante, dado que puede inclinar la balanza hacia menores dosis de inmunosupresores o inicio de terapia combinada de inmunosupresores e inmunomoduladores. En casos de actividad severa se recomienda la hospitalización del paciente y el inicio de pulsos de esteroides endovenosos, con posterior cambio a terapia oral combinada con inmunomoduladores96 o en combinación con inmunosupresores (ciclofosfamida como inducción y posteriormente azatioprina micofenolato o metotrexato)97,98. En LESNP grave refractario a la terapia inmunosupresora estándar se incluyen, entre otros tratamientos, plasmaféresis49 e inmunoglobulina intravenosa99, y rituximab (anticuerpo monoclonal anti-CD20)100.
La antiagregación plaquetaria o de anticoagulación se recomienda para LESNP relacionada con anticuerpos antifosfolípidos, especialmente para las enfermedades cardiovasculares trombóticas, psicosis y déficit cognitivo severo101.
Se han desarrollado tratamientos experimentales con potencial uso en casos refractarios de LESNP, con efecto sobre procesos del sistema inmune como en la activación de célulasT (anticuerpos monoclonales contra el ligando CD40L, CTLA-4, anticuerpos monoclonales anti-B7-1), producción de anticuerpos anti-ADN nativo, activación y depósito de complemento: anticuerpo monoclonal contra C5, activación y modulación de citoquinas98.
ConclusionesEl compromiso neuropsiquiátrico ocurre en el 30-40% de los pacientes con LES y tiene importantes consecuencias pronósticas, con gran impacto en la morbimortalidad, en la calidad de vida y en los costos en salud. Las principales dificultades en su diagnóstico incluyen determinar si la manifestación se debe, principalmente, a la actividad del LES en el cerebro o es una consecuencia de alteraciones metabólicas, infecciones, enfermedades sistémicas o el uso de tratamientos inmunosupresores.
Requiere un diagnóstico temprano y tratamiento oportuno. El enfoque diagnóstico incluye estudios serológicos, de LCR y estudios de neuroimágenes, principalmente. El tratamiento se basa en la gravedad y en el tipo de manifestación neuropsiquiátrica, e incluye esteroides, inmunomoduladores, anticoagulantes, terapia sintomática (anticonvulsivantes y antidepresivos).
Se requiere impulsar los esfuerzos para desarrollar herramientas de diagnóstico de enfermedad neuropsiquiátrica específica asociada a LES para guiar decisiones terapéuticas eficaces.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.