La vasculitis retinal idiopática, aneurismas y neurorretinitis (IRVAN) es una enfermedad infrecuente, de etiología aún desconocida, que afecta a la retina, con el desarrollo de un cuadro típico ocular sin afectación sistémica, que llevará a isquemia retiniana progresiva y pérdida visual. En Colombia existen muy pocos casos reportados. Describimos el caso de un paciente colombiano con diagnóstico de IRVAN guiado por examen clínico e imágenes, luego de descartarse otros diagnósticos infecciosos oculares o sistémicos, así como enfermedades autoinmunes. El paciente fue tratado con láser periférico, antifactor de crecimiento endotelial vascular intravítreo e inmunosupresión sistémica, con excelente respuesta. En conclusión, el síndrome de IRVAN es una enfermedad de descarte e infrecuente que debe ser tenida en cuenta dentro de los diagnósticos diferenciales, puesto que el diagnóstico temprano y el tratamiento según el estadio de la enfermedad podría mejorar el pronóstico visual.
Idiopathic retinal vasculitis, aneurysms, and neuroretinitis (IRVAN) is an infrequent disease, of as yet unknown aetiology, which affects the retina with no systemic injury, causing progressive retinal ischaemia and visual loss. We describe the case of a Colombian patient with a diagnosis of IRVAN guided by clinical examination and diagnostic images, after previously ruling out other ocular infections, autoimmune, or systemic diseases. Our patient was treated with peripheral laser, intravitreous anti-vascular endothelial growth factor anti, and systemic immunosuppression with excellent response. In conclusion, early diagnosis and proper treatment according to disease stage could improve visual prognosis.
La vasculitis retinal idiopática, aneurismas y neurorretinitis (IRVAN) es una enfermedad aislada y poco frecuente que afecta principalmente a pacientes jóvenes. Su etiología aún no se conoce por completo, se ha descrito hasta ahora como una vasculitis por posible hipersensibilidad a antígenos micóticos o tuberculosos, e incluso se ha hablado de predisposición genética a desarrollar macroaneurismas saculares con flujo vascular anómalo y desarrollo de áreas de no perfusión capilar en la retina, lo cual genera activación en la liberación del factor de crecimiento endotelial vascular (VEGF)1.
El síndrome de IRVAN se caracteriza por vasculitis retinal (principalmente flebitis), dilataciones aneurismáticas que se ubican típicamente en las 2primeras bifurcaciones arteriolares y neurorretinitis. También se pueden encontrar áreas de no perfusión capilar periférica, neovascularización y exudados maculares. Aunque los pacientes suelen ser asintomáticos, los componentes ya descritos pueden llevar a pérdida de la visión por compromiso macular o por complicaciones propias de la neovascularización retiniana (hemorragia vítrea, desprendimiento de retina traccional o glaucoma neovascular). En cuanto al tratamiento, se ha descrito uso de glucocorticoides e inmunosupresores, fotocoagulación con láser y vitrectomía, con resultados variables2-5.
El objetivo del presente manuscrito, considerando la infrecuencia de esta entidad, es reportar uno de los pocos casos conocidos en Colombia y hacer una revisión de la literatura respecto al tema.
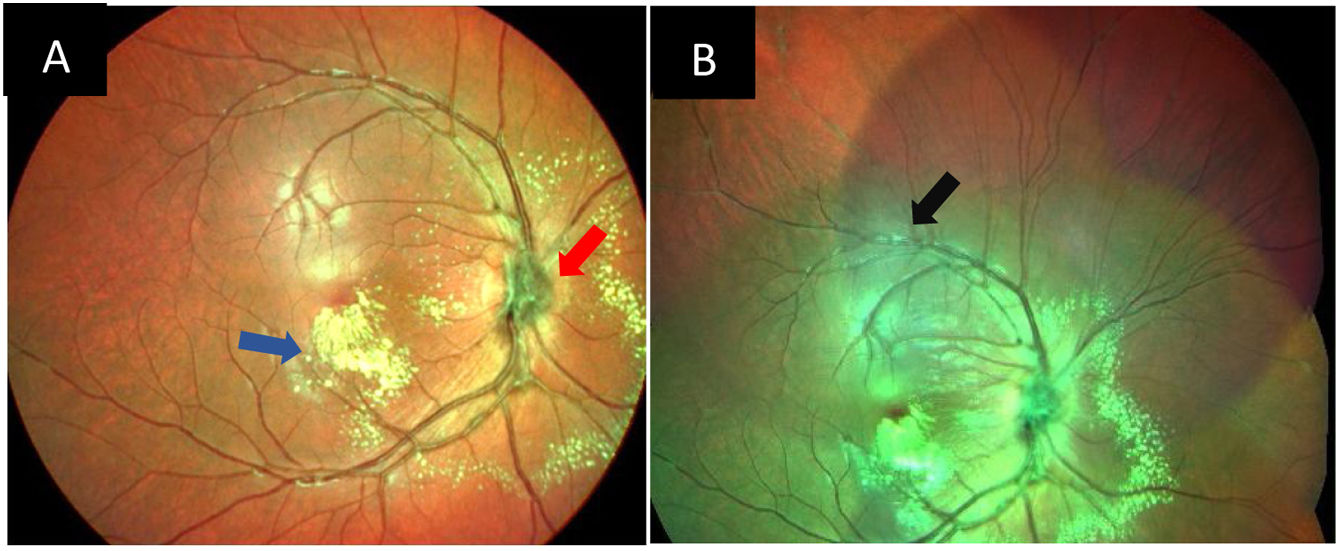
Caso clínicoPaciente colombiano de 15 años, de género masculino, sin antecedentes previos de importancia, que consultó por 9 meses de pérdida visión central progresiva en el ojo izquierdo, con agudeza visual (AV) corregida inicial de 20/20 en el ojo derecho y cuenta dedos a 50cm en el ojo izquierdo. En la evaluación del fondo de ojo derecho se evidenciaron células en el vítreo, hiperemia y edema del disco óptico, presencia de neovasos peridiscales, microhemorragias, exudados maculares, hemorragias en llama en retina inferior, oclusiones venosas distales y retina adherida (fig. 1). El ojo izquierdo presentaba edema de nervio óptico con hiperemia y neovasos, vasos periféricos amputados y shunts arteriovenosos con exudados maculares similares a los del ojo contralateral.
Imagen pseudocolor del fondo de ojo derecho. Se puede observar edema del disco óptico y neovasos peridiscales (flecha roja), exudados maculares en 360° de predominio inferior (flecha azul, imagen A), envainamiento vascular (flecha negra, imagen B). Equipo: angiógrafo Spectralis HRA (Heidelberg Engineering, Heidelberg, Alemania). Foto real del fondo de ojo del paciente. Fuente: elaboración propia.
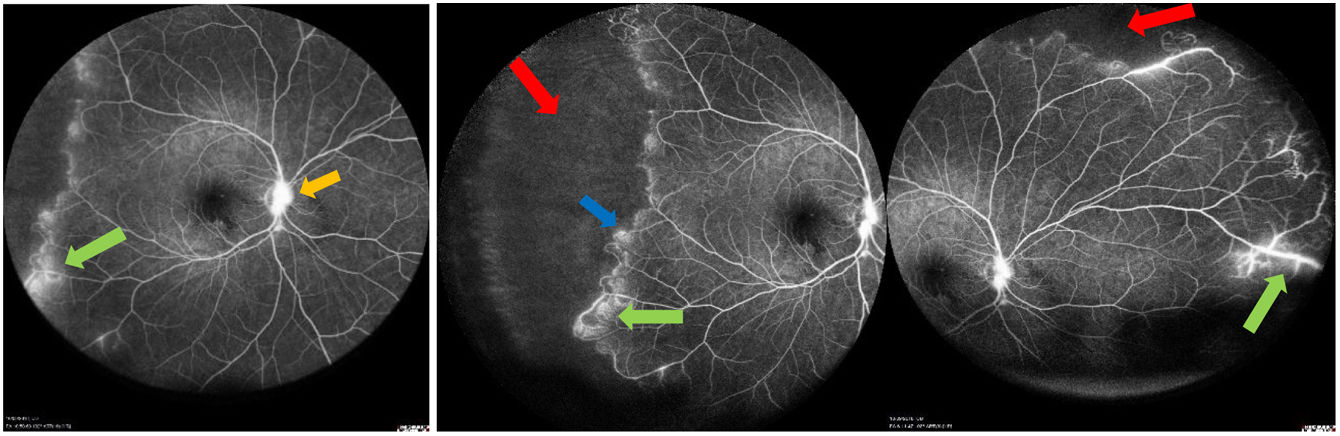
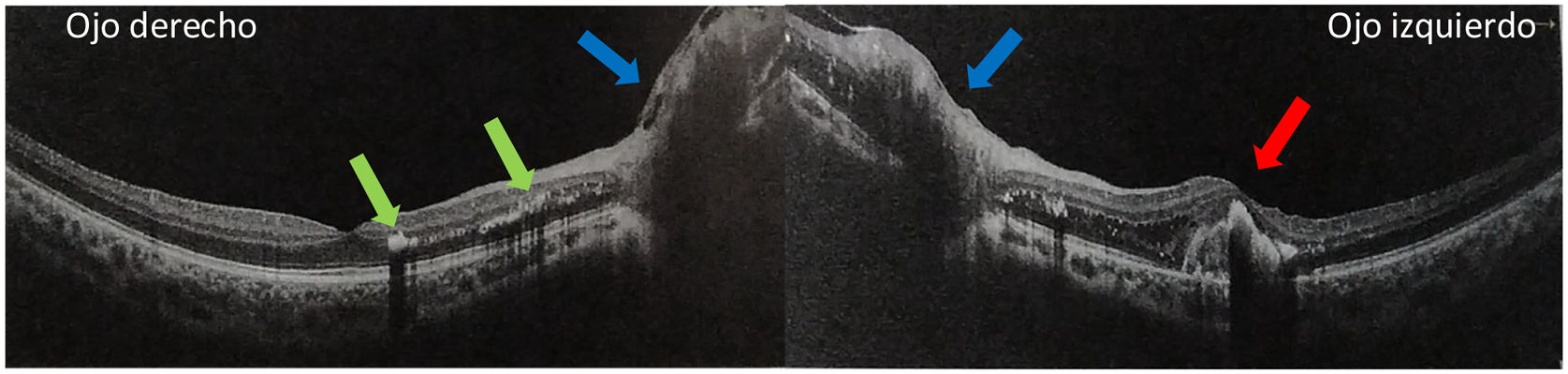
La angiografía fluoresceínica reveló áreas de vasculitis retiniana, aneurismas en bifurcaciones arteriolares periféricas, ausencia de perfusión capilar periférica, exudación macular y edema de nervio óptico bilateral, como se observa en la figura 2. En la tomografía de coherencia óptica (OCT) de mácula se halló edema macular con quistes y exudados intrarretinales en capas externas retinianas, de predominio izquierdo (fig. 3).
AGF (angiografía fluoresceínica). Se evidencia vasculitis retiniana (flecha verde), aneurismas en bifurcaciones (flecha azul), isquemia periférica (flecha roja), exudados maculares y peridiscales (flecha amarilla). Equipo: angiógrafo Spectralis HRA (Heidelberg Engineering, Heidelberg, Alemania). Foto real del fondo de ojo del paciente. Fuente: elaboración propia.
OCT de mácula con exudados abundantes en capa plexiforme externa (flecha verde), así como edema macular con pérdida del contorno foveal (flecha roja). Se puede evidenciar también el borde temporal edematoso del nervio óptico en ambos ojos (flecha azul). Equipo: Optovue OCT (Optovue Inc, Freemont, CA, EE. UU.). Foto real del fondo de ojo del paciente. Fuente: elaboración propia.
Luego de considerar los síntomas, los hallazgos clínicos y los exámenes oculares descritos, se llegó a la conclusión de que se trataba de una neurorretinitis bilateral y se hospitalizó para realizar estudio y diagnóstico diferencial, con los resultados negativos de: IgG e IgM para toxoplasma, absorción de anticuerpos treponémicos fluorescentes, laboratorio de investigación de enfermedades venéreas (VDRL), tuberculina, anticuerpos anticitoplasma de neutrófilos (anti-PR3, antimieloperoxidasa), complemento, anticoagulante lúpico, anticardiolipina, antígeno de superficie de la hepatitis (B HBsAb), anticuerpo contra hepatitis C e IgG– IgM Bartonella henselae. Además, la creatinina, el hemoleucograma, el uroanálisis y el estudio del líquido cefalorraquídeo fueron normales.
Tras descartar el compromiso sistémico e infeccioso ocular, y teniendo en cuenta que se trataba de una vasculitis periférica asociada con oclusiones vasculares e isquemia distales, junto con exudación del polo posterior y edema del nervio óptico, se consideró que se trataba de un síndrome de IRVAN. Se inició tratamiento con una combinación de fotocoagulación láser en periferia retiniana (5 sesiones), inyecciones de anti-VEGF intravítreas mensuales (9 aplicaciones, bevacizumab), una sesión de láser amarillo subumbral —por persistencia de edema macular— e inmunosupresión sistémica con metotrexato 12,5mg cada semana.
En el último control realizado se encontró AV conservada en el ojo derecho (20/20) y una mejoría hasta 20/80 en el ojo izquierdo, discos ópticos con neovasos estables, hiperemia nasal con atrofia temporal del nervio óptico izquierdo, edema macular resuelto en el ojo derecho y aún en disminución en el ojo contralateral. El paciente ha sido manejado interdisciplinariamente por subespecialistas en Neuroftalmología, Reumatología, Uveología y Retinología, sin progresión hasta la fecha. Se decidió continuar con tratamiento anti-VEGF cada 2 meses, por persistencia de neovascularización nasal y lesión exudativa en ojo izquierdo; además, se continuará el tratamiento láser según aparición de nuevas áreas de isquemia. Hasta el momento del seguimiento, presentó una adecuada tolerancia a los tratamientos.
Revisión de temaEn el síndrome de IRVAN se desarrolla una inflamación vascular retinal, con mayor frecuencia tipo flebitis, que clínicamente se observa como un aumento en el diámetro vascular con envainamiento de la pared. Aunque observar la inflamación arteriolar con envainamiento vascular es raro, la afectación inflamatoria arterial se observa de manera frecuente con dilataciones aneurismáticas múltiples. Ambas alteraciones vasculares descritas llevan a exudación hemorrágica, edema macular, áreas de no perfusión, formación de vasos colaterales y neovascularización1,4,6. La presentación suele ser bilateral, pero hay reportes de casos unilaterales7.
El factor de necrosis tumoral alfa se ha propuesto como un importante agente causal de la inflamación en estos pacientes, que puede llevar a la destrucción del tejido. Dentro de lo poco que se ha reportado en la evaluación histopatológica, debido a la escasa disponibilidad de muestras, se describe trombosis fibrinoide sin respuesta celular1,4,6.
El desarrollo de la dilatación vascular se debe a que el segmento de la pared vascular afectado por inflamación se dilata, en respuesta a la presión hidrostática intravascular, y forma ectasia y aneurisma. Varios estudios han informado que el número y la morfología de los aneurismas cambian durante el curso de la enfermedad por reacción inflamatoria migratoria en los vasos, de modo que, al resolverse la inflamación, se puede recuperar la fuerza de la pared vascular, de manera que se reduce el tamaño del aneurisma o incluso desaparece. Este proceso inflamatorio puede extenderse hasta los vasos coroideos, lo cual puede simular diferentes entidades inflamatorias e infecciosas6.
La neurorretinitis se caracteriza por una pérdida de visión aguda secundaria a la inflamación del nervio óptico, acompañada de exudados dispuestos en forma de estrella alrededor de la fóvea. La clasificación se basa en criterios mayores y menores, según las características clínicas descritas en la tabla 11.
Criterios diagnósticos en el síndrome de IRVAN
| Criterios mayores | Criterios menores |
|---|---|
| Vasculitis retinal | Áreas de no perfusión |
| Dilatación aneurismática en bifurcaciones | Neovascularización retinal |
| Neurorretinitis | Exudados maculares |
Fuente: Weng et al.1.
Adicionalmente, se ha propuesto una clasificación por estadios basados en la progresión de la enfermedad, de acuerdo con la cual el estadio 1 corresponde a la presencia de macroaneurismas, exudados maculares y neurorretinitis, el estadio 2 incluye la evidencia angiográfica de áreas de no perfusión, en el estadio 3 se presenta neovascularización en el nervio óptico o cualquier otra zona retinal (o hemorragia vítrea), en el estadio 4 se observa neovascularización en segmento anterior, mientras que el estadio 5 corresponde a la progresión al glaucoma neovascular.
Las imágenes desempeñan un papel importante en el diagnóstico, la monitorización de la inflamación y la respuesta al tratamiento, así como la detección del desarrollo de complicaciones1,7.
La angiografía fluoresceínica muestra fuga de contraste en los vasos, afectados de manera proporcional a la actividad inflamatoria, en tanto que las dilataciones aneurismáticas se observan como fuga arteriolar extensa con tinción tardía. Por su parte, la isquemia revela áreas de no perfusión en la periferia o en la mácula, el edema macular se manifiesta con hiperfluorescencia difusa que aumenta en fases tardías y, del mismo modo, la neurorretinitis produce hiperfluorescencia de la cabeza del nervio óptico con o sin tinción en fases tardías1.
La angiografía con verde de indocianina (no disponible en Colombia) es particularmente útil para demostrar patrones específicos de aneurismas, y se observa como dilataciones bien delineadas durante todo el examen con hipercianescencia de retina sin fugas. También se ven vasos coroideos grandes dilatados y con fugas en fase temprana a intermedia, lo que puede indicar un componente vasculítico1.
La OCT macular es muy útil para detectar cambios en la mácula, incluso de manera subclínica temprana. Se observa tracción vitreomacular con membrana epirretiniana, edema macular caracterizado por engrosamiento difuso o exudación macular con lesiones hiperreflectivas que generan sombra1,7.
El tratamiento depende de la progresión y la presentación de la enfermedad: los pacientes en estadios 1 y 2 se manejan con esteroides orales e inmunomodulación sistémica, sin éxito completo en la mayoría de los casos reportados; además, si hay presencia de isquemia macular, el resultado visual será pobre, no importa si el control de la inflamación es exitoso5.
En el estadio 3 se requiere adicionar manejo local con láser o crioterapia en la retina avascular, con aplicación o no de anti-VEGF intravítreo; sin embargo, si en el estadio 2 las áreas de no perfusión ocupan más de 2 cuadrantes, también requieren fotocoagulación láser. La vitrectomía temprana se realiza para el manejo de complicaciones como hemorragia vítrea y desprendimiento traccional de retina5.
En cuanto al pronóstico, la literatura reportada aún no soporta que el manejo con esteroides logre resolver las lesiones retinales, pero la respuesta depende en gran parte del estadio en que se encuentre la enfermedad al inicio del tratamiento2. La progresión persistente de isquemia retiniana por no perfusión de los capilares, la neovascularización retiniana y los exudados en la región macular pueden provocar una pérdida de visión grave e irreversible si no se inicia tratamiento.
DiscusiónEncontramos un importante aporte de este caso a la literatura, ya que se pudo realizar diagnóstico diferencial con otras enfermedades de tipo autoinmune e infeccioso que producen vasculitis retinal, además, se hizo un adecuado estudio con las imágenes multimodales que ayudaron a fundamentar el diagnóstico de IRVAN y a objetivar la mejoría con el tratamiento. Se pudo realizar manejo con diferentes enfoques de terapéuticos como láser retinal, tratamiento intravítreo con anti-VEGF y manejo sistémico con inmunomodulador. Sin embargo, el reporte de esta enfermedad tiene limitaciones por la falta de publicaciones previas y por esto mismo la ausencia de guías y protocolos de tratamiento.
En el primer reporte realizado por Owens y Gregor, en 1992, se describieron aneurismas arteriales, edema macular y neovascularización, sin causa sistémica de la vasculitis como sucedió en nuestro caso8. En 1999 Sashihara et al. describieron un caso con hallazgos clínicos similares y sugirieron por primera vez que los aneurismas estaban asociados a la inflamación arterial. Además, en cierto modo sospecharon también la regresión o el desvanecimiento del aneurisma tras el tratamiento9.
Yeshurun et al. describieron no solo la regresión de los aneurismas tras la fotocoagulación con láser, sino también la resolución de aneurismas como parte del curso natural con o sin fotocoagulación. En el caso descrito en este reporte, el paciente tuvo regresión con la terapia, al igual que en el caso descrito por Tomita et al. en el 2003, en el que hubo mejoría tanto en los hallazgos del fondo de ojo como en la visión posteriormente al tratamiento10,11.
En el año 2004 Abu El-Asrar et al. reportaron a 2 pacientes con sinusitis fúngica alérgica e IRVAN que presentaron regresión tras el tratamiento de la sinusitis con esteroides, por lo cual sugirieron como desencadenante común una reacción de hipersensibilidad fúngica; sin embargo, fue probablemente el uso de esteroides lo que mejoró ambas enfermedades. Kumawat y Kumar reportaron, en el 2018, un IRVAN en estadio 2 con muy buena respuesta a la monoterapia con esteroides. Nuestro paciente está en un estadio 3 de la enfermedad y, aunque no recibe tratamiento con esteroides, sí recibe inmunosupresión con metotrexato combinado con otras medidas, como láser retinal y anti-VEGF2,12.
En el año 2016 Singh et al. sugirieron que el síndrome de IRVAN puede ser un diagnóstico morfológico asociado a diferentes entidades, ya que reportaron una paciente femenina con diagnóstico de IRVAN y prueba cutánea de tuberculina positiva (confirmada en vítreo), que tuvo regresión exitosa con la terapia antituberculosa combinada con esteroides. El paciente reportado por nosotros tiene prueba de tuberculina negativa; sin embargo, estamos de acuerdo en descartar tuberculosis intraocular en casos de población endémica13.
En conclusión, el síndrome de IRVAN es una rara entidad clínica, que termina siendo un diagnóstico de descarte, caracterizado por un curso progresivo de isquemia retiniana y afectación visual. El diagnóstico precoz, apoyándose tanto en el examen oftalmológico como en las imágenes multimodales, ayudará a escoger el tratamiento indicado para cada paciente, intentando controlar la progresión de la enfermedad y sus secuelas visuales.
Consentimiento informadoSe solicitó el consentimiento informado al acudiente, ya que el paciente es menor de edad, y aceptación del paciente. No se consideró necesario pedir autorización de comité de ética de la institución, ya que ninguno de los estudios o de los tratamientos realizados hace parte de investigaciones en curso ni de ensayos clínicos. Los autores declaran que este artículo no contiene información personal ni registros fotográficos que permitan identificar al paciente.
FinanciaciónLos autores declaramos no haber recibido financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.